На бедре пятно красное: Появилось красное пятно на бедре — Дерматология и косметология — 5.08.2014
причины появления пятен на ногах, голове, руках
Публикация: 13.09.2022 Изменение: 13.03.2023
Многие врачи считают кожу индикатором здоровья, так как она сигнализирует о начале патологических процессов внутри организма. Поэтому даже такой распространенный симптом как красные пятна свидетельствует о различных заболеваниях. В числе возможных причин – кожные болезни, аллергические реакции, инфекционные патологии или аутоиммунные процессы. Однако в некоторых случаях красные пятна на коже могут быть косметическим дефектом, поэтому так важно разобраться в причинах появления и подобрать правильный способ лечения.
Автор:
Ибраев Анатолий Томасович
Заведующий отделением косметологии и лазерных технологий. Врач дерматолог-косметолог Стаж работы: 16 летВажно!
Информацию из данной статьи нельзя использовать для самодиагностики и самолечения.
Виды красных пятен на коже
Пятно, или macula, представляет собой ограниченное изменение цвета кожи, которое имеет воспалительную или невоспалительную природу:
- Воспалительные (сосудистые) образования появляются в результате расширения кровеносных сосудов сосочкового слоя дермы. В этом случае появляются ярко-красные или красно-синюшные высыпания, которые со временем могут светлеть. Пятна небольшого диаметра (до 20–25 мм) называют розеолами, в других случаях речь идет об эритемах. Если в патологический процесс включаются все кожные покровы – возникает эритродермия.
- В результате кровоизлияний появляются геморрагические пятна. Изначально имеют багрово-красный оттенок, однако со временем желтеют и исчезают. Появлению таких образований предшествует травмирование тканей.
- Невоспалительные пятна являются результатом кровоизлияния, нарушений содержания меланина в клетках или введением в кожу красящих веществ.
 В ряде случаев (например, при расширении сосудов) также могут иметь красный или красно-синюшный оттенок.
В ряде случаев (например, при расширении сосудов) также могут иметь красный или красно-синюшный оттенок.
Косметический дефект в виде красных пятен встречается у людей любого пола и возраста, нередко пятнышки обнаруживаются даже у младенцев. При этом подобные высыпания имеют различный вид: они различаются не только по форме, размерам и количеству, но и по оттенку. Условно красные пятна делят на следующие группы:
- плоские и выпуклые;
- припухшие (воспаленные) и невоспаленные;
- гладкие и шероховатые;
- мокнущие и сухие;
- с четким контуром и расплывчатые;
- темные багровые или красноватые (розовые).
Различается и локализация пятен. В редких случаях они появляются практически на всех участках тела. Чаще можно встретить вариант, когда высыпания сосредоточены на отдельной зоне: лице, шее, руках, спине, половых органах.
Симптомы и причины
Мы уже отметили, что существует огромное количество возможных причин появления таких образований. Чаще речь идет о развитии кожных или инфекционных заболеваний, но иногда пятна становятся следствием психических нарушений или других сбоев в организме. Спровоцировать появление высыпаний могут следующие факторы:
Чаще речь идет о развитии кожных или инфекционных заболеваний, но иногда пятна становятся следствием психических нарушений или других сбоев в организме. Спровоцировать появление высыпаний могут следующие факторы:
- Заболевания сердца или сосудов.
- Аллергические реакции.
- Аутоиммунные патологии.
- Дерматологические заболевания.
- Дисфункция внутренних органов.
- Паразитарные и бактериальные инфекции.
- Укусы некоторых насекомых.
- Онкологические заболевания.
- Неправильное питание, нарушения в работе ЖКТ.
- Плохая экологическая обстановка в месте проживания.
- Частые стрессы и волнение.
Из-за того, что существует множество причин для красных высыпаний, симптоматика в каждом случае будет различаться. Пятна могут быть по всему телу или только на отдельных участках, дополнительно проявляются зуд, жжение или шелушение, однако иногда их может и не быть. Нельзя говорить о наличии единой клинической картины, поэтому потребуется отдельная диагностика.
Нельзя говорить о наличии единой клинической картины, поэтому потребуется отдельная диагностика.
Если говорить о наиболее частых состояниях, которые провоцируют появление красных пятен, то стоит выделить следующие патологии:
Аллергия. Внешним проявлением этой проблемы становятся зудящие красноватые пятна различного размера и формы. Их появление сопровождается отечностью и шелушением кожи. У некоторых пациентов наблюдается общее недомогание, слабость, озноб. Как правило, симптоматика проявляется сразу после контакта с аллергеном: им могут быть определенные продукты, косметические средства, лекарства, растения. В редких случаях появление высыпаний связано с воздействием пониженных температур.
Аллергия зачастую проявляется розовыми пятнами в местах контакта кожи с одеждой, что может говорить об использовании неподходящего стирального порошка или средств личной гигиены.
Краснуха. Красные мелкие пятна на коже могут стать следствием коревой краснухи. Возникают они по всему телу, но максимальная локализация отмечается на спине, лице и шее. Как правило, образования проходят в течение нескольких дней, однако только при условии лечения.
Возникают они по всему телу, но максимальная локализация отмечается на спине, лице и шее. Как правило, образования проходят в течение нескольких дней, однако только при условии лечения.
Скарлатина. Это инфекционное заболевание вызывается стрептококком группы А. Одним из симптомов болезни являются мелкие пятнышки по всему телу, размер которых не превышает нескольких миллиметров. Появляются высыпания после возникновения боли в горле, чаще располагаются на нижней части живота или в области паха. Кожа кажется покрасневшей и воспаленной.
Розовый лишай Жибера. С такой патологией чаще всего сталкиваются пациенты с ослабленным иммунитетом. По этой причине риск заболевания весной и осенью существенно возрастает. Лишай может проявляться розовыми, красноватыми или малиновыми пятнами до 5 см в диаметре. Внешне такие образования напоминают бляшки. Сначала появляется одно пятно, спустя 5–7 дней возле него обнаруживаются другие, меньшего размера. Одновременно с этим может появиться шелушение кожи, реже – наблюдается отечность тканей.
Эритема. Для такого состояния характерно покраснение кожи, которое возникает после активизации кровообращения и расширения капилляров. Как правило, это становится результатом тяжелых физических нагрузок или волнения. Нередко покраснение наблюдается на лице после массажа, пилинга или масок. Пятна имеют относительно большие размеры, однако не требуют лечения, так как быстро проходят самостоятельно.
Реже встречается стойкая эритема, характеризующаяся обширными областями покраснения, напоминающими кровоподтеки или синяки. Такая проблема может привести к развитию розацеа, поэтому требует осмотр и консультации врача-дерматолога.
Крапивница. Достаточно распространенная причина высыпаний на кожи, которая нередко характеризуется длительным течением. Под крапивницей понимают целую группу заболеваний, которые приводят к образованию ангиоотеков и волдырей. Появление крапивницы может стать результатом приема лекарственных средств, некоторых продуктов и пищевых добавок.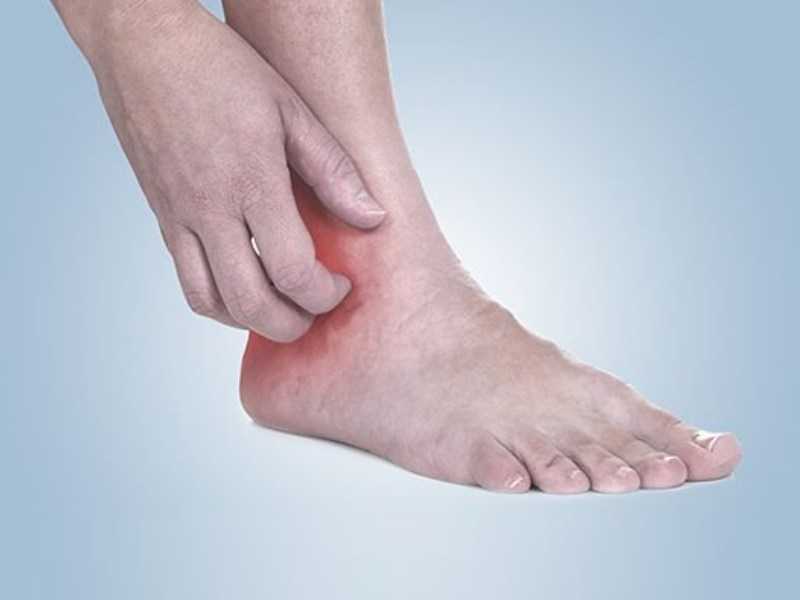
Ветряная оспа. Ветрянка имеет инфекционное происхождение и может быть опасной для здоровья. Такая патология осложняется гнойничковыми поражениями, стоматитом и конъюнктивитом, в редких случаях – происходит поражение внутренних органов и головного мозга.
Ветряна оспа является одной из частых причин красных пятен на коже. Как правило, высыпания небольшие, локализованы по всему телу. Далее образуются пузырьки диаметром до 5 мм, которые через 2–3 дня покрываются сухой корочкой. На коже могут одновременно присутствовать и пятна, и пузырьки.
Стригущий лишай. Это патология грибкового происхождения, которая известная в дерматологии под термином «микроспория». Возбудителем патологии является грибок рода Microsporum, который паразитирует в ороговевшем слое эпидермиса. Именно из-за него кожа покрывается округлыми пятнами, которые имеют неоднородный цвет: центр более светлый, тогда как края образования могут иметь ярко-красный оттенок.
Отрубевидный лишай. Еще одна разновидность инфекционного заболевания, которая приводит к поражению верхних слоев кожи. Однако такая форма болезни не заразная и редко приводит к тяжелым последствиям, но при этом характеризуется достаточно большими очагами поражения. Возникает патология в результате некоторых аутоиммунных нарушений, сильной потливости, гормональных проблем и т. д.
Экзема. Это воспалительное кожное заболевание имеет аллергическую природу, однако причины и предпосылки его развития до сих пор не изучены до конца. Часто болезнь называют «мокнущим лишаем» из-за наличия характерной симптоматики.
Вначале на коже появляются воспаленные участки в виде красных пятен, которые постепенно сливаются в отдельную пораженную зону. После этого формируются характерные узелки с ярко-красной окраской и четкими границами. Пузырьки быстро вскрываются, что приводит к появлению точечных эрозий, которые сменяются корочками и шелушением.
Фотодерматит. Причиной развития такой патологии становится повышенная чувствительность эпидермиса к ультрафиолетовому излучению. В результате появляется стойкое покраснение кожных покровов, которое может сопровождаться зудом, жжением и даже волдырями. Нередко присутствуют большие красные пятна на коже. Стоит отметить, что симптоматика состояния очень схожа с рядом дерматологических заболеваний (например, у многих пациентов фотодерматит имеет все признаки системной красной волчанки), что усложняет процесс диагностики.
Важно!
Псориаз. Одним из наиболее распространенных дерматологических заболеваний является псориаз. Патология имеет аутоиммунное происхождение, причины ее развития могут носить инфекционный, психосоматический, наследственный или смешанный характер.
На коже появляются характерные выпуклые пятна с гладкой поверхностью. Через несколько дней они покрываются белыми чешуйками, возникает зуд. Многие пациенты отмечают сухость и шелушение кожи, также в запущенных случаях обнаруживаются трещины и волдыри.
Атопический дерматит. Это хроническое воспалительное заболевание путают с экземой, хотя между патологиями существует ряд отличий. Для АтД характерно появление красных пятен с шелушением на различных участках тела. Чаще всего высыпания локализуются на сгибе локтевых и коленных суставов, шее и лице.
Как правило, патология возникает в детском возрасте и ее появлению способствует целый комплекс факторов (как внешних, так и генетических). В половине случаев атопический дерматит со временем исчезает, у остальных пациентов – сохраняется и рецидирует в течение жизни.
Гельминтозы. Одной из причин красных высыпаний становится воздействие токсичных веществ, которые выделяются в процессе жизнедеятельности паразитов. Размеры и расположение образований различаются в зависимости от степени интоксикации организма. Как правило, сначала появляется сыпь, которая сопровождается зудом и раздражением кожи. В дальнейшем возможно появление гнойных фурункулов.
Размеры и расположение образований различаются в зависимости от степени интоксикации организма. Как правило, сначала появляется сыпь, которая сопровождается зудом и раздражением кожи. В дальнейшем возможно появление гнойных фурункулов.
Грибковый микоз. Достаточно серьезное заболевание, злокачественное лимфоидное поражение, которое характеризуется появлением красных сухих бляшек (то есть элементов крупных размеров, которые возвышаются над поверхностью кожи). Внешне образования напоминают экзему, но имеют округлую форму и четкие границы.
Гипергидроз. Неочевидной причиной красных круглых пятен на коже является гипергидроз. Это функциональное нарушение потоотделения, характеризующееся выделением повышенного количества пота. В результате этого появляются покраснения в подмышках и на других участках, которые затрагивает патология.
Эмоциональные переживания. В результате психологических расстройств и волнения периодически появляются характерные покраснения на шее и лице. Такая проблема становится следствием депрессии, эмоциональных перегрузок, хронического недосыпа. В редких случаях проблема сопровождается зудом, отечностью и шелушением.
Такая проблема становится следствием депрессии, эмоциональных перегрузок, хронического недосыпа. В редких случаях проблема сопровождается зудом, отечностью и шелушением.
Способы диагностики
В том случае, если на коже появилось красное пятно, которое не проходит в течение нескольких дней или изменяет свою форму/вид, лучше обратиться за консультацией врача-дерматолога. Такая мера не будет лишней, так как позволит выявить причины высыпаний и исключить серьезные патологии. Насторожить должно наличие следующих симптомов:
- Зуд или жжение.
- Шелушение кожи.
- Увеличение размеров или количества пятен.
- Болезненность при надавливании.
- Припухлость, мокнутие.
- Начало воспалительного процесса.
Для выяснения характера и особенностей образований врач выполняет осмотр с использованием дерматоскопа. Ключевое значение имеет сбор анамнеза, уточнение симптоматики, выявление сопутствующих заболеваний. После осмотра специалист назначает пациенту ряд дополнительных исследований, среди которых может быть:
После осмотра специалист назначает пациенту ряд дополнительных исследований, среди которых может быть:
- Общий анализ крови.
- Общий анализ мочи.
- Микроскопическое исследование кожных соскобов.
- УЗИ внутренних органов.
- ЭКГ и т д.
При необходимости пациенту назначается консультация других специалистов: например, терапевта, эндокринолога, гастроэнтеролога и т. д. В результате такого обследования удастся выявить сопутствующие патологии и определить, какие заболевания спровоцировали красные пятна на коже.
Важное значение на этом этапе имеет дифференциальная диагностика, так как иногда высыпания при различных патологиях могут быть идентичными. Именно поэтому требуется исключить наличие других заболеваний и аллергических реакций.
Уже во время осмотра врач может заподозрить наличие той или иной патологии. В расчет берутся имеющиеся симптомы и внешний вид пятен. Например:
- Красные высыпания, похожие на укусы комаров, но без зуда и боли часто становятся следствием стресса или тревожного состояния.
 В редких случаях это может быть проявлением аллергии или розового лишая Жибера.
В редких случаях это может быть проявлением аллергии или розового лишая Жибера. - Пятна в сочетании с болезненностью или зудом могут говорить о наличии аутоиммунных заболеваний, крапивницы или псориаза.
- Высыпания, внешне похожие на ожог, нередко являются проявлением атопического дерматита. Они могут сопровождаться зудом (особенно в ночное время).
- Красные болячки или бляшки, расположенные по линии роста волос, могут быть симптомом себорейного дерматита.
- Мелкие пятнышки по всему телу говорят о наличии кори, ветрянки или лишая. Также такая симптоматика встречается у некоторых пациентов с коронавирусом.
- Красные шершавые пятна на коже рук свидетельствуют о нехватке в организме определенных витаминов и микроэлементов. В большинстве случаев можно скомпенсировать их нехватку за счет изменения режима питания.
Методы лечения
Лечение проблемы – индивидуальное, так как при составлении схемы врач учитывает состояние здоровья пациента, выявленные патологии и наличие симптоматики. Всегда для лечения пятен используется комплексный подход, которые включает различные консервативные методики:
Всегда для лечения пятен используется комплексный подход, которые включает различные консервативные методики:
- Медикаментозная терапия.
- Местная терапия (обработка кожных покровов).
- Физиотерапевтические процедуры.
Радикальные процедуры удаления образований требуются в редких случаях. Во время лечения пациенту может потребоваться коррекция рациона питания и исключение взаимодействия с аллергенами. При этом в большинстве случаев недопустимо использование средств народной медицины, так как они усугубляют течение болезни и приводят к развитию хронического процесса.
Для медикаментозной терапии используются различные группы лекарственных средств. Чаще всего это:
- Антигистаминные препараты. При выраженной аллергической реакции или обострении экземы.
- Антибиотики. Для борьбы с инфекционной природой разных видов красных пятен на коже.
- Глюкокортикостероиды. Гормональные средства для снятия воспаления.

- Транквилизаторы. Применяются для устранения сильного зуда.
- Диуретики. Препараты для устранения отечности.
- Энтеросорбенты. Для выведения из кишечника продуктов интоксикации организма.
- Витамины группы B. Применяются для нормализации работы нервной системы.
Что касается радикальных методик лечения, то к их числу относят электрокоагуляцию, лазерное удаление и криохирургию (воздействие жидким азотом). Используются такие процедуры в тех случаях, когда консервативное лечение не принесло пациенту облегчения или после проведенной терапии остались косметические дефекты.
Если говорить о профилактике красных пятен, то универсальных рекомендаций не существует, так как всегда требуется учитывать причину патологии. Для того чтобы снизить вероятность высыпаний, лучше всего исключить контакты с бездомными животными, отказаться от продуктов, вызывающих аллергию, и регулярно проходить профилактический осмотр у врачей. Это позволит на ранних этапах выявить любые нарушения в работе иммунной системы и предотвратить возможные заболевания внутренних органов.
Это позволит на ранних этапах выявить любые нарушения в работе иммунной системы и предотвратить возможные заболевания внутренних органов.
Литература
- Караваева Т. А., Королькова Т. Н. Психологические механизмы и психосоматические соотношения при различных дерматозах // Клиническая дерматология и венерология. – 2018. – Т. 17, № 5. – С. 7–16.
- Кубанова А. А. Анализ состояния заболеваемости болезнями кожи и подкожной клетчатки в Российской Федерации за период 2003–2016 гг. / А. А. Кубанова, А. А. Кубанов, Л. Е. Мелехина, Е. В Богданова // Вестник дерматологии и Венерологии. – 2017. – № 6. – С. 22–33.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи.
 Инфекции, передаваемые половым путем. – 5-е изд., перераб. и доп. – М.: Деловой экспресс, 2016. – 768 с.
Инфекции, передаваемые половым путем. – 5-е изд., перераб. и доп. – М.: Деловой экспресс, 2016. – 768 с.
Другие статьи автора:
- Пигментные пятна: виды, причины появления, методы лечения
- Реабилитация после подтяжки нитями Аптос
- Бородавки: причины появления и методы их удаления
- Угри на лице
- Розацеа
- Как убрать второй подбородок?
- Как убрать морщины на лбу?
- Подошвенная бородавка
- Как убрать носогубные складки?
Острая крапивница – аллергическая реакция на коже
Крапивница проявляется в виде приподнятых, хорошо очерченных областей эритемы (покраснения) и отечности кожи, которая при этом очень зудит. По интенсивности зуд может варьироваться от слабого до сильного. Красные пятна на коже могут принимать любую форму: быть линейными, круглыми или овальными, дугообразными
По интенсивности зуд может варьироваться от слабого до сильного. Красные пятна на коже могут принимать любую форму: быть линейными, круглыми или овальными, дугообразными
Крапивница может появиться на любом участке тела, при этом зудящие пятна могут менять форму, мигрировать, исчезать и появляться вновь в течение коротких периодов времени. Однако распознать это состояние достаточно просто – у крапивницы есть один характерный симптом: центр пятен при надавливании бледнеет. В то же время это не значит, что крапивницу невозможно перепутать с каким-либо другим из множества дерматологических заболеваний, сходных по симптоматике. Так, случается, что поставить диагноз удается только опытному врачу.
Дифференциальная диагностика крапивницы:
аллергический контактный дерматит атопический дерматит (экзема) мультиформная эритема чесотка болезнь Шенлейн-Геноха (форма аллергического васкулита) мастоцитоз розовый лишай.
По времени симптомы крапивницы могут отмечаться от нескольких минут до нескольких месяцев или даже лет (тогда речь идет уже о хронической крапивнице). Обычно пятна с четкими краями появляются на коже неожиданно и исчезают так же внезапно. Если эти симптомы длятся менее шести недель, крапивницу классифицируют как острую.
Обычно пятна с четкими краями появляются на коже неожиданно и исчезают так же внезапно. Если эти симптомы длятся менее шести недель, крапивницу классифицируют как острую.
Острая генерализованная крапивница
Отдельно выделяется острая генерализованная крапивница, которая отличается большей площадью распространения пятен на теле. В некоторых случаях зудящие пятна или сыпь могут покрывать все тело. Еще один специфический момент: причину острой генерализованной крапивницы часто установить не удается. Согласно некоторым источникам, причина этого состояния не определяется более чем в 60% случаев.
Известные \ распространенные триггеры острой генерализованной крапивницы
Инфекции (например, инфекции верхних дыхательных путей, фарингит, инфекции ЖКТ, инфекции мочеполовой системы, респираторные инфекции, грибковые инфекции, такие как дерматофитоз, малярия, амебиаз, гепатит, мононуклеоз, ВИЧ, паразитарные инфекции, например, аскаридоз, или трихинеллз. Продукты (чаще всего моллюски, рыба, яйца, сыр, шоколад, орехи, ягоды, помидоры). Лекарства: пенициллины, сульфонамиды, салицилаты, НПВП, кодеин, антигистаминные препараты. Факторы окружающей среды (например, пыльца растений, химикаты, пыль, плесень), а также воздействие холода или жары. Воздействие латекса. Эмоциональный стресс. Физическое перенапряжение.
Лекарства: пенициллины, сульфонамиды, салицилаты, НПВП, кодеин, антигистаминные препараты. Факторы окружающей среды (например, пыльца растений, химикаты, пыль, плесень), а также воздействие холода или жары. Воздействие латекса. Эмоциональный стресс. Физическое перенапряжение.
Как развивается острая крапивница
При контакте с триггером (раздражителем) организм реагирует на это выделением большого количества медиатора воспаления гистамина, а также ряда других провоспалительных молекул (цитокинов). В случае крапивницы они скапливаются под поверхностью кожи, воздействуют на проницаемость сосудов, которые начинают пропускать жидкость. Жидкость накапливается в коже и вызывает сыпь, зуд, покраснение и другие неприятные симптомы.
В некоторых случаях триггер крапивницы очевиден, например, арахис или креветки. Острая крапивница может быть вызвана аллергической реакцией на продукты питания, лекарства, косметику или мыло, а также инфекции, укусы насекомых или факторы окружающей среды (как жара, холод, давление, физические упражнения, солнечный свет) и стресс.
Многие случаи крапивницы требуют длительного исследования, так как это состояние может спровоцировать множество разных причин, поэтому без медицинского наблюдения не обойтись. В поисках триггера врач может назначить различные кожные пробы. Они должны проводиться только под строгим медицинским наблюдением в клинике с надлежащим оборудованием, так как многие случаи аллергических реакций несут риск анафилаксии.
Причины появления красных шишек и пятен на ногах
Красные шишки на ногах могут быть вызваны аллергией, укусами насекомых и некоторыми кожными заболеваниями. Иногда они могут указывать на более серьезное состояние. На более темной коже такие бугорки могут не казаться красными и их может быть труднее увидеть.
В большинстве случаев не стоит паниковать, если вы заметите красные прыщи на ногах. Но красные шишки могут быть зудящими и раздражающими.
В приведенной ниже таблице перечислены некоторые из наиболее распространенных причин появления красных прыщей на ногах. Читайте дальше, чтобы узнать больше о каждой причине, о том, как распознать симптомы и как лечить сыпь.
Читайте дальше, чтобы узнать больше о каждой причине, о том, как распознать симптомы и как лечить сыпь.
| Если красные удары… | , то это может быть |
|---|---|
| Не зуд или не зуд. и выделяют прозрачную жидкость | экзема |
| белеют при нажатии | крапивница |
| сильный зуд | укусы насекомых или экзема |
| Имеет чешуйчатое качество | Экзема или псориаз |
| сопровождаются ночными потами, а потерей веса | Васкулит |
| — сияние и снятие снятия. изображения условий, которые могут вызвать красные шишки на ногах с разными оттенками кожи. У вас есть небольшие красные или темные прыщики, напоминающие мурашки по коже, на более мясистых участках бедер и рук? Если они не чешутся или чешутся очень слабо, это может быть фолликулярный кератоз. Бугорки фолликулярного кератоза могут казаться на несколько оттенков темнее, чем ваш тон кожи, если у вас черная или коричневая кожа. Это происходит, когда ваши поры забиты белковым кератином. Кератин содержится в коже, ногтях и волосах. У вас больше шансов получить фолликулярный кератоз, если у вас сухая кожа или экзема. Как это лечитсяХотя это состояние безвредно, вы можете поговорить со своим врачом об использовании таких методов лечения, как лечебные кремы. Несколько безрецептурных лечебных кремов предназначены для ослабления и удаления омертвевших клеток кожи. Ищите продукты, содержащие такие ингредиенты, как:
Лечебные кремы могут быть особенно полезными при использовании с густыми увлажняющими кремами. Не существует универсального решения для этого состояния, но поддержание увлажненности кожи должно помочь. В тяжелых случаях может быть использована лазерная терапия. Фолликулит обычно вызывается инфекцией в волосяных фолликулах кожи головы или на выбритых участках тела. Это в основном вызвано бактериями стафилококка ( Золотистый стафилококк ). Фолликулит также может быть вызван воспалением из-за вросших волос, вирусов или грибков. Это приводит к появлению небольших красных бугорков или прыщей на коже, которые вы можете назвать ожогами от бритвы или сыпью от бритвы. Они могут казаться оттенком вашего тона кожи или темнее, если у вас черная или коричневая кожа. Бритье, тесная одежда и сочетание тепла и пота являются типичными источниками фолликулита. Фолликулит может поражать людей всех возрастов, но некоторые факторы могут увеличить риск. Вы можете подвергаться более высокому риску этого состояния, если вы:
Фолликулит может вызывать зуд и дискомфорт. Как это лечитсяФолликулит обычно проходит сам по себе. Если это длится дольше 7-10 дней или ухудшается, вам следует обратиться к врачу. Антибиотики в виде таблеток или кремов обычно используются для лечения стойкого или тяжелого фолликулита, вызванного бактериями. При вирусном, грибковом или паразитарном фолликулите потребуются противовирусные, противогрибковые и противопаразитарные препараты соответственно. Если причиной является основное заболевание, такое как ВИЧ, человеку потребуется лечение от этого состояния, например, прием антиретровирусных препаратов. Если красные пятна объединяются в пятна и чешутся, у вас может быть экзема. Он также может выглядеть темно-коричневым, фиолетовым или пепельно-серым на более темной коже. Экзема, или атопический дерматит, является распространенным кожным заболеванием.
Причина экземы до конца не изучена, но есть некоторые общие закономерности:
Хотя люди всех возрастов могут болеть экземой, от 85% до 95% случаев заболевания начинаются у детей в возрасте до 5 лет. Как и большинство кожных заболеваний, экзема может заразиться. Кроме того, если у вас экзема, избегайте находиться рядом с людьми, у которых есть герпес или ветряная оспа. Воздействие вирусов, вызывающих эти состояния, подвергает вас риску заражения герпетической экземой, тяжелой, быстро распространяющейся инфекцией. Как это лечитсяДля лечения экземы используется ряд лекарств, включая антибиотики, антигистаминные препараты и кортикостероиды. Ваш врач поможет вам подобрать лекарства, которые наиболее эффективны для вас. Регулярное использование немедикаментозных увлажняющих кремов и мазей также обычно рекомендуется для лечения и профилактики обострений экземы. Ваш врач также будет работать с вами, чтобы определить и уменьшить воздействие триггеров экземы. Приблизительно 20% людей заболевают крапивницей в течение жизни. Цвет крапивницы обычно совпадает с цветом вашей кожи. Иногда они могут быть немного светлее или темнее, в зависимости от того, что их вызывает. Из-за этого крапивницу на более темной коже бывает труднее идентифицировать. Вы можете получить крапивницу в ответ на широкий спектр триггеров, таких как:
Крапивница также связана с определенными состояниями, включая:
|

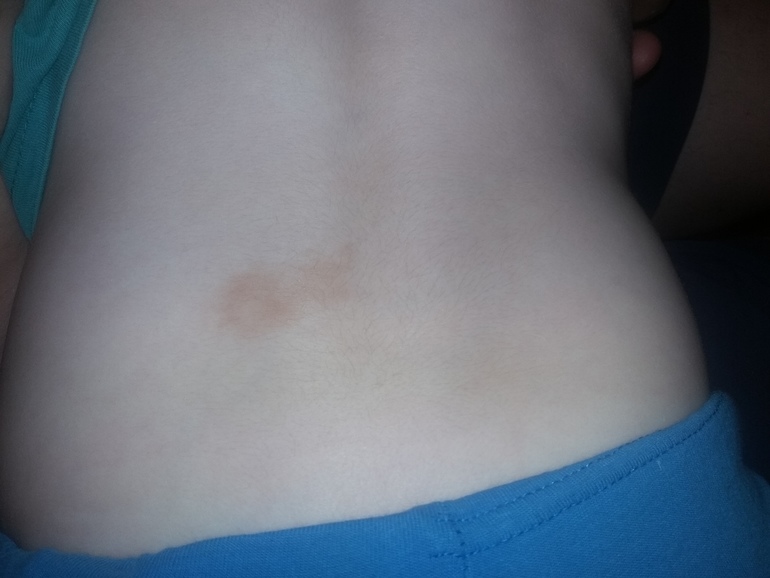 В ряде случаев (например, при расширении сосудов) также могут иметь красный или красно-синюшный оттенок.
В ряде случаев (например, при расширении сосудов) также могут иметь красный или красно-синюшный оттенок. В редких случаях это может быть проявлением аллергии или розового лишая Жибера.
В редких случаях это может быть проявлением аллергии или розового лишая Жибера.
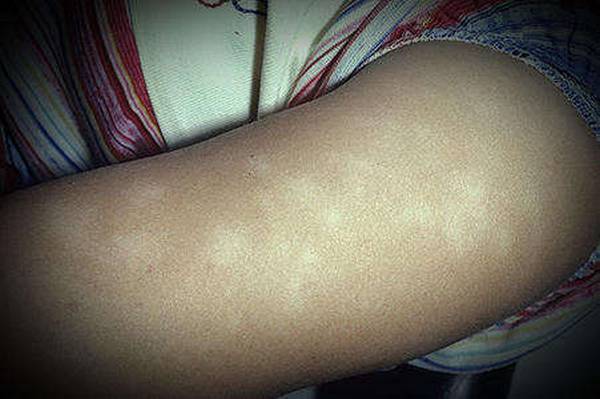 Инфекции, передаваемые половым путем. – 5-е изд., перераб. и доп. – М.: Деловой экспресс, 2016. – 768 с.
Инфекции, передаваемые половым путем. – 5-е изд., перераб. и доп. – М.: Деловой экспресс, 2016. – 768 с.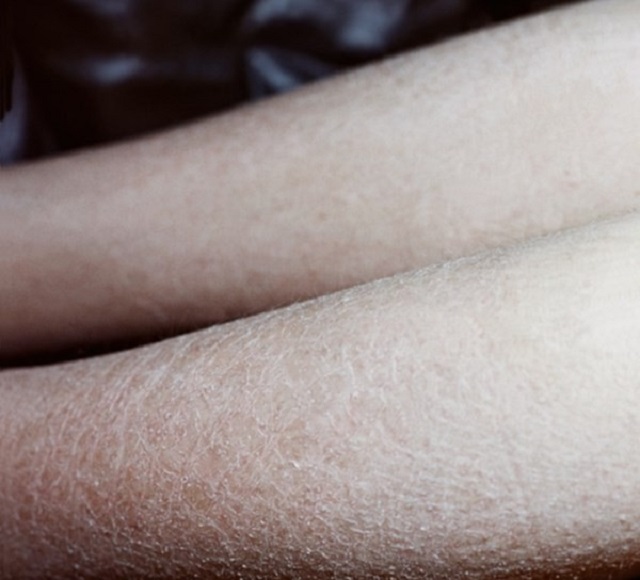 Это распространенное заболевание, поражающее приблизительно от 50% до 80% подростков и 40% взрослых.
Это распространенное заболевание, поражающее приблизительно от 50% до 80% подростков и 40% взрослых.
 Тем не менее, это не серьезно, если не переходит в более тяжелую форму инфекции. Эти тяжелые инфекции могут включать фурункулы, карбункулы и целлюлит.
Тем не менее, это не серьезно, если не переходит в более тяжелую форму инфекции. Эти тяжелые инфекции могут включать фурункулы, карбункулы и целлюлит. Экзема может быть сухой и чешуйчатой, а может пузыриться и выделять прозрачную жидкость. Экзема имеет тенденцию вспыхивать время от времени. Общие триггеры включают:
Экзема может быть сухой и чешуйчатой, а может пузыриться и выделять прозрачную жидкость. Экзема имеет тенденцию вспыхивать время от времени. Общие триггеры включают: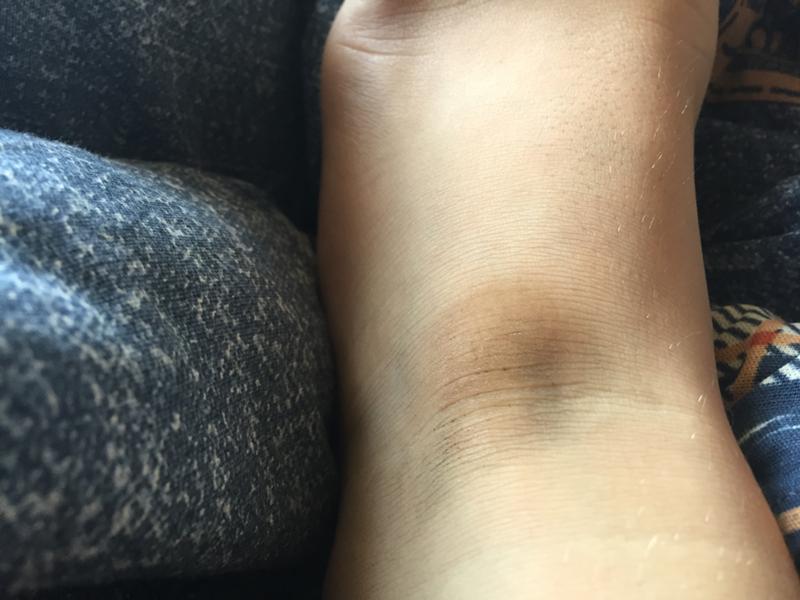 Хотя в нескольких исследованиях были получены разные результаты, также ясно, что многие дети продолжают болеть экземой, когда становятся взрослыми.
Хотя в нескольких исследованиях были получены разные результаты, также ясно, что многие дети продолжают болеть экземой, когда становятся взрослыми. Крапивница, также называемая крапивницей, представляет собой приподнятые, зудящие, красные или телесные рубцы. Они становятся белыми, когда вы нажимаете на их центр. Сыпь может появиться на любом участке тела, и ею заболевают люди всех возрастов.
Крапивница, также называемая крапивницей, представляет собой приподнятые, зудящие, красные или телесные рубцы. Они становятся белыми, когда вы нажимаете на их центр. Сыпь может появиться на любом участке тела, и ею заболевают люди всех возрастов. Антигистаминные препараты являются наиболее часто используемыми препаратами для лечения крапивницы.
Антигистаминные препараты являются наиболее часто используемыми препаратами для лечения крапивницы. ХБ) и другие.
ХБ) и другие.
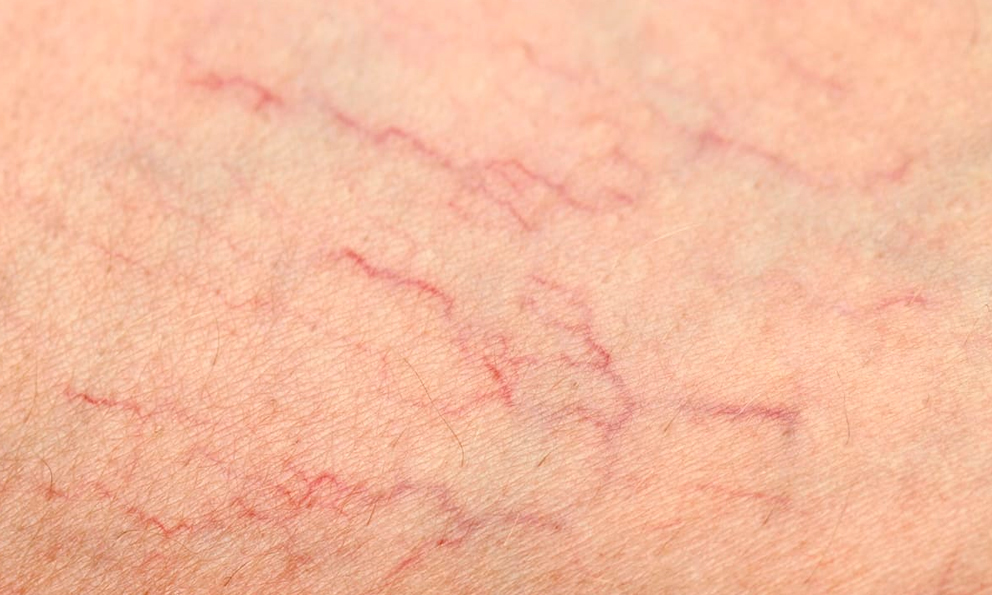

 К ним относятся базально-клеточная карцинома (БКК) и болезнь Боуэна. Рак кожи обычно вызывается незащищенным хроническим воздействием солнца.
К ним относятся базально-клеточная карцинома (БКК) и болезнь Боуэна. Рак кожи обычно вызывается незащищенным хроническим воздействием солнца. ВПЧ 16 — это вирус, связанный с раком шейки матки.
ВПЧ 16 — это вирус, связанный с раком шейки матки.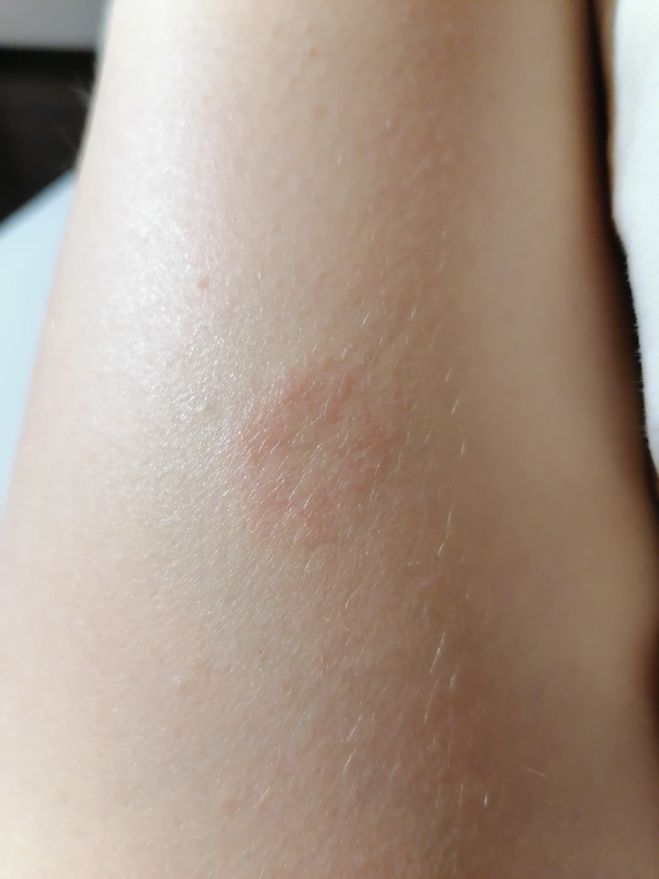 Некоторым людям могут быть назначены противовоспалительные препараты или кортикостероиды, чтобы облегчить боль в суставах.
Некоторым людям могут быть назначены противовоспалительные препараты или кортикостероиды, чтобы облегчить боль в суставах.