Боль ноющая в правом подреберье после еды: Боль в правом подреберье – Новая больница
цены на диагностику и лечение в Москве — клиника Spectra
г. Москва, ул. Герасима Курина, д. 16 метро: Славянский Бульвар
Вызвать врача на дом
+7 495 225-54-04+7 495 641-23-30
ЗАПИСАТЬСЯ НА ПРИЕМ
(в области желудка, правом подреберье, внизу живота)
Боли и дискомфорт в животе — одна из главных причин обращения к гастроэнтерологу. По своему характеру такие состояния подразделяются на острые, возникающие внезапно, и хронические, беспокоящие длительное время. И те, и другие могут быть вызваны серьезными заболеваниями.
О чем говорят неприятные ощущения в животе?
- Боли под ложечкой (в области желудка). Указывают на гастрит, гастродуоденит или язвенную болезнь. При первых двух заболеваниях боль носит тупой, распирающий характер и возникает после еды. Для язвенной болезни характерны острые, кинжальные боли. Очень часто язва сопровождается тошнотой и рвотой, после которой наступает облегчение. При язвенной болезни 12-перстной кишки боли беспокоят в основном по ночам, при язвенной болезни желудка — после приема пищи.

- Боли в правом подреберье. Служат типичными симптомами болезней печени, желчного пузыря и желчных протоков. Боль может отдавать в поясницу, лопатку, плечо. У некоторых пациентов болевой синдром сопровождается тошнотой и рвотой с желчным содержимым. Приступы обычно возникают на фоне погрешностей в питании (после приема алкоголя, острой, жирной пищи) или стрессов.
- Боли в верхней части живота. Говорят о проблемах с поджелудочной железой — остром или хроническом панкреатите. При остром боль кажется непереносимой, опоясывает весь живот и часто сочетается с тошнотой и рвотой, не приносящей облегчения. При обострениях хронического панкреатита болевые ощущения менее выражены. Из сопутствующих симптомов могут наблюдаться тошнота, вздутие живота, неустойчивый стул.
- Боли вокруг пупка. Могут быть признаком кишечных расстройств, связанных с банальным перееданием (особенно пищи, богатой клетчаткой), инфекцией или воспалением стенок органа (колитом, энтеритом). Такие боли сопровождаются урчанием, вздутием живота, нарушениями стула.
 Для хронических заболеваний кишечника характерно чередование диареи с запорами. Если постепенно боли от области пупка переходят в правую нижнюю часть живота и усиливаются в положении на левом боку, то, скорее всего, это аппендицит.
Для хронических заболеваний кишечника характерно чередование диареи с запорами. Если постепенно боли от области пупка переходят в правую нижнюю часть живота и усиливаются в положении на левом боку, то, скорее всего, это аппендицит. - Боли внизу живота. Могут быть следствием длительных запоров, колита, аппендицита, цистита или различных гинекологических заболеваний.
Как проходит обследование?
На приеме врач-гастроэнтеролог уточняет жалобы, собирает анамнез и ощупывает живот. Важными находками в ходе пальпации могут стать увеличение печени, объемные образования, а также выявление болезненных участков. Дальнейший диагностический поиск ведут с учетом полученных данных. Из дополнительных исследований пациенту могут быть назначены:
- УЗИ органов брюшной полости,
- анализы крови и кала,
- эндоскопическое исследование (гастро- или колоноскопия),
- биопсия,
- анализ на Helicobacter pylori,
- рентгенография, КТ, МРТ и др.
Терапия подбирается по результатам клинического осмотра и диагностики.
В клинике «Спектра» проводится лечение заболеваний желудочно-кишечного тракта любой степени сложности. У нас работают специалисты экстра-класса, имеющие большой профессиональный опыт и постоянно повышающие свою квалификацию. Записаться на консультацию можно по телефону или на сайте.
Назад к услугам
Запишитесь на прием в Телеграм!
Специалисты
Назарова Ольга Николаевна
Врач гастроэнтеролог, Врач терапевт, Врач ультразвуковой диагностики, Врач высшей категории
записаться на приём
Радун Елена Геннадиевна
Врач терапевт, Врач гастроэнтеролог, Врач высшей категории
записаться на приём
Мезенцева Наталья Владимировна
Кандидат медицинских наук, Врач терапевт, Врач гастроэнтеролог, Врач высшей категории
записаться на приём
Хронический холецистит | Медицинский центр «Доктор 2000»
Хронический холецистит − воспалительный процесс, протекающий в желчном пузыре, сопровождающийся моторно-тоническими нарушениями желчевыводящей системы и формированием камней.
Причины
Обычно он обусловлен нарушением микрофлоры, вызванной такими инфекционными заболеваниями, как стрептококки, эшерихии, стафилококки, протеи, синегнойные палочки, энтерококки. Иногда наблюдают хронические холециститы, обусловленные патогенной бактериальной микрофлорой (шигеллами, сальмонеллами), вирусной и протозойной инфекцией. Проникновение микробов в желчный пузырь происходит лимфогенным, гематогенным и контактным путем. Еще одна причина воспаления желчного пузыря − инвазия паразитов. Поражение жёлчных путей встречается при лямблиозе, описторхозе, фасциолёзе, стронгилоидозе, аскаридозе и может быть причиной частичной обструкции общего жёлчного протока и холангиогенного абсцесса (аскаридоз), холангита (фасциолез), выраженной дисфункции желчных путей (лямблиоз).
Одним из самых распространенных факторов развития хронического холецистита является нарушение оттока желчи и ее застой. Обычно заболевание возникает на фоне желчнокаменной болезни или дискинезии желчевыводящих путей.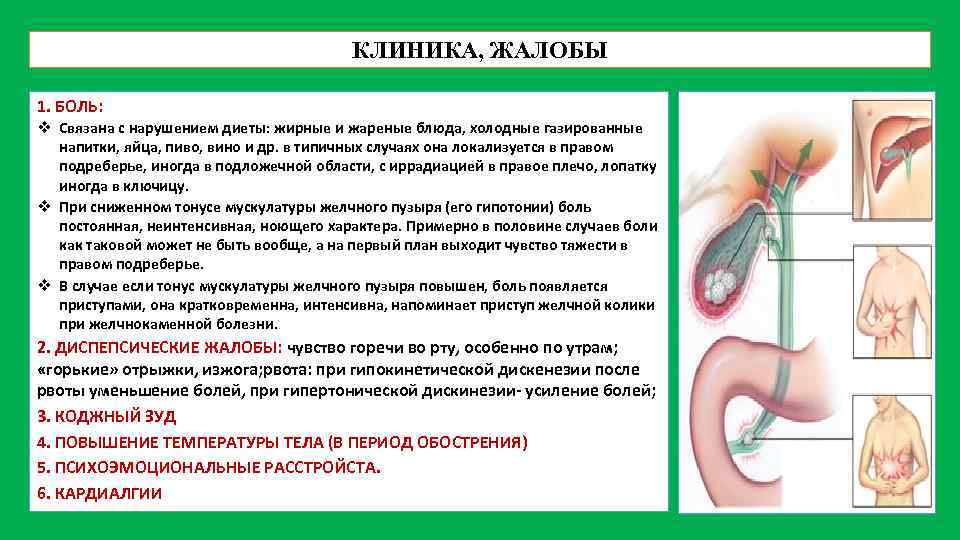 Алиментарный фактор также играет не последнюю роль в формировании заболевания. Нерегулярное питание с большими интервалами между приемами пищи, жирные и острые блюда, а также переедание на ночь могут вызвать спазм сфинктера Одди, стаз желчи. Чрезмерное употребление мучных и сладких продуктов, рыбы и яиц, а также недостаток клетчатки вызывают снижение pH желчи и нарушение ее коллоидной стабильности. Развитие холестерина происходит постепенно. Функциональные нарушения нервно-мышечного аппарата приводят к его гипо- или атонии. Внедрение микробной флоры способствует прогрессированию воспаления слизистой оболочки желчного пузыря.
Алиментарный фактор также играет не последнюю роль в формировании заболевания. Нерегулярное питание с большими интервалами между приемами пищи, жирные и острые блюда, а также переедание на ночь могут вызвать спазм сфинктера Одди, стаз желчи. Чрезмерное употребление мучных и сладких продуктов, рыбы и яиц, а также недостаток клетчатки вызывают снижение pH желчи и нарушение ее коллоидной стабильности. Развитие холестерина происходит постепенно. Функциональные нарушения нервно-мышечного аппарата приводят к его гипо- или атонии. Внедрение микробной флоры способствует прогрессированию воспаления слизистой оболочки желчного пузыря.
Признаки
Клиническая картина хронического холецистита характеризуется длительным прогрессирующим течением с периодическими обострениями. Симптоматика заболевания обусловлена наличием воспалительного процесса в желчном пузыре и нарушением поступления желчи в двенадцатиперстную кишку из-за сопутствующей дискинезии. В основе клиники хронического холецистита лежит болевой синдром.

Симптомы
Симптом Кера − болезненность при надавливании в проекции желчного пузыря. Симптом Мерфи − это резкое усиление болезненности при пальпации желчного пузыря на вдохе. Симптом Грекова-Ортнера − болезненность в зоне желчного пузыря при поколачивании по реберной дуге справа. Симптом Георгиевского-Мюсси − болезненность при надавливании на правый диафрагмальный нерв между ножками грудино-ключично-сосцевидной мышцы. Диспепсический синдром сопровождается отрыжкой, горечью или постоянным горьким привкусом во рту. Нередко больные жалуются на чувство распирания в верхней половине живота, вздутие кишечника, нарушение стула. Реже бывает тошнота, рвота с привкусом горечи. При сочетании с гипо- и атонией желчного пузыря рвота уменьшает боль и чувство тяжести в правом подреберье. При гипертонической дискинезии рвота вызывает усиление боли. В рвотных массах, как правило, обнаруживают примесь желчи.
Рвота обычно провоцируется нарушениями диеты, эмоциональными и физическими перегрузками. В фазе обострения холецистита возможно повышение температуры тела. Чаще лихорадка субфебрильная (характерна для катаральных воспалительных процессов), реже − достигает фебрильных значений (при деструктивных формах холецистита или в связи с осложнениями).
В фазе обострения холецистита возможно повышение температуры тела. Чаще лихорадка субфебрильная (характерна для катаральных воспалительных процессов), реже − достигает фебрильных значений (при деструктивных формах холецистита или в связи с осложнениями).
Желтуха не характерна для хронического холецистита, но желтушная окраска кожных покровов и слизистых оболочек может наблюдаться при затруднении оттока желчи из-за скопления слизи, эпителия или паразитов в общем желчном протоке или при развившемся холангите. Атипичные формы хронического холецистита наблюдают у 1/3 больных. Кардиалгическая форма характеризуется длительными тупыми болями в области сердца, возникающими после обильной еды, нередко в положении лежа. Могут быть аритмии типа экстрасистолий. Для эзофагалгической формы характерна сильная изжога, сочетающаяся с тупой болью за грудиной. После обильного приема пищи может появиться чувство «кола» за грудиной. Боль длительная. Изредка возникают легкие затруднения при прохождении пищи по пищеводу.
Диагностика
При анализе крови в фазе обострения часто обнаруживают увеличение СОЭ, нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, эозинофилию. При осложненных формах в крови могут увеличиваться уровни билирубина, холестерина, трансаминаз.
Чаще всего используют УЗИ и рентгенологические методы исследования. Основной метод диагностики холецистита- УЗИ позволяет не только установить отсутствие конкрементов, но и оценить сократительную способность и состояние стенки желчного пузыря (о хроническом холецистите свидетельствует ее утолщение более 4 мм). При хроническом холецистите часто выявляют утолщение и склерозирование стенки желчного пузыря, его деформацию.
УЗИ не имеет противопоказаний и может применяться во время острой фазы заболевания, при повышенной чувствительности к контрастным веществам, беременности, нарушении проходимости желчевыводящих путей. При уровне билирубина выше 51 мкмоль/л и клинически явной желтухе для выяснения ее причин проводят эндоскопическую ретроградную пан-креатохолангиографию. Иногда бывает сложно разграничить холецистит и дискинезию желчевыводящих путей. Для дискинезий не характерны лихорадка, нейтрофильный лейкоцитоз и увеличение СОЭ. Уточнению диагноза помогает УЗИ в сочетании с дуоденальным зондированием.
При уровне билирубина выше 51 мкмоль/л и клинически явной желтухе для выяснения ее причин проводят эндоскопическую ретроградную пан-креатохолангиографию. Иногда бывает сложно разграничить холецистит и дискинезию желчевыводящих путей. Для дискинезий не характерны лихорадка, нейтрофильный лейкоцитоз и увеличение СОЭ. Уточнению диагноза помогает УЗИ в сочетании с дуоденальным зондированием.
Диета
Диета должна способствовать предупреждению застоя желчи в желчном пузыре и снижению воспалительных процессов. Рекомендуется дробное питание (5-6 раз в день), включающее нежирные сорта мяса и рыбы, каши, пудинги, сырники, салаты. Разрешается некрепкий чай, фруктовые, овощные и ягодные соки после стихания обострения. Очень полезны растительные жиры (оливковое, подсолнечное масло), содержащие полиненасыщенные жирные кислоты, витамин Е. Полиненасыщенные жирные кислоты способствуют нормализации обмена холестерина, участвуют в синтезе ПГ, разжижающих желчь, повышают сократительную способность желчного пузыря.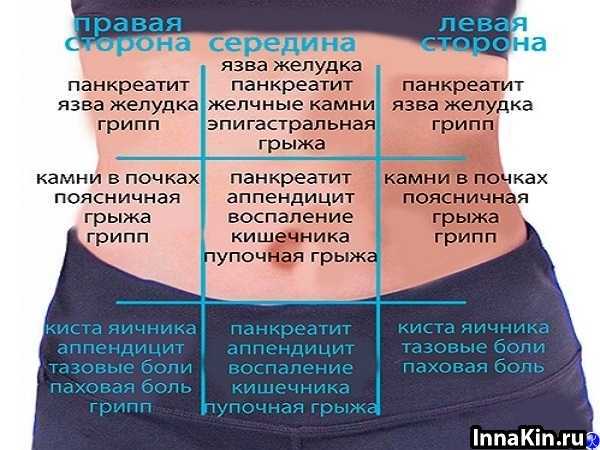 При достаточном количестве белка и растительных жиров в диете повышается холатохолестериновый индекс и уменьшается литогенность желчи.
При достаточном количестве белка и растительных жиров в диете повышается холатохолестериновый индекс и уменьшается литогенность желчи.
«БОЛЬ В ЖИВОТЕ» может быть предвестником этих 9 болезней!
Пищеварительная система имеет уникальную конструкцию для выполнения своих специализированных функций, включая прием пищи, механическое и химическое пищеварение, всасывание и выделение (или дефекацию). Наша пищеварительная система начинается во рту, глотке и пищеводе, желудке, тонкой кишке, толстой кишке (также известной как толстая кишка) и прямой кишке. Пищеварительный тракт заканчивается анальным отверстием. Другие важные внутренние органы, расположенные в брюшной полости, включают печень, желчный пузырь, желчные протоки и поджелудочную железу. Если какая-либо конкретная часть этих органов повреждена или нарушена, будут проявляться предупреждающие знаки и симптомы. Наиболее распространенным симптомом, указывающим на наличие абдоминальных аномалий, является «боль в животе», которая может быть описана в различных типах, таких как спазмы, боль, тупая боль, перемежающаяся боль и острая боль. Есть некоторые серьезные состояния, вызывающие боль в животе, которые нельзя игнорировать. Кроме того, им может потребоваться медицинская помощь и даже неотложная медицинская помощь в некоторых критических случаях.
Есть некоторые серьезные состояния, вызывающие боль в животе, которые нельзя игнорировать. Кроме того, им может потребоваться медицинская помощь и даже неотложная медицинская помощь в некоторых критических случаях.
1. Камни в желчном пузыре или желчнокаменная болезнь
Желчный пузырь представляет собой небольшой грушевидный орган на правой стороне живота, расположенный под печенью. Желчный пузырь содержит пищеварительную жидкость, называемую «желчью», которая представляет собой желтовато-коричневую жидкость, используемую для расщепления и переваривания жирной пищи в тонком кишечнике. Камни в желчном пузыре – одно из наиболее распространенных заболеваний органов пищеварения, при котором в желчном пузыре образуются мелкие камни. Эти камни обычно вызваны осаждением либо солей кальция, либо холестерина в желчи. К особым факторам риска относятся избыточный вес, регулярное потребление продуктов с высоким содержанием жиров, гиперхолестеринемия (высокий уровень холестерина в крови), прием лекарств, содержащих эстроген, таких как оральные контрацептивы или заместительная гормональная терапия, диабет или диагноз талассемия.
Симптомы камней в желчном пузыре от легкой до умеренной степени тяжести начинаются от дискомфорта в животе до метеоризма и боли после употребления продуктов с высоким содержанием жиров. Из-за схожести признаков и симптомов пациенты с камнями в желчном пузыре часто неправильно понимают, что у них может быть «пептическая язва», поэтому принимают только антациды или противоязвенные препараты. Если желчные камни застревают в желчном протоке и вызывают закупорку, это в конечном итоге приводит к серьезным опасным для жизни осложнениям, таким как воспаление и инфекция желчных протоков, панкреатит или холецистит (воспаление желчного пузыря). Симптомы обострения включают сильную и внезапную боль в верхней правой части живота, особенно при вдохе и выдохе, боль в спине между лопатками, высокую температуру, тошноту, рвоту и желтуху с желтым оттенком кожи и белыми глазами. При подозрении на инфекцию желчевыводящих путей необходимо срочно провести операцию. Если холецистит не лечить, он может привести к опасному для жизни сепсису. Кроме того, это потенциально может вызвать «рак желчного пузыря и рак желчных протоков (холангиокарциному)».
Кроме того, это потенциально может вызвать «рак желчного пузыря и рак желчных протоков (холангиокарциному)».
Самый эффективный способ снизить риск образования камней в желчном пузыре — это оставаться здоровым, в том числе снижать вес при ожирении, избегать употребления жирной пищи с высоким содержанием калорий, употреблять продукты с высоким содержанием клетчатки, такие как овощи и фрукты. Что еще более важно, регулярный ежегодный медицинский осмотр помогает выявить камни в желчном пузыре на ранней стадии до того, как появятся симптомы. Если проявляются какие-либо подозрительные признаки и симптомы камней в желчном пузыре, немедленно рекомендуется полное физикальное обследование и ультразвуковое сканирование верхних отделов брюшной полости.
2. Грыжи
Грыжи возникают, когда орган, особенно тонкий кишечник, выпячивается через ослабленное место или разрыв брюшной стенки. Грыжи обычно вызваны сочетанием мышечной слабости и повышенного внутрибрюшного давления.
Грыжи вызывают вздутие или припухлость в пораженной области, например, в паху (паховая грыжа), пупке (пупочная грыжа) или хирургическом разрезе, который не закрыт должным образом (послеоперационная грыжа). Грыжи могут особенно ощущаться при вставании, наклонах или кашле. Наиболее распространенными симптомами являются боль или дискомфорт (обычно внизу живота), слабость или тяжесть в животе, ощущение жжения или ноющей боли в области вздутия живота.
Факторы риска, которые могут вызвать грыжи:
- Избыточный вес или ожирение: Избыточный вес увеличивает напряжение и давление на мышцы живота и делает их более слабыми и более склонными к развитию грыж.
- Пожилой возраст: Сила брюшных мышц уменьшается с возрастом, поэтому пожилые люди подвержены развитию грыж.
- Некоторые состояния, которые напрягают брюшную стенку, такие как поднятие тяжестей, физические упражнения, напряжение во время дефекации из-за запора, напряжение во время мочеиспускания из-за ДГПЖ (доброкачественная гиперплазия предстательной железы) и постоянный кашель из-за курения.

Если выпяченную кишку не вернуть на место, содержимое грыжи может застрять в брюшной стенке, а затем ущемиться, что перекроет кровоснабжение окружающих тканей, которые оказались защемленными. Если ее не лечить, ущемленная грыжа может привести к опасным для жизни состояниям, таким как некротизирующий энтероколит (тяжелое воспаление кишечника) и сепсис. Если есть какие-либо признаки или симптомы, связанные с грыжами, не ждите, пока может быть слишком поздно. Необходимо как можно скорее обратиться за медицинской помощью.
3. Аппендицит
Аппендицит — это воспаление аппендикса, который представляет собой пальцеобразный мешочек, выступающий из толстой кишки в нижней правой части живота. Приложение, кажется, не имеет определенной функции. Основной причиной аппендицита является закупорка слизистой оболочки аппендикса, что приводит к инфекциям. Впоследствии патогенные бактерии быстро размножаются и вызывают воспаление, отек и наполнение аппендикса гноем. Если его не лечить быстро, аппендицит может вызвать серьезные осложнения, такие как очаг инфекции (абсцесс) и разрыв аппендикса, который распространяет инфекцию по всей брюшной полости (перитонит). Поскольку симптомы аппендицита часто схожи с симптомами других заболеваний, таких как пептическая язва и гастрит, сбор анамнеза и физикальное обследование играют важную роль в дифференциальной диагностике. Признаки и симптомы аппендицита могут включать тошноту и рвоту, потерю аппетита, внезапную боль, которая начинается вокруг пупка и часто иррадиирует в правую нижнюю часть живота, боль, которая усиливается при ходьбе или резких движениях с субфебрильной температурой по мере прогрессирования заболевания. Место боли может варьироваться в зависимости от положения аппендикса. Если аппендицит не лечить, разрывы аппендикса могут привести к летальному исходу. Хирургическое удаление червеобразного отростка (аппендэктомия) должно быть выполнено немедленно. Если есть подозрение на аппендицит, особенно с болью в животе, которая смещается в нижнюю правую часть живота, настоятельно рекомендуется немедленная медицинская помощь.
Если его не лечить быстро, аппендицит может вызвать серьезные осложнения, такие как очаг инфекции (абсцесс) и разрыв аппендикса, который распространяет инфекцию по всей брюшной полости (перитонит). Поскольку симптомы аппендицита часто схожи с симптомами других заболеваний, таких как пептическая язва и гастрит, сбор анамнеза и физикальное обследование играют важную роль в дифференциальной диагностике. Признаки и симптомы аппендицита могут включать тошноту и рвоту, потерю аппетита, внезапную боль, которая начинается вокруг пупка и часто иррадиирует в правую нижнюю часть живота, боль, которая усиливается при ходьбе или резких движениях с субфебрильной температурой по мере прогрессирования заболевания. Место боли может варьироваться в зависимости от положения аппендикса. Если аппендицит не лечить, разрывы аппендикса могут привести к летальному исходу. Хирургическое удаление червеобразного отростка (аппендэктомия) должно быть выполнено немедленно. Если есть подозрение на аппендицит, особенно с болью в животе, которая смещается в нижнюю правую часть живота, настоятельно рекомендуется немедленная медицинская помощь.
4. Язвенная болезнь (ЯБ)
Пептические язвы – это открытые язвы, которые развиваются на внутренней оболочке желудка и верхней части тонкой кишки. В зависимости от области поражения различают 2 типа пептических язв; язвенная болезнь желудка и двенадцатиперстной кишки. Язва в желудке называется язвой желудка, а в первом отделе кишечника — язвой двенадцатиперстной кишки. Язвенная болезнь желудка обычно обнаруживается как у мужчин, так и у женщин во всех возрастных группах, включая детей. Однако язвы желудка, как правило, возникают у пожилых людей после 60 лет, тогда как язвы двенадцатиперстной кишки обычно появляются в более молодом возрасте. Потенциальными факторами риска развития язвенной болезни являются длительный прием антикоагулянтов, аспирина, болеутоляющих средств, называемых нестероидными противовоспалительными препаратами (НПВП), нерегулярное время приема пищи, употребление острой пищи, потребление кофеина, невылеченный стресс и бактериальная инфекция у детей. желудка в основном вызвано Helicobacter pylori.
желудка в основном вызвано Helicobacter pylori.
Наиболее частым симптомом язвы желудка является боль в центре желудка, ниже ребер. Другими сопутствующими симптомами являются вздутие живота, метеоризм, изжога, тошнота и рвота. Боль в животе обычно возникает либо до, либо после еды при язве желудка, и она значительно уменьшается после еды. В отличие от язвенной болезни желудка язвенная болезнь двенадцатиперстной кишки чаще встречается в трудоспособном возрасте. Наиболее распространенным симптомом является «эпигастральная боль», которая характеризуется жжением, особенно перед едой. После еды боль утихнет.
Помимо сбора анамнеза и медицинского осмотра, диагностический тест «эндоскопия» используется для подтверждения диагноза язвенной болезни. Во время эндоскопии полая трубка, снабженная линзой (эндоскоп), вводится через горло в пищевод, желудок и тонкую кишку для тщательного исследования язв. Риск развития пептической язвы может быть снижен, если соответствующим образом изменить образ жизни, например, регулярное время приема пищи, отказ от употребления острой пищи, переход на легкоусвояемую диету, отказ от употребления напитков, содержащих кофеин, например. чай и кофе, ограничение употребления алкоголя, отказ от курения и соответствующее управление стрессом.
чай и кофе, ограничение употребления алкоголя, отказ от курения и соответствующее управление стрессом.
5. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Гастроэзофагеальная рефлюксная болезнь или ГЭРБ представляет собой расстройство пищеварения, которое поражает нижний пищеводный сфинктер, представляющий собой мышечное кольцо между пищеводом и желудком. Если этот сфинктер ослабевает или расслабляется неравномерно, желудочная кислота может попасть обратно в пищевод. Обратная промывка кислоты постоянно раздражает слизистую оболочку пищевода, вследствие чего часто вызывает воспаление. Общие признаки и симптомы ГЭРБ включают чувство жжения в груди (изжогу), отрыжку, боль в эпигастрии в верхней части живота, которая часто смещается в середину грудной клетки, хронический кашель, частую икоту или боль в горле. Условия, которые могут увеличить риск ГЭРБ, включают ожирение или избыточный вес, курение, частое употребление чая, кофе, шоколада или жевательной резинки, которые могут вызвать рефлюкс. В процессе лечения язвенной болезни необходимо регулярно и в полном объеме принимать все назначенные лекарства. Модификация образа жизни и домашние средства включают в себя:
В процессе лечения язвенной болезни необходимо регулярно и в полном объеме принимать все назначенные лекарства. Модификация образа жизни и домашние средства включают в себя:
- Избегайте всех факторов риска, таких как шоколад, мята перечная, жевательные резинки, жирная пища, т.е. стейк или жареная пища, напитки с кофеином и алкоголь.
- Приподнимите изголовье кровати или спите на левой стороне, если изжога часто возникает.
- Чтобы после еды желудок оставался достаточно пустым, необходимо не менее трех часов перед сном. Следует избегать лежания сразу после еды.
Если симптомы сохраняются после завершения курса приема пероральных препаратов, можно заподозрить другие состояния, такие как грыжа диафрагмы (грыжа пищеводного отверстия диафрагмы). Дополнительно могут быть рекомендованы дополнительные исследовательские подходы, такие как эндоскопия и 24-часовой мониторинг рН пищевода и желудка. Дальнейшее лечение может быть пероральными препаратами с откорректированными схемами или хирургическими процедурами.
6. Панкреатит
Панкреатит – это воспаление поджелудочной железы, вызывающее внезапную и сильную боль в животе. Поджелудочная железа представляет собой длинную плоскую железу, расположенную за желудком в верхней части живота. Его основная функция заключается в выработке пищеварительных ферментов, помогающих пищеварению, и некоторых гормонов, регулирующих уровень сахара в организме. Условия, которые могут привести к панкреатиту, включают камни в желчном пузыре, алкоголизм и инфекции. Признаки и симптомы острого панкреатита включают внезапную боль в верхней части живота, которая может иррадиировать в спину, тошноту и рвоту с болезненностью в животе при прикосновении к животу. Выраженность абдоминальной боли удалось существенно уменьшить при сутулости, в основном у больных, длительно страдающих алкоголизмом. Тесты и процедуры, используемые для точной диагностики панкреатита, включают анализы крови, УЗИ брюшной полости, эндоскопическое УЗИ и КТ (компьютерную томографию). В некоторых случаях может потребоваться МРТ (магнитно-резонансная томография).
В некоторых случаях может потребоваться МРТ (магнитно-резонансная томография).
7. Гепатит
Гепатит – это воспаление печени. Основной причиной гепатита являются вирусные инфекции, в том числе вирусы гепатита А, В и С. Другие факторы риска включают употребление алкоголя, побочные эффекты некоторых лекарств, аутоиммунные заболевания и употребление токсичных веществ. Состояние может быть самоограничивающимся или прогрессировать до фиброза (рубцевания), цирроза или, к сожалению, рака печени. Наиболее распространенными симптомами являются боль или дискомфорт в правом верхнем квадранте желудка и высокая температура, сопровождающаяся желтухой (желтоватая пигментация кожи и белков глаз). Диагноз гепатита ставится на основании признаков и симптомов пациента, истории болезни, анализов крови для определения уровня ферментов печени и функций в сочетании с рентгенологическими исследованиями, такими как УЗИ брюшной полости, КТ (компьютерная томография) и МРТ (магнитно-резонансная томография).
8. Дивертикулит
Дивертикулит – это воспаление или инфекция небольших мешочков, называемых «дивертикулами», которые развиваются вдоль стенок кишечника. Воспаление дивертикулита может в конечном итоге привести к непроходимости кишечника, которая часто вызывает хронические запоры. Типичными симптомами являются боль в животе и спазмы с левой или правой стороны живота. Если непроходимость сохраняется, при остром дивертикулите могут развиться осложнения, которые могут включать абсцесс, закупорку толстой или тонкой кишки, аномальный проход (свищ) и сильное кровотечение, характеризующееся кровью в стуле. Лечение зависит от тяжести признаков и симптомов. В случае неосложненного дивертикулита в основном назначают лекарства, в то время как хирургическое вмешательство может быть рассмотрено у пациентов с осложненными состояниями.
9. Гинекологическое заболевание
Гинекологическое заболевание — это заболевание, поражающее женскую репродуктивную систему, состоящую из органов брюшной полости и таза, включая матку (матку), яичники, фаллопиевы трубы, влагалище и вульву. Наиболее частым уникальным проявлением гинекологического расстройства является «боль в животе внизу живота», которая может быть посередине, слева или справа в зависимости от пораженных органов. Этот конкретный тип боли в животе обычно является предупредительным симптомом, потенциально указывающим на определенные аномалии в репродуктивной системе, в основном в матке и фаллопиевых трубах. Аномальные менструальные циклы, такие как менструальные выделения, которые намного обильнее или легче, чем обычно, менструации, которые длятся дольше семи дней, или менструации, которые происходят нечасто, также являются типичными признаками гинекологических заболеваний. При наличии этих аномалий настоятельно рекомендуется гинекологическое обследование и УЗИ.
Наиболее частым уникальным проявлением гинекологического расстройства является «боль в животе внизу живота», которая может быть посередине, слева или справа в зависимости от пораженных органов. Этот конкретный тип боли в животе обычно является предупредительным симптомом, потенциально указывающим на определенные аномалии в репродуктивной системе, в основном в матке и фаллопиевых трубах. Аномальные менструальные циклы, такие как менструальные выделения, которые намного обильнее или легче, чем обычно, менструации, которые длятся дольше семи дней, или менструации, которые происходят нечасто, также являются типичными признаками гинекологических заболеваний. При наличии этих аномалий настоятельно рекомендуется гинекологическое обследование и УЗИ.
Боль в животе, вызванная этими 9 состояниями, полностью влияет на повседневную деятельность и качество жизни. При появлении этих предупредительных знаков и симптомов необходимо немедленно обратиться за медицинской помощью. Поскольку некоторые абдоминальные заболевания проявляются схожими симптомами, в основном болью в животе, точная и своевременная диагностика позволяет врачам дифференцировать заболевания, что приводит к эффективному плану лечения и снижению тяжести заболевания. Для раннего выявления аномалий регулярных ежегодных осмотров с анализом крови может быть недостаточно. Ультразвуковое исследование брюшной полости, как базовый неинвазивный визуализирующий тест, дополнительно рекомендуется для скрининга и выявления каких-либо аномальных результатов на начальной стадии.
Для раннего выявления аномалий регулярных ежегодных осмотров с анализом крови может быть недостаточно. Ультразвуковое исследование брюшной полости, как базовый неинвазивный визуализирующий тест, дополнительно рекомендуется для скрининга и выявления каких-либо аномальных результатов на начальной стадии.
Локатор боли: где болит?
Правый верхний квадрант
Органы, обнаруженные в этом квадранте, включают: печень, желчный пузырь, двенадцатиперстную кишку, верхнюю часть поджелудочной железы и печеночный изгиб ободочной кишки.
Боль в правом подреберье может свидетельствовать о гепатите, холецистите или образовании пептической язвы.
Холецистит
Холецистит возникает, если желчный камень попадает в желчный проток, препятствуя оттоку желчи и вызывая воспаление желчного пузыря. К симптомам холецистита относятся:
- Тошнота
- Рвота
- Боль в животе (может усиливаться при глубоком вдохе)
- Возможные боли в спине или правой лопатке
Примечание. Бактерии также могут вызывать холецистит.
Бактерии также могут вызывать холецистит.
Гепатит
Независимо от причины, воспаление печени называется гепатитом. В большинстве случаев гепатит является вирусным, но заболевание также может быть вызвано наркотиками или алкоголем. К наиболее распространенным типам вирусного гепатита относятся:
- Гепатит А. Этот вирус вызывает острое воспаление и обычно проходит сам по себе. Он легко передается через пищу и воду и часто заражает сразу многих людей.
- Гепатит B. Этот вирус может быть как острым (кратковременное заболевание), так и хроническим (продолжающееся заболевание), и распространяется через кровь или другие жидкости организма различными путями.
- Гепатит С. Вирус гепатита С (ВГС) почти всегда имеет хроническое течение и обычно передается через кровь. Гепатит А и В можно предотвратить с помощью вакцинации, но не гепатит С. Однако некоторые штаммы гепатита С можно вылечить с помощью противовирусных препаратов прямого действия.

Пептическая язва
Отверстие в слизистой оболочке пищеварительного тракта называется пептической язвой. Пептические язвы образуются в результате эрозивного действия пепсина и желудочной кислоты на пищеварение, что может быть связано с любой из следующих основных причин:
- Helicobacter pylori (H. pylori), разновидность желудочной инфекции и бактерий, вызывающих воспаление
- Чрезмерное употребление НПВП (нестероидных противовоспалительных препаратов), таких как аспирин (Байер), ибупрофен (Адвил) и другие противовоспалительные препараты
- Курение и употребление алкоголя
- Лучевая терапия
- Рак желудка
Правый нижний квадрант
Органы, находящиеся в правом нижнем квадранте, включают аппендикс, верхнюю часть толстой кишки, правый яичник и маточную трубу у женщин.
Правый нижний квадрант может быть оценен при диагностике аппендицита, и в этом случае этот квадрант будет чувствительным и болезненным.
Аппендицит
Аппендицит — это состояние, при котором аппендикс воспаляется и наполняется гноем, что вызывает боль. Если не лечить, аппендицит может привести к разрыву аппендикса и вызвать инфекцию, которая может быть серьезной и даже смертельной.
Левый верхний квадрант
Органы левого верхнего квадранта включают желудок, селезенку, левую часть печени, основную часть поджелудочной железы, левую часть почки, надпочечники, селезеночный изгиб ободочной кишки и нижний отдел толстой кишки.
В этом квадранте может ощущаться болезненность в случаях аппендицита и аномалий кишечника, таких как мальротация.
Левый нижний квадрант
Органы, обнаруженные в этом квадранте, включают сигмовидную кишку, левый яичник и маточную трубу у женщин.
Боль в этом квадранте может быть симптомом колита, дивертикулита или камней в почках. Кисты яичников (у женщин) или воспаление органов малого таза также могут быть причиной болей в этом квадранте.
Дивертикулит
Дивертикулы представляют собой небольшие выпуклые мешочки, которые могут образовываться в слизистой оболочке пищеварительной системы. Однако иногда один или несколько карманов воспаляются или инфицируются. Это состояние известно как дивертикулит.
Мочеточниковая колика
Чаще всего вызывается закупоркой мочевыводящих путей камнями в почках.
Колит
Проще говоря, колит — это воспаление толстой кишки. Три наиболее распространенные формы колита: язвенный колит, болезнь Крона и инфекция.
Язвенный колит
Это хроническое ВЗК, вызывающее язвы (язвы) на слизистой оболочке толстой кишки, а также воспаление.
Болезнь Крона
Это хроническое воспалительное заболевание кишечника, поражающее слизистую оболочку пищеварительного тракта. Воспаление может появиться в любом месте пищеварительного тракта, от рта до ануса, и обычно поражает все слои стенок кишечника, а не только внутреннюю оболочку.

 Для хронических заболеваний кишечника характерно чередование диареи с запорами. Если постепенно боли от области пупка переходят в правую нижнюю часть живота и усиливаются в положении на левом боку, то, скорее всего, это аппендицит.
Для хронических заболеваний кишечника характерно чередование диареи с запорами. Если постепенно боли от области пупка переходят в правую нижнюю часть живота и усиливаются в положении на левом боку, то, скорее всего, это аппендицит.