Боль в правом подреберье спереди после еды: Боль в правом подреберье – Новая больница
Почему может болеть печень при физических нагрузках и после еды?
Содержание Скрыть
- Причины боли в правом боку после еды
- Холецистит
- Желчекаменная болезнь
- Панкреатит
- Гепатит
- Жировой гепатоз печени
- Почему болит правый бок при занятиях спортом?
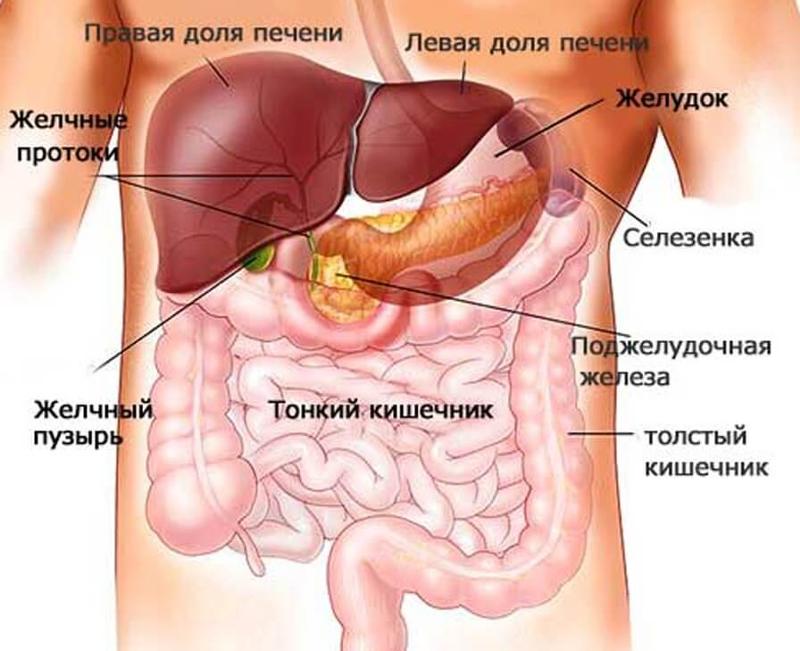
Печень находится в правом подреберье. Но, кроме нее там расположены еще и другие органы:
- желчный пузырь;
- часть двенадцатиперстной кишки;
- поджелудочная железа.
Более того, в правом подреберье можно прощупать лишь часть печени (остальная ее часть защищена ребрами). Поэтому если после еды или физических нагрузок что-то болит в правом боку это еще не говорит о том, что проблема именно в печени.
Локализация проблем с печеньюНо в любом случае такая боль (или дискомфорт) доставляют много проблем человеку, поэтому давайте подробнее разберемся, почему возникают такие симптомы.
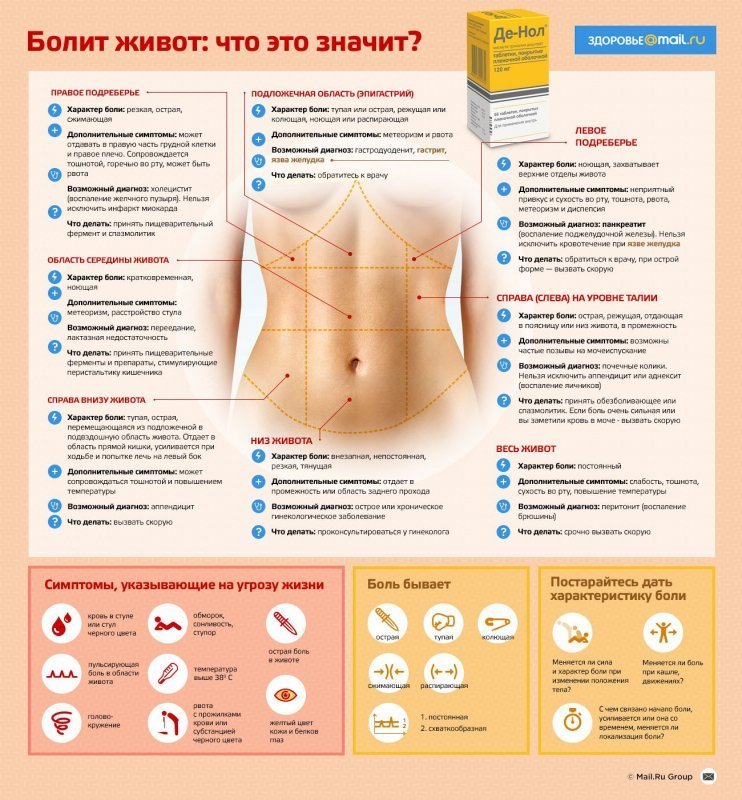
Причины боли в правом боку после еды
Гастроэнтерологи отмечают ряд следующих патологий, которые могут вызывать болевые ощущения в правом боку после приема пищи:
- Холецистит.

- Желчекаменная болезнь.
- Панкреатит.
- Гепатит.
- Жировой гепатоз печени.
Как правило, кроме боли после еды эти заболевания дают о себе знать также и другими симптомами. Поэтому поставить правильный диагноз врач может еще на этапе сбора анамнеза. Разберемся, что это за недуги.
Холецистит
Воспаление стенок желчного пузыря. Может носить как хронических характер, так и протекать в острой форме. Сопровождается болями, которые часто становятся сильнее именно после приема пищи.
Желчекаменная болезнь
Развивается из-за образования в желчном пузыре камней, которые провоцируют повышенное проникновение холестерина в желчь и приводят к ее застою в самом пузыре, а также его протоках.
Боли в разных областях животаПанкреатит
Панкреатит может развиться на фоне острого холецистита и других болезней желчного пузыря. Также его провоцируют воспалительные процессы в сосочках двенадцатиперстной киши и поджелудочной железы. Панкреатит возникает из-за неправильного питания — частого приема жирной острой пищи, алкогольной продукции, определенных лекарств.
Панкреатит возникает из-за неправильного питания — частого приема жирной острой пищи, алкогольной продукции, определенных лекарств.
Гепатит
Воспалительное заболевание печени, провоцирующее некроз (отмирание) тканей. Причин развития гепатита может быть множество — вирусы, частый прием алкогольных напитков, слишком длительное негативное влияние на печень лекарственных препаратов, нарушение оттока желчи.
Жировой гепатоз печени
Эту болезнь также называют токсической печеночной дистрофией. Относится к хроническим недугам и чаще всего диагностируется у алкоголиков «со стажем» или из-за отравления организма различными токсическими веществами.
Во всех вышеописанных случаях может возникать боль в правом боку после приема пищи. И точный диагноз может поставить исключительно врач.
Почему болит правый бок при занятиях спортом?
Чаще всего с проблемой возникновения болей при занятиях спорта сталкиваются бегуны (независимо от возраста и уровня подготовки). Во всех случаях они характеризуют эту боль, как непродолжительную, ноющую и быстро проходящую после прекращения занятий спортом.
Во всех случаях они характеризуют эту боль, как непродолжительную, ноющую и быстро проходящую после прекращения занятий спортом.
Точные причины появления боли в правом подреберье при занятиях спортом пока не установлены. Но стоит выделить некоторые особенности этих болей, а также теории ученых касаемо их возникновения:
- В большинстве случае бок начинает боль при упражнениях, связанных с толчками или поворотами туловища (плавание, бег, езда верхом на лошади). С возрастом болевые ощущения обычно постепенно стихают, а то и вовсе проходят.
- У многих спортсменов боль проявляется только после употребления сладких напитков (при этом, согласно исследованиям ученых, абсолютно не важен индекс массы тела человека, его пол или особенности телосложения).
- Существует теория, согласно которой, боль в области правого бока возникает из-за того, что в процессе выполнения физических упражнений в область диафрагмы временно поступает уменьшенное количество крови (и как следствие — кислорода).
 Но эта теория спорная, так как, к примеру, во время езды на лошади, на диафрагму не оказывается никакого напряжения.
Но эта теория спорная, так как, к примеру, во время езды на лошади, на диафрагму не оказывается никакого напряжения. - Еще одна возможная причина проблемы — напряжение во время физкультуры связок, которые удерживают внутренние органы. И это также объясняет связь с приемом пищи до начала занятий. Так, если в животе будет находиться «обед», желудок станет тяжелее и, как следствие, связки будут напрягаться еще больше. С другой стороны, это не «состыковывается» с плаванием, ведь при нахождении человека в воде нагрузка на связки становится минимальной.
Проблемы с осанкой, неправильная походка, неграмотное выполнение (в плане механики) упражнений — все это тоже может вызвать боли в правой части живота. И если такие симптомы возникли у вас впервые, 100% стоит показаться врачу, чтобы тот оценил состояние вашего организма и направил на исследования органов брюшной полости (например, УЗИ или МРТ).
Если же причина кроется в определенных заболеваниях, тогда нужно вовремя начать лечение, чтобы свести к нулю риск развития осложнений. Конкретную лекарственную терапию выпишет врач, но, к примеру, при болезнях печени, желчного или поджелудочной, пациентам чаще всего назначаются такие препараты:
Конкретную лекарственную терапию выпишет врач, но, к примеру, при болезнях печени, желчного или поджелудочной, пациентам чаще всего назначаются такие препараты:
- Эссенциале;
- Артишока экстракт;
- Легалон;
- Ливолин Форте;
- Аллохол и др.
Боль после еды — Общие сведения, Причины возникновения. Томск
Общие сведенияНаиболее распространенной причиной боли в животе является пища, которую мы употребляем. Раздражение пищевода и давящие боли вызывает соленая, слишком горячая или холодная пища. Некоторые продукты (жирная, богатая холестерином пища) стимулируют образование или движение желчных камней, вызывая приступы желчных колик. Не секрет, что многие люди имеют непереносимость к определенного рода продуктам, например, молоку, молочному сахару или лактозе. Употребление их в пищу приводит к спастическим болям в животе, вздутиям живота и поносам.
Употребление их в пищу приводит к спастическим болям в животе, вздутиям живота и поносам.
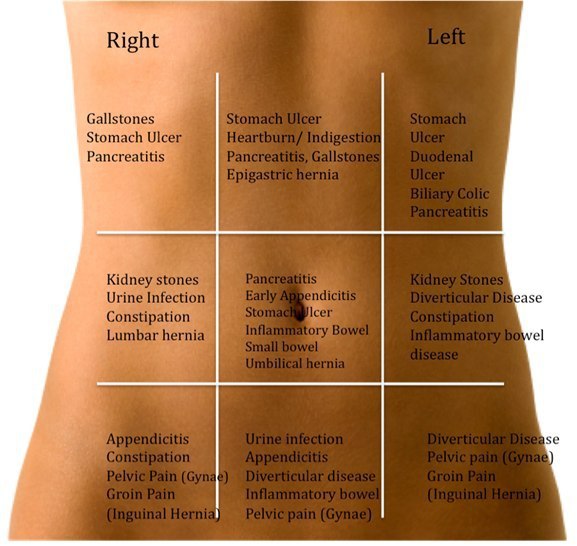
Ранние боли в животе характерны для язв верхних отделов желудка и возникают через полчаса-час после еды. Постепенно они усиливаются, поскольку в желудке нарастает концентрация соляной кислоты. С течением времени пища перемещается из желудка в двенадцатиперстную кишку, кислотность желудочного содержимого падает и через 1-2 часа боли в животе уменьшаются.
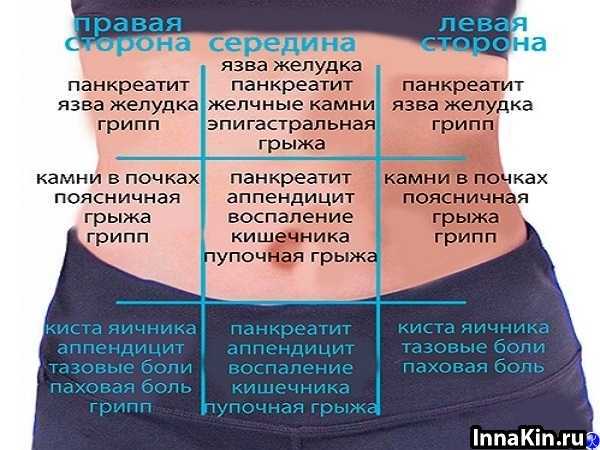
При язве желудка боль локализуется с левой стороны или по средней линии живота, в верхней его части. Если у пациента язва двенадцатиперстной кишки – боли возникают справа от срединной линии. Иногда боли могут быть загрудинными, или отдавать в спину. Характер болей может быть самым разнообразным. У трети больных боли в животе бывают очень сильными. У большей части они тупые, ноющи или же сверлящие, колющие, схваткообразные. Характер боли в животе и связь с приемом еды:
-
Поздние боли в животе возникают через 1,5-2 часа после еды.

Вам будет интересно:Боль подмышкой Боль при аппендеците
-
Голодные боли в животе возникают через 5-6 часов после еды. Они уменьшаются или прекращаются после того, как пациент выпьет молоко, или поест.
-
Ночные боли в животе аналогичны голодным болям, они возникают ночью. Ночные и голодные боли возникают при язвенном процессе в двенадцатиперстной кишке.
При язвенной болезни желудка боль тоже возникает после еды, но не позднее чем через 1-1,5 часа после приема пищи. Ранние боли в желудке характерны для язв верхних отделов желудка и возникают через полчаса-час после еды. Постепенно они усиливаются, поскольку в желудке нарастает концентрация соляной кислоты. С течением времени пища перемещается из желудка в двенадцатиперстную кишку, кислотность желудочного содержимого падает и через 1-2 часа боли в животе уменьшаются.
При язве желудка боль локализуется с левой стороны или по средней линии живота, в верхней его части. Если у пациента язва двенадцатиперстной кишки – боли возникают справа от срединной линии. Иногда боли могут быть загрудинными, или отдавать в спину. Характер болей может быть самым разнообразным. У трети больных боли в животе бывают очень сильными. У большей части они тупые, ноющи или же сверлящие, колющие, схваткообразные. При язве канала привратника боль появляется через 1-1,5 часа после еды.
При локализации язвенного дефекта в двенадцатиперстной кишке обычно встречается поздняя боль – позднее, чем через 1,5-2 часа после еды. При хроническом гастрите обычно отмечается раннее появление боли – практически сразу после еды, особенно если пища грубая, кислая.
В зависимости от уровня кислотности желудочного сока, может наблюдаться:
Боли могут быть разного характера: тянущие, давящие, жгучие, режущи. Это, также, зависит от многих факторов: наполнение желудка, наличие спазмов, кислотности, индивидуальной реакции на продукты и других.
Воспаление слизистой оболочки желудка и непосредственно отходящей от него 12-перстной кишки называется гастродуоденитом. Это заболевание длительное. Оно, то обостряется, то затихает. Для него характерны периодические боли, различные по силе и продолжительности, которые локализуются «под ложечкой» и вокруг пупка. Боли в животе, как правило, возникают после еды. К ним присоединяется чувство распирания и тяжести в верхней части живота. Отрыжка кислым, реже тухлым.
Пилороспазм – это спазм пилоруса или привратника, который находится при переходе желудка в двенадцатиперстную кишку. Это состояние чаще всего встречается у больных неврозами. После еды или через некоторое время после приема пищи возникает боль в животе в подложечной области и обильная рвота. При этом состоянии может возникать значительное похудание пациентов, так как пища просто не успевает усваиваться.
Воспаление желчного пузыря и желчных путей: воспаление желчного пузыря (холецистит) или желчных путей (ангиохолит), а также нарушение их функции (дискинезии) часто вызывают боли в животе, больше в области правого подреберья. Боли возникают после употребления жирной, сильно пережаренной пищи, жирных сладостей — халвы, шоколада, мороженого и т.п.
Боли возникают после употребления жирной, сильно пережаренной пищи, жирных сладостей — халвы, шоколада, мороженого и т.п.
Для людей, страдающих синдромом раздраженного кишечника характерно появление боли сразу после еды, что сопровождается вздутием живота, усилением перистальтики, урчанием, диареей или урежением стула. Боли стихают после дефекации и прохождения газов и, как правило, не беспокоят по ночам. Болевой синдром при синдроме раздраженного кишечника не сопровождается потерей массы тела, лихорадкой, анемией.
Боль после еды характерна для рака желудка, однако следует принимать во внимание другие признаки онкологического процесса в организме:
-
Необъяснимое похудание и отсутствие аппетита:
-
боль в желудке;
-
неприятные ощущения (дискомфорт) в животе, часто выше пупка;
-
чувство переполнения желудка после принятия малого количества пищи;
-
изжога, нарушение пищеварения или симптомы, напоминающие язву;
-
тошнота;
-
рвота с кровью или без нее;
-
увеличение размеров живота;
-
бледность кожи.

Данная характеристика болевого синдрома имеет весьма важное диагностическое значение. Прежде всего, необходимо обратить внимание на связь боли с приемом еды и с характером принятой пищи.
Пища, обладающая большой щелочной буферностью (отварное мясо, молочные продукты, кроме кисломолочных), вызывает более позднее появление боли. Грубая растительная пища, овощные маринады, черный хлеб, консервы вызывают более раннее появление боли.
Так называемые ранние боли могут вызывать у пациента страх перед приемом пищи. Больные начинают отказываться от еды. Иная картина отмечается у пациентов страдающих дуоденитом, язвенной болезнью двенадцатиперстной киши. У них боль носит «голодный», ночной характер и облегчается приемом жидкой (молочной) или мягкой (каши, картофельное пюре, мясной или рыбный фарш) пищи, приемом соды. Поможет справиться с болью профессиональный гастроэнтеролог. Он сможет выяснить точный диагноз болей после еды и назначит необходимое лечение.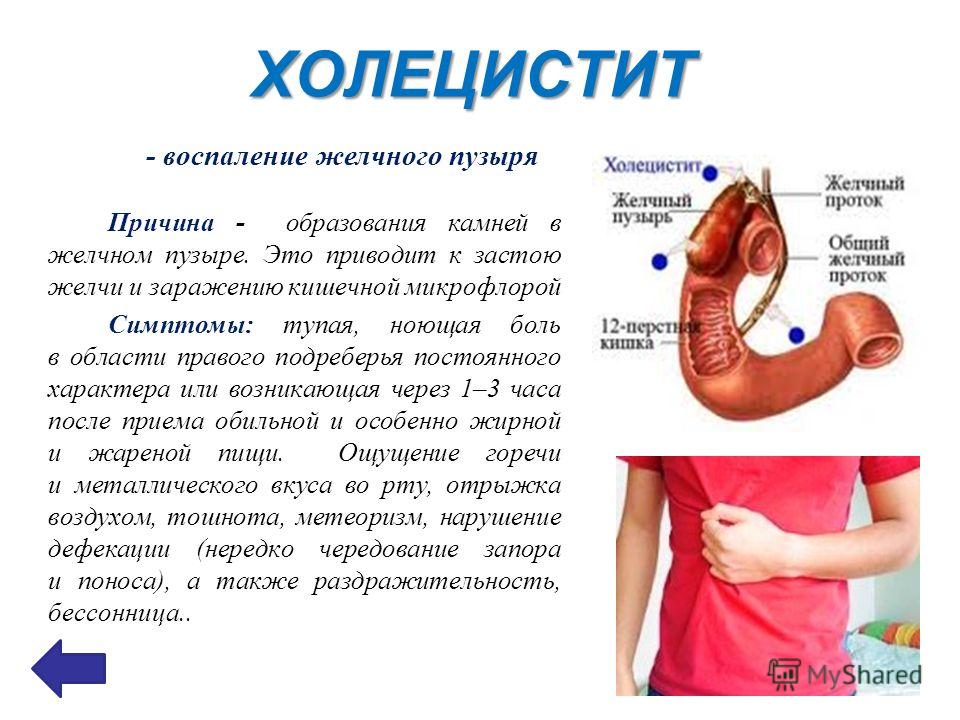
Изображение, функция, состояние, тесты, лечение
Анатомия человека
Автор Мэтью Хоффман, доктор медицины
Источник изображения
© 2014 WebMD, LLC. Все права защищены.
Печень, вид спереди
Печень представляет собой большой мясистый орган, расположенный с правой стороны живота. При весе около 3 фунтов печень красновато-коричневого цвета и на ощупь резиновая. Обычно вы не чувствуете печень, потому что она защищена грудной клеткой.
Печень состоит из двух больших отделов, называемых правой и левой долями. Желчный пузырь находится под печенью вместе с частями поджелудочной железы и кишечника. Печень и эти органы работают вместе, переваривая, всасывая и перерабатывая пищу.
Основной задачей печени является фильтрация крови, поступающей из пищеварительного тракта, перед ее подачей в остальные части тела. Печень также обезвреживает химические вещества и метаболизирует лекарства. При этом печень выделяет желчь, которая возвращается обратно в кишечник.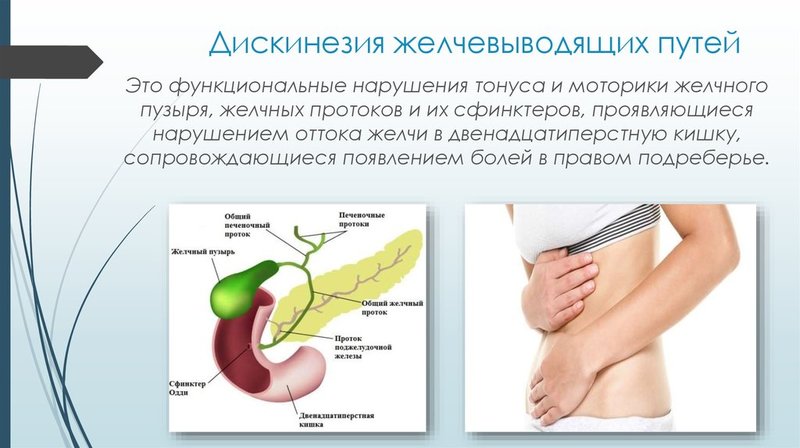 Печень также производит белки, важные для свертывания крови и других функций.
Печень также производит белки, важные для свертывания крови и других функций.
Заболевания печени
Типы заболеваний печени включают:
- Гепатит: воспаление печени, обычно вызываемое такими вирусами, как гепатит А, В и С. Гепатит может иметь и неинфекционные причины, включая злоупотребление алкоголем, употребление наркотиков, аллергические реакции или ожирение.
- Цирроз: Длительное повреждение печени по любой причине может привести к необратимому рубцеванию, называемому циррозом. Затем печень становится неспособной нормально функционировать.
- Рак печени: наиболее распространенный тип рака печени, гепатоцеллюлярная карцинома, почти всегда возникает после цирроза печени.
- Печеночная недостаточность. Печеночная недостаточность имеет множество причин, включая инфекцию, генетические заболевания и злоупотребление алкоголем.
- Асцит: В результате цирроза печени происходит утечка жидкости (асцит) в желудок, который становится вздутым и тяжелым.

- Камни в желчном пузыре: Если камень в желчном пузыре застревает в желчном протоке, дренирующем печень, может возникнуть гепатит и инфекция желчных протоков (холангит).
- Гемохроматоз: Гемохроматоз позволяет железу откладываться в печени, повреждая ее. Железо также откладывается по всему телу, вызывая множество других проблем со здоровьем.
- Первичный склерозирующий холангит: редкое заболевание с неизвестными причинами, первичный склерозирующий холангит вызывает воспаление и рубцевание желчных протоков в печени.
- Первичный билиарный цирроз: при этом редком заболевании неясный процесс медленно разрушает желчные протоки в печени. Со временем развивается стойкое рубцевание печени (цирроз).
Тесты печени
Анализы крови:
- Панель функции печени: Панель функции печени проверяет, насколько хорошо работает печень, и состоит из множества различных анализов крови.
- АЛТ (аланинаминотрансфераза): повышенный уровень АЛТ помогает выявить заболевания или повреждения печени, вызванные любым количеством причин, включая гепатит.

- АСТ (аспартатаминотрансфераза): Наряду с повышенным уровнем АЛТ, АСТ проверяет повреждение печени.
- Щелочная фосфатаза: Щелочная фосфатаза присутствует в желчесекретирующих клетках печени; это тоже в костях. Высокие уровни часто означают, что отток желчи из печени заблокирован.
- Билирубин: Высокий уровень билирубина указывает на проблемы с печенью.
- Альбумин: как часть общего уровня белка, альбумин помогает определить, насколько хорошо работает печень.
- Аммиак: Уровень аммиака в крови повышается, когда печень не функционирует должным образом.
- Анализы на гепатит А: При подозрении на гепатит А врач проверит функцию печени, а также антитела для выявления вируса гепатита А.
- Тесты на гепатит B: Ваш врач может проверить уровень антител, чтобы определить, инфицированы ли вы вирусом гепатита B.
- Анализы на гепатит С. Помимо проверки функции печени, анализы крови могут определить, инфицированы ли вы вирусом гепатита С.

- Протромбиновое время (ПВ): Протромбиновое время, или ПВ, обычно определяют, принимает ли кто-либо правильную дозу разжижающего кровь варфарина (кумадина). Он также проверяет наличие проблем со свертываемостью крови.
- Частичное тромбопластиновое время (ЧТВ): ЧТВ проводится для выявления проблем со свертываемостью крови.
Тесты визуализации:
- Ультразвук: УЗИ брюшной полости может выявить многие заболевания печени, включая рак, цирроз или проблемы, связанные с камнями в желчном пузыре.
- КТ (компьютерная томография): КТ брюшной полости дает подробные изображения печени и других органов брюшной полости.
- Биопсия печени. Биопсия печени чаще всего проводится после другого исследования, такого как анализ крови или УЗИ, которые указывают на возможную проблему с печенью.
- Сканирование печени и селезенки: в этом ядерном сканировании используется радиоактивный материал для диагностики ряда состояний, включая абсцессы, опухоли и другие нарушения функции печени.

Лечение печени
- Лечение гепатита А: Гепатит А обычно проходит со временем.
- Лечение гепатита В: Хронический гепатит В часто требует лечения противовирусными препаратами.
- Лечение гепатита С: Лечение гепатита С зависит от нескольких факторов.
- Трансплантация печени: трансплантация печени необходима, когда печень больше не функционирует должным образом, независимо от причины.
- Лечение рака печени: Хотя рак печени обычно трудно вылечить, лечение состоит из химиотерапии и облучения. В некоторых случаях проводят хирургическую резекцию или трансплантацию печени.
- Парацентез: Когда сильный асцит — отек живота из-за печеночной недостаточности — вызывает дискомфорт, через кожу можно ввести иглу для оттока жидкости из брюшной полости.
- ЭРХПГ (Эндоскопическая ретроградная холангиопанкреатография): Используя длинную гибкую трубку с камерой и инструментами на конце, врачи могут диагностировать и даже лечить некоторые проблемы с печенью.

Изображение, Функция, Условия, Тесты, Лечение
Анатомия человека
Написано Мэтью Хоффманом, доктором медицины
Проверено врачом Нехой Патхак, 16 сентября 2021 г.
Источник изображения
© 2014 WebMD, LLC. Все права защищены.
Поджелудочная железа, вид спереди
Поджелудочная железа имеет длину около 6 дюймов и расположена на задней части брюшной полости позади желудка. Головка поджелудочной железы находится на правой стороне живота и соединяется с двенадцатиперстной кишкой (первым отделом тонкой кишки) через небольшую трубку, называемую протоком поджелудочной железы. Узкий конец поджелудочной железы, называемый хвостом, доходит до левой стороны тела.
Заболевания поджелудочной железы
- Диабет, тип 1: иммунная система организма атакует и разрушает клетки поджелудочной железы, вырабатывающие инсулин. Для контроля уровня сахара в крови необходимы пожизненные инъекции инсулина.
- Диабет, тип 2: Организм становится устойчивым к инсулину, вызывая повышение уровня сахара в крови.
 Со временем поджелудочная железа теряет способность надлежащим образом вырабатывать и высвобождать инсулин, что приводит к потребности в синтетическом инсулине.
Со временем поджелудочная железа теряет способность надлежащим образом вырабатывать и высвобождать инсулин, что приводит к потребности в синтетическом инсулине. - Муковисцидоз: генетическое заболевание, поражающее несколько систем организма, обычно включая легкие и поджелудочную железу. Часто возникают проблемы с пищеварением и диабет.
- Рак поджелудочной железы: В поджелудочной железе много различных типов клеток, каждый из которых может дать начало своему типу опухоли. Наиболее распространенный тип возникает из клеток, выстилающих проток поджелудочной железы. Поскольку ранние симптомы обычно малочисленны или отсутствуют вовсе, рак поджелудочной железы к моменту обнаружения часто прогрессирует.
- Панкреатит: поджелудочная железа воспаляется и повреждается под действием собственных пищеварительных химических веществ. Результатом может стать отек и отмирание ткани поджелудочной железы. Хотя алкоголь или камни в желчном пузыре могут способствовать развитию панкреатита, иногда причину панкреатита так и не находят.

- Псевдокиста поджелудочной железы: после приступа панкреатита может образоваться заполненная жидкостью полость, называемая псевдокистой. Псевдокисты могут рассасываться спонтанно, или может потребоваться хирургическое дренирование.
- Опухоль островковых клеток: клетки поджелудочной железы, вырабатывающие гормоны, аномально размножаются, образуя доброкачественную или раковую опухоль. Эти опухоли вырабатывают избыточное количество гормонов, а затем выделяют их в кровь. Гастриномы, глюкагономы и инсулиномы являются примерами опухолей островковых клеток.
- Увеличенная поджелудочная железа: Увеличенная поджелудочная железа встречается редко. Это может быть безобидная анатомическая аномалия или признак аутоиммунного панкреатита.
Анализы поджелудочной железы
- Физикальное обследование: надавливая на центр живота, врач может проверить наличие новообразований или болей в животе. Они также могут искать другие признаки заболеваний поджелудочной железы.
 Боли поджелудочной железы часто иррадиируют в спину.
Боли поджелудочной железы часто иррадиируют в спину. - УЗИ брюшной полости: УЗИ брюшной полости позволяет обнаружить камни в желчном пузыре, которые могут блокировать отток жидкости из поджелудочной железы. Он также может показать абсцесс или псевдокисту поджелудочной железы.
- Компьютерная томография: КТ-сканер делает несколько рентгеновских снимков, а компьютер создает подробные изображения поджелудочной железы и брюшной полости. Контрастный краситель может быть введен в ваши вены для улучшения изображения.
- Этот визуализирующий тест может помочь оценить состояние поджелудочной железы. КТ может выявить осложнения заболевания поджелудочной железы, такие как жидкость вокруг поджелудочной железы, закрытая инфекция (абсцесс) или скопление ткани, жидкости и ферментов поджелудочной железы (псевдокиста поджелудочной железы).
- Магнитно-резонансная томография (МРТ): Магнитные волны создают высокодетализированные изображения брюшной полости. Магнитно-резонансная холангиопанкреатография (МРХПГ) — это МРТ, фокусирующее внимание на поджелудочной железе, печени и желчевыводящих путях.

- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ): с помощью камеры на гибкой трубке, продвигаемой изо рта в кишечник, врач может получить доступ к области головки поджелудочной железы. Крошечные хирургические инструменты могут использоваться для диагностики и лечения некоторых заболеваний поджелудочной железы.
- Биопсия поджелудочной железы: с помощью иглы через кожу или хирургической процедуры удаляется небольшой кусочек ткани поджелудочной железы для выявления рака или других состояний.
- Эндоскопическое УЗИ: датчик помещается на живот, и безвредные звуковые волны создают изображения, отражаясь от поджелудочной железы и других органов. Эндоскопическое ультразвуковое исследование может выявить камни в желчном пузыре и может помочь в диагностике тяжелого панкреатита, когда инвазивное исследование, такое как ЭРХПГ, может ухудшить состояние. Биопсия или забор поджелудочной железы также могут быть возможны с помощью этого типа УЗИ.
- Амилаза и липаза: анализы крови, показывающие повышенный уровень этих ферментов поджелудочной железы, могут свидетельствовать о панкреатите.

- Тест на содержание хлоридов в поте: безболезненный электрический ток стимулирует потение кожи, и измеряется содержание хлоридов в поте. Люди с муковисцидозом часто имеют высокий уровень хлоридов в поте.
- Генетическое тестирование: Многие различные мутации одного гена могут вызывать кистозный фиброз. Генетическое тестирование может помочь определить, является ли взрослый здоровым носителем или у ребенка разовьется кистозный фиброз.
- Магнитно-резонансная холангиопанкреатография (МРХПГ): этот вид магнитно-резонансной томографии (МРТ) можно использовать для осмотра желчных протоков и протоков поджелудочной железы.
- Тест на стимуляцию секретином: секретин — это гормон, вырабатываемый тонкой кишкой. Секретин стимулирует поджелудочную железу к выделению жидкости, которая нейтрализует желудочную кислоту и способствует пищеварению. Тест стимуляции секретином измеряет, насколько хорошо поджелудочная железа реагирует на секретин. Этот тест может проводиться для определения активности поджелудочной железы у людей с заболеваниями, поражающими поджелудочную железу (например, муковисцидоз или рак поджелудочной железы).
 Специалист по теплоснабжению вводит трубку в горло, в желудок, а затем в верхнюю часть тонкой кишки. Секретин вводят внутривенно, а содержимое дуоденального секрета аспирируют (удаляют отсасыванием) и анализируют в течение примерно 2 часов.
Специалист по теплоснабжению вводит трубку в горло, в желудок, а затем в верхнюю часть тонкой кишки. Секретин вводят внутривенно, а содержимое дуоденального секрета аспирируют (удаляют отсасыванием) и анализируют в течение примерно 2 часов. - Тест на эластазу в кале: Тест на эластазу в кале является еще одним тестом функции поджелудочной железы. Он измеряет уровень эластазы, фермента, содержащегося в жидкостях, вырабатываемых поджелудочной железой. Эластаза переваривает (расщепляет) белки. В этом тесте образец стула пациента анализируется на наличие эластазы.
Лечение поджелудочной железы
- Инсулин: Инъекция инсулина под кожу заставляет ткани тела поглощать глюкозу, снижая уровень сахара в крови. Инсулин может быть создан в лаборатории или очищен из животных источников.
- Дренирование псевдокисты: псевдокисту можно дренировать, вставив через кожу в псевдокисту трубку или иглу. В качестве альтернативы между псевдокистой и желудком или тонкой кишкой помещают небольшую трубку или стент, дренируя кисту.

- Хирургия псевдокисты: иногда требуется операция по удалению псевдокисты. Может потребоваться либо лапароскопия (несколько небольших разрезов), либо лапаротомия (один больший разрез).
- Резекция рака поджелудочной железы (операция Уиппла): стандартная операция по удалению рака поджелудочной железы. При операции Уиппла хирург удаляет головку поджелудочной железы, желчный пузырь и первый отдел тонкой кишки (двенадцатиперстную кишку). Иногда также удаляют небольшую часть желудка.
- Ферменты поджелудочной железы. Людям с муковисцидозом или хроническим панкреатитом часто приходится принимать пероральные ферменты поджелудочной железы, чтобы заменить те, которые не вырабатываются неисправной поджелудочной железой.
- Трансплантация поджелудочной железы: Поджелудочная железа донора трансплантируется человеку с диабетом или муковисцидозом. У некоторых пациентов пересадка поджелудочной железы излечивает диабет.
- Трансплантация островковых клеток: Инсулинпродуцирующие клетки берут из поджелудочной железы донора органов и трансплантируют человеку с диабетом 1 типа.



 Но эта теория спорная, так как, к примеру, во время езды на лошади, на диафрагму не оказывается никакого напряжения.
Но эта теория спорная, так как, к примеру, во время езды на лошади, на диафрагму не оказывается никакого напряжения.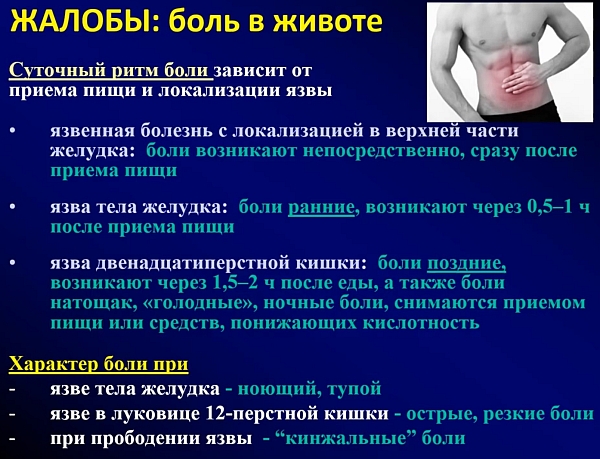





 Со временем поджелудочная железа теряет способность надлежащим образом вырабатывать и высвобождать инсулин, что приводит к потребности в синтетическом инсулине.
Со временем поджелудочная железа теряет способность надлежащим образом вырабатывать и высвобождать инсулин, что приводит к потребности в синтетическом инсулине.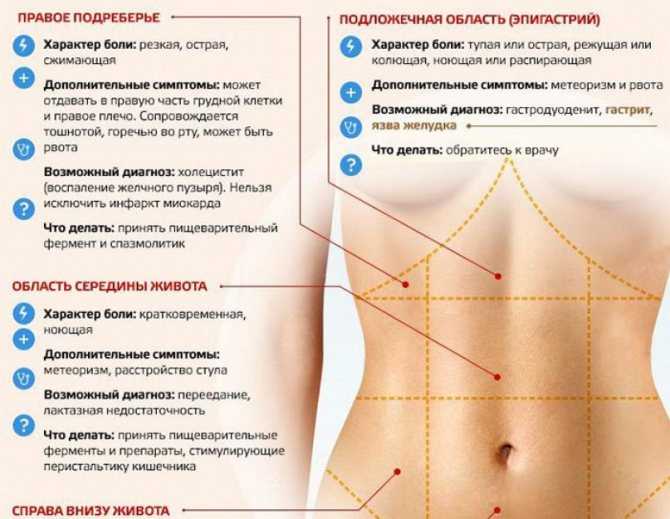
 Боли поджелудочной железы часто иррадиируют в спину.
Боли поджелудочной железы часто иррадиируют в спину.
 Специалист по теплоснабжению вводит трубку в горло, в желудок, а затем в верхнюю часть тонкой кишки. Секретин вводят внутривенно, а содержимое дуоденального секрета аспирируют (удаляют отсасыванием) и анализируют в течение примерно 2 часов.
Специалист по теплоснабжению вводит трубку в горло, в желудок, а затем в верхнюю часть тонкой кишки. Секретин вводят внутривенно, а содержимое дуоденального секрета аспирируют (удаляют отсасыванием) и анализируют в течение примерно 2 часов.
