Гиперхолестеринемии причины: причины, симптомы и лечение в статье кардиолога Зафираки В. К.
Гиперхолестеринемия — причины, диагностика и лечение
Гиперхолестеринемия – это увеличение концентрации общего холестерина в плазме крови выше 5 ммоль/л. Причины данного лабораторного отклонения могут быть разнообразными – от погрешности в питании и ожирения до эндокринных расстройств и генетических заболеваний. Чаще всего клинически протекает бессимптомно. В некоторых случаях наблюдаются ксантомы (узловые образования на коже в области суставов), ксантелазмы (бляшки желтоватого цвета в области век), липоидная дуга на роговице. Уровень холестерина исследуется в венозной крови до приема пищи. Коррекция осуществляется с помощью диеты и назначения статинов.
Классификация
Наиболее часто в клинической практике используется классификация гиперхолестеринемии по Фридериксону, в основе которой лежит разделение по преобладанию той или иной фракции холестерина:
- Тип I – увеличение концентрации хиломикронов (ХМ).
- Тип IIa – повышение уровня липопротеидов низкой плотности (ЛПНП).

- Тип IIb – высокое содержание липопротеидов низкой и очень низкой плотности (ЛПОНП и ЛПНП).
- Тип III – увеличение уровня липопротеидов промежуточной плотности (ЛППП).
- Тип IV – повышение значений ЛПОНП.
- Тип V – высокий уровень ЛПОНП и ХМ.
По происхождению гиперхолестеринемию подразделяют на:
1. Первичную. Данная форма в свою очередь делится на:
- Полигенную. Наиболее частая разновидность. Вызвана сочетанием генетической предрасположенности и воздействия экзогенных факторов (питание, курение и т.д.).
- Семейную. Обусловлена различными наследственными нарушениями липидного обмена из-за генетических мутаций.
2. Вторичную. Высокое содержание в крови холестерина, развивающееся на фоне некоторых заболеваний, эндокринных расстройств или приема лекарственных препаратов.
По степени увеличения в крови уровня холестерина выделяют:
- Легкую гиперхолестеринемию – от 5,0 до 6,4 ммоль/л.
- Умеренную гиперхолестеринемию – от 6,5 до 7,8 ммоль/л.
- Высокую гиперхолестеринемию – 7,9 ммоль/л и выше.
Причины гиперхолестеринемии
Физиологические
Значения холестерина могут превышать норму и у здоровых людей. Например, изменения в балансе женских половых гормонов во время беременности вызывает увеличение уровня холестерина. После родов показатели возвращаются к норме. В случае неправильной подготовки перед сдачей биохимического анализа крови (прием жирной пищи накануне сдачи крови) холестерин оказывается выше нормы.
Наследственные нарушения обмена липидов
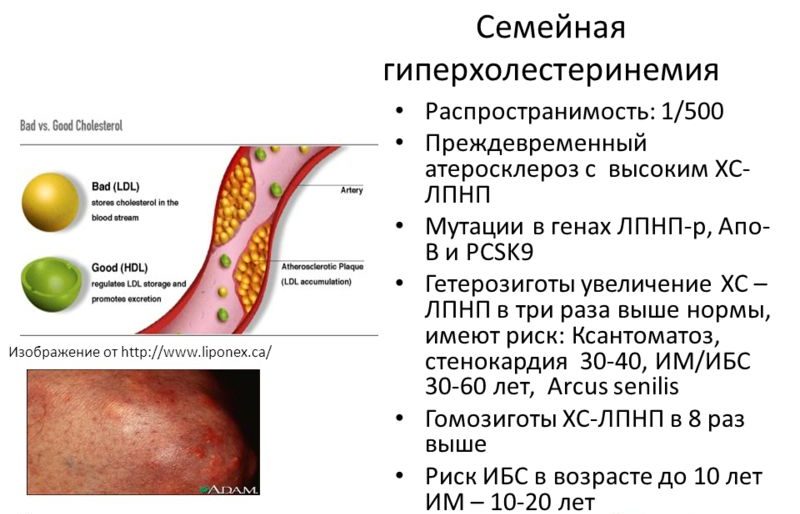
Данная группа заболеваний носит название «наследственные (семейные) гиперхолестеринемии». Они обусловлены мутациями генов, кодирующих экспрессию рецепторов липопротеидов (LDLR, АпоВ-100, PCSK9) или фермента липопротеинлипазы. Это приводит к нарушению катаболизма и поглощения липопротеидов клетками, в результате чего концентрация холестерина в крови начинает значительно возрастать.
Это приводит к нарушению катаболизма и поглощения липопротеидов клетками, в результате чего концентрация холестерина в крови начинает значительно возрастать.
Отличительной особенностью семейных форм гиперхолестеринемии является обнаружение очень высоких показателей холестерина (у гомозиготных больных он может достигать 20 ммоль/л) уже с раннего детства (5-7 лет). Все это ассоциировано с быстрым прогрессированием атеросклероза и развитием серьезных сердечно-сосудистых осложнений уже в 20-25-летнем возрасте. Для нормализации уровня холестерина требуется агрессивная липидснижающая терапия.
Ксантелазмы на веках — признак гиперхолестеринемии
Ожирение
Избыточный вес занимает первое место среди этиологических факторов гиперхолестеринемии и составляет более 90% всех ее случаев. Патогенез влияния избыточного веса на уровень холестерина выглядит следующим образом. Адипоциты выделяют большое количество биологически активных веществ, снижающих чувствительность клеток к инсулину, формируется инсулинорезистентность.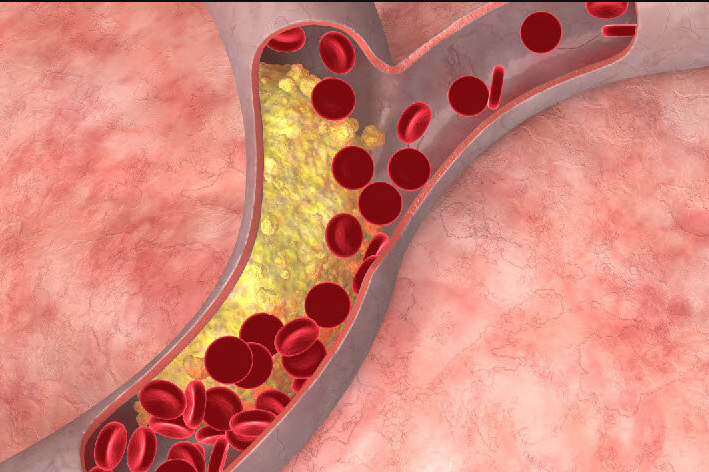
В результате активируется липолиз и высвобождение свободных жирных кислот (СЖК). Из поступающего в печень избытка СЖК синтезируется большое количество ЛПОНП – одной из фракций холестерина. Гиперхолестеринемия нарастает медленно и прямо пропорциональна степени ожирения, может постепенно вернуться к норме при снижении веса, однако при длительном течении становится необратимой.
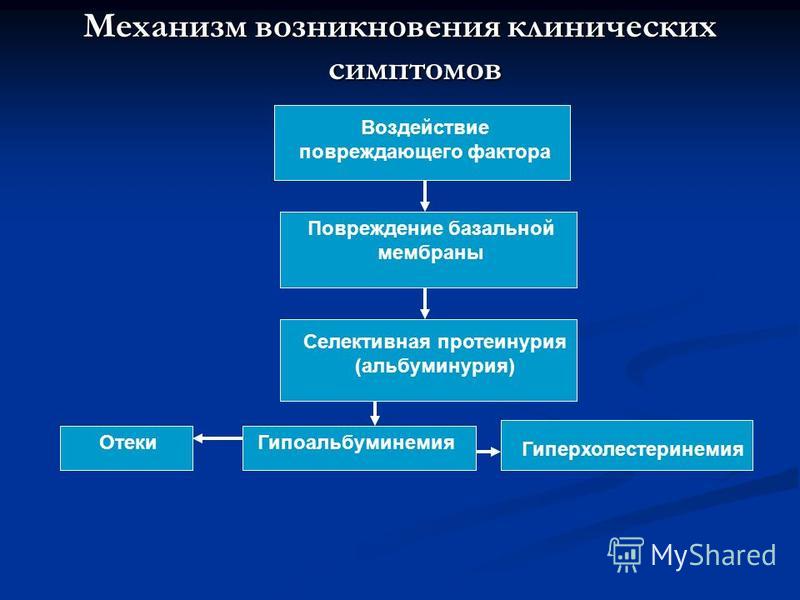
Болезни почек
Причиной гиперхолестеринемии могут быть заболевания почек, сопровождающиеся нефротическим синдромом: начальная стадия гломерулонефритов, диабетическая или гипертоническая нефропатия, нефропатия при множественной миеломе. Возрастание показателей ХС связано с потерей с мочой белков-переносчиков и ферментов, участвующих в катаболизме липидов (лецитин-холестерин-ацетилтрансферазы, липопротеинлипазы).
Тяжесть гиперхолестеринемии коррелирует со степенью протеинурии. После специфической терапии основного заболевания и купирования нефротического синдрома уровень ХС обычно нормализуется, однако в части случаев остается повышенным длительное время, что может потребовать дополнительных лечебных мер для предупреждения прогрессирования атеросклероза.
Эндокринные расстройства
Особое место в структуре причин гиперхолестеринемии занимают болезни эндокринной системы. Недостаточность или избыточная продукция того или иного гормона вызывает значительные сдвиги на разных этапах липидного метаболизма.
- Сахарный диабет 2 типа. Наиболее распространенная причина среди эндокринных заболеваний. Механизм развития гиперхолестеринемии такой же, как при ожирении (относительный дефицит инсулина, усиленный синтез ЛПОНП). Степень повышения ХС соответствует тяжести диабета. Для нормализации показателей необходима как противодиабетическая, так и липидснижающая терапия.
- Гипотиреоз. Тироксин и трийодтиронин стимулируют образование рецепторов ЛПОНП, регулируют активность холестерин-7-альфа-гидроксилазы – основного фермента синтеза желчных кислот. Снижение концентрации гормонов щитовидной железы при гипотиреозе приводит к замедлению катаболизма ЛПОНП и превращения холестерина в желчные кислоты.
 Гиперхолестеринемия умеренная, полностью обратимая. Исчезает вместе с остальными симптомами заболевания после заместительной гормонотерапии.
Гиперхолестеринемия умеренная, полностью обратимая. Исчезает вместе с остальными симптомами заболевания после заместительной гормонотерапии. - Болезнь/синдром Иценко-Кушинга. Первичный и вторичный гиперкортицизм увеличивают содержание холестерина как прямо (гормоны коры надпочечников глюкокортикостероиды снижают количество ЛПОНП-рецепторов) так и опосредованно (через развитие стероидного сахарного диабета). Гиперхолестеринемия сильнее выражена и более стойкая, чем при гипотиреозе.
Холестаз
Повышение уровня холестерина в сыворотке может наблюдаться при болезнях печени и желчевыводящих путей, сопровождающихся внутри- или внепеченочным холестазом (застоем желчи). Гиперхолестеринемия вызвана нарушением утилизации ХС для выработки желчных кислот. Ее степень коррелирует с тяжестью холестаза.
Наиболее высокие показатели наблюдаются при первичном склерозирующем холангите, первичном и вторичном билиарном циррозе, менее выраженные – при паренхиматозных болезнях печени (алкогольном, вирусных гепатитах, жировой дистрофии печени). Устранение холестаза приводит к достаточно быстрой нормализации ХС.
Устранение холестаза приводит к достаточно быстрой нормализации ХС.
Другие причины
- Аутоиммунные заболевания: системная красная волчанка, гипергаммаглобулинемия.
- Метаболические расстройства: подагра, болезни накопления (болезнь Гоше, Нимана-Пика).
- Психические заболевания: нервная анорексия.
- Прием лекарственных препаратов: оральных контрацептивов, бета-адреноблокаторов, тиазидных диуретиков.
Диагностика
Лабораторно гиперхолестеринемия выявляется при исследовании венозной крови. Помимо концентрации общего ХС большую информативность несет определение его фракций и триглицеридов. Для дифференциальной диагностики важное значение имеет возраст пациента и другие анамнестические данные – прием медикаментов, наличие близких родственников с подтвержденной семейной формой гиперхолестеринемии. Для уточнения этиологического фактора проводится следующее обследование:
- Рутинные лабораторные анализы.
 Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию.
Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию. - Гормональные исследования. Определяется концентрация ТТГ, тиреоидных гормонов (свободные Т4 и Т3). Для подтверждения гиперкортицизма проверяется уровень кортизола в крови после выполнения малой и большой дексаметазоновых проб.
- Иммунологические тесты. Проводятся анализы на маркеры вирусных гепатитов (HBsAg, HCV), антимитохондриальные (АМА), антинейтрофильные (ANCA) антитела.
- УЗИ. На УЗИ органов брюшной полости могут обнаруживаться камни желчного пузыря, утолщение стенок, признаки жировой инфильтрации в печени.
- Генетические исследования. В случае подозрения на наследственную гиперхолестеринемию методом полимеразной цепной реакции выявляются мутации генов рецепторов LDLR, PSCK-9, АпоB-100.

Для медикаментозной коррекции гиперхолестеринемии назначают разные группы препаратов
Коррекция
Консервативная терапия
При обнаружении гиперхолестеринемии необходимо обязательно обратиться к врачу для выяснения причины этого лабораторного феномена и подбора грамотного лечения. Большое внимание уделяется борьбе с основным заболеванием (иммуносупрессивной терапии при нефротическом синдроме, гормонозаместительной при гипотиреозе, желчегонной при холестазе), так как его устранение может привезти к нормализации уровня ХС без дополнительного вмешательства.
Немедикаментозные методы коррекции гиперхолестеринемии включают полный отказ от курения, ограничение употребления алкоголя. Также пациентам, страдающим ожирением, для снижения массы тела необходимо соблюдать диету с уменьшением в рационе доли животных жиров (сливочное масло, жареное мясо, колбасы) и увеличением растительных жиров (овощи, морепродукты), фруктов и цельнозерновых продуктов, регулярно выполнять различные физические упражнения.
Для медикаментозной коррекции гиперхолестеринемии применяются следующие лекарственные препараты:
- Статины (аторвастатин, розувастатин). Наиболее эффективные и часто назначаемые средства для снижения уровня ХС. Механизм действия основан на подавлении синтеза ХС в печени.
- Фибраты (клофибрат). Данные ЛС стимулируют активность фермента ЛПЛ, тем самым ускоряют деградацию ЛП. Снижают не только ХС, но и триглицериды, поэтому нередко становятся препаратами выбора у больных, страдающих сахарным диабетом.
- Эзетимиб. Ингибирует всасывание ХС в кишечнике. Используется в комбинации со статинами.
- Ингибиторы PCSK9 (алирокумаб). Это моноклональные антитела, которые связываются с рецепторами ЛПНП в печени, что стимулирует распад липопротеидов. Назначаются при неэффективности статинов.
- Секвестранты желчных кислот (холестирамин, колестипол). Представляют собой ионообменные смолы, подавляющие абсорбцию желчных кислот в кишечнике.
 Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом. - Никотиновая кислота. Данный препарат уменьшает поступление жирных кислот в печень, из-за чего подавляется синтез ЛП. Обладает слабым гипохолестеринемическим эффектом, поэтому используется как дополнение к другим препаратам.
- Омега-3-жирные кислоты. Эйкозапентаеновая и докозагексаеновая кислоты являются компонентами рыбьего жира. Данные вещества связываются с ядерными рецепторами PPAR клеток печени, что приводит к снижению сывороточного уровня липидов.
Хирургическое лечение
Одно из обязательных условий в эффективном лечении гиперхолестеринемии – нормализация массы тела. Пациентам с морбидным ожирением (индекс массы тела выше 40), особенно в сочетании с сахарным диабетом 2 типа, при безуспешности консервативных методов показаны бариатрические операции – бандажирование желудка, желудочное шунтирование или резекция.
Если гиперхолестеринемия вызвана холестазом вследствие желчнокаменной болезни, выполняется хирургическое удаление желчного пузыря (холецистэктомия). Пациентам с болезнью Иценко-Кушинга проводится эндоскопическая трансназальная аденомэктомия (удаление аденомы гипофиза). При синдроме Иценко-Кушинга прибегают к двусторонней адреналэктомии.
Прогноз
Гиперхолестеринемия приводит к отложению ХС на стенках артериальных сосудов, формированию атеросклеротических бляшек, сужению просвета и ухудшению кровоснабжения органов и тканей. Основное клиническое значение это имеет для коронарных и мозговых артерий. Поэтому длительное повышение концентрации холестерина является неблагоприятным прогностическим фактором в отношении сердечно-сосудистых заболеваний и ассоциировано с такими грозными осложнениями как острый инфаркт миокарда и острое нарушение мозгового кровообращения.
Семейная гиперхолестеринемия как глобальный призыв к действию – новости МЕДСИ
15. 04.2020
04.2020
Актуальным вопросам диагностики и лечения семейной гиперхолестеринемии был посвящен симпозиум
Российский национальный конгресс «Человек и лекарство» — культовая площадка, ежегодно объединяющая профессионалов со всего мира. Основные темы мероприятия связаны с наиболее острыми вопросами развития медицины в России.
В рамках конгресса прошёл симпозиум «Семейная гиперхолестеринемия. Глобальный призыв к действию». Открыл серию научных докладов врач-липидолог липидной клиники ФГБУ «Национальный медицинский исследовательский центр терапии и профилактической медицины» МЗ РФ, к.м.н. Алексей Николаевич Мешков с лекцией на тему «Семейная гиперхолестеринемия: этиология, распространенность, диагностика».
Несмотря на то, что это заболевание уже известно практически около 100 лет, и первое описание его симптоматики и признаков повышенного уровня холестерина было сделано в 1937 году норвежским профессором Карлом Мюллером, на сегодня уровень диагностики семейной гиперхолестеринемии недостаточен. Хотя уже изучены основные аспекты этого заболевания, его формы: гетерозиготная и гомозиготная. Алексей Николаевич обратил внимание на необходимость раннего выявления факторов риска, отметив, что в семьях с наследственной СГХС выживаемость у мужчин составляет 53 года, у женщин — 62 года, то есть чаще всего такие пациенты не доживают даже до пенсионного возраста.
Докладчик также особо остановился на новых рекомендациях по диагностике и лечению семейной гиперхолестеринемии. Наиболее целесообразный подход для выявления новых случаев СГХС — скрининг, который должен проводиться среди определённых групп пациентов: с повышенным уровнем холестерина больше 7,5 ммоль/дл или повышенным уровнем холестерина-ЛНП больше 4,9, либо у детей с повышенным уровнем холестерина больше 6,7 и повышенным уровнем холестерина-ЛНП больше 3,5. Также это пациенты с индивидуальным анамнезом ранних атеросклеротических сердечно-сосудистых заболеваний – у мужчин ранее 55 лет, у женщин — раньше 60 лет. В первую очередь, при диагностике таких пациентов следует предупредить появление вторичных причин гиперлипидемии. Также, по словам Алексея Николаевича, при решении вопроса о диагностике СГХС поможет система формальных диагностических критериев этого заболевания, применяемая в голландских липидных клиниках.
В первую очередь, при диагностике таких пациентов следует предупредить появление вторичных причин гиперлипидемии. Также, по словам Алексея Николаевича, при решении вопроса о диагностике СГХС поможет система формальных диагностических критериев этого заболевания, применяемая в голландских липидных клиниках.
Она включает 5 подгрупп критериев. Это семейный анамнез, индивидуальный анамнез, физикальное обследование (методика по предварительному оцениванию состояния человека с целью определения первичного диагноза), уровень ХС-ЛНП и анализ ДНК, если он возможен. И в каждой группе можно выбрать только одну строку с максимальным баллом. Если у пациента есть два критерия, например, ранняя ИБС и раннее развитие атеросклероза, то баллы не суммируются, а берется только наибольший. Далее суммируется каждый балл, и если сумма баллов больше 6-8 баллов, то ставится диагноз СГХС.
В России, и в частности, в столице, сегодня уже есть значительные достижения в раннем выявлении и лечении семейной гиперхолестеринемии.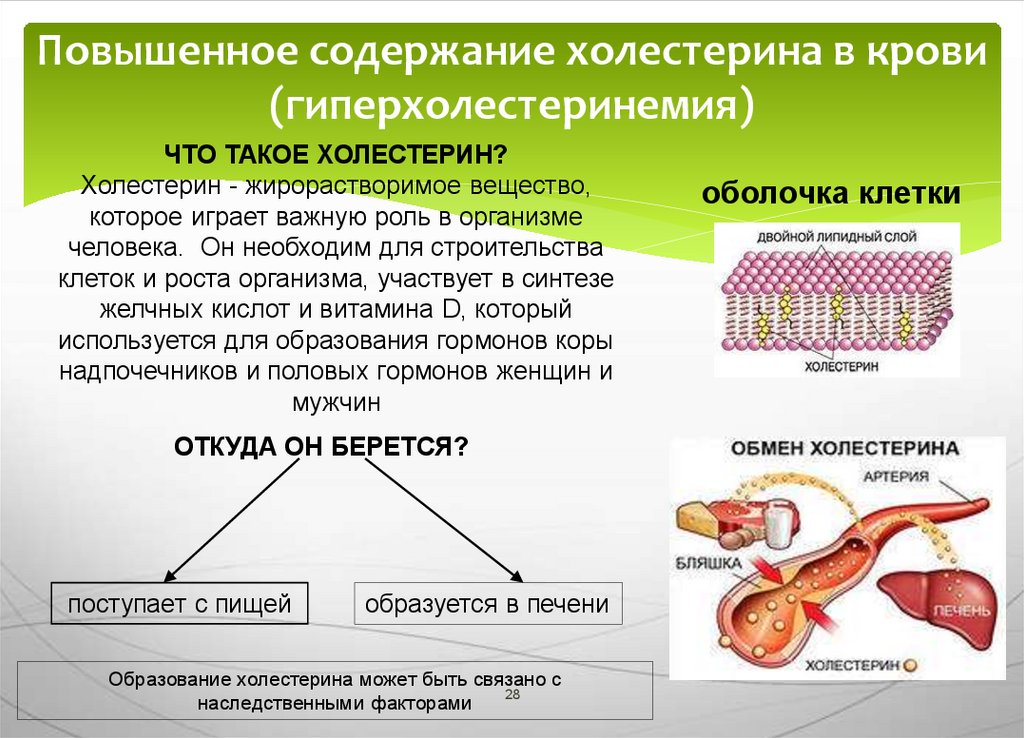 Об успешном передовом опыте ведения пациентов с семейной гиперхолестеринемией и применении инновационных методик лечения участникам симпозиума рассказал в своем докладе «Диагностика и результаты лечения семейной гиперхолестеринемии. Опыт Липидной клиники МЕДСИ»
профессор, доктор медицинских наук, научный руководитель Группы компаний «Медси», председатель Ученого Совета ГК МЕДСИ, лауреат Премий Правительства РФ, руководитель Центра диагностики и инновационных медицинских технологий Клинико-диагностического центра МЕДСИ на Белорусской Коновалов Геннадий Александрович.
Об успешном передовом опыте ведения пациентов с семейной гиперхолестеринемией и применении инновационных методик лечения участникам симпозиума рассказал в своем докладе «Диагностика и результаты лечения семейной гиперхолестеринемии. Опыт Липидной клиники МЕДСИ»
профессор, доктор медицинских наук, научный руководитель Группы компаний «Медси», председатель Ученого Совета ГК МЕДСИ, лауреат Премий Правительства РФ, руководитель Центра диагностики и инновационных медицинских технологий Клинико-диагностического центра МЕДСИ на Белорусской Коновалов Геннадий Александрович.
Как отметил Геннадий Александрович, даже несмотря на колоссальные достижения медицины и широкое применение статинотерапии, количество пациентов с ИБС, поражением периферических артерий, перенёсших инсульт, в мире неуклонно растёт, а сердечно-сосудистые заболевания по-прежнему лидируют в структуре причин смертности среди европейцев. К сожалению, основные ресурсы здравоохранения в большинстве стран, в том числе и в России, направляются именно на вторичную и третичную профилактику сердечно-сосудистых заболеваний, в то время, как нужно заниматься в первую очередь предварительной, первичной профилактикой, которая, помимо своевременного выявления патологии, поможет уменьшить и нагрузку на клиники, количество проводимых операций, стентирований и проведения АКШ, а также снизить количество инсультов.
В связи с этим в структуре факторов риска, наряду с такими, как: дислипидемия, гипертония, диабет, курение, избыточный вес, мужской пол, семейный анамнез, гиподинамия, стресс, особо выделяется такой фактор риска как врач. «Это врач, который недостаточно хорошо оценил ситуацию, или не выявил факторы риска, или выявил и не предотвратил», — отметил профессор Коновалов.
В результате недостаточного выявления факторов риска пациент и приходит к ИБС и последствиям, с нею связанным. Между тем известно, что от 80 до 90 % острых сердечно-сосудистых заболеваний предотвратимы. Среди жителей России, по данным Института профилактической медицины РФ, повышенный уровень общего холестерина имеют уже 22 % девушек и 24 % юношей в возрасте 15-19 лет. И это именно те пациенты, которые в 30-40-50 лет будут иметь ИБС и будут нуждаться в серьезном лечении. А если оценить всех приходящих на прием к терапевту пациентов в поликлинику, то практически у 80 % имеется то или иное нарушение липидного обмена, что приводит к достаточно существенной потере финансов в стране и значительным затратам на здравоохранение, что эквивалентно примерно 1,5 % российского ВВП.
В связи с этим Геннадий Александрович напомнил о знаковом событии в кардиологии, которое произошло в 2020 году, — глобальном призыве кардиологических обществ 60 стран к действию для того, чтобы снизить смертность от СГХС и уделить пристальное внимание выявлению и эффективному лечению семейной гиперхолестеринемии. Это беспрецедентная возможность предотвратить преждевременные сердечно-сосудистые заболевания у будущих поколений. Также он подчеркнул важность постоянного обучения и повышения квалификации врачей.
Как отметил профессор Коновалов, имея 40-летний опыт в области липидологии, диагноз СГХС поставить клинически несложно. При этом пинимаются во внимание 3 главных симптома: гиперхолестеринемия пациента, гиперхолестеринемия близких родственников первой степени родства, история ИБС в возрасте до 55 лет и наличие одного из симптомов: ксантоматоза, ксантелазмы, липоидной дуги роговицы. При этом верифицировать диагноз можно уменьшением числа рецепторов к ЛНП от должного. Отсутствие своевременного постановления диагноза СГХС приводит к потере двух десятилетий жизни у этих больных.
Отсутствие своевременного постановления диагноза СГХС приводит к потере двух десятилетий жизни у этих больных.
Одним из знаковых событий в липидологии в 2019-2020 гг. стал очередной пересмотр и снижение целевого уровня ЛНП до 1,4 ммоль — у пациентов очень высокого риска вместо 1,8 ммоль. При высоком уровне риска вместо 2,6 стало 1,8. Ученые разных стран, независимо друг от друга, пришли к одному выводу – чем ниже холестерин, тем лучше прогноз пациента. Что еще очень важно, по словам профессора Коновалова, что этот низкий целевой уровень рекомендован не только для вторичной профилактики пациента очень высокого риска, но и для первичной профилактики у пациентов с СГХС. Это уровень меньше 1,4 ммоль или 55 мг/дл
Среди основных подходов к снижению атерогенных фракций, в частности ЛПНП, Геннадий Александрович назвал прежде всего изменение образа жизни (двигательная активность, правильное питание, отказ от вредных привычек), статинотерапию, при недостаточном ее эффекте — добавление эзетрола.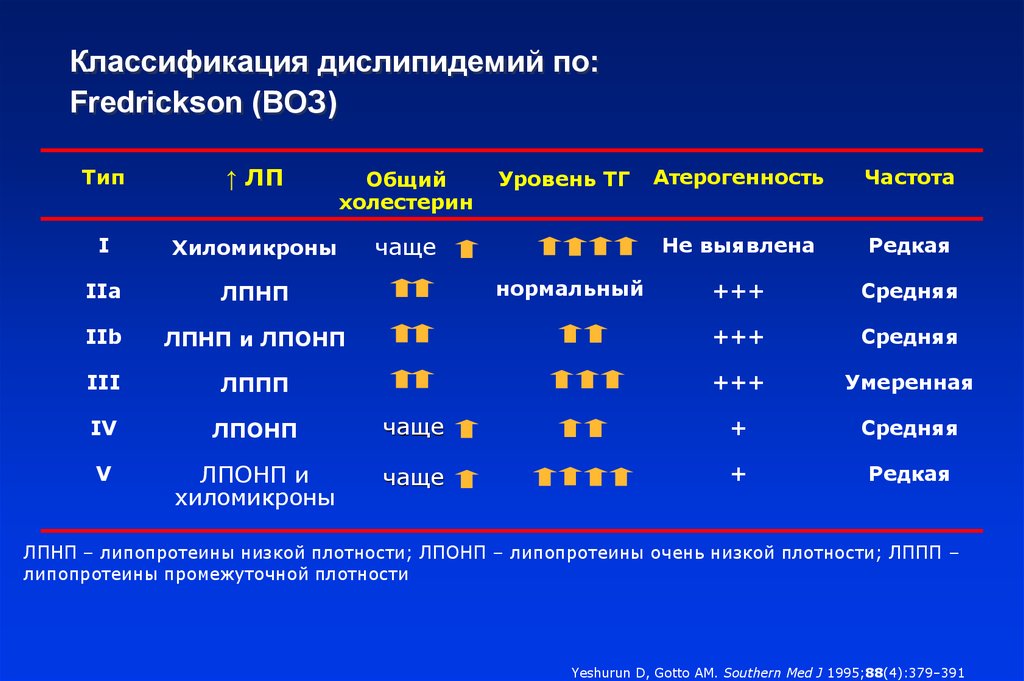 Если указанное лечение не будет иметь эффекта, или отмечается невосприимчивость к предыдущим лекарствам, здесь уже следует начать применение ингибиторов PCSK9, которым нашли очень достойное место в терапии нарушения липидного обмена. Также для достижения лучшего эффекта рекомендуется применение методов афереза LDL и Lp(a), которые впервые начали применять в России под руководством профессора Геннадия Александровича Коновалова. Липидологи МЕДСИ следят за новыми европейскими и американскими рекомендациями по дислипидемиям и порой опережают их.
Если указанное лечение не будет иметь эффекта, или отмечается невосприимчивость к предыдущим лекарствам, здесь уже следует начать применение ингибиторов PCSK9, которым нашли очень достойное место в терапии нарушения липидного обмена. Также для достижения лучшего эффекта рекомендуется применение методов афереза LDL и Lp(a), которые впервые начали применять в России под руководством профессора Геннадия Александровича Коновалова. Липидологи МЕДСИ следят за новыми европейскими и американскими рекомендациями по дислипидемиям и порой опережают их.
В 2019 году в рамках Липидных школ, которые ведет профессор Коновалов, прошли обучение и подтвердили свои знания 150 врачей МЕДСИ из Москвы, МО и регионов. Кабинеты липидологии начали открываться не только во взрослых, но и в детских клиниках МЕДСИ. Высокий уровень компетенций детских кардиологов, липидологов позволяет выявлять наследственные нарушения липидного обмена, в том числе семейную гиперхолестеринемию, на ранних стадиях, у детей 3-4 лет. Масштабная работа по обучению врачей позволила переломить негативную тенденцию, когда диагноз «семейная гиперлипидемия» ставился в 5% от должного — повышение квалификации кардиологов позволит ставить верный диагноз и назначать адекватное лечение большему числу пациентов. Ведь главная опасность в том, что стандартные схемы лечения пациентов с наследственной формой заболевания не помогают должным образом.
Масштабная работа по обучению врачей позволила переломить негативную тенденцию, когда диагноз «семейная гиперлипидемия» ставился в 5% от должного — повышение квалификации кардиологов позволит ставить верный диагноз и назначать адекватное лечение большему числу пациентов. Ведь главная опасность в том, что стандартные схемы лечения пациентов с наследственной формой заболевания не помогают должным образом.
Ежемесячно в Клинике липидологии в КДЦ МЕДСИ на Белорусской ведется прием 1500-2000 пациентов с дислипидемиями. За 2019 год работы было выявлено 3518 новых случаев нарушений липидного обмена, наблюдались 19395 пациентов с ранее выявленными нарушениями. Значительный процент пациентов имеют наследственные формы дислипидемии — 30%. В КДЦ МЕДСИ на Белорусской до 80% пациентов достигают целевого уровня липопротеидов низкой плотности. Сегодня более 400 пациентов регулярно получают самые новейшие препараты — ингибиторы PCSK9, 60% — в качестве первичной профилактики.
В заключение своего доклада научный руководитель ГК МЕДСИ напомнил коллегам древнюю мудрость: превосходный врач предотвращает болезни, обычный врач лечит болезни до осложнений, посредственный врач лечит осложнения болезни – и пожелал всем быть превосходными врачами и заниматься серьезно первичной профилактикой. Только так количество инфарктов и инсультов уменьшится, что, в конечном итоге, сможет переломить эпидемиологическую ситуацию в мире.
Только так количество инфарктов и инсультов уменьшится, что, в конечном итоге, сможет переломить эпидемиологическую ситуацию в мире.
Высокий уровень холестерина – Симптомы и причины
Обзор
Холестерин – воскообразное вещество, которое содержится в крови. Ваше тело нуждается в холестерине для построения здоровых клеток, но высокий уровень холестерина может увеличить риск сердечных заболеваний.
При высоком уровне холестерина в кровеносных сосудах могут образовываться жировые отложения. В конце концов, эти отложения растут, что затрудняет прохождение достаточного количества крови по вашим артериям. Иногда эти отложения могут внезапно разрываться и образовывать сгусток, который вызывает сердечный приступ или инсульт.
Высокий уровень холестерина может передаваться по наследству, но часто он является результатом нездорового образа жизни, что делает его предотвратимым и излечимым. Здоровая диета, регулярные физические упражнения и иногда лекарства могут помочь снизить уровень холестерина.
Товары и услуги
- Книга: Книга семейного здоровья клиники Мэйо, 5-е издание
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — электронное издание
- Пищевые добавки в магазине клиники Мэйо
Симптомы
Высокий уровень холестерина не имеет симптомов. Анализ крови — единственный способ определить, есть ли он у вас.
Когда обращаться к врачу
По данным Национального института сердца, легких и крови (NHLBI), первый скрининг на уровень холестерина должен проводиться в возрасте от 9 до 11 лет, а затем повторяться каждые пять лет после этого.
NHLBI рекомендует проводить скрининг холестерина каждые один-два года для мужчин в возрасте от 45 до 65 лет и для женщин в возрасте от 55 до 65 лет. Людям старше 65 лет следует ежегодно сдавать анализы на холестерин.
Если результаты анализов не находятся в желаемых пределах, врач может порекомендовать более частые измерения. Ваш врач может также предложить более частые тесты, если у вас есть семейная история высокого уровня холестерина, сердечных заболеваний или других факторов риска, таких как диабет или высокое кровяное давление.
Ваш врач может также предложить более частые тесты, если у вас есть семейная история высокого уровня холестерина, сердечных заболеваний или других факторов риска, таких как диабет или высокое кровяное давление.
Дополнительная информация
- Arcus senilis: признак высокого уровня холестерина?
Запись на прием в клинике Майо
Из клиники Мэйо на ваш почтовый ящик
Зарегистрируйтесь бесплатно и будьте в курсе последних научных достижений, советов по здоровью и актуальных тем, связанных со здоровьем, таких как COVID-19, а также экспертных знаний по управлению здоровьем.
Чтобы предоставить вам самую актуальную и полезную информацию, а также понять, какая
информация полезна, мы можем объединить вашу электронную почту и информацию об использовании веб-сайта с
другая информация о вас, которой мы располагаем. Если вы пациент клиники Майо, это может
включать защищенную информацию о здоровье.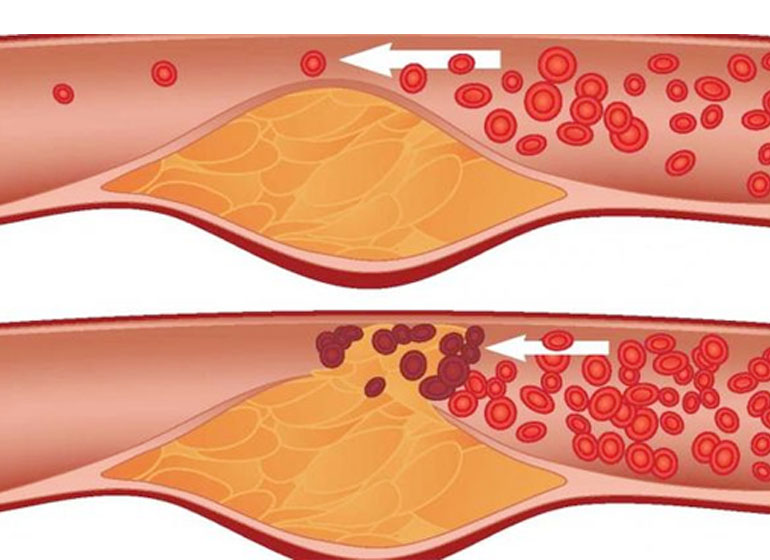 Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Причины
Холестерин переносится кровью в соединении с белками. Эта комбинация белков и холестерина называется липопротеином. Существуют различные типы холестерина, в зависимости от того, что переносит липопротеин. Это:
- Липопротеины низкой плотности (ЛПНП). LDL , «плохой» холестерин, переносит частицы холестерина по всему телу. Холестерин LDL накапливается в стенках артерий, делая их твердыми и узкими.

- Липопротеины высокой плотности (ЛПВП). ЛПВП , «хороший» холестерин, собирает лишний холестерин и возвращает его в печень.
Профиль липидов также обычно измеряет триглицериды, тип жира в крови. Высокий уровень триглицеридов также может увеличить риск сердечных заболеваний.
Факторы, которые вы можете контролировать, такие как малоподвижный образ жизни, ожирение и нездоровое питание, способствуют повышению уровня вредного холестерина и триглицеридов. Факторы, не зависящие от вас, также могут сыграть свою роль. Например, ваш генетический состав может затруднить вашему организму удаление ЛПНП холестерина из крови или расщепляется в печени.
Заболевания, которые могут вызывать нездоровый уровень холестерина, включают:
- Хроническое заболевание почек
- Диабет
- ВИЧ/СПИД
- Гипотиреоз
- Волчанка
Уровень холестерина также может повышаться из-за некоторых видов лекарств, которые вы принимаете для лечения других проблем со здоровьем, таких как:
- Акне
- Рак
- Высокое кровяное давление
- ВИЧ/СПИД
- Нерегулярный сердечный ритм
- Трансплантация органов
Факторы риска
Факторы, которые могут увеличить риск нездорового уровня холестерина, включают:
- Неправильное питание.
 Употребление слишком большого количества насыщенных жиров или трансжиров может привести к нездоровому уровню холестерина. Насыщенные жиры содержатся в жирных кусках мяса и жирных молочных продуктах. Трансжиры часто встречаются в упакованных закусках или десертах.
Употребление слишком большого количества насыщенных жиров или трансжиров может привести к нездоровому уровню холестерина. Насыщенные жиры содержатся в жирных кусках мяса и жирных молочных продуктах. Трансжиры часто встречаются в упакованных закусках или десертах. - Ожирение. Имея индекс массы тела (ИМТ) 30 или выше, вы подвергаетесь риску высокого уровня холестерина.
- Отсутствие физических упражнений. Упражнения помогают повысить уровень ЛПВП в организме, «хорошего» холестерина.
- Курение. Курение сигарет может снизить уровень HDL , «хорошего» холестерина.
- Спирт. Чрезмерное употребление алкоголя может повысить общий уровень холестерина.
- Возраст. Даже у маленьких детей может быть нездоровый холестерин, но он гораздо чаще встречается у людей старше 40 лет.
 С возрастом ваша печень становится менее способной удалять холестерин ЛПНП .
С возрастом ваша печень становится менее способной удалять холестерин ЛПНП .
Осложнения
Развитие атеросклероза
Развитие атеросклероза
Если в крови слишком много холестерина, холестерин и другие вещества могут образовывать отложения (бляшки), которые собираются на стенках артерий. Бляшки могут привести к сужению или блокировке артерии. Если бляшка разрывается, может образоваться тромб. Бляшки и сгустки крови могут уменьшить кровоток через артерию.
Высокий уровень холестерина может вызвать опасное накопление холестерина и других отложений на стенках артерий (атеросклероз). Эти отложения (бляшки) могут уменьшить кровоток в артериях, что может вызвать осложнения, такие как:
- Боль в груди. Если поражены артерии, снабжающие сердце кровью (коронарные артерии), у вас могут возникнуть боли в груди (стенокардия) и другие симптомы ишемической болезни сердца.

- Сердечный приступ. Если бляшки порвутся или разорвутся, в месте разрыва бляшки может образоваться сгусток крови, который блокирует поток крови или вырывается и закупоривает расположенную ниже по течению артерию. Если приток крови к части вашего сердца прекратится, у вас будет сердечный приступ.
- Инсульт. Подобно сердечному приступу, инсульт возникает, когда сгусток крови блокирует приток крови к части вашего мозга.
Профилактика
Те же самые изменения образа жизни, направленные на здоровое сердце, которые могут снизить уровень холестерина, в первую очередь помогают предотвратить высокий уровень холестерина. Чтобы предотвратить высокий уровень холестерина, вы можете:
- Соблюдайте диету с низким содержанием соли, уделяя особое внимание фруктам, овощам и цельнозерновым продуктам
- Ограничьте количество животных жиров и используйте хорошие жиры в умеренных количествах
- Сбросить лишние килограммы и поддерживать здоровый вес
- Бросить курить
- Занимайтесь физическими упражнениями в большинство дней недели не менее 30 минут
- Употребляйте алкоголь умеренно, если вообще употребляйте алкоголь
- Управление стрессом
Персонал клиники Мэйо
Связанные
Новости клиники Майо
Продукты и услуги
Уровни, причины, симптомы и диагностика
Обзор
Плохой холестерин (ЛПНП) и бляшки в артерии.
Что такое гиперлипидемия?
Гиперлипидемия, также известная как дислипидемия или высокий уровень холестерина, означает, что у вас слишком много липидов (жиров) в крови. Ваша печень вырабатывает холестерин, чтобы помочь вам переваривать пищу и вырабатывать такие вещества, как гормоны. Но вы также употребляете холестерин в мясных и молочных продуктах. Поскольку ваша печень может вырабатывать столько холестерина, сколько вам нужно, холестерин в продуктах, которые вы едите, является дополнительным.
Слишком много холестерина (от 200 мг/дл до 239 мг/дл — это погранично высокий уровень, а 240 мг/дл — высокий уровень) вредно для здоровья, потому что он может создавать препятствия на магистралях артерий, по которым кровь движется к телу. Это повреждает ваши органы, которые не получают достаточного количества крови из ваших артерий.
Плохой холестерин (ЛПНП) является наиболее опасным типом холестерина, поскольку он приводит к накоплению затвердевших отложений холестерина (бляшек) внутри кровеносных сосудов. Это затрудняет прохождение крови, что повышает риск инсульта или сердечного приступа. Сама бляшка может быть раздражена или воспалена, что может привести к образованию тромба вокруг нее. Это может вызвать инсульт или сердечный приступ в зависимости от того, где находится закупорка.
Это затрудняет прохождение крови, что повышает риск инсульта или сердечного приступа. Сама бляшка может быть раздражена или воспалена, что может привести к образованию тромба вокруг нее. Это может вызвать инсульт или сердечный приступ в зависимости от того, где находится закупорка.
Думайте о холестерине, разновидности жира, как о путешествии липопротеинов по крови.
- Липопротеин низкой плотности (ЛПНП) известен как плохой холестерин, потому что он может закупорить ваши артерии, как большой грузовик, который сломался и блокирует полосу движения. (Пограничное высокое число: от 130 мг/дл до 159 мг/дл. Высокое: от 160 мг/дл до 189 мг/дл.)
- Липопротеин очень низкой плотности (ЛПОНП) также называют плохим, потому что он содержит триглицериды, которые способствуют образованию бляшек в артериях. Это еще один тип блокировщика трафика.
- Липопротеин высокой плотности (ЛПВП) известен как хороший холестерин, поскольку он доставляет холестерин в печень, которая от него избавляется.
 Это похоже на эвакуатор, который убирает сломанные автомобили с полос движения, чтобы автомобили могли двигаться. В этом случае это расчищает путь для вашей крови, чтобы пройти через ваши кровеносные сосуды. Что касается вашего ЛПВП, вам не нужно иметь число ниже 40 мг/дл.
Это похоже на эвакуатор, который убирает сломанные автомобили с полос движения, чтобы автомобили могли двигаться. В этом случае это расчищает путь для вашей крови, чтобы пройти через ваши кровеносные сосуды. Что касается вашего ЛПВП, вам не нужно иметь число ниже 40 мг/дл.
Важно знать, что при принятии решения о лечении медицинские работники учитывают и другие факторы, помимо показателей уровня холестерина.
Что такое дислипидемия и гиперлипидемия?
В основном это взаимозаменяемые термины для обозначения аномалий холестерина. Ваш холестерин может быть «дисфункциональным» (частицы холестерина, которые вызывают сильное воспаление, или ненормальный баланс между плохим и хорошим уровнями холестерина), но не быть высоким.
Как высокий уровень холестерина, так и повышенное воспаление при «нормальном» уровне холестерина повышают риск сердечных заболеваний. Ваши поставщики могут использовать оба термина для обозначения проблемы с уровнем холестерина, и оба означают, что вы должны что-то сделать, чтобы снизить уровень холестерина.
Насколько распространена гиперлипидемия?
Очень часто встречается гиперлипидемия. У 93 миллионов взрослых американцев (в возрасте 20 лет и старше) общий уровень холестерина превышает рекомендуемый предел в 200 мг/дл.
Насколько опасен высокий уровень холестерина?
Гиперлипидемия может быть очень серьезной, если ее не контролировать. Пока высокий уровень холестерина не лечится, вы позволяете бляшкам накапливаться внутри ваших кровеносных сосудов. Это может привести к сердечному приступу или инсульту, потому что ваша кровь с трудом проходит через кровеносные сосуды. Это лишает ваш мозг и сердце питательных веществ и кислорода, необходимых им для функционирования.
Сердечно-сосудистые заболевания являются основной причиной смерти американцев.
Как гиперлипидемия (высокий уровень холестерина) влияет на мой организм?
Гиперлипидемия (высокий уровень холестерина), которая не лечится, может привести к скоплению бляшек внутри кровеносных сосудов вашего тела (атеросклероз).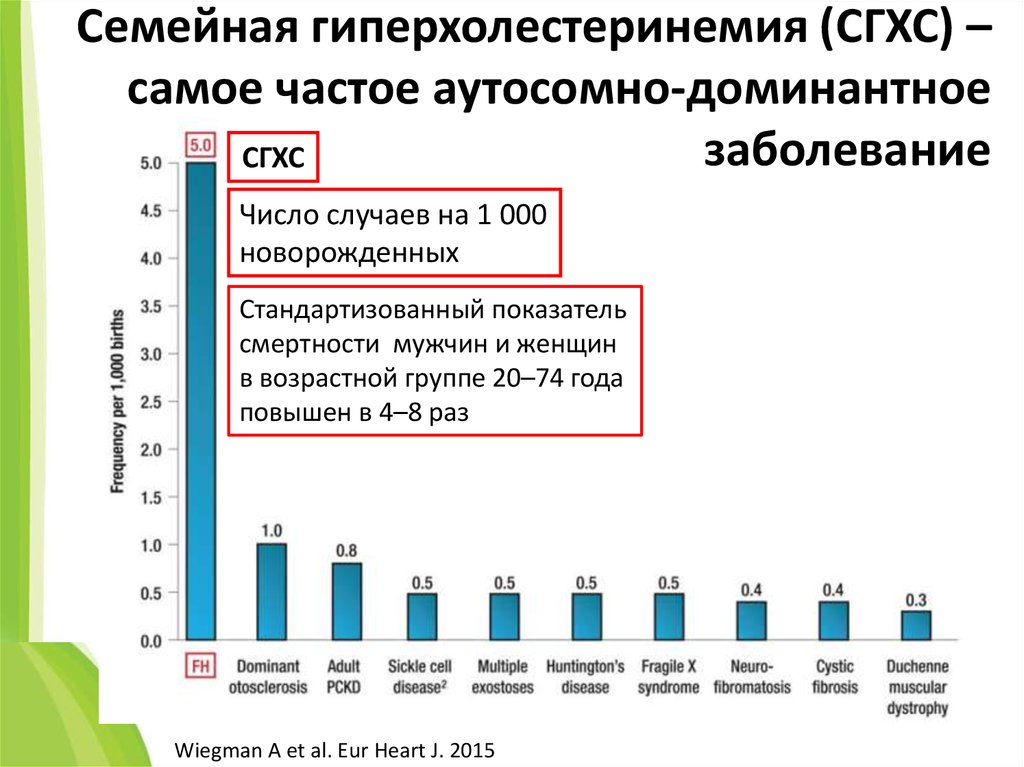 Это может привести к осложнениям гиперлипидемии, которые включают:
Это может привести к осложнениям гиперлипидемии, которые включают:
- Сердечный приступ.
- Инсульт.
- Ишемическая болезнь сердца.
- Болезнь сонных артерий.
- Внезапная остановка сердца.
- Болезнь периферических артерий.
- Микрососудистые заболевания.
Симптомы и причины
Что вы чувствуете, если у вас высокий уровень холестерина?
Вначале вы чувствуете себя нормально, когда у вас высокий уровень холестерина. Это не дает вам симптомов. Однако через некоторое время накопление бляшек (состоящих из холестерина и жиров) может замедлить или остановить приток крови к сердцу или мозгу. Симптомы ишемической болезни сердца могут включать боль в груди при физической нагрузке, боль в челюсти и одышку.
Когда холестериновая бляшка разрывается и ее покрывает тромб, он перекрывает всю артерию. Это сердечный приступ, симптомы которого включают сильную боль в груди, покраснение, тошноту и затрудненное дыхание. Это неотложная медицинская помощь.
Это неотложная медицинская помощь.
Есть ли предупреждающие признаки высокого уровня холестерина?
У большинства людей симптомы не проявляются при высоком уровне холестерина. Люди, у которых есть генетическая проблема с клиренсом холестерина, вызывающая очень высокий уровень холестерина, могут иметь ксантомы (восковидные, жировые бляшки на коже) или дуги роговицы (холестериновые кольца вокруг радужной оболочки глаза). Такие состояния, как ожирение, связаны с высоким уровнем холестерина, и это может побудить врача оценить ваш уровень холестерина.
Что вызывает повышение уровня холестерина?
Различные причины гиперлипидемии включают:
- Курение.
- Употребление большого количества алкоголя.
- Употребление в пищу продуктов, содержащих много насыщенных жиров или трансжиров.
- Слишком много сидит вместо того, чтобы быть активным.
- Стресс.
- Наследование генов, которые делают уровень холестерина нездоровым.

- Лишний вес.
Лекарства, помогающие при некоторых проблемах, могут вызывать колебания уровня холестерина, например:
- Бета-адреноблокаторы.
- Диуретики.
- Гормональные противозачаточные средства.
- Стероиды.
- Антиретровирусные препараты для лечения ВИЧ.
Проблемы со здоровьем также могут повлиять на уровень холестерина. К ним относятся:
- Заболевания печени.
- Болезнь поджелудочной железы.
- Множественная миелома.
- Синдром поликистозных яичников (СПКЯ).
- Гипотиреоз.
- Первичный билиарный холангит.
- Хроническая болезнь почек.
- Диабет.
- Волчанка.
- Ночное апноэ.
- ВИЧ.
Каковы факторы риска гиперлипидемии?
Некоторые факторы могут повысить риск гиперлипидемии, в том числе:
- Наличие высокого уровня холестерина в семейном анамнезе.
- Наличие гипотиреоза.

- Наличие ожирения.
- Отсутствие полноценной диеты.
- Употребление слишком большого количества алкоголя.
- Диабет.
- Курение.
Диагностика и тесты
Как диагностируется гиперлипидемия (высокий уровень холестерина)?
Ваш врач потребует:
- Медицинский осмотр.
- Ваша история болезни.
- Лабораторное исследование уровня холестерина в крови.
- История болезни вашей семьи.
- Для расчета вашей 10-летней шкалы риска атеросклеротических сердечно-сосудистых заболеваний (ASCVD).
Анализ крови, называемый липидной панелью, покажет вам следующие цифры:
| Type of cholesterol | Best number to have |
|---|---|
| Total cholesterol | Less than 200 mg/dL |
| Bad (LDL) cholesterol | Less than 100 mg/dL |
| Хороший (ЛПВП) холестерин | Не менее 60 мг/дл |
| Триглицериды | Менее 150 мг/дл |
Что считается высоким уровнем холестерина?
Все, что превышает 200 мг/дл, является высоким уровнем холестерина.
| Total cholesterol | Rank |
|---|---|
| Less than 200 mg/dL | Best |
| 200 mg/dL to 239 mg/dL | Borderline high |
| 240 mg/dL и выше | Высокий |
Какие анализы будут проводиться для диагностики гиперлипидемии?
Ваш врач может также провести следующие тесты:
- Высокочувствительный С-реактивный белок (hs-CRP).
- Липопротеин (а).
- Аполипопротеин В.
- Сканирование коронарного кальция.
Управление и лечение
Как лечить гиперлипидемию (высокий уровень холестерина)?
Некоторые люди могут просто изменить свой образ жизни, чтобы улучшить уровень холестерина. Для других людей этого недостаточно, и им нужны лекарства.
Вы можете делать следующее:
- Заниматься спортом.
- Отказ от курения.
- Сон не менее семи часов каждую ночь.

- Держите уровень стресса под контролем.
- Употребление более здоровой пищи.
- Ограничение количества выпитого алкоголя.
- Потеря нескольких фунтов для достижения здорового веса.
Какие лекарства используются при гиперлипидемии?
Люди, которым необходимы лекарства для лечения высокого уровня холестерина, обычно принимают статины. Статины — это тип лекарств, которые снижают уровень плохого холестерина, циркулирующего в крови. Ваш врач может заказать другой тип лекарства, если:
- Статин принимать нельзя.
- Вам нужно другое лекарство в дополнение к статину.
- У вас семейная гиперхолестеринемия, генетическая проблема, из-за которой уровень плохого холестерина (ЛПНП) чрезвычайно высок.
Существуют ли побочные эффекты лечения гиперлипидемии (высокого уровня холестерина)?
Любое лекарство может иметь побочные эффекты, но преимущества статинов намного перевешивают риск незначительных побочных эффектов. Сообщите своему врачу, если вы плохо себя чувствуете при приеме лекарств, чтобы он мог разработать план лечения ваших симптомов.
Сообщите своему врачу, если вы плохо себя чувствуете при приеме лекарств, чтобы он мог разработать план лечения ваших симптомов.
Как скоро начнет действовать лечение гиперлипидемии (высокого уровня холестерина)?
Ваш врач назначит еще один анализ крови примерно через два или три месяца после того, как вы начнете принимать лекарства от гиперлипидемии. Результаты теста покажут, улучшился ли ваш уровень холестерина, что означает, что лекарство и/или изменение образа жизни работают. Риск того, что холестерин нанесет вред вашему телу, является долгосрочным риском, и люди обычно принимают препараты для снижения уровня холестерина в течение длительного времени.
Профилактика
Как снизить риск гиперлипидемии?
Даже дети могут проверить свою кровь на высокий уровень холестерина, особенно если у кого-то в семье ребенка был сердечный приступ, инсульт или высокий уровень холестерина. Дети и молодые люди могут проходить обследование каждые пять лет.
Когда вы достигнете среднего возраста, вам следует каждые год или два проверять уровень холестерина. Ваш поставщик медицинских услуг может помочь вам решить, как часто вам следует проходить обследование на гиперлипидемию.
Ваш поставщик медицинских услуг может помочь вам решить, как часто вам следует проходить обследование на гиперлипидемию.
Как предотвратить гиперлипидемию (высокий уровень холестерина)?
Изменения, которые вы вносите в свою жизнь, могут уберечь вас от гиперлипидемии. Вы можете сделать следующее:
- Бросить курить.
- Оставайтесь активными вместо того, чтобы слишком много сидеть.
- Снизьте уровень стресса.
- Высыпайтесь.
- Ешьте здоровую пищу.
- Сократите потребление жирного мяса.
- Не покупайте закуски, на этикетке которых есть слово «трансжиры».
- Поддерживайте здоровый вес.
Перспективы/прогноз
Чего мне ожидать, если у меня гиперлипидемия?
Если у вас гиперлипидемия, вам придется вести здоровый образ жизни в течение многих лет. Вам также необходимо будет посещать врача и продолжать принимать лекарства. Если вы и ваш врач способны контролировать уровень холестерина, в результате этого у вас могут не возникнуть серьезные проблемы со здоровьем.
Как долго у вас будет гиперлипидемия?
Гиперлипидемия — это состояние, с которым вам придется справляться всю оставшуюся жизнь.
Каковы перспективы гиперлипидемии (высокий уровень холестерина)?
Хотя высокий уровень холестерина подвергает вас риску сердечных приступов и инсульта, вы можете защитить себя, ведя более здоровый образ жизни и при необходимости принимая лекарства.
Жить с
Как позаботиться о себе при гиперлипидемии?
Обязательно следуйте инструкциям своего врача, чтобы сделать свой образ жизни более здоровым.
Вот что вы можете сделать самостоятельно:
- Упражнение.
- Бросьте курить.
- Спите не менее семи часов каждую ночь.
- Контролируйте уровень стресса.
- Ешьте здоровую пищу.
- Ограничьте употребление алкоголя.
- Поддерживайте здоровый вес.
Другие вещи, которые вы можете сделать:
- Если ваш врач прописал вам лекарство, обязательно продолжайте принимать его, как указано на этикетке.

- Поговорите со своим поставщиком медицинских услуг об оценке риска сердечно-сосудистых заболеваний и инсульта, чтобы он мог эффективно управлять вашим риском.
- Приходите на последующие встречи.
Когда мне следует обратиться к поставщику медицинских услуг?
Вам следует обратиться к врачу, если у вас:
- Высокий уровень сахара в крови.
- Высокое кровяное давление.
- Высокий уровень холестерина.
Когда мне следует обратиться в отделение неотложной помощи?
Позвоните по номеру 911, если вы думаете, что у вас сердечный приступ или инсульт.
Какие вопросы я должен задать своему врачу?
- Нужно ли мне изменить образ жизни, принимать лекарства или и то, и другое?
- Если я сделаю то, что вы мне скажете, как быстро мои показатели улучшатся?
- Как часто мне нужно связываться с вами?
Справка из клиники Кливленда
Гиперлипидемия, или высокий уровень холестерина, может привести к скоплению бляшек в кровеносных сосудах и подвергнуть вас риску сердечного приступа или инсульта.


 Гиперхолестеринемия умеренная, полностью обратимая. Исчезает вместе с остальными симптомами заболевания после заместительной гормонотерапии.
Гиперхолестеринемия умеренная, полностью обратимая. Исчезает вместе с остальными симптомами заболевания после заместительной гормонотерапии. Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию.
Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию.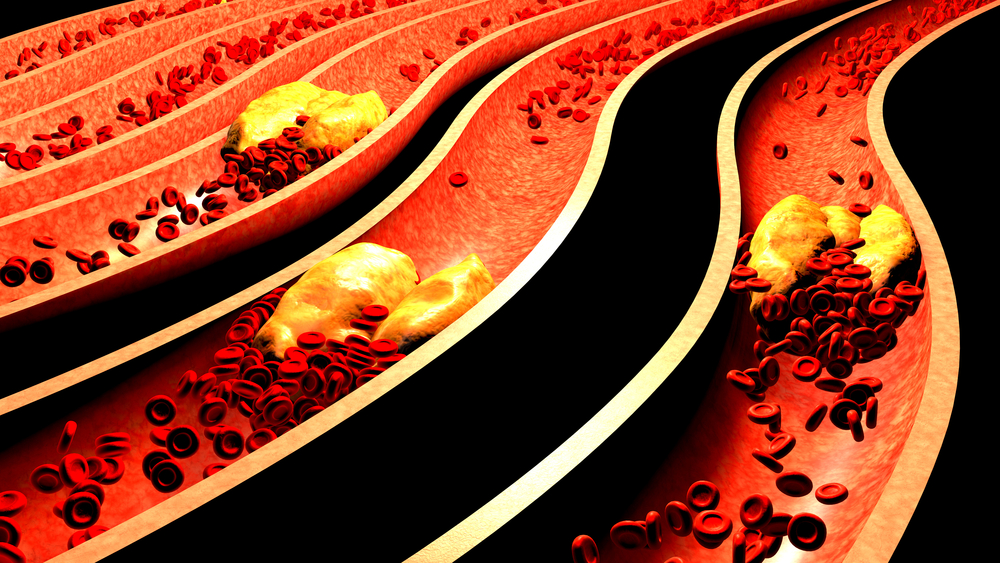
 Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
 Употребление слишком большого количества насыщенных жиров или трансжиров может привести к нездоровому уровню холестерина. Насыщенные жиры содержатся в жирных кусках мяса и жирных молочных продуктах. Трансжиры часто встречаются в упакованных закусках или десертах.
Употребление слишком большого количества насыщенных жиров или трансжиров может привести к нездоровому уровню холестерина. Насыщенные жиры содержатся в жирных кусках мяса и жирных молочных продуктах. Трансжиры часто встречаются в упакованных закусках или десертах. С возрастом ваша печень становится менее способной удалять холестерин ЛПНП .
С возрастом ваша печень становится менее способной удалять холестерин ЛПНП .
 Это похоже на эвакуатор, который убирает сломанные автомобили с полос движения, чтобы автомобили могли двигаться. В этом случае это расчищает путь для вашей крови, чтобы пройти через ваши кровеносные сосуды. Что касается вашего ЛПВП, вам не нужно иметь число ниже 40 мг/дл.
Это похоже на эвакуатор, который убирает сломанные автомобили с полос движения, чтобы автомобили могли двигаться. В этом случае это расчищает путь для вашей крови, чтобы пройти через ваши кровеносные сосуды. Что касается вашего ЛПВП, вам не нужно иметь число ниже 40 мг/дл.