Лечение спазм сосудов головы: симптомы, причины, лечение в Санкт-Петербурге
как укрепить сосуды и что принимать при ВСД
Содержание↓[показать]
Спазмы мышц и сосудов являются проявлениями, характерными для вегетососудистой дистонии. Их развитие связано с нарушениями в работе вегетососудистой системы. Для большинства людей, у которых отмечаются симптомы вегетативной дисфункции, является актуальным вопрос о том, чем снять спазм сосудов при ВСД и укрепить мышцы.
При вегетососудистой дистонии проводится комплексное лечение, направленное на устранение причин нарушения и его проявлений. Опытные врачи-неврологи Юсуповской больницы при участии других специалистов разрабатывают индивидуальные программы терапии, включающие прием безопасных медикаментов, занятия ЛФК, физиотерапевтические процедуры и другие лечебные мероприятия. При обращении в Юсуповскую больницу пациенты получают медицинские услуги высокого качества и доброжелательное отношение персонала.
Спазмы сосудов при ВСД
Спазмы сосудов при ВСД отмечаются при всех разновидностях нарушения, исключением в данном случае является гипотоническая дистония. Тонус сосудов изменяется в результате действия на них внутренних и внешних факторов, что при отсутствии терапии приводит к развитию изменений в тканях и органах.
Тонус сосудов изменяется в результате действия на них внутренних и внешних факторов, что при отсутствии терапии приводит к развитию изменений в тканях и органах.
Характерными признаками спазма сосудов при ВСД являются:
- бледность или покраснение кожи;
- головокружения;
- головные боли;
- озноб;
- нарушения координации движений.
При появлении данных симптомов следует обратиться я к врачу-неврологу или терапевту, который проведет обследование и выявит причину ухудшения самочувствия. Специалисты Юсуповской больницы рекомендуют пациентам внимательно относиться к своим ощущениям, так как своевременное выявление проблемы и адекватная терапия помогают предотвратить функциональные изменения.
Кроме этого, опытные врачи-неврологи, кардиологи, терапевты определяют для каждого пациента, чем снять спазм сосудов при ВСД, и какие мероприятия необходимы для лечения вегетативной дисфункции.
Спазмы мышц при ВСД
Боли в спине или мышцах нередко возникают у пациентов, имеющих диагноз ВСД. Причиной данных симптомов являются мышечные спазмы, вызванные сбоями в работе нервной системы. Болевые ощущения становятся наиболее интенсивными в вечернее время, они не позволяют человеку уснуть. Мышечные спазмы связаны с повышенным переутомлением, поэтому в некоторых случаях они могут появляться днем.
Причиной данных симптомов являются мышечные спазмы, вызванные сбоями в работе нервной системы. Болевые ощущения становятся наиболее интенсивными в вечернее время, они не позволяют человеку уснуть. Мышечные спазмы связаны с повышенным переутомлением, поэтому в некоторых случаях они могут появляться днем.
Напряженные мышцы и сосуды при ВСД требуют укрепления и расслабления. При сильном нервном напряжении больному сложно контролировать собственные движения, так движения век или поворот головы может вызвать серьезные трудности. Кроме этого, в результате чрезмерного мышечного напряжения могут возникать судороги, а также покалывания или онемение конечностей.
Врачи-неврологи Юсуповской больницы используют современные методы, позволяющие нормализовать состояние пациента с ВСД. Высокоэффективные лекарственные препараты являются незаменимыми средствами при лечении ВСД, сочетание которых с занятиями лечебной физкультурой способствует наступлению терапевтического эффекта в минимальные сроки.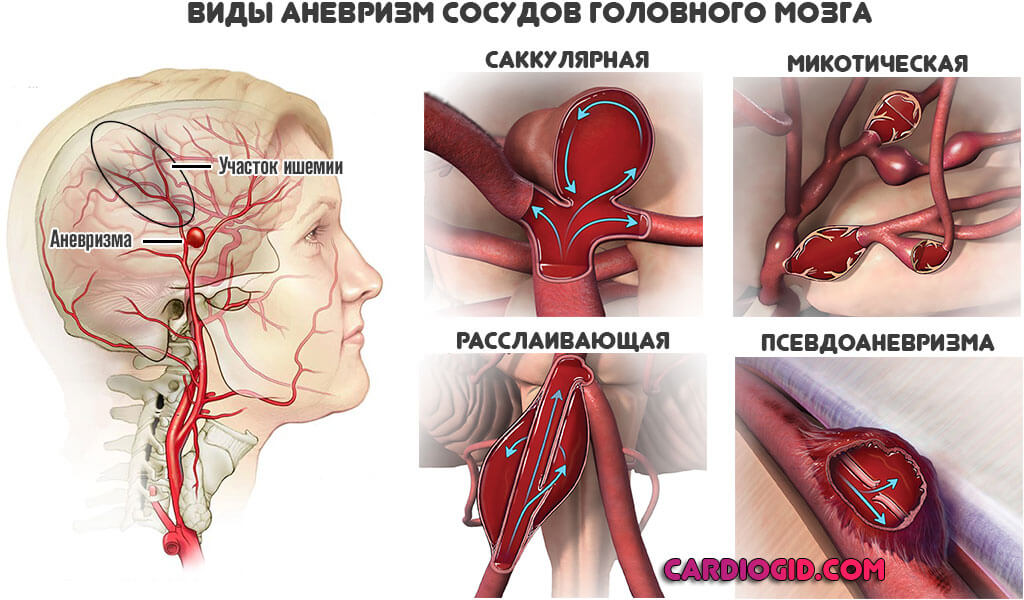
Как укреплять сосуды при ВСД
При вегетативной дисфункции используются препараты, обладающие различными механизмами действия. Но-шпа при ВСД эффективно снимает спазмы и устраняет болевые ощущения. Однако использовать данный лекарственный препарат необходимо только после назначения его лечащим врачом.
Для укрепления сосудов и мышц при ВСД используются массажи, регулярные занятия лечебной физкультурой. ЛФК-инструкторы центра реабилитации Юсуповской больницы подбирают для пациентов упражнения, при которых физические нагрузки умеренны, а также доступно рассказывают пациентам, как укрепить сосуды при ВСД. Ежедневная гимнастика под руководством опытных тренеров улучшает гибкость мышц и укрепляет сосуды.
Лечение ВСД в Юсуповской больнице
Перед началом лечения вегетососудистой дистонии в Юсуповской больнице проводится комплексная диагностика, позволяющая выявить причины данного нарушения. Высокая точность результатов достигается путем использования современного европейского оборудования. Поле получения результатов обследования опытные специалисты подбирают для пациентов необходимое лечение, помогающее снять спазмы при ВСД и другие проявления.
Поле получения результатов обследования опытные специалисты подбирают для пациентов необходимое лечение, помогающее снять спазмы при ВСД и другие проявления.
В Юсуповской больнице медицинские сотрудники и персонал внимательно относятся к каждому пациенту, поэтому лечение ВСД является не только эффективным, но и комфортным. Не менее важным преимуществом Юсуповской больницы является современное обеспечение каждой из клиник многопрофильной больницы.
Обратившись в клинику для лечения ВСД, пациенты могут получить разнообразные услуги, которые соответствуют мировым стандартам медицины. Если Вам необходима консультация высококвалифицированного врача-невролога, посетите Юсуповскую больницу в удобное для вас время.
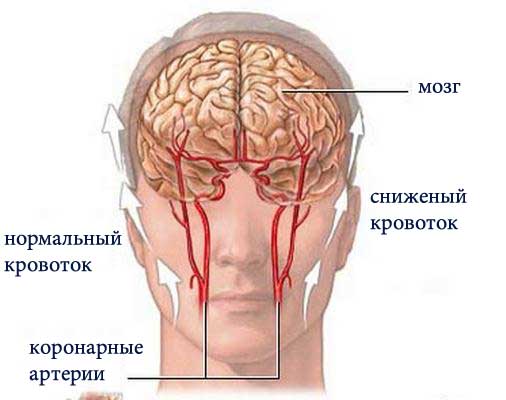
Как найти причину головокружения, головной боли? Как лечить сосуды мозга?
Головная боль и головокружение — это чаще следствие сосудистой патологии.
Наиболее реальная и частая причина головной боли и головокружения– это патология сосудов головного мозга.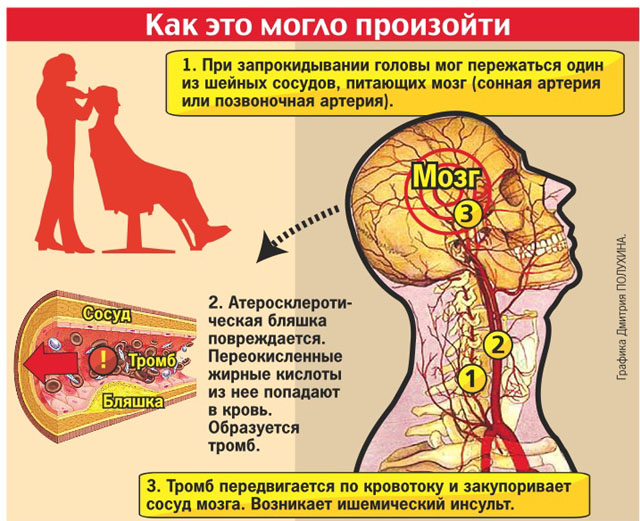
Определить, действительно ли сосуды вызвали эти жалобы, какие конкретно сосуды вызывают головокружение или головную боль и что произошло с этими сосудами (какова причина) помогает МРТ сосудов головного мозга. Более корректно было бы говорить о МРТ сосудов мозга и МРТ сосудов шеи. Сосуды мозга питаются из сосудов шеи – это одна системы.
Рисунок – МРТ сосудов шеи и головы.
МРТ реконструкция сосудов головы и шеи позволяет выявить слабые места в кровоснабжении мозга. Иными словами — участки мозга с дефицитом кровоснабжения из-за патологии сосудов. Как показывает наша многолетняя практика, это может быть недоразвитие (сужение или полное отсутствие) некоторых сосудов в мозгу. Например, в заднем сегменте так называемого сосудистого Виллизиева круга (центр соединение нескольких магистральных артерий в мозге) такие изменения встречаются у 24,5% людей. Эта цифра установлена H.Yasargil (Германия) и приведена Piter Duus в 1997.
Веллизиев сосудистый круг – это место слияния четырех главных артерий головного мозга. Такое строение сосудов мозга предусмотрено было природой для подстраховки: если одна артерия выходит из строя (чаще не шее), то кровоток компенсируется за счет оставшихся трех артерий.
Такое строение сосудов мозга предусмотрено было природой для подстраховки: если одна артерия выходит из строя (чаще не шее), то кровоток компенсируется за счет оставшихся трех артерий.
Для понимания причины головокружения или головной боли важно увидеть те сосуды, которые сужены или которые вовсе не работают. Как было сказано выше, мозг питается четырьмя крупными артериями. Эти сосуды проходят через шею, входят в полость черепа и образуют Веллизиев круг и далее сосуды начинают ветвиться.
На МРТ видны не только крупные, но более мелкие артерии мозга.
Можно увидеть отсутствие (неразвитие) или сужение (недоразвитие, спазм) одной из артерий. Такие изменения в сосудах могут вызвать сбой функции участка мозга. В том числе участка, от которого зависит головокружение или головную боль.
Суживаться сосуд может, например из-за его спазма или атеросклероза.
Атеросклероз развивается медленно, бляшка постепенно увеличивается и в итоге может полностью перекрыть кровоток в сосуде; в этом случае страдает участок мозга, как показано на картинку ниже.
Поэтому целесообразно вовремя установить предрасположенность к атерослерозу. Для этого клиникой «Меддиагностика» разработан атеросклеротический тест, который используется для оценки не только кровотока головного мозга, но и для сосудов сердца.
Как МРТ аппарат оценивает кровоток при головной боли или головокружении?
МРТ аппараты клиники Меддиагностика современные в состоянии провести исследование сосудов головного мозга без внутривенного применения контраста.
Изображение сосудов при МРТ получается за счет оценки аппаратом движения крови в сосуде. Принцип МРТ диагностики – это оценка разных физических состояний жидкости. Кровь — это движущаяся жидкость с иными физическими характеристиками, нежели ткани мозга. Поэтому при помощи МРТ мы можем оценить не только состояние мозга, но и состояние сосудов. Специальные программы МРТ аппарата «ловят» поток крови в сосудах, запоминают этот сигнал и передают информацию в свой МРТ-компьютер. Там информация обрабатывается и выводится на экран в виде изображения сети всех сосудов мозга (см. ниже).
ниже).
Полученное изображение — трехмерное. Его можно покрутить при помощи мышки в трех плоскостях и, таким образом, проследить ход любого сосуда головного мозга. Сосуд виден на всем своем протяжении. В нем можно обнаружить сужение (спазм, атеросклероз, недоразвитие) или его расширение (аневризма).
Какие принципы лечения головной боли и головокружения, которое вызвано патологией сосудов?
- В зависимости от того, что показало МРТ обследование (спазм, атеросклероз, недоразвитие … и др.) определяется тактика лечения.
- Например, МРТ исследование показало снижение кровотока в одной из артерий. Доктор понимает, что в этом сосудистом бассейне не хватает крови для питания мозга, что вызвало головокружение или головную боль. Нужно улучшить кровоток в измененном кровеносном сосуде. Нередко случает так, что достаточно расширить сосуды или улучшить отток от мозга для решения проблемы головокружение или головной боли.
- Улучшить питание пострадавшего участка мозга из соседнего сосудистого бассейна – активировать резервный кровоток.

Почти каждая артерия имеет свою «подстраховочную» артерию. Это артерия — «дублер», которая страхует участок мозга на случай снижения кровотока в одной из этих артерий. Для лечения головокружение или головной боли достаточно усилить кровоток в соседней артерии-дублере и, таким образом, подпитать участок мозга. Если от этого участка мозга зависит головокружение или головная боль, то после такой лечебной процедуры эти ощущения пройдут.
Методы улучшения кровоснабжения мозга
- Медикаменты. Их никто не отменял и их нужно использовать. Но, недостаток медикаментов в том, что они не действуют целенаправленно на конкретный сосуд или сосудистый бассейн. Они действуют на все сосуды организма, включая здоровые.
Медикаменты можно принимать в таблетках или внутривенно через капельницу. - Рефлексотерапия. Один из самых мощных методов улучшения и коррекции кровотока головного мозга. Это может быть иглорефлексотерапия, краниотерапия, краниоцервикотерапия, манипуляционная терапия (работа с суставами головы и шеи).

- Разновидностью рефлексотерапии является плазматерапия (читать больше) – очень действенный метод лечения головокружения и головной боли. Этот метод используется последних несколько лет и на сегодня показал себя, как один из наиболее эффективных для снятия головокружения и блокирования головной боли.
- Физическая дозированная нагрузки и физическая реабилитация после того, как головная боль и головокружение пройдут.
КРАТКАЯ АННОТАЦИЯ МАТЕРИАЛОВ СТАТЬИ. Статья описывает такие жалобы «головокружение» и «головная боль», которые могут быть обусловлены патологией сосудов. В первую очередь — патология сосудов мозга (головного мозга), как показывает практика. Изменения в сосудах шеи и в сосудах головного мозга выявляется при помощи МРТ исследования. Причин патологии сосудов может быть много. Любая патология сосудов имеет свои причины. Для понимания характера изменений в сосудах мозга проводят МРТ сосудов мозга – весьма информативный метод диагностики.
Спастичность – причины, симптомы и лечение
Спастичность – это состояние, при котором мышцы напрягаются или напрягаются, препятствуя нормальному движению жидкости. Мышцы остаются сокращенными и сопротивляются растяжению, что влияет на движение, речь и походку.
Спастичность обычно вызывается повреждением или нарушением функций в области головного и спинного мозга, отвечающих за контроль мышечных рефлексов и рефлексов растяжения. Эти нарушения могут быть вызваны дисбалансом тормозных и возбуждающих сигналов, посылаемых мышцам, что приводит к их фиксации на месте. Спастичность может быть вредна для растущих детей, так как может поражать мышцы и суставы. Люди с черепно-мозговой травмой, травмой спинного мозга, церебральным параличом или рассеянным склерозом могут иметь различную степень спастичности.
Симптомы спастичности могут варьироваться от легкой скованности или напряжения мышц до болезненных и неконтролируемых спазмов. Боль или скованность в суставах также характерны для спастичности.
- Ригидность мышц, приводящая к снижению точности движений и затрудняющая выполнение определенных задач
- Мышечные спазмы, вызывающие неконтролируемые и часто болезненные сокращения мышц
- Непроизвольное скрещивание ног
- Деформации мышц и суставов
- Мышечная усталость
- Ингибирование роста продольных мышц
- Ингибирование синтеза белка в мышечных клетках
Осложнения
- Инфекции мочевыводящих путей (ИМП)
- Хронический запор
- Лихорадка или другие системные заболевания
- Пролежни
Важно обратиться за медицинской помощью, когда спастичность возникает впервые по неизвестной причине, спастичность ухудшается и становится более частой, возникает боль из-за тугоподвижности суставов и мышц или состояние мешает выполнению повседневных задач. Продолжительная и нелеченная спастичность может привести к замерзанию суставов и/или пролежням на коже, которые очень болезненны. Начните с обращения к своему лечащему врачу, который может направить вас на дальнейшее обследование или физиотерапию.
Продолжительная и нелеченная спастичность может привести к замерзанию суставов и/или пролежням на коже, которые очень болезненны. Начните с обращения к своему лечащему врачу, который может направить вас на дальнейшее обследование или физиотерапию.
Из-за разной степени спастичности диагностика может быть не такой простой. Будет проведен медицинский осмотр с неврологическим тестированием, чтобы проверить спастичность и ее тяжесть. Визуализация, такая как магнитно-резонансная томография (МРТ), может предоставить больше информации об источнике спастичности и степени повреждения, которое ее вызвало.
К счастью, существует несколько вариантов лечения спастичности, и пациенты обычно проходят несколько процедур одновременно. Было показано, что следующие методы лечения эффективно облегчают симптомы и улучшают качество повседневной жизни.
- Физиотерапия: упражнения на растяжку и укрепление, ориентированные на большие группы мышц для улучшения диапазона движений и подвижности.

- Трудотерапия: упражнения, направленные на проработку небольших групп мышц для улучшения силы и координации, что позволяет улучшить выполнение повседневных задач. Логопедия также может быть назначена пациентам, чья спастичность повлияла на их речь.
- Гипсовая повязка или фиксация: предотвращает непроизвольные спазмы и уменьшает напряжение мышц.
- Пероральные препараты: пероральные препараты используются в сочетании с другими методами лечения или лекарствами, такими как физиотерапия или трудотерапия. Пероральные препараты используются только в том случае, если симптомы мешают повседневной жизни или сну. Общие лекарства включают:
- Баклофен
- Бензодиазепины
- Дантролен натрия
- Имидазолины
- Габапентин
- Инъекции ботулинического токсина (ботокса): Инъекции ботокса можно использовать для паралича спастических мышц, предотвращая их сокращение.
 Ботокс в небольших количествах вводится в тщательно отобранные места, определяемые на основе характера спастичности. Инъекции ботокса могут длиться до 12-16 недель, но, благодаря пластичности нервной системы, сформируются новые нервные окончания, и мышца больше не будет угнетаться ботоксом. Кроме того, хотя Ботокс может быть очень полезным, существует ограниченное количество инъекций, которые можно вводить.
Ботокс в небольших количествах вводится в тщательно отобранные места, определяемые на основе характера спастичности. Инъекции ботокса могут длиться до 12-16 недель, но, благодаря пластичности нервной системы, сформируются новые нервные окончания, и мышца больше не будет угнетаться ботоксом. Кроме того, хотя Ботокс может быть очень полезным, существует ограниченное количество инъекций, которые можно вводить.
- Интратекальная баклофеновая помпа (ITB): Помпа может быть хирургически помещена в брюшную полость пациента и будет высвобождать постоянную дозу баклофена непосредственно в спинномозговую жидкость. Это позволяет значительно уменьшить спастичность и боль с меньшим количеством побочных эффектов по сравнению с пероральным приемом баклофена. Помповую терапию ITB следует рассматривать только в крайних случаях спастичности, и было обнаружено, что она наиболее эффективна при лечении спастичности нижних и верхних конечностей.
- Селективная дорсальная ризотомия (SDR): Спастичность может быть вызвана дисбалансом электрических сигналов к мышцам-антагонистам.
 SDR уравновешивает электрические сигналы, посылаемые в спинной мозг, перерезая отдельные нервные корешки. Это делается только при выраженной спастичности ног. При правильном и точном указании проблемных нервных корешков перерезание этих корешков уменьшит жесткость мышц при сохранении других функций. SDR чаще всего используется у пациентов с церебральным параличом.
SDR уравновешивает электрические сигналы, посылаемые в спинной мозг, перерезая отдельные нервные корешки. Это делается только при выраженной спастичности ног. При правильном и точном указании проблемных нервных корешков перерезание этих корешков уменьшит жесткость мышц при сохранении других функций. SDR чаще всего используется у пациентов с церебральным параличом.
Пациентам рекомендуется регулярно наблюдаться у лечащего врача или врача-специалиста, чтобы обеспечить надлежащее лечение заболевания. Как правило, при таких операциях, как установка баклофеновой помпы, за пациентами следит их нейрохирург, который осматривает их через три, шесть и 12 месяцев после операции, а также дополнительно для назначений по дозировке лекарств и любых назначений, связанных с устройством. Пациенты, принимающие пероральные препараты или занимающиеся физической и/или трудовой терапией, должны наблюдаться у своих врачей в соответствии с инструкциями и необходимостью.
В настоящее время ведется набор:
- Оценка программы управления спастичностью для людей с рассеянным склерозом
- Отбор мышц для инъекции ботулинического токсина А при постинсультной спастичности сгибателей локтевого сустава
- Сравните две методики инъекций ботулотоксина для лечения спастичности конечностей и фокальной дистонии
- Сравнение электрофизиологического и ультразвукового контроля для инъекций онаботулинического токсина А при фокальной дистонии и спастичности верхних конечностей
Недавно опубликовано:
Страницы пациентов создаются профессиональными нейрохирургами с целью предоставления полезной информации общественности.
Julie G Pilitsis, MD, PhD, FAANS
Кафедра нейробиологии и экспериментальной терапии
Профессор нейрохирургии, нейробиологии и экспериментальной терапии
Медицинский колледж Олбани
Доктор Пилитсис специализируется на лечении нейромодуляции двигательных расстройств с исследовательскими интересами и хроническая боль.
Ольга Хазен, BS
Координатор исследований
Неврология и экспериментальная терапия
Медицинский колледж Олбани
AANS не рекомендует какие-либо методы лечения, продукты или рекомендации для пациентов. Эта предоставленная информация является образовательной услугой и не предназначена для использования в качестве медицинской консультации. Любой, кто ищет конкретный нейрохирургический совет или помощь, должен проконсультироваться со своим нейрохирургом или найти его в вашем районе с помощью онлайн-инструмента AANS «Найти сертифицированного нейрохирурга».
Национальный институт неврологических расстройств и инсульта
На этой странице
Что такое миоклонус?
Миоклонус относится к внезапным кратковременным непроизвольным подергиваниям или подергиваниям мышцы или группы мышц. Подергивание не может быть остановлено или проконтролировано человеком, испытывающим его. Миоклонус — это не само заболевание, а описание клинического признака.
Подергивание не может быть остановлено или проконтролировано человеком, испытывающим его. Миоклонус — это не само заболевание, а описание клинического признака.
Миоклонические подергивания могут возникать в следующих случаях:
- Отдельно или последовательно, по схеме движения или без схемы
- Редко или много раз в минуту
- В ответ на внешнее событие или когда человек пытается сделать движение
Типы миоклонуса
Миоклонус можно разделить на два основных типа:
- Физиологический миоклонус включает быстрые мышечные подергивания с последующим расслаблением. Примерами могут служить икота, подергивания или «засыпание», которые испытывают некоторые люди, засыпая. Эта форма встречается у здоровых людей, не вызывает затруднений и не требует медикаментозного лечения.
- Патологический миоклонус может включать в себя стойкие ударообразные сокращения в группе мышц и более распространен в целом. Их сокращения начинаются в одной области тела и распространяются на мышцы других областей.
 Более тяжелые случаи могут повлиять на движение и серьезно ограничить способность человека есть, говорить или ходить. Это может быть одним из многих признаков, указывающих на широкий спектр основных нарушений в головном мозге или нервах, вторичных по отношению к определенным заболеваниям, или может быть реакцией на определенные виды лекарств.
Более тяжелые случаи могут повлиять на движение и серьезно ограничить способность человека есть, говорить или ходить. Это может быть одним из многих признаков, указывающих на широкий спектр основных нарушений в головном мозге или нервах, вторичных по отношению к определенным заболеваниям, или может быть реакцией на определенные виды лекарств.
Классифицировать миоклонус сложно, поскольку причины и ответ на терапию сильно различаются. Некоторые из обычно описываемых типов:
- Чувствительный к стимулу миоклонус, который вызывается различными внешними событиями, включая шум, движение и свет. Удивление может повысить чувствительность человека.
- Миоклонус сна (также известный как гипнический миоклонус) возникает во время сна и переходов во сон, часто когда человек засыпает. Некоторые формы кажутся чувствительными к раздражителям. Хотя некоторых людей это может не беспокоить или они нуждаются в лечении, другим может потребоваться лечение, когда миоклонус может быть симптомом более сложного и беспокоящего расстройства сна.

- Эссенциальный миоклонус возникает сам по себе и не зависит от аномалий в головном мозге или нервах. Непроизвольные подергивания или спазмы могут возникать у людей без семейного анамнеза этого состояния, а причина может быть необъяснимой (идиопатической). Однако он также может появиться среди членов одной семьи, что указывает на то, что это может быть наследственным заболеванием. Он имеет тенденцию быть стабильным без увеличения тяжести с течением времени. В некоторых семьях встречается ассоциация эссенциального миоклонуса с эссенциальным тремором или формой дистонии (миоклонус-дистония). Дистония — двигательное расстройство, при котором продолжительные мышечные сокращения вызывают скручивание и повторяющиеся движения или неудобные позы.
- Миоклонус действия запускается произвольным движением или даже намерением двигаться. Может ухудшиться при попытках точных, скоординированных движений. Это может быть самая инвалидизирующая форма миоклонии, поражающая руки, ноги и лицо.
 Одной из причин может быть повреждение головного мозга, возникающее в результате недостатка кислорода и притока крови к мозгу, или оно может быть вторичным по отношению к другим медицинским или неврологическим состояниям.
Одной из причин может быть повреждение головного мозга, возникающее в результате недостатка кислорода и притока крови к мозгу, или оно может быть вторичным по отношению к другим медицинским или неврологическим состояниям. - Миоклонус коркового рефлекса возникает в коре головного мозга (внешнем слое мозга, который в значительной степени отвечает за обработку информации). Миоклонические подергивания обычно затрагивают лишь несколько мышц в одной части тела, но могут возникать и подергивания многих мышц. Он становится более интенсивным, когда человек пытается двигаться определенным образом (миоклонус действия) или воспринимает определенное ощущение.
- Эпилептический миоклонус — это наличие миоклонуса у людей, живущих с эпилепсией. Миоклонус может возникать как единственное проявление судорог, как один из компонентов судорог или как один из нескольких типов судорог в рамках эпилептического синдрома. Некоторые примеры синдромов с миоклоническими припадками включают:
- Юношеская миоклоническая эпилепсия (ЮМЭ) начинается примерно в период полового созревания и включает миоклонические припадки, обычно на шее, плечах или плечах, а также генерализованные тонико-клонические припадки (поражающие все тело).

- Миоклонически-астатическая эпилепсия характеризуется генерализованными миоклоническими подергиваниями или припадками с последующей потерей мышечного тонуса.
- Синдром Леннокса-Гасто возникает в детстве и включает в себя множественные типы припадков, которые обычно трудно контролировать , а также когнитивные нарушения.
- Прогрессирующая миоклонус-эпилепсия (ПМЭ) — это группа редких расстройств, характеризующихся миоклоническими припадками и другими неврологическими симптомами, такими как трудности при ходьбе или речи. Эти расстройства часто ухудшаются с течением времени и иногда приводят к летальному исходу. Одной из многих ее форм является болезнь тельца Лафора (также известная как прогрессирующая миоклонус-эпилепсия Лафора), которая характеризуется миоклоническими припадками, прогрессирующей потерей памяти и нарушением интеллектуальных функций.
- Юношеская миоклоническая эпилепсия (ЮМЭ) начинается примерно в период полового созревания и включает миоклонические припадки, обычно на шее, плечах или плечах, а также генерализованные тонико-клонические припадки (поражающие все тело).
- Миоклонус ретикулярного рефлекса возникает в стволе головного мозга (часть головного мозга, которая соединяется со спинным мозгом и контролирует жизненно важные функции, такие как дыхание и сердцебиение).
 Миоклонические подергивания обычно поражают все тело, при этом мышцы с обеих сторон тела поражаются одновременно. У некоторых людей миоклонические подергивания возникают только в одной части тела, например в ногах, при этом все мышцы этой части участвуют в каждом подергивании. Это может быть вызвано как произвольным движением, так и внешним раздражителем.
Миоклонические подергивания обычно поражают все тело, при этом мышцы с обеих сторон тела поражаются одновременно. У некоторых людей миоклонические подергивания возникают только в одной части тела, например в ногах, при этом все мышцы этой части участвуют в каждом подергивании. Это может быть вызвано как произвольным движением, так и внешним раздражителем. - Небный миоклонус (также известный как небный тремор) представляет собой регулярное ритмичное сокращение одной или обеих сторон задней части нёба (мягкого неба). Схватки быстрые и могут продолжаться во сне. Состояние обычно появляется у взрослых и может длиться неопределенно долго. Люди с небным миоклонусом могут отмечать «щелкающий» звук в ушах, когда мышцы мягкого неба сокращаются. Это может быть идиопатическим или вторичным по отношению к повреждению ствола головного мозга или прилегающего мозжечка.
- Спинальный миоклонус возникает в спинном мозге. В некоторых случаях миоклонические подергивания охватывают все туловище, начиная с грудных (средних) сегментов позвоночника и распространяясь вверх и вниз, явление, известное как проприоспинальный миоклонус.

- Периферический миоклонус относится к миоклоническим подергиваниям, которые исходят из периферического нерва (вне головного и спинного мозга), например, при гемифациальном спазме (частые спазмы мышц на одной стороне лица).
У кого больше шансов заболеть миоклонусом?
Миоклонус может быть вызван следующим:
- Нарушением головного или спинного мозга (центральной нервной системы или ЦНС) — наиболее часто
- Повреждение периферических нервов (нервов за пределами ЦНС, которые соединяются с органами чувств и мышцами и передают информацию из/в ЦНС) — наименее распространенное
Миоклонус может возникать сам по себе или как один из нескольких симптомов, связанных с широким спектром заболеваний нервной системы. Например, миоклонические подергивания могут развиваться у лиц с рассеянным склерозом или эпилепсией, а также с нейродегенеративными заболеваниями, такими как болезнь Паркинсона, болезнь Альцгеймера или болезнь Крейтцфельдта-Якоба.
Миоклонус также может наблюдаться в сочетании с инфекцией, повреждением головного или спинного мозга, инсультом, опухолями головного мозга, почечной или печеночной недостаточностью, химической или лекарственной интоксикацией или нарушением обмена веществ. Длительное кислородное голодание мозга (гипоксия) может привести к постгипоксическому миоклонусу.
Миоклонус может начаться в детстве или во взрослом возрасте с симптомами от легких до тяжелых.
Миоклонические подергивания или подергивания вызываются:
- Внезапными мышечными сокращениями (напряжением), называемыми положительным миоклонусом
- Мышечная релаксация, называемая негативным миоклонусом
Исследования показывают, что следующие области мозга вовлечены в миоклонус:
- Кора головного мозга, наиболее частое место возникновения миоклонуса
- Ствол мозга, близкий к структурам, отвечающим за реакцию вздрагивания, которая представляет собой автоматическую реакцию на неожиданный раздражитель, включающую быстрое сокращение мышц
Однако конкретные механизмы, лежащие в основе миоклонуса, еще полностью не изучены. Ученые считают, что некоторые типы чувствительного к стимулу миоклонуса могут быть связаны с повышенной возбудимостью тех частей мозга, которые контролируют движение. Лабораторные исследования показывают, что дисбаланс между химическими веществами, называемыми нейротрансмиттерами, может вызывать миоклонус, конечным результатом которого является отсутствие торможения на каком-то уровне (торможение — это снижение скорости химической реакции или ее предотвращение).
Ученые считают, что некоторые типы чувствительного к стимулу миоклонуса могут быть связаны с повышенной возбудимостью тех частей мозга, которые контролируют движение. Лабораторные исследования показывают, что дисбаланс между химическими веществами, называемыми нейротрансмиттерами, может вызывать миоклонус, конечным результатом которого является отсутствие торможения на каком-то уровне (торможение — это снижение скорости химической реакции или ее предотвращение).
Нейротрансмиттеры передают сообщения между нервными клетками. Они высвобождаются одной нервной клеткой и прикрепляются к белку, называемому рецептором, на соседних (принимающих) клетках. Аномалии или недостаточность рецепторов определенных нейротрансмиттеров могут способствовать возникновению некоторых форм миоклонуса, включая рецепторы:
- Серотонина, который участвует в управлении настроением, познанием, вознаграждением, обучением, памятью, физиологическими процессами и т. д.
- Гамма-аминомасляная кислота (ГАМК), участвующая в моторном контроле
- Глицин, важный для контроля моторных и сенсорных функций спинного мозга
- Опиоиды, которые участвуют в различных функциях, связанных с обезболиванием, болью и депрессией
Необходимы дополнительные исследования, чтобы определить, как эти аномалии рецепторов вызывают миоклонус или способствуют ему.
Как диагностируется и лечится миоклонус?
Диагностика миоклонуса
После изучения истории болезни и физического осмотра врач может назначить дополнительные анализы для подтверждения диагноза миоклонуса:
- Электромиография (ЭМГ) для измерения электрической активности мышц
- Электроэнцефалография (ЭЭГ) для регистрации электрической активности головного мозга, которая может вызывать миоклонические подергивания, с помощью электродов, прикрепленных к коже головы
- Исследования вызванных потенциалов для регистрации электрической активности в головном мозге, стволе головного мозга и спинном мозге, вызванной определенными стимулами (тактильными, слуховыми, зрительными)
- Лабораторные анализы мочи или крови для выявления возможных причин и исключения других состояний, которые могут вызывать симптомы, похожие на миоклонус
- Магнитно-резонансная томография (МРТ) для получения трехмерных изображений головного и спинного мозга, нервов и других тканей (включая мышцы).

Лечение миоклонуса
В первую очередь при лечении миоклонуса врач обращает внимание или лечит любую основную причину или происхождение миоклонуса. Однако во многих случаях требуется симптоматическое лечение, если миоклонус приводит к инвалидности.
Доступно несколько вариантов лечения миоклонуса:
- Клоназепам, разновидность транквилизатора, чаще всего используется для лечения некоторых форм миоклонуса.
- Другие препараты, такие как некоторые барбитураты, фенитоин, леветирацетам, вальпроат и примидон, используются для лечения эпилепсии в дополнение к миоклонии.
- Для эффективного лечения может потребоваться несколько лекарств, поскольку некоторые лекарства имеют ограниченный эффект при использовании по отдельности, но могут иметь больший эффект в сочетании с другими.
- Гормональная терапия может улучшать реакцию на антимиоклонические препараты у некоторых людей.
- 5-гидрокситриптофан (5-HTP), строительный блок серотонина (химическое вещество, вырабатываемое в организме и передающее нервные импульсы), приводит к улучшению у лиц с некоторыми типами миоклонуса действия и прогрессирующей миоклонус-эпилепсией.
 Однако эффективность терапии 5-HTP варьируется у разных людей и может ухудшить состояние у некоторых людей.
Однако эффективность терапии 5-HTP варьируется у разных людей и может ухудшить состояние у некоторых людей. - Инъекции ботулинического токсина могут уменьшить избыточную мышечную активность, блокируя активность химического вещества, которое заставляет мышцы сокращаться на клеточном уровне. Это терапия первой линии при гемифациальном спазме (частые спазмы мышц на одной стороне лица), и он оказался эффективным при лечении некоторых пациентов с небным миоклонусом.
Каковы последние обновления миоклонуса?
Национальный институт неврологических расстройств и инсульта (NINDS), входящий в состав Национальных институтов здравоохранения (NIH), поддерживает исследования миоклонии в своих лабораториях в Бетесде, штат Мэриленд, а также путем предоставления грантов крупным исследовательским учреждениям по всей стране. Эти исследовательские проекты включают:
- Биомаркеры — это измеримые индикаторы некоторого биологического состояния или состояния, которые часто необходимы для прогнозирования характера и тяжести заболевания.
 Проект коннектома ювенильной миоклонической эпилепсии (JMECP) нацелен на определение биомаркеров ЮМЭ. Используя самые современные методы визуализации, исследователи, финансируемые NINDS, измеряют измененные структурные и функциональные связи между областями мозга у детей и подростков в возрасте от 12 до 20 лет, живущих с ЮМЭ. Результаты могут привести к новым клиническим инструментам для диагностики и персонализированного лечения.
Проект коннектома ювенильной миоклонической эпилепсии (JMECP) нацелен на определение биомаркеров ЮМЭ. Используя самые современные методы визуализации, исследователи, финансируемые NINDS, измеряют измененные структурные и функциональные связи между областями мозга у детей и подростков в возрасте от 12 до 20 лет, живущих с ЮМЭ. Результаты могут привести к новым клиническим инструментам для диагностики и персонализированного лечения. - Гликоген — это форма сахара, которая используется в качестве запаса энергии во многих клетках. Тельца Лафора (LB) представляют собой необычные гликогеноподобные включения, обнаруживаемые в клетках всех тканей у людей, страдающих болезнью телец Лафора (или прогрессирующей миоклонусной эпилепсией Лафора). В другом исследовании исследователи, финансируемые NINDS, создают белки, которые помогут разлагать или разрушать LB, что может привести к новой терапевтической стратегии лечения болезни тела Лафора.
- Исследователи Инициативы по лечению эпилепсии Лафора определили удовлетворительную эффективность терапевтических средств против болезни тела Лафора и миоклонусной эпилепсии в доклинических испытаниях на мышах.
 В рамках текущего исследования, финансируемого NINDS, будет разработана Кампания по ранней диагностике, чтобы подготовить готовую к клиническим испытаниям группу людей с ранней и умеренно запущенной болезнью тела Лафора и определить клинические биомаркеры прогрессирования заболевания перед переходом от терапии на мышах к клиническим испытаниям на людях.
В рамках текущего исследования, финансируемого NINDS, будет разработана Кампания по ранней диагностике, чтобы подготовить готовую к клиническим испытаниям группу людей с ранней и умеренно запущенной болезнью тела Лафора и определить клинические биомаркеры прогрессирования заболевания перед переходом от терапии на мышах к клиническим испытаниям на людях. - Ботулинический токсин — это средство для лечения различных двигательных расстройств. В исследовании NINDS сравнивали использование ультразвука (с использованием звуковых волн) и электрофизиологического контроля (с использованием электрической стимуляции и иглы) для точного нацеливания мышц на инъекции ботулинического токсина для лечения спастичности верхних конечностей и фокальной дистонии рук. Результаты могут привести к улучшению лечения двигательных расстройств, таких как миоклонус.
- Животные модели используются для изучения механизмов, вовлеченных в миоклонус. Например, ученые, финансируемые NINDS, разработали мышиную модель миоклонус-дистонии (наследственное двигательное расстройство, характеризующееся преимущественно миоклонусом верхней части тела и дистонией).
 Поразительной характеристикой этого расстройства является то, что двигательные симптомы улучшаются при употреблении алкоголя. Исследователи проверили гипотезу о том, что аномальная активность мозжечка (часть мозга, отвечающая за координацию и регуляцию произвольных движений) вызывает миоклонус и дистонию при миоклонус-дистонии, и что, воздействуя на мишени в мозжечке, инъекции алкоголя нормализуют мозжечковую активность до снять двигательные симптомы. Результаты могут обеспечить лучшее понимание основной неврологической причины миоклонуса и дистонии при миоклонус-дистонии и указать цели для вариантов лечения.
Поразительной характеристикой этого расстройства является то, что двигательные симптомы улучшаются при употреблении алкоголя. Исследователи проверили гипотезу о том, что аномальная активность мозжечка (часть мозга, отвечающая за координацию и регуляцию произвольных движений) вызывает миоклонус и дистонию при миоклонус-дистонии, и что, воздействуя на мишени в мозжечке, инъекции алкоголя нормализуют мозжечковую активность до снять двигательные симптомы. Результаты могут обеспечить лучшее понимание основной неврологической причины миоклонуса и дистонии при миоклонус-дистонии и указать цели для вариантов лечения. - Сложные двигательные расстройства (КМД) или расстройства, при которых люди страдают более чем одним двигательным расстройством, такие как паркинсонизм и дистония или миоклонус и тремор, представляют собой постоянную проблему для диагностики и лечения. Исследователи, финансируемые NINDS, набирают людей с семейными и спорадическими CMD для выявления генетических мутаций, которые могут вызывать эти расстройства.
 Полученные данные могут привести к улучшению диагностики и лечения заболеваний.
Полученные данные могут привести к улучшению диагностики и лечения заболеваний.
Помимо NINDS, другие институты и центры NIH поддерживают исследования двигательных расстройств, включающих миоклонус. Дополнительную информацию можно получить через NIH REPORTER, доступную для поиска базу данных текущих и ранее финансируемых исследований, а также результатов исследований и публикаций.
Исследовательские статьи и обзоры по миоклонии можно найти в PubMed, где содержатся цитаты из медицинских журналов и других сайтов.
file-medical
Узнайте о клинических испытаниях
Клинические испытания — это исследования, которые позволяют нам больше узнать о заболеваниях и улучшить лечение. Они могут помочь пациентам узнать о новых и предстоящих вариантах лечения.
Как я или мой близкий человек могу помочь улучшить уход за людьми с миоклонусом?
Рассмотрите возможность участия в клинических испытаниях, чтобы клиницисты и ученые могли больше узнать о миоклонусе.




 Ботокс в небольших количествах вводится в тщательно отобранные места, определяемые на основе характера спастичности. Инъекции ботокса могут длиться до 12-16 недель, но, благодаря пластичности нервной системы, сформируются новые нервные окончания, и мышца больше не будет угнетаться ботоксом. Кроме того, хотя Ботокс может быть очень полезным, существует ограниченное количество инъекций, которые можно вводить.
Ботокс в небольших количествах вводится в тщательно отобранные места, определяемые на основе характера спастичности. Инъекции ботокса могут длиться до 12-16 недель, но, благодаря пластичности нервной системы, сформируются новые нервные окончания, и мышца больше не будет угнетаться ботоксом. Кроме того, хотя Ботокс может быть очень полезным, существует ограниченное количество инъекций, которые можно вводить.  SDR уравновешивает электрические сигналы, посылаемые в спинной мозг, перерезая отдельные нервные корешки. Это делается только при выраженной спастичности ног. При правильном и точном указании проблемных нервных корешков перерезание этих корешков уменьшит жесткость мышц при сохранении других функций. SDR чаще всего используется у пациентов с церебральным параличом.
SDR уравновешивает электрические сигналы, посылаемые в спинной мозг, перерезая отдельные нервные корешки. Это делается только при выраженной спастичности ног. При правильном и точном указании проблемных нервных корешков перерезание этих корешков уменьшит жесткость мышц при сохранении других функций. SDR чаще всего используется у пациентов с церебральным параличом.  Более тяжелые случаи могут повлиять на движение и серьезно ограничить способность человека есть, говорить или ходить. Это может быть одним из многих признаков, указывающих на широкий спектр основных нарушений в головном мозге или нервах, вторичных по отношению к определенным заболеваниям, или может быть реакцией на определенные виды лекарств.
Более тяжелые случаи могут повлиять на движение и серьезно ограничить способность человека есть, говорить или ходить. Это может быть одним из многих признаков, указывающих на широкий спектр основных нарушений в головном мозге или нервах, вторичных по отношению к определенным заболеваниям, или может быть реакцией на определенные виды лекарств. 
 Одной из причин может быть повреждение головного мозга, возникающее в результате недостатка кислорода и притока крови к мозгу, или оно может быть вторичным по отношению к другим медицинским или неврологическим состояниям.
Одной из причин может быть повреждение головного мозга, возникающее в результате недостатка кислорода и притока крови к мозгу, или оно может быть вторичным по отношению к другим медицинским или неврологическим состояниям. 
 Миоклонические подергивания обычно поражают все тело, при этом мышцы с обеих сторон тела поражаются одновременно. У некоторых людей миоклонические подергивания возникают только в одной части тела, например в ногах, при этом все мышцы этой части участвуют в каждом подергивании. Это может быть вызвано как произвольным движением, так и внешним раздражителем.
Миоклонические подергивания обычно поражают все тело, при этом мышцы с обеих сторон тела поражаются одновременно. У некоторых людей миоклонические подергивания возникают только в одной части тела, например в ногах, при этом все мышцы этой части участвуют в каждом подергивании. Это может быть вызвано как произвольным движением, так и внешним раздражителем. 

 Однако эффективность терапии 5-HTP варьируется у разных людей и может ухудшить состояние у некоторых людей.
Однако эффективность терапии 5-HTP варьируется у разных людей и может ухудшить состояние у некоторых людей.  Проект коннектома ювенильной миоклонической эпилепсии (JMECP) нацелен на определение биомаркеров ЮМЭ. Используя самые современные методы визуализации, исследователи, финансируемые NINDS, измеряют измененные структурные и функциональные связи между областями мозга у детей и подростков в возрасте от 12 до 20 лет, живущих с ЮМЭ. Результаты могут привести к новым клиническим инструментам для диагностики и персонализированного лечения.
Проект коннектома ювенильной миоклонической эпилепсии (JMECP) нацелен на определение биомаркеров ЮМЭ. Используя самые современные методы визуализации, исследователи, финансируемые NINDS, измеряют измененные структурные и функциональные связи между областями мозга у детей и подростков в возрасте от 12 до 20 лет, живущих с ЮМЭ. Результаты могут привести к новым клиническим инструментам для диагностики и персонализированного лечения.  В рамках текущего исследования, финансируемого NINDS, будет разработана Кампания по ранней диагностике, чтобы подготовить готовую к клиническим испытаниям группу людей с ранней и умеренно запущенной болезнью тела Лафора и определить клинические биомаркеры прогрессирования заболевания перед переходом от терапии на мышах к клиническим испытаниям на людях.
В рамках текущего исследования, финансируемого NINDS, будет разработана Кампания по ранней диагностике, чтобы подготовить готовую к клиническим испытаниям группу людей с ранней и умеренно запущенной болезнью тела Лафора и определить клинические биомаркеры прогрессирования заболевания перед переходом от терапии на мышах к клиническим испытаниям на людях.  Поразительной характеристикой этого расстройства является то, что двигательные симптомы улучшаются при употреблении алкоголя. Исследователи проверили гипотезу о том, что аномальная активность мозжечка (часть мозга, отвечающая за координацию и регуляцию произвольных движений) вызывает миоклонус и дистонию при миоклонус-дистонии, и что, воздействуя на мишени в мозжечке, инъекции алкоголя нормализуют мозжечковую активность до снять двигательные симптомы. Результаты могут обеспечить лучшее понимание основной неврологической причины миоклонуса и дистонии при миоклонус-дистонии и указать цели для вариантов лечения.
Поразительной характеристикой этого расстройства является то, что двигательные симптомы улучшаются при употреблении алкоголя. Исследователи проверили гипотезу о том, что аномальная активность мозжечка (часть мозга, отвечающая за координацию и регуляцию произвольных движений) вызывает миоклонус и дистонию при миоклонус-дистонии, и что, воздействуя на мишени в мозжечке, инъекции алкоголя нормализуют мозжечковую активность до снять двигательные симптомы. Результаты могут обеспечить лучшее понимание основной неврологической причины миоклонуса и дистонии при миоклонус-дистонии и указать цели для вариантов лечения.  Полученные данные могут привести к улучшению диагностики и лечения заболеваний.
Полученные данные могут привести к улучшению диагностики и лечения заболеваний.