Медицина шок: причины появления, симптомы заболевания, диагностика и способы лечения
Травматический шок. Что такое Травматический шок?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Травматический шок – это патологическое состояние, которое возникает вследствие кровопотери и болевого синдрома при травме и представляет серьезную угрозу для жизни пациента. Вне зависимости от причины развития всегда проявляется одними и теми же симптомами. Патология диагностируется на основании клинических признаков. Необходима срочная остановка кровотечения, обезболивание и немедленная доставка пациента в стационар. Лечение травматического шока проводится в условиях реанимационного отделения и включает в себя комплекс мер для компенсации возникших нарушений. Прогноз зависит от тяжести и фазы шока, а также от тяжести вызвавшей его травмы.
МКБ-10
T79.4 Травматический шок
- Причины
- Патогенез
- Классификация
- Симптомы травматического шока
- Диагностика
- Лечение травматического шока
- Цены на лечение
Общие сведения
Травматический шок – тяжелое состояние, представляющее собой реакцию организма на острую травму, сопровождающуюся выраженной кровопотерей и интенсивным болевым синдромом. Обычно развивается сразу после травмы и является непосредственной реакцией на повреждение, но при определенных условиях (дополнительной травматизации) может возникнуть и через некоторое время (4-36 часов). Является состоянием, представляющим угрозу для жизни больного, и требует срочного лечения в условиях реанимационного отделения.
Причины
Травматический шок развивается при всех видах тяжелых травм, вне зависимости от их причины, локализации и механизма повреждения.
В основе развития травматического шока лежит массивная кровопотеря, выраженный болевой синдром, нарушение функции жизненно важных органов и психический стресс, обусловленный острой травмой. При этом потеря крови играет ведущую роль, а влияние остальных факторов может существенно различаться. Так, при повреждении чувствительных зон (промежности и шеи) возрастает влияние болевого фактора, а при травме грудной клетки состояние больного усугубляется нарушением функции дыхания и обеспечения организма кислородом.
Патогенез
Пусковой механизм травматического шока в значительной степени связан с централизацией кровообращения – состоянием, когда организм направляет кровь к жизненно важным органам (легким, сердцу, печени, мозгу и т.д.), отводя ее от менее важных органов и тканей (мышц, кожи, жировой клетчатки). Мозг получает сигналы о нехватке крови и реагирует на них, стимулируя надпочечники выбрасывать адреналин и норадреналин. Эти гормоны действуют на периферические сосуды, заставляя их сужаться. В результате кровь оттекает от конечностей и ее становится достаточно для работы жизненно важных органов.
Спустя некоторое время механизм начинает давать сбои. Из-за отсутствия кислорода периферические сосуды расширяются, поэтому кровь оттекает от жизненно важных органов. При этом из-за нарушений тканевого обмена стенки периферических сосудов перестают реагировать на сигналы нервной системы и действие гормонов, поэтому повторного сужения сосудов не происходит, и «периферия» превращается в депо крови.
Из-за спазма и повышения свертываемости крови часть мелких сосудов закупоривается тромбами. Это становится причиной развития ДВС-синдрома (синдрома диссеминированного внутрисосудистого свертывания), при котором свертывание крови сначала замедляется, а затем практически исчезает. При ДВС-синдроме может возобновиться кровотечение в месте травмы, возникает патологическая кровоточивость, появляются множественные мелкие кровоизлияния в кожу и внутренние органы. Все перечисленное приводит к прогрессирующему ухудшению состояния больного и становится причиной летального исхода.
Классификация
Существует несколько классификаций травматического шока в зависимости от причин его развития. Так, во многих российских руководствах по травматологии и ортопедии выделяют хирургический шок, эндотоксиновый шок, шок вследствие раздробления, ожога, действия ударной воздушной волны и наложения жгута. Широко используется классификация В.К. Кулагина, согласно которой существуют следующие виды травматического шока:
- Раневой травматический шок (возникающий вследствие механической травмы). В зависимости от локализации повреждения делится на висцеральный, пульмональный, церебральный, при травме конечностей, при множественной травме, при сдавлении мягких тканей.
- Операционный травматический шок.
- Геморрагический травматический шок (развивающийся при внутренних и наружных кровотечениях).
- Смешанный травматический шок.
Вне зависимости от причин возникновения травматический шок протекает в две фазы: эректильная (организм пытается компенсировать возникшие нарушения) и торпидная (компенсационные возможности истощаются). С учетом тяжести состояния больного в торпидной фазе выделяют 4 степени шока:
С учетом тяжести состояния больного в торпидной фазе выделяют 4 степени шока:
- I (легкая). Пациент бледен, иногда немного заторможен. Сознание ясное. Рефлексы снижены. Одышка, пульс до 100 уд/мин.
- II (средней тяжести). Пациент вялый, заторможенный. Пульс около 140 уд /мин.
- III (тяжелая). Сознание сохранено, возможность восприятия окружающего мира утрачена. Кожа землисто-серая, губы, нос и кончики пальцев синюшны. Липкий пот. Пульс около 160 уд/мин.
- IV (предагония и агония). Сознание отсутствует, пульс не определяется.
Симптомы травматического шока
В эректильной фазе пациент возбужден, жалуется на боль, может кричать или стонать. Он тревожен и испуган. Нередко наблюдается агрессия, сопротивление обследованию и лечению. Кожа бледная, артериальное давление немного повышено. Отмечается тахикардия, тахипноэ (учащение дыхания), дрожание конечностей или мелкие подергивания отдельных мышц. Глаза блестят, зрачки расширены, взгляд беспокойный. Кожа покрыта холодным липким потом. Пульс ритмичный, температура тела нормальная или немного повышенная. На этой стадии организм еще компенсирует возникшие нарушения. Грубые нарушения деятельности внутренних органов отсутствуют, ДВС-синдрома нет.
Кожа покрыта холодным липким потом. Пульс ритмичный, температура тела нормальная или немного повышенная. На этой стадии организм еще компенсирует возникшие нарушения. Грубые нарушения деятельности внутренних органов отсутствуют, ДВС-синдрома нет.
С наступлением торпидной фазы травматического шока пациент становится апатичным, вялым, сонливым и депрессивным. Несмотря на то, что боль в этот период не уменьшается, больной перестает или почти перестает о ней сигнализировать. Он больше не кричит и не жалуется, может лежать безмолвно, тихо постанывая, или вовсе потерять сознание. Реакция отсутствует даже при манипуляциях в области повреждения. Артериальное давление постепенно снижается, а частота сердечных сокращений увеличивается. Пульс на периферических артериях ослабевает, становится нитевидным, а затем перестает определяться.
Глаза больного тусклые, запавшие, зрачки расширенные, взгляд неподвижный, под глазами тени. Отмечается выраженная бледность кожных покровов, цианотичность слизистых, губ, носа и кончиков пальцев.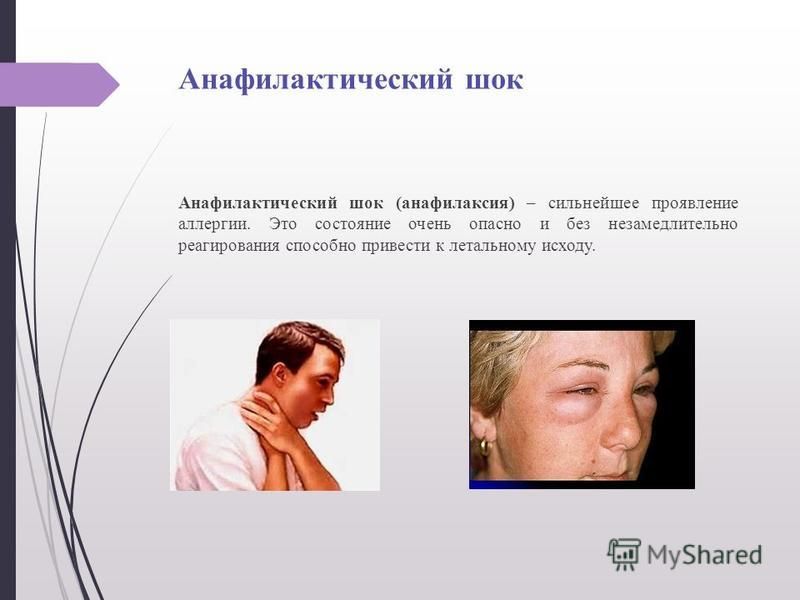
Выявляются симптомы интоксикации. Больной мучается от жажды, язык обложен, губы запекшиеся, сухие. Может наблюдаться тошнота, а в тяжелых случаях даже рвота. Из-за прогрессирующего нарушения работы почек количество мочи уменьшается даже при обильном питье. Моча темная, концентрированная, при тяжелом шоке возможна анурия (полное отсутствие мочи).
Диагностика
Травматический шок диагностируют при выявлении соответствующей симптоматики, наличии свежей травмы или другой возможной причины возникновения данной патологии. Для оценки состояния пострадавшего производят периодические измерения пульса и артериального давления, назначают лабораторные исследования.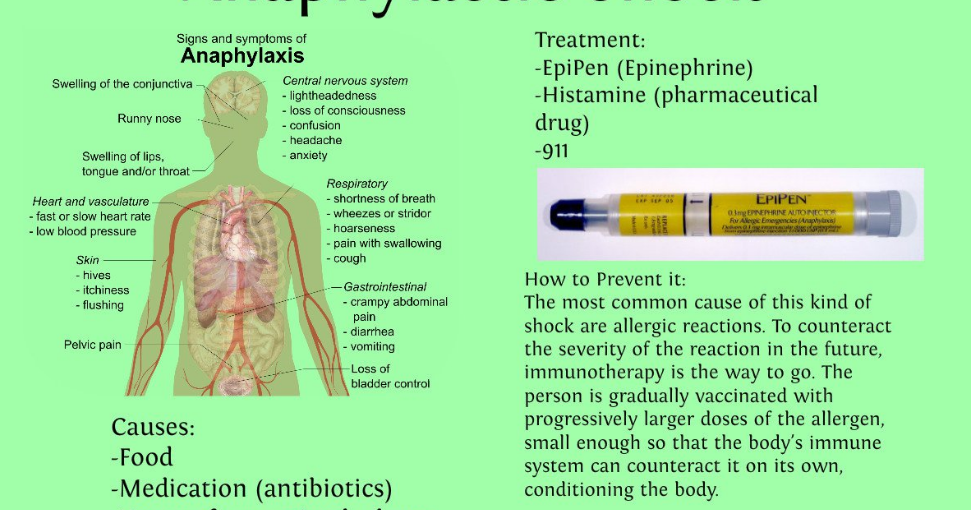
Лечение травматического шока
На этапе первой помощи необходимо провести временную остановку кровотечения (жгут, тугая повязка), восстановить проходимость дыхательных путей, выполнить обезболивание и иммобилизацию, а также предупредить переохлаждение. Перемещать больного следует очень осторожно, чтобы не допустить повторной травматизации.
В стационаре на начальном этапе реаниматологи-анестезиологи осуществляют переливание солевых (лактасол, раствор Рингера) и коллоидных (реополиглюкин, полиглюкин, желатиноль и т. д.) растворов. После определения резуса и группы крови продолжают переливание указанных растворов в сочетании с кровью и плазмой. Обеспечивают адекватное дыхание, используя воздуховоды, оксигенотерапию, интубацию трахеи или ИВЛ. Продолжают обезболивание. Выполняют катетеризацию мочевого пузыря для точного определения количества мочи.
Оперативные вмешательства проводят по жизненным показаниям в объеме, необходимом для сохранения жизнедеятельности и предотвращения дальнейшего усугубления шока. Осуществляют остановку кровотечения и обработку ран, блокаду и иммобилизацию переломов, устранение пневмоторакса и т. д. Назначают гормонотерапию, и дегидратацию, применяют препараты для борьбы с гипоксией головного мозга, корректируют обменные нарушения.
Источники
- Травматический шок / Воронин Н.И., Борозда И.В., Воронцов В.И. — 2010
- Травматический шок. Учебно-методическое пособие для врачей / Унжаков В.В., Несвидомов П.Н., Федорчук М.М., Швецов Б.Н., Калинкина М.А. — 2006
- Травматический шок / под ред. Нигуляну В.И. — 1988
- Экстренная помощь в медицинской практике / Ожильви К. и др. — 1987
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рефрактерный септический шок (часть 2) | Плоткин
1. Кочкин А. А., Каданцева К. К., Лихванцев В. В. Двухкомпонентная вазопрессорная терапия септического шока // Вестник анестезиологии и реаниматологии. – 2021. – Т. 18, № 1. – С. 57–64. doi: 10.21292/2078-5658-2021-18-1-57-64.
2. Плоткин Л. Л., Артамонов В. А., Чумаков П. и др. Рефрактерный септический шок. – Челябинск: ПИРС, 2020. – 96 с.
3. Плоткин Л. Л., Руднов В. А., Багин В. А. Оценка эффективности терлипрессина для гемодинамической поддержки при септическом шоке // Вестник анестезиологии и реаниматологии. – 2013. – Т 10, № 2. – С. 30–35.
4. Руднов В. А., Багин В. А., Астафьева М. Н. European Society Intensive Care Medicine и Society Critical Care Medicine: 6 ключевых положений по ведению пациентов с сепсисом.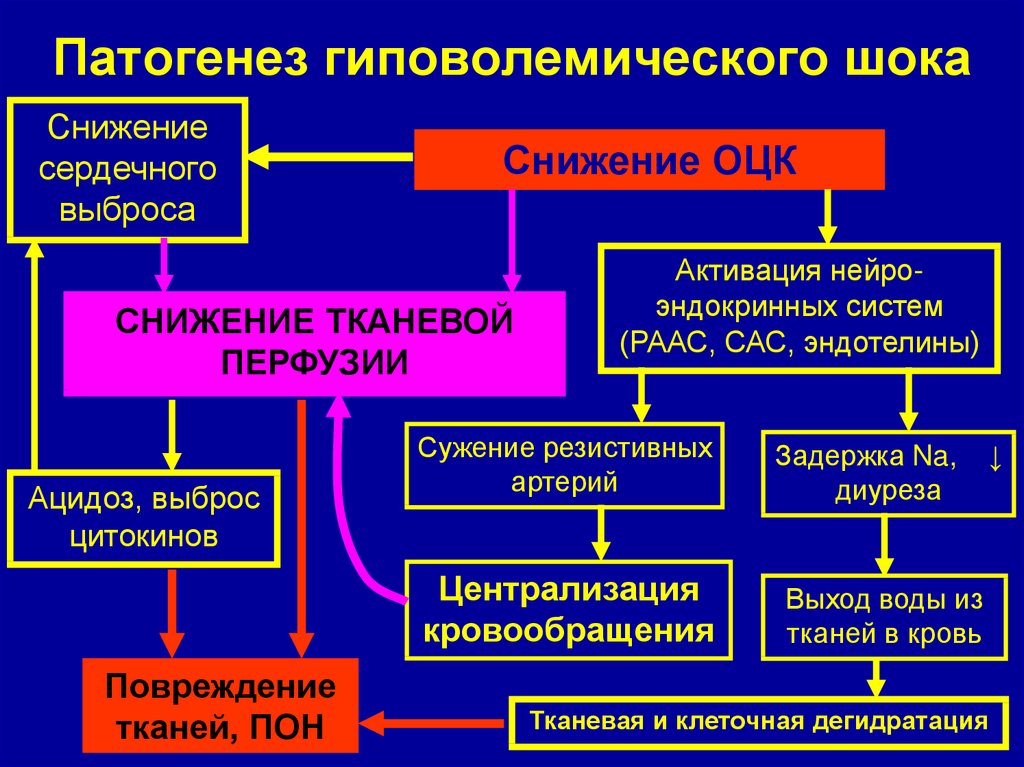 Куда идем дальше? // Вестник анестезиологии и реаниматологии. – 2020. – Т. 17, № 6. – С. 54–62. DOI: 10.21292/2078-5658-2020-17-6-54-62.
Куда идем дальше? // Вестник анестезиологии и реаниматологии. – 2020. – Т. 17, № 6. – С. 54–62. DOI: 10.21292/2078-5658-2020-17-6-54-62.
5. Сепсис: классификация, клинико-диагностическая концепция и лечение / Под ред. Б. Р. Гельфанда. – М.: Медицинское информационное агентство, 2017. – 408 с.
6. Хромачева Н. О. Целенаправленная дегидратационная терапия при сепсисе и остром респираторном дистресс-синдроме: Автореф. дис. – СПб., 2020. – 23 с.
7. Bjerregaard M. R., Hjortrup P. B., Perner A. Indications for fluid resuscitation in patients with septic shock: post-hoc analyses of the CLASSIC trial // Acta Anaesthesiol. Scand. – 2019. – Vol. 63. – P. 337–343. doi: 10.1111/aas.13269.
8. Boussekey N., Chiche A., Faure K. et al. A pilot randomized study comparing high and low volume hemofiltration on vasopressor usein septic shock // Intens. Care Med. – 2008. – Vol. 34, № 9. – P. 1646–1653. doi: 10.1007/s00134-008-1127-3.
9. Chan B. S., Becker T., Chiew A. L. et al. Vasoplegic shock treated with methylene blue complicated by severe serotonin syndrome // J. Med. Toxicol. – 2018. – Vol. 14. – P. 100–103. doi: 10.1007/s13181-017-0637-1.
Vasoplegic shock treated with methylene blue complicated by severe serotonin syndrome // J. Med. Toxicol. – 2018. – Vol. 14. – P. 100–103. doi: 10.1007/s13181-017-0637-1.
10. Chawla L. S., Marlies Ostermann, Lui Forni et al. Tidmarsh. Broad spectrum vasopressors: a new approach to the initial management of septic shock? // Crit. Care. – 2019. – Vol. 23. – P. 124–132. doi: 10.5935/0103-507X.20180060.
11. Contenti J., Occelli C., Corraze H. et al. Long-term β-blocker therapy decreases blood lactate concentration in severely septic patients // Crit. Care Med. – 2015. – Vol. 30. [Epub ahead of print]. doi:10.1097/CCM.0000000000001308.
12. Cornejo R., Downey P., Castro R. et al. High-volume hemofiltration as salvage therapy in severe hyperdynamic septic shock // Intens. Care Med. – 2006. – Vol. 32, № 5. – P. 713–722. doi: 10.1007/s00134-006-0118-5.
13. Di Carlo J. V., Alexander S. R. Hemofiltration for cytokine – driven illnesses: the mediator delivery hipothesis // Int. J. Artif. Organs. – 2005. – Vol. 28. – P. 777–786. doi: 10.1177/039139880502800803.
J. Artif. Organs. – 2005. – Vol. 28. – P. 777–786. doi: 10.1177/039139880502800803.
14. Fujii T., Luethi N., Young P. J. et al. Vitamins trial investigators. Effect of vitamin C, hydrocortisone, and thiamine vs hydrocortisone alone on time alive and free of vasopressor support among patients with septic shock: The Vitamins randomized clinical trial // JAMA. ‒ 2020. ‒ Vol. 323, № 5. ‒ Р. 423–431. doi: 10.1001/jama.2019.22176. PMID: 31950979; PMCID: PMC7029761.
15. Herrera-Gutierrez M. E., Seller-Perez G., Arias-Verdu D. et al. Hemodynamic improvement after continuous renal replacement therapies: Not only immunnomodulation // J. Transl. Intern. Med. – 2014. – № 2. – P. 11–17. doi:10.4103/2224-4018.129498.
16. Honore P. M., Jamez J., Wauthier M. et al. Prospective evaluation of short-term, high-volum isovolemic hemofiltration on the hemodynamic course and outcome in patients with imtractable circulatory failure resulting from septic shock // Crit. Care Med. – 2000. – Vol. 28. – P. 3581–3588. doi: 10.1097/00003246-200011000-00001.
28. – P. 3581–3588. doi: 10.1097/00003246-200011000-00001.
17. Honore P. M., Matson J. R. Extracorporeal removal for sepsis: acting at the tissue level – The beginning of a new era for this treatment modality in septic shock // Crit. Care Med. – 2004. – Vol. 32. – P. 896–897. doi: 10.1097/01.ccm.0000115262.31804.46.
18. Jankowski S., Vincent J. L. Calcium administration for cardiovascularsupport in critically ill patients: when is it indicated? // J. Intensive Care Med. – 1995. – Vol. 10, № 2. – P. 91–100. doi: 10.1177/088506669501000205.
19. Joannes-Boyau O., Rapaport S., Bazin R. et al. Impact of high volume hemofiltration on hemodynamic disturbance and outcome during septic shock // Asaio. J. – 2004. – № 50. – P. 102–111. doi: 10.1097/01.mat.0000104846.27116.ea.
20. Joannes-Boyau O., Honore P. M., Gauche B. et al. High volume versus standard – volume haemofiltration for septic shock patients wich acute kidney injure (IVOIRE study): a multicentre ramdomized controlled trial // Intens. Care Med. – 2013. – Vol. 39. – P. 1535–1546. doi: 10.1007/s00134-013-2967-z.
Care Med. – 2013. – Vol. 39. – P. 1535–1546. doi: 10.1007/s00134-013-2967-z.
21. Kny K. T., Maria Angélica Pires Ferreira, Tatiane da Silva Da, Pizzol. Use of vasopressin in the treatment of refractory septic shock // Rev. Bras. Ter. Intensiva. – 2018. – Vol. 30, № 4. – P. 423–428. doi: 10.5935/0103-507X.20180060.
22. Lee C. C., Lee M. G., Lee W. C. et al. Preadmission use of calcium channel blocking agents is associated with improved outcomes in patients with sepsis: a population-based propensity score-matched cohort study // Crit. Care Med. – 2017. – Vol. 45, № 9. – P. 1500–1508. DOI: 10.1097/CCM.0000000000002550.
23. Lira A., Pinsky M. R. Should β-blockers be used in septic shock? // Crit. Care. – 2014. – Vol. 18. – P. 304–312.
24. Masarwa R., Paret G., Perlman A. et al. Role of vasopressin and terlipressin in refractory shock compared to conventional therapy in the neonatal and pediatric population: a systematic review, metaanalysis, and trial sequential analysis // Crit.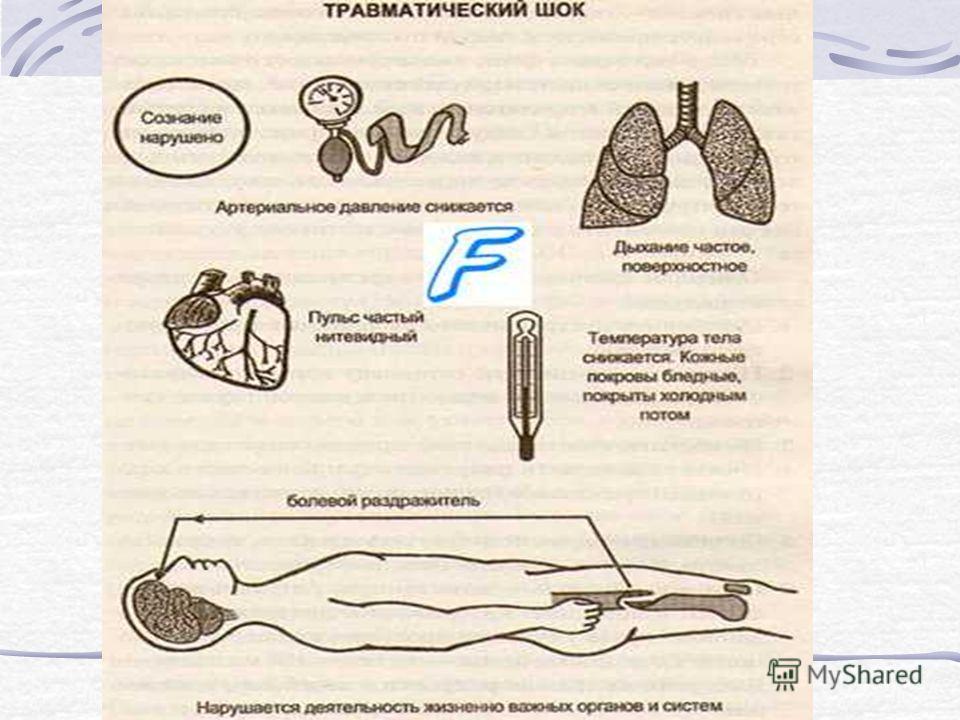 Care. – 2017. – Vol. 21. – P. 1–8. doi: 10.1186/s13054-016-1589-6.
Care. – 2017. – Vol. 21. – P. 1–8. doi: 10.1186/s13054-016-1589-6.
25. Monti G., Terzi V., Calini A. et al. Rescue therapy with polymyxin B hemoperfusion in high-dose vasopressor therapy refractory septic shock // Minerva Anestesiol. – 2015. – Vol. 81, № 5. – P. 516–525. doi 10.1186/s13613-016-0178-9.
26. Morelli A., Ertmer C., Westphal M. et al. Effect of heart rate control with esmolol on hemodynamic and clinical outcomes in patients with septic shock: a randomized clinical trial // JAMA. – 2013. – Vol. 310. – P. 1683–1691. doi: 10.1001/jama.2013.278477.
27. Myc L. A., Stine J. G. et al. Vasopressin use in critically ill cirrhosis patients with catecholamine-resistant septic shock: The CVICU cohort, World //J Hepatol. – 2017. – Vol. 18. – Vol. 9, № 2. – P. 106–113. doi: 10.4254/wjh.v9.i2.106.
28. Polito A., Parisini E., Ricci Z. et al. Vasopressin for treatment of vasodilatory shock: an ESICM systematic review and meta-analysis // Intensive Care Med. – 2012. – Vol. 38, № 1. – P. 9–19. doi: 10.1007/s00134-011-2407-x.
38, № 1. – P. 9–19. doi: 10.1007/s00134-011-2407-x.
29. Ro S. K., Kim W. K., Lim J. Y. et al. Extracorporeal life support for adults with refractory septic shock // J. Thorac. Cardiovasc. Surg. – 2018. – Vol. 156, № 3. – P. 1104–1109. doi:10.1016/j.jtcvs.2018.03.123.
30. Roderique J. D., VanDyck K., Holman B. et al. The use of high-dose hydroxocobalamin for vasoplegic syndrome // Ann. Thorac. Surg. – 2014. – Vol. 97, № 5. – P. 1785–1786. doi: 10.1016/j.athoracsur.2013.08.050.
31. Ronco C., Tetta C., Mariano F. et al. Interpreting the mechanisms of continuous renal replacement therapies in sepsis: the peck concentration hypothesis // Artif. Organs. – 2003. – Vol 27. – P. 792–801. doi: 10.1046/j.1525-1594.2003.07289.x.
32. Rudiger A. Beta-block the septic heart // Crit. Care Med. – 2010. – Vol. 38. – P. 608–620. doi: 10.1097/CCM.0b013e3181f204ca.
33. Van Loon L. M., Stolk R. F., van der Hoeven J. G. et al. Effect of vasopressors on the macro- and microcirculation during systemic inflammation in humans in vivo // Shock. – 2019. – Vol. 16. doi: 10.1097/SHK.0000000000001357.
– 2019. – Vol. 16. doi: 10.1097/SHK.0000000000001357.
34. Zaloga G. P., Chernow B. The multifactorial basis for hypocalcemia during sepsis. Studies of the parathyroid hormone-vitamin D axis // Ann. Intern. Med. – 1987. – Vol. 107, № 1. – P. 36–41. doi: 10.7326/0003-4819-107-1-36.
35. Zangrillo A., Landoni G., Beretta L. et al. Angiotensin II infusion in COVID-19- associated vasodilatory shock: a case series // Crit. Care. – 2020. – Vol. 24. – P. 227‒234. doi: 10.1186/s13054-020-02928-0.
36. Wiewel M. A., van Vught L. A., Scicluna B. P. et al. Prior use of calcium channel blockers is associated with decreased mortality in critically ill patients with sepsis: a prospective observational study // Crit. Care Med. – 2017. – Vol. 45, № 3. – P. 454–463. doi: 10.1097/CCM.0000000000002236.
37. Wong A., Alkazemi A., Eche I. M. et al. A retrospective review of angiotensin ii use in adult patients with refractory distributive shock // J. Intens. Care Med. – 2019. – Vol. 35, № 12. – P. 1490–1496. doi: 10.1177/0885066619872720.
– P. 1490–1496. doi: 10.1177/0885066619872720.
Шок — StatPearls — Книжная полка NCBI
Непрерывное обучение
Шок — опасное для жизни проявление недостаточности кровообращения. Циркуляторный шок приводит к клеточной и тканевой гипоксии, что приводит к гибели клеток и дисфункции жизненно важных органов. Последствия шока обратимы на ранних стадиях, а задержка в диагностике и/или своевременном начале лечения может привести к необратимым изменениям, включая полиорганную недостаточность (ПОН) и смерть. В этом упражнении рассматривается оценка и лечение шока, а также объясняется роль межпрофессиональной команды в оценке и лечении пациентов с этим состоянием.
Цели:
Определите этиологию и эпидемиологию шока и опишите виды шока.
Опишите оценку пациента, потенциально находящегося в состоянии шока.
Кратко опишите возможные варианты лечения шока.
Рассмотрите важность улучшения координации помощи между межпрофессиональной бригадой для улучшения результатов лечения пациентов с шоком.

Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Шок — опасное для жизни проявление недостаточности кровообращения. Циркуляторный шок приводит к клеточной и тканевой гипоксии, что приводит к гибели клеток и дисфункции жизненно важных органов. Последствия шока обратимы на ранних стадиях, а задержка в диагностике и/или своевременном начале лечения может привести к необратимым изменениям, включая полиорганную недостаточность (ПОН) и смерть.
Этиология
Шок характеризуется снижением доставки кислорода и/или повышенным потреблением кислорода или неадекватным использованием кислорода, что приводит к клеточной и тканевой гипоксии. Это опасное для жизни состояние недостаточности кровообращения, чаще всего проявляющееся гипотонией (систолическое артериальное давление менее 90 мм рт. ст. или среднее артериальное давление менее 65 мм рт. ст.). Шок является окончательным проявлением сложного списка этиологий и может привести к летальному исходу без своевременного лечения. В основном существует четыре широкие категории шока: распределительный, гиповолемический, кардиогенный и обструктивный [1]. В каждую из этих категорий может вносить вклад широкий спектр этиологий, которые проявляются конечным исходом шока. Недифференцированный шок означает, что был поставлен диагноз шока; однако основная этиология не была раскрыта.
В основном существует четыре широкие категории шока: распределительный, гиповолемический, кардиогенный и обструктивный [1]. В каждую из этих категорий может вносить вклад широкий спектр этиологий, которые проявляются конечным исходом шока. Недифференцированный шок означает, что был поставлен диагноз шока; однако основная этиология не была раскрыта.
1. Распределительный шок
Характеризуется расширением периферических сосудов.
Типы распределительного шока включают:
Септический шок
Сепсис определяется как опасная для жизни дисфункция органов, возникающая в результате нарушения регуляции реакции хозяина на инфекцию.[2] Септический шок представляет собой разновидность сепсиса с тяжелыми циркуляторными, клеточными и метаболическими нарушениями, приводящими к тканевой гипоперфузии, проявляющейся гипотензией, требующей вазопрессорной терапии и повышенным уровнем лактата (более 2 ммоль/л)
Наиболее распространенными возбудителями сепсиса и септического шока в Соединенных Штатах являются грамположительные бактерии, включая стрептококковую пневмонию и энтерококки.
Синдром системной воспалительной реакции
Синдром системного воспалительного ответа (SIRS) представляет собой клинический синдром интенсивного воспалительного ответа, вызванного инфекционными или неинфекционными причинами. Инфекционные причины включают патогены, такие как грамположительные (наиболее распространенные) и грамотрицательные бактерии, грибки, вирусные инфекции (например, респираторные вирусы), паразитарные (например, малярия), риккетсиозные инфекции. Неинфекционные причины SIRS включают, помимо прочего, панкреатит, ожоги, жировую эмболию, воздушную эмболию и эмболию околоплодными водами
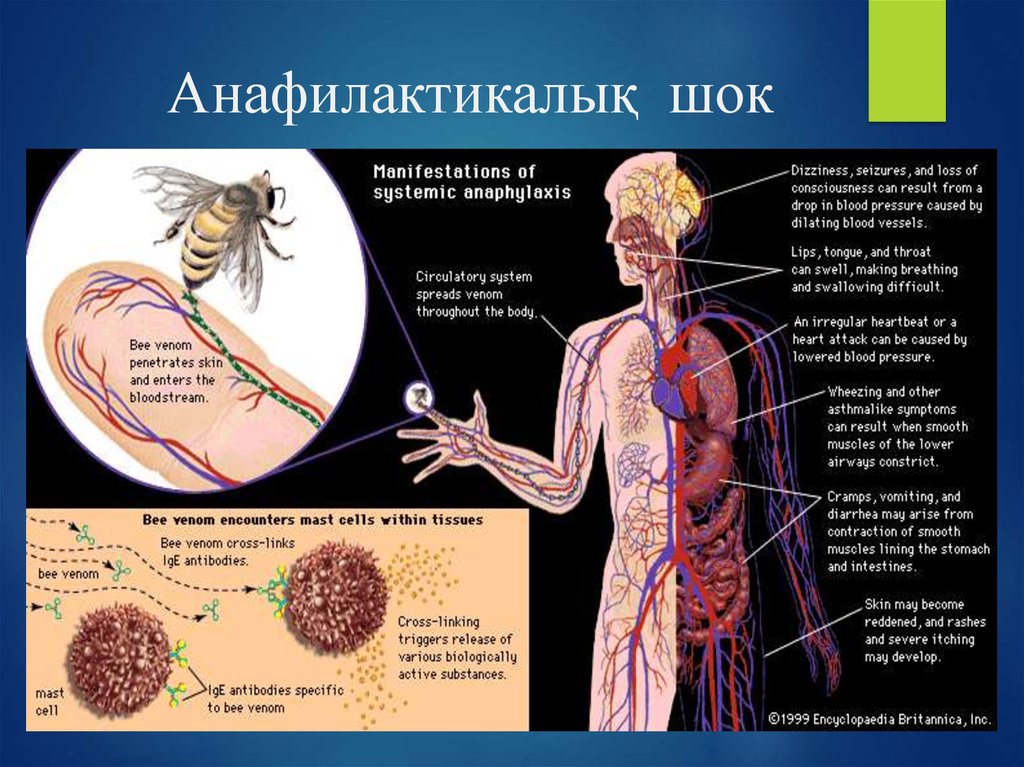
Анафилактический шок
Анафилактический шок представляет собой клинический синдром тяжелой реакции гиперчувствительности, опосредованной иммуноглобулином Е (Ig-E), приводящей к сердечно-сосудистому коллапсу и дыхательной недостаточности из-за бронхоспазма. Реакции гиперчувствительности немедленного типа могут возникать в течение нескольких секунд или минут после презентации провоцирующего антигена. Общие аллергены включают лекарства (например, антибиотики, НПВП), продукты питания, укусы насекомых и латекс.
Общие аллергены включают лекарства (например, антибиотики, НПВП), продукты питания, укусы насекомых и латекс.
Нейрогенный шок
Нейрогенный шок может возникнуть при травме спинного или головного мозга. В основе лежит нарушение вегетативного пути, приводящее к снижению сосудистого сопротивления и изменению тонуса блуждающего нерва.
Эндокринный шок
Вследствие эндокринной этиологии, такой как надпочечниковая недостаточность (аддисоновский криз) и микседема.
2. Гиповолемический шок
Гиповолемический шок характеризуется снижением внутрисосудистого объема и усилением системной венозной помощи (компенсаторный механизм поддержания перфузии на ранних стадиях шока). На более поздних стадиях шока из-за прогрессирующего уменьшения объема сердечный выброс также снижается и проявляется гипотензией. Гиповолемический шок делится на два основных подтипа: геморрагический и негеморрагический.
Обычные причины геморрагического гиповолемического шока включают
Желудочно -кишечный кровотечение (как верхняя, так и нижняя желудочно -кишечная кровотечение (например, вариковое кровотечение, гипертоническая гипертология портала, фарта -язв, дивертикулез).
 , разрыв аневризмы брюшной аорты, опухоль, прорастающая в крупный кровеносный сосуд)
, разрыв аневризмы брюшной аорты, опухоль, прорастающая в крупный кровеносный сосуд)Спонтанное кровотечение на фоне применения антикоагулянтов (на фоне сверхтерапевтического МНО из-за лекарственного взаимодействия)
К частым причинам негеморрагического гиповолемического шока относятся:
Желудочно-кишечные потери – возникновение рвоты, диареи, отсасывания или дренирования НГ.
Почечные потери — медикаментозный диурез, эндокринные нарушения, такие как гипоальдостеронизм.
Кожные высыпания/неощутимые высыпания — ожоги, синдром Стивенса-Джонсона, токсический эпидермальный некролиз, тепловой удар, лихорадка.
Потеря третьего пространства — на фоне панкреатита, цирроза печени, кишечной непроходимости, травмы.
3. Кардиогенный шок
Вследствие внутрисердечных причин, приводящих к снижению сердечного выброса и системной гипоперфузии. Различные подтипы этиологии, способствующие кардиогенному шоку, включают:
Кардиомиопатии – включают острый инфаркт миокарда, поражающий более 40% левого желудочка, острый инфаркт миокарда на фоне многососудистого поражения коронарных артерий, инфаркт миокарда правого желудочка, молниеносный дилатационная кардиомиопатия, остановка сердца (вследствие оглушения миокарда), миокардит.

Аритмии – как тахи-, так и брадиаритмии
Механические – тяжелая аортальная недостаточность, тяжелая митральная недостаточность, разрыв папиллярных мышц или травма сухожильных хорд, разрыв аневризмы свободной стенки желудочка.
4. Обструктивный шок
В основном за счет экстракардиальных причин, приводящих к снижению левожелудочкового сердечного выброса
Легочно-сосудистые — вследствие нарушения тока крови из правых отделов сердца в левые. Примеры включают гемодинамически значимую легочную эмболию, тяжелую легочную гипертензию.[3]
Механические — нарушение наполнения правых отделов сердца или снижение венозного возврата к правым отделам сердца вследствие внешней компрессии. Примеры включают напряженный пневмоторакс, тампонаду перикарда, рестриктивную кардиомиопатию, констриктивный перикардит.
Эпидемиология
Распределительный шок является наиболее распространенным типом шока, за которым следуют гиповолемический и кардиогенный шок. Обструктивный шок встречается относительно реже. Наиболее распространенным типом распределительного шока является септический шок, смертность от которого составляет от 40 до 50%.
Обструктивный шок встречается относительно реже. Наиболее распространенным типом распределительного шока является септический шок, смертность от которого составляет от 40 до 50%.
Патофизиология
Гипоксия на клеточном уровне вызывает ряд физиологических и биохимических изменений, приводящих к ацидозу и снижению регионарного кровотока, что еще больше усугубляет тканевую гипоксию.[4] При гиповолемическом, обструктивном и кардиогенном шоке наблюдается снижение сердечного выброса и транспорта кислорода. При распределительном шоке наблюдается снижение периферического сосудистого сопротивления и аномальная экстракция кислорода. Возбуждение представляет собой спектр физиологических изменений, начиная от ранних стадий, которые являются обратимыми, до конечных стадий, которые необратимы с полиорганной недостаточностью и смертью. Как правило, шок состоит из следующих трех стадий:
Предшоковый или компенсированный шок. Как следует из названия, эта стадия характеризуется компенсаторными механизмами для противодействия снижению тканевой перфузии, включая тахикардию, периферическую вазоконстрикцию и изменения системного артериального давления
Шок – Во время На этой стадии большинство классических признаков и симптомов шока появляются из-за ранней органной дисфункции, возникающей в результате прогрессирования дошоковой стадии по мере того, как компенсаторные механизмы становятся недостаточными.

Дисфункция конечных органов – это последняя стадия, ведущая к необратимой дисфункции органов, полиорганной недостаточности и смерти. или родственники пациента. Кроме того, обзор амбулаторных медицинских карт пациента (информация о факторах риска, лекарствах и тенденциях исходных показателей жизнедеятельности, включая артериальное давление), а также медицинских карт больницы может дать ценные сведения о риске шока у пациента и потенциальной этиологии. Клинические особенности и симптомы могут варьироваться в зависимости от типа и стадии шока. Наиболее распространенные клинические признаки/лабораторные исследования, указывающие на шок, включают гипотензию, тахикардию, тахипноэ, оглушение или аномальное психическое состояние, холодные, липкие конечности, пятнистую кожу, олигурию, метаболический ацидоз и гиперлактатемию.[5][6] Кроме того, могут присутствовать признаки, относящиеся к основной причине шока.
Пациенты с гиповолемическим шоком могут иметь общие черты, указанные выше, а также признаки ортостатической гипотензии, бледность, уплощение пульсации яремных вен, могут иметь последствия хронического заболевания печени (в случае варикозного кровотечения).

Пациенты с септическим шоком могут иметь симптомы, указывающие на источник инфекции (например, кожные проявления первичной инфекции, такие как рожа, флегмона, некротизирующие инфекции мягких тканей) и кожные проявления инфекционного эндокардита.
Пациенты с анафилактическим шоком могут иметь гипотензию, приливы, крапивницу, тахипноэ, охриплость голоса, отек рта и лица, крапивницу, свистящее дыхание, инспираторный стридор и воздействие общих аллергенов, таких как лекарства или продукты питания, на которые у пациента аллергия. или укусы насекомых.
Напряженный пневмоторакс следует заподозрить у пациента с недифференцированным шоком, который имеет тахипноэ, одностороннюю плевритическую боль в груди, отсутствие или ослабление дыхательных шумов, отклонение трахеи в нормальную сторону, набухшие шейные вены, а также имеет соответствующие факторы риска напряженного пневмоторакса, такие как недавно перенесенный травма, искусственная вентиляция легких, фоновая кистозная болезнь легких).

У пациента с недифференцированным шоком диагностические признаки тампонады перикарда как этиологии включают одышку, триаду Бека (повышенное давление в яремных венах, приглушенность тонов сердца, гипотонию), парадоксальный пульс и известные факторы риска, такие как травма, недавний анамнез перикардиального выпота и торакальных операций.
Кардиогенный шок следует рассматривать как этиологию, если у пациента с недифференцированным шоком была боль в груди, свидетельствующая о сердечном происхождении, узкое пульсовое давление, повышенная пульсация яремных вен или легочные хрипы, а также значительные аритмии при телеметрии или ЭКГ.
Оценка
Реанимационные мероприятия не следует откладывать на время выяснения этиологии недифференцированного шока. У врачей должно быть сильное клиническое подозрение на наличие шока, а также должна быть предпринята попытка стратифицировать тяжесть шока, чтобы оценить необходимость неотложных или ранних вмешательств. Оценка недифференцированного шока должна начинаться с тщательного сбора анамнеза и физического осмотра.

Помимо телеметрического мониторинга, необходимо получить электрокардиограмму в 12 отведениях. На ЭКГ могут быть признаки острого коронарного синдрома, аритмии или диагностические признаки, указывающие на перикардиальный выпот или тромбоэмболию легочной артерии.
Лабораторные тесты у пациента с недифференцированным шоком должны включать общий анализ крови и дифференциальный анализ, тесты функции почек и печени, уровень лактата в сыворотке, сердечные биомаркеры, уровень D-димера, профиль свертывания, тип и скрининг возможного переливания крови, если это необходимо (если беспокойство по поводу геморрагического шока), посев крови и мочи и анализ газов крови. Первоначальные визуализирующие исследования, рекомендованные пациентам с недифференцированным шоком и гипотонией, включают рентгенографию грудной клетки для поиска источника инфекции, например пневмонии, осложнений шока, таких как ОРДС, клинические данные, подтверждающие диагноз отека легких при кардиогенном шоке, расширение средостения при аортальном шоке.
 рассечение. КТ также может помочь в выявлении этиологии шока в соответствующих клинических сценариях. Ультрасонография в месте оказания медицинской помощи или сфокусированное ультразвуковое исследование сердца также является полезным диагностическим инструментом у постели больного.[7]
рассечение. КТ также может помочь в выявлении этиологии шока в соответствующих клинических сценариях. Ультрасонография в месте оказания медицинской помощи или сфокусированное ультразвуковое исследование сердца также является полезным диагностическим инструментом у постели больного.[7]Лечение / Управление
Начальный подход к лечению заключается в стабилизации дыхательных путей и дыхании кислородом и пероральной искусственной вентиляции легких, когда это необходимо. Должен быть обеспечен доступ к периферическим внутривенным или внутрикостным вливаниям (ВК). Центральный венозный доступ может потребоваться в условиях шока, если есть трудности с обеспечением периферического венозного доступа, или пациенту требуется длительная вазопрессорная терапия или реанимация большого объема. Следует начать немедленное лечение внутривенным (в/в) раствором с последующей, при необходимости, вазопрессорной терапией для поддержания тканевой перфузии. В зависимости от лежащей в основе этиологии шока могут также потребоваться специфические методы лечения.

Септический шок — начальная агрессивная инфузионная терапия внутривенным введением изотонических кристаллоидов 30 мл/кг в течение 3 часов с дополнительным введением жидкости на основании частой переоценки, эмпирическая антибиотикотерапия в течение одного часа. [8] Для пациентов с септическим шоком, которым требуются вазопрессоры, целевое среднее артериальное давление (САД) составляет 65 мм рт.ст. Вазопрессором первого выбора является норэпинефрин с добавлением вазопрессина, если он рефрактерен.[9]
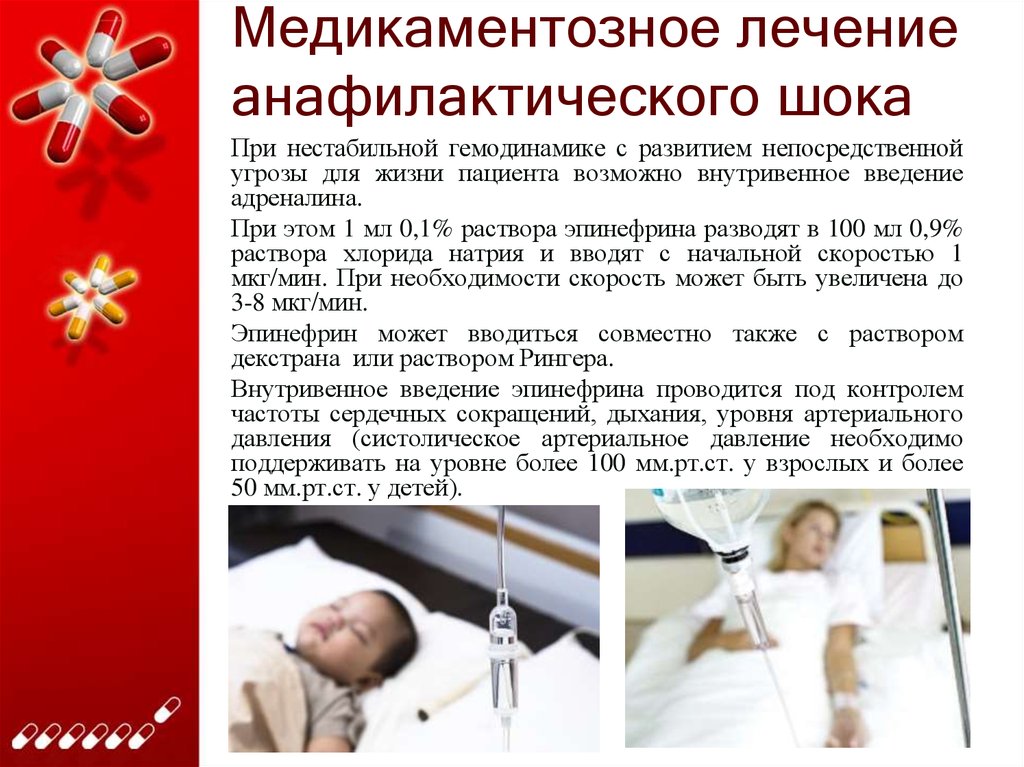
Анафилактический шок — агрессивная внутривенная реанимация с использованием от 4 до 6 л кристаллоидов внутривенно. Прекратить действие возбудителя, внутримышечно ввести адреналин, антигистаминные препараты, кортикостероиды, альбутерол через небулайзер.
При кризе надпочечников — разумная инфузионная терапия, внутривенное введение дексаметазона.
Гиповолемический шок – приобретите две внутривенные капельницы большого диаметра или центральный катетер. Придать пациенту положение Тренделенбурга.
 Агрессивная внутривенная инфузионная терапия с использованием от 2 до 4 л изотонических кристаллоидов. Переливание PRBC при продолжающемся кровотечении. Соответствующие медицинские или интервенционные стратегии для лечения основной этиологии. Продолжайте использовать изотонические кристаллоиды и при необходимости используйте вазопрессоры
Агрессивная внутривенная инфузионная терапия с использованием от 2 до 4 л изотонических кристаллоидов. Переливание PRBC при продолжающемся кровотечении. Соответствующие медицинские или интервенционные стратегии для лечения основной этиологии. Продолжайте использовать изотонические кристаллоиды и при необходимости используйте вазопрессорыОбструктивный шок – разумное использование кристаллоидов внутривенно. Если шок сохраняется, первым выбором является раннее назначение вазопрессоров-норэпинефрина и добавление вазопрессина при рефрактерности. Продолжайте вводить жидкости внутривенно, но очень внимательно наблюдайте.
При острой массивной легочной эмболии -тромболизис. Разумное использование внутривенных жидкостей приводит к парадоксальному ухудшению гипотензии; он может развиться из-за серьезной дилатации правого желудочка и искривления перегородки, что ставит под угрозу наполнение левого желудочка.
При напряженном пневмотораксе — игольная торакотомия с последующей трубной торакотомией.
 При тампонаде сердца-перикардиоцентезе возможно значительное клиническое улучшение даже при минимальном удалении жидкости).
При тампонаде сердца-перикардиоцентезе возможно значительное клиническое улучшение даже при минимальном удалении жидкости).Кардиогенный шок – при нестабильной тахиаритмии или брадиаритмии инициировать протокол ACLS и кардиоверсию. Разумное использование внутривенных жидкостей при отсутствии отека легких. Рассмотрите инотропы (наиболее часто используемый агент — добутамин) или внутриаортальную баллонную контрпульсацию (ВАБК), если шок рефрактерен, и вазопрессоры (норэпинефрин) с инотропами.
Если ИМпST – рассмотреть возможность проведения процедур тромболизиса или реваскуляризации коронарных артерий и/или ВАБК.
Дифференциальная диагностика
Раскрытие этиологии недифференцированного шока очень важно. У пациента с недифференцированным шоком дифференциальный диагноз включает широкий спектр этиологий, которые подпадают под четыре основные категории шока, как указано выше. Также иногда у больных может наблюдаться сочетание шоковых синдромов. Другим дифференциальным диагнозом является «фармакологический шок», который возникает в результате вазодилатации или угнетения миокарда при приеме лекарственных препаратов (например, бензодиазепинов, бета-блокаторов, блокаторов кальциевых каналов, опиатов, антихолинергических средств и силденафила).

Прогноз
Сепсис и септический шок, как правило, связаны с долгосрочной заболеваемостью и смертностью, при этом многим выжившим требуется помещение в учреждения длительной неотложной помощи или центры послеострой помощи.[10][11] Септический шок имеет смертность от 40% до 50%. Смертность от кардиогенного шока составляет от 50% до 75%, что лучше, чем предыдущие показатели смертности. Гиповолемический и обструктивный шок обычно имеют гораздо более низкую смертность и лучше поддаются своевременному лечению.
Pearls and Other Issues
Шок является клиническим проявлением недостаточности кровообращения и связан с высокой заболеваемостью и смертностью.
Существует четыре основных типа шока: распределительный, кардиогенный, гиповолемический и обструктивный.
Для постановки точного диагноза требуется хорошее понимание лежащих в основе патофизиологии, клинических, биохимических и гемодинамических проявлений различных типов шока.

Уровень лактата в сыворотке является полезным инструментом стратификации риска при лечении недифференцированного шока.
Своевременная диагностика и начало соответствующей терапии имеют первостепенное значение, поскольку они могут предотвратить развитие обратимого шока, полиорганной недостаточности и смерти.
Лечение включает гемодинамическую стабилизацию и коррекцию основной этиологии шока.
Улучшение результатов работы медицинской бригады
Ведение пациентов с шоком требует коллективного, межпрофессионального подхода. Клиницисты должны быстро отреагировать на неотложную ситуацию и определить точную причину шока. Медсестра будет рядом, чтобы помочь на каждом этапе пути, помогая с такими мерами, как интубация и введение лекарств. Фармацевты должны быстро подготовить и доставить необходимые лекарства и при этом убедиться, что дозировка и взаимодействие не представляют проблемы. В зависимости от этиологии к делу также могут быть привлечены различные специалисты.
 Каждая область должна будет действовать и реагировать в зависимости от ситуации. Благодаря межпрофессиональному сотрудничеству у этих пациентов будет больше шансов на выздоровление от шока с минимальными вредными последствиями. [Уровень 5]
Каждая область должна будет действовать и реагировать в зависимости от ситуации. Благодаря межпрофессиональному сотрудничеству у этих пациентов будет больше шансов на выздоровление от шока с минимальными вредными последствиями. [Уровень 5]Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Vincent JL, De Backer D. Циркуляторный шок. N Engl J Med. 2014 Февраль 06;370(6):583. [PubMed: 24499231]
- 2.
Ангус Д.К., ван дер Полл Т. Тяжелый сепсис и септический шок. N Engl J Med. 2013 29 августа; 369 (9): 840-51. [В паблике: 23984731]
- 3.
Смолдерс Ю.М. Патофизиология и лечение гемодинамической нестабильности при острой легочной эмболии: ключевая роль легочной вазоконстрикции. Кардиовасц Рез. 2000 г., октябрь; 48 (1): 23–33. [PubMed: 11033105]
- 4.

Парикмахерская AE, Shires GT. Повреждение клеток после шока. Новый Гориз. 1996 г., май; 4(2):161-7. [PubMed: 8774792]
- 5.
Seymour CW, Liu VX, Iwashyna TJ, Brunkhorst FM, Rea TD, Scherag A, Rubenfeld G, Kahn JM, Shankar-Hari M, Singer M, Deutschman CS, Escobar GJ , Ангус, округ Колумбия. Оценка клинических критериев сепсиса: для Третьего международного консенсуса по определениям сепсиса и септического шока (Сепсис-3). ДЖАМА. 2016 23 февраля; 315 (8): 762-74. [Бесплатная статья PMC: PMC5433435] [PubMed: 26
- 5]
- 6.
Kraut JA, Madias NE. Молочнокислый ацидоз. N Engl J Med. 2015 12 марта; 372 (11): 1078-9. [PubMed: 25760366]
- 7.
Shokoohi H, Boniface KS, Pourmand A, Liu YT, Davison DL, Hawkins KD, Buhumaid RE, Salimian M, Yadav K. Прикроватный ультразвук снижает диагностическую неопределенность и направляет реанимацию пациентов При недифференцированной гипотензии. Крит Уход Мед. 2015 Декабрь; 43 (12): 2562-9.
 [PubMed: 26575653]
[PubMed: 26575653]- 8.
Howell MD, Davis AM. Лечение сепсиса и септического шока. ДЖАМА. 2017 28 февраля; 317 (8): 847-848. [PubMed: 28114603]
- 9.
. Lauzier F, Kwong J, Rochwerg B, Vandvik PO, Guyatt G, Lamontagne F. Систематический обзор целевых показателей артериального давления вазопрессоров у взрослых в критическом состоянии с гипотонией. Джан Джей Анаст. 2017 июль; 64 (7): 703-715. [В паблике: 28497426]
- 10.
Shankar-Hari M, Phillips GS, Levy ML, Seymour CW, Liu VX, Deutschman CS, Angus DC, Rubenfeld GD, Singer M., Sepsis Definitions Task Force. Разработка нового определения и оценка новых клинических критериев септического шока: для третьего международного консенсуса определений сепсиса и септического шока (Сепсис-3). ДЖАМА. 2016 23 февраля; 315 (8): 775-87. [Бесплатная статья PMC: PMC4910392] [PubMed: 26
- 6]
- 11.
Чеккони М., Эванс Л., Леви М., Родс А. Сепсис и септический шок.
 Ланцет. 2018 июль 07;392(10141):75-87. [PubMed: 29937192]
Ланцет. 2018 июль 07;392(10141):75-87. [PubMed: 29937192]
Шок — канал Better Health
Действия для этой страницы
Большинство людей думают о шоке как о эмоциональном расстройстве или внезапном испуге в ответ на травмирующее событие. Но с медицинской точки зрения, шок — это когда у вас недостаточно крови, циркулирующей по всему телу. Это опасная для жизни неотложная медицинская помощь.
Некоторые из причин шока включают неконтролируемое кровотечение, тяжелые ожоги и травмы позвоночника.
Падение артериального давления снижает приток кислорода и питательных веществ к жизненно важным органам человека, таким как мозг, сердце и легкие. Если кровоток не восстановить, человек может погибнуть от осложнений из-за недостаточного снабжения кислородом основных органов (гипоксия).
Шок — это защитная реакция
Говоря медицинским языком, шок — это реакция организма на внезапное падение артериального давления.
 Сначала организм реагирует на эту опасную для жизни ситуацию сужением кровеносных сосудов в конечностях (кистях рук и ногах). Это называется сужением сосудов и помогает сохранить приток крови к жизненно важным органам. Но тело также выделяет гормон (химический) адреналин, и это может обратить вспять первоначальную реакцию организма. Когда это происходит, артериальное давление падает, что может привести к летальному исходу.
Сначала организм реагирует на эту опасную для жизни ситуацию сужением кровеносных сосудов в конечностях (кистях рук и ногах). Это называется сужением сосудов и помогает сохранить приток крови к жизненно важным органам. Но тело также выделяет гормон (химический) адреналин, и это может обратить вспять первоначальную реакцию организма. Когда это происходит, артериальное давление падает, что может привести к летальному исходу.Многие факторы влияют на тяжесть и воздействие шока на человека, например, его здоровье, возраст, пол и личность, где на теле он получил травму, а также окружающая среда.
Если у человека эмоциональный стресс или внезапный страх, его организм выбрасывает в кровь адреналин, но у здорового человека это обычно происходит обратно. Вот где иногда возникает путаница в термине «шок».
Этот «немедицинский шок» является реакцией на тревогу или страх. Хотя симптомы могут быть похожи на симптомы медицинского шока, эта реакция «испуга-бегства» длится недолго, и симптомы исчезают, как только человек успокаивается или устраняется причина испуга или страха.

Симптомы шока
В зависимости от причины, симптомы и признаки шока могут включать в себя:
- Бледный, холодная, липкая кожа
- неглу нарушения ритма или сердцебиение
- Жажда или сухость во рту
- Малый диурез или темная моча
- Тошнота
- Рвота
- Головокружение
- Предобморочное состояние
- Спутанность сознания и дезориентация
- Потеря сознания.
Типы шока
Некоторые из различных типов медицинского шока включают:
- Гиповолемический – означает недостаточный объем крови. Причины включают кровотечение, которое может быть внутренним (например, разрыв артерии или органа) или внешним (например, глубокая рана) или обезвоживание. Хроническая рвота, диарея, обезвоживание или сильные ожоги также могут уменьшить объем крови и вызвать опасное падение артериального давления
- Кардиогенный – возникает, когда сердце не может эффективно перекачивать кровь по телу.
 Различные состояния, включая сердечный приступ, заболевание сердца (например, кардиомиопатию) или заболевания клапанов, могут препятствовать нормальной работе сердца человека.
Различные состояния, включая сердечный приступ, заболевание сердца (например, кардиомиопатию) или заболевания клапанов, могут препятствовать нормальной работе сердца человека. - Нейрогенный – травма позвоночника человека может привести к повреждению нервов, контролирующих диаметр (ширину) кровеносных сосудов. Кровеносные сосуды ниже места повреждения позвоночника расслабляются и расширяются (расширяются), вызывая падение артериального давления.
- Септический – инфекция вызывает расширение кровеносных сосудов, что приводит к снижению артериального давления. Например, Инфекция E. coli может вызвать септический шок
- Анафилактический – тяжелая аллергическая реакция вызывает расширение кровеносных сосудов, что приводит к снижению артериального давления
- Обструктивный – кровоток прекращается. Обструктивный шок может быть вызван сердечной (перикардиальной) тампонадой, которая представляет собой аномальное скопление жидкости в перикарде (оболочке вокруг сердца), которое сдавливает сердце и препятствует его правильному сокращению, или легочной эмболией (сгусток крови в легочная артерия, блокируя приток крови к легким)
- Эндокринная система.
 Тяжелое гормональное расстройство, такое как гипотиреоз, у тяжелобольного человека может нарушить работу сердца и привести к опасному для жизни падению артериального давления.
Тяжелое гормональное расстройство, такое как гипотиреоз, у тяжелобольного человека может нарушить работу сердца и привести к опасному для жизни падению артериального давления.
Первая помощь при шоке
Медицинский шок — это экстренное состояние, угрожающее жизни. Эффективная первая помощь и своевременная медицинская помощь могут спасти жизнь человека.
Управление первой помощью включает:
- Следуйте плану действий DRSABCD, чтобы оценить ситуацию.
- Если человек в сознании, уложите его и держите его в тепле и комфорте. Расстегните их одежду. Если возможно, поднимите ноги выше уровня туловища и головы (для улучшения притока крови к мозгу, сердцу и легким). Не поднимайте их ноги, если вы подозреваете травму позвоночника или если движение их ног вызывает боль, например, в случае подозрения на перелом ноги (ног).
- Устраните любые очевидные признаки внешнего кровотечения. Например, плотно прижмите чистую ткань или подушечку к ране, чтобы остановить кровотечение.
 Если кровь просачивается и пропитывает ткань, не удаляйте ее. Добавьте еще одну ткань или подушечку поверх первой. Если вторая ткань или подушечка намокла, снимите ее и замените другой чистой тканью или подушечкой. Продолжайте оказывать сильное давление на рану. Если возможно, приподнимите кровоточащую поврежденную конечность.
Если кровь просачивается и пропитывает ткань, не удаляйте ее. Добавьте еще одну ткань или подушечку поверх первой. Если вторая ткань или подушечка намокла, снимите ее и замените другой чистой тканью или подушечкой. Продолжайте оказывать сильное давление на рану. Если возможно, приподнимите кровоточащую поврежденную конечность. - Не давайте пострадавшему ничего есть и пить, даже если он очень хочет пить.
- Успокойте человека и предложите ему отдохнуть или не двигаться. Оставайтесь с ними, пока не приедет скорая помощь.
Обратите внимание, что эти рекомендации не заменяют обучение оказанию первой помощи. Обратитесь к разделу Где получить помощь этого информационного бюллетеня для организаций, которые предлагают курсы первой помощи. Ваше обучение может спасти жизнь.
Диагностика шока
Во всех случаях медицинского шока лечение направлено на восстановление кровообращения и лечение или предотвращение осложнений.
 Когда человек попадает в отделение неотложной помощи ближайшей больницы, медицинский персонал часто прилагает усилия, чтобы обезопасить его дыхательные пути и улучшить кровообращение, прежде чем диагностировать причину шока.
Когда человек попадает в отделение неотложной помощи ближайшей больницы, медицинский персонал часто прилагает усилия, чтобы обезопасить его дыхательные пути и улучшить кровообращение, прежде чем диагностировать причину шока.В некоторых случаях (таких как ножевые ранения, тяжелые ожоги или травматическая ампутация) причина шока очевидна. В других случаях, когда опасность для жизни человека миновала, персонал больницы может использовать диагностические тесты, чтобы выяснить причину низкого кровяного давления у человека.
Анализы могут включать:
- Анализы крови
- Рентгенологическое исследование
- Ультразвук, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) для проверки внутреннего кровотечения
- Другие тесты, в зависимости от предполагаемого типа шока – например, для диагностики кардиогенного шока может потребоваться электрокардиограмма (ЭКГ).
Лечение шока
Конкретное лечение зависит от типа шока, но может включать:
- Гиповолемический шок – остановка кровотечения и повышение объема крови человека с помощью внутривенных жидкостей (жидкости, вводимые непосредственно в кровоток человека через трубку и игла).
 В тяжелых случаях человеку может потребоваться переливание крови. Внутренние или внешние раны могут потребовать хирургического вмешательства
В тяжелых случаях человеку может потребоваться переливание крови. Внутренние или внешние раны могут потребовать хирургического вмешательства - Кардиогенный шок – увеличение объема крови внутривенным введением жидкостей. Лекарства для сужения (сужения) кровеносных сосудов улучшают сократительную способность сердца. Некоторым людям может потребоваться операция на сердце
- Нейрогенный шок – внутривенное введение жидкостей и лекарств, включая кортикостероиды
- Септический шок – введение антибиотиков для лечения инфекции. Человеку может потребоваться поддерживающая стационарная помощь, например, искусственная вентиляция легких, чтобы помочь ему дышать
- Анафилактический шок — человеку могут потребоваться лекарства, такие как антигистаминные препараты, адреналин или кортикостероиды
- Обструктивный шок – удаление обструкции, например, хирургическое вмешательство или прием растворяющих тромб препаратов для удаления тромба из легочной артерии
- Эндокринный шок – введение лекарств для коррекции гормонального дисбаланса, например препаратов щитовидной железы для лечения гипотиреоза.

Вы можете помочь человеку, перенесшему немедицинский шок , утешив его или поощряя использовать методы управления тревогой до тех пор, пока причина его испуга или страха не будет устранена.
Перспективы для людей с шоком
Медицинский шок является опасным для жизни состоянием. Шансы человека пережить медицинский шок зависят от различных факторов, в том числе:
- Возраст человека и общее состояние здоровья
- Тип и причина шока
- Тяжесть шока
- Как скоро он получит медицинскую помощь.
Как правило, гиповолемический, нейрогенный и анафилактический шок хорошо поддаются лечению. Но примерно в половине всех случаев кардиогенного и септического шока человек умирает.
Где можно получить помощь
- В экстренных случаях всегда звоните по номеру три нуля (000)
- Отделение неотложной помощи ближайшей больницы
- Ваш врач
- Служба скорой помощи St John Australia (Victoria) для обучения оказанию первой помощи Тел.
 1300 360 455
1300 360 455 - Австралийский Красный Крест для обучения оказанию первой помощи Тел. 1300 367 428
- Причины шока , Melbourne Health Training Services. Больше информации здесь.
- Шок , 2012, Скорая помощь Святого Иоанна, Австралия. Больше информации здесь.
Эта страница была подготовлена в консультации с и одобрена от:
Эта страница была подготовлена в консультации с и одобрена от:
Оставьте отзыв об этой странице
Была ли эта страница полезной?
Дополнительная информация
Заявление об отказе от ответственности
Содержание этого веб-сайта предоставляется только в информационных целях. Информация о терапии, услуге, продукте или лечении никоим образом не одобряет и не поддерживает такую терапию, услугу, продукт или лечение и не предназначена для замены рекомендаций вашего врача или другого зарегистрированного медицинского работника.


 , разрыв аневризмы брюшной аорты, опухоль, прорастающая в крупный кровеносный сосуд)
, разрыв аневризмы брюшной аорты, опухоль, прорастающая в крупный кровеносный сосуд)




 рассечение. КТ также может помочь в выявлении этиологии шока в соответствующих клинических сценариях. Ультрасонография в месте оказания медицинской помощи или сфокусированное ультразвуковое исследование сердца также является полезным диагностическим инструментом у постели больного.[7]
рассечение. КТ также может помочь в выявлении этиологии шока в соответствующих клинических сценариях. Ультрасонография в месте оказания медицинской помощи или сфокусированное ультразвуковое исследование сердца также является полезным диагностическим инструментом у постели больного.[7]
 Агрессивная внутривенная инфузионная терапия с использованием от 2 до 4 л изотонических кристаллоидов. Переливание PRBC при продолжающемся кровотечении. Соответствующие медицинские или интервенционные стратегии для лечения основной этиологии. Продолжайте использовать изотонические кристаллоиды и при необходимости используйте вазопрессоры
Агрессивная внутривенная инфузионная терапия с использованием от 2 до 4 л изотонических кристаллоидов. Переливание PRBC при продолжающемся кровотечении. Соответствующие медицинские или интервенционные стратегии для лечения основной этиологии. Продолжайте использовать изотонические кристаллоиды и при необходимости используйте вазопрессоры При тампонаде сердца-перикардиоцентезе возможно значительное клиническое улучшение даже при минимальном удалении жидкости).
При тампонаде сердца-перикардиоцентезе возможно значительное клиническое улучшение даже при минимальном удалении жидкости).
 Каждая область должна будет действовать и реагировать в зависимости от ситуации. Благодаря межпрофессиональному сотрудничеству у этих пациентов будет больше шансов на выздоровление от шока с минимальными вредными последствиями. [Уровень 5]
Каждая область должна будет действовать и реагировать в зависимости от ситуации. Благодаря межпрофессиональному сотрудничеству у этих пациентов будет больше шансов на выздоровление от шока с минимальными вредными последствиями. [Уровень 5]
 [PubMed: 26575653]
[PubMed: 26575653] Ланцет. 2018 июль 07;392(10141):75-87. [PubMed: 29937192]
Ланцет. 2018 июль 07;392(10141):75-87. [PubMed: 29937192] Сначала организм реагирует на эту опасную для жизни ситуацию сужением кровеносных сосудов в конечностях (кистях рук и ногах). Это называется сужением сосудов и помогает сохранить приток крови к жизненно важным органам. Но тело также выделяет гормон (химический) адреналин, и это может обратить вспять первоначальную реакцию организма. Когда это происходит, артериальное давление падает, что может привести к летальному исходу.
Сначала организм реагирует на эту опасную для жизни ситуацию сужением кровеносных сосудов в конечностях (кистях рук и ногах). Это называется сужением сосудов и помогает сохранить приток крови к жизненно важным органам. Но тело также выделяет гормон (химический) адреналин, и это может обратить вспять первоначальную реакцию организма. Когда это происходит, артериальное давление падает, что может привести к летальному исходу.
 Различные состояния, включая сердечный приступ, заболевание сердца (например, кардиомиопатию) или заболевания клапанов, могут препятствовать нормальной работе сердца человека.
Различные состояния, включая сердечный приступ, заболевание сердца (например, кардиомиопатию) или заболевания клапанов, могут препятствовать нормальной работе сердца человека. Тяжелое гормональное расстройство, такое как гипотиреоз, у тяжелобольного человека может нарушить работу сердца и привести к опасному для жизни падению артериального давления.
Тяжелое гормональное расстройство, такое как гипотиреоз, у тяжелобольного человека может нарушить работу сердца и привести к опасному для жизни падению артериального давления. Если кровь просачивается и пропитывает ткань, не удаляйте ее. Добавьте еще одну ткань или подушечку поверх первой. Если вторая ткань или подушечка намокла, снимите ее и замените другой чистой тканью или подушечкой. Продолжайте оказывать сильное давление на рану. Если возможно, приподнимите кровоточащую поврежденную конечность.
Если кровь просачивается и пропитывает ткань, не удаляйте ее. Добавьте еще одну ткань или подушечку поверх первой. Если вторая ткань или подушечка намокла, снимите ее и замените другой чистой тканью или подушечкой. Продолжайте оказывать сильное давление на рану. Если возможно, приподнимите кровоточащую поврежденную конечность. Когда человек попадает в отделение неотложной помощи ближайшей больницы, медицинский персонал часто прилагает усилия, чтобы обезопасить его дыхательные пути и улучшить кровообращение, прежде чем диагностировать причину шока.
Когда человек попадает в отделение неотложной помощи ближайшей больницы, медицинский персонал часто прилагает усилия, чтобы обезопасить его дыхательные пути и улучшить кровообращение, прежде чем диагностировать причину шока. В тяжелых случаях человеку может потребоваться переливание крови. Внутренние или внешние раны могут потребовать хирургического вмешательства
В тяжелых случаях человеку может потребоваться переливание крови. Внутренние или внешние раны могут потребовать хирургического вмешательства
 1300 360 455
1300 360 455