Мигрирующая эритема что это такое фото: Стадии, симптомы и фото мигрирующей эритемы – Мигрирующая эритема — причины, симптомы, диагностика и лечение
Стадии, симптомы и фото мигрирующей эритемы
Мигрирующая эритема – инфекционное заболевание хронической формы, возникающее после укуса клеща. Часто оно протекает бессимптомно или со слабо выраженными симптомами, что усложняет диагностику.
Это связано с длительным пребыванием возбудителя в кровеносной системе человека, из-за чего токсины накапливаются в организме. Рассмотрим симптомы мигрирующей эритемы, и как она выглядит на фото.
Мигрирующая эритема: что это
Полное название заболевание – эритема мигрирующая хроническая. Она проявляется покраснением кожи, постепенно увеличивающимся. Со временем границы пятна расширяются и кожа внутри становится привычного цвета. Тогда на коже будет заметен красный круг, центром которого становится след от укуса, остальной участок кожи остаётся «чистым».

Явление связано с особенностями реакции расширения сосудов – кожа отекает, приподнимая пятно, сама эритема разрешается с центра – с места укуса, воспаление стихает, а вокруг продолжает расти, поэтому заболевание и получило своё название.
Как уже понятно, самый главный симптом – крупный элемент сыпи в виде покраснения кожи. Он может проявиться в течение 6-23 дней после «атаки» клеща.
Заболевание не передаётся от человека человеку, также не стоит волноваться, если вашего питомца укусил клещ, следует осторожно и по правилам вытащить его из животного и избавиться.
Случаи заражения диагностируется в основном в тёплое время года – весна-лето, поскольку именного тогда отмечается активизация клещей. Также немаловажно отметить, что заражение происходит лишь в 25% случаях, что может зависеть от защитных свойств организма, иммунитета, количества возбудителя, попавшего внутрь и других факторов.
Причины блуждающей эритемы
Заболевание возникает вследствие укуса клеща Ixodes ricinus, ещё известного, как клещ искодового типа. После укуса паразита с его слюной передаётся инфекция, возбудителем которой является боррелия.
Существует мнение, что для заражения требуется, чтобы паразит оставался на теле в течение 36-48 часов. Может показаться невозможным, что клещ остаётся такое длительное время на теле незамеченным. Опасность несут молодые клещи, они имеют маленький размер и легко остаются долгое время незамеченными. К тому же, во время укуса, паразит выпускает со слюной «обезболивающее» и человек не чувствует боли.
После «атаки» часть боррелий задерживается в месте поражения, а другая часть попадает в организм, после чего с током крови и лимфы разносится по органам и тканям, задерживаясь в лимфоузлах.
Следует отметить, опасность несёт лишь паразит, являющийся переносчиком клещевого боррелиоза. Таким образом, не стоит паниковать после каждого укуса клеща, не факт, что он окажется заразным. Однако необходимо наблюдать за местом укуса и, в случае возникновения симптомов, обратиться к врачу.

Симптомы мигрирующей эритемы
Первые симптомы заболевания редко проявляются сразу после укуса паразита, обычно требуется несколько дней. Для эритемы характерны ряд признаков:
- красное плоское или слегка выпуклое пятно на месте укуса, могут отмечаться: воспаление, шелушение и гиперемия;
- разрастания пятна вплоть до 20 см, по мере роста кожа внутри становится светлой;
- бледновато-красный цвет в центре поражённого участка;
- мышечная боль;
- повышение температуры тела и головная боль;
- тошнота;
- ломота в теле;
- раздражение и зуд, сопровождающиеся обычно, если клещ укусил в область с тонкой кожей.
Пятна появляются в наиболее «вкусных» местах для клещей: под коленным сгибом, шея, спина, ягодицы и другие.
Симптоматика может отличаться в зависимости от стадии болезни:
- Первая степень характеризуется появлением небольшого пятна размером до 5 см. При этом кожа вокруг немного краснеет и опухает.
- На второй стадии очаг разрастается до 15-20 см. Может отмечаться процесс рубцевания вокруг укуса. В этот же период анализы могут указать на экзоцитоз.
- При третьей степени возможны два варианта: выздоровление человека или ухудшение ситуации. В первом случае все симптомы проходят и жизни ничего не угрожает. Если речь идёт о усугублении состояния, есть риск поражения ЦНС и развития менингита. При этом, безусловно, самочувствие значительно ухудшается.
Эритема вследствие укуса паразита обычно долго протекает и часто переходит в хроническую форму. В таком случае симптоматика может отличаться. Наблюдается очаг поражения в виде круга или ленты, диаметром 3-5 мм, а также поражение суставов. Явление имеет рецидивирующий характер.

Ленточной эритеме свойственно возникновение воспалённой каймы, её границы обычно проходят через грудину и далее переходят на шею или лицо.
Лечение мигрирующей эритемы
Терапия окажется наиболее успешной в самом начале заболевания. Поэтому, как только были замечены первые симптомы, необходимо обратиться к врачу-инфекционисту. В первое время допускается лечение в домашних условиях путём приёма антибиотиков тетрациклинового или пенициллинового ряда. Курс и схема приёма рассчитывается индивидуально для каждого пациента.
Если инфекция не попала в кровь может длиться не более 10 дней, при осложнениях он продлится вплоть до нескольких месяцев.
В случае осложнения эритемы потребуются инъекции антибиотиками и антигистаминных препаратов. Часто на этом этапе рекомендуется терапия в режиме стационара. В особо тяжёлых случаях применяются глюкокортикоиды.
Самолечение крайне не рекомендуется, иначе есть риск развития осложнений. В случае с эритематозным поражение назначать лечение должен исключительно специалист.
После излечения от эритемы настоятельно рекомендуется диспансерное наблюдение на протяжении от полутора до трёх лет, в зависимости от течения болезни и осложнений. Периодически потребуется проходить исследование и проверять кровь на титр антител к боррелиям.
Фото
Фото ниже помогут лучше понять, как выглядит поражённая область кожи в результате укуса паразита, вызвавшего заболевания.
Итог
Блуждающая эритема – инфекционное заболевание, вызванное преимущественно укусом паразита. Возбудителем является боррелия, которой заразны иксодовые клещи. Поэтому не каждый укус клеща становится причиной развития заболевания. При обнаружении симптомов эритемы важно как можно скорее начать лечение, иначе есть риск развития серьёзных осложнений.
Мигрирующая эритема — причины, симптомы, диагностика и лечение
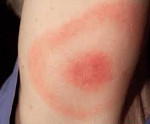
Мигрирующая эритема (хроническая мигрирующая эритема Афцелиуса-Липшютца) – кожное проявление первой стадии боррелиозной инфекции. Возникает в месте укуса заражённого боррелиозом клеща при проникновении возбудителя болезни в кожу со слюной насекомого. Отличительной особенностью эритемы является её постоянное увеличение в размерах с одновременным разрешением гиперемии в центре. Патология диагностируется после консультации врача-инфекциониста с учетом данных иммуноферментного анализа венозной крови на антитела к возбудителю. Лечение – антибиотикотерапия, иногда глюкокортикоиды и антигистаминные средства.
Общие сведения
Мигрирующая эритема – инфекционный дерматоз, возникающий при укусе клеща, который является передатчиком боррелиоза. Характеризуется высокой скоростью распространения и быстрым изменением границ патологического очага, что обуславливает использование слова «мигрирующая» в названии заболевания. Патология не имеет возрастных, расовых и гендерных особенностей. Природные очаги боррелиоза постоянно расширяются. Совсем недавно эндемичными территориями считались США, Австралия, островная Европа, Приморье и Сибирь, в настоящее время клещ встречается практически повсеместно. 80% случаев заболевания регистрируются летом.
Впервые «мигрирующий дерматит» неясной этиологии был описан А. Афцелиусом в 1908 году. Мигрирующей эритемой заболевание назвал Б. Липшютц в 1913 году. В качестве аллергической реакции кожи при болезни Лайма дерматологи рассматривают мигрирующую эритему, начиная с 70-80х годов прошлого века, после открытия боррелии и составления описания боррелиоза. В настоящее время связь между мигрирующей эритемой и боррелиозом практически не дискутируется, дерматоз считается ранним кожным маркером болезни Лайма. Актуальность проблемы связана с миграцией клещей, большим количеством заражённых боррелиозом особей в популяции, длительным периодом их активного существования (с мая по сентябрь), обитанием в лесных массивах, городских садах, парках и скверах.

Мигрирующая эритема
Причины мигрирующей эритемы
Возбудитель мигрирующей эритемы – боррелия, переносчиком которой является заражённый иксодовый клещ. Существуют природные очаги его обитания, клещ встречается в лесах, прибрежных зонах и парках, где насекомое обитает на стеблях цветов и трав. Заражение человека происходит в момент укуса, когда со слюной клещ впрыскивает в кровь боррелию. Продолжительность пребывания переносчика на коже не имеет значения, инфекционно-аллергический процесс начинает развиваться сразу после проникновения слюны с возбудителем в кровь пациента. Хозяевами боррелий являются домашние или дикие животные, клещ выступает только в роли пожизненного носителя, становясь переносчиком инфекции после укуса заражённого животного.
Укус клеща нарушает целостность кожных покровов. Часть боррелий остаётся в месте внедрения, остальные с током крови и лимфы разносятся ко всем органам и тканям, оседают в лимфатических узлах. Инфекционно-аллергическая эритема является патогномоничным проявлением дебюта болезни Лайма и образуется на коже в первые часы с момента заражения. Вслед за ней через месяц появляется полиорганная симптоматика. Следует отметить тот факт, что в 25% случаев мигрирующая эритема не развивается. Вероятно, это связано с особенностями функционирования иммунной системы организма, силой ответной реакции, количеством проникшего в кожу возбудителя и его вирулентностью.
Боррелия внедряется в кожу, по лимфатическим сосудам проникает в глубокие слои и вызывает воспаление, одновременно сенсибилизируя дерму. В процессе альтерации, экссудации и пролиферации участвуют клетки иммунной и гистиоцитарной системы кожи, лимфоциты и макрофаги. Они связывают боррелии, воспринимая их как чужеродные антигены. Одновременно происходит стимуляция клеточной пролиферации с замещением дефекта ткани в месте укуса клеща.
Сама эритема возникает в результате извращённой реакции расширения сосудов кожи, замедления кровотока и увеличения давления плазмы на стенки капилляров. В результате перечисленных процессов «выдавленная» из сосудов часть плазмы пропитывает дерму, которая отекает, приподнимая пятно над окружающей кожей. Вслед за плазмой в дерму мигрируют Т-лимфоциты сосудистого русла, которые контролируют чужеродное внедрение, ликвидируя оставшиеся боррелии. Эритема начинает разрешаться с центра. В зоне первичного повреждения воспаление стихает, а по краям продолжает расти эритематозный вал из Т-лимфоцитов и дермальных клеток. Именно так, центробежно, увеличиваются размеры эритемы.
Симптомы мигрирующей эритемы
Мигрирующая эритема является ключевым признаком, позволяющим установить наличие боррелиоза, поэтому ранняя диагностика этого заболевания чрезвычайно важна. Патологический процесс при возникновении мигрирующей эритемы имеет инкубационный период продолжительностью 32 дня и включает 3 клинические стадии развития: раннюю, диссеминированную и позднюю.
На ранней (местной, локализованной) стадии мигрирующей эритемы на коже появляется ярко-розовое или красное пятно с папулой или макулой в центре (в месте укуса). Пятно немного выпуклое, горячее на ощупь, имеет чёткие границы и быстро растёт. После увеличения до 5 сантиметров начинается разрешение элемента в центральной части, пятно приобретает кольцевидную форму. Возможны неприятные ощущения, реже – зуд, жжение и боль в зоне поражения. Иногда наблюдаются продромальные явления, безжелтушный гепатит и признаки поражения мозговых оболочек. Пятна сохраняются в течение 3-30 дней, а затем начинают шелушиться и «растворяются», оставляя небольшую гиперпигментацию по контуру. При подключении антибактериальной терапии на этом патологический процесс останавливается. При отсутствии лечения или недостаточной терапии наступает вторая стадия.
В диссеминированной стадии мигрирующей эритемы боррелии в большом количестве поступают в кровь из лимфоузлов. Эритема увеличивается в размерах. Происходит дополнительная сенсибилизация организма, отмечается снижение иммунитета. Появляются новые множественные уртикарные высыпания и вторичные кольцевидные элементы, возможна доброкачественная лимфоцитома кожи. Присоединяются температура и головная боль, нарастают слабость и бессонница, выявляются неврологические и кардиальные симптомы. Вторая стадия длится от 6 месяцев до 2 лет. При недостаточном иммунном ответе, некорректно рассчитанной дозе лекарственного препарата, высокой вирулентности и большом количестве боррелий заболевание переходит в третью стадию.
Хроническая (поздняя) стадия мигрирующей эритемы характеризуется развитием акродерматита и хронического Лайм-артрита. Наблюдается симметричное поражение суставов, сопровождающееся отеком, ограничением движений, локальной гиперемией и гипертермией. Мигрирующая эритема приобретает фиолетовый оттенок, истончается и атрофируется в центре, через кожу начинают просвечивать сосуды и подлежащие ткани. При этом пятно по-прежнему растёт, увеличиваясь в размерах, но локализуется уже не в месте укуса клеща, а рядом с суставами или на разгибательной поверхности конечностей. Стадия длится годами.
Диагностика мигрирующей эритемы
Быстрота и точность диагностики при мигрирующей эритеме важны для своевременного купирования процесса. Диагноз выставляется коллегиально врачом-дерматологом и врачом-инфекционистом на основании клинической картины и данных анамнеза. Для подтверждения проводят иммуноферментный анализ венозной крови, взятой через 21 день после укуса клеща (раньше антитела не различимы), на антитела к боррелиям. Применяют метод непрямой иммунофлуоресценции (РНИФ), иммуноблоттинг (сочетание электрофореза и ИФА или РИА). Реже используют иммунофлюорометрию и реакцию непрямой агглютинации.
Для исключения менингита и сочетанной инфекции проводят люмбальную пункцию с исследованием спинномозговой жидкости методом ПЦР и ИФА. Патоморфологическая картина неспецифична. Мигрирующую эритему дифференцируют с укусами пчёл и других насекомых, дерматитом, трихофитией, сифилитической розеолой, склеродермией, эритемой Дарье, мигрирующим миазом.
Лечение мигрирующей эритемы
Самолечение исключается. Лечение мигрирующей эритемы патогенетическое, проводится врачом-инфекционистом. Необходимость в местной терапии отсутствует. Во время инкубационного периода превентивно в амбулаторных условиях назначают цефалоспорины, антибиотики тетрациклинового и пенициллинового ряда. Аналогичную терапию продолжают на ранней стадии заболевания. Индивидуальную схему приёма антибактериальных препаратов рассчитывают для каждого пациента на килограмм веса. При возникновении осложнений или резистентности к проводимой терапии осуществляют инъекционное введение антибиотиков в сочетании с антигистаминными средствами. В тяжёлых случаях применяют глюкокортикоиды.
После купирования мигрирующей эритемы пациент обязан находиться на диспансерном наблюдении у врача инфекциониста в течение 1,5-3 лет (в зависимости от тяжести патологического процесса), периодически сдавая анализ крови на титр антител к боррелиям.
Профилактика и пргноз мигрирующей эритемы
Специфической профилактики боррелиоза не существует. Летом, в фазу активной жизнедеятельности клещей, нужно минимизировать риск попадания насекомых на кожу: помнить, что клещи живут в траве, использовать репелленты при выезде на природу, одеваться в светлые одежды, максимально закрывающие кожу от насекомых (длинные рукава, брюки с резинками, высокие сапоги, головные уборы), осматривать кожу по возвращении домой.
При укусе клеща не следует дожидаться развития мигрирующей эритемы. Необходимо снять насекомое с кожи, поместить в герметичный сосуд и сдать на анализ в СЭС. Нужно обратиться к инфекционисту, который может сделать инъекцию интерферона или (реже) назначить профилактический курс антибактериальной терапии. После получения результатов анализа решение о дальнейшем ведении пациента принимает специалист. Прогноз при своевременной диагностике и лечении благоприятный.
Эритема: фото, симптомы и лечение (узелковая, многоформная, кольцевидная, токсическая)
Содержание статьи
Что это такое
Эритема – это выраженная сосудистая реакция на коже, обусловленная сильным приливом крови к ее поверхности.
Такое явление может носить физиологический (естественный характер), например, появляться на лице при сильном эмоциональном стрессе у взрослых или при длительном плаче у ребенка.

Также эритема может быть следствием солнечного ожога, травмирования и расчесывания кожи, укусов насекомых. Обычно в таких случаях она не требует лечения. Как только провоцирующий фактор устраняется, покраснения на теле исчезают.
Патологические эритемы вызываются токсическим воздействием на организм, эндокринными нарушениями, бактериальными, вирусными или грибковыми инфекциями. Их симптомы и лечение различаются в зависимости от вида заболевания.
Проявления эритемы очень многообразны, они варьируют от легкого покраснения до образования больших очагов поражения, с уплотнениями эпидермиса, узловыми изменениями периферических сосудов, обильной сыпью в виде папул, пустул, бляшек, розеол, волдырей и т.п.
Код по МКБ-10
В медицине болезнь относят к группе патологий с названием: «Крапивница и эритема» (L50-L54).

- Например, узловая эритема нижних конечностей имеет код L52. Часто она возникает на фоне стрептококковых, стафилококковых или грибковых инфекций, туберкулеза или сифилиса.

Узловатая эритема: фото
При этом недуге поражается область голеностопного сустава, на ней видны множественные узелковые образования (от 50 мм до 10 см в диаметре в стенках сосудов).
- Многоформная экссудативная эритема закодирована под кодом L51. Эта болезнь носит острый характер и чаще всего заявляет о себе весной и осенью, развивается на фоне аллергий и аутоиммунных заболеваний. При этой форме поражаются стопы, кисти, локти, колени, слизистая ротовой полости и половых органов.
 Иногда заболевание носит умеренное течение и ограничивается возникновением нескольких покраснений кожи, а иногда носит тотальный характер, в этих случаях папулы быстро распространяются по телу, на нем могут возникать и лопаться пузыри, появляться микротрещины и кровянистые корочки.
Иногда заболевание носит умеренное течение и ограничивается возникновением нескольких покраснений кожи, а иногда носит тотальный характер, в этих случаях папулы быстро распространяются по телу, на нем могут возникать и лопаться пузыри, появляться микротрещины и кровянистые корочки. - Кольцевидная форма заболевания (L53) протекает с образованием на теле пятен округлой формы (5-10 см. в диаметре), часто сливающихся друг с другом, возникает при отравлениях организма или злоупотреблениях лекарственными препаратами.

Некоторые виды эритем (ожоговая (L59), токсическая эритема новорожденных (P83.1), детская инфекционная эритема (B08.3)) не входят в данную группу и классифицируются в других рубриках.
Например, неонатальная токсическая эритема относится к младенческим болезням. Появляется в первый месяц жизни детей, как приспособительная реакция к внешним условиям, исчезает без лечения по мере адаптации организма ребенка. Эритематозная сыпь при этом образуется на сгибательных поверхностях рук и ног, животе, ягодицах и спинке малыша.
Виды и симптомы
1. Инфекционная эритема у детей. Появляется на фоне острых респираторных заболеваний, начинается она с общей слабости, подъема температуры, ломоты в мышцах, першения в носоглотке, ринита и кашля. Эти признаки могут пройти незамеченными в силу скрытого (латентного течения). Спустя 5-7 суток возникают первые розовые пятна на теле ребенка, вначале на щечках, а затем на лбу и подбородке, они постепенно распространяется на область шеи, плечи, спину и грудь, часто поражая и конечности.  Сыпь на лице держится обычно не более 5 суток, затем она начинает бледнеть и исчезает, а на теле эритема может пребывать до 14 дней.
Сыпь на лице держится обычно не более 5 суток, затем она начинает бледнеть и исчезает, а на теле эритема может пребывать до 14 дней.
Видео:
2. Узелковая. Эта форма болезни характеризуется образованием уплотнений в нижнем слое эпидермиса или подкожной клетчатке, которые немного возвышаются над поверхностью кожи, размеры образований колеблется от 1-5 мм. до 1-6 см.  Спустя несколько суток узлы начинают рассасываться, внешне это заметно по изменению цвета кожи над ними, из ярко-красной она становиться желтовато-бурой. Зуда и жжения пациенты обычно не испытывают, их беспокоит лихорадка, боли в костях и мышцах, такое состояние длиться 1-1,5 месяца.
Спустя несколько суток узлы начинают рассасываться, внешне это заметно по изменению цвета кожи над ними, из ярко-красной она становиться желтовато-бурой. Зуда и жжения пациенты обычно не испытывают, их беспокоит лихорадка, боли в костях и мышцах, такое состояние длиться 1-1,5 месяца.
3. Кольцевая. Такая эритема имеет свою особенность – она быстро увеличивается по краям, в то время как в центральной части патологические изменения купируются, поэтому ее рост в медицине называется центробежным.  Кроме этого, признаками данного вида болезни являются: появление волдырей и шелушение эритемы по периферии, слияние колец между собой с образованием причудливого рисунка на коже, зуд и болезненность при пальпации пораженных участков.
Кроме этого, признаками данного вида болезни являются: появление волдырей и шелушение эритемы по периферии, слияние колец между собой с образованием причудливого рисунка на коже, зуд и болезненность при пальпации пораженных участков.
4. Мигрирующая. Данный вид болезни характеризуется резким покраснением кожи после укуса кровососущими насекомыми.  Вначале она отекает и зудит, но спустя 1-5 суток проходит самостоятельно. Осложнения нейрогенного характера могут возникнуть при укусах клещей, являющихся переносчиками инфекционного энцефалита.
Вначале она отекает и зудит, но спустя 1-5 суток проходит самостоятельно. Осложнения нейрогенного характера могут возникнуть при укусах клещей, являющихся переносчиками инфекционного энцефалита.
5. Мультиформная. Одновременно возникает как на коже, так и на слизистых оболочках (во рту, носу, на глазах). Протекает достаточно агрессивно с высокой температурой тела и артралгиями.  Эритемы быстро трансформируются в пузыри, наполненные серозным или кровянистым содержимым. Они очень чешутся и болят.
Эритемы быстро трансформируются в пузыри, наполненные серозным или кровянистым содержимым. Они очень чешутся и болят.
6. Фиксированная. Образуется у чувствительных к лекарственной терапии людей или при передозировке фармакологическими препаратами.  Основным признаком болезни является образование выраженного покраснения и отека кожи, с появлением на ней пузырьков или бляшек, что сопровождается ощущениями зуда и жжения.
Основным признаком болезни является образование выраженного покраснения и отека кожи, с появлением на ней пузырьков или бляшек, что сопровождается ощущениями зуда и жжения.
7. Пальмарная. Патология с покраснением ладоней обеих рук, встречается при хроническом алкоголизме, заболеваниях печени, беременности, обменных нарушениях.
Лечение
Терапия эритемы зависит от ее вида и течения.
Комплексное лечение проводится поэтапно:
1. Устранение факторов, которые спровоцировали болезнь:
- при эндокринных болезнях применяется заместительная терапия гормонами, диетическое питание;
- при бактериальных, вирусных, грибковых инфекциях – средства, устраняющие развитие патогенной флоры в организме (антибиотики, противовирусные или противогрибковые препараты).
2. Симптоматическое лечение:
- при болевом синдроме – анальгетики, нестероидные противовоспалительные средства;
- при зуде и отеке – антигистаминные лекарства;
- при повышенной ломкости сосудов – препараты, укрепляющие их стенки.

Многие виды этой патологии, в том числе и узловатая эритема на ногах хорошо поддаются местному лечению, для этого применяются ихтиоловые компрессы, аппликации с демиксидом, кортикостероидные мази.
Главным в терапии эритем является своевременное лечение острых процессов, чтобы снизить вероятность их перехода в хроническую форму и частые рецидивы.
Видео:
Лучшие статьи по теме:Спермацетовый крем: состав, отзывы, где купить, цена, инструкция по применению
Гель и крем Ф99: отзывы косметологов и пациентов, инструкция по применению, цена, аналоги
Клиндамицин (крем, капсулы, свечи): цена, инструкция по применению, аналоги, отзывы
Бензилбензоат (мазь, эмульсия): инструкция по применению, цена, отзывы, от чего помогает

фото, формы, причины, лечение, диагностика
Что такое эритема
Эритема – это покраснение кожи, которое вызывают различные факторы. Это могут быть физические воздействия на кожные покровы, повышение температуры окружающего воздуха, контакт с нагретыми поверхностями или горячей водой. В этих случаях покраснение кожных покровов – это физиологическая реакция организма, которая протекает бесследно, проходит достаточно быстро. Иногда эритема появляется без очевидных причин, в таких случаях она сигнализирует о воспалительном процессе или патологических изменениях.
- изменения окраски кожных покровов, которое вызвано расширением кровеносных сосудов;
- признака некоторых дерматологических заболеваний;
- самостоятельного недуга.
В большинстве случаев это состояние диагностируют у детей пяти-двенадцати лет и молодых людей в возрасте от двадцати до тридцати лет. Покраснение кожи может развиваться и у пациентов других возрастных групп.
Как болезнь эритема рассматривается не всегда. Если физиологическое покраснение наступило в результате действия внешних факторов – повышения температуры тела или окружающего воздуха, физической нагрузки – лечение не требуется, через короткий промежуток времени кожа приобретает нормальный оттенок. Если капилляры наполняются кровью в результате укусов насекомых, солнечных ожогов, травм кожных покровов, проявления эритемы исчезают, как только исчезнет провоцирующий фактор. Обычно в этих случаях лечение не нужно.
Прилив крови к кожным покровам может свидетельствовать о патологических процессах, которые происходят в организме. Это воспаление, проникновение в организм вирусов и бактерий, грибковых микроорганизмов. Это может быть стафилококк и другие бактериальные инфекции. При попадании в верхние слои эпителия они становятся причиной дерматологического заболевания. Пораженные участки краснеют, к ним активно приливает кровь, может развиться отек. Обычно покраснение появляется в виде одиночных или множественных пятен, которые могут сливаться между собой. Окраска кожных покровов варьируется от розовой до ярко-красной. В некоторых случаях в очагах поражения появляется сыпь – волдыри, розеолы, папулы, бляшки, пустулы. Возможно уплотнение кожи, деформация кровеносных сосудов.
Течение и прогноз заболевания зависят от причин, которые его вызвали. В зависимости от возбудителя патологического процесса подбирается стратегия лечения.
По классификации МКБ-10 большинство видов этого заболевания шифруют кодами L50-L54. Это такие формы болезни:
- 51 – экссудативная, бывает локальной или тотальной, появляется на фоне аутоиммунных болезней, аллергический проявлений;
- 52 – узловая, может развиваться на фоне различных инфекций;
- 53 – кольцевидная, при ней на теле образуются округлые пятна, которые могут сливаться между собой; обычно проявляется после передозировки фармакологических препаратов или отравлений.
Есть виды эритем, которые не относятся к указанной группе. Это токсическая форма, которая проявляется у младенцев. Также к другим рубрикам относят детскую инфекционную и ожоговую эритему.
Формы эритемы
У этой болезни множество видов и форм. Они различаются симптомами, стратегией лечения, причинами появления. Их можно разделить на две основные группы: инфекционные и неинфекционные. К последним относят покраснения, которые возникают в ответ на действие агента раздражения или аллергена. Инфекционные спровоцированы воздействием патогенных организмов. Обычно сопровождаются признаками интоксикации и повышением температуры, однако при хронических инфекциях эти симптомы могут отсутствовать.
- Узловатая – может быть вызвана вирусами. При таком заболевании очаги поражения напоминают узлы, они плотные на ощупь, доставляют больному дискомфорт. В большинстве случаев располагаются на внутренней поверхности бедра или на голенях. Воспаления локализуется в подкожной клетчатке или во всех слоях кожного покрова.
- Стойкая возвышающаяся – изначально выглядит как бугорки, которые постепенно сливаются в очаги поражения. Со временем они темнеют, становятся плотными на ощупь. Очаги поражения могут напоминать бляшки неправильной формы, которые становятся желтоватыми и шелушащимися. Высыпания могут быть болезненными, вызывать ощущение жжения. Они не чешутся. Реже на месте бляшек появляются язвы или кровоподтеки.
- Кольцевидная – для этой формы характерно появление округлых пятен, которые могут сливаться между собой. Иногда в центральной части пятен возникают пузырьки или начинается шелушение. Обычно эта форма переходит в хроническую. При ослаблении иммунитета могут возникать рецидивы заболевания.
- Солнечная – иногда ее называют солнечным ожогом. Сначала пораженные участки краснеют, затем возникает зуд, образовываются волдыри, заполненные прозрачной жидкостью. Они могут самопроизвольно вскрываться. Постепенно на пораженных участках начинается шелушение. Подвидом солнечной считается ультрафиолетовая. Проявления и прогнозы аналогичны, однако у этой эритемы несколько отличается причина возникновения. Она развивается в результате ультрафиолетового облучения в соляриях или при физиотерапевтических сеансах. Лечат ее преимущественно симптоматически.
- Вирусная – развивается в результате проникновения в организм патогенной микрофлоры. Обычно состояние больного ухудшается, а одинокие очаги воспаления сливаются в крупные пятна. Болезнь может сопровождаться жаром или ознобом, болями в суставах и мышцах. Зачастую проявляются признаки интоксикации организма, могут возникнуть болезненные ощущения в области печени. У пациента пропадает аппетит, появляется тошнота.
- Мигрирующая – зачастую переходит в хроническую форму. Изначально выглядит как небольшое пятно, которое затем быстро увеличивается. Оно не шелушится, не покрывается язвами. Может пройти самостоятельно или привести к осложнениям, поражениям нервной системы.
- Экссудативная характеризуется высыпаниями на коже, появлением очагов поражения на слизистых оболочках. Может протекать остро или переходить в хроническую форму. На пораженных участках появляется сыпь, яркие красные пятна, могут образовываться волдыри. Их нельзя расчесывать: это может привести к присоединению инфекции, что усложняет течение заболевания.
- Полиформная – поражает кожные покровы и слизистые оболочки. Достаточно опасная форма, при которой сыпь имеет форму волдырей. Они заполненыжидкостью – геморрагической, серозной. Пораженные участки зудят, прикосновение к ним вызывает болезненные ощущения. Одновременно у пациентов проявляются симптомы, похожие на гриппозные: мышечные боли, слабость, повышение температуры до субфебрильных значений. Возможно развитие конъюнктивита и других глазных болезней. При тяжелом течении такой экземы нельзя исключать летальный исход. Чаще всего это заболевание диагностируют у молодых мужчин.
- Пальмарная – форма болезни, при которой пораженные участки ограничиваются ладонями рук. На них наблюдается симметричное покраснение.
- Токсическая – развивается у младенцев первого месяца жизни. Считается, что такое патологическое состояние проявляется из-за адаптации организма. Сыпь поражает спину, живот, ягодицы, сгибательные поверхности. На коже могут появляться пузырьки с серозным содержимым. Не требует лечения, проходит по мере взросления ребенка.
- Фиксированная – появляется после введения в организм некоторых медицинских препаратов: снотворного, контрацептивов, антибиотиков. Обычно не требует лечения, проходит самостоятельно сразу же после отмены лекарств.
- Стойкая фигурная – считается генетическим заболеванием, при котором на теле появляется одно или несколько красноватых пятен. В центре такие пятна могут шелушиться, а их размер достигает десяти сантиметров.
- Дисхромическая – это разновидность плоского лишая, которая встречается достаточно редко. Для нее характерны высыпания серого цвета, которые могут проходить самостоятельно. Специфического лечения этог7о вида эритемы не существует.
- Кожная эритема Чамера – покраснения появляются в первые сутки после инфицирования организма, затем становятся более ярко выраженными. Сыпь локализуется на щеках, может распространяться на подбородок или нос, напоминая крылья бабочки. Температура поднимается до субфебрильных значений, иногда могут слегка опухать суставы. Продолжительность заболевания – до двух недель, лечение преимущественно симптоматическое.
- Биета – такая центробежная эритема является разновидностью волчанки. Редкое заболевание, которое не приводит к ухудшению самочувствия больного. Характеризуется красноватыми высыпаниями, которые локализуются на переносице и щеках. Это аутоиммунная болезнь, которую лечат теми же препаратами, что и волчанку. Это антималярийная терапия, антиоксиданты, витаминные комплексы.
- Дарье. Характерные признаки болезни – узелки, в центральной части которых есть углубления. Такие высыпания похожи на колечки, они появляются на туловище, на лице сыпи практически нет.
- Холодовая – является реакцией организма на переохлаждение. Обычно локализуется на открытых участках тела: щеках, ладонях. На них появляются красноватые высыпания, которые могут шелушиться. Иногда сыпь сопровождается дискомфортом, жжением, зудом. Считается, что такой вид эритемы провоцируют отдельные виды белков, которые при охлаждении вырабатывают гистамин. Лечится симптоматически.
- Тепловая – возникает в результате воздействия лучей инфракрасного спектра. После устранения источника излучения проходит без лечения.
- Скарлатиноформная – напоминает по внешним признакам скарлатину. Начинается всегда остро, с резким повышением температуры и ухудшением самочувствия пациента. На коже появляется сыпь ярко-алого цвета. Вызывают эту форму бактерии. Позднее очаги поражения сильно шелушатся.
- Лучевая – возникает в результате облучения. Ранняя форма характеризуется небольшими отеками и покраснениями, проходит быстро. Истинная появляется позже, через несколько дней. Пораженные участки зудят, у пациентов появляются болезненные ощущения, отеки.
- Гаммела – чаще всего проявляется на груди, шее или лице. Для нее характерны высыпания извилистой формы. Они образуют полосы, узоры на коже. Это онкомаркер, который свидетельствует о развитии в организме злокачественного новообразования.
- Блума – это врожденное заболевание, лечения от которого пока не существует. Относится к аутоиммунным, проявляется высыпаниями на лице, которые напоминают сыпь при волчанке. Обычно у больных этой эритемой специфическая форма черепа, карликовый рост.
Причины болезни
Нередко покраснение возникает в результате интенсивного трения кожных покровов, воздействия солнечных лучей. Еще одна причина – это химические ожоги. Также эритема может проявиться после физиотерапии с применением электротока. Нередко причиной болезни является аллергия, разные виды дерматитов, нарушение кровоснабжения кожи, инфекционные болезни.
В зависимости от формы, в которой проявляется эритема, причины развития этого состояния могут быть такими.
- Мигрирующая эритема в большинстве случаев проявляет себя после укусов клещей.
- Кольцевидную провоцируют отравления, интоксикация организма. Иногда причиной такой болезни становится аллергия, инфекционная болезнь, злокачественная опухоль.
- Узловатую эритему могут вызывать аллергические реакции организма, общая интоксикация, к которым добавляется иногда вирус. В таком случае самочувствие пациента значительно ухудшается.
- Причина появления солнечной эритемы – слишком интенсивное или продолжительное воздействие на кожу лучей ультрафиолетового спектра.
- Вирусная эритема – это результат проникновения в эпителий или более глубокие слои бактерий, вирусов, патогенной микрофлоры.
- Экссудативную экзему провоцируют стафилококки, стрептококки. Причиной ее появления может стать вирус герпеса.
- После приема некоторых категорий медикаментов может появиться фиксированная форма заболевания.
- Пальмарная эритема обычно развивается на фоне печеночной недостаточности, ревматоидного артрита, заболеваний кровеносной системы. Иногда ее причиной становится беременность. Может быть врожденной – в этом случае она не требует лечения.
- Причины появления стойкой эритемы точно не известны, предположительно, это одно из проявлений аллергии или подвид гранулемы.
Симптомы
Эритематозные высыпания могут локализироваться на конечностях, на спине, голове, в паховых и сгибательных складках. Проявления этого заболевания разнообразные, поэтому выделить общие симптомы практически невозможно.
При острой узловатой, вирусной, многоформной эритеме обычно появляются такие симптомы:
- слабость;
- повышенная температура;
- у больного может быть нарушен аппетит, его тошнит;
- может быть озноб;
- иногда возникают суставные боли;
- могут увеличиваться лимфоузлы – они становятся ярко выраженными, иногда при их пальпации у пациентов возникают болезненные ощущения.
При острых и тяжелых течениях болезни появляются симптомы интоксикации.
Практически при всех формах эритемы на кожных покровах возникают красноватые или розовые пятна. В дальнейшем, в зависимости от разновидности болезни, они сливаются в общие очаги поражения. На участках, где развивается патологический процесс, могут образовываться язвы, иногда кожа начинает шелушиться, меняется окрас кожного покрова. Иногда становятся видны капилляры.
Для узловатой эритемы характерны такие симптомы, не проявляющиеся при других формах:
- узлы, которые расположены симметрично, – кожа над ними сначала краснеет, позже приобретает синюшный оттенок, а затем желтеет, иногда – с прозеленью;
- при хроническом течении заболевания узлы выражены менее ярко, однако периодически эритема может обостряться, вызывая некоторый дискомфорт;
- иногда развивается суставный синдром – крупные суставы становятся болезненными, на коже над ними появляется отек, она становится горячей.
При фиксированной эритеме характерно появление темных: фиолетовых, синих пятен. Обычно они расположены на поверхности кожи над крупными суставами – в паховой области, под коленями и на локтевых сгибах, в подмышечных впадинах. В дальнейшем они могут превращаться в волдыри, которые постепенно вскрываются.
Диагностика
Эритема кожи может быть диагностирована на основе визуального осмотра. Его проводит дерматолог. Некоторые формы болезни напоминают экзему, крапивницу и другие заболевания, поэтому для дифференцированной диагностики может потребоваться консультация терапевта, ревматолога. Также назначают консультацию пульмонолога, если у пациента диагностирован саркоидоз, фтизиатра – при туберкулезе. Обязательная часть диагностики – флюорография или рентгенография.
Дополнительно проводятся клинические исследования: общий анализ мочи и крови, расширенные исследования крови. Они позволяют выявить воспалительные процессы в организме, диагностировать аутоимунные болезни или опухоли.
Пациенту могут назначить аллергопробы, если есть подозрение на аллергию. Еще один метод диагностики – это соскобы пораженных участков, изучение содержимого волдырей или пузырьков.
Дополнительно проводят такие исследования:
- ревмопробы – при подозрении на узловатую эритему;
- посев из носоглотки – позволяет обнаружить патогенную микрофлору;
- бактериологический посев кала;
- реовазографию нижних конечностей – это исследование позволяет установить степень проходимости и оценить состояние кровеносных сосудов;
- фаринго- и риноскопию для определения наличия смежных инфекций.
Лечение разных форм эритемы
Если у пациента диагностирована острая эритема, лечение должно быть комплексным. В первую очередь необходимо устранить факторы, которые спровоцировали эту болезнь:
- если выявлено заражение патогенной микрофлорой, проводят антибактериальную терапию;
- при хронических болезнях или состояниях, спровоцировавших появление эритемы, подбирают стратегию лечения, которая позволяет избавиться от заболевания или добиться стойкой ремиссии;
- если эритема – это аллергическая реакция организма, необходимо устранить контакт с аллергеном;
- при такой реакции организма на прием медикаментов, меняют схему лечения.
Следующий этап – это медикаментозная терапия. Некоторые виды болезни не требуют лечения, другие лечат антибактериальной терапией, противовоспалительными препаратами. Эритема лица с появлением язв или воспаленных участков лечится комплексно: приемом медикаментом внутрь (в форме таблеток или инъекционно), а также повязками с противовоспалительными, обеззараживающими, ранозаживляющими мазями.
При лечении такого заболевания применяют такие группы медикаментов:
- ангиопротекторы;
- антибиотики;
- кортикостероиды;
- антигистаминные средства;
- дезагреганты;
- препараты, укрепляющие стенки периферических кровеносных сосудов;
- адаптогены.
Общие рекомендации по лечению такой патологии сводятся к соблюдению диеты, отказа от продуктов, которые провоцируют аллергические реакции. Пациентам стоит соблюдать режим сна, при ухудшении самочувствия показан постельный режим. Если самочувствие позволяет, можно выполнять щадящие физические упражнения. При повышении температуры пациентам назначают жаропонижающие препараты. Специалист может порекомендовать анальгетики, ели болевой синдром ярко выражен.
Местно можно применять повязки с димексидом. Если нет сильных очагов воспаления, хороший результат дает сухое прогревание: подогретой солью или крупой, сваренным яйцом. Если очаги заболевания появляются на слизистой оболочке, их обрабатывают борной кислотой, раствором марганца.
При лечении фиксированной эритемы обязательно пройти полный курс. Для такой формы желательно избегать применения сульфаниламидов. Установлено, что эти вещества могут спровоцировать в дальнейшем рецидив заболевания., причем высыпания появляются в тех же местах, что и при первом проявлении болезни.
Категорически запрещено заниматься самолечением. Применение народных средств или неправильно выбранная терапия может значительно ухудшить состояние больного, спровоцировать переход эритемы в хроническую форму. Кроме того, они становятся причиной развития осложнений – чаще всего это апластический кри. При таком состоянии эритроциты массово гибнут в костном мозге. Это приводит к развитию анемии. Даже при правильно выбранной стратегии лечения это состояние может проявиться у пациентов с заболеваниями крови или сниженным уровнем иммунитета.
При некоторых формах болезни показана физиотерапия. Это фонофорез с гидрокортизоном, УФО, лазерная и магнитная терапия. Такие процедуры ускоряют выздоровление, снимают воспалительные процессы, особенно если при поражении более глубоких тканей: суставов, подкожной клетчатки, мышц.
Прогноз
Прогнозы зависят от формы заболевания. В большинстве случаев они благоприятные: при своевременной диагностике и правильно подобранной форме лечения заболевание проходит достаточно быстро.
При экссудативной эритеме нельзя исключать летальный исход, особенно без лечения. В некоторых случаях возможно тяжелое поражение внутренних органов.
Профилактика
Однозначно эффективных мер, которые полностью защитят от появления такой патологии, не существует. Поскольку различные формы заболевания провоцируют разнообразные факторы, исключить их все невозможно. Однако снизить риск появления эритемы можно, укрепляя защитные силы организма. В целом, профилактика этой болезни сводится к укреплению иммунитета, при наличии аллергических реакций – сведению к минимуму контактов с аллергенами.
- Необходимо соблюдать режим сна и отдыха, избегать стрессов. Одной из косвенных причин, которая вызывает дерматологические заболевания, является хроническое стрессовое напряжение.
- Следует вести умеренно активный образ жизни. Регулярные пробежки или занятия физкультурой, кардионагрузки – хороший способ укрепить стенки кровеносных сосудов. Такие мероприятия снижают риск появления высыпаний.
- Сбалансированный рацион с преобладанием белковой и растительной пищи. Необходимо минимизировать употребление жирных или острых блюд, количество сахара, продуктов с химическими красителями или консервантами. Они могут спровоцировать аллергические реакции.
- При ослаблении иммунитета или после болезни следует пропивать курсы поливитаминов, минеральных препаратов. Их должен подбирать терапевт.
- Пребывание на открытом солнце следует ограничить утренними и вечерними часами. Перед приемом солнечных ванн обязательно использование солнцезащитной косметики.
- Чтобы снизить риск заболевания эритемой, стоит отказаться от вредных привычек. Курение, регулярное употребление алкогольных напитков нередко приводит к появлению эритемы.
Детские эритемы
У детей младше одного месяца или новорожденных может проявиться токсическая эритема. Она достаточно быстро проходит без лечения. Если такие высыпания появились, необходимо следить, чтобы ребенок случайно не расчесал пораженные участки, а одежда не натирала кожу. В противном случае могут образовываться микроранки, через которые попадает инфекция.
Иногда у детей появляется инфекционная эритема. Ее вызывает парвовирус. Инкубационный период болезни – до двух недель. После его завершения щеки ребенка становятся ярко-красными. Далее высыпания появляются по всей поверхности тела, причем сыпь напоминает кружева.
Такое заболевание обычно проходит в легкой форме, а продолжительность высыпаний не превышает двух недель. Специфического лечения преимущественно не назначают. Педиатр может порекомендовать препараты, которые борются с симптомами болезни или комплексы, укрепляющие защитные силы организма.
Инфекционная эритема у взрослых проходит тяжелее: может подниматься температура, появляются симптомы общей интоксикации. Особенно опасно такое заболевание для женщин в первом-втором триместре беременности.
Мигрирующая эритема — Медицинский справочник
 Мигрирующая эритема
Мигрирующая эритемаМигрирующая эритема (хроническая мигрирующая эритема Афцелиуса-Липшютца) – кожное проявление первой стадии боррелиозной инфекции. Возникает в месте укуса заражённого боррелиозом клеща при проникновении возбудителя болезни в кожу со слюной насекомого. Отличительной особенностью эритемы является её постоянное увеличение в размерах с одновременным разрешением гиперемии в центре. Патология диагностируется после консультации врача-инфекциониста с учетом данных иммуноферментного анализа венозной крови на антитела к возбудителю. Лечение – антибиотикотерапия, иногда глюкокортикоиды и антигистаминные средства.
Общие сведения
Мигрирующая эритема – инфекционный дерматоз, возникающий при укусе клеща, который является передатчиком боррелиоза. Характеризуется высокой скоростью распространения и быстрым изменением границ патологического очага, что обуславливает использование слова «мигрирующая» в названии заболевания. Патология не имеет возрастных, расовых и гендерных особенностей. Природные очаги боррелиоза постоянно расширяются. Совсем недавно эндемичными территориями считались США, Австралия, островная Европа, Приморье и Сибирь, в настоящее время клещ встречается практически повсеместно. 80% случаев заболевания регистрируются летом.
Впервые «мигрирующий дерматит» неясной этиологии был описан А. Афцелиусом в 1908 году. Мигрирующей эритемой заболевание назвал Б. Липшютц в 1913 году. В качестве аллергической реакции кожи при болезни Лайма дерматологи рассматривают мигрирующую эритему, начиная с 70-80х годов прошлого века, после открытия боррелии и составления описания боррелиоза. В настоящее время связь между мигрирующей эритемой и боррелиозом практически не дискутируется, дерматоз считается ранним кожным маркером болезни Лайма. Актуальность проблемы связана с миграцией клещей, большим количеством заражённых боррелиозом особей в популяции, длительным периодом их активного существования (с мая по сентябрь), обитанием в лесных массивах, городских садах, парках и скверах.
Причины мигрирующей эритемы
Возбудитель мигрирующей эритемы – боррелия, переносчиком которой является заражённый иксодовый клещ. Существуют природные очаги его обитания, клещ встречается в лесах, прибрежных зонах и парках, где насекомое обитает на стеблях цветов и трав. Заражение человека происходит в момент укуса, когда со слюной клещ впрыскивает в кровь боррелию. Продолжительность пребывания переносчика на коже не имеет значения, инфекционно-аллергический процесс начинает развиваться сразу после проникновения слюны с возбудителем в кровь пациента. Хозяевами боррелий являются домашние или дикие животные, клещ выступает только в роли пожизненного носителя, становясь переносчиком инфекции после укуса заражённого животного.
Укус клеща нарушает целостность кожных покровов. Часть боррелий остаётся в месте внедрения, остальные с током крови и лимфы разносятся ко всем органам и тканям, оседают в лимфатических узлах. Инфекционно-аллергическая эритема является патогномоничным проявлением дебюта болезни Лайма и образуется на коже в первые часы с момента заражения. Вслед за ней через месяц появляется полиорганная симптоматика. Следует отметить тот факт, что в 25% случаев мигрирующая эритема не развивается. Вероятно, это связано с особенностями функционирования иммунной системы организма, силой ответной реакции, количеством проникшего в кожу возбудителя и его вирулентностью.
Боррелия внедряется в кожу, по лимфатическим сосудам проникает в глубокие слои и вызывает воспаление, одновременно сенсибилизируя дерму. В процессе альтерации, экссудации и пролиферации участвуют клетки иммунной и гистиоцитарной системы кожи, лимфоциты и макрофаги. Они связывают боррелии, воспринимая их как чужеродные антигены. Одновременно происходит стимуляция клеточной пролиферации с замещением дефекта ткани в месте укуса клеща.
Сама эритема возникает в результате извращённой реакции расширения сосудов кожи, замедления кровотока и увеличения давления плазмы на стенки капилляров. В результате перечисленных процессов «выдавленная» из сосудов часть плазмы пропитывает дерму, которая отекает, приподнимая пятно над окружающей кожей. Вслед за плазмой в дерму мигрируют Т-лимфоциты сосудистого русла, которые контролируют чужеродное внедрение, ликвидируя оставшиеся боррелии. Эритема начинает разрешаться с центра. В зоне первичного повреждения воспаление стихает, а по краям продолжает расти эритематозный вал из Т-лимфоцитов и дермальных клеток. Именно так, центробежно, увеличиваются размеры эритемы.
Симптомы мигрирующей эритемы
Мигрирующая эритема является ключевым признаком, позволяющим установить наличие боррелиоза, поэтому ранняя диагностика этого заболевания чрезвычайно важна. Патологический процесс при возникновении мигрирующей эритемы имеет инкубационный период продолжительностью 32 дня и включает 3 клинические стадии развития: раннюю, диссеминированную и позднюю.
На ранней (местной, локализованной) стадии мигрирующей эритемы на коже появляется ярко-розовое или красное пятно с папулой или макулой в центре (в месте укуса). Пятно немного выпуклое, горячее на ощупь, имеет чёткие границы и быстро растёт. После увеличения до 5 сантиметров начинается разрешение элемента в центральной части, пятно приобретает кольцевидную форму. Возможны неприятные ощущения, реже – зуд, жжение и боль в зоне поражения. Иногда наблюдаются продромальные явления, безжелтушный гепатит и признаки поражения мозговых оболочек. Пятна сохраняются в течение 3-30 дней, а затем начинают шелушиться и «растворяются», оставляя небольшую гиперпигментацию по контуру. При подключении антибактериальной терапии на этом патологический процесс останавливается. При отсутствии лечения или недостаточной терапии наступает вторая стадия.
В диссеминированной стадии мигрирующей эритемы боррелии в большом количестве поступают в кровь из лимфоузлов. Эритема увеличивается в размерах. Происходит дополнительная сенсибилизация организма, отмечается снижение иммунитета. Появляются новые множественные уртикарные высыпания и вторичные кольцевидные элементы, возможна доброкачественная лимфоцитома кожи. Присоединяются температура и головная боль, нарастают слабость и бессонница, выявляются неврологические и кардиальные симптомы. Вторая стадия длится от 6 месяцев до 2 лет. При недостаточном иммунном ответе, некорректно рассчитанной дозе лекарственного препарата, высокой вирулентности и большом количестве боррелий заболевание переходит в третью стадию.
Хроническая (поздняя) стадия мигрирующей эритемы характеризуется развитием акродерматита и хронического Лайм-артрита. Наблюдается симметричное поражение суставов, сопровождающееся отеком, ограничением движений, локальной гиперемией и гипертермией. Мигрирующая эритема приобретает фиолетовый оттенок, истончается и атрофируется в центре, через кожу начинают просвечивать сосуды и подлежащие ткани. При этом пятно по-прежнему растёт, увеличиваясь в размерах, но локализуется уже не в месте укуса клеща, а рядом с суставами или на разгибательной поверхности конечностей. Стадия длится годами.
Диагностика мигрирующей эритемы
Быстрота и точность диагностики при мигрирующей эритеме важны для своевременного купирования процесса. Диагноз выставляется коллегиально врачом-дерматологом и врачом-инфекционистом на основании клинической картины и данных анамнеза. Для подтверждения проводят иммуноферментный анализ венозной крови, взятой через 21 день после укуса клеща (раньше антитела не различимы), на антитела к боррелиям. Применяют метод непрямой иммунофлуоресценции (РНИФ), иммуноблоттинг (сочетание электрофореза и ИФА или РИА). Реже используют иммунофлюорометрию и реакцию непрямой агглютинации.
Для исключения менингита и сочетанной инфекции проводят люмбальную пункцию с исследованием спинномозговой жидкости методом ПЦР и ИФА. Патоморфологическая картина неспецифична. Мигрирующую эритему дифференцируют с укусами пчёл и других насекомых, дерматитом, трихофитией, сифилитической розеолой, склеродермией, эритемой Дарье, мигрирующим миазом.
Лечение мигрирующей эритемы
Самолечение исключается. Лечение мигрирующей эритемы патогенетическое, проводится врачом-инфекционистом. Необходимость в местной терапии отсутствует. Во время инкубационного периода превентивно в амбулаторных условиях назначают цефалоспорины, антибиотики тетрациклинового и пенициллинового ряда. Аналогичную терапию продолжают на ранней стадии заболевания. Индивидуальную схему приёма антибактериальных препаратов рассчитывают для каждого пациента на килограмм веса. При возникновении осложнений или резистентности к проводимой терапии осуществляют инъекционное введение антибиотиков в сочетании с антигистаминными средствами. В тяжёлых случаях применяют глюкокортикоиды.
После купирования мигрирующей эритемы пациент обязан находиться на диспансерном наблюдении у врача инфекциониста в течение 1,5-3 лет (в зависимости от тяжести патологического процесса), периодически сдавая анализ крови на титр антител к боррелиям.
Профилактика и пргноз мигрирующей эритемы
Специфической профилактики боррелиоза не существует. Летом, в фазу активной жизнедеятельности клещей, нужно минимизировать риск попадания насекомых на кожу: помнить, что клещи живут в траве, использовать репелленты при выезде на природу, одеваться в светлые одежды, максимально закрывающие кожу от насекомых (длинные рукава, брюки с резинками, высокие сапоги, головные уборы), осматривать кожу по возвращении домой.
При укусе клеща не следует дожидаться развития мигрирующей эритемы. Необходимо снять насекомое с кожи, поместить в герметичный сосуд и сдать на анализ в СЭС. Нужно обратиться к инфекционисту, который может сделать инъекцию интерферона или (реже) назначить профилактический курс антибактериальной терапии. После получения результатов анализа решение о дальнейшем ведении пациента принимает специалист. Прогноз при своевременной диагностике и лечении благоприятный.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
Мигрирующая эритема — лечение, симптомы, причины
Мигрирующая эритема представляет собой хроническое инфекционное заболевание, бактериального или вирусного происхождения, поражающее кожные покровы.
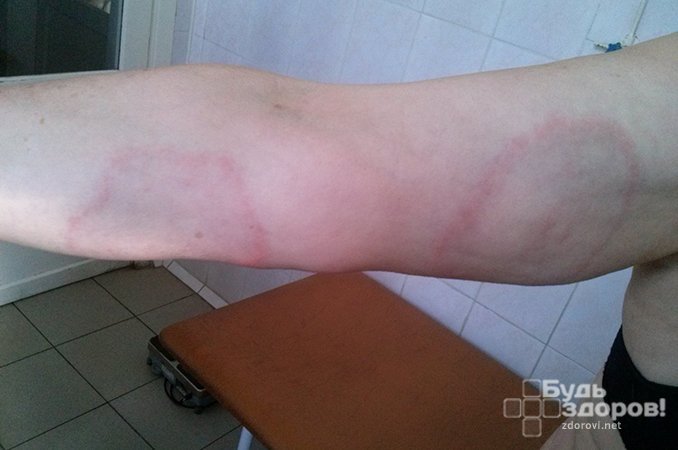
Причины заболевания
Причину этого заболевания часто довольно сложно установить, но в большинстве случаев ею являются укусы клещей иксодового типа. Путь передачи инфекции человеку трансмиссивный, инфекция передается со слюной зараженного клеща при его присасывании. Происходит заражение в основном в теплое время года (весенне-летний период) при прогулках за городом, в зонах отдыха и садовых участках, в лесной местности. Если своевременно не обратиться к врачу и не начать лечение, мигрирующая эритема может приобрести затяжной характер течения и привести к серьезным осложнениям. При хронической стадии, заболевание передается через кровь, во время беременности инфицированная мать может заразить своего будущего ребенка.
Симптомы мигрирующей эритемы
Симптомы мигрирующей эритемы появляются в течение 3-5 дней после укуса насекомого в виде небольшого, 1-2 см в диаметре, плоского покраснения кожи округлой формы (макулы) либо небольшой, до 1 см припухлости (папулы). Покраснение постепенно может увеличиться до 20 и более сантиметров, при этом центральная часть становится более бледной. Кроме округлой, очаг поражения может иметь и лентообразную форму с воспаленной каймой, которая при последующем увеличении размеров эритемы может проходить через грудную клетку, шею, лицо. Кольцевидная и лентообразная форма мигрирующей эритемы характеризуется ярко-красной внешней границей образования, но в некоторых случаях наблюдается равномерный красный цвет на всем участке поражения, также возможны появления везикул и участков некроза. Иногда больные испытывают неприятные ощущения в области локализации заболевания – резкую боль, сильный зуд и жжение.
Хроническая мигрирующая эритема
Возбудителем хронической мигрирующей эритемы или, как ее еще называют, болезни Лайма, или системного клещевого боррелиоза является переносимая клещами спирохета Borrelia burgdorferi. Клиническое проявление болезни можно условно поделить на три стадии:
- Локализованная стадия, может продолжаться от 3 до 40 дней, обычно проявляется кольцевидной эритемой вокруг места укуса клеща, поражение распространяется от центра к периферии и может иметь размеры от 2 до 20 см в диаметре. Иногда возможны проявления поражения кожи в виде крапивницы или диффузной эритемы. Наиболее часто болезнь Лайма локализуется в области грудной клетки, на голове и шее. Симптомами мигрирующей эритемы при этой стадии являются: головная боль, слабость, тошнота, рвота, увеличение лимфатических узлов, тяжелый оттек и зуд в зоне эритемы, инфильтраты и гиперестезия;
- Диссеминированная стадия, может проявляться в период с 3 по 21 неделю, для нее характерно возникновение таких осложнений как, миалгия, артриты, мигрирующая артралгия, неврит лицевого нерва и острый менингит, в редких случаях перикардит и миокардит;
- Стадия поздних проявлений, может длиться от нескольких месяцев до 10 и более лет. В этот период развивается хронический менингит, энцефаломиелит, полирадикулит, периферическая нейропатия.
Диагноз болезни Лайма основывается в основном по клинической картине при наличии хронической мигрирующей эритемы, серодиагностика в этом случае необходима только для подтверждения диагноза. Если эритема отсутствует, необходим полный сбор анамнеза при укусе клеща и проведение серологических тестов на наличие антител. Также широко применяется твердофазный иммуноферментный анализ, его рекомендуется делать не раньше трех недель после укуса клеща, так как при более раннем сроке антитела в крови не обнаружатся.
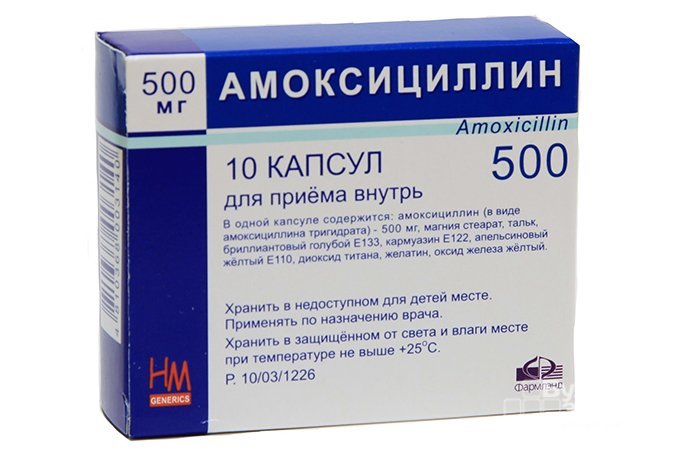
Лечение мигрирующей эритемы
Наиболее успешным является лечение мигрирующей эритемы на ранних стадиях заболевания. Лечение начинается только после прохождения полного обследования и проводится под контролем врачей. На начальной стадии заболевания взрослым и детям старше восьми лет прописывают амоксициллин либо доксициклин. Курс лечения длится обычно 2-3 недели, при необходимости назначается повторно. При поздних проявлениях мигрирующей эритемы и наличии осложнений назначают инъекции цефтриаксона и бензилпенициллина, лечение проходит в условиях стационара в течение 2-х недель. Ни в коем случае не пытайтесь лечить заболевание самостоятельно.
Для профилактики мигрирующей эритемы необходимо в период активности клещей, находясь в лесной местности, в зонах отдыха, использовать средства индивидуальной защиты – различные репелленты для отпугивания насекомых, а также специальные противоклещевых костюмы. После прогулок не забывайте тщательно осмотреть себя и своего ребенка для выявления клещей.
Мигрирующая эритема
Дерматоз инфекционного характера, который возникает на первых стадиях болезни Лайма. Кожное проявление размещается в зоне укуса клеща, который заражен боррелиозом. Возбудитель проникает в организм со слюной паукообразного. Эритема постоянно увеличивается по внешнему кругу, однако в центре сохраняется разрешение гиперемии. В диагностике и лечении принимают участие специалисты инфекционного и дерматологического профилей. Чтобы установить и подтвердить диагноз, врач анализирует клиническую картину, изучает анамнез, проводит физикальный осмотр и направляет пациента на дополнительные лабораторные и инструментальные обследования. Возможно выполнение иммуноферментного анализа, иммуноблоттинга, непрямой иммунофлюоресценции, иммунофлюорометрии, люмбальной пункции и полимеразной цепной реакции ликвора. Недуг лечат антигистаминными и антибактериальными (цефалоспорины, пенициллины, тетрациклины) препаратами, а при тяжелом течении – глюкокортикоидами. Медикаментозная схема определяется индивидуально. После исчезновения симптоматики, больной должен на протяжении 3 лет наблюдаться у доктора и сдавать кровь на анализ, выявляющий титры антител боррелий.
Причины мигрирующей эритемы
Инфекция передается с укусом зараженного иксодового клеща, в слюне которого содержатся боррелии. Насекомое является пожизненным носителем возбудителя, однако первичными хозяевами бореллий считают домашних и диких животных. Попадая в эпидермис, бактерии с током лимфы распространяются по организму и провоцируют воспалительный процесс. Со временем кожные сосуды расширяются, замедляется кровоток, увеличивается давление плазмы на капиллярные стенки и формируется эритема.
Симптомы мигрирующей эритемы
Данный инфекционный дерматоз сам по себе является специфическим признаком первой стадии болезни Лайма. Первые симптомы заболевания могут появиться лишь спустя месяц после заражения. Для раннего этапа характерно формирование выпуклого, горячего, красного пятна с папулой посередине и четкими границами. Со временем края внешнего круга расширяются. Когда пятно достигает пяти сантиметров, оно начинает разрешаться и становится кольцевидным. Редко кожное проявление сопровождается зудом, жжением либо болью в очаге поражения. У некоторых больных возможно появление безжелтушного гепатита, продромальных явлений и неврологической симптоматики. Дерматоз может сохраняться на протяжении месяца, и затем разрешается. Если на данной стадии уже проводится антибактериальная терапия, прогрессирование болезни Лайма останавливается.
Для диссеминированного этапа характерно снижение иммунных функций, увеличение эритемы в размерах, появление множественных уртикарных высыпаний и кольцевидных элементов. Также на данной стадии клиническая картина выражается повышенной температурой, головной болью, слабостью, бессонницей, неврологическими и кардиальными симптомами. Этот этап может продолжаться от полугода до двух лет.
При хронической мигрирующей эритеме отмечаются акродерматит и хронический Лайм-артит. У пациента симметрично поражаются суставы, возникают отеки, локальная гиперемия и гипертермия. Движения в суставе ограничены. Эритема становится фиолетовой и тонкой, однако продолжает разрастаться в зонах суставов и на разгибательных поверхностях рук и ног. Данная стадия может протекать на протяжении долгих лет.
Диагностика мигрирующей эритемы
В диагностике и лечении принимают участие специалисты инфекционного и дерматологического профилей. Чтобы установить и подтвердить диагноз, врач анализирует клиническую картину, изучает анамнез, проводит физикальный осмотр и направляет пациента на дополнительные лабораторные и инструментальные обследования. Возможно выполнение иммуноферментного анализа, иммуноблоттинга, непрямой иммунофлюоресценции, иммунофлюорометрии, люмбальной пункции и полимеразной цепной реакции ликвора. Заболевание отличают от укуса пчелы, дерматита, трихофитией, сифилитической розеолы, склеродермии и мигрирующего миаза.
Лечение мигрирующей эритемы
Недуг лечат антигистаминными и антибактериальными (цефалоспорины, пенициллины, тетрациклины) препаратами, а при тяжелом течении – глюкокортикоидами. Медикаментозная схема определяется индивидуально. После исчезновения симптоматики, больной должен на протяжении 3 лет наблюдаться у доктора и сдавать кровь на анализ, выявляющий титры антител боррелий.
Профилактика мигрирующей эритемы
Специфические методы профилактики не разработаны. Во время пребывания на природе необходимо пользоваться репеллентами и надевать закрытую, светлую одежду.


 Иногда заболевание носит умеренное течение и ограничивается возникновением нескольких покраснений кожи, а иногда носит тотальный характер, в этих случаях папулы быстро распространяются по телу, на нем могут возникать и лопаться пузыри, появляться микротрещины и кровянистые корочки.
Иногда заболевание носит умеренное течение и ограничивается возникновением нескольких покраснений кожи, а иногда носит тотальный характер, в этих случаях папулы быстро распространяются по телу, на нем могут возникать и лопаться пузыри, появляться микротрещины и кровянистые корочки.