Высота плаценты от внутреннего зева норма по неделям: причины, симптомы и лечение в статье врача УЗИ Белкина Л. В.
норма по неделям беременности, отклонения и их причины
Во время беременности главной защитой от проникновения токсинов и инфекций в организм будущего малыша служит плацента. Она формируется внутри матки после прикрепления оплодотворенной яйцеклетки.
Благодаря плаценте плод получает кислород и все полезные вещества. Иногда эмбриональный орган располагается слишком близко к внутреннему зеву матки, что грозит серьезными осложнениями. Почему так происходит, можно ли скорректировать положение плаценты до начала родов?
Содержание
- 1. Для чего при беременности необходимо определять высоту плаценты от внутреннего зева?
- 2. Методы диагностики
- 3. Нормы показателя по неделям беременности
- 4. Возможные отклонения и их причины
- 5. Терапевтическая тактика при обнаружении отклонений от нормы
- 6. Видео по теме статьи
- 7. Вопросы читателей и ответы эксперта
Для чего при беременности необходимо определять высоту плаценты от внутреннего зева?
Чаще всего детское место располагается по задней стенке матки. Это наиболее оптимальное прикрепление плацентарной оболочки для вынашивания ребенка. Когда плацента крепится к передней стенке или, что еще хуже, ко дну матки, беременная женщина сталкивается с множеством трудностей.
Это наиболее оптимальное прикрепление плацентарной оболочки для вынашивания ребенка. Когда плацента крепится к передней стенке или, что еще хуже, ко дну матки, беременная женщина сталкивается с множеством трудностей.
В норме детское место не должно приближаться к внутреннему зеву матки к моменту родов более чем на 7 см. Если нижний край плаценты находится на расстоянии менее 6 см от внутреннего зева, ставится диагноз «низкая плацентация». При частичном или полном перекрытии зева роды естественным путем могут привести к гибели пациентки. Предлежание является прямым показанием для кесарева сечения.
При отклонении от нормы высоты плаценты женщина должна находиться под наблюдением специалиста. Как правило, окончательный диагноз ставится только на 32-34 неделе беременности. К этому моменту в большинстве случаев меняется локализация плаценты. Если же этого не происходит, пациентка может столкнуться со следующими осложнениями:
- повреждение плаценты при резких движениях плода;
- развитие гипоксии;
- кровотечение;
- отслойка плаценты.

Главная опасность данной акушерской патологии заключается в отсутствии каких-либо внешних признаков. Только опытный врач может вовремя выявить проблему.
Методы диагностики
Диагностировать низкую плацентацию или предлежание плаценты можно с помощью УЗИ. Ультразвуковое исследование позволяет определить высоту нижнего края плацентарной оболочки, уровень кровотока в сосудах и оценить состояние плода. Благодаря этому методу исследования можно отследить состояние плаценты в динамике.
Обычно в течение всей беременности женщину направляют на УЗИ трижды: на 10-14, 19-23 и 32-36 неделях. При необходимости пациентку могут направить на дополнительную диагностику.
В некоторых случаях диагноз ставится по результатам влагалищного исследования. Однако к данному методу исследования прибегают крайне редко, т.к. это может стать причиной кровотечения.
Нормы показателя по неделям беременности
Нормой считается расположение нижнего края плацентарной оболочки выше внутреннего зева на 5 см во втором триместре и 7 см — в третьем триместре беременности. Когда край плаценты находится на расстоянии менее 3 см во втором триместре и 5 см — в третьем триместре беременности, это свидетельствует о развитии патологии. Самым опасным состоянием считается предлежание, в этом случае плацентарная ткань выходит за границы внутреннего зева.
Когда край плаценты находится на расстоянии менее 3 см во втором триместре и 5 см — в третьем триместре беременности, это свидетельствует о развитии патологии. Самым опасным состоянием считается предлежание, в этом случае плацентарная ткань выходит за границы внутреннего зева.
В зависимости от гестационного возраста плода нормой прикрепления плаценты считаются следующие показатели:
| Срок беременности, недели | Расстояние до внутреннего зева, см |
| 12-16 | 2 |
| 17-24 | 3 |
| 25-30 | 4 |
| 30-42 | 7 |
Возможные отклонения и их причины
Чаще всего выявить точную причину низкого расположения плаценты не представляется возможным. Однако специалисты выделяют несколько основных факторов, которые могут способствовать развитию данной патологии:
- физиологические аномалии;
- ранее перенесенные заболевания органов малого таза;
- гинекологические операции;
- возраст пациентки;
- неправильный образ жизни (злоупотребление алкоголем, табаком или употребление наркотиков).

При дистрофических изменениях слизистой оболочки матки или снижении протеолитических свойств плодного яйца во 2-3 триместрах беременности меняется локализация плаценты. Этому способствуют инфекции, передающиеся половым путем, воспалительные процессы в матке, аборты, кесарево сечение в анамнезе пациентки.
Довольно часто с такой проблемой сталкиваются будущие матери зрелого возраста (старше 35 лет) и многодетные женщины. Многоплодная беременность в разы повышает риск развития низкой плацентации.
Терапевтическая тактика при обнаружении отклонений от нормы
Если расположение плаценты вызывает у специалистов опасение, тогда пациентку берут под особый контроль. Ее в обязательном порядке регулярно направляют на УЗИ. Так удается минимизировать риски осложнений и вовремя начать соответствующее лечение. Будущей маме рекомендуют отказаться от тяжелых физических нагрузок и секса, чаще бывать на свежем воздухе и соблюдать диету. Показан постельный режим.
Низкая плацентация не поддается лечению. Как правило, женщина остается под наблюдением до 36 недели беременности. Если состояние пациентки ухудшается, ее госпитализируют. Назначаются противоанемические, гормональные препараты, витамины и спазмолитики.
Как правило, женщина остается под наблюдением до 36 недели беременности. Если состояние пациентки ухудшается, ее госпитализируют. Назначаются противоанемические, гормональные препараты, витамины и спазмолитики.
В гинекологической практике существуют 2 метода стимуляции миграции детского места:
- Магнезиальная терапия. В кровь женщины вводят препараты магния, способствующие расслаблению маточной мускулатуры.
- Лечение истмико-церквиальной недостаточности (ИЦН). Специалист устанавливает кольцо Мейера для поддержания шейки матки. Если этого недостаточно, внутренний зев матки сужают, накладывая швы.
Эффективность этих методов не доказана, не всегда проводимые манипуляции помогают пациентке выносить беременность до положенного срока. Однако во многих случаях правильные и своевременные действия медперсонала помогают женщине избежать тяжелых осложнений и родить здорового ребенка.
com/embed/Yt19I4vxHgA?wmode=transparent&autohide=1&controls=1&disablekb=0&showinfo=1&fs=1&iv_load_policy=3&modestbranding=1&rel=0&autoplay=0″ sandbox=»allow-scripts allow-same-origin allow-presentation allow-popups»>Врач акушер-гинеколог, репродуктолог, консультант по грудному вскармливанию, окончила ЧГУ им. Ульянова со специализацией гинекология, маммология Подробнее »
норма по неделям беременности, отклонения и их причины
Во время беременности главной защитой от проникновения токсинов и инфекций в организм будущего малыша служит плацента. Она формируется внутри матки после прикрепления оплодотворенной яйцеклетки.
Благодаря плаценте плод получает кислород и все полезные вещества. Иногда эмбриональный орган располагается слишком близко к внутреннему зеву матки, что грозит серьезными осложнениями. Почему так происходит, можно ли скорректировать положение плаценты до начала родов?
Содержание
- 1.
Для чего при беременности необходимо определять высоту плаценты от внутреннего зева?
- 2. Методы диагностики
- 3. Нормы показателя по неделям беременности
- 4. Возможные отклонения и их причины
- 5. Терапевтическая тактика при обнаружении отклонений от нормы
- 6. Видео по теме статьи
- 7. Вопросы читателей и ответы эксперта
Для чего при беременности необходимо определять высоту плаценты от внутреннего зева?
Чаще всего детское место располагается по задней стенке матки. Это наиболее оптимальное прикрепление плацентарной оболочки для вынашивания ребенка. Когда плацента крепится к передней стенке или, что еще хуже, ко дну матки, беременная женщина сталкивается с множеством трудностей.
В норме детское место не должно приближаться к внутреннему зеву матки к моменту родов более чем на 7 см. Если нижний край плаценты находится на расстоянии менее 6 см от внутреннего зева, ставится диагноз «низкая плацентация». При частичном или полном перекрытии зева роды естественным путем могут привести к гибели пациентки. Предлежание является прямым показанием для кесарева сечения.
Предлежание является прямым показанием для кесарева сечения.
При отклонении от нормы высоты плаценты женщина должна находиться под наблюдением специалиста. Как правило, окончательный диагноз ставится только на 32-34 неделе беременности. К этому моменту в большинстве случаев меняется локализация плаценты. Если же этого не происходит, пациентка может столкнуться со следующими осложнениями:
- повреждение плаценты при резких движениях плода;
- развитие гипоксии;
- кровотечение;
- отслойка плаценты.
Главная опасность данной акушерской патологии заключается в отсутствии каких-либо внешних признаков. Только опытный врач может вовремя выявить проблему.
Методы диагностики
Диагностировать низкую плацентацию или предлежание плаценты можно с помощью УЗИ. Ультразвуковое исследование позволяет определить высоту нижнего края плацентарной оболочки, уровень кровотока в сосудах и оценить состояние плода. Благодаря этому методу исследования можно отследить состояние плаценты в динамике.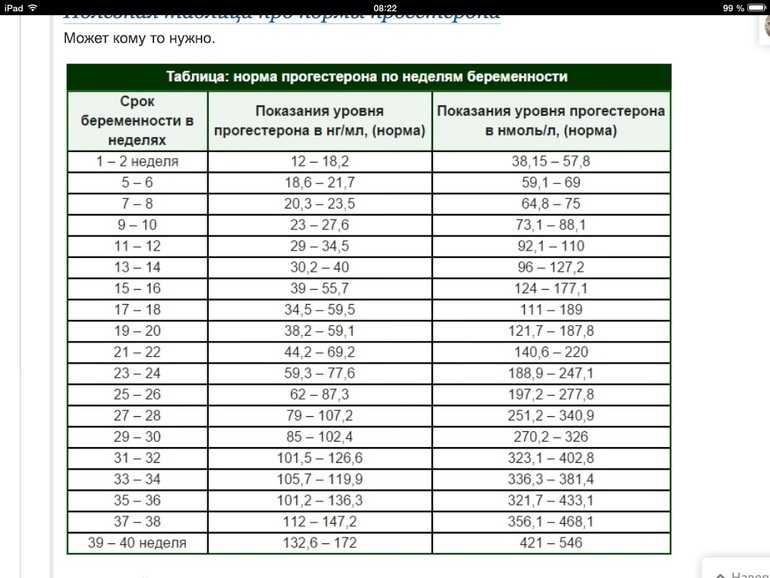
Обычно в течение всей беременности женщину направляют на УЗИ трижды: на 10-14, 19-23 и 32-36 неделях. При необходимости пациентку могут направить на дополнительную диагностику.
В некоторых случаях диагноз ставится по результатам влагалищного исследования. Однако к данному методу исследования прибегают крайне редко, т.к. это может стать причиной кровотечения.
Нормы показателя по неделям беременности
Нормой считается расположение нижнего края плацентарной оболочки выше внутреннего зева на 5 см во втором триместре и 7 см — в третьем триместре беременности. Когда край плаценты находится на расстоянии менее 3 см во втором триместре и 5 см — в третьем триместре беременности, это свидетельствует о развитии патологии. Самым опасным состоянием считается предлежание, в этом случае плацентарная ткань выходит за границы внутреннего зева.
В зависимости от гестационного возраста плода нормой прикрепления плаценты считаются следующие показатели:
| Срок беременности, недели | Расстояние до внутреннего зева, см |
| 12-16 | 2 |
| 17-24 | 3 |
| 25-30 | 4 |
| 30-42 | 7 |
Возможные отклонения и их причины
Чаще всего выявить точную причину низкого расположения плаценты не представляется возможным. Однако специалисты выделяют несколько основных факторов, которые могут способствовать развитию данной патологии:
Однако специалисты выделяют несколько основных факторов, которые могут способствовать развитию данной патологии:
- физиологические аномалии;
- ранее перенесенные заболевания органов малого таза;
- гинекологические операции;
- возраст пациентки;
- неправильный образ жизни (злоупотребление алкоголем, табаком или употребление наркотиков).
При дистрофических изменениях слизистой оболочки матки или снижении протеолитических свойств плодного яйца во 2-3 триместрах беременности меняется локализация плаценты. Этому способствуют инфекции, передающиеся половым путем, воспалительные процессы в матке, аборты, кесарево сечение в анамнезе пациентки.
Довольно часто с такой проблемой сталкиваются будущие матери зрелого возраста (старше 35 лет) и многодетные женщины. Многоплодная беременность в разы повышает риск развития низкой плацентации.
Терапевтическая тактика при обнаружении отклонений от нормы
Если расположение плаценты вызывает у специалистов опасение, тогда пациентку берут под особый контроль. Ее в обязательном порядке регулярно направляют на УЗИ. Так удается минимизировать риски осложнений и вовремя начать соответствующее лечение. Будущей маме рекомендуют отказаться от тяжелых физических нагрузок и секса, чаще бывать на свежем воздухе и соблюдать диету. Показан постельный режим.
Ее в обязательном порядке регулярно направляют на УЗИ. Так удается минимизировать риски осложнений и вовремя начать соответствующее лечение. Будущей маме рекомендуют отказаться от тяжелых физических нагрузок и секса, чаще бывать на свежем воздухе и соблюдать диету. Показан постельный режим.
Низкая плацентация не поддается лечению. Как правило, женщина остается под наблюдением до 36 недели беременности. Если состояние пациентки ухудшается, ее госпитализируют. Назначаются противоанемические, гормональные препараты, витамины и спазмолитики.
В гинекологической практике существуют 2 метода стимуляции миграции детского места:
- Магнезиальная терапия. В кровь женщины вводят препараты магния, способствующие расслаблению маточной мускулатуры.
- Лечение истмико-церквиальной недостаточности (ИЦН). Специалист устанавливает кольцо Мейера для поддержания шейки матки. Если этого недостаточно, внутренний зев матки сужают, накладывая швы.
Эффективность этих методов не доказана, не всегда проводимые манипуляции помогают пациентке выносить беременность до положенного срока. Однако во многих случаях правильные и своевременные действия медперсонала помогают женщине избежать тяжелых осложнений и родить здорового ребенка.
Однако во многих случаях правильные и своевременные действия медперсонала помогают женщине избежать тяжелых осложнений и родить здорового ребенка.
Врач акушер-гинеколог, репродуктолог, консультант по грудному вскармливанию, окончила ЧГУ им. Ульянова со специализацией гинекология, маммология Подробнее »
Предлежание плаценты — Канал лучшего здоровья
Резюме
Читать полный информационный бюллетень- Во время беременности плацента обеспечивает растущего ребенка кислородом и питательными веществами из кровотока матери.
- Предлежание плаценты означает, что плацента прикрепилась к дну матки, над шейкой матки или рядом с ней, что означает, что ребенок не может родиться естественным путем.

- Лечение направлено на облегчение симптомов и продление беременности как минимум до 36 недель.
Во время беременности плацента обеспечивает растущего ребенка кислородом и питательными веществами из кровотока матери. Предлежание плаценты означает, что плацента прикрепилась к низу матки, покрывая шейку матки.
Когда ребенок готов к рождению, шейка матки (шейка матки) расширяется (открывается), позволяя ребенку выйти из матки во влагалище. Когда у женщины предлежание плаценты (плацента прикрепилась к низу матки, над шейкой матки или рядом с ней), ребенок не может родиться через естественные родовые пути. «Частичное предлежание плаценты» означает, что шейка матки частично заблокирована, а «полное предлежание плаценты» означает, что шейка матки закрыта.
Некоторые из причин включают рубцевание слизистой оболочки матки (эндометрия) и аномалии плаценты. Около одной из каждых 200 беременностей страдает.
Симптомы
Наиболее важным симптомом предлежания плаценты является безболезненное вагинальное кровотечение через 20 недель. Однако существуют и другие причины вагинального кровотечения, помимо предлежания плаценты. Обо всех кровотечениях во время беременности следует сообщать своему врачу для скорейшего обследования и лечения.
Однако существуют и другие причины вагинального кровотечения, помимо предлежания плаценты. Обо всех кровотечениях во время беременности следует сообщать своему врачу для скорейшего обследования и лечения.
Почему происходит кровотечение
На более поздних сроках беременности нижняя часть матки истончается и расширяется, чтобы вместить растущего ребенка. Если плацента прикреплена к дну матки (как это происходит при предлежании плаценты), это истончение и распространение отделяет плаценту и вызывает кровотечение.
Половой акт также может вызвать кровотечение из предлежания плаценты на более поздних сроках беременности. Во время родов шейка матки истончается и расширяется, что обычно позволяет ребенку выйти во влагалище. При предлежании плаценты расширение шейки матки еще больше разрывает плаценту и вызывает кровотечение. 9

Причины и факторы риска
Некоторые из возможных причин и факторов риска предлежания плаценты включают:
- Низкая имплантация оплодотворенной яйцеклетки слизистая оболочка матки ( эндометрий)
- Аномалии плаценты
- Многоплодные дети, например, двойня
- Многоплодная беременность — женщина, у которой уже было шесть или более родов, имеет риск один к 20.
Методы диагностики
Беременная женщина с любым вагинальным кровотечением должна быть госпитализирована и обследована. Некоторые из тестов, используемых для диагностики предлежания плаценты, включают:
- Ультразвуковое сканирование
- Ощупывание живота матери для определения положения ребенка (ребенок лежит боком или предлежит дном вперед примерно в одном из трех случаев предлежания плаценты).
Следует строго избегать пальцевого вагинального исследования
Иногда трудно отличить предлежание плаценты от отслойки плаценты. Отслойка плаценты – это состояние, при котором плацента отделяется от стенки матки. Оба состояния отмечаются обильным кровотечением ярко-красной кровью.
Отслойка плаценты – это состояние, при котором плацента отделяется от стенки матки. Оба состояния отмечаются обильным кровотечением ярко-красной кровью.
Вагинальное исследование часто используется для диагностики отслойки плаценты, но может вызвать более сильное кровотечение в случае предлежания плаценты. В первую очередь следует всегда делать УЗИ, а в случае предлежания плаценты строго избегать пальцевого (пальцевого) вагинального исследования.
Врач может очень осторожно провести влагалищное исследование с помощью зеркала, чтобы убедиться, что кровотечение не идет из шейки матки или влагалища. После постановки диагноза необходимо очень тщательно наблюдать за течением беременности. Предлежание плаценты является потенциально опасным состоянием как для матери, так и для ее ребенка.
Варианты лечения различаются
Лечение зависит от ряда факторов, включая:
- Полное или частичное предлежание плаценты
- Точное расположение плаценты
- Количество потерянной крови
- Срок беременности ребенок
- Положение ребенка
- Здоровье ребенка
- Здоровье матери.

Лечение во время беременности
Медикаментозное лечение направлено на облегчение симптомов и продление беременности. Возможные варианты:
- Постельный режим.
- Госпитализация.
- Тщательный мониторинг, например, использование фетального монитора и регулярная проверка показателей жизнедеятельности матери (например, артериального давления).
- Переливание крови матери.
- Избегание любых действий, вызывающих сокращения матки или раздражающих шейку матки, таких как половые сношения или оргазмы.
Роды
Когда ребенок становится достаточно взрослым для родов, обычно выполняется кесарево сечение. Возможно, ребенку потребуется наблюдение в реанимации, чтобы убедиться, что все в порядке. Мать пройдет ряд тестов, в том числе тесты для проверки количества клеток крови и свертываемости крови.
Где можно получить помощь
- Ваш врач общей практики
- Акушер
- Отделение неотложной помощи ближайшей больницы
- Всегда вызывайте скорую помощь в экстренных случаях Тел.
 000
000 - Сексуальное здоровье Виктории (SHV)Внешняя ссылка. Чтобы записаться на прием, позвоните в клинику SHV Melbourne CBD Clinic: (03) 9660 4700 или позвоните в клинику SHV Box Hill: (03) 9257 0100 или (бесплатный звонок): 1800 013 952. Эти услуги ориентированы на молодежь.
- «Предлежание плаценты» [онлайн], в Руководстве по диагностике и терапии Merck, раздел 18, Гинекология и акушерство, глава 252, Аномалии беременности. Редакторы Р. Беркоу, М. Бирс, А. Флетчер и Р. Богин. Merck & Co. Inc., Уайтхаус Стейшн, Нью-Джерси, США.
Эта страница была подготовлена в консультации с и одобрена к:
Предлежание плаценты | March of Dimes
Предлежание плаценты возникает, когда плацента располагается низко в матке и полностью или частично закрывает вход во влагалище.
Если у вас развивается заболевание на ранних сроках беременности, обычно это не проблема, поскольку плацента растет вверх вместе с маткой во время беременности.

Если у вас разовьется заболевание на более поздних сроках беременности и родовые пути заблокированы, это может вызвать серьезное кровотечение и предотвратить вагинальные роды.
Поговорите со своими поставщиками медицинских услуг о способах борьбы с предлежанием плаценты, что может включать плановое кесарево сечение (кесарево сечение).
Плацента прикрепляется к стенке матки (матке) и снабжает ребенка пищей и кислородом через пуповину.
Предлежание плаценты — это состояние, при котором плацента располагается очень низко в матке и закрывает все или часть отверстия шейки матки, расположенного в верхней части влагалища.
Предлежание плаценты случается примерно в 1 из 200 беременностей. Если у вас предлежание плаценты на ранних сроках беременности, обычно это не проблема, потому что оно может пройти по мере роста беременности. Однако, если он сохраняется, это может вызвать серьезное кровотечение и другие осложнения на более поздних сроках беременности.
В норме плацента врастает в верхнюю часть стенки матки, в сторону от шейки матки. Он остается там, пока ваш ребенок не родится. На последнем этапе родов, после рождения ребенка, плацента отделяется от стенки, и ваши сокращения помогают протолкнуть ее в родовой канал (влагалище). Это также называется послед.
Во время родов ваш ребенок проходит через шейку матки в родовые пути. Если у вас предлежание плаценты, когда шейка матки начинает истончаться (стираться) и открываться (расширяться), кровеносные сосуды, соединяющие плаценту с маткой, могут порваться. Это может вызвать сильное кровотечение во время родов и подвергнуть опасности вас и вашего ребенка.
Если при УЗИ определяется предлежание плаценты, которое блокирует шейку матки, вагинальные исследования не проводятся и планируется плановое кесарево сечение.
Что вызывает предлежание плаценты?
Никто не знает, что вызывает предлежание плаценты. Однако у вас может быть более высокий риск предлежания плаценты, если вы:
- В прошлом вам делали кесарево сечение.

- Было проведено экстракорпоральное оплодотворение по поводу бесплодия.
- Курить сигареты.
- Употребляйте кокаин.
- 35 лет и старше.
- Были беременны раньше.
- Беременные двойней, тройней и более.
- У вас было предлежание плаценты во время предыдущей беременности.
- Вы перенесли операцию на внутренних репродуктивных органах, такую как миомэктомия или удаление ткани из слизистой оболочки матки (это также называется расширением и выскабливанием или D&C). Некоторые люди имеют D&C после выкидыша.
Если у вас уже было предлежание плаценты, каковы шансы, что оно повторится?
Если у вас было предлежание плаценты во время прошлой беременности, вероятность того, что оно возникнет снова, составляет от 2 до 3 из 100 (от 2 до 3 процентов).
Каковы симптомы предлежания плаценты?
В большинстве случаев предлежание плаценты протекает бессимптомно; это часто обнаруживается во время обычного ультразвукового исследования.
Для тех, у кого есть симптомы, наиболее распространенным является безболезненное кровотечение из влагалища во второй половине беременности. У вас также могут быть схватки. Немедленно позвоните своему врачу, если во время беременности у вас возникнет вагинальное кровотечение. Если кровотечение сильное, обратитесь в больницу.
Не у всех с предлежанием плаценты возникают вагинальные кровотечения. Фактически, около трети людей с предлежанием плаценты не имеют этого симптома.
Как диагностируется предлежание плаценты?
Пренатальный тест, который использует звуковые волны, чтобы показать изображение вашего ребенка в утробе матери (ультразвук), обычно позволяет обнаружить предлежание плаценты и определить ее местонахождение. В некоторых случаях врач может вместо этого провести УЗИ через родовые пути (трансвагинальное УЗИ) или транслабиальное УЗИ. Там, где это возможно, можно использовать трехмерное УЗИ.
Даже если у вас нет вагинального кровотечения, плановое УЗИ во втором триместре может показать предлежание плаценты. Не слишком беспокойтесь, если это произойдет. Предлежание плаценты, обнаруженное во втором триместре, требует повторных последующих ультразвуковых исследований, чтобы убедиться, что шейка матки больше не заблокирована. Если плацента больше не закрывает отверстие шейки матки, обычно можно родить через естественные родовые пути.
Не слишком беспокойтесь, если это произойдет. Предлежание плаценты, обнаруженное во втором триместре, требует повторных последующих ультразвуковых исследований, чтобы убедиться, что шейка матки больше не заблокирована. Если плацента больше не закрывает отверстие шейки матки, обычно можно родить через естественные родовые пути.
Как лечить предлежание плаценты?
Лечение зависит от срока беременности, серьезности кровотечения и здоровья вас и вашего ребенка. Цель состоит в том, чтобы сохранить беременность как можно дольше. Ваш врач может порекомендовать не проводить вагинальные исследования или заниматься сексом, чтобы предотвратить повреждение плаценты и кровотечение. Врачи рекомендуют кесарево сечение почти всем с предлежанием плаценты, чтобы предотвратить сильное кровотечение.
Если вы беременны на ранних сроках и у вас нет симптомов, врач, вероятно, не порекомендует никакого лечения, но назначит повторные УЗИ, чтобы убедиться, что все в порядке.
Если у вас кровотечение в результате предлежания плаценты, вы должны находиться под пристальным наблюдением в больнице. Если анализы показывают, что вы и ваш ребенок чувствуете себя хорошо, ваш врач может назначить вам лечение, чтобы попытаться сохранить вашу беременность как можно дольше.
Если у вас сильное кровотечение, вас могут лечить путем переливания новой крови (переливание крови). Ваш врач также может дать вам лекарства, называемые кортикостероидами, чтобы помочь ускорить развитие легких и других органов вашего ребенка в случае необходимости преждевременных родов.
Ваш врач может пожелать, чтобы вы оставались в больнице до родов. Если кровотечение остановится, вы сможете вернуться домой. Если у вас сильное кровотечение из-за предлежания плаценты на сроке от 34 до 36 недель беременности, врач может порекомендовать немедленное кесарево сечение.
На сроке от 36 до 37 недель врач может предложить провести амниоцентез, чтобы проверить амниотическую жидкость вокруг вашего ребенка, чтобы увидеть, полностью ли развиты легкие.
На любом сроке беременности может потребоваться экстренное кесарево сечение, если у вас опасно сильное кровотечение или если у вас и вашего ребенка возникли проблемы.
Чего следует избегать при предлежании плаценты?
Если у вас предлежание плаценты, которое не требует немедленного лечения, ваш врач может порекомендовать вам избегать следующих действий:
- Секс, ведущий к оргазму
- Вагинальное проникновение или вагинальные исследования
- Умеренные и напряженные упражнения
- Подъем более 20 фунтов
- Стоять более четырех часов
Все эти действия могут привести к схваткам, которые могут привести к кровотечению.



 Для чего при беременности необходимо определять высоту плаценты от внутреннего зева?
Для чего при беременности необходимо определять высоту плаценты от внутреннего зева?

 000
000