Желтая кожа вокруг рта причины: Желтые пятна на коже — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
Малассезиозный дерматит у собак: Симптомы и лечение
Содержание
- Возможные причины малассезиозного дерматита
- Клиническая картина малассезиозного дерматита
- Постановка диагноза
- Лечение
Малассезия – это вид мелкого (5-7 мкм) дрожжевого грибка, который в норме живет на кожных покровах, в том числе в ушных каналах, человека и большинства животных и является одним из компонентов естественной защиты кожи. Данные грибы не заразны в отличие от грибов, вызывающих лишай, и при диагнозе «малассезиозный дерматит» собака не нуждается в изоляции. Обычно организм хозяина спокойно относится к малассезии. Он знает, сколько этого грибка должно быть на коже, как регулировать его количество. Однако, некоторые предрасполагающие факторы и различные кожные заболевания могут нарушить естественное равновесие, в последующем приводя к увеличению количества малассезии на коже. То есть, малассезиозный дерматит всегда является вторичным симптомом, который возникает в ответ на нарушение кожной микросреды по причине какого-либо основного кожного заболевания.
Возможные причины малассезиозного дерматита:
Малассезиозный дерматит может развиваться на фоне таких заболеваний как атопический (по данным некоторых исследований это один из самых частых симптомов атопического дерматита) и блошиный аллергический дерматит, эндокринные нарушения, в частности гипотиреоз, синдром Кушинга (первичный или вызванный применением гормонов), паразитарные заболевания, в первую очередь демодекоз, а также при первичной или вторичной себорее (заболевании, связанном с повышенной секрецией сальных желёз и шелушением кожи). Все перечисленные заболевания приводят к нарушению нормальной работы кожного барьера. Дрожжевые грибы начинают более активно размножаться на коже, выделяя вещества, еще больше разрушающие защитный слой и ускоряющие процесс нормального слущивания клеток кожи. Кроме того, нормальные сожители кожных покровов – бактерии – также увеличивают свою численность при грибковом переросте (размножении грибков сверх нормального). Из-за этих изменений со временем появляются кожный зуд и раздражение. Часто может создаться так называемый порочный круг, когда большое количество грибов вызывает воспаление, а воспаление в свою очередь стимулирует размножение грибов.
Дрожжевые грибы начинают более активно размножаться на коже, выделяя вещества, еще больше разрушающие защитный слой и ускоряющие процесс нормального слущивания клеток кожи. Кроме того, нормальные сожители кожных покровов – бактерии – также увеличивают свою численность при грибковом переросте (размножении грибков сверх нормального). Из-за этих изменений со временем появляются кожный зуд и раздражение. Часто может создаться так называемый порочный круг, когда большое количество грибов вызывает воспаление, а воспаление в свою очередь стимулирует размножение грибов.
Также, при отсутствии признаков активного основного заболевания предрасполагать к увеличению количества дрожжевого грибка на коже могут повышенная влажность на различных участках кожи (часто это межпальцевые пространства и ушные каналы), повышенная продукция кожного сала и/или серы, выраженная складчатость кожи морды или тела собаки. При этом обострения малассезиозного дерматита часто происходят весной и осенью, так как сырая погода тоже способствует активному росту дрожжевых грибов.
Клиническая картина малассезиозного дерматита:
Малассезиозный дерматит у собак проявляется локальным (может страдать один участок тела) или генерализованным (очаги обширные, локализуются на нескольких участках тела) поражением кожи, сопровождающимся выраженным зудом. Характерными зонами для малассезиозного дерматита собак является кожа паха, подмышек, межпальцевых пространств, ушных каналов, складок морды и хвоста. Также может поражаться кожа нижней поверхности шеи, вокруг губ, перианальной (вокруг анального отверстия) и перивульварной (вокруг гениталий у самок) области.
В начале болезни на коже появляется эритема (краснота), папулезная сыпь (мелкие прыщики без гнойного содержимого), шерсть в этих местах может приобретать ржавый оттенок. При этом собака, испытывая интенсивный зуд, старается почесать лапой, вылизать или потереть об предметы измененный участок тела, чем травмирует его. На больном месте появляются корочки, царапины, шерсть выпадает и на коже появляется неприятный сальный налет с характерным прогорклым запахом. При длительном течении малассезиозного дерматита без лечения кожа в пораженных местах лихенифицируется (утолщается, теряет эластичность и приобретает мозаичный рисунок) и гиперпигментируется (приобретает интенсивное серо-черное окрашивание).
При длительном течении малассезиозного дерматита без лечения кожа в пораженных местах лихенифицируется (утолщается, теряет эластичность и приобретает мозаичный рисунок) и гиперпигментируется (приобретает интенсивное серо-черное окрашивание).
Поражение ушных каналов также вызывает зуд, из-за которого собака трясет головой, чешет уши. Кожа ушных раковин приобретает интенсивный красный цвет, может отекать. На складках раковины появляется большое количество коричневых мазевидных выделений. Кожа ушных раковин со временем также может лихенифицироваться и гиперпигментироваться.
Малассезиозный дерматит собак фотоПостановка диагноза:
Диагноз «малассезиозный дерматит» ставится на основании данных анамнеза (возраст начала симптомов, порода), клинического осмотра (учитывают количество и внешний вид пораженных зон), диагностических исследований и ответа на пробное лечение.
В качестве диагностического исследования для выявления повышенного количества грибов малассезия используются мазки-отпечатки с пораженной кожи и наружного слухового прохода, которые врач может изучить во время приема.
Важно помнить, что схожим внешним видом могут обладать поражения при атопическом аллергическом дерматите, паразитарных дерматозах (саркоптозе и демодекозе) и различных нарушениях кератинизации (ороговения клеток эпидермиса), но количество дрожжевых грибов при этом может быть не повышено. Поэтому самостоятельное назначение собаке противогрибковых препаратов без визита к врачу может быть необоснованным.
Лечение:
При постановке диагноза малассезиозный дерматит у собак лечение включает в себя наружные (шампуни, мази, растворы) и системные средства (таблетки). В большинстве случаев при выявлении основной причины и незапущенном течении малассезиозного дерматита для лечения достаточно наружных средств.
Небольшие пораженные участки кожи смазывают противогрибковыми мазями с 1-2% кетоконазолом, 2% миконазолом, 2% климбазолом или тербинафином 1-2 раза в день. Также возможно применение в качестве местного противогрибкового средства 2-4% раствора хлоргексидина или смеси столового уксуса с водой в пропорции 1:3 или 1:4 (уксус подкисляет среду и не дает развиваться грибкам). Пораженную кожу также можно обрабатывать 2% раствором лайм сульфура и 0,2% раствором энилконазола.
Также возможно применение в качестве местного противогрибкового средства 2-4% раствора хлоргексидина или смеси столового уксуса с водой в пропорции 1:3 или 1:4 (уксус подкисляет среду и не дает развиваться грибкам). Пораженную кожу также можно обрабатывать 2% раствором лайм сульфура и 0,2% раствором энилконазола.
При малассезиозном отите у собак используются различные капли с противогрибковыми компонентами.
Если площадь поражений большая, то собаку купают 2 раза в неделю с противогрибковым шампунем, выдерживая его на коже до 10 минут.
Необходимость назначения системных противогрибковых препаратов (таблеток) остается на усмотрение лечащего врача.
Так как малассезиозный дерматит у собак сопровождается активным зудом, его можно снимать противозудными препаратами. Для этого подходит такой препарат как Апоквел. Ранее в арсенале ветеринарного врача для снятия зуда и воспаления кожи были только гормональные препараты (антигистаминные препараты очень слабо работают при зуде у собак и кошек), но их применение было сопряжено с высоким риском побочных эффектов. Апоквел же позволяет в короткие сроки (спустя уже в среднем 4 часа после приема препарата) уменьшить симптомы зуда и воспаления кожи у собаки. Кроме того, Апоквел хорошо переносится при длительном применении, легко дозируется и не вызывает привыкания. Данный препарат можно сочетать с наружными и системными противогрибковыми средствами, что позволяет ускорить исчезновение симптомов малассезиозного дерматита.
Апоквел же позволяет в короткие сроки (спустя уже в среднем 4 часа после приема препарата) уменьшить симптомы зуда и воспаления кожи у собаки. Кроме того, Апоквел хорошо переносится при длительном применении, легко дозируется и не вызывает привыкания. Данный препарат можно сочетать с наружными и системными противогрибковыми средствами, что позволяет ускорить исчезновение симптомов малассезиозного дерматита.
Длительность лечения малассезиозного дерматита зависит от каждого конкретного случая. Так, поражения небольшой площади с известным основным заболеванием могут улучшиться уже за 1-2 недели на фоне лечения. При обширных поражениях и/или неизвестном первичном заболевании лечение может длиться от трех недель и более. Кроме того, в более сложных случаях выше риск рецидивного (повторного) развития малассезиозного дерматита. Динамика малассезиозного дерматита обязательно оценивается ветеринарным врачом каждые три-четыре недели на фоне лечения путем осмотра и контрольных мазков-отпечатков с поражений. После исчезновения всех симптомов местную и системную терапию продлевают еще на две недели, а затем отменяют.
После исчезновения всех симптомов местную и системную терапию продлевают еще на две недели, а затем отменяют.
Важно помнить, что при постановке диагноза малассезиозный дерматит у собак, лечение может быть простым и легким при условии раннего обращения к ветеринарному врачу. Не допустить рецидива малассезиозного дерматита получится, если удалось выяснить его причину (это может потребовать времени и дополнительных исследований) и взять её под контроль.
Берегите себя и своих питомцев.
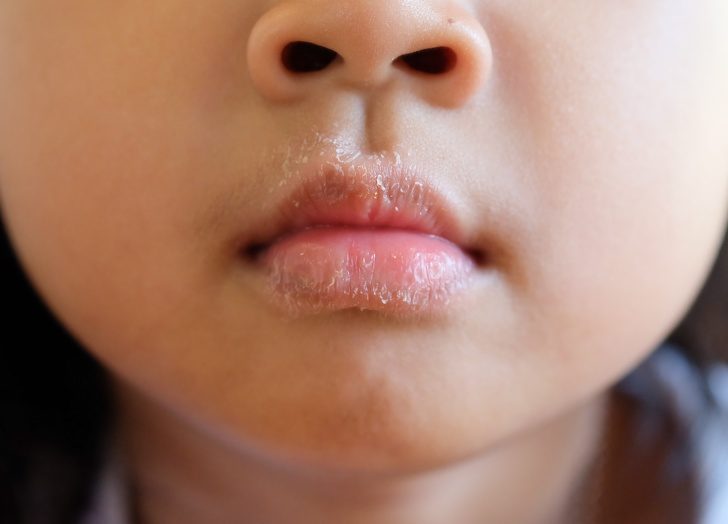
Почему у ребенка появляются заеды?
Практически каждую ранку в области наружной и внутренней поверхности губ, а также уголка рта можно назвать заедой. Исключение составляют травматические повреждения кожи и слизистых, которые у деток встречаются довольно часто. Такие ранки хоть и напоминают заеды, но имеют совсем другое происхождение.
Если говорить кратко, то заеды у ребенка могут возникать вследствие инфицирования, аллергических реакций, дефицита витаминов. В большинстве случаев заеды у детей вызваны стрептококками.
Хотя по мнению педиатров, самой распространенной причиной появления заед у ребенка является дефицит рибофлавина, который необходим для здоровья кожи и нормального роста волос и ногтей. Также часто заеды возникают из-за снижения иммунитета и некоторых заболеваний. У многих детей, страдающих заедами, встречаются также в анамнезе хронический тонзиллит, кариес, частые простудные и вирусные заболевания. Среди причин заед у ребенка могут быть также стафилококки, стрептококки, грибковые заболевания, глистные инвазии. Своевременное лечение подобных поражений кожи помогает избавиться от таких неприятных последствий.
В этиологии истинной заеды у детей имеют значение несколько факторов. Самыми главными из них являются:
- Микробы;
- Аллергические реакции;
- Различные заболевания и патологические отклонения в организме;
Не зависимо от первопричины возникновения заеды у деток, все равно, центральным её звеном является микробный фактор. При этом возбудителями становятся обычные микроорганизмы, которые в норме обитают на поверхности кожи. Но, когда организм ребенка здоров, то такие микробы не вызывают никаких проявлений. Как только происходит снижение защитных сил, они сразу же начинают активно размножаться, вызывая воспаление кожи с образованием ранок на губах или в уголках рта (заеды).
Но, когда организм ребенка здоров, то такие микробы не вызывают никаких проявлений. Как только происходит снижение защитных сил, они сразу же начинают активно размножаться, вызывая воспаление кожи с образованием ранок на губах или в уголках рта (заеды).
В отношении конкретных видов возбудителей, провоцирующих образование заеды, основная роль принадлежит стрептококковой и грибковой инфекции. Именно эти два класса микробов обитают на поверхности кожи у детей и способны вызвать воспалительное поражение поверхностных слоев кожи, которое заканчивается образованием небольшой язвенной поверхности, которую и называют заедой.
Важно! Для возникновения заеды должно произойти снижение иммунной функции детского организма, на фоне которой активизируется условно-патогенная микрофлора (грибки и стептококки). Иногда подобное состояние возникает в результате инфицирования этими микробами из окружающей среды.
Привести к этому самому снижению иммунного надзора способны такие факторы:
- Простудные заболевания;
- Повышение температуры тела;
- Аллергические реакции;
- Инфицированные патогенными микробами продукты питания, игрушки и предметы, которые ребенок тянет в рот;
- Анемия различных видов и происхождения;
- Гиповитаминоз;
- Заболевания иммунной системы;
- Болезни системы крови;
- Химиотерапия в анамнезе.

Самое важное, что заеды у деток – явление не частое. Но, если они возникают, то как правило, носят длительное течение. Больше всего склонны к их появлению дети в переходные возрастные периоды (6-8 лет и 13-17 лет).
Симптомы заед у ребенка
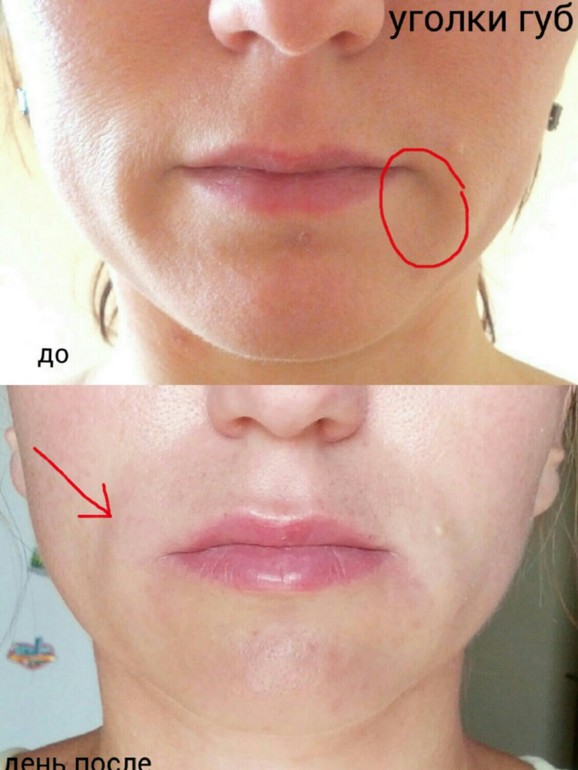
Среди первых симптомов заед у ребенка в уголках рта появляются пузырьки небольшого размера, которые со временем лопаются, а на их месте образуется эрозия. Кожа уголков губ становится влажной и кровоточит, появляются микротрещинки. Эрозия то заживает, то снова воспаляется. Дети могут испытывать болезненные ощущения, мешающие принимать им пищу и разговаривать.
Лечение заед у ребенка
Лечение заед должно быть комплексным. Перед началом лечения проводят лабораторную диагностику для выявления возбудителя и осуществления более эффективного лечения. Делают также общий анализ крови, посев кала на энтеробиоз и дисбактериоз, обследуют щитовидную железу. Помимо антибактериальных мазей и антисептических примочек, назначают поливитамины, иммуностимуляторы, лечат дисбактериоз.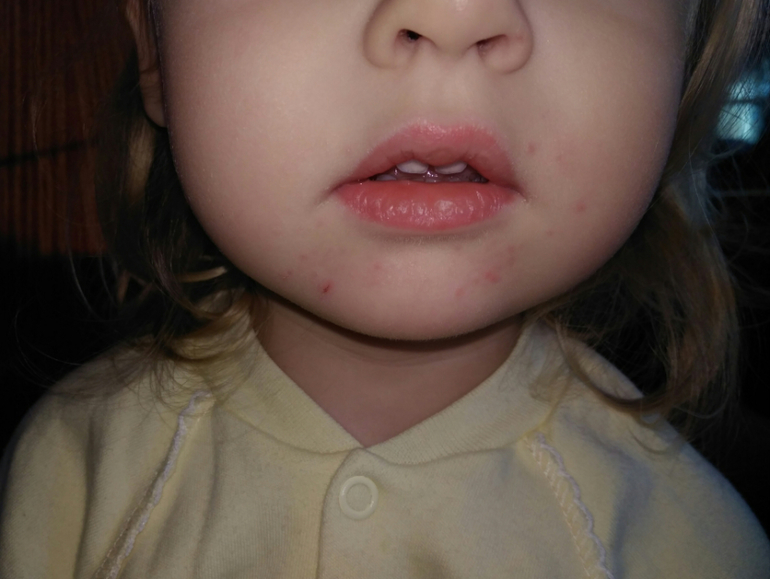
Если у ребенка не проходят заеды
Иногда случается так, что заеды длительное время не поддаются местному лечению. Такое возможно, даже несмотря на использование разных комбинаций средств, действие которых направлено на разные причины и механизмы развития этой проблемы. Подобная ситуация однозначно свидетельствует о серьезном ослаблении иммунных и защитных ресурсов организма. Поэтому каждая мама обязана учитывать этот факт. Ведь дети с таким проблемами подлежат тщательному обследованию:
- Осмотр педиатра;
- Консультация дерматолога;
- Общий анализ крови и мочи;
- Биохимические исследования крови;
- Посев из заеды на микрофлору и её чувствительность к действию конкретных препаратов;
Это поможет установить истинную причину образования заед у ребенка и их устойчивости к местному лечению.
За длительно незаживающей заедой всегда скрыты серьезные проблемы со здоровьем.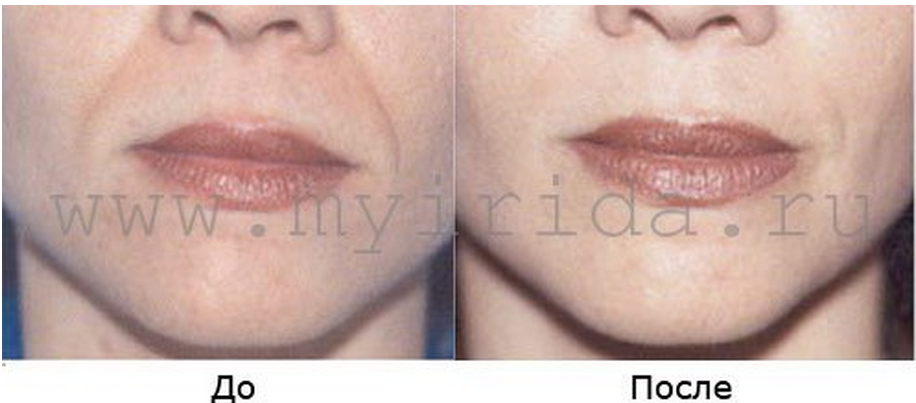 Главное вовремя их выявить. Это не только избавит от заеды, но и предотвратит прогрессирование причинного заболевания.
Главное вовремя их выявить. Это не только избавит от заеды, но и предотвратит прогрессирование причинного заболевания.
Дополнительные меры
При стойких к лечению ранках в сочетании с местными препаратами могут быть назначены:
- Антибиотики для системного применения: азитромицин, флемоксин, аугментин в небольших дозировках;
- Противогрибковые средства: фуцис, флуконазол, нистатин;
- Средства для укрепления иммунитета;
- Витаминные препараты: витамины А, Е, С, В, мульти-табс, киндер биовиталь.
Нельзя заниматься самолечением,обязательна консультация врача-стоматолога.
Изображения, симптомы, причины и диагностика
Желтуха
«Желтуха» — это медицинский термин, описывающий пожелтение кожи и глаз. Сама по себе желтуха не является болезнью, но является симптомом нескольких возможных основных заболеваний. Желтуха возникает, когда в организме слишком много билирубина. Билирубин — это желтый пигмент, который образуется в результате распада мертвых эритроцитов в печени. В норме печень избавляется от билирубина вместе со старыми эритроцитами.
В норме печень избавляется от билирубина вместе со старыми эритроцитами.
Желтуха может указывать на серьезное нарушение функции эритроцитов, печени, желчного пузыря или поджелудочной железы.
Многие внутренние заболевания могут вызывать пожелтение кожи. Вот список из 23 возможных причин.
Внимание: впереди графические изображения.
Гепатит
- Это воспалительное заболевание печени вызывается инфекцией, аутоиммунным заболеванием, сильной кровопотерей, приемом лекарств, наркотиков, токсинов или алкоголя.
- Может быть острым или хроническим, в зависимости от причины.
- Возможными симптомами являются утомляемость, вялость, потеря аппетита, тошнота, рвота, кожный зуд, боль в правой верхней части живота, пожелтение кожи или глаз и скопление жидкости в брюшной полости.
Читать статью о гепатите полностью.
Желтуха новорожденных
- Желтуха новорожденных — это распространенное состояние, возникающее при повышении уровня билирубина в крови ребенка вскоре после рождения.

- Он часто проходит сам по себе по мере развития печени ребенка и по мере того, как ребенок начинает есть, что способствует прохождению билирубина через организм.
- Очень высокий уровень билирубина может подвергнуть ребенка риску глухоты, церебрального паралича или других форм повреждения головного мозга, поэтому желтуху следует тщательно контролировать, если она возникает после рождения.
- Первым признаком желтухи является пожелтение кожи или глаз, которое начинается в течение двух-четырех дней после рождения и может начаться на лице, а затем распространиться по всему телу.
- Симптомы опасно повышенного уровня билирубина включают желтуху, которая распространяется или становится более интенсивной со временем, лихорадку, плохой аппетит, вялость и пронзительный плач.
Прочитайте статью о желтухе новорожденных полностью.
Желтуха грудного молока
- Этот тип желтухи связан с грудным вскармливанием.

- Обычно это происходит через неделю после рождения.
- Обычно это не вызывает никаких проблем и со временем проходит само по себе.
- Вызывает пожелтение кожи и белков глаз, утомляемость, плохую прибавку в весе и пронзительный плач.
Прочитайте статью полностью о желтухе грудного молока.
Талассемия
- Талассемия – это наследственное заболевание крови, при котором в организме вырабатывается аномальная форма гемоглобина.
- Заболевание приводит к чрезмерному разрушению эритроцитов, что приводит к анемии.
- Существует три основных типа талассемии, различающихся симптомами и степенью тяжести.
- Симптомы включают деформацию костей (особенно на лице), потемнение мочи, задержку роста и развития, чрезмерную утомляемость и утомляемость, а также желтую или бледную кожу.
Прочитайте статью о талассемии полностью.
Рак поджелудочной железы
- Рак поджелудочной железы возникает, когда клетки поджелудочной железы, жизненно важного эндокринного органа, расположенного за желудком, становятся раковыми и выходят из-под контроля.

- Рак поджелудочной железы трудно обнаружить, и его часто диагностируют на более поздних стадиях заболевания.
- Общие симптомы включают потерю аппетита, непреднамеренную потерю веса, боль в животе или пояснице, образование тромбов, желтуху (пожелтение кожи и глаз) и депрессию.
Прочитайте статью о раке поджелудочной железы полностью.
Гепатит В
- Заражение вирусом гепатита В вызывает этот тип воспаления печени.
- Распространяется при прямом контакте с инфицированной кровью; укол загрязненной иглой или использование общих игл; передача от матери к ребенку во время родов; оральный, вагинальный и анальный секс без презерватива; использование бритвы или любого другого предмета личного пользования с остатками зараженной жидкости.
- Общие симптомы включают утомляемость, потемнение мочи, боль в суставах и мышцах, потерю аппетита, лихорадку, дискомфорт в животе, слабость и пожелтение белков глаз (склер) и кожи (желтуха).

- Осложнения хронического гепатита В включают рубцевание печени (цирроз), печеночную недостаточность, рак печени и смерть.
- Заражение гепатитом В можно предотвратить с помощью плановой иммунизации.
Читать статью о гепатите В полностью.
Дефицит глюкозо-6-фосфатдегидрогеназы (Г6ФД)
- Эта генетическая аномалия приводит к недостаточному количеству глюкозо-6-фосфатдегидрогеназы (Г6ФД) в крови.
- Дефицит G6PD вызывает преждевременное разрушение эритроцитов, что приводит к гемолитической анемии.
- Анемия может быть вызвана употреблением в пищу фасоли и бобовых, инфекциями или приемом определенных лекарств.
- Возможными симптомами являются утомляемость, пожелтение кожи и глаз, одышка, учащенное сердцебиение, темная или желто-оранжевая моча, бледность кожи и головокружение.
Прочитать статью полностью о дефиците глюкозо-6-фосфатдегидрогеназы (G6PD).
Гепатит С
- Некоторые люди сообщают о симптомах от легких до тяжелых, включая лихорадку, потемнение мочи, потерю аппетита, боль или дискомфорт в животе, боль в суставах, желтуху.
- Заражение вирусом гепатита С вызывает этот тип воспаления печени.
- Гепатит С передается при контакте кровь-к-крови с человеком, инфицированным ВГС.
- Приблизительно от 70 до 80 процентов людей с гепатитом С не имеют симптомов.
Прочитать статью о гепатите С полностью.
Гепатит Е
- Гепатит Е — потенциально серьезное острое заболевание печени, вызываемое вирусом гепатита Е.
- Инфекция распространяется при питье или употреблении зараженной пищи или воды, при переливании крови или передаче от матери ребенку.
- В большинстве случаев инфекция проходит сама по себе через несколько недель, но в редких случаях инфекция может вызвать печеночную недостаточность.
- Возможными симптомами являются пожелтение кожи, темная моча, боль в суставах, потеря аппетита, боль в животе, увеличение печени, тошнота, рвота, усталость и лихорадка.

Читать статью о гепатите Е полностью.
Алкогольная болезнь печени
- Это заболевание, воспалительное заболевание печени вызвано чрезмерным употреблением алкоголя в течение длительного периода времени.
- Симптомы варьируются в зависимости от степени повреждения печени.
- Легкие кровотечения или кровоподтеки, утомляемость, изменения психического состояния (включая спутанность сознания, желтуху (или пожелтение кожи или глаз), боль или опухоль в животе, тошноту и рвоту, потерю веса — все это возможные симптомы.
Читать статью об алкогольной болезни печени полностью
Гепатит D
- Заражение вирусами гепатита B и D вызывает этот тип воспаления печени
- Вы можете заразиться гепатитом D только в том случае, если у вас уже есть гепатит B.
- Инфекция заразна и распространяется при прямом контакте с биологическими жидкостями инфицированного человека.

- Симптомы включают пожелтение кожи и глаз, боль в суставах, боль в животе, рвоту, потерю аппетита, темную мочу и утомляемость.
Читать статью о гепатите D полностью.
Камни в желчном пузыре
- Камни в желчном пузыре образуются при высокой концентрации желчи, билирубина или холестерина в жидкости, хранящейся в желчном пузыре.
- Камни в желчном пузыре обычно не вызывают симптомов или боли до тех пор, пока они не перекроют отверстие желчного пузыря или желчные протоки.
- Боль в верхней правой части живота или боль в желудке возникает после употребления в пищу продуктов с высоким содержанием жира.
- Другие симптомы включают боль, сопровождающуюся тошнотой, рвотой, потемнением мочи, белым стулом, диареей, отрыжкой и расстройством желудка.
Читать статью о камнях в желчном пузыре полностью.
Гепатит А
- Заражение вирусом гепатита А вызывает этот тип воспаления печени.

- Это очень заразная форма гепатита, которая может передаваться через зараженную пищу или воду.
- Как правило, это несерьезно и обычно не вызывает долгосрочных последствий, и его можно предотвратить с помощью иммунизации перед поездкой в эндемичные районы или районы с плохими санитарными услугами.
- Симптомы включают тупую тошноту, рвоту, боль в животе, лихорадку, потерю аппетита и ломоту в теле.
- Темная моча, бледный стул, пожелтение кожи и белков глаз, кожный зуд и увеличение печени могут наблюдаться в течение недели после заражения вирусом.
Читать статью о гепатите А полностью.
Цирроз печени
- Диарея, снижение аппетита и потеря веса, вздутие живота кожа или глаза и кожный зуд
Читать статью о циррозе печени полностью.
Непроходимость желчных протоков
Это состояние требует неотложной медицинской помощи. Может потребоваться неотложная помощь.
Может потребоваться неотложная помощь.
- Чаще всего вызывается камнями в желчном пузыре, но также может быть вызвано повреждением печени или желчного пузыря, воспалением, опухолями, инфекциями, кистами или повреждением печени
- Пожелтение кожи или глаз, сильный зуд кожи без сыпи, легкий цветной стул, очень темная моча
- Боль в верхней правой части живота, тошнота, рвота, лихорадка
- Непроходимость может вызвать серьезную инфекцию, требующую неотложной медицинской помощи
Прочитать статью о закупорке желчных протоков полностью.
Серповидноклеточная анемия
- Серповидноклеточная анемия — это генетическое заболевание эритроцитов, при котором они приобретают форму полумесяца или серпа.
- Серповидные эритроциты склонны застревать в мелких сосудах, что блокирует доступ крови к различным частям тела.
- Серповидные клетки разрушаются быстрее, чем эритроциты нормальной формы, что приводит к анемии.

- Симптомы включают чрезмерную усталость, бледность кожи и десен, пожелтение кожи и глаз, отек и боль в руках и ногах, частые инфекции и эпизоды сильной боли в груди, спине, руках или ногах.
Прочитайте статью о серповидноклеточной анемии полностью.
Рак печени
- Первичный рак печени — это тип рака, который возникает, когда клетки печени становятся раковыми и начинают бесконтрольно расти
- Различные типы первичного рака печени возникают из различных клеток, составляющих печень
- Возможные симптомы: дискомфорт в животе, боль и болезненность, особенно в верхней правой части живота
- Другие симптомы включают пожелтение кожи и белков глаз; белый меловидный стул; тошнота; рвота; синяки или кровотечение легко; слабость; и усталость
Прочитайте полную статью о раке печени.
Острый панкреатит
Это состояние требует неотложной медицинской помощи. Может потребоваться неотложная помощь.
Может потребоваться неотложная помощь.
- Это болезненное воспаление поджелудочной железы чаще всего вызывается желчными камнями или злоупотреблением алкоголем.
- Внезапная постоянная интенсивная боль в верхней части живота может распространяться по всему телу в спину.
- Боль усиливается, когда вы лежите на спине, и уменьшается, когда вы сидите или наклоняетесь вперед.
- Могут возникнуть тошнота и рвота.
Читать статью об остром панкреатите полностью.
Идиопатическая аутоиммунная гемолитическая анемия
Это состояние требует неотложной медицинской помощи. Может потребоваться неотложная помощь.
- Эта группа редких, но серьезных заболеваний крови возникает, когда организм разрушает эритроциты быстрее, чем производит их.
- Эти расстройства могут возникнуть в любой момент жизни и развиваться внезапно или постепенно.
- Разрушение эритроцитов вызывает анемию от умеренной до тяжелой.

- Симптомы включают нарастающую слабость и усталость, одышку, бледную или желтую кожу, темную мочу, учащенное сердцебиение, головную боль, мышечную боль, тошноту, рвоту и боль в животе.
Прочитать статью полностью об идиопатической аутоиммунной гемолитической анемии.
Реакция несовместимости по системе АВО
Это состояние требует неотложной медицинской помощи. Может потребоваться неотложная помощь.
- Это редкая, но серьезная и потенциально летальная реакция на несовместимую кровь после переливания крови
- Симптомы появляются в течение нескольких минут после переливания
- Они включают лихорадку и озноб, затрудненное дыхание, мышечные боли, тошноту
- Грудная клетка , боль в животе или спине, кровь в моче, желтуха и другие возможные симптомы.
Лекарственно-индуцированная иммунная гемолитическая анемия
- Это происходит, когда лекарство заставляет иммунную (защитную) систему организма ошибочно атаковать собственные эритроциты.

- Симптомы могут появиться через несколько минут или дней после приема лекарства.
- Симптомы включают утомляемость, темную мочу, бледность кожи и десен, учащенное сердцебиение, одышку, пожелтение кожи или белков глаз.
Прочитать статью полностью о лекарственно-индуцированной иммуногемолитической анемии.
Желтая лихорадка
- Желтая лихорадка — серьезное, потенциально смертельное, гриппоподобное вирусное заболевание, распространяемое комарами.
- Наиболее распространен в некоторых частях Африки и Южной Америки.
- Его можно предотвратить с помощью вакцинации, которая может потребоваться, если вы путешествуете в эндемичные районы.
- Начальные симптомы инфекции аналогичны симптомам вируса гриппа, включая лихорадку, озноб, головную боль, ломоту в теле и потерю аппетита.
- Во время токсической фазы инфекции первоначальные симптомы могут исчезать на срок до 24 часов, а затем возвращаться вместе с такими симптомами, как снижение мочеиспускания, боли в животе, рвота, нарушения сердечного ритма, судороги, делирий и кровотечения изо рта, носа и глаза.

Прочитайте статью о желтой лихорадке полностью.
Болезнь Вейля
- Болезнь Вейля — тяжелая форма лептоспирозной бактериальной инфекции, поражающая почки, печень, легкие или головной мозг.
- Им можно заразиться при контакте с загрязненной почвой или водой, а также с мочой, кровью или тканями животных, инфицированных бактериями.
- Симптомы болезни Вейля включают тошноту, потерю аппетита, потерю веса, утомляемость, отек лодыжек, ступней или рук, отек печени, снижение мочеиспускания, одышку, учащенное сердцебиение и пожелтение кожи и глаз.
Прочитайте статью о болезни Вейля полностью.
Пожелтение кожи и глаз характерно для желтухи. В более тяжелых случаях белки ваших глаз могут стать коричневыми или оранжевыми. У вас также может быть темная моча и бледный стул.
Если причиной желтухи является основное заболевание, такое как вирусный гепатит, у вас могут возникнуть другие симптомы, включая чрезмерную усталость и рвоту.

Некоторые люди ошибочно ставят себе диагноз, когда у них появляется пожелтение кожи. Люди, страдающие желтухой, обычно имеют как желтую кожу, так и желтые глаза.
Если у вас только желтая кожа, это может быть связано с избытком бета-каротина в вашем организме. Бета-каротин — антиоксидант, содержащийся в таких продуктах, как морковь, тыква и сладкий картофель. Избыток этого антиоксиданта не является причиной желтухи.
Старые эритроциты попадают в печень, где они расщепляются. Билирубин — это желтый пигмент, образующийся при распаде этих старых клеток. Желтуха возникает, когда ваша печень не усваивает билирубин должным образом.
Возможно, ваша печень повреждена и не может выполнять этот процесс. Иногда билирубин просто не может попасть в пищеварительный тракт, откуда он обычно выводится через стул. В других случаях может быть слишком много билирубина, пытающегося одновременно попасть в печень, или слишком много эритроцитов, умирающих за один раз.
Желтуха у взрослых указывает на:
- злоупотребление алкоголем
- рак печени
- талассемию
- цирроз (рубцевание печени, обычно вызванное алкоголем)
- gallstones (cholesterol stones made of hardened fat material or pigment stones made of bilirubin)
- hepatitis A
- hepatitis B
- hepatitis C
- hepatitis D
- hepatitis E
- pancreatic cancer
- G6PD deficiency
- biliary ( обструкция желчных протоков
- серповидно-клеточная анемия
- острый панкреатит
- реакция несовместимости по системе АВО
- лекарственная иммунная гемолитическая анемия
- желтая лихорадка
- болезнь Вейля
- другие заболевания крови, такие как гемолитическая анемия (разрыв или разрушение эритроцитов, приводящее к уменьшению количества эритроцитов в кровообращении, что приводит к усталости и слабости)
- неблагоприятное реакция или передозировка лекарства, такого как ацетаминофен (тайленол)
Желтуха также часто встречается у новорожденных, особенно у недоношенных детей.
 Избыток билирубина может развиться у новорожденных, потому что их печень еще не полностью развилась. Это состояние известно как желтуха грудного молока.
Избыток билирубина может развиться у новорожденных, потому что их печень еще не полностью развилась. Это состояние известно как желтуха грудного молока.Ваш лечащий врач сначала проведет анализы крови, чтобы определить причину вашей желтухи. Анализ крови может не только определить общее количество билирубина в вашем организме, но и помочь выявить показатели других заболеваний, таких как гепатит.
Могут быть использованы другие диагностические тесты, в том числе:
- функциональные тесты печени, серия анализов крови, которые измеряют уровни определенных белков и ферментов, вырабатываемых печенью, когда она здорова и когда она повреждена
- общий анализ крови (CBC), чтобы определить наличие признаков гемолитической анемии
- визуализирующие исследования, которые могут включать УЗИ брюшной полости (с использованием высокочастотных звуковых волн для создания изображений внутренних органов) или компьютерную томографию
- биопсию печени , который включает забор небольших образцов ткани печени для анализа и микроскопического исследования
Тяжесть желтухи у новорожденных обычно диагностируется с помощью анализа крови.
 Небольшой образец крови берется путем прокола пальца ноги младенца. Ваш педиатр порекомендует лечение, если результаты укажут на умеренную или тяжелую желтуху.
Небольшой образец крови берется путем прокола пальца ноги младенца. Ваш педиатр порекомендует лечение, если результаты укажут на умеренную или тяжелую желтуху.Опять же, желтуха сама по себе не болезнь, а симптом нескольких возможных основных заболеваний. Тип лечения, который ваш лечащий врач рекомендует при желтухе, зависит от ее причины. Ваш лечащий врач будет лечить причину желтухи, а не сам симптом. После начала лечения ваша желтая кожа, скорее всего, вернется в свое нормальное состояние.
По данным Американского фонда печени, большинство случаев желтухи у младенцев проходят в течение одной-двух недель.
Умеренная желтуха обычно лечится фототерапией в больнице или дома, чтобы помочь удалить избыток билирубина.
Световые волны, используемые в фототерапии, поглощаются кожей и кровью вашего ребенка. Свет помогает организму вашего ребенка превратить билирубин в отходы, которые необходимо удалить. Частые испражнения с зеленоватым стулом являются частым побочным эффектом этой терапии.
 Это просто билирубин, выходящий из организма. Фототерапия может включать использование подушки с подсветкой, которая имитирует естественный солнечный свет и помещается на кожу вашего ребенка.
Это просто билирубин, выходящий из организма. Фототерапия может включать использование подушки с подсветкой, которая имитирует естественный солнечный свет и помещается на кожу вашего ребенка.Тяжелые случаи желтухи лечат переливанием крови для удаления билирубина.
Желтуха обычно проходит после лечения основной причины. Внешний вид зависит от вашего общего состояния. Немедленно обратитесь к врачу, так как желтуха может быть признаком серьезного заболевания. Легкие случаи желтухи у новорожденных, как правило, проходят сами по себе без лечения и не вызывают длительных проблем с печенью.
Синдром Жильбера — Better Health Channel
Резюме
Читать полный информационный бюллетень- Синдром Жильбера характеризуется неспособностью печени обрабатывать желтовато-коричневый пигмент желчи (билирубин).
- Избыток билирубина может вызвать пожелтение кожи и глаз (желтуху).

- Синдром Жильбера считается безвредным и обычно не требует лечения.
О синдроме Жильбера
При правильном функционировании печень:
- фильтрует загрязнения и токсины из организма
- перерабатывает белки и углеводы
- расщепляет жиры с помощью желчи, хранящейся в желчном пузыре.
У человека с синдромом Жильбера печень не способна постоянно перерабатывать желтовато-коричневый пигмент желчи, называемый билирубином. Это приводит к высокому уровню билирубина в кровотоке, что может вызвать пожелтение кожи и глаз (желтуха). Несмотря на желтушный вид человека, его печень функционирует нормально.
Синдром Жильбера — распространенное заболевание легкой степени тяжести, которое, как считается, передается по наследству примерно в половине всех случаев. Мужчины подвергаются более высокому риску, чем женщины, и у них, как правило, развивается синдром Жильбера в период между поздним подростковым возрастом и началом 30-летнего возраста.
 Обычно расстройство диагностируется случайно при обследовании посторонних заболеваний.
Обычно расстройство диагностируется случайно при обследовании посторонних заболеваний.Синдром Жильбера считается безвредным состоянием и обычно не требует лечения.
Симптомы синдрома Жильбера
Синдром Жильбера обычно не имеет явных симптомов, кроме пожелтения кожи или глаз (желтуха). Иногда сообщают о других симптомах, в том числе:
- желудочно-кишечные жалобы
- утомляемость
- слабость
- боль в животе.
Однако неясно, связаны ли эти симптомы напрямую с повышенным уровнем билирубина.
Синдром Жильбера не связан с вирусным гепатитом, который также вызывает желтуху. У человека с синдромом Жильбера нормальная (соломенного цвета) моча. У человека с гепатитом обычно темная моча, а также может быть лихорадка.
Переработка билирубина
Билирубин — желтовато-коричневый пигмент, придающий желчи ее цвет. Он образуется в результате распада старых эритроцитов селезенкой. Дальнейшая обработка билирубина происходит в печени.

Синдром Жильбера возникает из-за снижения активности фермента печени, что снижает способность печени перерабатывать билирубин. Это приводит к повышению уровня билирубина, циркулирующего в кровотоке, что может вызвать пожелтение кожи и глаз. У человека с синдромом Жильбера уровень билирубина обычно колеблется и лишь иногда колеблется в пределах нормы.
Диагностика синдрома Жильбера
Во многих случаях синдром Жильбера протекает настолько легко, что не имеет явных симптомов. Его часто диагностируют случайно, когда назначают анализы крови для исследования несвязанного состояния. В других случаях синдром Жильбера может сопровождаться симптомами, сходными с более серьезными заболеваниями печени, поэтому необходимо тщательное медицинское обследование.
Диагностические тесты включают:
- историю болезни
- медицинский осмотр
- анализы крови
- анализы мочи.
Существует генетический тест, который может обнаружить ген, вызывающий синдром Жильбера, но обычно это не требуется для постановки диагноза и малодоступно.

Лечение не требуется
Синдром Жильбера — это легкое заболевание, которое обычно не требует лечения. Люди с расстройством ведут нормальную, здоровую жизнь. Нет никаких доказательств того, что это состояние вредно или приводит к более серьезным заболеваниям.
Некоторые лекарства могут быть затронуты
Иногда наличие синдрома Жильбера может увеличить токсичность некоторых лекарств, используемых для лечения тяжелых заболеваний. К таким препаратам относятся иринотекан (используемый при лечении рака) и индинавир (используемый при лечении ВИЧ/СПИДа). Нет никаких доказательств того, что синдром Жильбера оказывает какое-либо влияние на наиболее часто используемые лекарства.
Однако пациенту с синдромом Жильбера было бы разумно обратиться за дополнительной консультацией к своему лечащему врачу, прежде чем начинать прием нового лекарства.
Куда обратиться за помощью
- Ваш лечащий врач
- Гастроэнтеролог
- Информация для пациента – синдром Жильбера, 2019.

- Это происходит, когда лекарство заставляет иммунную (защитную) систему организма ошибочно атаковать собственные эритроциты.











 Избыток билирубина может развиться у новорожденных, потому что их печень еще не полностью развилась. Это состояние известно как желтуха грудного молока.
Избыток билирубина может развиться у новорожденных, потому что их печень еще не полностью развилась. Это состояние известно как желтуха грудного молока. Небольшой образец крови берется путем прокола пальца ноги младенца. Ваш педиатр порекомендует лечение, если результаты укажут на умеренную или тяжелую желтуху.
Небольшой образец крови берется путем прокола пальца ноги младенца. Ваш педиатр порекомендует лечение, если результаты укажут на умеренную или тяжелую желтуху. Это просто билирубин, выходящий из организма. Фототерапия может включать использование подушки с подсветкой, которая имитирует естественный солнечный свет и помещается на кожу вашего ребенка.
Это просто билирубин, выходящий из организма. Фототерапия может включать использование подушки с подсветкой, которая имитирует естественный солнечный свет и помещается на кожу вашего ребенка.
 Обычно расстройство диагностируется случайно при обследовании посторонних заболеваний.
Обычно расстройство диагностируется случайно при обследовании посторонних заболеваний.