Зловонные выделения у женщин: Выделения с запахом у женщин в интимной зоне | причины неприятного запаха из влагалища
Выделения из влагалища: норма или патология
Что касается женщин, то у них выделения из влагалища – нормальное явление. Они увлажняют стенки влагалища и защищают половые органы от инфекции. Что касается 10-12 летних девочек, то выделений из влагалища у них быть не должно, т.к. их гормональный фон слишком низкий, а железы еще не функционируют.
Перед началом менструаций у девочек (примерно за год) начинается выделение белей из влагалища, что говорит о гормональной перестройке их организма. Выделения должны быть кремообразными и однородными, без неприятного запаха (или чуть кисловатым запахом).
Понятно, что выделения у женщин не должны быть болезненными, вызывать зуд, отек кожи или другие неприятные ощущения. Это может свидетельствовать только о патологии:
Трихомониаз. Обильные белые, зеленоватые или гноевидные, желтовато-коричневые выделения с неприятным запахом, сопровождающиеся зудом и/или жжением, болезненным мочеиспусканием.
Молочница (кандидоз). Зуд и выделения густые обильные, похожие на комки желтоватого творога. Изматывающий интенсивный зуд половых органов и раздражение (покраснение, отек) наружных половых органов.
Бактериальный вагиноз. Количество выделений значительно увеличивается, цвет выделений – серовато-белый или желтоватый, появляется неприятный рыбный запах. Симптомы усиливаются после полового акта.
Хламидиоз. Характерны желтые выделения, часто сопровождающихся болями в низу живота, болезненным мочеиспусканием.
Гоореян. Умеренные пенистые желтовато-белые выделения, сопровождающиеся болями внизу живота, болями при мочеиспускании и, нередко, межменструальными кровотечениями.
Кольпит. Выделения разнообразны: жидкие, водянистые, иногда густые, гнойные, часто зловонные, нередко с примесью крови.
Острое воспаление сопровождается зудом, чувством жжения или жара в области половых органов.
Онкологические заболевания внутренних половых органов часто сопровождаются жидкими как вода, обильными выделениями.
Выделения в менструальном цикле
Каждому периоду менструального цикла соответствует определенное количество и структура выделений:
Для первой фазы характерны скудные прозрачные выделения из влагалища (до 2 мл в сутки). Иногда это могут быть белые выделения из влагалища, имеющие водянистую или слизистую структуру.
Во время овуляции (середина менструального цикла) выделения могут стать обильнее, до 4 мл в сутки. Они приобретают слизистую структуру, становятся тягучими, а цвет выделений из влагалища иногда становится бежевого оттенка.
Количество выделений уменьшается во второй половине цикла.
Что способствует изменению характера и количества выделений
Структура выделений из влагалища способна меняться, когда девушка начинает жить половой жизнью, а также после смены полового партнера. Это происходит за счет того, что во влагалище женщины попадает новая незнакомая микрофлора, и организм к ней адаптируется. Естественно, возникновение неприятных ощущений – свидетельство патологий, поэтому лучше обратиться за консультацией к врачу.
Это происходит за счет того, что во влагалище женщины попадает новая незнакомая микрофлора, и организм к ней адаптируется. Естественно, возникновение неприятных ощущений – свидетельство патологий, поэтому лучше обратиться за консультацией к врачу.
Уменьшение обильности выделений из влагалища может начаться вследствие приема гормональных препаратов (контрацептивов). Их количество меняется и во время беременности, т.к. гормональный фон женщины меняется. При этом выделения становятся жидковатыми и обильными.
После полового акта возможны специфические выделения: после незащищенного — прозрачные густые выделения с желтоватым или белым оттенком, после защищенного – белые кремообразные выделения.
Берегите своё здоровье и при наличие тревожных сигналов обязательно запишитесь к врачу-гинекологу.
Стоимость услуг можно посмотреть здесь
Более подробно с услугой по данной проблеме можно ознакомить тут
воспаление влагалища: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
Воспаление слизистой оболочки влагалища, сопровождается обильными белями с неприятным запахом, зудом и жжением в области наружных половых органов, болью внизу живота.
Кольпит (вагинит) – это воспалительное заболевание, одна из наиболее частых причин обращения женщин к врачу-гинекологу. Патология может возникнуть в любом возрасте и значительно снизить качество жизни пациентки. Кольпит развивается на слизистой оболочке влагалища, но по мере распространения воспалительного процесса может поражать вульву, матку, придатки, приводить к необратимым изменениям в тканях.
На ранней стадии кольпиты хорошо поддаются лечению. Женщинам рекомендуется не тянуть с посещением врача и записываться на прием к гинекологу в клинику «Альфа-Центр Здоровья» в Москве при появлении первых симптомов.
Этиология кольпита
Нормальная микрофлора влагалища включает десятки видов микроорганизмов, способных жить и размножаться в этой среде, не вызывая заболевания. Это гибкий биоценоз, который умеет быстро приспосабливаться к изменениям и подавлять чрезмерное развитие условно-патогенных микробов – такие процессы называются колонизационной резистентностью.
Под воздействием различных внешних и внутренних факторов баланс вагинальной микрофлоры может нарушиться. Снижается количество лактобацилл, что, в свою очередь, приводит к изменению кислотности среды и создает благоприятные условия для развития патогенов. Возникает воспаление.
Основным инфекционным агентом может быть стафилококк, кишечная палочка, стрептококк, фузобактерии, неспорообразующие анаэробы, пептострептококки или другие бактерии. Но в последние годы для вагинитов характерна смешанная этиология, когда воспаление вызвано активностью нескольких видов микробов. Это значительно затрудняет лечение, повышает риск рецидива заболевания, способствует переходу острого кольпита в хронический.
Провоцирующие факторы
Даже наличие болезнетворных микроорганизмов во влагалище не обязательно приводит к кольпиту. Чтобы инфекция вызвала воспаление, должны присутствовать провоцирующие факторы, которые подавляют активность лактобацилл и снижают местный иммунитет женского организма.
Наиболее частыми причинами кольпита являются:
- нарушение правил интимной гигиены: слишком частое или недостаточное подмывание, использование неподходящих средств;
- вялотекущие инфекции, передающиеся половым путем;
- ранний сексуальный дебют и беспорядочные половые связи;
- механические травмы слизистой оболочки влагалища, например, при использовании интимных игрушек, после аборта, операции;
- ношение тесного белья из синтетических тканей;
- эндокринные заболевания: диабет, ожирение, дисфункция щитовидной железы;
- нарушение гормонального баланса во время полового созревания, беременности, климакса;
- аллергические реакции;
- хронические стрессы, депрессия;
- недостаток витаминов, неполноценное питание;
- лучевая и химиотерапия при раковом заболевании;
- иммунодефицит;
- самостоятельный прием гормональных препаратов, антибиотиков и ряда других лекарств;
- врожденные патологии строения внутренних половых органов;
-
установка внутриматочной спирали и т.
 д.
д.
В клинической практике описаны случаи, когда женщины жаловались на симптомы кольпита после возвращения из экзотической страны. Причина – смена рациона питания. Женщина активно пробует блюда местной кухни, и микрофлора реагирует смещением баланса. В таких случаях кольпит часто сопровождается дисбактериозом кишечника.
У женщин в постменопаузе встречаются атрофические формы вагинита. Причиной воспаления становится естественное истончение слизистой оболочки влагалища. Сухость в интимной зоне способствует нарушению баланса микрофлоры.
Врач старается максимально точно установить причину вагинита в каждом конкретном случае. От этого зависит тактика лечения.
Мнение эксперта
Диагноз кольпит «молодеет» с каждым годом. Причина не только в раннем начале половой жизни у девушек, но и в современной моде на нижнее белье. Пациентка приходит на прием к врачу с характерными жалобами, и мы сразу обращаем внимание на ее одежду. Красивое, кружевное синтетическое белье, модные стринги не пропускают воздух и вызывают местное повышение температуры. Это идеальная среда для размножения бактерий. Если постоянное ношение такого белья сопровождается недостаточной интимной гигиеной, девушка почти гарантированно получит бактериальный кольпит. Носить стринги и кружева можно, но только недолго и по особым случаям. В остальное время стоит поберечь свое здоровье и выбирать хлопчатобумажное белье, которое не будет натирать промежность и не вызовет перегрев.
Красивое, кружевное синтетическое белье, модные стринги не пропускают воздух и вызывают местное повышение температуры. Это идеальная среда для размножения бактерий. Если постоянное ношение такого белья сопровождается недостаточной интимной гигиеной, девушка почти гарантированно получит бактериальный кольпит. Носить стринги и кружева можно, но только недолго и по особым случаям. В остальное время стоит поберечь свое здоровье и выбирать хлопчатобумажное белье, которое не будет натирать промежность и не вызовет перегрев.
Симптомы кольпита
На первых этапах развития воспаления клиническая картина может быть смазанной. Женщины замечают признаки кольпита, когда процесс уже достигает вульвы и формируется вульвовагинит с более выраженными симптомами:
- Меняется характер белей. Выделения при кольпите темнеют, неприятно пахнут. Возможно появление гнойных, кровянистых примесей и сгустков. Выделения приобретают пенистый, творожистый, водянистый характер, который значительно отличается от привычной консистенции;
- Появляется зуд и жжение в промежности.
 Когда воспаление переходит на вульву и наружные половые органы, возникает отек, покраснение. Зуд и жжение – одни из характерных признаков кольпита, которые не ослабевают даже ночью и не поддаются медикаментозному купированию;
Когда воспаление переходит на вульву и наружные половые органы, возникает отек, покраснение. Зуд и жжение – одни из характерных признаков кольпита, которые не ослабевают даже ночью и не поддаются медикаментозному купированию; - Возникают периодические боли в нижней части живота. Похожие ощущения женщины испытывают перед менструацией. При кольпите боль усиливается во время полового акта, дефекации;
- Появляются проблемы с мочеиспусканием. Воспаление в половых органах способствует развитию восходящей инфекции мочевыводящих путей. К клиническим симптомам кольпита добавляется частое мочеиспускание, недержание мочи, резь при попытке опорожнить мочевой пузырь. Повышается температура тела.
Виды кольпита
По интенсивности протекания болезнь делят на два вида:
- Острый кольпит. Симптомы ярко выражены, появляются и нарастают в течение 1-3 дней. В остром периоде лечение наиболее эффективно, если обратиться к опытному гинекологу;
- Хронический кольпит.
 Заболевание протекает со стертыми симптомами. Периоды обострения наступают волнообразно, частота и интенсивность проявлений индивидуальные.
Заболевание протекает со стертыми симптомами. Периоды обострения наступают волнообразно, частота и интенсивность проявлений индивидуальные.
По типу возбудителя существует два вида вагинитов:
- Специфический кольпит. Воспаление вызвано инфекцией, передающейся половым путем и полученной от партнера. Заболевание протекает достаточно агрессивно, с ярко выраженными симптомами, и может возникнуть даже при нормальной микрофлоре влагалища. К специфическим относятся хламидийный, трихомонадный вагинит, воспаление, вызванное гонококком, палочкой Коха;
- Неспецифический кольпит. Возбудителем является микроорганизм, который присутствует в естественной микрофлоре влагалища: грибки Кандида, кишечная палочка, стрептококк, уреаплазма, микоплазма и т. д. Причиной болезни становится смещение баланса и угнетение лактобактерий. К неспецифическим относится, например, грибковый (кандидозный) кольпит, который обычно называют молочницей.
Диагностика кольпитов
Гинекологический осмотр
Диагностика начинается с консультации врача. Необходимо ответить на вопросы доктора максимально полно и честно, рассказать о давности появления первых симптомов, их интенсивности. Врач уточнит наличие провоцирующих факторов. Затем проводится осмотр на гинекологическом кресле.
Необходимо ответить на вопросы доктора максимально полно и честно, рассказать о давности появления первых симптомов, их интенсивности. Врач уточнит наличие провоцирующих факторов. Затем проводится осмотр на гинекологическом кресле.
Специалисту важно получить информацию о состоянии наружных половых органов, мочеиспускательного канала, слизистой оболочки вульвы и влагалища. Обязательно проводят пальпацию матки и яичников, чтобы определить распространенность процесса и наличие сопутствующих болезней. Осмотр стандартный, используются обычные зеркала. По результатам опроса и пальпации врач выдаст направление на комплексное обследование для уточнения диагноза.
Лабораторные анализы
На исследование направляют кровь, мочу и вагинальный секрет пациентки. Мазок из влагалища врач берет сразу во время осмотра.
Основные показатели, необходимые для диагностики:
- наличие ВИЧ, сифилиса, гепатита;
- цитология мазка;
- анализ ПЦР для установления возбудителя;
- бактериальный посев секрета для определения чувствительности к антибиотикам;
-
общий анализ мочи и крови для оценки состояния здоровья и выявления сопутствующих заболеваний.

Лечение кольпита
Терапия назначается индивидуально. При составлении плана лечения кольпита врач должен учитывать причину воспаления, возраст женщины, наличие других заболеваний.
Основа терапии – прием лекарств: противовирусных, противогрибковых, антибиотиков и т. д. Правильно подобранные препараты помогают быстро ослабить симптомы, укрепить иммунитет, снять воспаление. Врач может назначить таблетки, растворы для спринцевания, вагинальные свечи, гели, ванночки.
Доказана эффективность диеты в лечении кольпита у женщин. Из рациона исключают алкоголь, газированные напитки, соленую и жирную пищу, копчености. Можно есть свежие фрукты и овощи, мясные и рыбные блюда хорошего качества.
Часто девушки уже на 2-3-й день чувствуют облегчение и прекращают принимать лекарства, думая, что они вылечили воспаление. Это очень большая ошибка. Нельзя прерывать назначенный курс. Когда лечение не доводят до конца, во влагалище формируется фармакорезистентная микрофлора. Вагинальный кольпит рецидивирует, но уже не поддается привычной терапии. Врачу приходится полностью менять схему терапии, чтобы вылечить пациентку.
Вагинальный кольпит рецидивирует, но уже не поддается привычной терапии. Врачу приходится полностью менять схему терапии, чтобы вылечить пациентку.
Другие особенности лечения кольпита:
- если воспаление вызвано венерическим заболеванием, партнеру необходимо также пройти терапию;
- во время лечения рекомендуется полный половой покой для восстановления слизистой;
- средства для интимной гигиены, белье и прокладки необходимо заменить на более безопасные.
Анализы при кольпите берутся несколько раз во время лечения. По результатам мазка врач контролирует эффективность назначенных препаратов.
Атрофический кольпит у женщин после 50 лет лечится только гормонозамещающей терапией. Рекомендуется использовать специальные интимные смазки для увлажнения влагалища.
Кольпит при беременности также требует особого подхода. Врач должен учитывать риск воздействия лекарственных средств на плод, но при этом не может допустить развития воспаления, которое является распространенной причиной перинатальной смертности. Беременной женщине необходимо тщательно следить за своим состоянием и питанием, чтобы выносить здорового малыша.
Беременной женщине необходимо тщательно следить за своим состоянием и питанием, чтобы выносить здорового малыша.
В лечении кольпита активно используются физиотерапевтические методики. При остром течении болезни врач назначает воздействие высокочастотными электромагнитными полями, ультрафиолетовое облучение. Для борьбы с хроническим воспалением проводят курсы электрофореза по Келлату, ультрафонофореза, сантиметроволновой терапии.
Важно: не занимайтесь самолечением. Спринцевания отварами трав, растворами лекарственных веществ, горячие компрессы и ванны без назначения врача могут осложнить течение болезни. В нашу клинику часто обращаются женщины с серьезными ожогами слизистой оболочки влагалища и сильными аллергическими отеками – это результат применения непроверенных рецептов. Кольпит, который легко можно было вылечить за несколько дней, осложняется гнойными процессами, вагинозом, атрофией тканей.
Возможные осложнения кольпита
В отсутствие лечения заболевание быстро прогрессирует. Среди осложнений кольпита — комплекс патологий мочевыводящей системы: цистит, уретрит, пиелонефрит. Воспаление способствует формированию эрозий на слизистой оболочке, вызывает эндометриозы. В детском возрасте кольпиты становятся причиной сращивания половых губ (синехий), которое устраняется только хирургическим путем. Самые опасные осложнения – это трудности с зачатием, выкидыши, внематочные беременности, бесплодие.
Среди осложнений кольпита — комплекс патологий мочевыводящей системы: цистит, уретрит, пиелонефрит. Воспаление способствует формированию эрозий на слизистой оболочке, вызывает эндометриозы. В детском возрасте кольпиты становятся причиной сращивания половых губ (синехий), которое устраняется только хирургическим путем. Самые опасные осложнения – это трудности с зачатием, выкидыши, внематочные беременности, бесплодие.
Профилактика кольпита
Невозможно полностью исключить риск воспаления. Можно только укрепить свой организм, повысить его сопротивляемость болезням и снизить вероятность заражения инфекцией. Соблюдайте простые меры предосторожности:
- используйте гипоаллергенные средства для интимной гигиены;
- не меняйте половых партнеров и используйте презервативы;
- исключите контакт с аллергенами, если ранее у вас были специфические реакции;
- носите белье из воздухопроницаемых натуральных материалов;
- следите за своим питанием;
-
своевременно лечите заболевания и ежегодно записывайтесь на профилактический осмотр к гинекологу.

В клинике «Альфа-Центр Здоровья» можно пройти комплексное обследование и вылечить кольпит любого типа. Мы наблюдаем пациенток всех возрастов и гарантируем индивидуальный подход. Позвоните нам, чтобы выбрать удобное время для консультации.
Источники:
1. В. А. Лебедев, В. М. Пашков – Современные принципы терапии кольпитов. Журнал «Трудный пациент» № 8-9, том 9, 2011 г.
2. Г. Н. Гомозов, Т. С. Волкова, Ю. А. Сорокина, Н. Ю. Каткова, М. В. Копылова, О. В. Занозина – Комбинированная фармакотерапия вагинитов при беременности. Научная статья, Международный научно-исследовательский журнал № 4 (106), часть 2, 2021 г.
Патологические выделения из влагалища | Компендиум — справочник лекарственных препаратов
Сразу четко разделять выделения без примеси крови, с примесью крови и патологические кровотечения.
В норме выделения из влагалища минимальны, не имеют запаха, не вызывают вульварного дискомфорта, содержат грамположительные бациллы, очень мало полиморфноядерных лейкоцитов.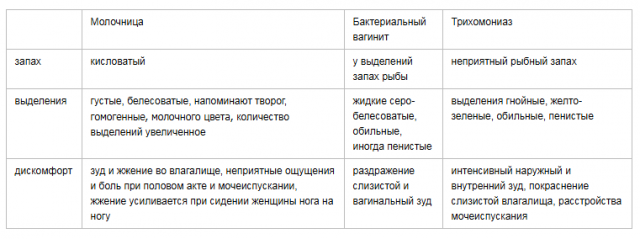 Выделения усиливаются в период овуляции, перед месячными, при использовании пероральных контрацептивов, при половом возбуждении.
Выделения усиливаются в период овуляции, перед месячными, при использовании пероральных контрацептивов, при половом возбуждении.
При патологии запах выделений неприятный, вульва раздражена, выделения содержат много нейтрофильных гранулоцитов и патологической флоры. Причинами могут быть инфекция, опухоль, аллергия и химическое раздражение, инородные тела, фистулы, проктит.
Наиболее частая причина некровянистых выделений — вагинит. Вагинит — инфекционное или другой этиологии воспаление слизистой оболочки влагалища, нередко переходящее и на вульву.
Для расшифровки синдрома необходимо прежде всего учесть возраст пациентки.
У новорожденных стерильный слизистый вульвовагинальный секрет вторичен и обусловлен поступлением материнских эстрогенов перед рождением ребенка. По этой же причине возможна небольшая примесь крови. Избыточные выделения прекращаются в ближайшие 14 дней после рождения.
У детей вульвиты чаще инфекционной этиологии (Е. coli, Streptococci, Staphylococci, Candida) или энтеробиозные. Если выявлены гонококки, то следует подозревать сексуальное насилие над ребенком. Если в выделениях есть кровь, то необходимо исключить инородное тело. Раздражение вульвы могут вызвать и химические вещества в детских шампунях или мылах. Выделения усиливаются при мастурбации (чаще у девочек в возрасте 2–6 лет) и в плохих гигиенических условиях.
Если выявлены гонококки, то следует подозревать сексуальное насилие над ребенком. Если в выделениях есть кровь, то необходимо исключить инородное тело. Раздражение вульвы могут вызвать и химические вещества в детских шампунях или мылах. Выделения усиливаются при мастурбации (чаще у девочек в возрасте 2–6 лет) и в плохих гигиенических условиях.
У женщин репродуктивного возраста влагалищные выделения представляют собой эпителиальный транссудат из шейки матки и влагалища. В транссудате содержится большое количество Lactobacillus и меньше Corynobacterium. Лактобациллы сдвигают pH влагалища до 3,8–4,2, предотвращая рост иной флоры и грибов. Менструальная кровь, сперма и инфекция защелачивают вагинальный секрет. Раздражение вульвы и влагалища могут быть вызваны гигиеническими спреями, мылами, добавками для ванн, плотным бельем без пор, латексом презервативов или диафрагм, спермицидными гелями, лубрикантами, плохими гигиеническими навыками и, наоборот, использованием бактерицидных препаратов при страхе заразиться. В репродуктивном возрасте вагинит, как правило, вторичен по отношению к инфекции. ДД включает нарушения эпителия, опухоли, аллергический вульвит или дерматит.
В репродуктивном возрасте вагинит, как правило, вторичен по отношению к инфекции. ДД включает нарушения эпителия, опухоли, аллергический вульвит или дерматит.
В менопаузе (возникшей естественно или вторичной после удаления яичников, облучения органов таза, химиотерапии) дефицит эстрогенов приводит к истончению слизистой оболочки и, естественно, ее повышенной ранимости. Поэтому вагинит чаще бывает ирритативной этиологии.
Бактериальный и грибковый вагинит легко развиваются у женщин с сахарным диабетом, находящихся на иммуносупрессивной терапии или прикованных к постели (дома престарелых, инвалидов и т. п.). Факторами риска является также наличие нескольких половых партнеров и использование внутриматочных контрацептивных средств.
При любом бактериальном вагините в десятки и сотни раз возрастает концентрация анаэробов (Васteroides spp., Peptostreptococcus spp., Gardnerella vaginalis, Mobiluncus spp. ).
).
В целом, вульвовагинальная инфекция поражает первично слизистую оболочку влагалища и вторично вульву.
Наиболее частые признаки бактериального вагинита:
- дурно пахнущие серо-зеленые выделения*;
- «рыбный», аммиачный запах*;
- pH 4,5*;
- бактериальные (ключевые) клетки*;
- гиперемия и раздражение слизистой оболочки;
- зуд.
Наличие любых 3 признаков из 4, отмеченных звездочкой, достаточно для диагноза. Запах «рыбный», аммиачный и щелочность выделения усиливаются после месячных или коитуса. Запах усиливается также при добавлении к пробе 10% раствора КОН, что используется как диагностическая проба.
Микроскопическое исследование препарата, обработанного на стекле 0,9% раствором хлористого натрия, может быть проведено амбулаторно, тут же на приеме, и позволяет выявить ключевые для диагноза бактериальные или грибковые клетки. Рутинные вагинальные исследования не целесообразны, так как 50–60% женщин являются бессимптомными носителями G. vaginalis (ДД-путь представлен на схеме 32.1).
vaginalis (ДД-путь представлен на схеме 32.1).
Наиболее частыми вагинальными инфекциями являются гарднереллез, кандидоз (монилиоз), трихомоноз.
Гарднереллез, видимо, самый частый вариант бактериальных вагинитов. Gardnerella vaginalis (Haemophilus vaginalis) при тщательных исследованиях оказывается ответственна за 80–90% вагинитов, первично трактуемых как «неспецифические». Заболевание типично для сексуально активных женщин. Выделения водянистые, могут быть серо-зелеными, реже с примесью крови. Зуд нетипичен.
Грибковая инфекция является причиной инфекционного вагинита у 30–35% больных. Как колонизирующий агент отмечают у 15–20% небеременных и 20–40% беременных. По проведенным исследованиям у 75% женщин в течение жизни отмечают хотя бы один эпизод кандидоза. В 90% случаев этиологическим агентом вагинального кандидоза является Candida albicans, в остальных 10% — другие виды Candida, например Candida glabrata. Вероятность грибкового заселения влагалища повышается при поздней беременности, применении стероидов, антибиотиков, пероральных контрацептивов. Клинически отмечают вагинальный зуд, усиливающийся по ночам и сопровождающийся отеком и гиперемией, диспареунией. Выделения (pH 4,0–4,5) напоминают «сырные крошки», желто-белые наложения. Симптомы усиливаются перед менструацией. ДД проводят с контактным ирритативным или аллергическим вульвитом.
Вероятность грибкового заселения влагалища повышается при поздней беременности, применении стероидов, антибиотиков, пероральных контрацептивов. Клинически отмечают вагинальный зуд, усиливающийся по ночам и сопровождающийся отеком и гиперемией, диспареунией. Выделения (pH 4,0–4,5) напоминают «сырные крошки», желто-белые наложения. Симптомы усиливаются перед менструацией. ДД проводят с контактным ирритативным или аллергическим вульвитом.
Трихомониазный вагинит составляет 5–10% всех вагинальных инфекций. Трихомониаз — одна из наиболее распространенных инфекций, передающихся половым путем. Ежегодное количество случаев этого заболевания оценивается примерно в 170 млн. Микроб, являясь возбудителем острой инфекции, способствует преждевременному развитию околоплодных оболочек, преждевременным родам и родам детей с недостаточной массой тела. Кроме того, Tr. vaginalis облегчает передачу ВИЧ. Хотя небольшое повышение риска заражения ВИЧ при половых контактах может не иметь существенного значения для отдельного индивидуума, оно может оказать значительное влияние на заболеваемость СПИДом на уровне популяции в целом. Согласно некоторым публикациям распространенность трихомониаза варьирует в различных группах населения. Она самая низкая в высших социально-экономических слоях. А среди женщин развивающихся стран и ограниченных групп населения развитых стран может достигать 50%. С возрастом распространенность трихомониаза среди женщин повышается, что не характерно для бактериальных инфекций, передающихся половым путем, с короткой продолжительностью заболевания.
Согласно некоторым публикациям распространенность трихомониаза варьирует в различных группах населения. Она самая низкая в высших социально-экономических слоях. А среди женщин развивающихся стран и ограниченных групп населения развитых стран может достигать 50%. С возрастом распространенность трихомониаза среди женщин повышается, что не характерно для бактериальных инфекций, передающихся половым путем, с короткой продолжительностью заболевания.
Среди всех женщин-носительниц Trichomonas vaginalis у 50% полностью отсутствует какая-либо симптоматика, 25% отмечают только зуд, только 25% — и выделения, и зуд. Проявления усиливаются во время месячных или сразу после них. Менструации обильные, густые. Сопутствующая анаэробная инфекция придает обильным желто-зеленым пенистым выделениям (pH 5–6) резкий неприятный запах. Нередки боль внизу живота, дизурия, диспареуния. Возможно развитие цервицита. ДД проводят с иными формами гнойного вагинита, вторичной инфекцией.
Герпетическая инфекция (обычно HSV 2-го типа) через 5–7 дней после первичной инокуляции проявляется мелкими везикулами, оставляющими эрозии, на которые легко наслаивается вторичная бактериальная инфекция. Первичная инфекция сопровождается лимфаденопатией, иногда лихорадкой. Системная реакция длится около 1 нед, местная до 21 дня. Вирус поднимается по периферическим нервам до крестцового сплетения, где и персистирует. Последующие обострения протекают легче, завершаются за 4–10 дней и провоцируются всеми факторами, способствующими экзацербации хронической инфекции.
Первичная инфекция сопровождается лимфаденопатией, иногда лихорадкой. Системная реакция длится около 1 нед, местная до 21 дня. Вирус поднимается по периферическим нервам до крестцового сплетения, где и персистирует. Последующие обострения протекают легче, завершаются за 4–10 дней и провоцируются всеми факторами, способствующими экзацербации хронической инфекции.
Кондиломы генитальные вызывает вирус человеческой папилломы. Остроконечные кондиломы — наиболее частое вирусное заболевание, передающееся половым путем. Папилломавирус выявляют у 6% женщин в возрасте 20–34 лет. У многих из пациентов с папилломавирусом выявляют и другие генитальные инфекции.
Субтипы 6-й и 11-й первично поражают эпителий вульвы. Типы 16, 18, 31, 33, 35, 41, 42, 43, 44, 51, 52 и 56-й реже поражают вульву, но чаще шейку матки, являясь одной из причин развития карциномы. Кондиломы напоминают полипы, частью на ножке, расположены на вульве, стенках влагалища, шейке матки. ДД в первую очередь с сифилитическими кондиломами.
Синдромное ведение больных с выделениями из влагалища
Для ситуаций, когда невозможно обследовать пациентку, провести лабораторные исследования и точно установить причину расстройства, экспертами ВОЗ (1995) разработан алгоритм ведения больной с выделениями из влагалища при невозможности уточнения этиологии (схема. 32.2).
*Риск заболеваний, передающихся половым путем (ЗППП), может варьировать в разных регионах. Но согласно критериям ВОЗ у пациентки имеется риск ЗППП при наличии 2 из ниже следующих критериев:
- возраст младше 21 года;
- не замужем;
- больше 1 полового партнера в последние 3 мес;
- новый половой партнер в последние 3 мес.
Вагинальные кровотечения
Для ответа на вопрос о физиологичности или патологичности вагинального кровотечения необходимо прежде всего определить хронологический этап индивидуального развития репродуктивной системы.
Выделяют:
- Пременструальный возраст.
- Менархе — период становления менструальной функции в пубертате.
- Репродуктивный возраст. Характеризуется обычно регулярными менструациями.
- Перименопаузальный период —угасание функции яичников.
- Постменопаузальный период — полное завершение менструаций.
Все кровотечения из влагалища в l-й и 5-й периоды априори трактуют как патологические. С другой стороны нерегулярные и атипичные по объему, по дискомфорту кровотечения во 2-й и 4-й периоды, частично в 3-й период, могут в ряде случаев трактовать как физиологичные и нормальные.
Менструальное кровотечение расценивают как патологическое, если оно возникает чаще, чем 1 раз в 20 дней (полименорея), реже чем 1 раз за 42 дня (олигоменорея), длится более 8 дней (менорагия), объем кровопотери превышает 150 мл (гиперменорея), или если кровотечение возникает в период между менструациями (метрорагия).
Первым диагностическим (и лечебным) шагом при вагинальных кровотечениях является быстрое определение места обследования (стационар или амбулаторно), исходя из остроты признака, объема кровопотери и состояния пациентки.
Следует убедиться, что кровотечение действительно развилось из репродуктивного тракта, а не из мочевой системы или кишечника. Далее определить, из какого отдела генитального тракта (вульва, влагалище, шейка матки или из матки) развилось кровотечение. Причинами его могут быть инфекции, травмы, инородные тела, опухоль, атрофия (при дефиците эстрогенов в постменопаузальный период).
Атипичное маточное кровотечение, связанное с овуляторным циклом, чаще обусловлено патологическими процессами в малом тазу (полип эндометрия, эндометриоз или хронический эндометрит, фибромиома (лейомиома) матки, опухоль матки, внутриматочный контрацептив, хронические воспалительные заболевания органов малого таза, опухоль яичника). Но следует помнить и о заболеваниях системы крови (см. главу Геморрагические состояния и тромбоцитоз).
Патологическое ановуляторное маточное кровотечение, как правило, не связано с поражением органов малого таза (кроме случаев гормонально активных опухолей яичников), но обусловлено эндокринными нарушениями. Это могут быть гипоталамически гипофизарные изменения при опухоли, инфильтративных процессах, сосудистых нарушениях, а также пролактиномы, гиперандрогенный синдром, болезни щитовидной железы и достаточно часто хронические психические и физические стрессы.
Это могут быть гипоталамически гипофизарные изменения при опухоли, инфильтративных процессах, сосудистых нарушениях, а также пролактиномы, гиперандрогенный синдром, болезни щитовидной железы и достаточно часто хронические психические и физические стрессы.
До менархе любое вагинальное кровотечение воспринимается как явная патология. Обычно это кровотечение из нижних отделов генитального тракта. Их причины: травмы (случайные или при насилии), инородные тела, инфекции, реже опухоль. Кровотечения из матки отмечают при гормонально активных опухолях яичников (преждевременный псевдопубертат) или центрального генеза (истинное преждевременное половое созревание).
В период менархе в большинстве случаев атипичное кровотечение — физиологическое ановуляторное. Но необходимо исключить все другие причины, в том числе прерывание беременности в ранние сроки и геморрагические диатезы.
У женщин репродуктивного возраста при жалобах на кровотечение следует прежде всего исключить прерывание беременности, инфекции, эндометриоз, фибромиому матки, ановуляторные кровотечения. Риск развития рака повышается с возрастом.
Риск развития рака повышается с возрастом.
В менопаузальный период возможны ановуляторные кровотечения, но прежде всего следует исключать рак матки или ее шейки.
Любое кровотечение в постменопаузальный период (год спустя после последнего вагинального кровотечения) — явная патология и требует неотложного исключения рака. Но в большинстве случаев в этом возрасте вагинальное кровотечение, обычно очень скудное, связано с атрофией эпителия вульвы и влагалища.
Выделения с неприятным запахом из влагалища – причины, как лечить — «Семья и Школа»
- Всё о женских выделениях. Клиника Здоровье Столицы
- Лечение запаха из влагалища в Калининграде
- повод ли это обращаться в гинекологический центр?
- воспаление влагалища: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
- Статьи — Гнойные выделения у женщин
- Патологические выделения из половых путей
- Новости «Мать и Дитя — ИДК»: Что такое? Нормальные и патологические выделения при беременности
- Причины запаха из влагалища — Mayo Clinic
- Что нормально? Коричневые выделения, желтые выделения, белые выделения и многое другое
- Что делать, если во влагалище плохо пахнет | Что означает вагинальный запах
- Что делать и когда обращаться к врачу
- Причины, типы, диагностика и лечение
- Симптомы, причины, лечение и профилактика
- Дрожжевые инфекции, молочница, сыпь Daiper
Всё о женских выделениях.
 Клиника Здоровье Столицы
Клиника Здоровье СтолицыВ норме выделения не относятся к патологиям, это один из элементов естественной работы репродуктивных органов. Слизь, продуцируемая секреторными железами, нужна для образования здоровой микрофлоры внутри влагалища. Нормальные выделения не имеют характерного запаха, бывают кремообразными, белого цвета или прозрачные. Перед началом овуляции их объем может быть больше. Все это относится к естественным явлениям организма.
Любые изменения с запахом, цветом, консистенцией или объемом выделений должны насторожить женщину. Иногда это повод обратиться к специалисту. Такие изменения свидетельствуют о развитии патологического процесса.
Рассмотрим основные виды влагалищных выделений:
- по объему различают обильные, скудные и умеренные;
- по консистенции различают водянистые, творожистые, пенные и слизистые;
- по цвету могут быть прозрачные, белые, зеленоватые, желтые, коричневые или кровянистые;
- по запаху кисловатые, сладковатые, без запаха и с сильно выраженным неприятным запахом.

Если выделения скудные, это может свидетельствовать о пересыхании слизистой влагалища. При этом женщина может ощущать дискомфорт во время полового акта. Чаще всего такое состояние наступает в предклимактерический период, во время начала климакса. Это связано с возрастными изменениями, снижением уровня эстрогена, с эндокринными патологиями или приемом гормональных средств.
Обильные выделения часто визуально видны на нижнем белье. Наиболее актуальна такая проблема в средине менструального цикла или во время беременности непосредственно перед родами. Без запаха и изменений цвета это является вариантом нормы. При наличии других изменений лучше проконсультироваться у доктора.
Густые выделения творожистой консистенции чаще всего свидетельствуют о развитии грибковой инфекции и требуют лечения. Часто сопровождаются сладким запахом.
Если выделения пенистые, особенно имеющие неприятный запах – это указывает на бактериальное заражение микрофлоры влагалища.
Густые белесые выделения иногда свидетельствуют о наличии молочницы, необходимы дополнительные исследования.
Кровянистые выделения в период между менструациями являются тревожными показателями, требуется немедленная консультация гинеколога.
Выделения желтого или зеленого цвета указывают на развитие воспалительного процесса.
При обнаружении каких-либо изменений женщине лучше всего обратиться к специалисту. Для диагностики слизистой влагалища назначаются исследования:
- мазок на флору;
- ПЦР-диагностика;
- бактериологические посевы;
- анализ крови.
После установления точной причины врач-гинеколог назначает необходимое лечение в зависимости от ситуации.
Последние Новости
Лечение запаха из влагалища в Калининграде
Даже если вы полноценно и регулярно проводите гигиену интимного места, случаются ситуации, когда из влагалища появляется неприятный запах. Этот симптом не является самостоятельной патологией, чаще всего, запах — это сигнал о более серьезном патологическом процессе. В медицинской клинике «Альзория» проводят лечение всех патологических процессов, которые могут сопровождаться дурным запахом из влагалища.
Почему неприятно пахнет из влагалища
В норме влагалищные выделения у женщин не имеют отталкивающего и резкого запаха. Обычно он изменяется и приобретает металлический запах только во время месячных. Рассмотрим самые распространенные причины неприятного запаха в интимной зоне у женщин:
- Молочница. Очень часто неприятный запах свидетельствует о наличии молочницы (кандидоз), при этом наблюдаются зуд и творожистые выделения.
- Воспалительные патологии органов малого таза. Выделения могут стать более обильными, изменить консистенцию и иметь нехарактерный запах.
- Бактериальный вагиноз. При данном диагнозе наблюдается гнилостный запах и обильные влагалищные выделения.
- Заболевания, передающиеся половым путем. Речь может идти о наличии ЗППП или ИППП, часто изменение запаха и консистенции выделений из влагалища является единственным признаком патологии у женщин.
- Дисбактериоз. Речь идет о нарушении баланса между полезными и патогенными бактериями во влагалищной среде.

- Кольпит. Характеризуется воспалением слизистой оболочки влагалища, возбудителем которого может быть хламидия, трихомонада, микоплазма, стрептококк или иные патогенные микроорганизмы.
- Также причиной может выступать банальный фактор — это недостаточная гигиена интимной области.
Как лечить запах из влагалища?
Лечение неприятного запаха из влагалища проводится по-разному, это зависит от первопричины, вызвавшей данный симптом. Чтобы определить точный диагноз врач назначит гинекологический осмотр, мазок на микрофлору, ПЦР для выявления скрытых инфекций, исследование на бактериальный вагиноз и т.д. После определения диагноза назначается соответствующее лечение. В большинстве случаев проблему удается решить при помощи медикаментозной терапии, иногда дополнительно назначаются различные физиотерапевтические процедуры.
Настоятельно не рекомендуем самостоятельно начинать лечение, опираясь лишь на отзывы женщин с интернет-форумов. Такие действия могут лишь навредить и усугубить течение патологического процесса. При появлении проблемы сразу обращайтесь к доктору.
При появлении проблемы сразу обращайтесь к доктору.
Опытные врачи-гинекологи работают в медицинской клинике «Альзория». Специалисты проведут необходимые диагностические исследования и выявят первопричину запаха из интимного места, после чего вам назначат эффективное лечение. Будьте здоровы!
повод ли это обращаться в гинекологический центр?
Влагалищные выделения.. Они могут многое рассказать о здоровье женщины. Гинекология в Москве свидетельствует: более трети обращений к гинекологу связаны именно с влагалищными выделениями. Это, конечно же, похвально, женщины следят за своим здоровьем и обращаются в платные гинекологические клиники или в муниципальные поликлиники, как только обнаружат потенциальную угрозу. Но бывают и «случаи наоборот». Это когда абсолютно здоровые девушки поднимают настоящую панику в ответ на изменение выделений в период той же овуляции. Мы решили разобраться, когда женщине стоит действительно волноваться, а когда — успокоиться и продолжать наслаждаться жизнью.
В норме выделения состоят из полезных бактерий, из слизистого секрета желез, которые расположены в шейке матки, и отмерших эпителиальных клеток со стенок шейки и влагалища. Однако же, любой гинеколог вам подтвердит: влагалище и нижнюю половину канала шейки матки могут населять такие микроорганизмы, как микоплазмы, уреаплазмы, стрептококки, стафилококки, гарднарелла, и сам факт их обитания там вовсе не свидетельствует о развитии какого-либо заболевания.
Давайте разберемся, какие выделения считаются нормой и вполне безопасны для нашего женского здоровья.
У вас все в порядке, если:
- количество влагалищных выделений составляет от 1 до 4 мл в день
- по цвету выделения бывают от светло-прозрачных до беловатых и желтоватых
- влагалищные выделения густые по консистенции (допустима различная степень густоты)
- запах — или кисловатый или отсутствует
- влагалищные выделения гомогенные (однородные) по своей структуре, хотя в некоторых случаях структура с наличием небольших комочков (2-4 мм) считается допустимой нормой
- зуд влагалища и наружных половых органов отсутствует
Вам стоит обратиться гинекологический центр, если:
- влагалищные выделения имеют неприятный запах (особенно запах тухлой рыбы; запах лука в некоторых случаях может тоже говорить о дисбактериозе или бактериальном вагинозе)
- влагалищные выделения приобрели творожистую структуру, имеется белый налет на половых органах
- выделения стали зеленовато-желтыми или коричневыми (это может указывать не только на наличие инфекции, в том числе венерической, но и быть более грозным симптомом неблагополучия в организме)
- выделения сопровождаются зудом и жжением половых органов.

Количество и консистенция выделений меняются в зависимости от тех или иных факторов. Рассмотрим основные из них.
Овуляция. В этот период отмечается увеличение влагалищных выделений, они становятся вязкими и приобретают прозрачно-молочный оттенок, становятся похожими на сырой белок куриного яйца.
Беременность. В этот период в организме женщины наблюдается колебание гормонального фона, в результате которого значительно увеличивается количество влагалищных выделений. В зависимости от триместра их цвет и консистенция могут меняться.
Период лактации. Данное время так же ознаменовано игрой гормонов, количество выделений становится значительно меньше.
Использование гормональной контрацепции может так же влиять на количество и качество влагалищных выделений. Как правило, их становится меньше.
Внимание! Статья дана в ознакомительных целях!
В том случае, ели у вас имеются выделения, и их характер до сих пор остался вам непонятен или они вас настораживают, платные гинекологические клиники помогут досконально разобраться в данном вопросе. Как правило, бывает достаточно осмотра у гинеколога и взятия гинекологического мазка на флору, чтобы дать заключение: успокоить вас и отправить домой или же направить на расширенную диагностику.
Как правило, бывает достаточно осмотра у гинеколога и взятия гинекологического мазка на флору, чтобы дать заключение: успокоить вас и отправить домой или же направить на расширенную диагностику.
воспаление влагалища: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
Воспаление слизистой оболочки влагалища, сопровождается обильными белями с неприятным запахом, зудом и жжением в области наружных половых органов, болью внизу живота.У здоровых женщин, не предъявляющих жалоб, во влагалище обычно присутствуют от пяти до пятнадцати различных микроорганизмов. Нормальные выделения из влагалища белого или слегка сероватого цвета, слизистые или слегка хлопьевидные, не имеют запаха и состоят преимущественно из слущенного эпителия. Вагинит обычно возникает в результате изменения микрофлоры влагалища.
Вагинит — одна из самых частых причин обращения за медицинской помощью. Часто вагинит проявляется незначительными симптомами, в связи с чем женщины не обращаются к врачу. Кроме того, многие лечатся самостоятельно.
Кроме того, многие лечатся самостоятельно.
Распространенность различных форм вагинита сильно зависит от возраста. Так, бактериальный вагиноз и трихомонадный вагинит чаще наблюдаются у женщин детородного возраста. Атрофический (неинфекционный) вагинит характерен для постменопаузы. Целый ряд возбудителей вагинита и цервицита повышают риск преждевременных родов и рождения маловесных детей. Рецидивирующий кандидозный вагинит может быть первым проявлением ВИЧ-инфекции.
Жалобы
Вагинит проявляется выделениями из влагалища, зудом, жжением и болью при половом сношении. Особенности клинической картины помогают различить формы вагинита, однако окончательный диагноз на основании анализа только жалоб невозможен. При вагините, вызванном грибком Candida albicans, выделения белые, творожистые, иногда с кислым запахом (это заболевание называют также молочницей). Среди жалоб преобладает зуд, жжение менее выражено. При вагините, вызванном другими грибами рода Candida, выделения менее обильные, а жжение преобладает над зудом. При бактериальном вагинозе наблюдаются обильные, серые, зловонные выделения. Поскольку бактериальный вагиноз — не воспалительное заболевание, такого сильного зуда, как при кандидозном вагините, при нем не бывает. Трихомонадный вагинит сопровождается выраженным воспалением, проявляющимся болью, отеком и гнойными выделениями из влагалища.
При бактериальном вагинозе наблюдаются обильные, серые, зловонные выделения. Поскольку бактериальный вагиноз — не воспалительное заболевание, такого сильного зуда, как при кандидозном вагините, при нем не бывает. Трихомонадный вагинит сопровождается выраженным воспалением, проявляющимся болью, отеком и гнойными выделениями из влагалища.
Боль при половом сношении может приводить к снижению полового влечения.
Диагностика
Диагностика вагинита основана на микроскопии мазка выделений из влагалища. Посев выделений из влагалища проводят редко. Посев выделений из влагалища целесообразен при рецидивирующем кандидозном вагините.
Диагноз бактериального вагиноза ставят при наличии трех из четырех перечисленных ниже критериев: 1) серые зловонные выделения, покрывающие тонким слоем стенки влагалища, 2) повышение pH (показатель кислотности) выделений более 4,5, 3) эпителиальные клетки, покрытые бактериями, 4) усиление запаха при добавлении гидроксида калия.
Для кандидозного вагинита характерны зуд, жжение и белые творожистые выделения из влагалища. При микроскопии обнаруживаются почкующиеся клетки и псевдомицелий; pH выделений обычно в норме (3,8—4,4).
При микроскопии обнаруживаются почкующиеся клетки и псевдомицелий; pH выделений обычно в норме (3,8—4,4).
Трихомонадный вагинит проявляется обильными гнойными выделениями с неприятным запахом. Обычно наблюдаются отек и гиперемия влагалища и вульвы. Как правило, pH превышает 4,5. При исследовании нативного препарата обнаруживаются подвижные Trichomonas vaginalis.
При атрофическом вагините наблюдаются покраснение или, напротив, бледность и истончение слизистой влагалища. Больные могут отмечать боль и зуд.
Зудом и жжением могут проявляться дистрофии вульвы. При этом все клинические проявления ограничены вульвой, выделения из влагалища нормальные.
Синдром преддверия влагалища — редкое заболевание, характеризующееся воспалением малых желез преддверия. При гинекологическом исследовании отмечаются гиперемия преддверия влагалища и выраженная болезненность при его пальпации.
Вульводиния, или боль в области вульвы, может быть обусловлена рецидивирующим кандидозным вульвовагинитом, синдромом преддверия влагалища или не иметь органических причин (идиопатическая вульводиния).
Лечение
Основа лечения вагинита — точная диагностика. В большинстве случаев неосложненный вагинит быстро поддается лечению.
При бактериальном вагинозе назначают метронидазол или клиндамицин для приема внутрь или для местного применения. Лечение половых партнеров не улучшает результаты лечения бактериального вагиноза и не снижает частоту его рецидивов. При кандидозном вагините назначают имидазолы и триазолы для местного применения. Полное выздоровление наступает через 3—5 дней после начала лечения. Эффективность флуконазола, 150 мг внутрь однократно, сравнима с эффективностью препаратов для местного применения.
Трихомонадный вагинит лечат метронидазолом.
При атрофическом вагините назначают эстрогены для приема внутрь или местного применения. В процессе лечения сначала появляется гиперемия (покраснение), а затем восстанавливается нормальное состояние слизистой. Гиперемия обычно сопровождается зудом, обусловленным улучшением кровоснабжения слизистой. Многие связывают зуд с аллергией на применяемый препарат и необоснованно прекращают лечение.
Статьи — Гнойные выделения у женщин
Не нужно быть специалистом, чтобы сказать: гнойные выделения у женщин свидетельствуют о серьезных проблемах. В данном случае без консультации гинеколога не обойтись. К лечению можно приступать лишь после сдачи необходимых анализов. Мы раскроем вам основные причины появления патологических выделений.
Возможно Вас также заинтересует следующее:
Гинекология Функциональная диагностика Ультразвуковая диагностика
По вопросам обращайтесь: 7 (351) 225-00-36, 7 (951) 48-775-10, e-mail: [email protected]
Заболевания, передающиеся половым путем
До недавнего времени причиной появления гнойных выделений считалось заражение гонореей. Сейчас врачи расширили диапазон диагнозов: виной патологии могут стать «скрытые» инфекции, такие как микоплазмоз или хламидиоз в сочетании с условно-патогенной микрофлорой (это стрептококки, кишечная палочка, энтерококки и пр.).
Иногда женщинам, обратившимся к гинекологу по поводу гнойных выделений, ставится диагноз «трихомониаз». Этому заболеванию свойственны пенистые желтовато-зеленые гнойные выделения, имеющие неприятный запах. Дополнительными симптомами являются жжение, зуд половых органов, болезненность во время полового акта или мочеиспускания. С момента заражения и до появления первых признаков проходит 5-15 дней.
Этому заболеванию свойственны пенистые желтовато-зеленые гнойные выделения, имеющие неприятный запах. Дополнительными симптомами являются жжение, зуд половых органов, болезненность во время полового акта или мочеиспускания. С момента заражения и до появления первых признаков проходит 5-15 дней.
При подозрении на заражение половыми инфекциями диагностика осуществляется после проведения комплексных обследований (зачастую выявляется не один, а несколько возбудителей).
Воспалительные заболевания
Причиной гнойных выделений у женщин во многих случаях являются воспалительные заболевания полости матки, маточных труб, влагалища и шейки матки (стоит заметить, что гнойные выделения менее всего свойственны маточным трубам, хотя иногда затрагивают именно их). Чаще всего гной выделяется из полости матки (при онкологическом заболевании, после аборта и пр.).
Одним из воспалительных заболеваний женской половой системы является гнойный цервицит (воспаление шейки матки). В данном случае наблюдаются густые гнойные выделения, смешанные со слизью из цервикального канала. Они усиливаются при напряжении (после дефекации и пр.).
Они усиливаются при напряжении (после дефекации и пр.).
Гнойные выделения могут сопровождать эндометрит – воспаление поверхностного слоя эндометрия и слизистой оболочки матки. При остром течении заболевания и в пожилом возрасте гной может скапливаться в матке. При хроническом эндометрите выделения необильные — они сочетают гной и слизь.
Вульвовагинит – воспаление вульвы и влагалища. Данное заболевание также провоцирует появление гнойных выделений. Стимул развитию данной патологии дают гельминты, а также гнойная или кишечная микрофлора. Симптомами в данном случае являются жжение и зуд половых путей, а также необильные слизисто-гнойные выделения.
При снижении иммунитета и нарушении баланса нормальной микрофлоры, а также после гинекологических манипуляций, длительного приема антибиотиков и при отсутствии должной гигиены может развиться бактериальный вагинит. Его признаками являются обильные гнойные пенистые выделения желто-зеленого цвета. Они имеют неприятный запах, сопровождаются зудом и жжением, болезненными ощущениями при мочеиспускании и при половых актах.
Как видите, причиной появления гнойных выделений могут стать как венерические, так и воспалительные заболевания, причем иногда они протекают совместно. Определиться с причиной поможет комплексное обследование, поскольку симптоматика во многих случаях имеет сходный характер.
← Смотреть всеПатологические выделения из половых путей
Появление выделений из влагалища, запаха, раздражения, зуда или жжения называется вагинитом. Наиболее частые причины:
- бактериальный вагиноз (50%)
- атрофический, механический, аллергический — 5% — 10% случаев вагинита.
- трихомониаз
- молочница
- вульвовагинальный кандидоз
По одним симптомам причину вагинита установить сложно. Необходимо выполнить лабораторные обследования для определения возбудителя.
Бактериальный вагиноз
Появляется «рыбный» запах, однородные выделения сероватого цвета, которые усиливаются после полового акта; иногда неприятные ощущения внизу живота. Лечение проводится для облегчения состояния и для снижения восприимчивости к ряду серьезных инфекций (хламидиоза, гонореи, трихомониаза, вируса иммунодефицита человека (ВИЧ) и вируса простого герпеса .
Лечение проводится для облегчения состояния и для снижения восприимчивости к ряду серьезных инфекций (хламидиоза, гонореи, трихомониаза, вируса иммунодефицита человека (ВИЧ) и вируса простого герпеса .Вульвовагинальный кандидоз (молочница)
Вызывается грибами рода Сandida. Появляются белые, густые, хлопьевидные или творожистые выделения без запаха; зуд или жжение в области вульвы; покраснение, отек.
Трихомониаз.
Вызывается простейшим — Trichomonas vaginalis. Выделения зеленовато-желтые, пенистые; с неприятным запахом; неприятные ощущения во влагалище. Поскольку трихомониаз передается половым путем и имеет высокую частоту возобновления симптомов, рекомендуется обследование на повторное заражение через три месяца после лечения.
Трихомониаз связан с низким весом детей при рождении и преждевременными родами.
Атрофический вагинит.
Развивается при дефиците эстрогенов у женщин в перименопаузе.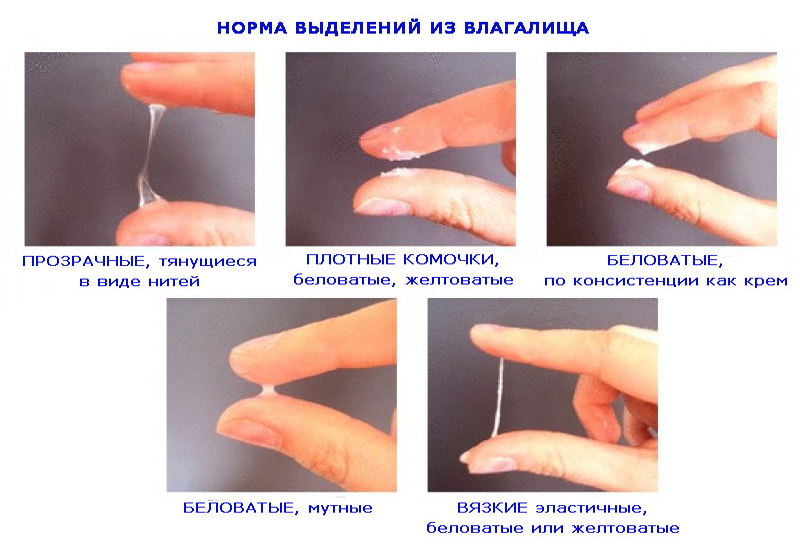
Незначительные выделения, сухость, зуд влагалища; болезненность при половом акте. Слизистая влагалища истончается, воспаляется.
Механический вагинит.
Появляется при воздействии тесного белья, прокладок, мыла, геля для интимной гигиены, презервативов, тампонов, спринцевания. Характеризуется жжением, болезненностью, покраснением кожи.
Поскольку причины вагинита разные, отличаются и подходы к лечению. Поэтому надо обращаться на прием к специалисту.
Новости «Мать и Дитя — ИДК»: Что такое? Нормальные и патологические выделения при беременности
11.10.2016Сегодня мы поговорим с Еленой Юрьевной Романовой — акушером-гинекологом Экспертного центра ведения беременности клиники “Мать и дитя — ИДК” о том, каких выделений при беременности стоит опасаться и какие выделения из половых путей расцениваются как норма.
Усиление вагинальных выделений при беременности закономерно
Нормальные выделения при беременности — это молочно-белая или прозрачная слизь без резкого запаха (хотя запах может измениться по сравнению с тем, который был до беременности), эти выделения не раздражают кожу и не причиняют дискомфорта беременной. Выделения могут иметь разную окраску — от совершенно бесцветной (чаще всего) до беловатой и желтоватой. Консистенция выделений в начале беременности напоминает сырой куриный желток — они густые, желеобразные, часто выделяются в виде сгустков.
Выделения могут иметь разную окраску — от совершенно бесцветной (чаще всего) до беловатой и желтоватой. Консистенция выделений в начале беременности напоминает сырой куриный желток — они густые, желеобразные, часто выделяются в виде сгустков.
При нормальных выделениях достаточно пользоваться ежедневными прокладками или менять нижнее белье дважды в день.
За счет активности прогестерона в первые 12 недель беременности выделения будут скудными и вязкими.
Благодаря повышению активности эстрогенов с 13 недель выделения становятся менее вязкими и более обильными.
К концу срока беременности вагинальные выделения становятся все более обильными. Каждый раз нужно оценить характер выделений, поменять прокладку. Если жидкость будет продолжать сочиться, то это может означать подтекание околоплодных вод и необходимость обращения к врачу акушеру-гинекологу приемного отделения стационара, имеющего родильное отделение. Существуют вспомогательные тесты, благодаря которым, а также акушерскому УЗИ можно исключить подтекание вод.
Не всякие выделения у беременных являются нормой
Например, белые густые, крошковидные выделения без запаха, которые вызывают зуд и жжение кожи и причиняют дискомфорт во время полового акта, вероятно, являются признаком дрожжевой инфекции (кандидоза).
Белые или сероватые выделения, запах которых после секса начинает напоминать запах рыбы являются основным симптомом бактериального вагиноза, дисбактериоза влагалища.
Желтоватые или зеленоватые выделения, имеющие сильный неприятный запах, как правило, появляются при неспецифическом вагините, а пенистые выделения — признак трихомониаза, заболевания, передающегося половым путем.
Во всех этих случаях немедленно обратитесь к врачу. Не следует лечиться безрецептурными препаратами и народными средствами. По одним внешним признакам диагноз поставить нельзя даже врачу, кроме этого, инфекции у беременных нужно лечить особенно осторожно и только профессионалу. После правильного лечения выделения приходят в норму. От обычных для беременных выделений избавляться не нужно. После родов они прекратятся естественным образом, а до этого они являются признаком нормального течения беременности.
От обычных для беременных выделений избавляться не нужно. После родов они прекратятся естественным образом, а до этого они являются признаком нормального течения беременности.
Выделения могут изменить свой характер и количество при действии раздражителей или непереносимости конкретного вещества, например при применении ежедневных прокладок. Такие выделения прозрачные и обильные, они прекращаются при устранении раздражителя.
«Молочница» — это заболевание, вызванное грибками рода Кандида, присутствующими в малом количестве у всех женщин. При беременности снижается иммунитет и грибки начинают активно размножаться, вызывая воспаление обильные белые хлопьевидные выделения с кисловатым запахом, жжение и зуд в области наружных половых органов. Заболевание может проявляться в течение всей беременности.
Кровянистые выделения в первой половине беременностиобычно говорят о недостатке гормона прогестерона, что может привести к самопроизвольному выкидышу. Выделения могут сопровождаться болями внизу живота и в пояснице. При лечении угрозы прерывания беременности, назначении препаратов прогестерона такие явления проходят.
Выделения могут сопровождаться болями внизу живота и в пояснице. При лечении угрозы прерывания беременности, назначении препаратов прогестерона такие явления проходят.
Если кровянистые выделения из влагалища появились во время беременности в течение второго или третьего триместра, то это является признаком грозного осложнения, а именно, предлежания плаценты или ее преждевременной отслойки. При неправильном прикреплении плаценты в полости матки и перекрытии тканью плаценты области внутреннего зева говорят о предлежании плаценты. В данном случае кровянистые выделения возникают у трети беременных женщин. Чаще всего это происходит в сроке 28–30 недель, когда нижний сегмент матки подвержен наибольшему растяжению и истончению. Выделения повторяются, никаких болевых ощущений женщина при этом не испытывает, поэтому может поздно обратиться к врачу для осмотра. Ребенку это угрожает недостатком питательных веществ и кислорода, ведь именно через плаценту происходит питание плода. Для беременной женщины это чревато острой отслойкой плаценты и сильным кровотечением, остановить которое, особенно, в домашних условиях, всегда проблематично.
Кровянистые выделения во время беременности должны заставить женщину сразу же обратиться к лечащему врачу акушеру-гинекологу.
Коричневые выделения во время беременности также свидетельствуют об угрозе прерывания беременности, либо кровоточащей «эрозии» (децидуальном полипе) шейки матки. Поэтому не стоит самостоятельно разбираться в этих вопросах, при появлении коричневых выделений лучше обратиться к лечащему врачу.
Коричневые выделения при задержке менструации как признак внематочной беременности — это очень опасно. Данное состояние требует немедленной хирургической помощи, так как растущий эмбрион может в любой момент разорвать стенку маточной трубы и вызвать внутреннее кровотечение. Поэтому при болях внизу живота, которые сопровождаются коричневыми выделениями из половых путей и задержкой менструации нужно немедленно вызывать скорую помощь.
При воспалении влагалища слизистые выделения приобретают слизисто-гнойный характер, зеленовато-желтый цвет, неприятный запах, появляются жжение и зуд в области половых органов. Так проявляются хламидиоз, микоплазмоз, уреаплазмоз, трихомониаз.Нужно ли лечить инфекцию во время беременности, или лучше это сделать после родов?
Так проявляются хламидиоз, микоплазмоз, уреаплазмоз, трихомониаз.Нужно ли лечить инфекцию во время беременности, или лучше это сделать после родов?
Все половые инфекции у беременных требуют лечения, так как они могут перейти к плоду и вызвать внутриутробную инфекцию (ВУИ). ВУИ очень опасна для ребенка — она приводит к его гибели или тяжелым заболеваниям. Заражение ребенка во время родов может привести к таким тяжелым осложнениям, как пневмония, тяжелые поражения головного мозга, почек, печени, заражение крови (сепсис).
Сегодня акушеры-гинекологи научились лечить любые инфекции у беременных в соответствии со специальными методическими указаниями по срокам беременности, чтобы это было эффективно и безопасно для мамы и плода. Бояться нужно не лечения, а самой инфекции и ее последствий.
Лекарственные препараты, которые применяются для лечения беременных женщин, прошли необходимые клинические испытания, в процессе которых было доказано, что они не оказывают отрицательного влияния на беременную женщину и плод, в том числе не оказывают тератогенного воздействия (не вызывают уродств у плода).
Иногда выделения слизистого характера, возникают при контакте с раздражителем или аллергеном. Это может быть синтетическое тесное белье, аллергия на ткани, туалетные принадлежности, средства личной гигиены. Если вовремя не устранить раздражение и аллергены, то обязательно присоединится инфекция, обитающая на слизистых оболочках половых органов.
Гигиенические мероприятия обязательны для беременных. Дважды в день необходимо принимать теплый душ, используя для мытья половых органов специальные гели для беременных женщин. Обязательно следить за чистотой всего тела и нательного белья — его нужно менять ежедневно. При выделениях можно использовать прокладки (но не тампоны!). Источником инфекции может стать полость рта, поэтому нужно следить за зубами, чистить их дважды в день и пройти осмотр стоматолога. Полноценное питание укрепляет иммунитет беременной. В рационе должны присутствовать свежие овощи и фрукты, нежирные сорта мяса и рыбы, ежедневно молочные продукты, растительное масло, разнообразные каши.
Очень важен подвижный образ жизни, лечебная гимнастика и максимальное пребывание на свежем воздухе. Пешие прогулки полезны даже в самом конце беременности — они помогут не только сохранить иммунитет, но и укрепят мышцы, которые потребуются во время родов. Будьте здоровы!
Причины запаха из влагалища — Mayo Clinic
Вагинальный запах может меняться на протяжении менструального цикла и может быть особенно заметен сразу после полового акта. Нормальное потоотделение также может вызывать запах из влагалища. Хотя может возникнуть соблазн спринцеваться или использовать вагинальный дезодорант для уменьшения запаха из влагалища, на самом деле эти продукты могут усилить раздражение и другие вагинальные симптомы.
Бактериальный вагиноз — чрезмерный рост обычно встречающихся влагалищных бактерий — наиболее частая вагинальная инфекция, вызывающая запах из влагалища.Трихомониаз — инфекция, передающаяся половым путем — также может вызывать неприятный запах из влагалища. Инфекции хламидиоза и гонореи обычно не вызывают запаха из влагалища. Как и дрожжевые инфекции.
Инфекции хламидиоза и гонореи обычно не вызывают запаха из влагалища. Как и дрожжевые инфекции.
Как правило, если у вас запах из влагалища без других вагинальных симптомов, маловероятно, что запах из влагалища является ненормальным.
Общие причины аномального запаха из влагалища включают:
- Вагинит
- Плохая гигиена
- Оставленный или забытый тампон, оставленный на несколько дней
- Трихомониаз
Реже аномальный запах из влагалища может быть результатом:
- Ректовагинальный свищ (аномальное отверстие между прямой кишкой и влагалищем, через которое фекалии попадают во влагалище)
- Рак шейки матки
- Рак влагалища
Приведенные здесь причины обычно связаны с этим симптомом.Обратитесь к своему врачу или другому специалисту в области здравоохранения для точного диагноза.
- Определение
- Когда обращаться к врачу
- Бактериальный вагиноз — информационный бюллетень CDC.
 Центры по контролю и профилактике заболеваний. https://www.cdc.gov/std/bv/stdfact-bacterial-vaginosis.htm. По состоянию на 9 февраля 2017 г.
Центры по контролю и профилактике заболеваний. https://www.cdc.gov/std/bv/stdfact-bacterial-vaginosis.htm. По состоянию на 9 февраля 2017 г. - Информационный бюллетень по спринцеванию. Управление по женскому здоровью. http://womenshealth.gov/publications/our-publications/fact-sheet/douching.html. По состоянию на 9 февраля 2017 г.
- Sobel JD. Бактериальный вагиноз. https://www.uptodate.com/contents/search. По состоянию на 9 февраля 2017 г.
- Ferri FF. Рак шейки матки. В: Клинический советник Ферри, 2017. Филадельфия, Пенсильвания: Эльзевьер; 2017. https://www.clinicalkey.com. По состоянию на 9 февраля 2017 г.
- Ferri FF. Злокачественные новообразования влагалища. В: Клинический советник Ферри, 2017. Филадельфия, Пенсильвания: Эльзевьер; 2017. https://www.clinicalkey.com. По состоянию на 9 февраля 2017 г.
- Толья MR.Ректовагинальные и ановагинальные свищи. https://www.uptodate.com/contents/search. По состоянию на 16 февраля 2017 г.
.
Что нормально? Коричневые выделения, желтые выделения, белые выделения и многое другое
Эта статья также доступна на: português, español
Что нужно знать:Выделения из влагалища являются обычным явлением и будут меняться в течение менструального цикла
Выделения из влагалища — один из способов определить, в какой фазе менструального цикла вы находитесь.

Необычные или атипичные выделения из влагалища отличаются по цвету, консистенции, запаху или количеству от обычных выделений
Могут быть необычные выделения из влагалища. симптом бактериального дисбаланса, инфекции или ИППП или, в редких случаях, рака шейки матки
Чтобы сохранить здоровье влагалища, избегайте спринцеваний и используйте средства защиты во время сексуальной активности
Ваше влагалище динамично и точно настроено экосистема.Он включает определенный баланс бактерий, pH и влаги. Этот баланс чувствителен к изменениям внутри и вне вашего тела, и не всегда требуется много времени, чтобы его «сбросить».
На протяжении менструального цикла часто можно заметить разные типы вагинальной жидкости — она циклически меняется вместе с вашими гормонами по внешнему виду, консистенции и объему.
Влагалищная жидкость также изменяется при возбуждении, а также во время и после беременности. Но значительные или внезапные изменения запаха, цвета или консистенции жидкости могут означать, что происходит что-то еще, например, инфекция, которая требует лечения.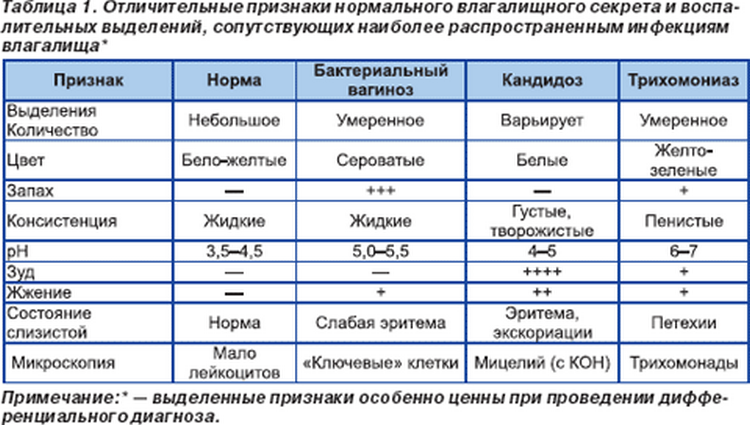
Отслеживание «атипичной» вагинальной жидкости в Clue обеспечивает запись симптомов, которую следует сообщить вашему лечащему врачу, в том числе, когда начались изменения, и какие другие факторы могут быть связаны (например, незащищенный секс или начало применения нового метода контроля рождаемости).
Что считается «нормальным» выделением из влагалища: Цвет и консистенция выделений из влагалищаВажно ознакомиться со своими уникальными «типичными» выделениями из влагалища — с точки зрения запаха, цвета и изменений на протяжении всего цикла.
Выделения будут меняться вместе с выработкой вашим телом цервикальной жидкости.В начале цикла кожа становится более сухой / липкой или вы можете вообще не заметить выделений. Он становится кремовым и беловатым в средней и поздней фолликулярной фазе (первая фаза вашего цикла). Непосредственно перед овуляцией и незадолго до нее она может стать похожей на эластичный, влажный и прозрачный яичный белок. Вскоре после овуляции она обычно снова становится сухой / липкой. Подробнее об этих изменениях читайте здесь. При высыхании жидкость на нижнем белье может выглядеть белой или слегка желтоватой и пастообразной.
Вскоре после овуляции она обычно снова становится сухой / липкой. Подробнее об этих изменениях читайте здесь. При высыхании жидкость на нижнем белье может выглядеть белой или слегка желтоватой и пастообразной.
Большинство людей замечают, что выделения у них увеличиваются на протяжении первой фазы цикла, причем большинство выделений происходит за несколько дней до овуляции, включая овуляцию.Затем объем жидкости уменьшается через день или два после овуляции, которая обычно длится до конца цикла. Вы, вероятно, также заметите, что ваше влагалище выделяет больше жидкости, когда вы возбуждены.
Запах выделений из влагалищаТипичные выделения могут быть без запаха или иметь запах, но обычно они мягкие и не неприятные. Он может смешаться с мочой или кровью во время менструации, что может повлиять на его запах на нижнем белье. Чтобы определить, когда что-то меняется, очень важно узнать свой типичный запах.
Признаки «атипичных» выделений из влагалища Следите за изменениями:Если вы используете гормональные противозачаточные , эти типичные образцы вагинальных выделений прекратятся, поскольку прекратится гормональный цикл.

Консистенция: жидкость становится необычайно тоньше или гуще и более текстурированной
Цвет: выделения серого, зеленого , желтый или коричневый
Объем: Значительный и неожиданный по объему
Запах: Рыбный, металлический или просто другой
Атипичные выделения из влагалища могут возникать микробное сообщество выходит из равновесия.Это означает уменьшение количества «хороших» микробов и увеличение количества «плохих» микробов (или чрезмерный рост чего-то, что обычно присутствует только в небольшом количестве). Такой дисбаланс может привести к таким состояниям, как бактериальный вагиноз (он же БВ — наиболее частая причина атипичных выделений) (1) и дрожжевые инфекции (вульвовагинальный кандидоз) (2).
Факторы, которые могут нарушить экосистему влагалища, включают:Спринцевание и очищение
Сексуальная активность, появление нового сексуального партнера
Гормональные противозачаточные средства или ВМС
Длительное или нерегулярное кровотечение или кровянистые выделения
Использование антибиотиков или стероидов
Менархе, менопауза или беременность
Гормональные изменения во время менструального цикла
Неконтролируемый диабет
Обычно меньше вагинальных бактерий
Возможно, курение и диета (но необходимы дополнительные исследования) (2–8)
Атипичные выделения также могут быть вызваны инфекциями, передаваемыми половым путем (ИППП). Наиболее распространенной излечимой ИППП является паразит trichomonas vaginalis. К другим распространенным из них относятся хламидиоз и гонорея. Имейте в виду, что эти ИППП часто протекают бессимптомно (не имеют явных симптомов), поэтому регулярное тестирование на ИППП так важно.
Наиболее распространенной излечимой ИППП является паразит trichomonas vaginalis. К другим распространенным из них относятся хламидиоз и гонорея. Имейте в виду, что эти ИППП часто протекают бессимптомно (не имеют явных симптомов), поэтому регулярное тестирование на ИППП так важно.
В редких случаях атипичные выделения могут быть признаком чего-то более серьезного, например рака шейки матки. Обязательно сдавайте мазки Папаниколау через рекомендуемые интервалы. CDC рекомендует проводить тестирование каждые 3 года в возрасте от 21 до 65 лет, если ваши результаты являются регулярными, или каждые 5 лет, если вы проходите тестирование на ВПЧ (вирус папилломы человека) вместе с Пап.
Что делать, если у меня нетипичные выделения из влагалища? Если вы испытываете густые белые выделения из влагалища с жжением или зудом и подозреваете, что у вас грибковая инфекция : Сначала вы можете попробовать безрецептурное лечение. Обычно они выпускаются в форме вагинальных таблеток / суппозиториев или крема. Если симптомы не исчезнут примерно через неделю или если у вас есть рецидивирующие инфекции, обратитесь к врачу.Дрожжевые инфекции обычно не опасны, но если симптомы не исчезнут, убедитесь, что у вас нет чего-то еще. Применение холодного пресса может помочь уменьшить зуд. Обратите внимание, что лечение дрожжевых инфекций может ослабить латексные презервативы и диафрагмы (9).
Обычно они выпускаются в форме вагинальных таблеток / суппозиториев или крема. Если симптомы не исчезнут примерно через неделю или если у вас есть рецидивирующие инфекции, обратитесь к врачу.Дрожжевые инфекции обычно не опасны, но если симптомы не исчезнут, убедитесь, что у вас нет чего-то еще. Применение холодного пресса может помочь уменьшить зуд. Обратите внимание, что лечение дрожжевых инфекций может ослабить латексные презервативы и диафрагмы (9).
Сходите на обследование к своему врачу. Они осмотрят вашу вульву и влагалище и возьмут образец (мазок) для проверки под микроскопом или для отправки на лабораторный анализ.Они также могут проверить pH вашего влагалища с помощью простого теста pH-полоски.
Бактериальный вагиноз ( BV ) может пройти сам по себе, но часто будет повторяться, , поэтому рекомендуется обсудить лечение со своим лечащим врачом. БВ может вызвать неприятные симптомы и увеличить риск заражения ИППП, но обычно не приводит к осложнениям со здоровьем. Однако в некоторых случаях нелеченый БВ может привести к инфекции после гинекологической операции и осложнениям беременности, включая выкидыш и преждевременные роды (8-11).БВ может способствовать развитию воспалительного заболевания органов малого таза (ВЗОМТ), но необходимы дополнительные исследования (12).
Однако в некоторых случаях нелеченый БВ может привести к инфекции после гинекологической операции и осложнениям беременности, включая выкидыш и преждевременные роды (8-11).БВ может способствовать развитию воспалительного заболевания органов малого таза (ВЗОМТ), но необходимы дополнительные исследования (12).
Лечение БВ или ИППП, таких как трихомонада, хламидиоз или гонорея, обычно довольно простое и может включать введение геля или крема с антибиотиком во влагалище на несколько дней или прием только одной дозы антибиотика. рот или инъекция (в зависимости от типа инфекции) (9).
Может потребоваться дополнительное вмешательство в случае невылеченных инфекций, которые стали более сложными.Обратите внимание, что многие ИППП не вызывают симптомов или долгое время остаются бессимптомными. Это не означает, что их не нужно лечить как можно скорее. Если вы ведете половую жизнь, регулярное тестирование на ИППП имеет решающее значение.
Может ли йогурт, чеснок или масло чайного дерева вылечить вагинальные инфекции? Существуют неоднозначные данные об использовании определенных продуктов и добавок для восстановления и / или поддержания баланса полезных вагинальных бактерий. Недостаточно доказательств, чтобы включить использование йогурта или пробиотиков Lactobacillus в официальные рекомендации по лечению (9), хотя для некоторых людей это может быть полезно и вряд ли будет вредным (13-14).
Недостаточно доказательств, чтобы включить использование йогурта или пробиотиков Lactobacillus в официальные рекомендации по лечению (9), хотя для некоторых людей это может быть полезно и вряд ли будет вредным (13-14).
Чеснок и масло чайного дерева обладают противогрибковыми и антибактериальными свойствами и рекламируются как естественные лекарства при использовании во влагалище. Но недостаточно исследований, чтобы сказать, насколько они эффективны при лечении вагинальных инфекций, и некоторые люди могут обнаружить, что эти методы раздражают влагалище (15). Требуются дополнительные исследования.
Если у вас есть такие симптомы, как зуд и / или запах, у вас может возникнуть соблазн спринцеваться для облегчения. Сопротивляйтесь желанию! Спринцевание и очищение не помогут — и могут усугубить ситуацию (16,17).
Загрузите Clue, чтобы отслеживать свою разрядку.
4,8
более 2M + рейтинги
Сохранение здоровья влагалища Для профилактики:Не спринцеваться
Держите пену и ароматное мыло подальше от вашей вульвы (или избегайте мыла на вульве и во влагалище в целом)
Будьте предельно усердны в использовании защиты с новыми и непроверенными сексуальными партнерами
Используйте новый барьерный инструмент (например, презерватив) при переходе с анальной на вагинальную активность во время секса
Здоровая среда влагалища снижает вероятность заражения ИППП и помогает избежать неприятных симптомов и потенциальных осложнений для здоровья.
Вы можете быть более склонны к ИППП во время лютеиновой фазы (вторая часть цикла после овуляции), когда ваша иммунная система может быть не такой сильной (18). Это происходит, когда ваше тело создает среду, которая делает возможной беременность, в которой яйцеклетка может быть оплодотворена и имплантирована в вашу матку, без вмешательства иммунной системы.
Статья была впервые опубликована 7 августа 2017 года.
Что делать, если во влагалище плохо пахнет | Что означает вагинальный запах
Запахи, о которых нужно знать
«Мы просто млекопитающие, поэтому, конечно, у нас есть запах или запах, который частично исходит от наших гениталий», — объясняет доктор Карен Мортон, гинеколог-консультант и основатель Dr Morton’s.
Тем не менее, Мортон напоминает нам, что запахи не должны быть неприятными, и если выделения из влагалища имеют рыбный или резкий запах, почти всегда что-то не так.
Итак, что же может избавить вас от запаха и превратить его в нечто неприятное? Во-первых, влагалище самоочищается и содержит свои полезные бактерии и дрожжи, — объясняет д-р Тами Принс, гинеколог из Центра женского здоровья и благополучия Джорджии.
«У него кислый pH, и когда этот баланс нормального кислого pH и полезных бактерий нарушается, это может проявляться в виде запаха и сигнализировать о потенциальной инфекции.»
Вот семь наиболее частых причин, по которым запах влагалища может измениться:
Бактериальный вагиноз
Наиболее частым объяснением неприятного запаха из влагалища является инфекция, называемая бактериальным вагинозом (БВ), которая производит рыбный запах.
Принс говорит, что обычно кислое влагалище обрастает бактериями, что делает его более щелочным. Помимо рыбного запаха, женщины также могут испытывать зуд, раздражение и желтоватые / кремовые выделения.
Ваш терапевт может осмотреть ваше влагалище на наличие признаков выделений, выполнить лабораторный анализ образца вагинальной жидкости или проверить уровень pH влагалища, чтобы определить наличие BV. Антибиотики (как местные, так и пероральные) являются предпочтительным методом лечения БВ.
«Некоторые женщины, к сожалению, предрасположены к частым инфекциям бактериального вагиноза, в то время как другим посчастливилось никогда не болеть инфекциями», — добавляет она.
Забытый тампон
Гнилостный запах может указывать на посторонний предмет, например, на забытый тампон.
«Самый ужасный запах исходит от забытого тампона», — говорит Мортон.
«В этом случае бактерии размножились в объекте, как нарыв, но после удаления запах должен исчезнуть», — объясняет Принс.
Если вы не можете удалить тампон самостоятельно, Принс рекомендует сходить к терапевту или в ближайшую клинику сексуального здоровья, чтобы его удалили. Помимо неприятного запаха, особенно важно быстро удалить тампон, если у вас есть боль в области таза или высокая температура.В редких случаях синдром токсического шока (СТШ) может быть результатом попадания бактерий в кровоток, что может быть опасным для жизни.
ИППП
Мортон говорит, что такая инфекция, как трихомонада, передающаяся половым путем (ИППП), может вызывать запах из влагалища. Эта инфекция обычно имеет рыбный запах. Ваш терапевт может осмотреть вас и пройти лабораторный анализ на трихомонаду. Предпочтительный метод лечения — антибиотики. Важно, чтобы лечились и вы, и ваш партнер.
Предпочтительный метод лечения — антибиотики. Важно, чтобы лечились и вы, и ваш партнер.
Определенные продукты
Уролог д-р Майкл Ингбер из Центра специализированного здоровья в Нью-Джерси говорит, что то, что вы едите и пьете, может повлиять на запах влагалища. Вот почему он обычно советует женщинам обращать внимание на то, что влияет на их запах в любой момент времени.
Если вы обнаружите, что ваш обычный запах исчез, и вы ели больше обработанных пищевых продуктов, попробуйте увеличить потребление фруктов и овощей и посмотрите, имеет ли это значение.
Рак шейки матки
Хотя это не частая причина запаха из влагалища, одним из симптомов рака шейки матки являются выделения с неприятным запахом крови.Причина: запах возникает из-за умирающих раковых клеток, присутствующих в шейке матки.
Пот
Потное влагалище определенно имеет неприятный запах. Когда вы потеете, особенно во время тренировки, ваши потовые железы в паху выделяют маслянистую жидкость, которая метаболизируется бактериями на вашей коже. Это производит заметный запах, который вы можете почувствовать после интенсивной тренировки.
Это производит заметный запах, который вы можете почувствовать после интенсивной тренировки.
Ваши месячные
Нередко можно заметить сильный запах во время менструации.Поскольку кровь имеет более высокий уровень pH, ваша вагинальная флора может немного сбиться во время менструации, и «вы можете почувствовать металлический запах», — говорит Принс. Однако этот тип запаха должен исчезнуть после окончания менструации.
Советы по уменьшению запаха из влагалища
Вы не можете устранить все запахи, но вы можете уменьшить интенсивность запаха, соблюдая определенные правила гигиены. Если вы чувствуете изменение запаха из влагалища, попробуйте выполнить несколько из этих рекомендаций, чтобы узнать, сможете ли вы справиться с этим самостоятельно.Но знайте, что если у вас периодически возникают проблемы с запахом и / или инфекциями, лучше всего обратиться к терапевту для постановки правильного диагноза и лечения.
Меняйте одежду сразу же после тренировки
Лучшее, что вы можете сделать, — это держать область паха как можно более сухой, и один из лучших способов сделать это — как можно скорее избавиться от потной одежды.
Не спринцеваться
Все здоровые влагалища содержат бактерии и дрожжи. Нормальная кислотность влагалища сдерживает бактерии и дрожжи, по сути, самоочищаясь.Если вы будете спринцеваться (смывая воду во влагалище), вы можете нарушить этот хрупкий баланс.
Мортон говорит, что вода — лучшая очищающая жидкость с простым гелем для душа или мылом без запаха, когда дело доходит до очистки области вне влагалища (вульвы). Она видит много экземы на коже вульвы, которая намного более хрупкая, чем кожа на руках. Ее совет: «Будь с этим нежнее».
Избегайте пенных ванн или частого использования ежедневных прокладок
Поскольку влагалище самоочищается, Принс говорит, что любое из этих действий также может нарушить хрупкий баланс полезных бактерий, что может привести к появлению запаха или инфекции.
Что делать и когда обращаться к врачу
Некоторый запах из влагалища является нормальным и ожидаемым. У большинства женщин естественный мускусный или мясистый запах, но он варьируется от человека к человеку.
Ваш запах может измениться с возрастом или в ответ на определенные раздражители. Некоторые факторы, которые временно изменяют вагинальный запах, включают:
В дополнение к влиянию, которое менструальный цикл оказывает на запах, вагинальный запах может меняться на протяжении всего периода менструации.
Многие женщины страдают от дезинформации и неуверенности в отношении запаха из влагалища.Нормальные запахи не о чем беспокоиться, небольшие изменения запаха должны исчезнуть сами собой. Фактически, самолечение предполагаемых вагинальных симптомов иногда может создать проблему там, где ее раньше не было.
Однако, когда во влагалище ощущается сильный неприятный запах, который сохраняется в течение нескольких дней, это может быть признаком проблемы со здоровьем.
Общие причины аномального запаха из влагалища включают:
- Бактериальный вагиноз, инфекция, вызванная чрезмерным бактериальным ростом
- Трихомониаз, инфекция, передающаяся половым путем, вызванная паразитом
- Тампон, оставленный на месте слишком долго
- Плохая гигиена
Бактериальный вагиноз и трихомониаз часто имеют рыбный или химический запах, а забытый тампон может начать пахнуть гнилью.
Средства от запаха из влагалища
Если вас беспокоит запах из влагалища, вам нужно будет устранить его причину, чтобы избавиться от него. Соблюдение правил гигиены — ключ к предотвращению проблем со здоровьем и появления ненормального запаха.
Мойте регулярно
Регулярная чистка важна, но не заходите слишком далеко. Не дайте себя обмануть рекламой, в которой утверждается, что для чистки нужны дорогие продукты. Во влагалище очень кислая среда, которая естественным образом убивает вредные бактерии.Чтобы его смыть, вам понадобится только теплая вода. На самом деле, некоторые мыла могут усугубить ситуацию, изменяя окружающую среду таким образом, что это приводит к росту бактерий.
Избегайте ароматизированного мыла и дезодорантов. Чтобы вымыть внешние складки влагалища, используйте мягкое мыло, которое не изменяет уровень pH.
Носите свободные низы и хлопковое нижнее белье.
Стринги и кружева — не лучший выбор одежды для обеспечения хорошей женской гигиены. Будьте особенно осторожны с тем, что вы надеваете в постель.Не надевайте нижнее белье или простой хлопок. Избегайте тесного нижнего белья, колготок и поясов.
Будьте особенно осторожны с тем, что вы надеваете в постель.Не надевайте нижнее белье или простой хлопок. Избегайте тесного нижнего белья, колготок и поясов.
Продолжение
Поддержание здорового веса
Часто «вагинальный запах» вообще не исходит из влагалища. Излишняя плоть вокруг складок и внутренней поверхности бедер из-за лишнего веса может быть питательной средой для бактерий.
Перейти на тампоны или менструальную чашу
Гигиенические салфетки часто имеют более заметный запах. Попробуйте переключиться на менструальную чашу или тампон во время менструации, но не забывайте менять их часто.
Пользуйтесь презервативом и писайте после секса
Сперма может раздражать влагалище, вызывая запах или выделения. Избегайте использования душа после секса. Просто помочитесь, чтобы удалить посторонние вещества.
Попробуйте Пробиотики
Хотя научные данные все еще отрывочны, есть некоторые предположения, что некоторые пероральные пробиотики могут защитить от бактериального вагиноза. Если вы часто страдаете от инфекций, вы можете поговорить со своим врачом о пробиотиках или других вариантах.
Если вы часто страдаете от инфекций, вы можете поговорить со своим врачом о пробиотиках или других вариантах.
Не спринцеваться
Спринцевание означает промывание влагалища водой или другими жидкостями. Это довольно распространенная практика, но врачи не рекомендуют ее. Спринцевание может привести к вагинальным инфекциям. Более того, если у вас уже есть инфекция, спринцевание может привести к попаданию бактерий в матку, маточные трубы или яичники.
Когда обращаться к врачу
Часто запах из влагалища, требующий посещения врача, сопровождается другими вагинальными симптомами. Если вы испытываете что-либо из следующего, запишитесь на прием к врачу:
- Зуд
- Жжение
- Выделения
- Раздражение или боль
Кроме того, если вы почувствуете сильный рыбный запах, у вас может быть бактериальный вагиноз (вагинальная инфекция) или трихомониаз (заболевание, передающееся половым путем, вызванное паразитом).Запишитесь на прием к врачу, чтобы обсудить лечение антибиотиками, чтобы остановить инфекцию.
Причины, типы, диагностика и лечение
Выделения из влагалища выполняют важную домашнюю функцию в женской репродуктивной системе. Жидкость, производимая железами влагалища и шейки матки, уносит мертвые клетки и бактерии. Это сохраняет влагалище чистым и помогает предотвратить заражение.
В большинстве случаев выделения из влагалища — это нормальное явление. Количество может варьироваться, как и запах и цвет (от прозрачного до молочно-белого), в зависимости от времени вашего менструального цикла.Например, выделений будет больше во время овуляции, кормления грудью или сексуального возбуждения. Он может пахнуть по-другому, когда вы беременны или нарушаете правила личной гигиены.
Ни одно из этих изменений не является поводом для тревоги. Однако, если цвет, запах или консистенция кажутся совершенно другими, чем обычно, особенно если у вас также есть вагинальный зуд или жжение, возможно, вы имеете дело с инфекцией или другим заболеванием.
Что вызывает аномальные выделения?
Любое изменение баланса нормальных бактерий во влагалище может повлиять на запах, цвет или текстуру выделений.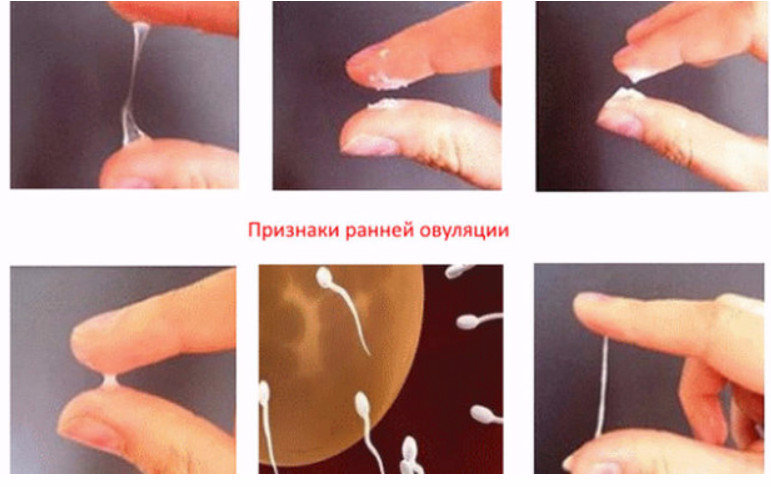 Вот несколько вещей, которые могут нарушить этот баланс:
Вот несколько вещей, которые могут нарушить этот баланс:
Продолжение
См. Таблицу ниже, чтобы узнать больше о том, что может означать конкретный тип разряда.
Типы аномальных выделений и их возможные причины
| Тип выделения | Что это может означать | Другие симптомы |
| Аномальное вагинальное кровотечение, боль в области таза | ||
| Мутная или желтая | Гонорея | Межменструальное кровотечение, недержание мочи, боль в области таза |
| Пенистая, желтая или зеленоватая | Трихомониаз | Боль и зуд при мочеиспускании |
| Розовый | Отслаивание слизистой оболочки матки после родов (лохии) | |
| Толстая, белая, сырная | Боль в области вульвы 9050 зуд, болезненный половой акт | |
| Белый, серый или желтый с рыбным запахом | Бактериальный вагиноз | Зуд или жжение, покраснение и припухлость влагалища или вульвы |
Как врач диагностирует аномальные выделения?
Врач начнет с изучения истории болезни и расспросит вас о ваших симптомах. Вопросы могут включать:
Вопросы могут включать:
- Когда начались аномальные выделения?
- Какого цвета разряд?
- Нет запаха?
- У вас есть зуд, боль или жжение во влагалище или вокруг него?
- У вас более одного сексуального партнера?
- Ты спринцевался?
Врач может взять образец выделений или сделать мазок Папаниколау, чтобы собрать клетки из шейки матки для дальнейшего исследования.
Как лечат аномальные выделения?
Как к вам относятся, будет зависеть от причины проблемы.Например, дрожжевые инфекции обычно лечат противогрибковыми препаратами, вводимыми во влагалище в виде крема или геля. Бактериальный вагиноз лечится таблетками или кремами с антибиотиками. Трихомониаз обычно лечат препаратами метронидазол (Флагил) или тинидазол (Тиндамакс).
Вот несколько советов по предотвращению вагинальных инфекций, которые могут привести к аномальным выделениям:
- Держите влагалище в чистоте, промывая мягким мягким мылом и теплой водой снаружи.
 Нет необходимости вводить мыло прямо во влагалище.
Нет необходимости вводить мыло прямо во влагалище. - Никогда не используйте душистое мыло и женские средства для душа. Также избегайте женских спреев и пенных ванн.
- После посещения туалета всегда протирайте его спереди назад, чтобы бактерии не попали во влагалище и не стали причиной инфекции.
- Носите трусы из 100% хлопка и избегайте слишком тесной одежды.
Симптомы, причины, лечение и профилактика
Что такое трихомониаз?
Трихомониаз, также называемый трихомонадом, является распространенным заболеванием, передающимся половым путем (ЗППП).
Трихомон вызывается крошечным одноклеточным паразитом по имени Trichomonas vaginalis . Его может получить любой, кто ведет половую жизнь. Он поражает женщин больше, чем мужчин, пожилых женщин — больше, чем молодых, а афроамериканок — больше, чем белых или латиноамериканок.
У людей с трихомитом часто нет никаких симптомов, и обычно это не вызывает проблем. Но если вы не получите лечения, это повысит ваши шансы заразиться или распространить другие ЗППП, включая ВИЧ.
Причины трихомониаза
Трихомоноз можно заразить при сексе с тем, у кого он есть.Обычно он распространяется при контакте полового члена и влагалища. Женщины, практикующие секс с женщинами, также могут заразиться трихомом через вагинальный контакт.
Женщины обычно заражаются инфекцией вульвы, влагалища, шейки матки или уретры. Мужчины обычно попадают в уретру. Они также могут попасть в простату, железу между мочевым пузырем и половым членом. В других частях тела, например в руках, во рту или анусе, трихомоноз встречается редко.
Любой, кто болен трихомомом, может заразить его, даже если у него нет симптомов.
Симптомы трихомониаза
Около 70% людей с трихомониазом не имеют симптомов. В других случаях признаки могут проявляться только через несколько дней или недель после заражения.
У женщин с трихомониазом могут быть:
- Влагалищная жидкость с неприятным запахом, зеленоватая или желтоватая
- Зуд, жжение, покраснение или болезненность половых органов
- Боль при мочеиспускании или половом акте
- Потребность в частом мочеиспускании
- Кровотечение после полового акта
У мужчин с трихомониазом могут быть:
- Зуд или раздражение внутри полового члена
- Тонкие белые выделения из полового члена
- Боль при мочеиспускании или половом акте
- Потребность в мочеиспускании чаще
Диагностика трихомониаза
Врачи могут диагностировать трихомонад, взяв образец мочи или жидкости из ваших гениталий и изучив его под микроскопом, чтобы обнаружить паразита. Иногда им может потребоваться пройти тест, называемый культурой. Это когда они хранят образец в течение нескольких дней, чтобы паразит мог расти и его было легче найти под микроскопом.
Иногда им может потребоваться пройти тест, называемый культурой. Это когда они хранят образец в течение нескольких дней, чтобы паразит мог расти и его было легче найти под микроскопом.
Чувствительные тесты, называемые тестами амплификации нуклеиновых кислот (NAAT), также могут обнаружить признаки паразита.
Ваш врач может одновременно проверить вас на другие ЗППП, потому что многие люди с трихомитом также болеют гонореей или хламидиозом.
Лечение трихомониаза
Антибиотики, такие как метронидазол (Flagyl, Noritate, Nuvessa) и тинидазол (Tindamax), устраняют инфекцию у большинства людей.Врач пропишет вам таблетки для проглатывания либо в одной большой дозе, либо в нескольких меньших дозах. Принимайте все лекарства, даже если вы почувствуете себя лучше до того, как закончите.
Лечение избавит от паразита, но вы все еще можете получить его снова. Около 20% людей снова заболевают трихомомом в течение 3 месяцев лечения.
Ваш половой партнер или партнеры также должны пройти лечение, даже если у них нет симптомов. Не занимайтесь сексом в течение 7-10 дней после лечения. Ваш врач может захотеть снова проверить вас перед половым актом.
Не занимайтесь сексом в течение 7-10 дней после лечения. Ваш врач может захотеть снова проверить вас перед половым актом.
Осложнения трихомониаза
Если вы не пройдете лечение, трихомониаз может привести к другим проблемам со здоровьем.
Это может повысить риск заражения или распространения других ЗППП. Если у вас ВИЧ, вероятность его распространения может повыситься. Из-за этого риска врачи рекомендуют ВИЧ-инфицированным женщинам проходить тестирование на трич не реже одного раза в год.
Если вы беременны, трихоз может заставить вас родить раньше, чем ожидалось. У вашего ребенка может быть низкий вес при рождении, что может повысить вероятность проблем со здоровьем или развитием.Это редко, но у вашего ребенка также может возникнуть трихомонад, когда он проходит по родовым путям. Вы можете лечиться от триха во время беременности, поэтому поговорите со своим врачом о лучших вариантах для вас.
Профилактика трихомониаза
Единственный способ полностью избежать трихомониаза — это отказаться от вагинального секса. Вы можете предпринять другие шаги, чтобы снизить свои шансы на его получение:
Вы можете предпринять другие шаги, чтобы снизить свои шансы на его получение:
- Всегда используйте латексные презервативы. Поскольку вы можете заразиться или распространить трихомон через контакт, не забудьте надеть презерватив раньше, чем он коснется влагалища.
- Избегать спринцевания. Ваше влагалище имеет естественный баланс бактерий, чтобы вы были здоровы. При спринцевании вы удаляете некоторые из этих полезных бактерий, которые могут повысить ваши шансы заразиться ЗППП.
- Придерживайтесь одного полового партнера, у которого отрицательный результат теста на ЗППП. Если это не помогает, подумайте об ограничении количества сексуальных партнеров.
- Открыто поговорите со своими партнерами о своем сексуальном прошлом и потенциальном риске заражения. Это поможет вам сделать для себя лучший выбор.
Дрожжевые инфекции, молочница, сыпь Daiper
В организме человека обитают многие виды грибков. Один тип называется кандида. Это тип дрожжей, которые обычно обитают в небольших количествах в таких местах, как ваш рот и живот, или на коже, не вызывая при этом никаких проблем. Но когда окружающая среда благоприятная, дрожжи могут размножаться и бесконтрольно расти.
Но когда окружающая среда благоприятная, дрожжи могут размножаться и бесконтрольно расти.
Вызываемая им инфекция называется кандидозом. Есть несколько его видов. Большинство из них можно легко вылечить с помощью лекарств, отпускаемых без рецепта или по рецепту.
Молочница (орофарингеальный кандидоз)
Когда дрожжевой грибок Candida распространяется во рту и горле, он может вызвать инфекцию, называемую молочницей. Чаще всего встречается у новорожденных, пожилых людей и людей с ослабленной иммунной системой. Также чаще заболевают взрослые, которые:
Симптомы включают:
- Белые или желтые пятна на языке, губах, деснах, нёбе и внутренней поверхности щёк
- Покраснение или болезненность во рту и горле
- Трещины в уголках рта
- Боль при глотании, если она распространяется на горло
Молочница лечится противогрибковыми препаратами, такими как нистатин, клотримазол и флуконазол.Полоскание рта жидкостью для полоскания рта с хлоргексидином (CHX) может помочь предотвратить инфекции у людей с ослабленной иммунной системой.
Генитальная дрожжевая инфекция (генитальный кандидоз)
Три из четырех взрослых женщин заразятся хотя бы одной дрожжевой инфекцией в течение своей жизни. Это происходит, когда во влагалище разрастается слишком много дрожжей. (Мужчины также могут получить инфекцию генитального дрожжевого грибка, но гораздо реже).
Грибковая инфекция обычно возникает при изменении баланса во влагалище. Это может быть вызвано беременностью, диабетом, использованием некоторых лекарств, лубрикантов или спермицидов или ослабленной иммунной системой.Иногда инфекция может передаваться от человека к человеку во время секса.
Симптомы включают:
- Сильный зуд во влагалище
- Покраснение и припухлость влагалища и вульвы (наружная часть женских половых органов)
- Боль и жжение при мочеиспускании
- Дискомфорт во время секса
- Толстый , белые «творожные» выделения из влагалища
У мужчины с дрожжевой инфекцией может появиться зудящая сыпь на половом члене.
Продолжение
Поскольку симптомы у женщин могут быть похожи на симптомы других инфекций, таких как бактериальный вагиноз (избыточный бактериальный рост во влагалище) и заболевания, передающиеся половым путем, важно посетить врача.
В большинстве случаев противогрибковые свечи, таблетки или крем, отпускаемые без рецепта, нейтрализуют инфекцию. Ваш врач может также прописать разовую дозу противогрибкового лекарства, отпускаемого по рецепту, например флуконазола. Сообщите своему врачу, если вы заражаетесь дрожжевым грибком более четырех раз в год. Они могут порекомендовать регулярные дозы противогрибковых препаратов в течение нескольких месяцев для борьбы с повторными инфекциями.
Сыпь от подгузников, вызванная дрожжевой инфекцией
Хотя сыпь от подгузников обычно возникает из-за слишком долгого хранения влажных или загрязненных подгузников, при раздражении кожи ребенка вероятность заражения повышается.Если сыпь от подгузников не проходит, проверьте, не стала ли у них красная и чувствительная попа, и есть ли красная граница вокруг язв.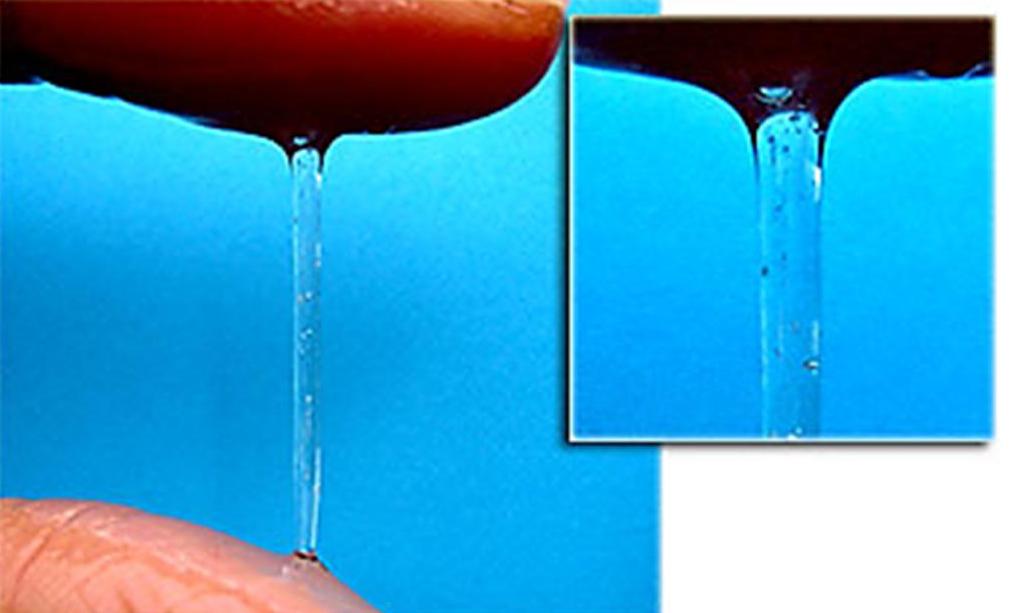 Если да, обратитесь к педиатру на предмет кандидоза.
Если да, обратитесь к педиатру на предмет кандидоза.
Вагинальные выделения — причины, болезни, диагностика, профилактика и лечение — Likar24
Вагинальные выделения могут быть физиологическими или патологическими. Хотя аномальные вагинальные выделения часто побуждают женщин прибегать к поиску инфекции, передаваемых половым путем, вагинальные выделения не всегда прогнозируют наличие ИППП.
Вагинальные выделения, как правило, не вызывают беспокойства, если они:
- не имеют сильного или неприятного запаха;
- прозрачные или белого цвета;
- липкой и скользкой структуры.
Вагинальные выделения чаще всего являются нормальным и регулярным явлением. Однако существуют определенные типы выделений, которые могут указывать на инфекцию.
Вагинальные выделения могут появляться в любом возрасте.
Существует несколько видов вагинальных выделений. Эти типы классифицируются на основе их цвета и последовательности. Некоторые типы выделений являются нормальными. Другие могут указывать на основное заболевание, требующее лечения.
Другие могут указывать на основное заболевание, требующее лечения.
Иногда необычные выделения, требующие повышенного внимания, могут сочетаться с такими другими симптомами:
- лихорадкой;
- болю в животе;
- непонятной потерей веса;
- усталостью;
- частыми мочеиспусканиями.
Любые изменения в балансе влагалища нормальных бактерий могут влиять на запах, цвет или текстуру выделений. Вот некоторые из факторов, которые могут нарушить этот баланс:
- использование антибиотиков или стероидов;
- бактериальный вагиноз, бактериальная инфекция, чаще встречается у беременных женщин или женщин, имеющих несколько половых партнеров;
- противозачаточные таблетки;
- рак шейки матки;
- хламидиоз или гонорея, инфекции, передающиеся половым путем;
- диабет;
- ароматизированные мыла или лосьоны;
- тазовые инфекции после операции;
- воспалительные заболевания тазовых органов;
- трихомониаз, паразитная инфекция, вызываемая наличием незащищенного секса;
- вагинальная атрофия, истончение и высыхания стенок влагалища во время менопаузы;
- вагинит, раздражение в или вокруг влагалища;
- грибковые инфекции.

Вагинальные выделения во время беременности тонкие, белые, молочные и мягкие. Во время беременности также увеличивается количество выделений. Однако во время перименопаузы и менопаузы количество выделений уменьшается за низкого уровня эстрогена.
Факторы, которые могут привести к снижению уровня эстрогенов, вызывают небольшие или отсутствие выделений из влагалища:
- лекарства или гормоны, используемые при лечении рака молочной железы, эндометриоза, миомы или бесплодия;
- операции по удалению яичников;
- лучевая терапия в области таза;
- химиотерапия;
- тяжелый стресс, депрессия или интенсивные физические упражнения.
Когда вы обратитесь к врачу из-за подозрения возникновения ненормальных выделений, вы должны пройти физический осмотр, включая тазовое обследования. Врач должен поставить несколько вопросов о симптомах, менструальном цикле и вашей сексуальной активности. Во многих случаях инфекция может быть обнаружена физическим обследованием.
Если врач не сможет быстро диагностировать проблему, он может провести определенные тесты. Врач возьмет мазок из шейки матки, чтобы проверить наличие ВПЧ или рака шейки матки. Выделение также могут быть исследованы под микроскопом для определения инфекционного фактора.
Если у вас изменился характер выделений, то есть: они стали мутными, желтоватого или зеленоватого оттенка, появился неприятный «рыбный» запах, зуд, дискомфорт в области наружных половых органов нужно сразу обратиться к специалисту.
Вам необходимо записаться на первичный прием, на котором гинеколог:
- проведет осмотр на гинекологическом кресле,
- возьмет мазок на микрофлору из влагалища,
- а также проведет обследование на инфекции, передающиеся половым путем.
Анализы проводятся в течение 1-2 суток.
После получения анализов вам будет назначен курс лечения, в зависимости от выявленного заболевания.
Обычно курс лечения происходит в течение 10-14 дней. После чего вам необходимо будет прийти на повторный осмотр у гинеколога для контрольных анализов.
Белые выделения
Немного беловатые выделения, особенно в начале или в конце менструального цикла, являются нормальными. Однако, если они сопровождаются зудом и имеют плотную консистенцию или вид, подобный на творог, они не являются нормальными и необходимо лечение. Это может быть признаком грибковой инфекции.
Прозрачные и водянистые выделения
Четкие и водянистые выделения вполне нормальные. Это может происходить в любой период месяца. Особенно проявляются они после физической тренировки.
Прозрачные и тягучие выделения
Когда выделения прозрачные, но эластичные и слизисто-образные, а не водяные, это означает, что, вероятно, у вас овуляция. Это нормальный тип выделений.
Коричневые или кровянистые выделения
Коричневые или кровянистые выделения обычно нормируют, особенно когда они возникают во время менструального цикла или сразу после него.
Если кровянистые выделения появляются не во время менструации и у вас недавно был половой акт без защиты, это может быть признаком беременности. Выделение крови во время ранней фазы беременности может быть признаком выкидыша, поэтому это следует обязательно обсудить с вашим гинекологом.
Выделение крови во время ранней фазы беременности может быть признаком выкидыша, поэтому это следует обязательно обсудить с вашим гинекологом.
В редких случаях бурые или кровянистые выделения могут быть признаком рака эндометрия или шейки матки. Это могут быть и другие проблемы, такие как миома или другие аномальные наросты. Вот почему важно проходить ежегодный тазовый осмотр. Во время проведения этих процедур ваш гинеколог проверит наличие аномалий шейки матки.
Желтые или зеленые выделения
Желтые или зеленые выделения, особенно если они густые, сопровождаются неприятным запахом, не является нормальным. Этот тип выделений может быть признаком трихомониаза. Он часто распространяется путем незащищенного полового акта.
Нормальные влагалищные выделения являются здоровой функцией организма. Это способ вашего тела очищать и защищать влагалище. Однако аномальные выделения из влагалища обычно вызываются инфекцией:
Бактериальный вагиноз
Бактериальный вагиноз – довольно распространенная бактериальная инфекция. Она вызывает усиленное выделение из влагалища, которое обладает сильным, неприятным, а иногда и рыбным запах, хотя в некоторых случаях не дает никаких симптомов. Женщины, которые занимаются оральным сексом или имеют несколько сексуальных партнеров, имеют повышенный риск получения этой инфекции.
Она вызывает усиленное выделение из влагалища, которое обладает сильным, неприятным, а иногда и рыбным запах, хотя в некоторых случаях не дает никаких симптомов. Женщины, которые занимаются оральным сексом или имеют несколько сексуальных партнеров, имеют повышенный риск получения этой инфекции.
Трихомониаз
Трихомониаз – другой тип инфекции, которая распространяется путем сексуального контакта, но она также может быть следствием обмена полотенцами или купальниками. Она образует выделения желтого или зеленого цвета, которые имеют неприятный запах. Боль, воспаление и зуд также являются общими симптомами, хотя некоторые люди не испытывают никаких симптомов.
Грибковая инфекция или кандидоз
Дрожжевая инфекция – это грибковая инфекция, которая провоцирует образование белых, творожных выделений и симптомы: жжение и зуд. Наличие грибков во влагалище нормально, но его рост может увеличиваться в определенных ситуациях. Вот несколько факторов, которые могут увеличить вероятность роста грибковых инфекций:
- стресс;
- диабет;
- использование противозачаточных таблеток;
- беременность;
- антибиотики, особенно длительное использование в течение 10 дней.

Гонорея и хламидиоз
Гонорея и хламидиоз является инфекциями, передающимися половым путем, что может привести к аномальным выделениям. Часто желтым или зеленым.
Воспалительные заболевания тазовых органов
Воспалительные заболевания тазовых органов – это инфекции, которые часто распространяются половым путем. Это происходит, когда бактерии распространяются во влагалище и в других репродуктивных органах. Это может привести к неприятному запаху выделений.
Папилломавирус человека (ВПЧ) или рак шейки матки
Инфекция вируса папилломы человека (ВПЧ) распространяется путем сексуального контакта. Это может привести к раку шейки матки. Хотя характерные симптомы могут отсутствовать. Этот вид рака может вызвать кровавые, коричневые или водянистые выделения с неприятным запахом. Рак шейки матки можно легко проанализировать с помощью ежегодных мазков и тестированию на ВПЧ.
При любых проявлениях ненормальных вагинальных выделений, нужно обращаться к гинекологу. Он, благодаря методам диагностики, сможет правильно установить диагноз и начать лечение.
Он, благодаря методам диагностики, сможет правильно установить диагноз и начать лечение.
Врач пересмотрит историю болезни и спросит о ваших симптомах. Вопросы во время осмотра:
- Когда начались выделения;
- какой цвет выделений;
- Есть ли запах у выделений;
- Есть ли у вас зуд, боль или жжение вокруг влагалища;
- Сколько у вас сексуальных партнеров.
Врач возьмет мазок и сделает тест для сбора клеток с шейки матки для дальнейшего обследования.
Чтобы предотвратить инфекции, соблюдайте качественную гигиену и носите дышащие, не синтетическое, хлопчатобумажное белье. Не используйте ароматизированные гели для душа и мыло, поскольку они могут ухудшить кислотный баланс во влагалище, уничтожив полезные бактерии. Во время полового акта пользуйтесь презервативами.
Ниже приведены несколько советов по предотвращению вагинальных инфекций, которые могут привести к аномальным выделениям:
- Берегите влагалище в чистоте, регулярно промывайте нежным, мягким мылом и теплой водой.

- Никогда не используйте ароматизированные мыла. Также избегайте женских спреев.
- Надевайте белье из 100% хлопка, избегайте слишком плотной одежды.
- Используйте презервативы во время секса.
После родов важно не забывать про себя
Безусловно, приём к врачу, контрольное УЗИ и несколько позже мазки это все важно и нужно…
НО не стоит забывать и про поливитамины:
- йод, если он вам не противопоказан
- Омега тоже нам пригодится. Есть поливитамины уже с ней, очень даже удобно, все в одной таблетке
- по поводу витамина Д отдельно. Здесь необходимо учитывать, что сейчас малышам его дают практически с рождения и если мы его будем принимать, то для него это будет излишек, так что его подключаем для себя несколько позже
- Относительно кальция, чтобы не пить горсть таблеток, с его суточной дозировкой вы вполне можете справиться правильным питанием.
Физические упражнения, спорт. Здесь есть особенности для тех, у кого был разрез на промежности в родах и кесарево сечение. После кесарева сечения можно только через 6 месяцев.
Здесь есть особенности для тех, у кого был разрез на промежности в родах и кесарево сечение. После кесарева сечения можно только через 6 месяцев.
Важна гигиена в первые 2 месяца. Любая мамочка после родов сталкивается с выделениями разными по интенсивности и характеру — это так называемые послеродовые ЛОХИИ.
- их продолжительность около 1,5-2 месяцев
- сначала они обильные и ярко красные, как будто начались месячные
- через 3-4 дня они становятся более тёмными и меньше по объему
- через 7 дней они светлеют, становятся серовато-белыми или желтовато-белыми и более водянистыми
- в момент кормления грудью выделений может быть несколько больше
Запомните главное — выделения должны быть, это нормально, т.к. маточка сокращается и восстанавливается. У кормящих грудью выделения заканчиваются быстрее, а после кесарева сечения немного дольше. ⠀
Пользуйтесь только прокладками с гладкой поверхностью (не сетчатой), никаких тампонов. Избегайте поднятия тяжестей, желательна гигиена после посещения туалета, принимайте только душ, строго исключить интимные отношения.
Избегайте поднятия тяжестей, желательна гигиена после посещения туалета, принимайте только душ, строго исключить интимные отношения.
Обязательно обратитесь к врачу если выделения:
- длятся более 2-х месяцев
- имеют неприятный запах
- приобретают желтовато-зелёный оттенок
- прекращаются слишком быстро ( раньше 1,5 месяцев )
При половых контактах часто бывает сухость. Не волнуйтесь, это за счёт гормона, который в норме повышен в период лактации. Относительно менструации, то ее отсутствие в первые 6 месяцев после родов норма. Когда вы начинаете меньше кормить грудью и вводится прикорм, то они могут потихоньку начаться. На их регулярность в этот период не обращаем внимание, как только прекратите кормить, то все станет, как обычно и в срок.
Есть вопросы? Напишите доктору.
Рак шейки матки
Пик заболеваемости раком шейки матки приходится на 48–55 лет. В структуре всех злокачественных новообразований у женщин на долю рака шейки матки приходится 12%.
В структуре всех злокачественных новообразований у женщин на долю рака шейки матки приходится 12%.
Симптомы рака шейки матки
Рак шейки матки, как и все другие злокачественные опухоли, традиционно делят на четыре стадии (I, II, III и IV), причем каждая из них делится на две подстадии (A и B), а каждая из подстадий IA и IB еще на две — IA1, IA2 и IB1, IB2. Опухоль, которую можно видеть невооруженным глазом, относится к стадии IB. Нет симптомов, характерных для ранних стадий рака шейки матки. Самыми ранними проявлениями, которые, как правило, появляются на этапе инвазивного рака, могут быть водянистые обильные выделения и контактные (возникающие после полового сношения, натуживания или пальцевого исследования шейки матки) кровянистые выделения, которые у женщин детородного возраста не связаны с менструациями, а у женщин в постменопаузе наблюдаются постоянно или периодически. При больших опухолях выделения из половых путей имеют неприятный запах. Боль в тазу, болезненное и частое мочеиспускание, затруднения при дефекации — симптомы поздних стадий рака шейки матки. Выделение мочи и кала через влагалище означает появление мочевлагалищных и прямокишечно-влагалищных свищей при запущенных стадиях. При IV стадии появляются метастатические (обычно увеличенные) паховые и надключичные лимфоузлы.
Боль в тазу, болезненное и частое мочеиспускание, затруднения при дефекации — симптомы поздних стадий рака шейки матки. Выделение мочи и кала через влагалище означает появление мочевлагалищных и прямокишечно-влагалищных свищей при запущенных стадиях. При IV стадии появляются метастатические (обычно увеличенные) паховые и надключичные лимфоузлы.
Диагностика инвазивного рака шейки матки несложна, потому что этот рак относится к «визуальным» формам рака, то есть к тем, которые можно выявить невооруженным глазом. Врачи проводят осмотр шейки матки в зеркалах, опухоли часто кровят при незначительном ощупывании.. С помощью бимануального (влагалищно-переднебрюшностеночного) и ректального исследования пальпируют органы малого таза. С целью установления стадии рака шейки и выбора как можно более рационального метода лечения используется ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансную томография (МРТ . И, наконец, обязательным условием является подтверждение диагноза гистологическим исследованием опухолевой ткани, которую получают с помощью биопсии. Выявить дисплазию шейки матки и неинвазивный рак шейки матки (0 стадии) помогает метод исследования, который называется кольпоскопией. Это осмотр шейки матки с помощью специального бинокулярного микроскопа (кольпоскопа). Во время этой процедуры врач выполняет прицельную биопсию с помощью специальных инструментов.
Выявить дисплазию шейки матки и неинвазивный рак шейки матки (0 стадии) помогает метод исследования, который называется кольпоскопией. Это осмотр шейки матки с помощью специального бинокулярного микроскопа (кольпоскопа). Во время этой процедуры врач выполняет прицельную биопсию с помощью специальных инструментов.
Главный фактор, который влияет на выбор метода лечения рака шейки матки — это стадия заболевания по классификации Международной федерации акушеров и гинекологов. Хирургический метод в самостоятельном варианте возможен при стадиях IA1, IA2, IB и реже IIA. Объем операции определяется глубиной инвазии (проникновением опухоли за пределы базальной мембраны), протяженностью самой опухоли, наличием метастазов в тазовых и парааортальных (расположенных вдоль аорты) лимфоузлах. При стадии IA1 у пациенток до 35 лет (наибольший размер опухоли не более 7 мм, а глубина инвазии не более 3 мм) возможно выполнение конизации шейки матки или экстирпации матки с придатками . Конизация заключается в удалении только части ткани шейки матки в форме конуса. Эта операция позволяет сохранить детородную функцию, хотя после нее сохраняется риск рецидива рака. Поэтому после родов таким больным рекомендуют «профилактическую» экстирпацию матки . При стадиях IA2 (наибольший размер опухоли не более 7 мм, а глубина инвазии не более 5 мм), IB1 (опухоль не более 4 см), IB2 (опухоль более 4 см в наибольшем измерении) и IIA (опухоль ограничена шейкой матки и верхней третью влагалища) показана радикальная экстирпация матки с удалением тазовых лимфоузлов. Во время этой операции кроме матки с придатками и лимфоузлов удаляют еще и верхнюю треть влагалища, а также части связок матки и жировую клетчатку параметриев и клетчатку, окружающую шейку матки. В случае обнаружения метастазов в лимфоузлах, лечение после операции дополняют лучевой или одновременной химиолучевой терапией (т.е. химиотерапией и облучением малого таза). Обычно комбинированное лечение проводят при стадиях IB и IIA с разной последовательностью операции и лучевой терапии.
Конизация заключается в удалении только части ткани шейки матки в форме конуса. Эта операция позволяет сохранить детородную функцию, хотя после нее сохраняется риск рецидива рака. Поэтому после родов таким больным рекомендуют «профилактическую» экстирпацию матки . При стадиях IA2 (наибольший размер опухоли не более 7 мм, а глубина инвазии не более 5 мм), IB1 (опухоль не более 4 см), IB2 (опухоль более 4 см в наибольшем измерении) и IIA (опухоль ограничена шейкой матки и верхней третью влагалища) показана радикальная экстирпация матки с удалением тазовых лимфоузлов. Во время этой операции кроме матки с придатками и лимфоузлов удаляют еще и верхнюю треть влагалища, а также части связок матки и жировую клетчатку параметриев и клетчатку, окружающую шейку матки. В случае обнаружения метастазов в лимфоузлах, лечение после операции дополняют лучевой или одновременной химиолучевой терапией (т.е. химиотерапией и облучением малого таза). Обычно комбинированное лечение проводят при стадиях IB и IIA с разной последовательностью операции и лучевой терапии.
До недавнего времени подобные операции выполнялись только традиционным «открытым» доступом. Однако, на сегодняшний день лапароскопический доступ активно внедряется и для лечения этой патологии.
В отделении рентгенхирургических методов диагностики и лечения выполняются радикальные оперативные вмешательства как в качестве 1 этапа лечения, так и после предоперационной лучевой терапии.
Метрит — обзор | Темы ScienceDirect
Метрит и тазовые инфекции
В прошлом у маточных инфекций были разные названия, основанные на предполагаемом местонахождении инфекции; однако общепринятой терминологией в настоящее время является метрит или метрит с целлюлитом, поскольку инфекция матки часто затрагивает несколько слоев ткани, обычно децидуальную оболочку, миометриальную и параметриальную ткань.
Самым значительным фактором риска развития метрита является путь доставки. У женщин, родивших путем кесарева сечения, частота метрита составляет от 6% до 18% по сравнению с 0,9% до 3,9% при родах через естественные родовые пути. 7,8 Другими признанными факторами риска развития метрита являются хориоамнионит, разрыв анального сфинктера, длительный разрыв плодных оболочек и вес при поступлении более 200 фунтов. В настоящее время частота метрита ниже, чем в предыдущие два десятилетия, из-за регулярное использование профилактических антибиотиков при кесаревом сечении. 6,7
У женщин, родивших путем кесарева сечения, частота метрита составляет от 6% до 18% по сравнению с 0,9% до 3,9% при родах через естественные родовые пути. 7,8 Другими признанными факторами риска развития метрита являются хориоамнионит, разрыв анального сфинктера, длительный разрыв плодных оболочек и вес при поступлении более 200 фунтов. В настоящее время частота метрита ниже, чем в предыдущие два десятилетия, из-за регулярное использование профилактических антибиотиков при кесаревом сечении. 6,7
Часто присутствует лейкоцитоз, но количество лейкоцитов часто повышается в течение первых 2 недель после родов.Озноб может указывать на бактериемию, которая встречается у 10-20% женщин с инфекцией органов малого таза. Кровь для посева лучше всего брать во время пиковых повышений температуры и озноба, связанных с бактериемией. 9 Осложнения тазовых инфекций могут быть довольно серьезными. Если пациент с метритом не реагирует на антибиотики через 48-72 часа, подозрение на осложнения должно быть высоким.
Раневые инфекции являются наиболее частой причиной неэффективности антимикробных препаратов у женщин, леченных от метрита, и обычно связаны с лихорадкой примерно на четвертый послеоперационный день у пациентов, родивших путем кесарева сечения.Расхождение раны, или отделение фасциального слоя, является осложнением послеоперационной инфекции и связано с фасциальной инфекцией и некрозом тканей.
Одно из самых тяжелых осложнений тазовой инфекции — некротический фасциит. Он имеет катастрофически высокую смертность, составляющую примерно 50%, даже при соответствующем лечении, и может быть осложнением после кесарева сечения, эпизиотомии или разрыва промежности. Факторами риска некротического фасциита являются диабет, ожирение и гипертония.
К другим осложнениям относятся флегмона таза — целлюлит, распространившийся на широкую связку. Эти инфекции могут распространяться на любые скопления крови, которые образуются после кесарева сечения, например под лоскутом мочевого пузыря, и вызывать инфицированную гематому. Если не лечить, флегмона может нагноиться в абсцесс. Тазовые абсцессы могут развиваться в широкой связке, яичниках, ректовагинальной перегородке или поясничной мышце.
Если не лечить, флегмона может нагноиться в абсцесс. Тазовые абсцессы могут развиваться в широкой связке, яичниках, ректовагинальной перегородке или поясничной мышце.
Инфекции могут распространяться на вены и вызывать септический тромбоз малого таза, который обычно поражает одно или оба венозных сплетения яичников и чаще возникает справа из-за немного более длинной вены справа и правостороннего сдвига увеличенной послеродовой матки.У 25% пациентов эти сгустки распространяются в нижнюю полую вену и иногда в почечные вены.
Причины, типы, диагностика и лечение
Выделения из влагалища выполняют важную домашнюю функцию в женской репродуктивной системе. Жидкость, производимая железами влагалища и шейки матки, уносит мертвые клетки и бактерии. Это сохраняет влагалище чистым и помогает предотвратить заражение.
В большинстве случаев выделения из влагалища — это нормально. Количество может варьироваться, как и запах и цвет (от прозрачного до молочно-белого), в зависимости от времени вашего менструального цикла. Например, выделений будет больше во время овуляции, кормления грудью или сексуального возбуждения. Он может пахнуть по-другому, когда вы беременны или нарушаете правила личной гигиены.
Например, выделений будет больше во время овуляции, кормления грудью или сексуального возбуждения. Он может пахнуть по-другому, когда вы беременны или нарушаете правила личной гигиены.
Ни одно из этих изменений не является поводом для тревоги. Однако, если цвет, запах или консистенция кажутся совершенно другими, чем обычно, особенно если у вас также есть вагинальный зуд или жжение, возможно, вы имеете дело с инфекцией или другим заболеванием.
Что вызывает аномальные выделения?
Любое изменение баланса нормальных бактерий во влагалище может повлиять на запах, цвет или текстуру выделений.Вот несколько вещей, которые могут нарушить этот баланс:
См. Таблицу ниже, чтобы узнать больше о том, что может означать конкретный тип разряда.
Типы аномальных выделений и их возможные причины
| Тип выделений | Что это может означать | Другие симптомы |
| Кровянистые или коричневые | Нерегулярные менструальные циклы или реже рак шейки матки или эндометрия | Аномальное вагинальное кровотечение, боль в области таза |
| Облачно или желто | Гонорея | Межменструальное кровотечение, недержание мочи, боль в области таза |
| Пенистая, желтая или зеленоватая с неприятным запахом | Трихомониаз | Боль и зуд при мочеиспускании |
| Розовый | Отслаивание слизистой оболочки матки после родов (лохии) | |
| Толстая, белая, сырная | Дрожжевая инфекция | Отек и боль вокруг вульвы, зуд, болезненный половой акт |
| Белый, серый или желтый с рыбным запахом | Бактериальный вагиноз | Зуд или жжение, покраснение и припухлость влагалища или вульвы |
Как врач диагностирует аномальные выделения?
Врач начнет с изучения истории болезни и расспросит вас о ваших симптомах. Вопросы могут включать:
Вопросы могут включать:
- Когда начались аномальные выделения?
- Какого цвета выделения?
- Есть запах?
- Есть ли у вас зуд, боль или жжение во влагалище или вокруг него?
- У вас более одного сексуального партнера?
- Ты спринцевался?
Врач может взять образец выделений или сделать мазок Папаниколау, чтобы собрать клетки из шейки матки для дальнейшего исследования.
Как лечат аномальные выделения?
Как к вам относятся, будет зависеть от причины проблемы.Например, дрожжевые инфекции обычно лечат противогрибковыми препаратами, вводимыми во влагалище в виде крема или геля. Бактериальный вагиноз лечится таблетками или кремами с антибиотиками. Трихомониаз обычно лечат препаратами метронидазол (Флагил) или тинидазол (Тиндамакс).
Вот несколько советов по предотвращению вагинальных инфекций, которые могут привести к аномальным выделениям:
- Держите влагалище в чистоте, промывая мягким мягким мылом и теплой водой снаружи.
 Нет необходимости вводить мыло непосредственно во влагалище.
Нет необходимости вводить мыло непосредственно во влагалище. - Никогда не используйте душистое мыло и женские средства для душа. Также избегайте женских спреев и пенных ванн.
- После посещения туалета всегда протирайте его спереди назад, чтобы предотвратить попадание бактерий во влагалище и инфекцию.
- Носите трусы из 100% хлопка и избегайте слишком тесной одежды.
Пожилая женщина с бактериемией Prevotella, вторичной по отношению к пиометре
BMJ Case Rep. 2009; 2009: bcr09.2008.0897.
Редкое заболевание
Патрисия Перес Герреро
1 Отделение внутренней медицины, Госпиталь Пуэрта-дель-Мар, Авенида Ана де Вия № 21, 8ª planta, Кадис 11009, Испания
Марина Мартин Заморано Отделение
9000 внутренних болезней, Госпиталь Пуэрта-дель-Мар, Авенида Ана де Вия № 21, 8ª planta, Кадис 11009, ИспанияИгнасио Гарсия Трухильо
2 Отделение радиологии, Госпиталь Пуэрта-дель-Мар, Авенида Ана-де-Вия Nş21, 1Ş planta, Cádiz 11009, Испания
Jose Antonio Giron Gonzalez
1 Отделение внутренней медицины, больница Puerta del Mar, Avenida Ana de Viya n ° 21, 8ª planta, Cadiz 11009, Испания
1 Отделение внутренних дел Medicine, Hospital Puerta del Mar, Avenida Ana de Viya n ° 21, 8ª planta, Кадис 11009, Испания
2 Отделение радиологии, больница Puerta del Mar, Avenida Ana de Viya Nş21, 1Ş planta, Кадис 11009, Испания
Реферат
В нашу больницу поступила 87-летняя женщина с сепсисом и зловонными выделениями из влагалища. Она представила новообразование в брюшной полости, которое наблюдалось в течение последних 20 лет, отказалась от диагностических или терапевтических процедур. Компьютерная томография обнаружила тело матки с множественными кальцификациями и внутренним скоплением 10 см. Никаких других источников инфекции не обнаружено. Была проведена предварительная диагностика пиометры и начато эмпирическое лечение антибиотиками. Гистероскопия была выполнена при неполном дренировании гнойного материала из-за значительной атрофии влагалища. В культурах крови и вагинальной жидкости Prevotella spp.был изолирован. Клиническое развитие метронидазола было благоприятным. Пациентка отказалась от гистерэктомии или других хирургических дренажей, и ее выписали из больницы с пероральными антибиотиками. Пациент проходил курс антибактериальной терапии в течение 1 месяца; Через 1 неделю после окончания лечения пациент умер. Характеристики клинической эволюции в эти последние дни были неизвестны.
Она представила новообразование в брюшной полости, которое наблюдалось в течение последних 20 лет, отказалась от диагностических или терапевтических процедур. Компьютерная томография обнаружила тело матки с множественными кальцификациями и внутренним скоплением 10 см. Никаких других источников инфекции не обнаружено. Была проведена предварительная диагностика пиометры и начато эмпирическое лечение антибиотиками. Гистероскопия была выполнена при неполном дренировании гнойного материала из-за значительной атрофии влагалища. В культурах крови и вагинальной жидкости Prevotella spp.был изолирован. Клиническое развитие метронидазола было благоприятным. Пациентка отказалась от гистерэктомии или других хирургических дренажей, и ее выписали из больницы с пероральными антибиотиками. Пациент проходил курс антибактериальной терапии в течение 1 месяца; Через 1 неделю после окончания лечения пациент умер. Характеристики клинической эволюции в эти последние дни были неизвестны.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
Пиометра — нечастое заболевание, характеризующееся скоплением гноя в полости матки. В основном это проявляется у женщин в постменопаузе, обычно связано со злокачественными образованиями половых путей. Основными осложнениями пиометры являются бактериемия и сепсис, а также опасная спонтанная перфорация матки с вторичным генерализованным перитонитом. 1 , 2
В основном это проявляется у женщин в постменопаузе, обычно связано со злокачественными образованиями половых путей. Основными осложнениями пиометры являются бактериемия и сепсис, а также опасная спонтанная перфорация матки с вторичным генерализованным перитонитом. 1 , 2
ПРЕДСТАВЛЕНИЕ ДЕЛА
В нашу больницу поступила 87-летняя женщина с клиническим анамнезом, включая лихорадку, зловонные серые выделения из влагалища и состояние спутанности сознания, развившееся за предыдущую неделю.Двадцать лет назад она заметила инфра-пупочное новообразование в брюшной полости, но не согласилась с медицинским обследованием, и поэтому диагноз так и не был поставлен. Нет никаких других медицинских или хирургических предшественников, представляющих интерес. При физикальном обследовании была обнаружена женщина с плохой физической активностью и пальпируемым образованием внизу живота. Образование было болезненным, но мышечная ригидность отсутствовала, кишечные шумы были нормальными. Обнаружен лейкоцитоз с нейтрофилией и повышенная концентрация С-реактивного белка в сыворотке крови. Остальные гематологические, биохимические исследования и исследования свертывания крови были нормальными.Простой брюшной рентгеновский снимок x показал образование в нижней части живота с множественными кальцификациями (). Ультразвуковое исследование показало неоднородное образование с скоплением жидкости внутри. Компьютерная томография (КТ) обнаружила большую кальцифицированную миому с внутриматочным скоплением гетерогенной жидкости более 10 см в диаметре (и), что свидетельствует о пиометре. Были взяты культуры крови и начато эмпирическое лечение пиперациллин / тазобактам. Требовалась консультация гинеколога. Проведение гистероскопии было затруднено из-за сильной атрофии влагалища; Наблюдали гнилостный гной, стекающий по шейке матки, и производили культивирование образца.Пациентка отказалась от гистерэктомии или дренирования влагалища или брюшной полости под наркозом.
Обнаружен лейкоцитоз с нейтрофилией и повышенная концентрация С-реактивного белка в сыворотке крови. Остальные гематологические, биохимические исследования и исследования свертывания крови были нормальными.Простой брюшной рентгеновский снимок x показал образование в нижней части живота с множественными кальцификациями (). Ультразвуковое исследование показало неоднородное образование с скоплением жидкости внутри. Компьютерная томография (КТ) обнаружила большую кальцифицированную миому с внутриматочным скоплением гетерогенной жидкости более 10 см в диаметре (и), что свидетельствует о пиометре. Были взяты культуры крови и начато эмпирическое лечение пиперациллин / тазобактам. Требовалась консультация гинеколога. Проведение гистероскопии было затруднено из-за сильной атрофии влагалища; Наблюдали гнилостный гной, стекающий по шейке матки, и производили культивирование образца.Пациентка отказалась от гистерэктомии или дренирования влагалища или брюшной полости под наркозом.
Брюшная полость x — луч, показывающий кальцинированное образование в нижней части живота.
Компьютерная томография — коронарная.
Компьютерная томография — аксиальная. Большая кальцинированная миома с внутриматочным скоплением гетерогенной жидкости диаметром около 10 см без уровня жидкости и воздуха; пневмоперитонеум отсутствует.
РЕЗУЛЬТАТ И ПОСЛЕДУЮЩИЕ ДЕЙСТВИЯ
Prevotella spp.был выделен как из крови, так и из маточного гноя. Было начато внутривенное введение метронидазола. Клиническое течение было благоприятным, через 5 дней симптомы исчезли. Пациент был выписан и назначен пролонгированный прием метронидазола внутрь. Через 2 месяца мы связались с семьей по телефону, и они сказали нам, что пациентка получала антибактериальную терапию в течение 1 месяца; Через 1 неделю после окончания лечения пациент умер. Клинические характеристики этого последнего периода неизвестны.
ОБСУЖДЕНИЕ
Пиометра — это скопление гноя в полости матки.Это составляет 0,01–0,5% госпитализаций в гинекологи, хотя заболеваемость возрастает до 13,6% среди пожилых людей. 3 Пиометра чаще всего диагностируется у женщин в постменопаузе, обычно связана со злокачественными поражениями половых путей или лучевой терапией; в некоторых случаях описаны предрасполагающие доброкачественные идиопатические поражения. 4 , 5 Наиболее частыми этиологическими агентами являются Escherichia coli и Bacteroides fragilis , которые обычно представляют собой смешанные инфекции. 6
3 Пиометра чаще всего диагностируется у женщин в постменопаузе, обычно связана со злокачественными поражениями половых путей или лучевой терапией; в некоторых случаях описаны предрасполагающие доброкачественные идиопатические поражения. 4 , 5 Наиболее частыми этиологическими агентами являются Escherichia coli и Bacteroides fragilis , которые обычно представляют собой смешанные инфекции. 6
Когда пиометра диагностируется без осложнений, у 50% пациентов симптомы отсутствуют, а у остальных проявляются неспецифические симптомы. КТ показывает большую матку с внутренним скоплением жидкости, с или без уровня жидкости и воздуха.
Пациент в нашем случае поступил с опухолью в брюшной полости, которая, судя по радиологическим характеристикам и эволюции во времени (20 лет эволюции), вероятно, была лейомиомой. Скорее всего, рост массы вызвал серьезную проблему оттока в полости матки с задней инфекцией анаэробами.
Основными осложнениями пиометры являются сепсис и вызывающие опасения, хотя, к счастью, нечастые, спонтанные перфорации с вторичным перитонитом. В обзоре литературы за последнее десятилетие было описано только 22 случая спонтанного разрыва пиометры со смертностью 30%; в этом случае симптомы становятся серьезными и часто развивается острый живот. В эволюции больного в нашем случае нельзя исключить самопроизвольный разрыв пиометры; По сути, в 22 вышеупомянутых случаях пневмоперитонеум был обнаружен методами изображения только в 47.4% и генерализованный перитонит отсутствовал у 53%. 6
Следует помнить о спонтанной перфорации пиометры как об одном из дифференциальных диагнозов у пожилых женщин с острым животом, особенно при наличии гинекологической обструкции. Антибактериальная терапия в сочетании с тотальной гистерэктомией (или, альтернативно, у неоперабельных пациентов, расширение шейки матки и дренирование полости) являются предпочтительными методами лечения. 6 — 8
6 — 8
ПУНКТЫ ДЛЯ ОБУЧЕНИЯ
-
Пиометра — это заболевание, характеризующееся скоплением гноя в полости матки, что обычно связано с причинами, препятствующими естественному дренированию полости матки. .
-
Диагноз может быть проведен с помощью компьютерной томографии, которая показывает большую матку с внутренним скоплением жидкости, с или без уровня жидкости и воздуха.
-
Основными осложнениями пиометры являются сепсис и спонтанная перфорация с вторичным перитонитом.
Сноски
Конкурирующие интересы: нет.
Согласие пациента: Для публикации было получено согласие пациента / опекуна.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
2.Чан Л.Й., Лау Т.К., Вонг С.Ф. и др. Пиометра. Каково его клиническое значение? J Reprod Med 2001; 46: 952–6 [PubMed] [Google Scholar] 3. Инуи А., Нитта А., Ямамото А. и др. Генерализованный перитонит с пневмоперитонеумом, вызванный спонтанной перфорацией пиометры без злокачественного новообразования: отчет о случае. Surg Today 1999; 29: 935–8 [PubMed] [Google Scholar] 4. Буй А., Уилкинсон С. Генерализованный перитонит из-за спонтанного разрыва пиометры. Aust N Z J Obstet Gynaecol 1989; 29: 82–3 [PubMed] [Google Scholar] 5.Нуама Н.М., Хамалоглу Э., Донан А. Самопроизвольная перфорация матки из-за пиометры, проявляющаяся как острый живот. Int J Gynecol Obstet 2006; 92: 145–6 [PubMed] [Google Scholar] 6. Йылдыжан Б., Уяр Э., Сисманоглу А. и др. Самопроизвольная перфорация пиометры: история болезни. Infect Dis Obstet Gynecol 2006; 2006: 1–3 [Бесплатная статья PMC] [PubMed] [Google Scholar] 7. Mackowiak PA. Пожилая женщина с болями в животе и лихорадкой. CID 2006; 43: 1218–19 [Google Scholar] 8. Саха П., Гупта П., Мехра Р. и др. Спонтанная перфорация пиометры в виде острого живота: описание случая.Medscape J Med 2008; 10: 15–18 [Бесплатная статья PMC] [PubMed] [Google Scholar]
Surg Today 1999; 29: 935–8 [PubMed] [Google Scholar] 4. Буй А., Уилкинсон С. Генерализованный перитонит из-за спонтанного разрыва пиометры. Aust N Z J Obstet Gynaecol 1989; 29: 82–3 [PubMed] [Google Scholar] 5.Нуама Н.М., Хамалоглу Э., Донан А. Самопроизвольная перфорация матки из-за пиометры, проявляющаяся как острый живот. Int J Gynecol Obstet 2006; 92: 145–6 [PubMed] [Google Scholar] 6. Йылдыжан Б., Уяр Э., Сисманоглу А. и др. Самопроизвольная перфорация пиометры: история болезни. Infect Dis Obstet Gynecol 2006; 2006: 1–3 [Бесплатная статья PMC] [PubMed] [Google Scholar] 7. Mackowiak PA. Пожилая женщина с болями в животе и лихорадкой. CID 2006; 43: 1218–19 [Google Scholar] 8. Саха П., Гупта П., Мехра Р. и др. Спонтанная перфорация пиометры в виде острого живота: описание случая.Medscape J Med 2008; 10: 15–18 [Бесплатная статья PMC] [PubMed] [Google Scholar] Метрит (зловонные выделения из влагалища и ректальная температура> 39,5 ° C) …
До 2010 года наши знания о микробиоме матки у коров, у которых развился маточный заболевание основывалось почти исключительно на культурально-зависимых исследованиях и в основном касалось коров с клиническим эндометритом (т. е. с гнойными выделениями из матки). Эти исследования неизменно обнаружили сильную положительную корреляцию между Trueperella pyogenes и клиническим эндометритом, в то время как другие патогены, такие как Escherichia coli, Fusobacterium necrophorum, Prevotella melaninogenica и Bacteroides spp.также обычно совместно выращивались. Напротив, Streptococcus spp., Staphylococcus spp. И Bacillus spp. обычно выделялись от здоровых коров. Начиная с 2010 г., независимые от посевов исследования с использованием ПЦР изучали микробиом коров с метритом и клиническим эндометритом и обнаружили, что E. coli была пионерским патогеном, который предрасполагал коров к инфицированию F. necrophorum, который был тесно связан с метритом, и инфекция T. pyogenes, которая была тесно связана с клиническим эндометритом.Начиная с 2011 года, независимые от посевов исследования с использованием метагеномного секвенирования расширили наши знания о микробиоме матки. Было показано, что у коров есть бактерии в матке еще до отела, у них установлен микробиом матки в течение 20 минут после отела, и что структура микробиома идентична между коровами, у которых развивается метрит, и здоровыми коровами до двух дней послеродового периода, после чего Бактериальная структура коров, у которых развился метрит, отклоняется в пользу большей относительной численности Bacteroidetes и Fusobacteria и меньшей относительной численности Proteobacteria и Tenericutes.
е. с гнойными выделениями из матки). Эти исследования неизменно обнаружили сильную положительную корреляцию между Trueperella pyogenes и клиническим эндометритом, в то время как другие патогены, такие как Escherichia coli, Fusobacterium necrophorum, Prevotella melaninogenica и Bacteroides spp.также обычно совместно выращивались. Напротив, Streptococcus spp., Staphylococcus spp. И Bacillus spp. обычно выделялись от здоровых коров. Начиная с 2010 г., независимые от посевов исследования с использованием ПЦР изучали микробиом коров с метритом и клиническим эндометритом и обнаружили, что E. coli была пионерским патогеном, который предрасполагал коров к инфицированию F. necrophorum, который был тесно связан с метритом, и инфекция T. pyogenes, которая была тесно связана с клиническим эндометритом.Начиная с 2011 года, независимые от посевов исследования с использованием метагеномного секвенирования расширили наши знания о микробиоме матки. Было показано, что у коров есть бактерии в матке еще до отела, у них установлен микробиом матки в течение 20 минут после отела, и что структура микробиома идентична между коровами, у которых развивается метрит, и здоровыми коровами до двух дней послеродового периода, после чего Бактериальная структура коров, у которых развился метрит, отклоняется в пользу большей относительной численности Bacteroidetes и Fusobacteria и меньшей относительной численности Proteobacteria и Tenericutes. Сдвиг микробиома матки у коров, у которых развивается метрит, характеризуется потерей гетерогенности и уменьшением бактериального богатства. На уровне рода Bacteroides, Porphyromonas и Fusobacterium имеют наиболее сильную связь с метритом. На уровне видов мы заметили, что Bacteroides pyogenes, Porphyromonas levii и Helcococcus ovis являются потенциальными появляющимися патогенами матки. Наконец, мы показали, что гематогенный путь является жизнеспособным путем инфицирования матки маточными патогенами.В данном случае мы предполагаем, что метрит связан с дисбактериозом микробиоты матки, характеризующимся пониженным богатством и увеличением количества Bacteroidetes и Fusobacteria, особенно Bacteroides, Porphyromonas и Fusobacterium.
Сдвиг микробиома матки у коров, у которых развивается метрит, характеризуется потерей гетерогенности и уменьшением бактериального богатства. На уровне рода Bacteroides, Porphyromonas и Fusobacterium имеют наиболее сильную связь с метритом. На уровне видов мы заметили, что Bacteroides pyogenes, Porphyromonas levii и Helcococcus ovis являются потенциальными появляющимися патогенами матки. Наконец, мы показали, что гематогенный путь является жизнеспособным путем инфицирования матки маточными патогенами.В данном случае мы предполагаем, что метрит связан с дисбактериозом микробиоты матки, характеризующимся пониженным богатством и увеличением количества Bacteroidetes и Fusobacteria, особенно Bacteroides, Porphyromonas и Fusobacterium.
Кремово-белые выделения: что это значит?
Густые белые выделения обычно имеют слабый запах или вообще не имеют запаха. Если ваши выделения из влагалища имеют неприятный запах, это может быть признаком вагинальной инфекции.
Бактериальный вагиноз (БВ) — это состояние, характеризующееся изменением pH во влагалищной флоре, что делает ее менее кислой, вызывая выделения из влагалища. Выделения, производимые BV, часто бывают желтыми или серыми. Эти выделения часто имеют рыбный запах, который становится более заметным после секса.
Выделения, производимые BV, часто бывают желтыми или серыми. Эти выделения часто имеют рыбный запах, который становится более заметным после секса.
Дрожжевые инфекции являются обычным явлением, поражая трех из четырех женщин в какой-то момент их жизни. Дрожжевые инфекции вызываются грибком кандида, который является нормальной частью микрофлоры влагалища. Однако кандида может вызывать неприятные симптомы при чрезмерном разрастании.
У вас больше шансов заболеть дрожжевой инфекцией, если вы принимаете оральные контрацептивы или антибиотики, страдаете диабетом или иммунодефицитом.Дрожжевые инфекции вызывают белые сливочные выделения со сгустками, похожие на творог. Симптомы дрожжевой инфекции также могут включать:
- Зуд или жжение во влагалище
- Покраснение или припухлость половых органов
- Болезненное мочеиспускание
- Болезненный половой акт
Густые сливочные выделения, сопровождающие дрожжевую инфекцию, обычно не имеют запаха.
Есть много причин, по которым ваше тело выделяет кремообразные выделения. Если вы испытываете необычные выделения из влагалища, используйте такое приложение, как Flo, чтобы отслеживать симптомы.Отслеживание симптомов может помочь вам понять, когда у вас нормальные выделения — например, когда они происходят во время менструации — или когда пора звонить своему врачу. Если ваши белые сливочные выделения имеют слабый запах или не имеют запаха и не сопровождаются другими симптомами, это, вероятно, просто нормальная часть вашего цикла.
Если вы заметили новые симптомы или внезапное увеличение объема выделений из влагалища, ваш лечащий врач может помочь определить причину этих изменений.Если гормональный дисбаланс или инфекция вызывают выделения из влагалища, они могут назначить правильное лечение, чтобы вы почувствовали себя лучше.
Вульвовагинальное здоровье | ACOG
Антибиотики : препараты для лечения определенных типов инфекций.
Бактерии : одноклеточные организмы, которые могут вызывать инфекции в организме человека.
Бактериальный вагиноз (БВ) : Состояние, при котором нормальный баланс бактерий изменяется из-за чрезмерного роста других бактерий.Симптомы могут включать выделения из влагалища, рыбный запах, боль, зуд и жжение.
Бартолиновые железы : Две железы, расположенные по обе стороны от входа во влагалище, выделяют жидкость во время полового акта.
Клитор : женский половой орган, обнаруженный возле входа во влагалище.
Эстроген : женский гормон, вырабатываемый яичниками.
Мочеполовой синдром менопаузы (GSM) : набор признаков и симптомов, вызванных снижением уровня эстрогена и других половых гормонов.Признаки и симптомы могут включать сухость влагалища, боль при сексе, симптомы со стороны мочевого пузыря, частые инфекции мочевыводящих путей (ИМП), жжение, зуд и раздражение.
Гинеколог : Врач со специальной подготовкой и образованием в области женского здоровья.
Геморрой : опухшие кровеносные сосуды, расположенные в анусе или вокруг него.
Гормоны : Вещества, вырабатываемые в организме и контролирующие функции клеток или органов.
Девственная плева : мембрана у входа во влагалище.
Половые губы Majora : Наружные складки ткани наружной области женских половых органов.
Малые половые губы : Внутренние складки ткани наружной области женских половых органов.
Lactobacilli : тип бактерий, обычно в большом количестве обнаруживаемый во влагалище. Эти бактерии помогают поддерживать кислотность влагалища и предотвращают чрезмерный рост нездоровых бактерий.
Менопауза : время, когда менструальный цикл женщины прекращается навсегда.Менопауза подтверждается через 1 год без менструации.
Менструальный цикл : ежемесячный процесс изменений, которые происходят, чтобы подготовить организм женщины к возможной беременности. Менструальный цикл определяется как первый день менструального кровотечения одного цикла до первого дня менструального кровотечения следующего цикла.
Микроорганизмы : формы жизни, невидимые невооруженным глазом и видимые только в микроскоп. Бактерии являются примером.
Промежность : область между влагалищем и анусом.
Прогестерон : женский гормон, который вырабатывается в яичниках и подготавливает слизистую оболочку матки к беременности.
Прогестин : синтетическая форма прогестерона, аналогичная гормону, вырабатываемому организмом естественным путем.
Половое созревание : Стадия жизни, когда репродуктивные органы начинают функционировать и развиваются другие половые особенности. У женщин это время начала менструального цикла и развития груди.
Половой акт : Акт проникновения полового члена мужчины во влагалище женщины.Также называется «заниматься сексом» или «заниматься любовью».
Гланды Скина : Гланды, расположенные по обе стороны от уретры и отверстия уретры.
Уретра : трубчатая структура. Моча течет по этой трубке, когда покидает тело.
Матка : мышечный орган женского таза. Во время беременности этот орган удерживает и питает плод.
Влагалище : Трубчатая структура, окруженная мускулами.Влагалище выходит из матки наружу тела.
Варикозное расширение вен : опухшие, перекрученные вены, которые часто возникают из-за плохого кровотока.
Преддверие : ткань, окружающая вход во влагалище.
Вульва : Наружная область женских половых органов.
Дрожжевая инфекция : Инфекция, вызванная чрезмерным ростом грибка. Симптомы могут включать зуд, жжение и раздражение вульвы или влагалища, а также густые белые выделения.
Симптомы могут включать зуд, жжение и раздражение вульвы или влагалища, а также густые белые выделения.
Симптомы рака шейки матки — расширение медицинских возможностей
Симптомы рака шейки матки?
К счастью, я их не часто вижу… ..
и отличные новости… рак шейки матки теперь потенциально предотвратимое заболевание!
Рак шейки матки вызывает окрашивание вонючей кровью выделения из влагалища . Каждый гинеколог узнает запах тухлого мяса, который может означать только одно из двух. Облегчение и смущение, которые испытывает женщина, когда я вынимаю старый зловонный тампон (который, по мнению пациентки, могла забыть), полностью взаимны.Единственная другая причина этого симптома — рак шейки матки . Когда я осматриваю своих пациентов, я молюсь, чтобы найти первых.
Заболеваемость раком шейки матки в Великобритании неуклонно снижалась после введения в действие национальной программы скрининга шейки матки в середине 1970-х годов и достигла самого низкого уровня в 2003–2005 годах. Затем был небольшой подъем и определенный пик в 2009 году, вероятно, из-за повышения осведомленности после трагической смерти Джейд Гуди в возрасте всего 27 лет. Небольшой постепенный рост был наибольшим в возрастной группе 25-34 лет и, вероятно, отражал рост курения и увеличение распространенности инфекции вирусом папилломы человека (ВПЧ), который, как теперь известно без тени сомнения, является вирусом папилломы человека. причина этого рака.Значение курения как фактора риска рака шейки матки невозможно переоценить.
Итак, что изменилось? Что ж, внедрение вакцинации против ВПЧ имело огромный успех. Вакцина была внедрена в Великобритании в 2008 году, и данные об эффективности первоначально были получены из Шотландии, где женщины начинают сдавать мазки в возрасте 20 лет (сравните 25 в остальной части Великобритании). Изначально эффективная только против ВПЧ типов 16 и 18 (вызывающих 70% случаев рака шейки матки), вакцина, используемая в школах, теперь эффективна для защиты от генитальных бородавок, которые в основном вызываются типами 6 и 11.Гардасил 9 — это недавно выпущенная улучшенная вакцина, которая защищает от еще пяти подтипов вызывающего рак ВПЧ, что делает ее эффективной в предотвращении более 90% случаев рака шейки матки. Ранее дозы вводились три раза в течение шести месяцев, а теперь они уменьшены до двух с той же эффективностью, что и в возрасте до 15 лет.
Изначально эффективная только против ВПЧ типов 16 и 18 (вызывающих 70% случаев рака шейки матки), вакцина, используемая в школах, теперь эффективна для защиты от генитальных бородавок, которые в основном вызываются типами 6 и 11.Гардасил 9 — это недавно выпущенная улучшенная вакцина, которая защищает от еще пяти подтипов вызывающего рак ВПЧ, что делает ее эффективной в предотвращении более 90% случаев рака шейки матки. Ранее дозы вводились три раза в течение шести месяцев, а теперь они уменьшены до двух с той же эффективностью, что и в возрасте до 15 лет.
Мне нужен тест на мазок
Совершенно верно! Рак шейки матки является двенадцатым по распространенности типом рака у женщин в Великобритании, ежегодно регистрируется более 3000 новых случаев.Однако это второй по распространенности вид рака у женщин в возрасте до 35 лет. Во всем мире это четвертый по распространенности рак у женщин, ежегодно регистрируется более полумиллиона новых случаев. Единственный способ узнать, есть ли у вас рак шейки матки, — это сдать мазок, и как только вы узнаете результаты своего мазка , вы сможете его взять оттуда. Даже если у вас аномальный тест мазка , очень маловероятно, что у вас рак шейки матки. Гораздо более вероятно, что это предраковое изменение клетки.Это будет рассмотрено после направления к гинекологу в больницу, где будет проведено дополнительное обследование, называемое кольпоскопией. Шейку матки осматривают при ярком освещении и увеличении, а также наносят раствор, который может выделить любые аномальные ткани. Могут быть взяты образцы (биопсии).
Единственный способ узнать, есть ли у вас рак шейки матки, — это сдать мазок, и как только вы узнаете результаты своего мазка , вы сможете его взять оттуда. Даже если у вас аномальный тест мазка , очень маловероятно, что у вас рак шейки матки. Гораздо более вероятно, что это предраковое изменение клетки.Это будет рассмотрено после направления к гинекологу в больницу, где будет проведено дополнительное обследование, называемое кольпоскопией. Шейку матки осматривают при ярком освещении и увеличении, а также наносят раствор, который может выделить любые аномальные ткани. Могут быть взяты образцы (биопсии).
The Eve Appeal постоянно повышает осведомленность об этом заболевании, и его последняя кампания многое сделала для того, чтобы женщины осознали важность получения совета при наличии симптомов и сдачи анализов мазка
Вакцинация против ВПЧ и мальчикам!
На мой взгляд, Великобритания медленно внедряла программу вакцинации против ВПЧ, которая была запущена в Австралии в 2007 году и распространена среди мальчиков 13 лет в 2013 году.

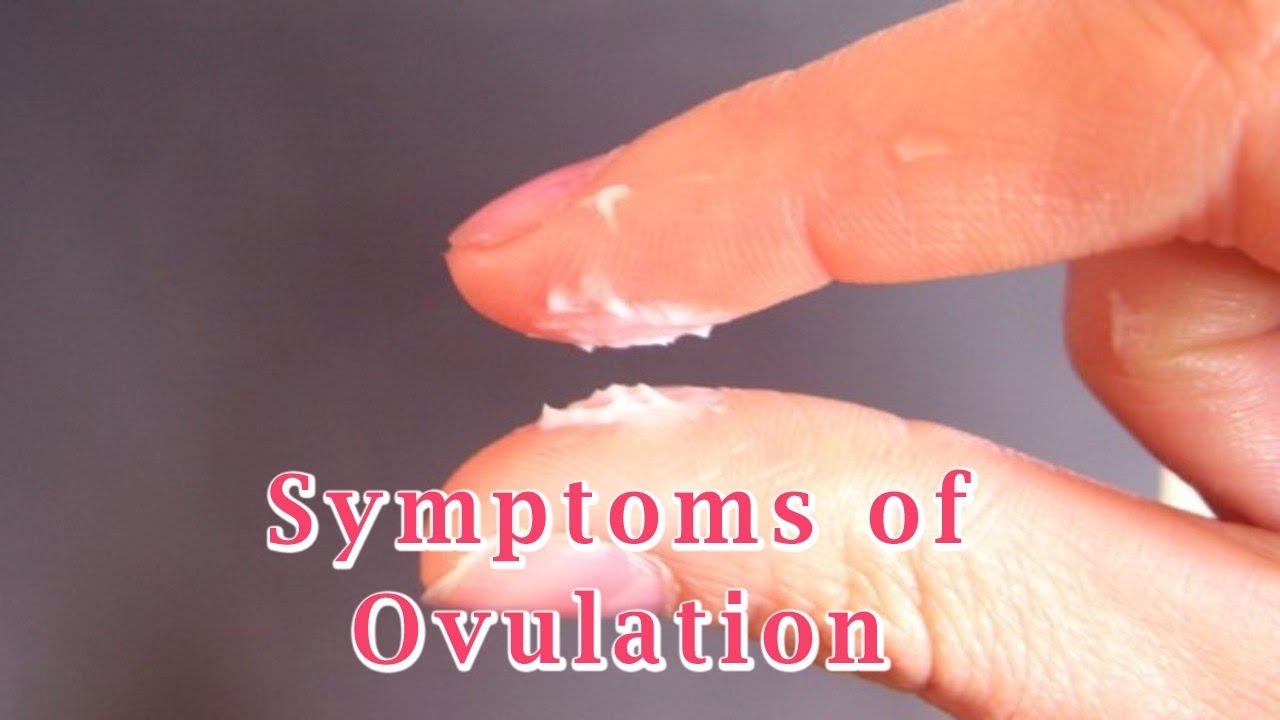 д.
д.  Когда воспаление переходит на вульву и наружные половые органы, возникает отек, покраснение. Зуд и жжение – одни из характерных признаков кольпита, которые не ослабевают даже ночью и не поддаются медикаментозному купированию;
Когда воспаление переходит на вульву и наружные половые органы, возникает отек, покраснение. Зуд и жжение – одни из характерных признаков кольпита, которые не ослабевают даже ночью и не поддаются медикаментозному купированию;  Заболевание протекает со стертыми симптомами. Периоды обострения наступают волнообразно, частота и интенсивность проявлений индивидуальные.
Заболевание протекает со стертыми симптомами. Периоды обострения наступают волнообразно, частота и интенсивность проявлений индивидуальные. 




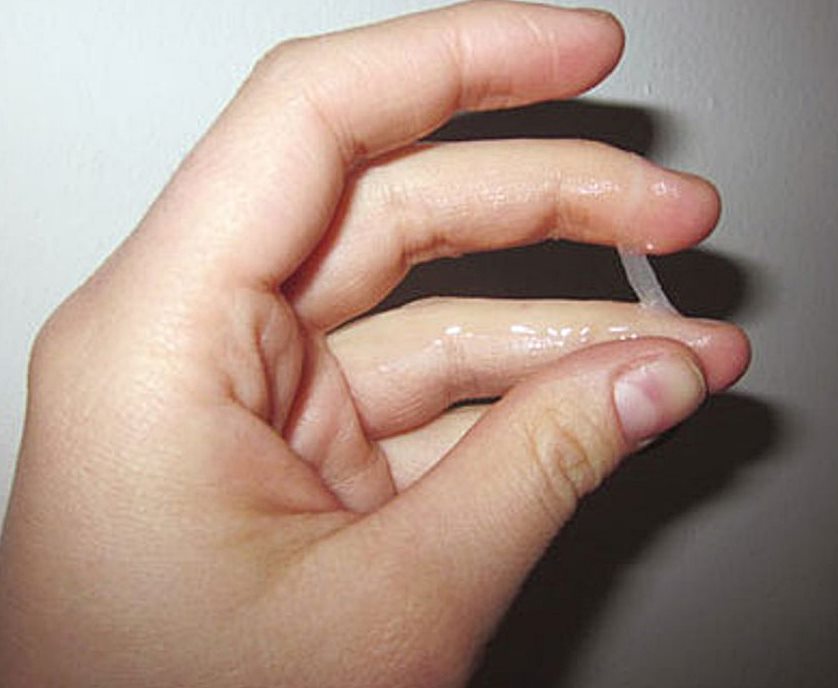 Центры по контролю и профилактике заболеваний. https://www.cdc.gov/std/bv/stdfact-bacterial-vaginosis.htm. По состоянию на 9 февраля 2017 г.
Центры по контролю и профилактике заболеваний. https://www.cdc.gov/std/bv/stdfact-bacterial-vaginosis.htm. По состоянию на 9 февраля 2017 г.
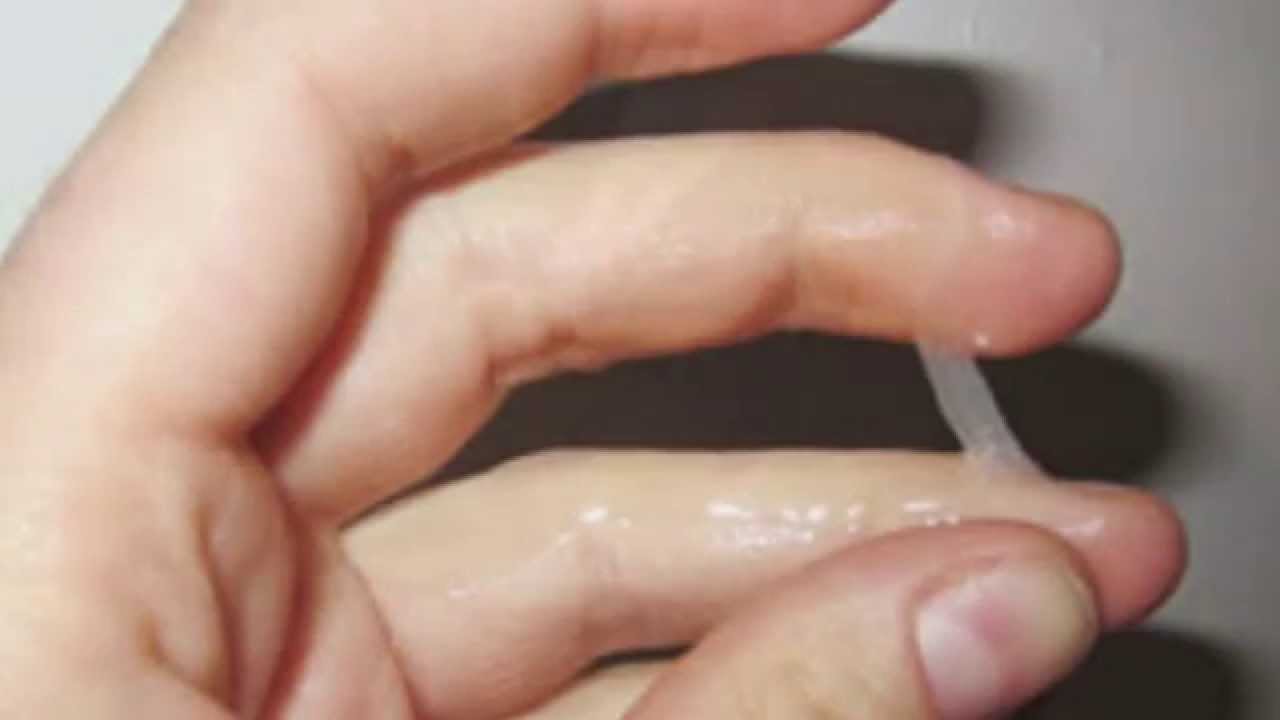
 Нет необходимости вводить мыло прямо во влагалище.
Нет необходимости вводить мыло прямо во влагалище.


 Нет необходимости вводить мыло непосредственно во влагалище.
Нет необходимости вводить мыло непосредственно во влагалище.