Дисфункциональное маточное ювенильное кровотечение – Дисфункциональные маточные кровотечения. — Alexmed.info
Ювенильные маточные кровотечения — причины, симптомы, диагностика и лечение
Ювенильные маточные кровотечения – кровотечения пубертатного периода, не имеющие органической природы. Проявляются обычно после задержки очередного менструального цикла. Кровянистые выделения превышают средний объем кровопотери во время менструации, в случае их обильности и длительности присоединяются симптомы постгеморрагической анемии: общая слабость, головокружение, бледность кожных покровов и др. Ювенильные маточные кровотечения диагностируются на основании клинических данных и анамнеза при подтвержденном отсутствии органического генеза кровопотери. Лечение комплексное. Проводится негормональный и гормональный гемостаз, терапия анемии и профилактика повторных дисфункциональных кровотечений.
Общие сведения
Ювенильные маточные кровотечения являются серьезной проблемой в педиатрии и детской гинекологии. Более чем половина случаев задержки менструального цикла в пубертатном возрасте заканчивается кровотечением. Частота нозологии в структуре гинекологических заболеваний колеблется от 10 до 37,5%. Однако истинная распространенность ювенильных маточных кровотечений намного выше, поскольку очень часто состояние скрывается самой девушкой, либо недооценивается ее родителями. Многие вообще считают нормой кровотечения в период становления менструального цикла. Это мнение не только ошибочно, но и крайне опасно.
Важно понимать, что ювенильные маточные кровотечения сами по себе являются стрессом для молодой девушки, а состояние стресса повышает риск повторных маточных геморрагий. Кроме того, патология приводит к развитию в молодом возрасте воспалительных заболеваний репродуктивной системы, которые очень часто имеют хроническое течение. Впоследствии такая высокая заболеваемость неизбежно отражается на росте числа патологий беременности, спонтанных выкидышей, абортов, в том числе по медицинским показаниям и т. д. Все вышеперечисленное вносит свой вклад в неблагоприятную демографическую ситуацию в обществе в целом.
Ювенильные маточные кровотечения
Причины ювенильных маточных кровотечений
Ювенильные маточные кровотечения имеют полиэтиологическую природу и возникают под влиянием множества внутренних и внешних факторов. Основная причина – несовершенство регуляции репродуктивной системы в период становления менструального цикла. Предрасполагать к неустойчивому функционированию могут факторы, воздействующие еще в антенатальном периоде. Речь идет о патологиях беременности и родов матери девушки, особенно о внутриутробной гипоксии, поскольку дефицит кислорода губителен для мозга и в дальнейшем может проявиться нарушением гормональных функций гипофиза. Таким образом, гормональные нарушения при ювенильных маточных кровотечениях часто обусловлены дисфункцией именно в центральном звене регуляции.
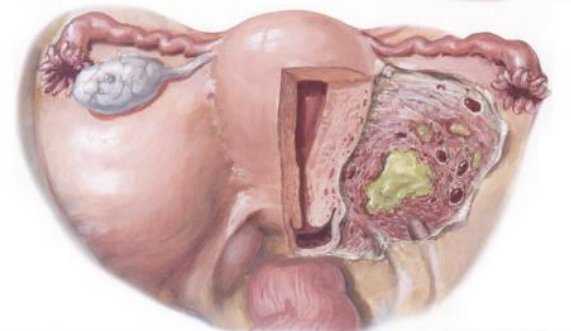
На фоне имеющейся предрасположенности девушки пубертатного возраста очень часто подвержены эмоциональным стрессам. Триггером к развитию ювенильных маточных кровотечений может служить конфликт в семье или со сверстниками, неуспеваемость в школе, проблемы в отношениях с противоположным полом и многое другое. Стресс приводит к нарушению выработки фолликулостимулирующего (ФСГ) и лютеинизирующего гормона (ЛГ) чаще с избытком первого из них. Вследствие этого овуляция не происходит, длительное время имеет место гиперэстрогения, которая является основной причиной усиленной пролиферации эндометрия без его своевременного отторжения. Слизистая оболочка матки при этом часто претерпевает аномальные изменения с образованием полипов и кист. Появляются участки ишемии и некроза, впоследствии эндометрий отторгается с развитием ювенильных маточных кровотечений.
Классификация ювенильных маточных кровотечений
Дисфункциональные кровотечения пубертатного периода разделяются в зависимости от степени кровопотери и ее связи с фазой менструального цикла. Также имеются различия, обусловленные концентрацией эстрогенов в крови. Возможны следующие клинические варианты ювенильных маточных кровотечений:
- Меноррагия. Ритм менструаций сохранен, кровопотеря превышает 80 мл при продолжительности более 7 дней.
- Полименорея. Цикл также сохранен, является регулярным и коротким (менее 21 дня).
- Метроррагия – ациклическое маточное кровотечение, которому часто предшествуют циклы со скудными кровянистыми выделениями (олигоменорея).
Очень важным в определении врачебной тактики является корреляция типов ювенильных маточных кровотечений с концентрацией эстрогенов в крови пациентки. Выделяют три типа кровотечений: гипоэстрогенный, нормоэстрогенный и гиперэстрогенный. Гипоэстрогенный тип встречается у девушек со слаборазвитыми вторичными половыми признаками при ускоренном развитии интеллекта (акселерация). Нормоэстрогенный тип предполагает гармоничное физическое развитие, однако размеры матки остаются ниже возрастной нормы. Гиперэстрогенные ювенильные маточные кровотечения встречаются у физически развитых девушек, часто с некоторой психологической незрелостью.
Симптомы ювенильных маточных кровотечений
Типичный возраст возникновения – 13-16 лет, возможны случаи более раннего или позднего появления симптомов. К врачу может обратиться как сама девушка, так и ее родители. Основная жалоба – это кровопотеря, субъективно превышающая объем обычной менструации. Ювенильные маточные кровотечения чаще являются ациклическими и встречаются на фоне предшествующей задержки менструального цикла. Длительность кровотечений обычно составляет 3-4 недели, но статистика показывает, что продолжительность кровопотери может колебаться от 10 до 90 дней. Примерно в 10-15% случаев кровотечения сопровождаются болями внизу живота.
При длительных ювенильных маточных кровотечениях отмечается бледность и сухость кожных покровов, учащение пульса, что свидетельствует о развитии постгеморрагической анемии. Последняя также проявляется общей слабостью и головокружениями. Обращают на себя внимание особенности физического развития девушки и ее личностные характеристики. Некоторые из них описаны выше, в целом наблюдается повышенная тревожность, часто настроение снижено, возможно субдепрессивное состояние. Развитие вторичных половых признаков при ювенильных маточных кровотечениях может соответствовать возрастной норме или отставать от нее.
Диагностика ювенильных маточных кровотечений
При ювенильных маточных кровотечениях необходимо в первую очередь исключать органические патологии матки и половых путей. С этой целью проводится гинекологическое обследование с взятием мазков, а также УЗИ-диагностика. В совокупности эти два метода позволяют не только исключить органическую причину кровотечения, но и сделать заключение о развитии половых органов. Кроме того, на УЗИ визуализируются яичники, в которых можно заметить кисты и сохранившийся доминантный фолликул, который в норме должен был овулировать. Отсутствие заболеваний матки и половых путей и подтвержденный ановуляторный цикл являются основными диагностическими критериями ювенильных маточных кровотечений.
Далее проводится целый ряд лабораторных исследований, цель которых – обнаружение причины геморрагии и дифференциальная диагностика с различными гормональными нарушениями, которые могут спровоцировать ювенильные маточные кровотечения. Необходимо определение концентрации тиреотропного гормона и тироксина для уточнения функции щитовидной железы. Рентгенография черепа с проекцией турецкого седла также является обязательной, поскольку позволяет исключить опухоли гипофиза как причину нарушения соотношения ФСГ и ЛГ. Также определяются уровни половых гормонов, причем это необходимо сделать несколько раз в различные фазы менструального цикла. Для исключения гиперпролактинемии выполняется тест на уровень пролактина в крови.
Лечение ювенильных маточных кровотечений
Как правило, лечение проводится амбулаторно. Показаниями к госпитализации является ювенильные маточные кровотечения, не поддающееся медикаментозной коррекции, либо профузное маточное кровотечение. Для остановки кровотечения сначала используются утеротоники и кровоостанавливающие препараты, одновременно проводится витаминотерапия и коррекция анемии. При неэффективности лечения назначается гормональная терапия монофазными КОК в низких дозах, количество курсов определяется индивидуально. Если кровопотеря сохраняется, несмотря на описанные выше меры, решается вопрос о гистероскопии, то есть, диагностическом выскабливании полости матки. Как правило, в этом случае причиной ювенильных маточных кровотечений становится железисто-кистозная деформация эндометрия.
Обязательным этапом терапии является профилактика повторных ювенильных маточных кровотечений. Рекомендуется поддержание нормального веса, при необходимости назначается соответствующая диета, поскольку избыток или дефицит массы тела в некоторой степени отвечает за регуляцию менструального цикла. Диспансерное наблюдение проводится раз в месяц до стабилизации цикла, эхография выполняется не реже одного раза в 6-12 месяцев. В целом в терапии ювенильных маточных кровотечений задействованы целый ряд специалистов, включая педиатра, эндокринолога, гематолога, невролога и окулиста. Рекомендуется психологическое консультирование.
Прогноз и профилактика ювенильных маточных кровотечений
Прогноз во многом зависит от причины развития кровотечения и успеха терапии. К сожалению, очень часто цикл приходится регулировать гормонами, что имеет целый ряд отрицательных последствий для девушки. Кроме того, это не устраняет первичную причину возникших расстройств, то есть центральная внутренняя регуляция остается нарушенной. В дальнейшем гинекологические патологии отмечаются у большинства девушек, первичное бесплодие диагностируется более чем в половине случаев. Профилактика возможна отчасти в антенатальном периоде. Благоприятная обстановка в семье также снижает риск развития ювенильных маточных кровотечений.
www.krasotaimedicina.ru
91. Дисфункциональные маточные кровотечения репродуктивного периода: этиология, диагностика, лечение, профилактика.
Дисфункциональное маточное кровотечение (ДМК) — это кровотечение, не связанное с органическим поражением органов, принимающих участие в меструальном цикле.
Патогенетически это ановуляторные кровотечения на фоне персистенции фолликула или овуляторные с недостаточностью лютеиновой фазы цикла. При рецидивирующей ановуляции у женщин репродуктивного возраста возникает повышенный риск развития аденоматоза и атипических изменений эндометрия вплоть до аденокарциномы.
Причины ДМК в репродуктивном периоде (18-45 лет): аборты, болезни эндокринных желез (Иценко-Кушинга, послеродовое ожирение), нейро-эндокринные заболевания, инфекции, интоксикации, эмоционально-психические стрессы, прием лекарственных препаратов (нейролептиков).
Тактика ведения (лечение):
1. раздельное диагностическое выскабливание слизистой оболочки канала шейки и полости матки с гистологическим исследованием соскоба (операция лечебно-диагностического характера)2. гемостатическая и противоанемическая терапия
Профилактика:
1. У женщин до 40 лет на первом этапе назначаются эстроген-гестагенные препараты с низким содержанием эстрогена (300 мкг и менее) в течение 3-6 мес в контрацептивном режиме или гестагены по 5-10 мг с 6 по 25 день цикла в течение 3-6 мес..
2. На втором этапе (преимущественно у женщин моложе 35 лет) проводится терапия по созданию двухфазного менструального цикла с помощью кломифена (клостилбегита) по 50 мг с 5-го по 9-ый день цикла в течение 3 мес.
При выраженных гиперпластических процессах эндометрия, рецидивирующей гиперплазии, аденоматозе эндометрия гормональные препараты назначают в непрерывном режиме не менее 6 мес (17-ОПК, депо-провера, даназол, гестринон).
93. Дисфункциональные маточные кровотечения климактерического периода: этиология, диагностика, лечение, профилактика.
ДМК в климактерическом периоде — наиболее частая патология у женщин 45-55 лет.
Патогенез ДМК в климактерическом периоде: нарушается циклический выброс гонадотропинов, процессы созревания фолликулов и их гормональная функция, происходят нарушения по типу персистенции фолликула. Возникающая гиперэстрогения в этом возрасте приводит к развитию атипической гиперплазии, аденоматозу железистых полипов эндометрия, что повышает риск развития злокачественных заболеваний эндометрия.
ДМК протекает тяжелее, чем в других возрастных группах.
Лечение: гемостаз осуществляется только хирургическим путем, дальнейшая тактика определяется возрастом больной, сопутствующими гинекологическими и экстрагенитальными заболеваниями.
Противорецидивное лечение (профилактика): у женщин до 48-50 лет направлено на профилактику гиперпластических процессов, проводится с сохранением ритмичной менструальноподобной реакции, у женщин более старшего возраста показано подавление менструальной функции.
Женщинам 45-48 лет предпочтительно назначать гестагены, оказывающие местное и центральное воздействие по контрацептивной или укороченной схеме (синтетические гестагены), старше 48 лет гестагены назначаются в непрерывном режиме для формирования атрофических процессов в эндометрии, курс лечения 6 мес. Гестагены противопоказаны при: тромбоэмболических заболеваниях в анамнезе, варикозном расширении вен, хронических часто обостряющихся холециститах и гепатитах. Кроме гестагенов эффективны даназол, гестринон в непрерывном реживе в течение 6 мес, а также андрогены (омнадрен), которые вызывают склеротические изменения эндометрия, в небольших миоматозных узлах, тормозят секрецию гонадотропинов.
Показания к оперативному лечению:
а) сочетание ДМК с рецидивирующей, аденоматозной или атипической гиперплазией эндометрия
б) сочетание ДМК с узловатой формой эндометриоза матки (аденомиоз)
в) подслизистая миома матки
г) опухоль яичников
д) аденокарцинома эндометрия
При противопоказаниях к гормональному и оперативному лечению в последние годы успешно применяется резекция (облация) эндометрия под контролем гистероскопа и криодеструкция эндометрия жидким азотом. Аменорея наступает через 2-3 месяца.
studfiles.net
» Дисфункциональное маточное кровотечение
Дисфункциональное маточное кровотечение – патологические кровотечения из матки, связанные с нарушением выработки половых гормонов железами внутренней секреции. Различают ювенильные кровотечения (в период полового созревания), климактерические кровотечения (в стадии угасания функции яичников), кровотечения репродуктивного периода. Выражается увеличением количества теряемой крови во время менструации или удлинением продолжительности менструации. Может проявляться метроррагией – ациклическим кровотечением. Характерно чередование периодов аменореи (от 6 недель до 2 и более месяцев) с последующими кровотечениями различной силы и продолжительности. Ведет к развитию анемии. |
Дисфункциональное маточное кровотечение
Дисфункциональные маточные кровотечения (принятая аббревиатура — ДМК) служат основным проявлением синдрома яичниковой дисфункции. Дисфункциональные маточные кровотечения отличаются ацикличностью, продолжительными задержками менструации (1,5-6 мес.) и длительной кровопотерей (более 7 дней).
Различают дисфункциональные маточные кровотечения ювенильного (12-18 лет), репродуктивного (18-45 лет) и климактерического (45-55 лет) возрастных периодов. Маточные кровотечения являются одной из наиболее частых гормональных патологий женской половой сферы.
Ювенильные дисфункциональные маточные кровотечения обычно бывают вызваны несформированностью циклической функции отделов гипоталамус-гипофиз-яичники-матка. В детородном возрасте частыми причинами, вызывающими дисфункцию яичников и маточные кровотечения служат воспалительные процессы половой системы, болезни эндокринных желез, хирургическое прерывание беременности, стрессы и др., в климактерическом – нарушение регуляции менструального цикла в связи с угасанием гормональной функции.
По признаку наличия овуляции или ее отсутствия различают овуляторные и ановуляторные маточные кровотечения, причем последние составляют около 80%.
Для клинической картины маточного кровотечения в любом возрасте характерны продолжительные кровянистые выделения, появляющиеся после значительной задержки менструации и сопровождающиеся признаками анемии: бледностью, головокружением, слабостью, головными болями, утомляемостью, снижением артериального давления.
Механизм развития дисфункциональных маточных кровотечений
Дисфункциональные маточные кровотечения развиваются в результате нарушения гормональной регуляции функции яичников гипоталамо-гипофизарной системой. Нарушение секреции гонадотропных (фолликулостимулирующего и лютеинизирующего) гормонов гипофиза, стимулирующих созревание фолликула и овуляцию, ведет к сбоям в фолликулогенензе и менструальной функции. При этом в яичнике фолликул либо не вызревает (атрезия фолликула), либо вызревает, но без овуляции (персистенция фолликула), а, следовательно, не образуется и желтое тело. И в том, и в другом случае организм находится в состоянии гиперэстрогении, т. е. матка испытывает влияние эстрогенов, т. к. в отсутствии желтого тела прогестерон не вырабатывается. Нарушается маточный цикл: происходит длительное по времени, чрезмерное разрастание эндометрия (гиперплазия), а затем его отторжение, что сопровождается обильным и продолжительным маточным кровотечением. На продолжительность и интенсивность маточного кровотечения оказывают влияние факторы гемостаза (агрегация тромбоцитов, фибринолитическая активность и спастическая способность сосудов), которые нарушаются при ДМК.
Маточное кровотечение может прекратиться и самостоятельно через неопределенно длительное время, но, как правило, возникает вновь, поэтому основная терапевтическая задача – это профилактика рецидивирования ДМК.
Кроме того, гиперэстрогения при дисфункциональных маточных кровотечениях является фактором риска развития аденокарциномы, миомы матки, фиброзно-кистозной мастопатии, эндометриоза, рака молочных желез.
Ювенильные дисфункциональные маточные кровотечения
Причины
В ювенильном (пубертатном) периоде маточные кровотечения встречаются чаще другой гинекологической патологии – почти в 20% случаев. Нарушению становления гормональной регуляции в этом возрасте способствуют физические и психические травмы, неблагополучные бытовые условия, переутомление, гиповитаминозы, дисфункция коры надпочечников и/или щитовидной железы. Провоцирующую роль в развитии маточных кровотечений ювенильного периода играют также детские инфекции (ветряная оспа, корь, эпидемический паротит, коклюш, краснуха), ОРЗ, хронический тонзиллит, осложненные беременность и роды у матери и т. д.
Диагностика
При диагностике ювенильных маточных кровотечений учитываются:
- данные анамнеза (дата менархе, последней менструации и начала кровотечения)
- развитие вторичных половых признаков, физическое развитие, костный возраст
- уровень гемоглобина и свертывающие факторы крови (общий анализ крови, тромбоциты, коагулограмма , протромбиновый индекс, время свертывания и время кровотечения)
- показатели уровня гормонов (пролактина, ЛГ, ФСГ, эстрогена, прогестерона, кортизола, тестостерона, Т3, ТТГ, Т4) в сыворотке крови
- заключение специалистов: консультация гинеколога, эндокринолога, невролога, офтальмолога
- показатели базальной температуры в период между менструациями (однофазный менструальный цикл характеризуется монотонной базальной температурой)
- состояние эндометрия и яичников на основе данных УЗИ органов малого таза (с применением ректального датчика у девственниц или влагалищного – у девушек, живущих половой жизнью). Эхограмма яичников при ювенильных маточных кровотечениях показывает увеличение объема яичников в межменструальный период
- состояние регулирующей гипоталамо-гипофизарной системы по данным рентгенографии черепа с проекцией турецкого седла, эхоэнцефалографии, ЭЭГ головного мозга, КТ или МРТ (с целью исключения опухолевых поражений гипофиза)
- УЗИ щитовидной железы и надпочечников с допплерометрией
- УЗИ контроль овуляции (с целью визуализации атрезии или персистенции фолликула, зрелого фолликула, овуляции, образования желтого тела)
Лечение
Первоочередной задачей при лечении маточного кровотечения является проведение гемостатических мероприятий. Дальнейшая тактика лечения направлена на профилактику повторных маточных кровотечений и нормализацию менструального цикла.
Современная гинекология имеет в своем арсенале несколько способов остановки дисфункционального маточного кровотечения, как консервативных, так и хирургических. Выбор метода кровоостанавливающей терапии определяется общим состоянием пациентки и величиной кровопотери. При анемии средней степени (при гемоглобине выше 100 г/л) применяются симптоматические гемостатические (викасол, дицинон, аскорутин, аминокапроновая кислота) и сокращающие матку (окситоцин) препараты.
В случае неэффективности негормонального гемостаза назначаются препараты прогестерона (марвелон, ригевидон, нон-овлон, мерсилон). Кровянистые выделения обычно прекращаются через 5-6 дней после окончания приема препаратов.
Обильное и длительное маточное кровотечение, ведущее к прогрессирующему ухудшению состояния (выраженной анемии с Hb менее 70 г/л, слабости, головокружении, обморочным состояниям) являются показанием к проведению гистероскопии с раздельным диагностическим выскабливанием и патоморфологического исследования соскоба. Противопоказанием к проведению выскабливания полости матки является нарушение свертываемости крови.
Параллельно с гемостазом осуществляется противоанемическая терапия (препараты железа – фенюльс, венофер), фолиевая кислота, витамин В12, витамин С, витамин В6, витамин Р, переливание эритроцитарной массы и свежезамороженной плазмы.
Дальнейшая профилактика маточного кровотечения включает прием гестагенных препаратов в низких дозах (логест, силест, новинет, дюфастон, норколут). В профилактике маточных кровотечений важны также общее закаливание, санация хронических инфекционных очагов и правильное питание.
Адекватные меры профилактики и терапии ювенильных маточных кровотечений восстанавливают циклическое функционирование всех отделов половой системы.
Дисфункциональные маточные кровотечения репродуктивного периода
Причины
В репродуктивном периоде дисфункциональные маточные кровотечения составляют 4-5% случаев всех гинекологических заболеваний. Факторами, вызывающими дисфункцию яичников и маточные кровотечения, служат нервно-психические реакции (стрессы, переутомление), смена климата, профессиональные вредности, инфекции и интоксикации, аборты, некоторые лекарственные вещества, вызывающие первичные нарушения на уровне системы гипоталамус-гипофиз. К нарушениям в яичниках приводят инфекционные и воспалительные процессы, способствующие утолщению капсулы яичника и снижению чувствительности яичниковой ткани к гонадотропинам.
Диагностика
При диагностике маточного кровотечения следует исключить органическую патологию гениталий (опухоли, эндометриоз, травматические повреждения, самопроизвольный аборт, внематочная беременность и т. д.), болезни органов кроветворения, печени, эндокринных желез, сердца и сосудов.
Помимо общеклинических методов диагностики маточного кровотечения (сбор анамнеза, гинекологический осмотр) применяется гистероскопия и раздельное диагностическое выскабливание эндометрия с проведением гистологического исследования материала.
Дальнейшие диагностические мероприятия такие же, как при ювенильных маточных кровотечениях.
Лечение
Лечебная тактика при маточных кровотечениях репродуктивного периода определяется результатами гистологического результата взятых соскобов. При возникновении рецидивирующих кровотечений проводится гормональный и негормональный гемостаз.
В дальнейшем для коррекции выявленной дисфункции назначается гормональное лечение, способствующее урегулированию менструальной функции, профилактике рецидива маточного кровотечения.
Неспецифическое лечение маточных кровотечений включает в себя нормализацию нервно-психического состояния, лечение всех фоновых заболеваний, снятие интоксикации. Этому способствуют психотерапевтические методики, витамины, седативные препараты. При анемии назначаются препараты железа.
Маточные кровотечения репродуктивного возраста при неправильно подобранной гормонотерапии или определенной причине могут возникать повторно.
Дисфункциональные маточные кровотечения пременопаузального (климактерического) периода
Причины
Пременопаузальные маточные кровотечения встречаются в 15% случаев от числа гинекологической патологии женщин климактерического периода. С возрастом уменьшается количество выделяемых гипофизом гонадотропинов, их выброс становится нерегулярным, что вызывает нарушение яичникового цикла (фолликулогенеза, овуляции, развития желтого тела). Дефицит прогестерона ведет к развитию гиперэстрогении и гиперпластическому разрастанию эндометрия. Климактерические маточные кровотечения в 30% развиваются на фоне климактерического синдрома.
Диагностика
Особенности диагностики климактерических маточных кровотечений заключаются в необходимости дифференцировать их от менструаций, которые в этом возрасте становятся нерегулярными и протекают по типу метроррагий.
Для исключения патологии, вызвавшей маточное кровотечение, гистероскопию лучше провести дважды: до и после диагностического выскабливания. После выскабливания при осмотре полости матки можно выявить участки эндометриоза, небольшие субмукозные миомы, полипы матки. В редких случаях причиной маточных кровотечений становится гормонально-активная опухоль яичника. Выявить данную патологию позволяет УЗИ, ядерно-магнитная или компьютерная томография. Методы диагностики маточных кровотечений являются общими для разных их видов и определяются врачом индивидуально.
Лечение
Терапия дисфункциональных маточных кровотечений в климактерическом периоде направлена на подавление гормональной и менструальной функций, т. е. на вызов менопаузы. Остановка кровотечения при маточном кровотечении климактерического периода производится исключительно хирургически методом – путем лечебно-диагностического выскабливания и гистероскопии. Выжидательная тактика и консервативный гемостаз (особенно гормональный) являются ошибочными. Иногда проводится криодеструкция эндометрия или хирургическое удаление матки – надвлагалищная ампутация матки.
Профилактика дисфункциональных маточных кровотечений
Профилактику дисфункциональных маточных кровотечений следует начинать еще на этапе внутриутробного развития плода, т. е. в период ведения беременности. В детском и подростковом периодах важно уделять внимание общеукрепляющим и общеоздоровительным мероприятиям, недопущению или своевременному лечению заболеваний, в особенности половой системы, профилактике абортов.
Если дисфункция и маточное кровотечение все же развились, то дальнейшие меры должны быть направлены на восстановление регулярности менструального цикла и профилактику рецидивов кровотечения. С этой целью показано назначение оральных эстроген-гестагенных контрацептивов по схеме: первые 3 цикла — с 5 по 25 день, последующие 3 цикла — с 16 по 25 день менструальноподобного кровотечения. Чистые гестагенные препараты (норколут, дюфастон) назначаются при маточном кровотечении с 16-го по 25-й день менструального цикла в течение 4 — 6 мес.
Применение гормональных контрацептивов не только позволяет снизить частоту абортов и возникновение гормонального дисбаланса, но и предотвратить в последующем развитие ановуляторной формы бесплодия, аденокарциномы эндометрия, раковых опухолей молочных желез.
Пациентки с дисфункциональными маточными кровотечениями должны находиться на диспансерном учете у гинеколога.
trishclinic.ru
Дисфункциональные маточные кровотечения: причины в репродуктивном, пременопаузальном периодах, классификация
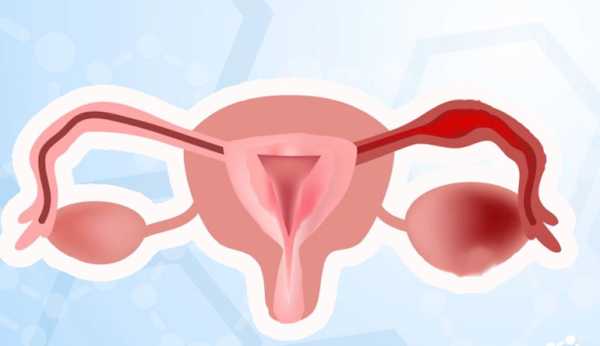
Дисфункциональными маточными кровотечениями в гинекологии называют такие выделения крови из влагалища, которые не связаны с менструальным циклом. Они отличаются аномальным характером, могут быть обильными, частыми и длительными. Обычно такие выделения не связаны с патологиями женских половых органов. Основным их проявлением считаются морфологические изменения в эндометрии.
Читайте в этой статье
Причины появления дисфункциональных маточных кровотечений
В самом термине, обозначающем данное явление, подчеркивается, что его этиология не связана с анатомическими патологиями у женщин. Такие кровотечения возникают вследствие нарушения процесса синтеза гормонов яичниками. Эти нарушения могут возникать в разном возрасте, причем причины в каждой группе будут иметь свои специфические особенности. Гинекологи отмечают, что страдать от патологии могут как девочки пубертатного периода, так и женщины, у которых уже начался климакс.
Независимо от возраста основной причиной дисфункциональных маточных кровотечений (ДМК) является нарушение процесса выработки гонадотропных гормонов, от которых зависит нормальное функционирование яичников.
В репродуктивном периоде
Причины ДМК у женщин детородного возраста делятся на три большие группы:
 функциональные, т.е. связанные с патологическими процессами в половых органах;
функциональные, т.е. связанные с патологическими процессами в половых органах;- органические, изменяющие не только функцию, но и строение органов;
- ятрогенные, вызванные приемом определенных лекарственных препаратов.
Среди функциональных причин кровотечений выделяются следующие:
- различные патологии деятельности яичников: дисфункция, отсутствие овуляции в менструальном цикле, проблемы с выработкой гормонов желтым телом (недостаточность лютеиновой фазы), синдром резистентных яичников и их поликистоз, овуляторный синдром;
- проблемы с регулярностью менструального цикла;
- лишний вес и ожирение;
- синдром истощения яичников;
- проблемы с функционированием эндокринной системы: гиперплазия коры надпочечников, патологии щитовидной железы, повышенный синтез кортизола, нарушения функции гипофиза, увеличение уровня пролактина в крови и другие.
К органическим причинам дисфункциональных маточных кровотечений у женщин репродуктивного возраста относятся:
- болезни органов половой системы – опухоли яичников, которые могут продуцировать половые гормоны, кисты яичников, эндометриоз, миома матки, гиперплазия эндометрия, доброкачественные и злокачественные опухоли эндометрия, эндометрит, сальпингоофорит и другие;
- патологические процессы в печени – цирроз, жировая дистрофия и другие;
- хронические воспалительные процессы в организме инфекционной природы – пиелонефрит, отит, тонзиллит и другие;
- проблемы свертываемости крови – аутоиммунные патологии, гемофилия и прочие.
Ятрогенные факторы, способные вызвать дисфункциональные маточные кровотечения:
- гормонотерапия – оральные противозачаточные препараты, прогестерон, назначаемый для сохранения беременности, женские половые гормоны при проблемах с эндометрием, противоопухолевые лекарственные средства, глюкокортикоиды, андрогены;
- нейролептики и другие психотропные средства;
- хирургические операции и диагностические процедуры – использование внутриматочной спирали в целях контрацепции, взятие соскоба эндометрия, аборт, диагностическое выскабливание полости матки.
Также ДМК могут быть обусловлены факторами, связанными с неправильным образом жизни:
- постоянное нервное напряжение;
- условия труда, предполагающие тяжелые физические нагрузки, поднятие тяжестей;
- неправильное питание, отсутствие в рационе витаминов, недостаток белка, пониженная суточная калорийность.
Точную причину ДМК может установить врач на основании результатов комплексного обследования.
Рекомендуем прочитать о хроническом сальпингоофорите. Вы узнаете о причинах перехода сальпингоофорита в хроническую форму, симптомах обострения, диагностике и лечении.А здесь подробнее о лечении сальпингоофорита антибиотиками.
В пременопаузальном периоде
Гинекологи отмечают, что ДМК у женщин в возрасте 45 — 55 лет являются одной из наиболее часто встречающихся патологий и практически основной жалобой при обращении к врачу в предклимактерический период. При этом у женщин, столкнувшихся с подобными проблемами, обычно обнаруживается множество сопутствующих заболеваний: сахарный диабет, гипертоническая болезнь, излишний вес и ожирение, гипергликемия и другие.
У пациентов этой возрастной группы кровотечения протекают значительно тяжелее, чем у юных девушек и женщин репродуктивного возраста, но для пременопазуального периода нехарактерны проблемы со свертываемостью крови.
Основные причины патологии связаны с возрастной перестройкой системы гипофиза-гипоталамуса, отвечающей за работу яичников.
Иногда в период предменопаузы причиной ДМК могут стать патологические изменения эндометрия, в том числе обусловленные ростом гормонально-активных опухолей яичников.
Определенные сложности вызывает диагностика ДМК, поскольку на этом этапе жизни женщины возрастает риск появления эндометриоза, полипов и миомы, которые могут вызывать кровотечения ациклического характера, связанные с отсутствием овуляции.
О механизме возникновения маточных кровотечений смотрите в этом видео:
Классификация патологических выделений
Разновидности дисфункциональных маточных кровотечений могут дифференцироваться по различным основаниям. В зависимости от интенсивности выделений различают:
- Менометроррагии – кровяные выделения, появляются без какой-либо цикличности и длятся довольно долго.
- Меноррагии – нарушение характера менструаций, когда кровотечение во время месячных имеет регулярный характер, но оно продолжается дольше обычного срока или бывает очень обильным;
- Метроррагии – ацикличные выделения, которые иногда появляются в период между критическими днями.
- Полименорея – патология, при которой менструальный цикл становится слишком коротким, а месячные наступают с интервалом менее чем 21 день.
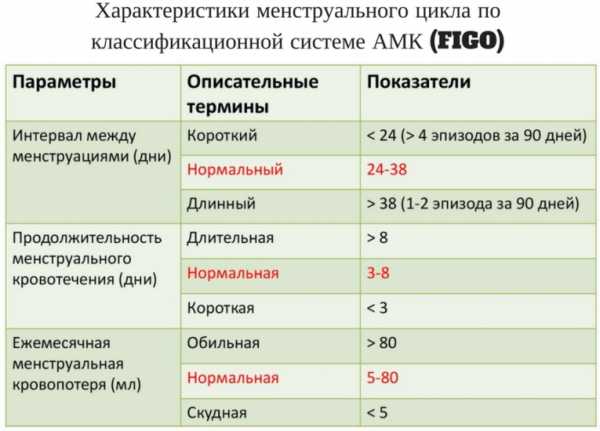
По критерию возраста ДМК подразделяются на:
- ювенильные, т.е. кровотечения у подростков в возрасте 12 — 18 лет;
- репродуктивного периода;
- пременопазуальные, встречающиеся у женщин в период климакса.
Также ДМК классифицируются в зависимости от созревания яйцеклетки:
- Ановуляторные – возникающие при отсутствии овуляции в менструальном цикле, что может привести к излишней концентрации эстрогена в крови и вызвать отслойку эндометрия.
- Овуляторные – при которых яйцеклетка нормально созревает, но кровотечения возникают из-за нарушения у женщины гормонального баланса.
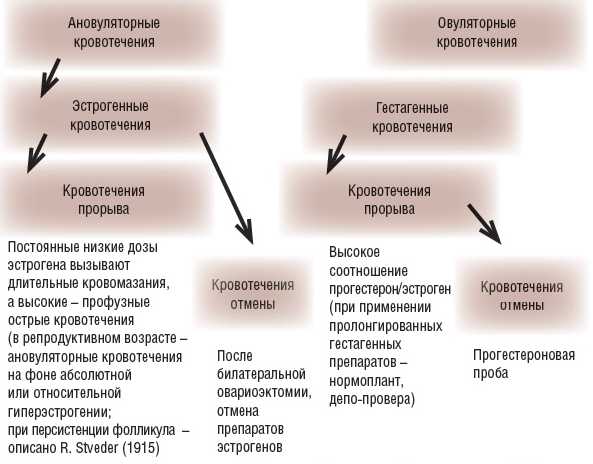
Симптомы овуляторных, ювенильных дисфункциональных кровотечений
Выделения могут иметь разный характер в зависимости от вызвавших их причин. В некоторых случаях, например при овуляции, появление крови из влагалища не является признаком какой-либо патологии и имеет чисто физиологическую причину.
Созревание яйцеклетки происходит между 10 и 19 днями цикла, и в это время женщина может заметить незначительное кровотечение. Обычно это ограничивается всего несколькими каплями крови, на которые обращают внимание только те, кто планирует беременность и внимательно следит за временем наступления овуляции, поскольку в этот период у женщин отмечается максимальная фертильность.
Кровотечение во время овуляции появляется по двум причинам:
- овуляция происходит благодаря тому, что лютеинизирующий гормон (ЛГ) при воздействии на фолликул истончает стенку фолликула для свободного выхода яйцеклетки, вследствие этого возникает небольшое кровотечение;
- изменение гормонального фона, обусловленное повышением уровня эстрогенов при подготовке организма к овуляции.
 Менструальный цикл в норме
Менструальный цикл в нормеЖенщине следует обратиться к врачу, если кровянистые выделения появляются через неделю после созревания яйцеклетки.
Ювенильные кровотечения характерны для девушек 13 — 16 лет, но встречаются отклонения как в сторону более раннего возраста, так и более позднего. Поводом для обращения к врачу являются слишком обильные месячные, сопровождающиеся нарушением менструального цикла. Выделения могут длиться 3-4 недели, иногда они сопровождаются тянущими болями в нижней части живота.
Столь значительная кровопотеря проявляется симптомами постгеморрагической анемии: у девушек отмечается сухость кожи, бледность, тахикардия. Со стороны нервной системы наблюдается повышенная тревожность, склонность к депрессии.
Основными симптомами дисфункциональных маточных кровотечений являются:
- увеличение длительности критических дней до недели и больше;
- изменение интервала между наступлением месячных, они могут наступать менее чем через 21 день или более чем через 35;
- отсутствие менструаций у женщин детородного возраста в течение 5 — 6 месяцев;
- большая кровопотеря во время критических дней;
- общая слабость, головная боль, головокружения, тошнота;
- возможны прорывные кровотечения несколько раз в месяц.
Любой из этих симптомов требует незамедлительного обращения к врачу для постановки диагноза и определения адекватной схемы лечения.
О симптомах и необходимых диагностических мероприятиях при ДМК смотрите в этом видео:
Неотложная помощь женщине
Если у женщины любого возраста возникло сильное маточное кровотечение, нужно немедленно вызывать скорую помощь и везти ее в больницу. До приезда скорой больную нужно уложить, подняв ноги на какое-нибудь возвышение. На низ живота следует положить грелку со льдом или любой другой холодный предмет.
Врач скорой помощи обычно проводит мероприятия для остановки кровотечения: внутривенную или внутримышечную инъекцию Окситоцина (1 мл), Прегнантола (1 мл), Эрготамина и других препаратов для сокращения матки.
Лечение патологических выделений
Терапия подобных состояний проводится комплексно и зависит от многих факторов, в том числе причин заболевания. Стандартная тактика лечения включает три основных этапа:
- меры, направленные на остановку выделений, проведение комплекса гемостатических и общеукрепляющих мероприятий;
- нормализация менструального цикла;
- стимуляция процесса созревания яйцеклетки.
Если диагностирована овуляторная форма кровотечения, то обычно достаточно консервативной терапии, при ановуляторных ДМК может потребоваться хирургическое вмешательство. В подростковом возрасте к оперативным методам прибегают только в случае, если прием лекарственных препаратов не дает нужного эффекта, наблюдается большая кровопотеря.
Если ДМК вызваны нарушением гормонального фона, назначаются средства для нормализации менструального цикла с содержанием гормонов. Это могут быть оральные противозачаточные средства (Регулон, Логест, Дюфакстон и другие).
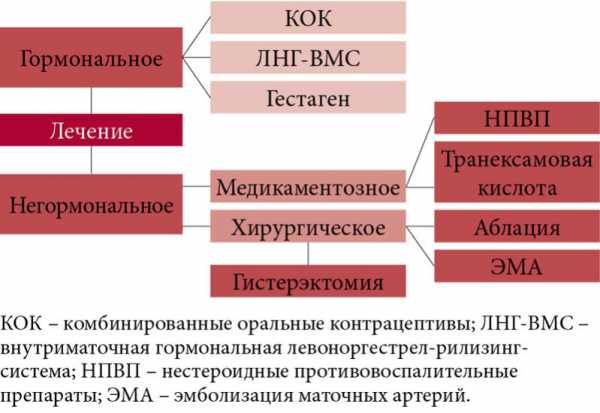 Схема лечения ДМК
Схема лечения ДМКПрепараты для стимуляции овуляции назначаются женщинам детородного возраста, если они планируют в будущем иметь детей.
В подростковом возрасте лечение направлено на нормализацию цикла наступления критических дней. Для этого девушкам назначается несколько курсов прогестерона или комплексных гормональных препаратов.
Хирургическое вмешательство показано в диагностических целях: проводится выскабливание цервикального канала и маточной полости одновременно с гистероскопией.
 Выскабливание под контролем гистероскопа
Выскабливание под контролем гистероскопаВ период климакса при регулярных ДМК с одновременным диагностированием аденоматозных полипов или гиперплазии эндометрия показана экстирпация матки.
После проведения активного терапевтического курса можно применять различные физиотерапевтические методики: электрофорез, амплипульс, грязевые ванны, санаторно-курортное лечение.
Обязательной рекомендацией для пациенток является нормализация веса, изменение режима и рациона питания, избегание стрессовых ситуаций и тяжелых физических нагрузок, пересмотр режима труда и отдыха. Женщине рекомендуется больше времени проводить на свежем воздухе и увеличить время, отведенное на сон.
Рекомендуем прочитать об остром эндометрите. Вы узнаете о причинах и симптомах острого эндометрита, видах патологии, методах диагностики и лечении.А здесь подробнее о физиотерапии при эндометрите.
Любое маточное кровотечение, отличающееся от обычных критических дней по времени или интенсивности, требует незамедлительного визита к гинекологу. Несвоевременное лечение может спровоцировать такие опасные осложнения, как хроническая анемия, шок от кровопотери, который может привести к летальному исходу, бесплодию, стойкому выкидышу, раку эндометрия.
Полезное видео
О лечении маточных кровотечений смотрите в этом видео:
Похожие статьи
-

Острый сальпингоофорит, подострый: как лечить болезнь…
Из-за ослабленного иммунитета, стресса, а также инфекций возникает острый сальпингоофорит, который может быть также подострый и хронический. Стадии прогрессирования зависят от запущенности заболевания. Как лечить болезнь? -

Параметрит: лечение, симптомы, диагностика, виды…
В силу различных нарушений может развиться параметрит, лечение которого может существенно затянуться. Он имеет несколько форм, что отражается в классификации — задний, передний, боковой, а также может быть острым, хроническим, послеродовым. Выделения могут стать подсказкой при диагностике. -

Альгодисменорея: лечение, причины первичной…
Если выявлена у девочек альгодисменорея, лечение необходимо начать как можно скорее. Она бывает первичной и вторичной, подросткам ставят зачастую диагноз «синдром НМЦ по типу», женщинам — вторичную. Симптомы — острая боль при месячных, изменения эмоционального фона. Помогут препараты, таблетки, ЛФК. -

Физиотерапия при эндометрите: как проходит лечение…
В комплексе с медикаментами физиотерапия при эндометрите помогает скорейшему избавлению от проблемы. Лечение может включать как комплекс процедур (особенно актуально при хронической форме), так и определенные воздействия.
ginekologiya.online
Дисфункциональные маточные кровотечения — это… Что такое Дисфункциональные маточные кровотечения?
маточные кровотечения в пубертатном, репродуктивном периоде и периоде пременопаузы, обусловленные нарушением функционального состояния системы гипоталамус — гипофиз — яичники — надпочечники. В зависимости от наличия или отсутствия овуляции (см. Менструальный цикл) Д. м. к. делят на овуляторные и ановуляторные, последние встречаются примерно в 80% случаев. Ановуляторные дисфункциональные маточные кровотечения возникают ациклично с интервалами 11/2—6 мес., продолжаются обычно более 10 дней. Они наблюдаются преимущественно в периоды становления и увядания репродуктивной системы: в пубертатном периоде (ювенильные кровотечения), когда цирхоральный (с часовым интервалом) выброс люлиберина еще не сформировался, и в пременопаузе (см. Климактерический период), когда цирхоральный выброс люлиберина нарушается вследствие возрастных изменений нейросекреторных структур гипоталамуса. Ановуляторные Д. м. к. могут возникать также в репродуктивном периоде в результате расстройства функции гипофизотропной зоны гипоталамуса при стрессах, инфекциях, интоксикациях. Ювенильные кровотечения составляют до 10—12% всех гинекологических заболеваний. наблюдающихся в возрасте 12—18 лет. В патогенезе ювенильных Д. м. к. ведущая роль принадлежит инфекционно-токсическому влиянию на не достигшие функциональной зрелости гипоталамические структуры, которые регулируют функцию яичников. Особенно неблагоприятно действие тонзиллогенной инфекции. Определенную роль играют психические травмы, физические перегрузки, неправильное питание (в частности, гиповитаминозы). Для ювенильных кровотечений характерен особый тип ановуляции, при котором происходит атрезия фолликулов, не достигших овуляторной стадии зрелости. При этом нарушается стероидогенез в яичниках: продукция эстрогенов становится относительно низкой и монотонной. Прогестерон образуется в незначительном количестве. В результате эндометрий секреторно не трансформируется, что препятствует его отторжению и обусловливает длительное кровотечение (хотя выраженных гиперпластических изменений в эндометрии не происходит). Длительному кровотечению способствует также недостаточная сократительная активность матки, не достигшей еще окончательного развития. Ювенильные Д. м. к. наблюдаются чаще в первые 2 года после менархе (первая менструация). Состояние больной зависит от степени кровопотери и тяжести анемии. Характерны слабость, отсутствие аппетита, утомляемость, головные боли, бледность кожи и слизистых оболочек, тахикардия. Определяются изменения реологических и коагуляционных свойств крови. Так, при легкой и средней степени тяжести анемии повышаются агрегационная способность эритроцитов и прочность образующихся эритроцитарных агрегатов, ухудшается текучесть крови. При тяжелой анемии уменьшаются количество тромбоцитов и их агрегационная активность, снижается концентрация фибриногена, удлиняется время свертывания крови. Дефицит факторов коагуляции обусловлен как кровопотерей, так и развивающимся синдромом диссеминированного внутрисосудистого свертывания (см. Тромбогеморрагический синдром). Диагноз основан на типичной клинической картине, ановуляция подтверждается тестами функциональной диагностики (см. Гинекологическое обследование). Дифференциальный диагноз проводят с заболеваниями крови, сопровождающимися повышенной кровоточивостью (например, с тромбоцитопенической пурпурой), гормонально-активной опухолью яичника, миомой и саркомой матки, раком шейки матки, прервавшейся беременностью у лиц старше 14—15 лет. При нарушениях гемокоагуляции в анамнезе имеются указания на носовые кровотечения и кровотечения после экстракции зубов, отмечаются кровоточивость десен, петехии, множественные подкожные кровоизлияния; диагноз подтверждается при специальном исследовании свертывающей системы крови. При дифференциальной диагностике Д. м. к. в пубертатном возрасте с гормонально-активными опухолями яичника, миомой, саркомой матки решающее значение имеют ультразвуковое исследование матки и яичников, позволяющее выявить увеличение и изменение их эхо-структур, и бимануальное (прямокишечно-брюшностеночное) исследование при опорожненных кишечнике и мочевом пузыре. При раке шейки матки (в пубертатном возрасте встречается крайне редко) возможны выделения с примесью гноя, в запущенных случаях с гнилостным запахом. Диагноз подтверждается при осмотре шейки матки с помощью детских влагалищных зеркал или вагиноскопа с осветительной системой. Диагноз прервавшейся беременности (см. Аборт) устанавливают на основании косвенных признаков беременности (нагрубание молочных желез, потемнение сосков и околососковых кружков, цианоз вульвы), увеличения матки, обнаружения в излившейся крови сгустков, частей плодного яйца. Большую информативную ценность имеет ультразвуковое исследование матки, при котором определяются увеличение ее размеров и характерная эхоскопическая картина содержимого полости. Лечение ювенильных Д. м. к. включает два этапа: остановку кровотечения (гемостаз) и профилактику рецидива кровотечения. Выбор метода гемостаза зависит от состояния больной. При тяжелом состоянии, когда имеются выраженные симптомы анемии и гиповолемии (бледность кожи и слизистых оболочек, содержание гемоглобина в крови ниже 80 г/л, гематокритное число ниже 25%) и продолжается кровотечение, показан хирургический гемостаз — выскабливание слизистой оболочки матки с последующим гистологическим исследованием соскоба. Во избежание нарушения целости девственной плевы необходимо пользоваться детскими влагалищными зеркалами, девственную плеву перед операцией обколоть растворенной в 0,25% растворе новокаина лидазой. Проводится также терапия, направленная на устранение анемии и восстановление гемодинамики: переливание плазмы, цельной крови, реополиглюкина (8—10 мл/кг), внутримышечное введение 1% раствора АТФ по 2 мл в день в течение 10 дней, назначение витаминов С и группы В, железосодержащих препаратов (перорально — ферковен, ферроплекс, конферон, гемостимулин, внутримышечно или внутривенно — феррум Лек). Рекомендуются обильное питье, полноценное высококалорийное питание. При состоянии больной средней тяжести или удовлетворительном, когда симптомы анемии и гиповолемии нерезко выражены (содержание гемоглобина в крови выше 80 г/л, гематокритное число выше 25%), проводят консервативный гемостаз гормональными препаратами: эстроген-гестагенными препаратами типа оральных контрацептивов или чистыми эстрогенами с последующим приемом гестагенов. Эстроген-гестагенные препараты (нон-овлон, овидон, ановлар, бисекурии и др.) назначают по 4—5 таблеток в сутки до остановки кровотечения, которая происходит обычно к концу первых суток. Затем дозу снижают на таблетку в сутки, доводя до 1 таблетки, после чего продолжают лечение в течение 16—18 дней. Микрофоллин (этинилэстрадиол) применяют по 0,05 мг внутрь 4—6 раз в день до остановки кровотечения, затем дозу препарата ежедневно снижают, доводя до 0,05 мг в сутки, и сохраняют эту дозу еще в течение 8—10 дней, после чего сразу назначают гестагены (норколут, прогестерон). Норколут назначают по 5 мг в день внутрь в течение 10 дней. Прогестерон вводят внутримышечно по 1 мл 1% раствора в течение 6 дней или по 1 мл 2,5 раствора через день трехкратно, прогестерона капронат — внутримышечно по 1 мл 12,5% раствора два раза с интервалом 2—3 дня. Менструальноподобные выделения после прекращения введения гестагенов бывают довольно обильными; для уменьшения кровопотери применяют глюконат кальция внутрь по 0,5 г 3—4 раза в день, котарнина хлорид внутрь по 0,05 г 2—3 раза в день, при необходимости — утеротонические средства. В ходе консервативного гемостаза проводят антианемическую терапию: назначают железосодержащие препараты, витамины группы С и группы В.Профилактика рецидива ювенильных Д. м. к. направлена на формирование регулярного овуляторного менструального цикла, проводится в амбулаторных условиях. По результатам многолетних наблюдений отделения гинекологии детского и юношеского возраста Всесоюзного научно-исследовательского центра по охране здоровья матери и ребенка МЗ СССР, оптимальные результаты достигнуты при использовании эстроген-гестагенных препаратов типа оральных контрацептивов. Эти препараты назначают на протяжении первых трех менструальных циклов по 1 таблетке с 5-го по 25-й день от начала менструальноподобной реакции, затем еще в течение трех циклов с 16-го по 25-й день цикла. Применяют также норколут — по 5 мг в день с 16-го по 25-й день менструального цикла в течение 4—6 мес. Девушкам старше 16 лет с рецидивирующими ювенильными кровотечениями можно назначать препараты кломифена (кломифенцитрат, клостильбегит) по 25—50 мг с 5-го по 9-й день цикла на протяжении 3 мес. под контролем базальной температуры.
Используют также иглорефлексотерапию для стимуляции овуляции, электростимуляцию шейки матки по Давыдову, интраназальный электрофорез витамина В1 или новокаина, вибрационный массаж паравертебральных зон. Большое значение имеют меры, направленные на оздоровление организма: санация очагов инфекции (кариес зубов, тонзиллит и др.), закаливание и занятия физической культурой (подвижные игры, гимнастика, лыжи, коньки, плавание), полноценное питание с ограничением жирной и сладкой пищи, витаминотерапия в весенне-зимний период (аевит, витамины В1 и С). Больные с ювенильными кровотечениями должны находиться под диспансерным наблюдением гинеколога. Прогноз при соответствующей терапии благоприятный. Отрицательное влияние на развитие организма в период полового созревания может оказать анемия. При отсутствии адекватного лечения нарушение функции яичников может явиться причиной бесплодия (эндокринное бесплодие), значительно повышается риск развития аденокарциномы матки.Профилактика ювенильных кровотечений включает закаливание с раннего возраста, занятия физической культурой, полноценное питание, разумное чередование труда и отдыха, предупреждение инфекционных болезней, особенно ангины, своевременную санацию очагов инфекции.
Дисфункциональные маточные кровотечения репродуктивного периода составляют около 30% всех гинекологических заболеваний, встречающихся в возрасте 18—45 лет. Причинами расстройства функции циклической системы гипоталамус — гипофиз — яичники — надпочечники, конечным результатом которого являются ановуляция и ановуляторные кровотечения, могут быть нарушения гормонального гомеостаза после абортов, при эндокринных, инфекционных заболеваниях, интоксикациях, стрессах, приеме некоторых лекарственных препаратов (например, производных фенотиазина). При дисфункциональных маточных кровотечениях репродуктивного периода в отличие от ювенильных кровотечений в яичнике чаще происходит не атрезия, и персистенция фолликулов с избыточными продукцией эстрогенов. При этом овуляция не наступает, желтое тело не образуется, секреция прогестерона ничтожно мала. Возникает прогестерондефицитное состояние на фоне абсолютной или чаще относительной гиперэстрогении. В результате увеличения продолжительности и интенсивности неконтролируемых эстрогенных влияний в эндометрии развиваются гиперпластические изменения; преимущественно железисто-кистозная гиперплазия. Резко возрастает риск развития атипической аденоматозной гиперплазии и аденокарциномы эндометрия. Кровотечение происходит из некротических и инфарктных участков гиперплазированного эндометрия, появление которых обусловлено нарушением кровообращения: расширением сосудов, стазом, тромбозом. Интенсивность кровотечения в значительной степени зависит от местных изменений гемостаза. Во время кровотечения в эндометрии повышается фибринолитическая активность, снижаются образование и содержание простагландина F2α, вызывающего спазм сосудов, увеличивается содержание простагландина Е2, способствующего расширению сосудов, и простациклина, препятствующего агрегации тромбоцитов. Клиническая картина определяется степенью кровопотери и анемии; при длительных кровотечениях развивается гиповолемия и возникают изменения в системе гемокоагуляции. Диагноз Д. м. к. репродуктивного возраста ставят только после исключения заболеваний и патологических состояний, при которых также может наблюдаться маточное кровотечение: нарушенная маточная беременность, задержка частей плодного яйца в матке, плацентарный полип, миома матки с подслизистым или межмышечным расположением узла, полипы эндометрия, внутренний эндометриоз (аденомиоз), рак эндометрия, внематочная (трубная) беременность (прогрессирующая или прервавшаяся по типу трубного аборта), поликистозные яичники, повреждение эндометрия внутриматочными контрацептивами при их неправильном положении или вследствие образования пролежней при длительном ношении. Для установления причины кровотечения важное значение имеет анамнез. Так, наличие ановуляторного бесплодия, указание на ювенильные кровотечения следует расценивать как косвенное подтверждение дисфункциональной природы кровотечения. Циклический характер кровотечений является признаком кровотечений, возникающих при миоме матки, полипах эндометрия, аденомиозе. Для аденомиоза характерны интенсивные боли во время кровотечения, иррадиирующие в крестец, прямую кишку, поясницу. Основным этапом диагностики и дифференциальной диагностики является раздельное выскабливание слизистой оболочки канала шейки матки и тела матки. По виду полученного соскоба (обильный, полиповидный, крошковидный) можно косвенно судить о характере патологического процесса в эндометрии. Точно установить структуру соскоба позволяет гистологическое исследование. Как правило, при Д. м. к, у женщин репродуктивного возраста в эндометрии обнаруживают гиперпластические процессы: железисто-кистозную гиперплазию, аденоматоз, атипическую гиперплазию. При рецидивирующих Д. м. к выскабливание проводят под контролем гистероскопии (Гистероскопия) (предпочтительнее в жидкой среде, т.к. промывание полости матки улучшает видимость и повышает информативность метода). Во время гистероскопии можно выявить не удаленные при выскабливании полипы и обрывки слизистой оболочки матки, миоматозные узлы, эндометриоидные ходы. Гистерография (см. Метросальпингография) менее информативна, проводится только с водорастворимыми контрастными веществами через 1—2 дня после выскабливания. При аденомиозе на рентгенограмме хорошо видны ветвистые тени, проникающие в толщу миометрия.Ультразвуковое исследование позволяет оценить структуру миометрия, выявить и определить размеры миоматозных узлов и очагов эндометриоза, установить поликистозные изменения яичников (увеличение их размеров, утолщение капсулы, мелкие кистозные образования диаметром 8—10 мм), обнаружить и уточнить положение внутриматочного контрацептива или его части. Кроме того, ультразвуковое исследование имеет важное значение в диагностике маточной и внематочной беременности.
Лечение включает хирургический гемостаз и профилактику рецидивов Д. м. к. Проводят раздельное выскабливание слизистой оболочки канала шейки матки и тела матки (соскоб направляют на гистологическое исследование). Попытка остановить Д. м. к. у женщины репродуктивного возраста консервативными методами, в т.ч. с помощью гормональных препаратов, должна расцениваться как врачебная ошибка. При анемии, гиповолемии проводится такая же терапия, как при этих состояниях у больных с ювенильным кровотечением. Для профилактики рецидивов Д. м. к. применяют гормональные препараты, состав и доза которых подбираются в зависимости от результатов гистологического исследования соскоба слизистой оболочки матки. При железисто-кистозной гиперплазии эндометрия назначают эстроген-гестагенные препараты типа оральных контрацептивов (нон-овлон, бисекурин, овидон и др.) по 1 таблетке с 5-го по 25-й день после выскабливания, затем с 5-го по 25-й день менструального цикла в течение 3—4 мес.; при рецидивирующей гиперплазии — в течение 4—6 мес. Можно применять также чистые гестагены (норколут, препараты прогестерона) или кломифен с последующим назначением оксипрогестерона капроната. Норколут принимают по 5 мг внутрь с 16-го по 25-й день после выскабливания, затем в эти же дни менструального цикла, курс лечения 3—6 мес. Оксипрогестерона капронат вводят внутримышечно по 1 мл 12,5% раствора на 14-й, 17-й и 21-й день после выскабливания, затем в эти же дни менструального цикла, курс лечения 3—4 мес. (при рецидивирующей гиперплазии — 4—6 мес.). Кломифен (кломифенцитрат, клостильбегит) назначают по 50—1000 мг с 5-го по 9-й день цикла, затем вводят внутримышечно 2 мл 12,5% раствора окси-прогестерона капроната на 21-й день цикла. Курс лечения 3 мес. Начинать лечение этим препаратом рекомендуется после появления менструальноподобных выделений, вызванных приемом эстроген-гестагенных препаратов или гестагенов после выскабливания. При рецидивирующей железисто-кистозной гиперплазии по окончании курса лечения проводят контрольное цитологическое исследование аспирата эндометрия или контрольное выскабливание слизистой оболочки матки с последующим гистологическим исследованием.При аденоматозе или атипической гиперплазии эндометрия показано введение 12,5% раствора оксипрогестерона капроната по 4 мл внутримышечно 2 раза в неделю в течение 3 мес., затем 2 раза в неделю по 2 мл в течение 3 мес. После окончания лечения проводятся контрольное выскабливание слизистой оболочки матки и гистологическое исследование соскоба.
Прогноз при правильном лечении, как правило, благоприятный. У 3—4% женщин, не получающих адекватной терапии, возможна эволюция гиперпластических процессов эндометрия (аденоматоз, атипическая гиперплазия) в аденокарциному. Большинство женщин с Д. м. к. страдают ановуляторным Бесплодием. Прогестерондефицитное состояние является благоприятным фоном для развития фиброзно-кистозной мастопатии (Мастопатия), миомы матки (Миома матки), Эндометриоза. Риск возникновения эндометриоза резко возрастает при повторных выскабливаниях слизистой оболочки матки.Профилактика Д. м. к. репродуктивного возраста аналогична профилактике ювенильных кровотечений. К эффективным профилактическим мерам относят также применение оральных контрацептивов, которые не только снижают частоту нежелательных беременностей, а следовательно, и абортов, но и подавляют пролиферативные процессы в эндометрии.
Дисфункциональные маточные кровотечения в периоде пременопаузы (пременопаузальные). Д. м. к. у женщин 45—55 лет являются самой частой гинекологической патологией. Эти кровотечения возникают вследствие возрастных изменений функционального состояния гипоталамических структур, регулирующих функцию яичников. Старение этих структур выражается, прежде всего, в нарушении цикличности выброса люлиберина и соответственно лютропина и фоллитропина. В результате нарушается функция яичников: удлиняется период роста и созревания фолликула, не происходит овуляция, формируется персистенция или атрезия фолликула, желтое тело либо не образуется, либо секретирует недостаточное количество прогестерона. Возникает прогестерондефицитное состояние на фоне относительной гипер-эстрогении, что приводит к таким же изменениям эндометрия, как при Д. м. к. репродуктивного периода. Такие гиперпластические процессы, как атипическая гиперплазия, аденоматоз, в пременопаузе встречаются значительно чаще, чем в репродуктивном возрасте. Это обусловлено не только нарушениями гормональной функции яичников, но и возрастной иммунодепрессией, повышающей риск развития злокачественных новообразований эндометрия. Состояние больных так же, как и при Д. м. к. других возрастных периодов, определяется степенью гиповолемии и анемии. Но, учитывая большую частоту сопутствующих заболеваний и обменно-эндокринных нарушений (гипертоническая болезнь, ожирение, гипергликемия), Д. м. к, у женщин 45—55 лет протекает тяжелее, чем в другие возрастные периоды. Нарушения в системе свертывания крови, характерные для ювенильных кровотечений и Д. м. к. репродуктивного периода, не встречаются, поскольку в пременопаузе наблюдается возрастная тенденция к гиперкоагуляции. Диагноз Д. м. к. затруднен, т.к. в климактерическом периоде возрастает частота возникновения эндометриоза, миомы и аденокарциномы матки, полипов эндометрия, являющихся причиной маточных кровотечений, ациклический характер которых может быть обусловлен возрастной ановуляцией. По данным М.А. Акобджанян (1982), Д. м. к. в период пременопаузы нередко сочетаются с эндометриозом матки (в 20% случаев), миомой матки (в 25% случаев), полипами эндометрия (в 10% случаев), у 24% женщин с Д. м. к. отмечаются одновременно эндометриоз и миома матки. Относительно редкой причиной Д. м. к. и рецидивирующих процессов в эндометрии могут быть гормонально-активные (гранулезо- и текаклеточные) опухоли яичников.Для выявления органической внутриматочной патологии проводят раздельное выскабливание слизистой оболочки канала шейки матки и тела матки. После этого выполняют гистероскопию в жидкой среде, гистерографию с водорастворимыми контрастными веществами и ультразвуковое исследование матки и яичников. Ультразвуковое исследование яичников позволяет выявить увеличение одного из них, что следует расценивать как признак гормонально-активной опухоли.
Основным лечебным мероприятием является раздельное выскабливание слизистой оболочки канала шейки матки и тела матки. Применение консервативного гемостаза гормональными препаратами до выскабливания является грубой врачебной ошибкой. В дальнейшем тактика лечения Д. м. к. определяется наличием сопутствующей гинекологической патологии, заболеваниями других органов и систем, возрастом больной. Абсолютным показанием для удаления матки является сочетание Д. м. к. с рецидивирующей аденоматозной или атипической гиперплазией эндометрия, узловатой формой эндометриоза (аденомиоза) матки, подслизистой миомой матки. Относительным показанием для оперативного лечения служит сочетание Д. м. к. с рецидивирующей железисто кистозной гиперплазией эндометрия у женщин с ожирением, нарушенной толерантностью к глюкозе и клинически выраженным сахарных диабетом, артериальной гипертензией.
Для профилактики рецидивов Д. м. к. в период пременопаузы после выскабливания применяют чистые гестагены, дозы зависят от характера гиперпластического процесса в эндометрии и возраста больной.
Следует учитывать, что гестагены противопоказаны при тромбоэмболии, инфаркте миокарда или инсульте в анамнезе, при тромбофлебите, варикозном расширении вен нижних конечностей и прямой кишки, хронических гепатитах и холециститах, желчнокаменной болезни, хроническом пиелонефрите. Относительными противопоказаниями к их приему являются выраженное ожирение (превышение массы тела на 50% и более), гипертоническая болезнь (при АД выше 160/100 мм рт. ст.), заболевания сердца, сопровождающиеся отеками.Женщинам до 48 лет при обнаружении в соскобе железисто-кистозной гиперплазии назначают внутримышечные инъекции оксипрогестерона капроната по 1 или 2 мл 12,5% раствора на 14-й, 17-й и 21-й день после выскабливания, затем в эти же дни менструального цикла в течение 4—6 мес. Применяют также норколут по 5 или 10 мг внутрь с 16-го по 25-й день включительно после выскабливания, а затем в эти же дни менструального цикла в течение 4—6 мес. Женщинам старше 48 лет с целью подавления менструаций назначают оксипрогестерона капронат в непрерывном режиме по 2 мл 12,5% раствора внутримышечно 2 раза в неделю на протяжении 6 мес.
При выявлении в соскобе аденоматозной или атипической гиперплазии эндометрия и противопоказаниях для оперативного лечения (тяжелые соматические заболевания) применяют оксипрогестерона капронат в непрерывном режиме по 4 мл 12,5% раствора внутримышечно 3 раза в неделю в течение 3 мес., затем по 2 мл этого раствора 2—3 раза в неделю в течение 3 мес. В конце 3-го и 6-го месяца лечения проводят контрольное выскабливание слизистой оболочки канала шейки матки и тела матки с тщательным гистологическим исследованием соскоба.
В последние годы препараты андрогенов для подавления менструальной функции почти не используются, поскольку они вызывают симптомы вирилизации и артериальную гипертензию. Кроме того, при наличии железисто-кистозной гиперплазии, аденоматоза или атипической гиперплазии эндометрия андрогены слабо подавляют митотическую активность и патологические митозы в клетках эндометрия, способны метаболизироваться в эстрогены в жировой ткани и клетках патологически измененного эндометрия. При гиперпластических процессах в эндометрии у женщин с Д. м. к. в период премено-паузы успешно используют криохирургию. В качестве хладагентов применяют жидкий азот. В специально сконструированных приборах с принудительной циркуляцией азота охлаждение криозонда достигает 180—170°. Криодеструкции подвергаются эндометрий и подлежащие слои миометрия на глубину 4 мм. Спустя 2—3 мес. эндометрий замещается рубцовой тканью. Противопоказаний нет. Во время лечения, направленного на предотвращение рецидивов Д. м. к., необходимо проводить мероприятия, способствующие устранению обменно-эндокринных нарушений. Рекомендуется питание с ограничением жиров до 80 г в сутки и заменой 50% животных жиров растительными, углеводов до 200 г, жидкости до 1,5 л, поваренной соли до 4—6 г в сутки при нормальном содержании белков. Принимать пищу следует не реже 4 раз в сутки, что способствует нормализации желчевыделения. Показаны гипохолестеринемические (полиспонин, цетамифен, мисклерон), гиполипопротеине-мические (ленетол), липотропные (метионин, холина хлорид) препараты, витамины С, А, В6. Прогноз при правильном лечении во многих случаях благоприятный. Однако высок риск развития аденоматозных и атипических изменений эндометрия и аденокарциномы из гиперплазированного эндометрия (частота развития этих процессов при пременопаузальных Д. м. к. может достигать 40%). Факторами, повышающими риск перехода железисто-кистозной гиперплазии в аденоматозную и атипическую, а также в аденокарциному, являются ожирение, нарушенная толерантность к глюкозе и клинически выраженный сахарный диабет, артериальная гипертензия. Исследования, проведенные во многих странах, показали, что у женщин, применяющих оральные контрацептивы, Д. м. к. в период пременопаузы возникают очень редко; поэтому оральную контрацепцию можно расценивать как профилактику Д. м. к.Овуляторные дисфункциональные маточные кровотечения составляют около 20% всех Д. м. к., встречаются у женщин репродуктивного возраста. Овуляторные Д. м. к. делят на межменструальные и обусловленные персистенцией желтого тела.
Межменструальные дисфункциональные маточные кровотечения наблюдаются в середине менструального цикла, в дни, соответствующие овуляции, продолжаются 2—3 дня и никогда не бывают интенсивными. В их патогенезе основную роль играет падение уровня эстрогенов в крови после овуляторного пика гормонов.
Диагноз устанавливают на основании появления необильных кровянистых выделений в дни менструального цикла, соответствующие падению базальной температуры или пику эстрогенов и гонадотропинов в крови. Дифференциальный диагноз проводят с полипами эндометрия и канала шейки матки, эндометриозом шейки матки, ее канала и тела матки, эрозией и раком шейки матки. Используют кольпоскопию (Кольпоскопия), позволяющую выявить различные патологические процессы шейки матки; гистероскопию (сразу после прекращения выделений), которая дает возможность обнаружить эндометриальные «ходы» и полипы в канале шейки матки и в полости матки; гистерографию (выполняемую на 5—7-й день менструального цикла), с помощью которой можно определить полипы слизистой оболочки тела матки, эндометриоз канала шейки матки и тела матки.Лечение проводят только при значительных выделениях, беспокоящих женщину. С целью подавления овуляции назначают эстроген-гестагенные препараты типа оральных контрацептивов (нон-овлон, бисекурин, овидон) по 1 таблетке с 5-го по 25-й день менструального цикла в течение 3—4 мес. Прогноз благоприятный. Профилактика не разработана.
Дисфункциональные маточные кровотечения, обусловленные персистенцией желтого тела. Персистенция желтого тела является следствием нарушения гонадотропной стимуляции синтеза прогестерона. Причины ее изучены недостаточно. Увеличение содержания прогестерона в крови и его длительная секреция препятствуют нормальному отторжению эндометрия во время менструации. Толщина эндометрия увеличивается, иногда макроскопически он имеет складчатый или полиповидный характер, однако пролиферации эпителия желез не наблюдается. Длительному кровотечению способствуют затрудненное отторжение эндометрия, замедление репаративных процессов в нем, а также снижение тонуса миометрия под влиянием повышенного содержания прогестерона в крови.
Характерна задержка менструации на 4—6 нед. с последующими умеренными кровянистыми выделениями. При бимануальном исследовании определяются несколько размягченная матка (влияние прогестерона) и одностороннее незначительное увеличение яичника. При ультразвуковом исследовании в нем обнаруживают персистирующее желтое тело, иногда кистозно-измененное. Окончательный диагноз может быть установлен только после гистологического исследования соскоба слизистой оболочки матки (в отличие от изменений эндометрия при ановуляторных Д. м. к. типичными изменениями при персистенции желтого тела являются выраженные секреторные изменения желез и децидуальная реакция стромы эндометрия) и исключения таких причин маточного кровотечения, как прогрессирующая или прервавшаяся по типу трубного аборта внематочная беременность, прервавшаяся маточная беременность, а также задержка частей плодного яйца в полости матки, плацентарный полип, подслизистая и межмышечная миома матки, полипы эндометрия, внутренний эндометриоз рак эндометрия, поликистозные яичники, повреждение эндометрия внутриматочным контрацептивом. С целью дифференциальной диагностики проводят ультразвуковое исследование матки и яичников, гистероскопию, гистерографию.Лечение заключается в раздельном выскабливании слизистой оболочки канала шейки и тела матки с целью гемостаза. После выскабливания показана регуляция функции яичников эстроген-гестагенными препаратами типа оральных контрацептивов (нон-овлон, овидон, бисекурин и др.). Их назначают по 1 таблетке с 5-го дня после выскабливания в течение 25 дней, затем с 5-го по 25-й день менструального цикла в течение 3—4 мес. Прогноз благоприятный, рецидивы в отличие от ановуляторных Д. м. к. наблюдаются редко.
Библиогр.: Бохман Я.В., Прянишникова В.А. и Чепик О.Ф. Комплексное лечение при гиперпластических процессах и раке эндометрия, М., 1979; Гинекологическая эндокринология, под ред. К.Н. Жмакина, с. 251, М., 1980; Дикушина Б.А., Дживелегова Г.Д. и Коколина В.Ф. Реологические и коагуляционные свойства крови у девочек с дисфункциональными маточными кровотечениями, Акуш. и гинек., № 7, с. 53, 1986, библиогр; Дильман В.М. Эндокринологическая онкология, с. 168, Л., 1983.dic.academic.ru
| Обратная связь ПОЗНАВАТЕЛЬНОЕ Сила воли ведет к действию, а позитивные действия формируют позитивное отношение Как определить диапазон голоса — ваш вокал Как цель узнает о ваших желаниях прежде, чем вы начнете действовать. Как компании прогнозируют привычки и манипулируют ими Целительная привычка Как самому избавиться от обидчивости Противоречивые взгляды на качества, присущие мужчинам Тренинг уверенности в себе Вкуснейший «Салат из свеклы с чесноком» Натюрморт и его изобразительные возможности Применение, как принимать мумие? Мумие для волос, лица, при переломах, при кровотечении и т.д. Как научиться брать на себя ответственность Зачем нужны границы в отношениях с детьми? Световозвращающие элементы на детской одежде Как победить свой возраст? Восемь уникальных способов, которые помогут достичь долголетия Как слышать голос Бога Классификация ожирения по ИМТ (ВОЗ) Глава 3. Завет мужчины с женщиной Оси и плоскости тела человека — Тело человека состоит из определенных топографических частей и участков, в которых расположены органы, мышцы, сосуды, нервы и т.д. Отёска стен и прирубка косяков — Когда на доме не достаёт окон и дверей, красивое высокое крыльцо ещё только в воображении, приходится подниматься с улицы в дом по трапу. Дифференциальные уравнения второго порядка (модель рынка с прогнозируемыми ценами) — В простых моделях рынка спрос и предложение обычно полагают зависящими только от текущей цены на товар. | Клиническая картина (ДМК-ЮП)заключается в появлении кровяных выделений из половых путей после задержки менструаций на срок от 14-16 дней до 1,5-6 мес. Подобные нарушения менструального цикла иногда появляются сразу после менархе, иногда в течение первых 2 лет. У 1/3 девочек они могут повторяться. Кровотечение может быть обильным и приводить к анемии, слабости, головокружению. Если подобное кровотечение продолжается несколько дней, вторично может наступить нарушение свертываемости крови, и тогда кровотечение еще больше усиливается. У некоторых больных кровотечение может быть умеренным, не сопровождаться анемией, но продолжаться 10-15 дней и более. ДМК-ЮП не зависят от соответствия календарного и костного возраста, а также от развития вторичных половых признаков. Дисфункциональные маточные кровотечения репродуктивного периода (ДМК-РП) В зависимости от патогенетических механизмов и клинико-морфологических особенностей ДМК репродуктивного периода разделяют на ановуляторные и овуляторные. Клинические проявления дисфункционального маточного кровотечения, как правило, определяются изменениями в яичниках. Основной у больных с ДМК является жалоба на нарушение ритма менструаций: кровотечение чаще возникает после задержки менструации. Если персистенция фолликула (фолликул созрел до необходимых размеров, но по каким-либо причинам не желает разрываться и выпускать наружу яйцеклетку. Соответственно, овуляция попросту не наступает) кратковременная, то маточное кровотечение по интенсивности и длительности не отличается от нормальной менструации. Чаще задержка бывает достаточно длительной (до 6-8 нед), после чего возникает кровотечение. Нередко оно начинается как умеренное, периодически уменьшается, снова усиливается и продолжается очень долго, приводя к анемии и ослаблению организма. ДМК вследствие персистенции желтого тела — менструация, наступающая в срок или после небольшой задержки. С каждым новым циклом она становится все продолжительнее и обильнее, длящуюся до 1-1,5 мес. При диагностике необходимо исключить другие причины кровотечения, которыми в репродуктивном возрасте могут быть: доброкачественные и злокачественные заболевания половых органов, эндометриоз, миома матки, травмы половых органов, воспалительные процессы матки и придатков, прервавшаяся маточная и внематочная беременность, остатки плодного яйца после самопроизвольного выкидыша, плацентарный полип после родов или аборта. Дисфункциональные маточные кровотечения пременопаузального периода (ДМК-ПП) ДМК в возрасте от 45 до 55 лет называются климактерическими кровотечениями. Клиническая симптоматика. Как правило, больные жалуются на обильное кровотечение из половых путей после задержки менструации от 8-10 дней до 4-6 нед. Ухудшение состояния, слабость, раздражительность, головная боль отмечаются только во время кровотечения. Лечение всех кровотечений должно быть комплексным, включающим обеспечение остановки кровотечения – гемостаз и терапию, направленную на поддержание и нормализацию менструальной функции. Назначают симптомотическое лечение, кровоостанавливающие и гормональные препараты, а также хирургические методы – выскабливание слизистой оболочки матки. При обильных маточных кровотечениях необходимо оказать доврачебную неотложную помощь, которая заключается в применении средств, направленных на повышение свертываемости крови и сократительной способности матки (кальция хлорид или глюконат, этамзилат, дицинон, трансамин, окситоцин, холод на низ живота).
НЕЙРОЭНДОКРИННЫЕ СИНДРОМЫ ПРЕДМЕНСТРУАЛЬНЫЙ СИНДРОМ — совокупность патологических симптомов, возникающих за несколько дней до менструации и исчезающих в первые ее дни. Предменструальный синдром в основном проявляется изменениями функции ЦНС, вегетососудистыми и обменно-эндокринными нарушениями. Развитию предменструального синдрома способствуют стрессы, ней-роинфекции, осложненные роды и аборты, особенно у женщин с врожденной или приобретенной неполноценностью гипоталамо-гипофизарной системы. Клиническая картина предменструального синдрома включает раздражительность, депрессию, плаксивость, агрессивность, головную боль, головокружение, тошноту, рвоту, боли в области сердца, тахикардию, нагрубание молочных желез, отеки, метеоризм, жажду, одышку, повышение температуры тела. Нейропсихические проявления предменструального синдрома отражаются не только в жалобах, но и в неадекватном поведении больных. В зависимости от преобладания тех или иных симптомов выделяют нервно-психическую, отечную, цефалгическую и кризовую формы предменструального синдрома. В клинической картине нервно-психической формы предменструального синдрома преобладают раздражительность или депрессия (у молодых женщин чаще преобладает депрессия, а в переходном возрасте отмечается агрессивность), а также слабость, плаксивость. Отечная форма предменструального синдрома проявляется выраженным нагрубанием и болезненностью молочных желез, отечностью лица, голеней, пальцев рук, вздутием живота. У многих женщин с отечной формой возникают потливость, повышенная чувствительность к запахам. Цефалгическая форма предменструального синдрома клинически проявляется интенсивной пульсирующей головной болью, иррадирующей в глазное яблоко. Головная боль сопровождается тошнотой, рвотой; АД не изменяется. У 1/3 больных с цефалгической формой предменструального синдрома наблюдаются депрессия, боль в области сердца, потливость, онемение рук. Кризовой форме предменструального синдрома присущи симпатико-адреналовые кризы. Криз начинается с повышения АД, появляются ощущение сдавления за грудиной, страх смерти, усиленное сердцебиение. Обычно кризы возникают вечером или ночью и могут быть спровоцированы стрессом, усталостью, инфекционным заболеванием. Кризы часто заканчиваются обильным мочеотделением. В зависимости от количества, длительности и интенсивности симптомов выделяют легкий и тяжелый предменструальный синдром. При легком предменструальном синдроме наблюдается 3-4 симптома, значительно выражены 1-2 из них. Симптомы появляются за 2-10 дней до начала менструации. При тяжелом предменструальном синдроме возникает 5-12 симптомов за 3-14 дней до менструации, причем 2-5 из них резко выражены. Лечение. 1-м этапом лечения является психотерапия, включающая доверительную беседу, аутогенную тренировку. Необходимы нормализация режима труда и отдыха, исключение кофе, шоколада, острых и соленых блюд, ограничение потребления жидкости во 2-й фазе менструального цикла. Рекомендуют общий массаж и массаж воротниковой зоны. В случае нейропсихических проявлений при любой форме предменструального синдрома рекомендуются седативные и психотропные препараты. При отечной форме предменструального синдрома во 2-ю фазу менструального цикла эффективны антигистаминные препараты. Для улучшения кровоснабжения мозга целесообразно применение пирацетама. Гормональная терапия проводится при недостаточности 2-й фазы менструального цикла гестагенами. Лечение больных с предменструальным синдромом проводят в течение 3 менструальных циклов, затем делают перерыв на 2-3 цикла. При рецидиве лечение возобновляют. При положительном эффекте рекомендуется профилактическое поддерживающее лечение, включающее витамины и транквилизаторы. |
megapredmet.ru
Ювенильные маточные кровотечения (методические рекомендации).
В.Ф. Коколина
Российский Государственный Медицинский Университет.
Среди нарушений функций репродуктивной системы в период полового созревания одной из наиболее частых форм являются ювенильные маточные кровотечения (ЮМК), приводящие нередко в последующем к стойким нарушением менструальной и генеративной функций, гормонально обусловленном заболеваниям. Ювенильные маточные кровотечения составляют 20-30% среди всех гинекологических заболеваний у детей.
ЮМК могут сопровождаться вторичной постгеморрагической анемией, нарушениями свертывающей и антисвертывающей систем крови, и поэтому важным в практическом отношении является выяснение причин маточного кровотечения и предупреждение его рецидива в последующем.
Этиология:
1. Гормональные нарушения — дисфункциональные маточные кровотечения (ДМК).
2. Нарушения свертывающей и антисвертывающей системы крови (болезнь Виллебранда, тромбостения, тромбоцитопеническая пурпура, гипофибриногенемия, гипопроконвертинемия).
3. Гормонопродуцирующие опухоли яичников (опухоли стромы полового тяжа).
4. Туберкулезное поражение внутренних половых органов.
5. Рак тела и шейки матки.
Предрасполагающими причинами ДМК могут быть стрессы, физические травмы, переутомление, неблагоприятные бытовые условия, острые и хронические инфекции, интоксикации, гипо- и авитаминозы, нарушение функции щитовидной железы и коры надпочечников.
Ювенильные маточные кровотечения (ЮМК) в период полового созревания представляют собой, как правило, ациклические кровотечения, чаще — по типу атрезии фолликулов, реже — по типу персистенции фолликулов. В обоих случаях имеет место гиперэстрагения (в первом — относительная, во втором — абсолютная), которая приводит к гиперплазии эндометрия (последующим кровотечением. Гиперпластические процессы эндометрия при этом могут выражаться в железисто-кистозной гиперплазии, полипе эндометрия, аденомиозе.
Значительный удельный вес среди больных ЮМК составили девочки в возрасте 12-14 лет. Меньшее число пациенток наблюдалось среди 10- (2,1%) и 17-летних (1,2%) и единичные среди 9-летних (0,05%). Подавляющее большинство (99,8%) — это учащиеся школ и средних учебных заведений.
У 12% пациенток ЮМК возникло на фоне стрессовых состояний: ссоры с родителями, в школе, уход отца, алкоголизм в семье.
При анализе перенесенных заболеваний у девушек с ЮМК ведущее место занимают инфекционные заболевания: корь, коклюш, ветряная оспа, эпидемический паротит, краснуха, хронический тонзиллит, ангины, ОРВИ.
Анализ перенесенных острых и хронических заболеваний у девушек с ЮМК показал, что среди заболеваний большой удельный вес принадлежит простудным заболеваниям, в том числе у большинства детей и чаще в пубертатном возрасте отмечаются тонзиллиты (42%) и острые респираторные заболевания (61,3%). Интересно отметить, что 8% пациенток, поступивших в стационар по поводу ЮМК, накануне переболели ангиной или ОРВИ с высокой температурой.
Приведенные данные обследования девочек с ЮМК, так же как и многочисленные данные литературы подтверждают, что при становлении репродуктивной системы ее функция еще не является прочной, постоянной, и поэтому воздействие любых неблагоприятных факторов, а особенно инфекционных и хронических заболеваний, может приводить к срывам в функциях репродуктивной системы, прежде всего в менструальной.
Аллергическими заболеваниями (экссудативный диатез, нейродермит, экзема) страдали 21,8% девочек с ЮМК. Пищевая аллергия наблюдалась у 4%, медикаментозная — у 1,3%.
При паротите и краснухе происходит поражение фолликулярного аппарата яичников. Показано, что длительное влияние инфекции приводит к истощению резервных возможностей и угнетению функции яичников.
Нередко ЮМК сопровождается кистозным увеличением и кистами яичников. Преобладающее большинство из них составляют фолликулярные кисты (82,6%), кисты желтого тела (17,4%).
Клинические особенности
Основной жалобой при поступлении в стационар являлось кровотечение из половых путей различной интенсивности и длительности. Для большинства обследуемых (60,3%) было характерно наличие умеренных кровянистых выделений, реже наблюдались обильные (18,7%) и длительные, мажущие (21%).
Умеренные кровяные выделения, как правило, не сопровождались изменениями общего состояния, в то время как при обильных кровяных выделениях часто наблюдались головокружения, общая слабость, кратковременная потеря сознания в виде обморочного состояния. На боли внизу живота жаловались 13,4% обследуемых, без сопутствующих жалоб поступило 38,7% пациенток.
Более детальное изучение характера кровотечения позволило выявить, что большинство пациенток (71,5%) поступило впервые и лишь 28,5% — повторно.
У 2/3 пациенток кровотечение продолжалось 20-30 дней. У 1/7 продолжительность кровотечения была в пределах 10 дней. 20% составили девочки с кровотечением более 30 дней. Колебания продолжительности кровотечения — от 10 до 91 дня.
По результатам гинекологического обследования выявлено, что 69,6% обследуемых ранее не лечились; 30,4% — лечились до поступления в стационар, из них амбулаторно — 20,7%, в стационаре — 9,8%; негормональными препаратами — 19,1%, гормональными — 11,3%.
К факторам высокого риска ЮМК можно отнести осложненный акушерско-гинекологический анамнез, патологию беременности, патологию родов, перенесенные ребенком инфекционные заболевания: корь, ветряная оспа, эпидемический паротит, краснуха, ОРВИ, тонзиллиты.
В качестве факторов повышенного риска можно рассматривать хронические заболевания родителей, относительно большой возраст родителей, нарушение режима дня и питания у девочек.
Диагностика
1. Оценка степени развития вторичных половых признаков.
2. Оценка степени физического развития.
3. Инструментальные методы исследования:
- рентгенография черепа с проекцией турецкого седла;
- эхоэнцефалография
- компьютерная томография при подозрении на опухоль гипофиза;
- рентгенография кистей рук (определение костного возраста), эхография надпочечников и щитовидной железы.
4. Гинекологическое обследование:
- ректально-абдоминальное обследование;
- вагиноскопия;
- УЗИ органов малого таза (позволяет определить размер матки, объем яичников, оценить их структуру).
5. Лабораторные исследования:
- клинический анализ крови с гемосиндромом;
- биохимический анализ крови, коагулограмма;
- определение в крови и моче уровня гормонов фолликулостимулирующего (ФСГ), лютеинизирующего (ЛГ) пролактина, эстрагенов, прогестерона, кортизола, 17-КС в суточной моче.
6. Консультация специалистов (невропатолога, эндокринолога, окулиста — глазное дно, цветные поля зрения).
Вторичные половые признаки
Для развития вторичных половых признаков характерна строгая последовательность появления, что служит одним из критериев правильности течения периода полового созревания. Первый визуально обнаруживаемый признак полового созревания — увеличение молочных желез, затем появление оволосения на лобке, потом в подмышечных впадинах. На этом фоне наступает менархе.
В группе пациентов с ЮМК первая менструация среди обследуемых отмечена в 9-летнем возрасте, а средний возраст менархе как в группе здоровых, так и у пациенток с ЮМК сместился в сторону более раннего — 11,8+0,2 года в сравнении с данными 10-20 летней данности. Раннее менархе (9-12 лет) наблюдается у 66,4%, в пределах возрастной нормы (13-14 лет) — у 31,8%.
Эхографические параментры состояния внутренних половых органов и данные гистероскопии
Эхографическое исследование является важным методом в оценке внутренних половых органов у девочек, страдающих ЮМК. При УЗИ влагалище и матка у них по форме и эхоструктуре, а также по расположению в полости малого таза были такими же, как и у здоровых. Эхографические размеры матки при динамическом наблюдении существенных изменений не претерпевали. Отмечается достаточная зрелость матки во всех возрастных группах, как у здоровых, так и у пациенток с ЮМК. Определенный интерес представляет эхографическое исследование динамики развития яичников и фолликулов в них у пациенток с ЮМК. Результаты исследования свидетельствуют об изменениях среднего объема яичников в течение заболевания. Отмечается незначительная тенденция к увеличению объема яичников в период между кровотечениями и первой после гемостаза менструацией во всех возрастных группах. На эхограмме у 13,5% пациенток с ЮМК визуализировались одно-два кистозных образования округлой формы различного диаметра, хорошо проводящие звук, с четкими контурами, располагающиеся в одном или сразу в обоих яичниках. Яичник был увеличен в объеме по сравнению с таковым в здоровой группе девочек того же возраста.
У 15,3% пациенток с ЮМК при УЗИ определялось эхонегативное образование в одном из яичников диаметром от 3 до 6 см, с четкими контурами, высоким уровнем звукопроводимости. Объем выявленных образований составил от 5,82 смЗ (объем нормальных яичников — до 39,3 смЗ). Данные образования были расценены как фолликулярные кисты.
Клинико-эхографическими признаками персистирующих фолликулов у пациенток с ЮМК являются:
- выраженная эстрагенизация;
- незначительное увеличение яичников;
- эхонегативное, округлой формы образование от 1,5 до 2,5 см в диаметре, с четкими контурами, в одном или обоих яичниках.
Наличие фолликулярных кист у обследуемых с ЮМК характеризуется:
- невыраженной эстрагенизацией;
- увеличением яичника;
- на УЗИ — эхонегативным образованием округлой формы, с четкими контурами, в одном из яичников, диаметром от 3 до 6 см.
Кроме того, фолликулярные кисты могут выявляться при динамическом наблюдении в течении 6-16 недель. Персистирующие фолликулы сохраняются до 4-6 недель. Под влиянием гормональной терапии персистирующие фолликулы и фолликулярные кисты подвергаются обратному развитию, что может быть использовано как диагностический признак.
Данные УЗИ были подтверждены гистероскопией. У пациенток с ЮМК выявили различные гиперпластические процессы:
- железисто-кистозная гиперплазия эндометрия;
- полип эндометрия;
- аденомиоз.
У 42,4% пациенток с ЮМК при ультразвуковом сканировании определялись полиповидные разрастания эндометрия: различной формы образования, четко отграниченные от стенок полости матки. Иногда кажется, что полипы обведены тонкой линией; типичным является и наличие вокруг образований эхонегативного ободка. У больных с полиповидной формой гиперплазии эндометрия при гистероскопии полость матки на всем протяжении была заполнена разрастаниями эндометрия бледно-розового цвета, более интенсивными в дне. У 15,2% других пациенток при гистероскопии выявлены бахромчатые участки эндометрия бледно-розового цвета, располагающиеся в дне матки, ближе к устьям маточных труб, а на остальном протяжении эндометрий был тонким, бледным, что свидетельствовало об очаговой гиперплазии. У 6% больных были обнаружены бахромчатые разрастания эндометрия, располагающиеся на всем протяжении, что было расценено как его диффузная гиперплазия.
У 30,3% пациенток с ЮМК при гистероскопии выявили внутренний эндометриоз матки — аденомиоз. У этих больных эндометрий был тонким, рельеф стенок матки — неровным, в виде «хребтов» или выбуханий без четких контуров. При первичном визуальном осмотре у 15,2% пациенток определялись эндометриоидные ходы в виде «глазков», а у остальных «глазки» были обнаружены при контрольной гистероскопии. Обращает на себя внимание, что при гистероскопии у этих пациенток стенки матки были ригидными, плохо растяжимыми при введении жидкости. При раздельном диагностическом выскабливании (РДВ) стенки матки были повышенной плотности, шероховаты.
Результаты наших исследований показали, что среди пациенток с рецидивирующим ювенильным маточным кровотечением у трети был диагностирован внутренний эндометриоз, который чаще встречался в первый гинекологический год (10-14 лет).
Сопоставление результатов эхографии и гистероскопии свидетельствует об информативности данных методов в диагностике внутриматочной патологии, особенно при комплексном их применении.
Особенности гормонального статуса
Физиологическое состояние в пубертатный период существенно меняется год от года, поэтому представляет интерес анализ гормонального статуса девочек с ЮМК в зависимости от возраста. Эти исследования будут способствовать совершенствованию патогенетически обоснованной терапии. Попытка выяснения причин возникновения ЮМК требовала оценки функциональной активности гипофиза, яичников, надпочечников и щитовидной железы.
Концентрация прогестерона у пациенток с ЮМК в препубертатном и пубертатном возрасте (10-13 лет) не отличается от таковой у здоровых девочек соответствующего возраста во II фазе ановуляторного цикла. Иная картина наблюдается у девушек 14-16 лет. Здесь продукция прогестерона существенно снижена, по сравнению с таковой у здоровых девушек того же возраста, что может быть свидетельством снижения функциональной активности яичников.
Все пациентки в зависимости от уровня коэффициента ФСГ/ЛГ были разделены на 3 группы — с высоким, низким и нормальным ФСГ/ЛГ.
1-я группа — страдающие ЮМК пациентки с высоким коэффициентом соотношения ФСГ/ЛГ. Для этой группы характерным является то, что гипофиз вырабатывает больше ФСГ, чем ЛГ. Даже если абсолютный уровень гормонов у таких девочек выше, чем у здоровых сверстниц, преобладание продукции ФСГ говорит о том, что ЛГ недостаточно для того, чтобы произошла овуляция. Фолликулы яичника начинают персистировать, вырабатывая большее количество эстрагенов. Соотношение эстрадиол/прогестерон повышается. Высокий коэффициент соотношения эстрадиол/прогестерон является не только результатом повышения уровня эстрагенов крови, но и следствием недостаточной функции желтого тела, выражающейся в низком содержании прогестерона в крови.
У пациенток 2-й группы по сравнению со здоровыми сверстницами был пониженный коэффициент ФСГ/ЛГ. Анализ данных гормонального профиля девочек этой группы позволяет заключить, что на начальных этапах становления менструальной функции имеет место незрелость центральных регулирующих механизмов, а именно: гипофиз вырабатывает больше ЛГ, чем ФСГ. В яичниках под влиянием такой гиперактивности гипофиза усиливается выработка эстрагенов, что приводит к состоянию гиперэстрагении при недостаточной выработке прогестерона (недостаточность функции желтого тела), а при повышенной — к состоянию с пониженным соотношением эстрадиол/прогестерон — гипоэстрагении. При этом ювенильные маточные кровотечения протекают по типу атрезии фолликула и неполноценного желтого тела.
Данные, представленные нами по относительному уровню гормонов, показали, что при нормальной функции гипофиза (по соотношению ФСГ/ЛГ) наблюдается одинаково часто как гипо-, так и гиперэстрагения.
Лечение
При выборе метода учитываются интенсивность кровотечения, степень анемии, особенности физического и полового развития, гормональный фон, коагулологическое состояние крови, наследственность, предполагаемая причина кровотечения. Прежде всего следует остановить кровотечение. В последующем необходимо проводить лечение, направленное на регуляцию менструального цикла.
С целью остановки кровотечения в первые дни пребывания в стационаре всем больным назначается симптоматическая терапия, включающая одно из средств, сокращающих матку: эрготал по 0,001 г 3 раза в день внутрь; прегнантол по 0,02 г 3 раза в день внутрь; маммофизин по 0,6-1,0 мл 2 раза в день внутримышечно; питуитрин по 0,5 мл 2 раза в день внутримышечно; экстракт водяного перца по 20 капель 3 раза в день внутрь; котарнина хлорид по 0,05 г 3 раза в день.
Кровоостанавливающие средства: викасол 1,0 мл внутримышечно или викасол по 0,15 г 3 раза в день внутрь; глюконат кальция по 0,5 г 3 раза в день внутрь, 5% раствор эпсилон-аминокапроновой кислоты 100 мл внутривенно капельно.
Средства, укрепляющие сосудистую стенку: аскорутин по 0,1 г 3 раза в день внутрь или 5% раствор аскорбиновой кислоты — 1,0 мл внутримышечно. Рутин по 0,02 г 3 раза в день внутрь.
Антианемическая, гемостимулирующая терапия: гемостимулин по 0,5 г 3 раза в день внутрь; феррокаль по 50 мг 3 раза в день внутрь, ферроплекс по 2 драже 3 раза в день внутрь, мальтофер по 100 мг в день.
Общеукрепляющая и витаминотерапия: 40% раствор глюкозы 20,0 мл, кокарбоксилаза по 50-100 мг внутрь одномоментно 1 раз в день до №10; витамин В1 по 1,0 мл, витамин В6 по 1,0 мл внутримышечно до №20; лечебный общий и точечный массаж.
Седативная терапия: препараты брома или валерианы, настойка пустырника по 20 капель 3 раза в день внутрь; триоксазин по 0,15 г 2 раза в день внутрь, седуксен в возрастной дозировке по 1/2-1 таблетке в день или тазепам по 1/2-1 таблетке в день внутрь.
Физиотерапия: электростимуляция шейки матки №5, электрофорез шейных симпатических узлов с новокаином №10; эндоназальный электрофорез с витамином В1 №10.
Иглорефлексотерапия: воздействие иглоукалывания как на сегментарные, так и на отдаленные биологически активные точки верхних, нижних конечностей и головы. Сочетание точек и способ воздействия подбирается индивидуально под контролем функциональной диагностики и определения гонадотропных и половых гормонов в плазме крови. Клинический эффект от иглорефлексотерапии не получен у больных, в анамнезе которых отмечены частые рецидивирующие заболевания, наследственные ЮМК у матерей, и в последующем у этих пациенток выявлены заболевания свертывающей системы крови.
Показаниями к иглорефлексотерапии являются ЮМК без анемии и с легкой степенью анемии в 10-13 лет, без выраженных нарушений гормонального статуса в 14-17 лет. Повторные, рецедивирующие ювенильные кровотечения с тяжелой и средней степенью анемии, отягощенной наследственностью по коагулопатии (частые носовые кровотечения, кровотечения из десен, наличие экхимозов, ДМК у матерей девочек) и наличие коагулопатии у обследуемых являются противопоказаниями к применению иглорефлексотерапии.
Всем пациенткам, поступившим с маточным кровотечением, выявленными нарушениями свертывающей и антисвертывающей системы крови, проводится специфическое лечение.
При болезни Виллебранда с гемостатической целью наряду с симптоматической и гормональной терапией проводится трансфузионная терапия: антигемофильная плазма из расчета 10 мл (ЕД)/кг; криопреципитат в дозе около 15 мл (ЕД)/кг 1 раз в сутки 2-3 дня до полной остановки маточного кровотечения. Одновременно этим больным для улучшения функции тромбоцитов необходимо вводить жженую магнезию 3,0-4,0 мл в сутки, АТФ — 1,0 мл внутримышечно до 10 дней.
При тромбостениях: жженая магнезия 3,0-4,0 мл в сутки; дицинон 1,0 мл внутримышечно до 10 инъекций; 5% раствор эпсилон-аминокапроновой кислоты внутривенно капельно 200,0 мл 1 раз в сутки 2-4 дня подряд; больным с тромбоцитопенической пурпурой — преднизолон из расчета 2-8 мг/кг в сутки.
При более редких формах геморрагических диатезов (гипофибрино-генемия, гипопроконвертинемия) наряду с гормонотерапией назначается внутривенно струйно кровь — 10 мл/кг 1 раз в сутки в течении 1-2 дней до полной остановки кровотечения.
Применение симптоматической терапии не оказывает существенного действия на эндокринный статус девочек с ювенильными маточными кровотечениями. Однако через 3 месяца после лечения при применении симптоматической терапии у девочек всех возрастных групп происходит повышение уровня эстрадиола до 340 (259-468) нмоль/л и прогестерона до 4,1 нмоль/л, что свидетельствует об активации гонадальной функции. Повышение уровня ФСГ до 4,9 (0,7-36) МЕ/л и ЛГ до 9,9 (1,6-58,1) МЕ/л отмечено только в группе девочек старшего возраста. Концентрация кортизола не выходит за пределы нормы во всех возрастных группах.
При применении иглорефлексотерапии у 61,7% обследуемых с ювенильными маточными кровотечениями через 3 месяца после лечения повышалась функция яичников и цикл становился овуляторным (концентрация прогестерона в крови повышалась до 14,9-19,9 нмоль/л).
По данным УЗИ, при гемостазе симптоматическими средствами отмечается прогрессивное увеличение яичников к 21-23-му дню менструального цикла у всех больных по сравнению с таковыми во время кровотечения. Толщина эндометрия при этом виде гемостаза к 21-23-му дню цикла увеличивается в 1,7 раза.
При неэффективности симптоматической терапии в течении 4-6 дней у пациенток с легкой степенью анемии, 2-3 дней — у девочек с анемией средней тяжести и 6-12 часов — у больных с тяжелой анемией показан гормональный гемостаз синтетическими прогестинами на фоне продолжающегося введения симптоматических препаратов. Используются две схемы введения прогестинов: по 2-3 таблетки в день до достижения гемостаза с последующим снижением дозы до 1 таблетки, и продолжительностью курса лечения 21 день, или по две таблетки в день в течении 10 дней. Последняя схема лечения прогестинами чаще применяется у девочек с анемией средней степени тяжести, тогда как длинная схема — у пациенток с тяжелой анемией — в основном из-за отсутствия компенсации кровопотери за столь короткий промежуток времени. В последнее время для лечения ЮМК применяется дюфастон. Он отличается от ранее описанных прогестеронов тем, что в терапевтических дозах не подавляет овуляцию. Кроме того, от других прогестеронов его отличает хорошая переносимость и отсутствие андрогенных эффектов. Дозировка: 10 мг 1-2 раза в день с 5 по 25-й день цикла непрерывно Длительность лечения 6-9 месяцев.
При гормонотерапии выявляются значительные морфологические изменения в яичниках и эндометрии. По данным УЗИ, гормональное лечение приводит к уменьшению объема яичников в 1,2 раза по сравнению с таковым во время кровотечения, утолщению эндометрия в 3,2 раза по сравнению с таковыми во время кровотечения и в 9,7 раза по сравнению со здоровыми девочками во время менструации. При неэффективности гормональной терапии и продолжающихся кровяных выделениях показана гистероскопия и раздельное диагностическое выскабливание. При гистероскопии в матке может быть:
1. железистокистозная гиперплазия эндометрия;
2. полип эндометрия;
3. аденомиоз.
Результаты исследования агрегационной активности эритроцитов свидетельствуют, что если у девочек с легкой и средней степенью анемии после гормональной терапии интенсивность агрегации эритроцитов повышается только на 3%, то у больных с тяжелой степенью анемии она возрастает в 1,2 раза по сравнению с этим показателем до лечения и в 1,6 раза по сравнению с таковым у здоровых. При этом величина показателя составляет 48±0,6% оптической плотности, достигая у больных с наиболее обильным и длительным кровотечением и трехкратными переливаниями крови 60-65% оптической плотности.
Включение реополиглюкина, АТФ, свежезамороженной плазмы в комплекс лечебных мероприятий при ЮМК является патогенетически обоснованным, так как оказывает влияние как на реологические и коагуляционные свойства крови больных, так и на адаптационные возможности их организма.
Если на фоне маточного кровотечения развивается ДВС-синдром, необходимо вводить гепарин из расчета 100 ЕД/кг в сутки и внутривенно — свежезамороженную плазму до 1 л в сутки (в 2-3 приема).
У больных с рецидивирующими кровотечениями при отсутствии эффекта от гормональной терапии показаны гистероскопия и раздельное диагностическое выскабливание слизистой матки.
Профилактика рецидивов ЮМК
После остановки кровотечения для регуляции менструальной функции девушкам, страдающим ЮМК, рекомендуется:
1. Соблюдение режима дня, питания, общеоздоровительные мероприятия.
2. Девочкам 10-13 лет — циклическая витаминотерапия в течение трех менструальных циклов:
с 5-го дня цикла:
- фолиевая кислота по 0,001 г 3 раза в день в течении 10 дней;
- Vit «E» по 0,1 г 10 дней, через день;
- глютаминовая кислота по 0,25 г 3 раза в день, 10 дней;
- Vit «B6» — 5% р-р 1,0 мг per OS натощак ежедневно, 10 дней;
с 16-го дня цикла
- аскорбиновая кислота по 0,5 г 3 раза в день, 10 дней;
- Vit «E» по 0,1 г 10 дней, ежедневно;
- Vit «B1» — 5% р-р 1,0 мг per OS, 10 дней;
3. Девочкам 14-17 лет — синтетические прогестины:
- 1-я схема — с 5-го дня цикла по 1 таблетке 21 день — 2-3 цикла;
- 2-я схема — с 16-го дня цикла по 2 таблетки 10 дней — 2-3 цикла, Дюфастон по 10 мг 2 раза в день с 5 по 25 день цикла 3-6 месяцев. Дюфастон является ретропрогестероном, молекулярная структура которого и фармаковоздействие сходны с эндогенным прогестероном.
Особенно ценным при применении препарата Дюфастон у подростков является то, что он не обладает эстрагенным, анаболическим, андрогенным и другими нежелательными свойствами, не подавляет овуляцию. В то же время дюфастон, способствуя полноценному отторжению слизистой оболочки матки, спасает девочек от ювенильного кровотечения, болезненных менструаций и от тревожного ожидания менструального кровотечения.
Достоинство препарата Дюфастон — отсутствие побочных эффектов, таблетированная форма препарата, достаточно высокая усвояемость его в желудочно-кишечном тракте и четкость ответной реакции эндометрия на введение препарата — позволяют широко рекомендовать его для терапии ювенильных маточных кровотечений у девочек пубертатного возраста в периоде становления менструальной функции.
Дюфастон также используют для лечения девочек с эндометриозом, назначая его по 10 мг с 5 по 25 день цикла непрерывно в течении 6-9 месяцев.
Таким образом Дюфастон является препаратом, предпочтительным для лечения нарушения менструальной функции у девочек, особенно в течение первых 2-3 лет после менархе.
4. Иглорефлексотерапия: 2-3 курса по 10 сеансов у девочек 10-13 лет.
5. Физиотерапия: электростимуляция шейки матки №10, электрофорез шейных симпатических узлов с новокаином №10, эндоназальный электрофорез с витамином В1 №10.
6. После выписки из стационара пациентки находятся на диспансерном наблюдении у детского гинеколога.
7. Менструальный цикл устанавливается сразу после симптоматического лечения в стационаре у 69,9% пациенток, у 3% — после повторного симптоматического лечения, у 27% менструальный цикл не установился к моменту вступления в брак (это, в основном, девушки с рецидивирующими кровотечениями и получавшие в качестве гормональной терапии синтетические прогестины).
8. Из вышедших замуж 93,7% имели беременности, 6,25% — первичное бесплодие. Своевременными родами закончилось 64% беременностей, прерыванием беременности на ранних сроках (до 6 недель) — 12%, мертворождением — 4%, медицинскими абортами по собственному желанию — 20%. У 12% обследуемых во второй половине беременности наблюдалась угроза прерывания, у 36% — токсикозы 1 -и и 2-й половины беременности.
Алгоритм обследования девочек с ювенильными маточными кровотечениями
Первый этап — стационар. Он включает сбор анамнеза, тщательный осмотр пациентки с обращением внимания на развитие вторичных половых признаков, данные антропометрии, строение наружных и внутренних половых органов. Желательно определение размеров матки и яичников с помощью УЗИ, определение свертывающей и антисвертывающей системы крови, биохимии крови. В стационаре производится R-графия турецкого седла и снимок кистей рук, а также исследование суточной мочи на 17 KS, определение в крови гонадотропных и половых гормонов. Производится электроэнцефалография, эхоэнцефалография. Определяется сахар в крови и в моче. Окулист осматривает глазное дно и цветные поля зрения.
При обследовании девушек с ЮМК считаем необходимым особенно тщательный анамнез не только у самой обследуемой, но и у ее матери. Это позволяет правильнее оценить роль врожденных факторов, перенесенных заболеваний и стрессовых воздействий в возникновении ЮМК. Такой фактор, как носовые кровотечения, кровоподтеки, заболеваемость у родителей выявляются только во время беседы с матерью. Характер и особенности перенесенных в детстве заболеваний, течение родов, состояние новорожденной и многие другие сведения мы могли получить только от матерей. Очень важную информацию дает оценка телосложения, степень развития вторичных половых признаков, в том числе и у матери.
Второй и третий этап — лечебные мероприятия и дополнительные методы обследования помогают уточнить причину ЮМК.
Алгоритм обследования девочек с ЮМК
Этап | Обследование | Проявления | Специалист | Лечение |
I | 1. Анамнез. | Нарушение свертывающей системы крови | Гематолог, детский гинеколог | Специфическое |
2. Общеклиническое | ||||
3. Специфическое — пробы на tbc |
| Фтизиатр | ||
4. Гинекологическое |
| Гинеколог | ||
5. Узи внутренних половых органов | Эндометриоз | Эндокринолог | ||
II | 1. Эндокринологическое | Опухоль гипофиза | Нейрохирург | Хирургическое |
2. R-графия черепа, кистей рук | Эндокринная патология щитовидной железы, надпочечников | Детский гинеколог | Гормональное, по схеме | |
3. Электроэнцефалография, эхоэнцефалография |
|
| Дюфастон | |
4. Цветные поля зрения, глазное дно |
|
| ||
5. Основной обмен |
|
| ||
6. Сахар крови и мочи |
|
| ||
III | 1 . Специфическое на tbc гениталий | Эндометриоз, опухоли яичников, дисплазия эндометрия, железистокистозная гиперплазия, аденоматозный полип, эндометриоз. | Фтизиатр | Специфическое |
2. Лапароскопия | Детский гинеколог | Хирургическое | ||
3. Аспирационная биопсия |
| Циклическая гормонотерапия | ||
4. Гистероскопия |
| Гестагены | ||
5. Раздельное диагностическое выскабливание полости матки |
medafarm.ru

 функциональные, т.е. связанные с патологическими процессами в половых органах;
функциональные, т.е. связанные с патологическими процессами в половых органах;