Нейтрофильный лейкоцитоз – Нейтрофильный лейкоцитоз (нейтрофилия)
Нейтрофильный лейкоцитоз (нейтрофилия)
Нейтрофильный лейкоцитоз – увеличение содержания нейтрофилов в гемограмме свыше 65%
Патологическая нейтрофилия наблюдается при:
острых инфекционных заболеваниях
гнойно-воспалительных процессах
инфаркте миокарда
злокачественных новообразованиях
острой кровопотере
укусах ядовитых насекомых
Физиологическая нейтрофилия бывает при:
Важное практическое значение при интерпретации диагноза и выстраивании тактики лечения имеет определение степени ядерного сдвига в лейкоцитарной формуле. Классификация по этому признаку приведена в учебнике.
Виды нейтрофильного лейкоцитоза (в зависимости от степени ядерного сдвига в лейкоцитарной формуле)
Без ядерного сдвига – увеличивается количество зрелых сегменто-ядерных нейтрофилов на фоне общего лейкоцитоза ( после приема пищи, мышечной работы, кровопотери, при легком течении инфекций).
С ядерным сдвигом влево:
а) с гипорегенераторным (простым) ядерным сдвигом влево – увеличение палочкоядерных нейтрофилов ( более 5%) на фоне нейтрофилии.
Характерен для легкого течения инфекций и воспаления (ангина, малярия, катаральный аппендицит).
б) с регенераторным ядерным сдвигом влево – на фоне нейтрофилии и увеличенного содержания полиморфно-ядерных нейтрофилов обнаруживаются метамиелоциты.
Характерно для гнойно-септических процессов (пневмония, сыпной тиф, скарлатина, дифтерия). Количество лейкоцитов может увеличиться до 12-15-25 Г/л
в) с гипергенераторным ядерным сдвигом влево – появляется еще больше молодых клеток – миелоцитов, промиелоцитов вплоть до бластов; при этом эозинофилы вообще отсутствуют (анэозинофилия).Это указывает на неблагоприятное течение инфекционных заболеваний и гнойно-септических процессов (ангина)
С дерегенераторным ядерным сдвигом – появляется значительное число
деструктивно измененных сегментоядерных форм (пикноз ядер, токсическая зернистость, вакуолизация и т.д.), что указывает на угнетение функции костного мозга и может быть при тяжелом течении инфекций, эндогенной интоксикации
4. С ядерным сдвигом вправо – в лейкоцитарной формуле появляются гиперсегментированные (более 5 сегментов). Могут быть у практически здоровых людей, анемии Аддисона-Бирмера
Механизмы развития нейтрофильного лейкоцитоза
Увеличение продукции нейтрофилов в костном мозге (развивается в течение нескольких дней).
Ускоренное высвобождение клеток из костного мозга (происходит в течение нескольких часов.
Высвобождение маргинального пула нейтрофилов (развивается в течение нескольких минут).
Снижение выхода нейтрофилов из крови в ткани.
Сочетание факторов.
Нейтрофилия за счет выхода маргинального пула (псевдонейтрофилия, демаргинация)
Такой путь развития нейтрофилии обусловливает возникновение физиологического лейкоцитоза. Развивается при эмоциональной и тяжелой физической нагрузке, при введении катехоламинов (которые увеличивают сердечный выброс). Механизм ее развития связан с возрастанием скорости кровотока по сосудам, в которых лейкоциты занимают краевое положение. При этом возрастает число моноцитов и лимфоцитов.
Острая нейтрофилия развивается вследствие выхода нейтрофилов из костного мозгаЭтот механизм реализуется преимущественно при остром воспалении. Он возможен благодаря наличию костномозгового резерва нейтрофилов- сегментоядерных и палочкоядерных форм. Метамиелоциты и миелоциты выходят в кровь только при чрезмерной стимуляции. В случае, когда продукций нейтрофилов в костном мозге нарушена (например, в условиях проведения химиотерапии опухолей), выход палочкоядерных и сегментоядерных клеток даже в условиях действия бактерийного, крово патогенных факторов будет снижен.
Нейтрофилия вследствие ускорения созревания нейтрофилов в костном мозге
Характерна при гнойной инфекции, злокачественных новообразованиях.
Механизм образования нейтрофилов в костном мозге выглядит следующим образом. При воспалении и бактериальной инфекции происходит активирование моноцитов и макрофагов, которые секретируют ИЛ-1 и ФНО-. Эти цитокины стимулируют стромальные фибробласты костного мозга к увеличению секреции ими ГМ-КСФ и Г-КСФ. Эти гемопоэтические ростовые факторы напрямую активируют клетки гранулоцитарного ряда в процессе их созревания, а также стимулируют ускоренный выход лейкоцитов из депо.
В результате скорость гранулоцитопоэза может увеличиваться в 3 раза, например, при гнойной инфекции. Более выраженное увеличение наблюдается при заболеваниях системы крови или при чрезмерной стимуляции (опухоли /опухолевые клетки вырабатывают КСФ/, тяжелые септические заболевания). Таким образом, даже при ускоренном созревании нейтрофилов в костном мозге для этого требуется несколько дней, поэтому максимальный лейкоцитоз развивается при таких состояниях минимум через неделю.
Такой механизм иногда называют хронической нейтрофилией, поскольку происходит повторная продолжительная стимуляция предшественников гранулоцитопоэза. Однако, при длительной и тяжелой инфекции способность костного мозга генерировать нейтрофилы падает, что ведет к развитию нейтропении истощения. При этом снижается не только генерация гранулоцитов костным мозгом, но и уменьшается время их жизни в циркулирующей крови. Нейтропения истощения при тяжелой гнойной бактериальной инфекции – крайне неблагоприятный прогностический признак.
Нейтрофилия вследствие снижения выхода лейкоцитов в ткани
Выход нейтрофила из сосудов в ткани может нарушаться при разных дефектах его строения, когда клетки теряют способность к продвижению через узкие щели между смежными эндотелиоцитами сосуда.
Примером такой патологии могут служить заболевания, связанные с врожденными или приобретенными нарушениями мембраны нейтрофилов. Такие нейтрофилы не могут занимать краевое положение, а следовательно – и выходить за пределы сосудистого русла. В то же время, пролиферация нейтрофилов в костном мозге идет нормально, поэтому любая инфекция вызывает сильнейшую нейтрофилию.
Следует помнить, что нейтрофилия, обусловленная ускоренным освобождением гранулоцитов костным мозгом, снижением его выхода в ткани и мобилизацией маргинального пула, является в определенной степени мерой защиты организма на повреждающее воздействие. Биологический смысл этой реакции вполне понятен. Это один из вариантов элементов неспецифической системной защиты, в ходе которой организм, готовясь к возможному повреждению, быстро создает в крови мобильный пул циркулирующих нейтрофилов. Эти гранулоциты после активации готовы как клеточные эффекторы острого воспаления уничтожить патогенные микроорганизмы, свои омертвевшие либо поврежденные ткани и в конечном счете – локализовать эти повреждения. Однако, лишенное своего защитного значения воспаление может приобретать чисто патогенный характер и служить одной из причин множественной системной недостаточности.
studfiles.net
Нейтрофильный лейкоцитоз: повышенный, причины, умеренный, миогенный
Изменение состава крови с увеличением лейкоцитов в медицине носит название лейкоцитоз. Это состояние не возникает просто так, ему предшествует развитие инфекционной патологии. Увеличение лейкоцитов является защитной реакцией организм на очаг инфекции. О чем может рассказать нейтрофильный лейкоцитоз и какое значение это состояние имеет при диагностике различных заболеваний у детей.
Описание
Чтобы понять, что такое лейкоцитоз, нужно знать, какую роль в организме человека играют лейкоциты. Лейкоциты — это клетки крови, лишенные красного пигмента. Они являются основой иммунной системы. Именно они отвечают за сохранение здоровья. Эта группа клеток активно противостоит размножению вирусов, уничтожает чужеродные болезнетворные бактерии и вызывает у человека местную воспалительную реакцию, по которой можно определить очаг заражения.
Рождение и гибель лейкоцитов — это постоянный процесс в нашем организме. Эта клетка может прожить лишь 12 дней, а при очаге заражения она, как правило, гибнет еще раньше. По этой причине белые кровяные клетки рождаются непрерывно, появляются они в недрах костного мозга, в лимфоузлах и селезенке.
Разрушаются лейкоциты в месте поражения организма болезнетворными бактериями. Если произошло заражение, находящиеся поблизости белые клетки начинают активную борьбу. В этой борьбе они поглощают собой чужеродные клетки и погибают. При их разрушении выделяется особое вещество, которое привлекает другие лейкоциты, сообщая им об опасности. В ходе обезвреживания вируса, клетки массово гибнут, из их остатков образуется гной.
Таким образом, врачи всегда могут узнать, где именно произошло заражение, и на какой стадии находится болезнь.
Еще в нашем организме есть и другой вид лейкоцитов, которые называются клетками памяти. Это, по сути, разведчики. Продолжительность их жизни составляет до 20 лет. Их задача распознать вирус, который когда-то уже побывал в организме и сообщить клеткам — борцам, что в организме появился чужак. Именно благодаря памяти этих клеток возможна эффективная вакцинация от многих опасных заболеваний.
О чем говорит повышение уровня клеток
Умеренный лейкоцитоз, когда количество клеток повышено, но не критично, может говорить об усталости или психоэмоциональном стрессе, перемене климата и других повседневных факторах, которые временно могут увеличить количество этих клеток в крови. Для того чтобы с уверенностью сказать, что в организме есть скрытая инфекция, нужно провести биохимический анализ крови и выявить, какие из лейкоцитов повышены. Небольшое отклонение от норм требует дополнительного анализа через определенный промежуток времени. Чаще всего небольшой лейкоцитоз наблюдается у детей. Детские нормы лейкоцитов зависят от возраста, средние значения у детей таковы:
| Возраст | Норма | Ед. измерения |
|---|---|---|
| 10-15 лет | 4,4-13,1 | ед·109/л |
| 5-9 лет | 4,4-13,6 | ед·109/л |
| 4-5 лет | 4,9-14,6 | ед·109/л |
| 2-4 года | 5,4-15,6 | ед·109/л |
| 6-24 месяца | 6,5-11,3 | ед·109/л |
| 1-6 месяцев | 7,6-12,1 | ед·109/л |
| 7-14 дней | 8,4-14,1 | ед·109/л |
| 1-7 дней | 8,9-30,1 | ед·109/л |
Точный диагноз можно поставить по лейкоцитарной формуле. У детей наблюдается два периода изменений в количественном соотношении лейкоцитов. Первый этап перестройки организма наблюдается в первые 6 дней от рождения. В этом периоде Состав лейкоцитов меняется на соотношение 60% лимфоциты и 20% нейтрофилы.
Второй этап наблюдается в 5-6 лет. Тогда нейтрофилов становится 60%, а лимфоцитов 20%. С этого момента лейкоцитарная формула у детей должна быть такой же, как и у взрослого человека, а именно:
- Нейтрофилы палочкоядерные — до 6%.
- Нейтрофилы сегментоядерные — 46-73%.
- Эозинофилы — до 5%.
- Базофилы — до 0,1%.
- Лимфоциты — 20-38%.
- Моноциты — 2,9-3,1%.
Каким бывает лейкоцитоз у детей
Классификация лейкоцитоза зависит от того, какой именно вид лейкоцитов повышен. Чаще всего у пациентов детского возраста диагностируется нейтрофильный лейкоцитоз. При этом виде отклонения происходит резкий скачок нейтрофилов, но для постановки диагноза важно еще определить, палочкоядерные или сегментоядерные клетки преобладают в крови. Юные нейтрофилы повышаются при тяжелом течении болезни. Нейтрофилы бывают повышены при следующих патологиях:
- Хронические воспалительные заболевания.
- Острые инфекционные болезни.
Лимфоцитарный лейкоцитоз диагностируется в случае резкого повышения лимфоцитов. Данное явление наблюдается у пациентов со следующими заболеваниями:
- Заболевания печени вирусной природы.
- Сифилис.
- Вирусные виды туберкулеза.
- Коклюш.
- Мононуклеозе и др.
Миогенный лейкоцитоз. Так врачи называют отклонение в составе крови по причине физических нагрузок. Этот вид отклонения относится к физиологическим, и не считается патологией. Повышенное содержание белых клеток в плазме может сохраняться в течение восьми — двенадцати часов после занятий спортом иных физических нагрузок.
Чаще всего у пациентов детского возраста наблюдается именно нейтрофелия, которая возникает на фоне вирусных инфекций и может сохраняться еще в течение двух-трех недель после выздоровления. Если у ребенка в анализе плазмы наблюдается превышение количества лейкоцитов, обязательно нужно провести повторное исследование, чтобы отследить динамику понижения или повышения интересующих клеток.
Патология у новорожденного
Многих мам волнует повышение лейкоцитоза у новорожденного малыша. Однако нужно отметить, что чаще всего данное явление не связано с наличием страшных патологий. У детей до 12 месяцев лейкоцитарная формула постоянно меняется, это результат формирования собственного иммунитета. Но в редких случаях повышенные лейкоциты у ребенка в первые 12 месяцев жизни все же, могут быть следствием заболевания.
К непатологическим причинам повышенного лейкоцитоза в крови у грудничков относятся:
- Адаптация ребенка к внешней температуре.
- Долгий плач ребенка.
- Адаптация к маминому молоку.
- Переход на искусственное вскармливание.
- Недоношенный срок беременности.
Во всех этих случаях маме не нужно особенно переживать, ведь уровень белых кровяных клеток у малыша нормализуется самостоятельно. Однако чтобы исключить патологии нужно будет несколько раз сдать анализ крови.
К патологическим причинам высокого лейкоцитоза у грудничков относятся:
- Родовые травмы.
- Бронхиты.
- Пневмонии.
- Патологии почек.
- Интоксикация.
- Отиты.
- Патологии грибкового характера.
- Патологии вирусного характера.
- Гнойные воспаления.
- Раковые опухоли.
- Менингиты.
Для того чтобы исключить или подтвердить наличие патологии в первые дни после рождения малыша, врачи рассматривают уровень лейкоцитов в течение некоторого времени. Если рост белых клеток продолжается, ребенку назначаются дополнительные обследования, для выявления причины данного отклонения.
Группа риска среди детей
Несмотря на то, что проявление лейкоцитоза в крови у ребенка, это чаще всего физиологический процесс, есть определенная группа риска патологического лейкоцитоза, в которую входят детки:
- С аномалиями в наборе хромосом.
- Дети, рожденные в неблагополучных районах с повышенным радиационным фоном.
- Дети, испытавшие переохлаждение.
- Малыши, родившиеся прежде срока.
- Дети от мам с хроническими заболеваниями.
- Новорожденные с внутриутробными инфекциями.
- Малыши, испытавшие родовую асфиксию.
- Младенцы с гипоксией.
- Дети, рожденные с отклонениями внутриутробного развития.
- Младенцы с врожденными эндокринными заболеваниями.
- Детки с наследственным нефротическим синдромом.
- Крохи с наследственным синдромом дыхательных расстройств.
- Младенцы с иммунодефицитом.
Симптомы патологического повышения
Симптомы повышенного лейкоцитоза в крови причины которого носят патологический характер всегда ярко выражены. У пациента наблюдается высокая температура тела, общее недомогание и слабость. Маленькие дети становятся капризными, сонными. Они часто плачут, отказываются от груди.
ВАЖНО! Назначать лечение может только квалифицированный врач. Самолечение может привести к переходу острой формы болезни в хроническую.
При этом важно знать, что сам лейкоцитоз это не болезнь, это лишь показатель наличия заболевания в организме. Другими словами лечить лейкоцитоз бессмысленно. Нужно выявить и лечить основное заболевание, которое стало причиной высокого лейкоцитоза в крови.
Лейкоцитоз у беременных
Организм беременной женщины испытывает колоссальные нагрузки. Изменяется гормональный фон, увеличивается объем крови, и многие показатели плазмы отличаются от принятых норм. Во второй половине вынашивания ребенка у женщин может наблюдаться физиологический лейкоцитоз, который вызван активацией иммунной системы будущей мамы. Таким образом, организм женщины старается предотвратить проникновение любой инфекции и защитить еще не родившегося малыша.
Высший уровень лейкоцитов у беременной женщины не должен превышать 15·109/л. Во время беременности анализ крови на лейкоциты нужно сдавать не реже 1 раза в месяц. Следует помнить, что если причиной отклонения во время беременности стала инфекция, нужно срочно принять меры и вылечить ее как можно раньше. Отказ от терапии может привести к развитию патологии у ребенка.
В здоровом организме все клетки крови находятся в определенном балансе. Если у вас или у вашего ребенка наблюдается повышение одной из групп лейкоцитов, лучше перестраховаться и пройти обследование. Помните, что физиологическое превышение белых клеток не может продолжаться долгое время, и критическим такое повышение никогда не будет. Если анализ показал повышение в 10 и более раз, нужно искать причину и лечить заболевание.
Вконтакте
Google+
Одноклассники
krov.expert
Нейтрофильный лейкоцитоз
Это достаточно частая реакция белой крови на различные вос-палительные и инфекционные процессы в организме. Очень часто нейтрофильным лейкоцитозом сопровождаются гнойно-воспалительные процессы в организме, причем тяжесть процесса отражает степень лейкоцитоза. Обычно лейкоцитоз сопровождается увеличением количества юных и палочкоядерных нейтрофилов и носит название сдвига лейкоцитарной формулы влево. Это благоприятный признак, свидетельствующей об активной борьбе организма с инфекцией. Увеличение содержания сегментоядерных лейкоцитов называется сдвигом лейкоцитарной формулы вправо. Он свидетельствует о низкой регенераторной активности костного мозга.
Лейкоцитоз может быть и физиологическим явлением, тогда он возникает после приема пищи, стресса. Характерны лейкоцитоз беременных, а также ортостатический лейкоцитоз (возникающий при переходе тела в вертикальное положение). Лейкоцитоз может встречаться при онкологических заболеваниях или длительных интоксикациях организма. Уменьшение содержания нейтрофилов (нейтропения) наиболее часто является причиной лейкопении. Она может носить наследственный характер или встречаться при лучевой болезни, воздействии на костный мозг лекарственных и химических веществ, иметь аутоиммунную природу. В некоторых случаях лейкопения может встречаться при лейкозах.
Лимфоцитоз– увеличение содержания лимфоцитов. Причиной этого состояния нередко являются инфекционные заболевания, например вирусный гепатит, коклюш, краснуха, инфекционный мононуклеоз. Достаточно часто повышение уровня лейкоцитов свидетельствует о таких заболеваниях, как туберкулез, сифилис. Другой грозной причиной лимфоцитоза может быть лимфолейкоз. Уменьшение содержания лимфоцитов (лимфопения) может быть одним из признаков лучевой болезни. Это связано с подавлением активности костного мозга под воздействием ионизирующей радиации.
Моноцитоз(увеличение уровня моноцитов) возникает при некоторых бактериальных заболеваниях, например септическом эндокардите, туберкулезе, малярии, сифилисе. Иногда моноцитоз встречается при системных заболеваниях соединительной ткани. Сочетанное увеличение лимфоцитов и моноцитов может свидетельствовать об инфекционном мононуклеозе. Снижение уровня моноцитов носит название моноцитопении и возникает при тяжелых инфекционных заболеваниях, например сепсисе.
4. Эозинофилия, базофилия и их диагностическое значение
Эозинофилиейназывают увеличение процентного содержания эозинофилов в лейкоцитарной формуле. Нормальное количество эозинофилов составляет 0,5–5 %. Очень важно, что причина эозинофилии может быть связана со злокачественным процессом (лимфогранулематозом или лейкозом). Их увеличение нередко свидетельствует об аллергическом процессе в организме: аллергическом дерматите, сывороточной болезни, бронхиальной астме, аллергической крапивнице и отеке Квинке, поллинозах, лекарственной и бытовой аллергиях.
Степень увеличения содержания эозинофилов позволяет оценить степень выраженности аллергического процесса. Подобная реакция белой крови объясняется тем, что одной из функций эозинофилов является устранение нежелательных эффектов за счет инактивации токсических продуктов, возникающих при гибели паразитов, и гистамина, который играет одну из главных ролей при реализации аллергических реакций.
Значительное повышение уровня эозинофилов связано с сенсибилизацией организма при наличии гельминтов (при аскаридозе, описторхозе, дифиллоботриозе и др.) или простейших (при амебиазе, малярии), но иногда возможно и при носительстве паразитов в организме (например, эхинококка, трихинелл). Иногда эозинофилия возникает при системных заболеваниях соединительной ткани. Повышение содержания эозинофилов может возникать при применении ряда лекарственных препаратов (ацетилсалициловой кислоты, нестероидных противовоспалительных средств, препаратов золота). Снижение их уровня (иногда до полного отсутствия) связано с интоксикацией организма, тяжелыми заболеваниями: туберкулезом, сепсисом.
studfiles.net
Нейтрофильный лейкоцитоз
Старое представление о лейкоцитозах сводилось к учению о нейтрофилии. При патологических процессах чаще других наблюдались нейтрофильные лейкоцитозы. Нейтрофильный лейкоцитоз по степени регенерации может быть разделен на три группы: 1) нейтрофилия с простым (гипорегенеративным) сдвигом; 2) нейтрофилия с резким регенеративным сдвигом и 3) нейтрофилия с дегенеративным сдвигом.
Нейтрофилия с простым регенеративным сдвигом характеризуется увеличением палочкоядерных нейтрофилов не больше 13%, при нормальном или слегка уменьшенном количестве сегментированных. Нейтрофилия с регенеративным сдвигом встречается при хронических, скрыто протекающих инфекциях (сап, туберкулез), при легких острых инфекциях, протозойных заболеваниях и доброкачественных или осумкованных септических процессах (гнойные процессы, местные нагноения ран).
Нейтрофилия с резким регенеративным сдвигом (гиперрегенеративный) и с повышенным общим количеством лейкоцитов может встречаться при тех же процессах, что и регенеративный, и указывает на усиление процесса. Лейкоцитоз с гиперрегенеративным сдвигом указывает на огромный распад кровв на периферии и значительное раздражение кроветворных органов.
Нейтрофилия с резким дегенеративным сдвигом (гиперпластический сдвиг) встречается при острых инфекциях и септических процессах, осложненных вторичным процессом. Количество сегментоядерных уменьшается по сравнению с нормой, а сдвиг влево углубляется. Кроме того, появляются атипичные клетки.
В ряде случаев вместо увеличения количества нейтрофилов отмечается их уменьшение (нейтропения). Нейтропения относится к изменениям, при которых вирус активно действует на нейтрофилы и нейтрофильные очаги в костном мозгу. В последнем случае нейтропения может возникать за счет угнетения или истощения нейтрофильной системы. Эта нейтропения характеризуется резким увеличением количества лимфоцитов и сопровождается тяжелым геморрагическим диатезом. Нейтропения со сдвигом влево характеризуется своеобразным перезреванием нейтрофильных клеток в костном мозгу.
Лимфоцитоз. Увеличение количества лимфоцитов по сравнению с нормальным содержанием их в крови того или иного вида животных называется лимфо-цитозом. При увеличении количества нейтрофилов общее количество лимфоцитов уменьшается, а при уменьшении, напротив, увеличивается.
Лимфоцитозы при нормальном общем количестве лейкоцитов встречаются при тех заболеваниях, при которых лимфатическая система не затронута. Здесь увеличение является относительным, за счет уменьшения других видов клеток.
Лимфоцитозы при общем (абсолютном) повышении количества лейкоцитов встречаются в случаях с благоприятным течением инфекционного процесса и при физиологических состояниях.
Лимфоцитоз с нормальным и повышенным количеством лейкоцитов и одновременной нейтропенией встречается у крупного рогатого скота при туберкулезе, лейкемиях, в предагональном состоянии, у лошадей—при инфлюэнце, инфекционной анемии, у свиней—при чуме и пироплазмозе.
Лимфоцитопения—состояние, противоположное лимфоцитозу, встречается при резком увеличении количества лейкоцитов нейтрофильного ряда. При острых септических процессах количество лимфоцитов может быть несколько увеличено по сравнению с нормой, но оно уменьшено по сравнению с нейтро-филами, которые благодаря раздражению миэлоидной системы выбрасываются в кровяное русло в огромном количестве. Кроме сепсиса, лимфоцитопения отмечается при пятнистом тифе.
Прогрессирующая лимфоцитопения рассматривается как прогностически плохой признак. Нарастание количества лимфоцитов при одновременном увеличении моноцитов и уменьшении нейтрофилов расценивается как признак благоприятный.
Эозинофильный лейкоцитоз. При острых инфекциях и интоксикациях эози-нофилы уменьшаются в количестве и быстро исчезают из крови.
При выздоровлении организма эозинофилы вновь появляются в циркулирующей крови и считаются первым благоприятным признаком.
Раздражение средней силы вызывает эозинофилию, а сильные—гипоэози-нофилию и анэозинофилию.
Эозинофилия отмечается при глистной инвазии (трихиноз, эхинококкоз), кожных заболеваниях паразитарного характера, хронической альвеолярной эмфиземе легких у лошадей, роже свиней и лейкемиях, а также при переходе острого процесса в хронический.
Гипоэозинофилия и анэозинофилия наблюдаются при острых септических заболеваниях, интоксикациях и у животных, находящихся в агональном состоянии.
Появление в крови эозинофидов при септических процессах рассматривается как благоприятный симптом, указывающий на перелом в течении болезненного процесса.
veterinarua.ru
причины и что это за болезнь?
Лейкоцитозом называют повышение содержания в крови белых кровяных клеток – лейкоцитов. Когда же возникает лейкоцитоз, какие причины его вызывают и как его лечить? Конечно, у каждого человека свой показатель нормы лейкоцитов в крови, однако оно колеблется в среднем от 4 до 10/ мкл у взрослого человека. У детей это число больше и зависит от возраста.
Лейкоцитоз не является болезнью в полном смысле этого слова. Повышение числа лейкоцитов или белых кровяных телец, является симптомом болезни и его не лечат, а диагностируют. Определив вызвавшую лейкоцитоз причину, проводят соответствующее лечение.
Откуда берутся лейкоциты?
Стволовые кроветворные клетки, находящиеся в костном мозге, являются родоначальницами всех видов лейкоцитов. Количество этих клеток ограниченно, но постоянно, поскольку стволовые клетки способны самостоятельно поддерживать нужный объём.
Каждая клетка, которая проходит дифференцировку, может делиться 7–9 раз, после чего появляются около пятисот новых зрелых клеток всех типов, кроме лимфоцитов. Лимфоциты продолжают делиться и приобретают свою специализацию только после контакта с антигеном.
Виды лейкоцитов:
- базофилы;
- нейтрофилы;
- эозинофилы;
- лимфоциты;
- моноциты.
В процессе дифференцировки появляются клетки, способные превращаться в нейтрофилы, эозинофилы, базофилы, лимфоциты и моноциты. Теперь каждый из новообразовавшихся лейкоцитов выполняет свои ограниченные функции и от этих функций зависит активизация того или иного вида клеток.
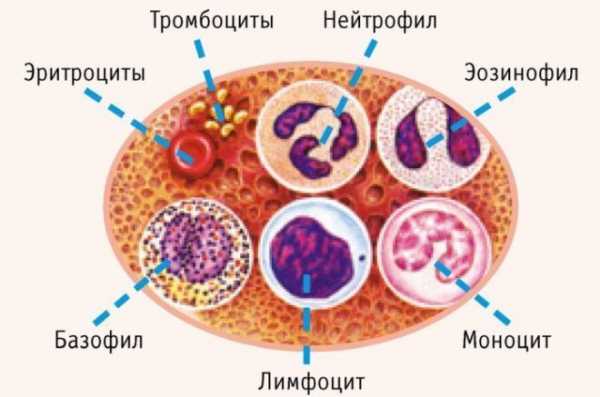
Функции лейкоцитов:
- Базофилы принимают участие в воспалительном процессе, в аллергических реакциях, они обеспечивают кровоток в сосудах и участвуют в росте новых капилляров. Регулируют свёртываемость крови, способны к фагоцитозу.
- Эозинофилы отвечают за противовоспалительное, антимикробное действие и антипаразитную защиту, способны к фагоцитозу.
- Нейтрофилы осуществляют фагоцитоз бактерий и тканевых обломков.
- Лимфоциты обеспечивают иммунный ответ организма, способны распознавать и уничтожать антигены.
- Моноциты в тканях превращаются в макрофаги, способны очищать кровь от физических агентов и инородных клеток.
Классификация заболевания
Именно функции лейкоцитов при диагностировании лейкоцитоза могут помочь верно определить болезнь, которая вызвала повышение количества этих клеток. Иногда повышенный лейкоцитоз вызван не инфекцией или воспалением, а процессами в организме, связанными с нормальной жизнедеятельностью. Поэтому следует выделить два типа лейкоцитоза.

Физиологический или реактивный лейкоцитоз. Возникает на фоне нормальной жизнедеятельности. Наблюдается при смене физической активности, после приёма пищи, тренировки, стрессе, физической нагрузке, при переохлаждении или жаре и так далее.
Это быстрое и кратковременное увеличение числа лейкоцитов в крови, которое не связано с заболеванием. Именно по этой причине существует требование сдавать кровь на анализ с утра натощак, так как приём пищи вызывает кратковременное проявление повышенного лейкоцитоза.
Патологический лейкоцитоз.
Указывает на наличие в организме воспалительного процесса или инфекционного заболевания. Но также причины могут носить неинфекционный характер, в случае попадания в организм некоторых веществ. Токсины, ферменты бактерий, продукты распада тканей, гормоны и так далее.

Существует также классификация заболевания по виду кровяных телец, которые обусловили увеличение общего числа лейкоцитов в крови.
Нейтрофильный лейкоцитоз
Вызывается хроническими воспалениями, болезнями крови или острыми инфекциями. Зрелые нейтрофилы не сразу поступают в кровоток, а накапливаются в костном мозге. Из всего имеющегося объёма нейтрофилов лишь 1–2 процента поступают в кровоток.
Но и они в большинстве своём прикрепляются к стенкам сосудов, а не циркулируют по крови.
Таким образом, в организме всегда есть запас нейтрофилов, чтобы моментально отреагировать в случае появления очагов воспаления, когда клетки начинают перемещаться к очагам воспаления, чтобы выполнить свои функции.
Этим объясняется возможность мгновенного увеличения числа нейтрофилов в крови и возникает нейтрофильный лейкоцитоз. В момент появления очагов воспаления, сначала в кровь поступают лейкоциты, находящиеся у стенок сосудов, затем происходит выход в кровоток клеток из резерва костного мозга.

Происходит усиленное образование новых нейтрофилов за счет предшественников. Если очаги воспаления не нейтрализованы, то возможен выброс в кровоток не до конца созревших клеток.
Нейтрофильный лейкоцитоз является наиболее часто встречающимся видом этого заболевания.
Эозинофильный лейкоцитоз
Возникает при аллергических реакциях, дерматозах, а также при паразитарных поражениях – гельминтозах.
Эозинофилы в большинстве своём располагаются в костном мозге. Небольшой процент их циркулирует в крови и при возникновении воспаления они уходят в очаг воспаления. Таким образом, их количество в крови в начале воспаления падает и остаётся сниженным
довольно долгое время. Повышение эозинофилов в крови происходит за счет выброса их из резервного хранилища.

Базофильный лейкоцитоз
Наблюдается во второй половине беременности, а также при снижении выработки гормонов щитовидной железы, при лейкозе. Когда речь идёт о беременности, базофильный лейкоцитоз в большинстве случаев является физиологическим и не требует вмешательства. Однако он требует наблюдения.
Лимфоцитарный лейкоцитоз
Причиной являются некоторые острые заболевания, такие как коклюш, и хронические – туберкулёз, вирусный гепатит, сифилис.
Моноцитарный лейкоцитоз
Встречается довольно редок. Причинами могут быть злокачественные опухоли, некоторые бактериальные инфекции, саркоидоз – не до конца изученное заболевание.
Симптомы болезни
Хотя, лейкоцитоз не является болезнью, а лишь реакцией организма на болезнь, у него имеются ряд внешних признаков. Если вы замечаете у себя или своего ребёнка подобные симптомы, то следует обратить на это внимание и пройти обследование у врача.
Симптомы лейкоцитоза:
- ничем не обусловленное недомогание, усталость;
- повышение температуры;
- ночное потоотделение;
- спонтанно появляющиеся кровоподтёки или гематомы, даже при небольших ушибах;
- боли в руках и ногах или брюшной полости;
- затруднённое дыхание;
- снижение аппетита;
- потеря веса;
- обмороки или головокружение;
- ухудшение зрения.
Боли в руках
Все эти симптомы характерны при повышенном лейкоцитозе как у детей, так и у взрослых.
Нужно особо выделить лейкоцитоз у детей. Поскольку дети очень активны, много двигаются и играют, то уровень лейкоцитов в крови у них намного больше, чем у взрослых.
У новорожденного ребёнка в первый месяц жизни количество лейкоцитов достигает 30/мкл. Это физиологический лейкоцитоз, связанный с периодом адаптации новорождённого к окружающей его среде. К возрасту 7–12 лет условная норма лейкоцитов в крови ребёнка становится такой же, как у взрослого человека.
Что может стать причиной, вызывающей лейкоцитоз у детей? Отсутствие нормального питания, простудные или инфекционные заболевания, слишком большие для ребёнка физические нагрузки, стрессовые ситуации.
Не следует оставлять без внимания симптомы лейкоцитоза у ребенка. В идеале, диагностика лейкоцитоза у малышей должна проводиться постоянным лечащим врачом, который наблюдает ребенка с рождения и может определить повышенный лейкоцитоз в динамике.

Консультация педиатра
Устранение причин
Как уже говорилось, этот недуг не является болезнью сам по себе, если это не лейкоз, называемый в простонародье раком крови. Лейкоцитоз является ответом иммунной системы организма на вторжение инфекции. И устранять необходимо причины, которые его спровоцировали.
При диагностике и выявлении причин лейкоцитоза проводится соответствующее лечение. По анализу изменений количества белых клеток в крови можно понять, насколько это лечение эффективно. Умеренный лейкоцитоз говорит о том, что больной близок к выздоровлению, тогда как неизменно повышенный лейкоцитоз может свидетельствовать о том, что это лечение неэффективно и его следует изменить.
Если этот недуг не диагностируется и болезнь, которая его вызвала, не лечится должным образом, то через некоторое время количество лейкоцитов в крови падает, поскольку заболевание переходит в хроническое состояние. Такое хроническое заболевание становится трудно диагностировать.
serdechka.ru
Нейтрофильный лейкоцитоз у животных
В случае острой инфекции кроветворный аппарат выдвигает прежде всего нейтрэфилов, чтобы использовать протеолитические и окислительные ферменты. Таким образом, в ответ на токсическое раздражзние создаётся резкая нзйтрэфялия, которая влечёт за собой лимфопению и анэозинофллию с выраженным гиперлейкоцитозом. Нейтрофилия со сдвигом ядра и гиперлейкоцитозом указывает на крайне резкое усиление ферментативных процессов в крови.
Этой начальной стадии борьбы с инфекцией Шиллинг дал название фазы нейтрофильной защиты. Она характеризуется резкой нейтрофилией с регенеративным сдвигом ядра, постепенно растущим гиперлейкоцитозом, уменьшением эозинофилов, иногда до полного их исчезновения, выраженной лимфопенией и уменьшением моноцитов. Все характерные черты этого типа передаёт следующая гемограмма лошади (крупозная пневмония).
Нейтрофилию с гиперрэгенеративными сдвигами обнаруживают при тяжёлых, нередко заканчивающихся смертью инфекциях, например, при сапе, контагиозной плевропневмонии, перипневмонии крупного рогатого скота, при мытз, тяжелых фарингитах, роже свиней, энзоотической пневмонии поросят, чуме собак и многих других инфекционных болезнях.
Нейтрофилию с простым сдвигом обнаруживают при хронических вирулентных, скрыто протекающих инфекциях (хроническом сапе, иногда туберкулёзе), при столбняке, при инфекционном энцефаломиэлите, лёгких процессах нагноения, лёгких формах инфекций.
При оценке нейтрэфилии необходимо учитывать её степень, величину сдвига, степень гиперлейкоцитоза, число эозинофилов и лимфоцитов. Уменьшение нейтрэфилии, связанное с ослаблением сдвига, появлением эозинофилов и увеличением лимфоцитов, при ограничении гиперлейкоцитоза является благоприятным симптомом. Наоборот, всякое усиление сдвига, исчезновение последних эозинофилов, углубление лимфопении указывает на усиление болезненного процесса.
Нейтрофилия при острых инфекциях указывает на угнетение костного мозга и ослабление процессов регенерации. Являясь следствием недостаточности костного мозга, она представлять собой прогностически неблагоприятный симптом. Однако не следует забывать, что существует ряд инфекций нейтро-пеничзского типа, протекающий со сдвигом ядра. Сюда относятся чума свиней, инфлуэнца лошадей.
Лиифэцитоз. Будучи антагонистами нейтрофилов, лимфоциты определяют собой характер лейкоцитарной формулы у некоторых видов домашних животных, сообщая ей столь характерную неустойчивость. В результате целый ряд чисто физиологических состояний, как, например, лёгкое раздражение лимфоцитарной системы при движении, процессе пищеварения, конституциональные особенности организма, отражается прежде всего на этой группе, создавая ясный лимфоцитоз. Патологические лимфоцитозы наблюдаются очень часто.
По теории Бергеля, лимфоциты являются орудием самозащиты организма против врздных липоидов, поступаю дих извне или образующихся эндогенно в результате распада клеток. Как бы то ни было, некоторые инфекции довольно часто протекают с лимфоцитозом; сюда относятся: туберкулёз, чума свиней, инфекционная анемия и инфлуэнца лошади, брюшной тиф и сифилис человека. Этого рода лимфоцитозы имеют серьёзное диагностическое значение, так как дают возможность диференцировать инфлуэнцу от крупозной пневмонии, чуму свиней от рожи. Стойкие лимфоцитозы в районах распространения инфекционной анемии возбуждают серьёзные подозрения на заражение обследованной лошади.
Кроме того, лимфоцитозы наблюдали у лошадей при пироплазмозе, при ожогах, иногда при хронических катарах желудочно-кишечного тракта.
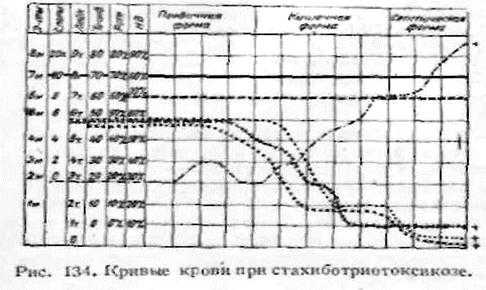
Очень резкий лимфоцитоз (относительный) с повышением количества лимфоцитов до 80—90—95% при одновременном падении нейтрофилов и других гранулоцитов и резкой лейкопении — важный признак всех тяжело протекающих форм стахиботриотоксикоза.
Противоположное лимфоцитозу состояние — лимфоцитопения — при резком, увеличении абсолютного количества лейкоцитов является обыкновенным спутником нейтрофилий. Повышение процентного содержания эозинофилов
Также отражается на количестве лимфоцитов, создавая при резких эозинофилиях довольно значительные лимфоцитопении.
По большей части они представляют собой «кажущееся» явление, так как абсолютное их: количество, вследствие резкого-гиперлейкоцитоза, оказывается даже увеличенным; с точки зрения прогноза лимфоцитоз представляет собой довольно серьёзный симптом, правильная оценка которого требует большого опыта. При инфекциях, протекающих с нейтрофилиями, нарастание числа лимфоцитов с одновременным ослаблением сдвига;и уменьшением гиперлейкоцитоза — благоприятный симптом, переход же лимфопении в лимфоцитоз — это уже сигнал выздоровления.
При инфекциях, протекающих с нейтропениями, например, инфлуэнце лошади, лимфоцитоз свидетельствует о типическом течении болезни. Часто при этом наблюдающиеся переходы от лимфоцитоза к лимфопениям указывают на развитие осложнений, секундарную инфекцию, т. е. являются уже неблагоприятным симптомом. При хроническом туберкулёзе лимфоцитоз; подчеркивает готовность организма к самозащите. Ослабление лимфоцитоза с усилением сдвига ядра указывает на ослабление самозащиты и повышение активности процесса.
veterinarua.ru
Лейкоцитоз
Лейкоцитоз — увеличение количества лейкоцитов в крови более 10 000 в 1 мкл, а при постоянно низком исходном уровне лейкоцитов (3000—5000 в 1 мкл) — до 8000—9000. Резкое увеличение количества лейкоцитов (более 20 000 в 1 мкл) нередко обозначают термином «гиперлейкоцитоз», который, как правило, сочетается со значительным сдвигом в лейкоцитарной формуле влево.
Нейтрофильный лейкоцитоз. В основе нейтрофильного лейкоцитоза лежат различные механизмы. Чаще он обусловлен увеличением продукции и (или) выхода лейкоцитов из костного мозга в кровь. При этом отмечается увеличение абсолютного количества лейкоцитов в сосудистом русле (абсолютный, или истинный, нейтрофильный лейкоцитоз). При ряде состояний, несмотря на повышение количества нейтрофилов в 1 мкл крови, их абсолютное содержание в сосудистом русле неизменно. Такой относительный нейтрофильный лейкоцитоз обусловлен перераспределением лейкоцитов в сосудистом русле с переходом значительного их количества из пристеночного (маргинального) пула в циркулирующий пул. Исключительно редко лейкоцитоз может быть связан с замедлением скорости выведения лейкоцитов из сосудистого русла (постспленэктомический лейкоцитоз). При ряде состояний лейкоцитоз обусловлен сочетанием нескольких патогенетических механизмов.
Эозинофильный лейкоцитоз обусловлен ускорением продукции и (или) выхода эозинофилов из костного мозга в кровь (см. Эозинофилия). Частой причиной эозинофильного лейкоцитоза являются аллергические реакции немедленного типа, в частности на лекарственные препараты и вакцины.
Базофильный лейкоцитоз, обусловленный увеличением продукции базофилов, — сравнительно редкий гематологический признак. Увеличение количества базофилов в крови может наблюдаться при микседеме, неспецифическом язвенном колите, аллергических реакциях, при беременности. В этих случаях число базофилов повышается незначительно и не приводит к существенному увеличению количества лейкоцитов. Часто содержание базофилов возрастает при хроническом миелолейкозе, что является прогностически неблагоприятным признаком.
Лимфоцитарный лейкоцитоз (лимфоцитоз) встречается при некоторых острых (коклюш, вирусный гепатит) и хронических инфекциях (туберкулез, сифилис, бруцеллез), при инфекционном мононуклеозе. Стойкий лимфоцитарный лейкоцитоз является характерным признаком хронического лимфолейкоза. Инфекционный лимфоцитоз протекает с выраженным увеличением количества лимфоцитов в крови, его механизмы окончательно не выяснены. При лимфоцитарном лейкоцитозе повышается абсолютное количество лимфоцитов в крови (абсолютный лимфоцитоз), что обусловлено увеличением поступления в кровь лимфоцитов из органов лимфоцитопоэза.
Моноцитарный лейкоцитоз (моноцитоз) встречается редко. Наблюдается при бактериальных инфекциях (например, при туберкулезе, бруцеллезе, подостром септическом эндокардите), а также при заболеваниях, вызванных риккетсиями и простейшими (при малярии, сыпном тифе, лейшманиозе), при злокачественных новообразованиях (раке яичников, молочной железы и др.), саркоидозе, диффузных заболеваниях соединительной ткани. Абсолютное количество моноцитов в крови увеличено у больных инфекционным мононуклеозом, а также у лиц с агранулоцитозом в фазе начавшегося выздоровления; стабильное повышение содержания в крови моноцитов характерно для хронических миеломоноцитарного и моноцитарного лейкозов. Прогностическое значение имеет повышение количества моноцитов при агранулоцитозе (указывает на начало регенерации кроветворения) и при миеломонобластном остром лейкозе (свидетельствует о рефрактерности к лечению).
medinfa.ru
