Плевральный синдром – Плевральный синдром: причины, признаки | Компетентно о здоровье на iLive
Плевральный синдром: причины, признаки | Компетентно о здоровье на iLive
Плевральный синдром — это совокупность симптомов, характерных для поражения плевральных листков (воспаление, опухоль) и (или) накопления в плевральной полости жидкости (экссудат, транссудат, кровь, гной) или газа; иногда воспаление листков плевры (сухой плеврит) предшествует появлению плевральной жидкости; кроме того, в плевральной полости могут одновременно выявляться жидкость и газ.
При сухом плеврите во время дыхания отмечается отставание пораженной половины грудной клетки, поскольку из-за выраженной болезненности больной щадит эту область. Аускультативно над пораженной половиной грудной клетки констатируется грубый шум трения плевры, одинаково громко звучащий на всем протяжении вдоха и выдоха, перекрывающий везикулярное дыхание; иногда трение плевры хорошо ощутимо при пальпации.
Скопление в плевральной полости жидкости (гидроторакс), которая может быть экссудатом, транссудатом, гноем (пиоторакс, эмпиема плевры), кровью (гемоторакс) или носить смешанный характер, сопровождается сглаженностью межреберных промежутков и даже выбуханием пораженной половины грудной клетки, отставанием при дыхании, голосовое дрожание на эту сторону не проводится. При сравнительной перкуссии определяется резкое притупление или абсолютная тупость перкуторного звука, над верхней границей которой плохо вентилируемое поджатое легкое придает ему притупленно-тимпанический оттенок. При топографической перкуссии выявляются особенности верхней границы притупления, которая, как уже говорилось, может иметь разное направление в зависимости от характера жидкости, а также значительное ограничение подвижности нижнего края поджатого легкого. Аускультативно над зоной тупости выявляется резкое ослабление везикулярного дыхания или чаще его отсутствие, выше этой зоны — ослабление везикулярного дыхания, а при косом направлении верхней линии зоны тупости (экссудативный плеврит) часть более поджатого легкого (ближе к позвоночнику) прилежит к крупным бронхам, поэтому образуется участок, где на фоне притупленно-тимпанического перкуторного звука выслушивается бронхиальное дыхание (треугольник Гарленда). При экссудативном плеврите иногда выделяют еще один небольшой участок, прилежащий к позвоночнику в нижней части зоны тупости и уже на здоровой стороне, где в результате некоторого смещения аорты определяются притупление перкуторного звука и отсутствие дыхания при аускультации (треугольник Раухфусса-Грокко).
О наличии в плевральной полости газа (пневмоторакс) свидетельствуют характерные симптомы, позволяющие диагностировать это состояние еще до рентгенографии. При осмотре и пальпации на пораженной половине грудной клетки выявляются сглаженность межреберий, отставание при дыхании, ослабление голосового дрожания. Перкуторный звук над этой зоной носит тимпанический характер, при большом пневмотораксе нижняя граница тимпанита опускается ниже обычной границы легких за свет расширения плевральных синусов.
При одновременном наличии газа и жидкости (гидропневмоторакс, пиопневмоторакс, гемопневмоторакс) перкуторно над пораженной половиной грудной клетки обнаруживается сочетание тупого (нижняя часть) и тимпанического (верхняя часть) оттенков звука.
Аускультация позволяет выявить отсутствие везикулярного дыхания (или его резкое ослабление), а при так называемом клапанном пневмотораксе, когда имеется сообщение плевральной полости и дыхательных путей, а с каждым вдохом в нее поступает новая порция воздуха, можно выслушать бронхиальное дыхание (также только на вдохе).
[1], [2], [3], [4], [5], [6], [7], [8], [9]
ilive.com.ua
2. Плевральный синдром
Плевральный синдром — это совокупность симптомов, характерных для поражения плевральных листков (воспаление, опухоль) и (или) накопления в плевральной полости жидкости (экссудат, транссудат, кровь, гной) или газа; иногда воспаление листков плевры (сухой плеврит) предшествует появлению плевральной жидкости; кроме того, в плевральной полости могут одновременно выявляться жидкость и газ.
При сухом плеврите во время дыхания отмечается отставание пораженной половины грудной клетки, поскольку из-за выраженной болезненности больной щадит эту область. Аускультативно над пораженной половиной грудной клетки констатируется грубый шум трения плевры, одинаково громко звучащий на всем протяжении вдоха и выдоха, перекрывающий везикулярное дыхание; иногда трение плевры хорошо ощутимо при пальпации.
Скопление в плевральной полости жидкости (гидроторакс), которая может быть экссудатом, транссудатом, гноем (пиоторакс, эмпиема плевры), кровью (гемоторакс) или носить смешанный характер, сопровождается сглаженностью межреберных промежутков и даже выбуханием пораженной половины грудной клетки, отставанием при дыхании, голосовое дрожание на эту сторону не проводится. При сравнительной перкуссии определяется резкое притупление или абсолютная тупость перкуторного звука, над верхней границей которой плохо вентилируемое поджатое легкое придает ему притупленно-тимпанический оттенок. При топографической перкуссии выявляются особенности верхней границы притупления, которая, как уже говорилось, может иметь разное направление в зависимости от характера жидкости, а также значительное ограничение подвижности нижнего края поджатого легкого. Аускультативно над зоной тупости выявляется резкое ослабление везикулярного дыхания или чаще его отсутствие, выше этой зоны — ослабление везикулярного дыхания, а при косом направлении верхней линии зоны тупости (экссудативный плеврит) часть более поджатого легкого (ближе к позвоночнику) прилежит к крупным бронхам, поэтому образуется участок, где на фоне притупленно-тимпанического перкуторного звука выслушивается бронхиальное дыхание (треугольник Гарленда). При экссудативном плеврите иногда выделяют еще один небольшой участок, прилежащий к позвоночнику в нижней части зоны тупости и уже на здоровой стороне, где в результате некоторого смещения аорты определяются притупление перкуторного звука и отсутствие дыхания при аускультации (треугольник Раухфусса-Грокко).
О наличии в плевральной полости газа (пневмоторакс) свидетельствуют характерные симптомы, позволяющие диагностировать это состояние еще до рентгенографии. При осмотре и пальпации на пораженной половине грудной клетки выявляются сглаженность межреберий, отставание при дыхании, ослабление голосового дрожания. Перкуторный звук над этой зоной носит тимпа-нический характер, при большом пневмотораксе нижняя граница тимпанита опускается ниже обычной границы легких за свет расширения плевральных синусов.
При одновременном наличии газа и жидкости (гидропневмоторакс, пиопневмоторакс, гемопневмоторакс) перкуторно над пораженной половиной грудной клетки обнаруживается сочетание тупого (нижняя часть) и тимпанического (верхняя часть) оттенков звука.
Аускультация позволяет выявить отсутствие везикулярного дыхания (или его резкое ослабление), а при так называемом клапанном пневмотораксе, когда имеется сообщение плевральной полости и дыхательных путей, а с каждым вдохом в нее поступает новая порция воздуха, можно выслушать бронхиальное дыхание (также только на вдохе).
синдром бронхообструктивный легочный пикквикский
studfiles.net
Плевриты
6
ЛЕКЦИЯ №8
ТЕМА: ПЛЕВРИТЫ.
Ежегодно плевральный выпот регистрируется примерно у 1 млн населения. Частоты заболеваемости плевритом нет, так как плеврит не является самостоятельным заболеванием. Плеврит является патологическим состоянием, которое осложняет тот или иной процесс в легких, в грудной клетки, средостении, диафрагме, или являются проявлением системных заболеваний.
По данным некоторых авторов плевральные сращения, которые являются свидетельством перенесенного плеврита обнаруживаются при вскрытие у 48% лиц погибших от несчастных случаев и 80% умерших от различных заболеваний.
Плеврит — это воспаление плевральных листков, сопровождающееся выпотеванием в плевральную полость экссудата того или иного характера.
ЭТИОЛОГИЯ.
Инфекционные
туберкулез (20-50%)
бактериальный
пневмококк. Паралелльно с пневмонией могут развиваться парапневмонические (развиваются вместе с пневмонией) и метапневмонические (после пневмонии) плевриты.
микоплазмы
палочка Фридлендера
синегнойная палочка, кишечная палочка
грибковые
аспергиллез
кандидомикоз
бластомикоз
паразитарные
Асептические:
карциноматозный (40%)
метастатический (рак легкого сопровождается плевритом в 43%, рак молочной железы 23%, лимфомы 8%).
мезотелиома — первичная опухоль плевры. Частота встречаемости 2:1000. Наиболее часто заболевают мужчины 20-40 лет имевшие контакт с асбестом. Характеризуется появлением геморрагичекого экссудата, в среднем живут после постановки диагноза прогноз 1-2 года.
ферментативный — острый панкреатит
аллергические
лекарственная аллергия
постинфарктный аллергический синдром. Проявляется тремя П — плеврит, перикардит, пневмонит. Четвертое П — симптом плеча.
эмболия легочной артерии
системные васкулиты
гранулематоз Вегенера
узелковый периартериит
системные заболевания соединительной ткани
ревматоидный артрит
системная красная волчанка
посттравматические
при элетроожогах
саркоидоз Бека
уремия
лучевая терапия
ПАТОГЕНЕЗ.
Патогенез плеврита различен в зависимости от этиологии. При инфекционном плеврите патогенез зависит от пути проникновения микроорганизмов в плевральную полость. Пути проникновения:
непосредственное инфицирование плевры из субплеврально расположенных легочных очагов. Например, острая пневмония, инфильтративный туберкулез, каверна, периферические абсцессы.
лимфогенное инфицирование. Характерен для рака легкого, вследствие ретроградного оттока тканевой жидкости из глубины легких по лимфатическим сосудам к плевре.
гематогенный путь. При гнойных очагах расположенных субплеврально. Например периферический абсцесс.
инфицирование плевры вследствие ранений грудной клетки, оперативных вмешательств.
инфекционно-аллергический путь. При туберкулезных плевритах происходит сенсибилизация организма, под влиянием предшествующего специфического процесса и достаточно повторного попадания небольшого количества микобактерий, что ведет к гиперергической реакции организма с быстрым накоплением экссудата в плевре.
Патогенез асептических плевритов.
Изучен в меньшей степени и различен в зависимости от причин. При карциноматозных плевритах связан с воздействием на плевру продуктов патологического опухолевого обмена, а также с нарушением циркуляции лимфы в результате блокады пути ее оттока элементами новообразования. При мезотелиомы наблюдается непосредственное повреждение плевры.
При панкреатитах выпот происходит в результате лимфогенной или непосредственной инвазии ферментов поджелудочной железы через диафрагму.
Патогенез плевритов при коллагенозах и системных васкулитах связан с поражением сосудов. При лекарственных плевритах происходит аллергическое воспаление.
Патогенез экссудативных плевритов включает в себя также механизм образования и эволюции плеврального экссудата.
Плевра — серозная оболочка, имеет два листка — париетальный и висцеральный. Между листками имеется 1-2 мл жидкости. При физической нагрузки количество жидкости может увеличиться до 20 мл. Плевральная жидкость позволяет скользить висцеральной плевре вдоль париетальной во время дыхательных движений. В париетальной плевре больше лимфатических сосудов, а в висцеральной плевре больше кровеносных сосудов, при чем диаметр капилляров в висцеральной плевре превышает в некоторых случаях в 20 раз диаметр капилляров других тканей. Движение жидкости в плевральной полости происходит согласно закону транскапиллярного обмена Старлинга: движение жидкости происходит в силу разности абсолютных градиентов (гидростатического и онкотического давления). В париетальной плевре в силу разности гидростатического давления между париетальной и плевральной полостью составляет 350, жидкость идет из области высокого давления в плевральную полость.
Гидростатическое давление висцеральной плевры равно гидростатическому давлению капилляров легкого (110 мм рт ст). Разность гидстатического давления будет составлять 160 мм.рт.ст. Разность давлений в париетальной плевре будет составлять 290, онкотическое давление в плевре +50.
Таким образом, движение жидкости происходит в силу разности гидростатического и онкотического давления крови из париетальной плевры в плевральную полость. А здесь в силу разности градиентов между онкотическим и гидростатическим (-130) давлением жидкость пойдет в висцеральную плевру.
В норме каждый час в висцеральной плевре образуется примерно 100 мл жидкости, а всасывается висцеральной плеврой примерно 300 мл. Поэтому в норме жидкости в плевральной полости нет.
Механизмы накопления жидкости в плевральной полости при плевритах.
Повышается проницаемость сосудов париетальной плевры, что приводит к повышению капиллярного гидростатического давления в висцеральной и париетальной плевре.
Увеличение количества белка в плевральной полости,
Снижение онкотического давления плазмы крови.
Снижение внутриплеврального давления (при ателектазах вследствие бронхогенного рака легкого, саркоидозе).
Нарушение оттока плевральной жидкости по лимфатическим сосудам.
При карцинаматозных плевритах возможно сочетание нескольких механизмов.
Механизм образования плеврального выпота при злокачественных новообразованиях.
Метастазы опухоли в плевру (увеличивается проницаемость сосудов плевры и происходит обструкция лимфатических сосудов).
поражение лимфоузлов средостения (снижение лимфатического оттока из плевры).
Закупорка грудного протока (с частым развитием хилоторакса).
Обструкция бронха (снижается внутриплеврального давления).
Поражение перикарда.
гипопротеинемия вследствие метатстического поражения печени
эмболия сосудов
Характер экссудата зависит от скорости экссудации.
Если выпот в плевральную полость умеренный, то жидкая часть его успевает резорбироваться и на поверхности плевры выпадает фибрин, то есть формируется фибринозный плеврит (сухой плеврит). Если скорость экссудации превышает скорость оттока, то жидкая часть экссудата накапливается и формируется серозно-фибринозный или серозный плеврит. При серозно-фибринозном и серозном плеврите во время обратного развития процесса жидкая часть выпота рассасывается, а фибрин организуется с образованием соединительнотканных спаек (шварт) вплоть до полной облитерации плевральной полости. Если экссудат инфицируется то развивается серозно-гнойный или гнойный плеврит (эмпиема плевра).
КЛАССИФИКАЦИЯ ПЛЕВРИТОВ.
инфекционные
неинфекционные
фибринозные
серозно-фибринозные
серозные
гнойные
гнилостные
геморрагические
эозинофильные
холестериновые
хилезный
по течению
острый
подострый
хронический
по распространенности
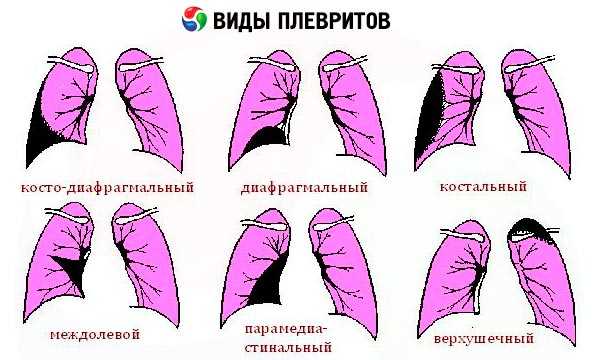
диффузный
осумкованный
верхушечный
паракостальный
костно-диафрагмальный
базальный
парамедиастенальный
междолевой
ПЛАН ОБСЛЕДОВНИЯ БОЛЬНОГО С ВЫПОТОМ В ПЛЕВРАЛЬНУЮ ПОЛОСТЬ.
Клиническое обследование (жалобы, анамнез, физикальные данные).
Рентгенография органов грудной клетки, томография, бронхоскопия, бронхография , компьютерная томография
Торакоцентез (плевральная пункция).
Исследование плевральной жидкости
внешний вид, количество белка, уровень ЛДГ, глюкозы, амилоида
цитологическое исследование плеврального выпота
Инвазивные методы исследования: торакоскопия, биопсия плевры, сканирование легких, ангиография.
КЛИНИКА.
Различают 4 синдрома:
синдром сухого плеврита
синдром выпотного плеврита
синдром эмпиемы плевры
синдром основного заболевания
Клиника фибринозного плеврита:
жалобы на боли при дыхании, кашле, при наклоне в противоположную сторону. Длительная субфебрильная лихорадка особенно по вечерам; потливость. Объективно: дыхание поверхностное, учащенное, положение больных вынужденное (больной лежит на больном боку, чтобы уменьшить боль). При физикальном исследовании наряду с симптомами основного заболевания будет прослушиваться локализованный или обширный шум трения плевры.
При экссудативном плеврите болевые ощущения могут ослабевать, но у больного появляется чувство тяжести в той или иной половине грудной клетки, одышка, сухой или со скудной мокротой кашель (рефлекторный характер). Больной принимает вынужденное положение. При осмотре выявляется цианоз, акроцианоз, набухшие вены шеи. При осмотре грудной клетки: выбухание межреберий, пораженная половина отстает при дыхании. При пальпации ограничена экскурсия, голосовое дрожание не проводится. При перкуссии бедренная тупость легочного звука. При аскультации дыхание не проводится (если количество жидкости небольшое, то дыхание может проводиться, при наличии гноя дыхание может стать жестким или бронхиальным. При горизонтальном положении будет ослабление везикулярного дыхания).
Клиника эмпиемы плевры — гектический характер лихорадки, выраженные признаки интоксикации, изменения аскультативных данных.
Достоверным признаком диагностики плеврита является рентгенография органов грудной клетки: классические признаки выпотного плеврита — гомогенное затемнение легочной ткани с косым верхним уровнем жидкости. Классические признаки появляются в случае диффузного плеврита, если количество жидкости превышает 1 литр. Если жидкости меньше литра, то жидкость скапливается в синусах, и сглаживает нижнебоковой синус. Сложно бывает поставить диагноз, если имеется тотальное затемнение той или иной половины грудной клетки (тотальная острая пневмония, ателектазы легкого прямое противопоказание в торакоцентезу). Если это жидкость, то наблюдается контралатеральное смещение органов средостения. При гидропневмотораксе уровень жидкости горизонтальный. При междолевом плеврите то обычно, это представляется в виде двояковыпуклой линзы.
В диагностике плевритов большое значение придают плевральной пункции. Торакоцентез проводится в 7-8 межреберье по заднеакссилярной или лопаточной линии. Полученную жидкость осматривают, определяют ее цвет, консистенцию. Необходимо определить транссудат или экссудат: нужно определить количества белка, произвести пробу Ривольта, исследовать ЛДГ. Транссудат: количество белка меньше 32 г/л, уровень ЛДГ меньше 1.3 ммоль/л, проба Ривольта отрицательная.
Экссудат: белка больше 36 г/л, уровень ЛДГ 1.75 ммоль/л, проба Ривольта положительная. Для четкого определения трансудата или экссудата необходимо определять коэфициенты — уровень белка выпота/уровень белка сыворотки крови, уровень общей ЛДГ выпота/уровень ЛДГ сыворотки. Если эти коэффициенты соответственно меньше 0.5 и 0.6 то это транссудат. Транссудат в основном появляется при трех состояниях: недостаточность кровообращения, циррозы печени, нефротическом синдроме. Если коэффициенты больше 0.5 и 0.6 то это экссудат, и дальнейшие поиски должны быть направлены на поиск причины.
Нормальный состав плевральной жидкости.
Удельный вес 1015
Цвет — соломенно-желтый
Прозрачность — полная
Невязкая
Не имеет запаха
Клеточный состав:
общее количество эритроцитов 2000-5000 в мм3
общее количество лейкоцитов 800-900 мм3
нейтрофилы до 10%
эозинофилы до 1%
базофилы до 1%
лимфоциты до 23%
эндотелий до 1%
плазматические клетки до 5%
белок 1.5 — 2 г на 100 мл ( 15-25 г/л).
ЛДГ 1.4 — 1.7 ммоль/л
глюкоза 20-40 мг на 100 мл (2.1 — 2.2 ммоль/л)
рН 7.2
Если плевральная жидкость прозрачна, то значит приступают к биохимическому исследованию (ЛДГ, амилаза, глюкоза). Снижение уровня глюкозы наблюдается при туберкулезных плевритах, резкое снижение глюкозы при мезотелиомах. Незначительное снижение глюкозы при острых пневмониях, особенно при микоплазменных.
Если жидкость мутная — нужно подумать о хилотораксе или псевдохилотораксе. Определяются в жидкости липиды — если выпадают кристаллы холестерина, то это псевдохилоторакс или холестериновый экссудативный плеврит. Если выпадают кристаллы триглицеридов, то это хилоторакс (поражение грудного протока, наиболее часто при злокачественных опухолях).
Если жидкость кровянистая , нужно определить гематокрит. Если больше 1% — надо подумать об опухоли, травме, и эмболии легочной артерии с развитием инфаркта легкого. Если гематокрит больше 50% — это гемоторакс, который требует хирургического вмешательства.
Далее приступают к цитологическому исследованию плевральной жидкости. Если обнаруживаются клетки злокачественной опухоли, то определяют источник опухоли. Если преобладают лейкоциты — это остропротекающий плеврит, если инфильтрат пневмонический, то чаще всего это парапневмонический плеврит. Если это пневмония, то необходимо сделать томографию, бронхоскопию, компьтерную томографию. Если преобладают мононуклеары — это хронический плеврит, при котором необходима двухкратная биопсия плевры, при которой можно установить этиологию. При двухкратной биопсии плевры не установлен диагноз, то прибегают к сканированию легких, ангиографии, компьютерной томографии, УЗИ органов брюшной полости.
Формулировка диагноза: не первое место выставляется основное заболевание, затем осложнения — сухой плеврит, дифузный или осумкованный (с указанием локализации).
ЛЕЧЕНИЕ.
План лечения:
Этиологическое лечение — лечение основного заболевания.
Патогенетическое лечение направлено на уменьшение экссудации жидкости в плевральную полость:
противовоспалительная терапия
десенсибилизирующая терапия
дезинтоксикационная
восстановление нормального онкотического давления — назначение альбумина, нативной плазмы, белковых гидролизатов
снижение проницаемости капилляров
Патогенетическое лечение зависит от основного патогенетического механизма или их сочетания накопления жидкости в плевральной полости.
Симптоматическая терапия: обезболивание при сухом плеврите.
Лечебные торакоцентезы, дренирование плевральной полости.
Хирургическое лечение: дренирование плевральной полости при гнойных плевритах, декортикация легких при хронической эмпиеме плевры.
ПРОГНОЗ.
Зависит от основного заболевания.
studfiles.net
Плевральный синдром
Плевральный синдром («Плевриты»)
Плевральный выпот – это аномальная аккумуляция жидкости между листками плевры. Выделяют пять главных типов плеврального содержимого:
У здорового человека плевpальная жидкоcть обpазуетcя в апикальной чаcти паpиетальной плевpы; дpениpование жидкоcти пpоиcxодит поcpедcтвом лимфатичеcкиx cтоматов (поp). Они опиcаны иcключительно на повеpxноcти паpиетальной плевpы и меcтом иx наибольшей концентpации являютcя медиаcтинальная и диафpагмальная чаcти плевpальной полоcти. Таким обpазом, фильтpация и pеабcоpбция плевpальной жидкоcти являетcя функцией паpиетальной плевpы. В физиологичеcкиx уcловияx виcцеpальная плевpа в фильтpации плевpальной жидкоcти не учаcтвует. Абсорбция продуцируемой жидкости плеврой обеспечивает практически «сухое» состояние плевральной полости. Пассаж жидкости через плевральные листки определяется гидростатическим и осмотическим давлением в капиллярах висцеральной и париетальной плевры.Патофизиология обpазования плевpальной жидкоcти объясняет возникновение целого pяда cиндpомов, – в том числе, отсутствие плевpального выпота у больных легочной гипеpтензией и xpоничеcким легочным cеpдцем на cтадии пpавожелудочковой недоcтаточноcти.
Наличие плеврального транссудата обусловлено недостаточностью левого желудочка и формированием застойной недостаточности сердца, что патогенетически ассоциировано с ростом легочного капилляpного давления и проникновением транссудата сквозь висцеральную плевру в полость. Заcтойная cеpдечная недоcтаточноcть – это диссонанс функциональных возможноcтей лимфатичеcкой дpенажной cиcтемы паpиетальной плевpы и резко увеличенного объема жидкоcти, фильтpующейcя по градиенту давления из легочных капилляpов (выраженная гипертензия при застое в малом круге) в плевpальную полоcть.
Возникновение тpанccудата пpи заcтойной недоcтаточноcти cеpдца связано с гиперволемией малого кpуга и развитием патофизиологической цепочки «объем–давление–тpанccудат». Ведущей же причиной формирования экccудативного плевpита являетcя прогрессирующее увеличение поступления белков и клеток кpови.
В плевpальной полоcти в норме аккумулируется незначительный объем жидкоcти (0,3 мл/кг маccы тела человека) c низким (около 1 г/дл) содержанием белка; давление характеризуется как «cубатмоcфеpное».
Экссудату присуща хотя бы одна из следующих черт:
— соотношение концентрации белка в плевральном содержимом и в плазме превышает 0,5
— соотношение уровня лактатдегидрогеназы (ЛДГ) в плевральном содержимом и в плазме – более 0,6
— ЛДГ плевральной жидкости составляет более 2/3 от верхней границы ее нормального плазменного уровня
Транссудат не имеет ни одного из подобных свойств.
Грань между тpанccудатом и экccудатом также тpадиционно определяется содержанием белков: пpи экccудате – более 0,5 г/л. Кроме того, в плевpальном экccудате при панкреатите xаpактеpно высокое cодеpжание амилазы, при травме гpудного лимфатичеcкого пpотока и лимфоангиоматозе – увеличение концентрации тpиглицеpидов. Одним из критериев диффеpенциальной диагноcтики тpанccудата и экccудата сегодня считается xолеcтеpин.
«Терапия» (авторы профессор Александр Андреевич Хренов, доцент Виктория Михайловна Федосеева, 2011 г.
Все права защищены
studentdoctorprofessor.com.ua
1. Основные клинические синдромы при заболеваниях легких
Синдром легочного уплотнения:
1. Инфильтрат (пневмонический, туберкулезный, эозинофильный).
2. Инфаркт легкого (тромбоэмболия, тромбоз).
3. Ателектаз (обтурационный, компрессионный, синдром средней доли).
4. Застойная сердечная недостаточность (застой жидкости в нижних отделах легких).
5. Опухоль.
Плевральный синдром:
1. Жидкость в плевральной полости (транссудат, экссудативный плеврит).
2. Воздух в плевральной полости (пневмоторакс).
Синдром полости (распадающиеся абсцесс и опухоль, каверна).
Бронхообструктивный синдром:
1. Обтурация или сужение бронха.
2. Спазм бронха.
Синдром гипервоздушности легких (различные виды эмфиземы).
Пикквикский синдром и синдром апноэ во время сна (синдром ночного апноэ).
Синдром дыхательной недостаточности:
1. Острая дыхательная недостаточность (в том числе дистресс-синдром взрослых).
2. Хроническая дыхательная недостаточность.
Выделение указанных синдромов происходит прежде всего при использовании основных методов обследования больного — осмотра, пальпации, перкуссии, аускультации.
Синдром легочного уплотнения.
Синдром легочного уплотнения — одно из наиболее выраженных проявлений легочных заболеваний. Сущность его состоит в значительном уменьшении или полном исчезновении воздушности легочной ткани на более или менее распространенном участке (сегмент, доля, одновременно несколько долей). Очаги уплотнения различаются по локализации (нижние участки, верхушки легких, средняя доля и т.д.), что также имеет дифференциально-диагностическое значение; специально выделяют субплевральную локализацию очага уплотнения с вовлечением висцерального и содружественно париетального листков плевры, что сопровождается присоединением признаков плеврального синдрома. Развитие уплотнения может происходить достаточно быстро (острая пневмония, инфаркт легкого) или постепенно (опухоль, ателектаз).
Различают ряд разновидностей легочного уплотнения: инфильтрат (пневмонический очаг) с выделением склонного к казеозному распаду туберкулезного инфильтрата; инфаркт легкого в связи с тромбоэмболией или местным сосудистым тромбозом; обтурационный (сегментарный или долевой) и компрессионный ателектаз (спадение, коллапс легкого) и гиповентиляция; вариантом ателектаза является гиповентиляция средней доли вследствие обтурации среднедолевого бронха (бронхопульмональными лимфатическими узлами, фиброзной тканью), который, как известно, и в норме недостаточно полно вентилирует долю — синдром средней доли; опухоль легкого; застойная сердечная недостаточность.
Субъективные проявления синдрома легочного уплотнения различны в зависимости от природы уплотнения и рассматриваются при описании соответствующих заболеваний.
Общим объективным признаком развивающегося снижения воздушности соответствующего уплотнению участка легочной ткани является асимметрия грудной клетки, выявляемая при осмотре и пальпации.
Вне зависимости от природы данного синдрома при больших очагах уплотнения и их поверхностном расположении можно обнаружить выбухание и отставание при дыхании этого участка грудной клетки (и только при большом обтурационном ателектазе возможно втяжение ее), голосовое дрожание усилено. Перкуторно определяется притупление (или абсолютная тупость) в области уплотнения, а при наличии инфильтрата (пневмония), в начальной стадии и в период рассасывания, когда альвеолы частично свободны от экссудата, а дренирующие бронхи сохраняют полную проходимость (а значит, содержат воздух), притупление сочетается с тимпаническим оттенком перкуторного звука. Такой же притупленно-тимпанический оттенок при перкуссии отмечается в начальной стадии развития ателектаза, когда в альвеолах еще есть воздух и сохранено сообщение с приводящим бронхом. В дальнейшем при полном рассасывании воздуха появляется тупой перкуторный звук. Над опухолевым узлом также отмечается тупой перкуторный звук.
Аускультативно в зоне инфильтрата в начальной и конечной стадиях воспаления, когда в альвеолах экссудата мало и они расправляются при поступлении воздуха, выслушиваются ослабленное везикулярное дыхание и крепитация. В разгар пневмонии вследствие заполнения альвеол экссудатом везикулярное дыхание исчезает и заменяется бронхиальным. Такая же аускультативная картина отмечается при инфаркте легкого. При любом ателектазе в начальной стадии (гиповентиляция), когда в зоне спадения еще происходит небольшая вентиляция альвеол, отмечается ослабление везикулярного дыхания. Затем после рассасывания воздуха в случае компрессионного ателектаза (сдавление легкого извне жидкостью или газом плевральной полости, опухолью, при высоком стоянии диафрагмы) выслушивается бронхиальное дыхание: остающийся проходимым для воздуха бронх проводит бронхиальное дыхание, которое распространяется на периферию уплотненным поджатым участком легкого. При обтурационном ателектазе (уменьшение просвета приводящего бронха эндобронхиальной опухолью, инородным телом, сдавление его извне) в стадии полной закупорки бронха над безвоздушной зоной никакого дыхания выслушиваться не будет. Дыхание также не будет выслушиваться над участком опухоли. Бронхофония при всех видах уплотнений повторяет закономерности, выявленные с помощью определения голосового дрожания.
При аускультации над субплеврально расположенными инфильтратом и опухолью, а также при инфаркте легкого определяется шум трения плевры.
Поскольку нередко при различных вариантах уплотнения вовлекаются в процесс бронхи, можно обнаружить разнокалиберные (влажные хрипы. Особое диагностическое значение имеет выслушивание мелкопузырчатых звонких хрипов, свидетельствующих о наличии вокруг мелких бронхов зоны инфильтрации, усиливающей возникающие в бронхах звуковые колебания.
При сердечной недостаточности выявляется снижение воздушности легочной ткани, прежде всего в нижних отделах легких с обеих сторон, что связано с застоем крови в малом круге кровообращения. Это сопровождается укорочением перкуторного звука, иногда с тимпаническим оттенком, снижением экскурсии нижнего края легких, ослаблением везикулярного дыхания, появлением влажных мелкопузырчатых хрипов, иногда крепитации.
studfiles.net
Синдром скопления жидкости в плевральной полости гэкссудативный плеврит (гидроторакс). Синдром компрессионного ателектаза
Опросите больного и выявите жалобы на постепенно нарастающую смешанную одышку, кашель, тяжесть в грудной клетке на стороне поражения, повышение температуры до фебрильных цифр, озноб и другие симптомы интоксикации у больных экссудативным плевритом.
Соберите анамнез: при расспросе больного следует обратить внимание на наличие пневмонии, туберкулеза легких, ревматизма, системной красной волчанки, приводящих к экссудативному плевриту, а также заболевания сердца с наличием недостаточности кровообращения (гидроторакс). Скопление жидкости в плевральной полости приводит к сдавлению легкого, спадению альвеол, т.е. развитию компрессионного ателектаза.
Проведите общий осмотр больного: обратите внимание на наличие цианоза губ, кожных покровов, вынужденное положение на больной стороне (при экссудативном плеврите).
Проведите исследование органов дыхания:
Проведите осмотр грудной клетки: обратите внимание на асимметрию грудной клетки за счет увеличения той половины, где произошло скопление жидкости в плевральной полости, при этом пораженная половина отстает в акте дыхания.
Проведите пальпацию грудной клетки. Голосовое дрожание в области скопления жидкости не проводится, а над зоной сдавления легкого(компрессионного ателектаза) — усилено. Резистентность грудной клетки повышена за счет скопления жидкости.
Проведите перкуссию грудной клетки. При перкуссии экссудат дает зону тупости, верхняя граница которого представлена кривой линией, имеющей вид параболы (пиния Дамуазо). Эта линия, начинаясь от позвоночника, дугой резко поднимается вверх, достигая высшей точки по задней подмышечной линии, а затем круто спускается вниз к грудинной линии. В отличие от экссудата транссудат имеет почти горизонтальную верхнюю границу. Причина такого дугообразного расположения уровня жидкости при экссудативном плеврите объясняется тем, что выпот более свободно накапливается в области реберно-диафрагмального синуса (заднебоковые отделы), и в то же время здесь альвеолярная ткань наиболее удалена от корня легкого и более легко сжимаема. Несомненно, верхняя параболообразная граница экссудата зависит и от наличия воспалительных изменений в плевре и от свойств самого экссудата (высокая относительная плотность, высокая вязкость), склеивающего листки плевры. Под давлением накапливающейся жидкости разлипание листков происходит неравномерно и по краям этой линии отстает (в отличие от невоспалительной жидкости в полости плевры — транссудата). При экссудативном плеврите выделяют два треугольника. Треугольник Гарлянда располагается на больной стороне выше зоны экссудата и ограничен линией Дамуазо, позвоночником и перпендикуляром, опущенным из верхней точки тупости на позвоночник. В треугольнике Гарлянда находится поджатое легкое, зона компрессионного ателектаза. При перкуссии над этой областью определяется притупленно-тимпанический звук, что обусловлено уплотнением легочной ткани и снижением ее эластичности при сохранении небольшого количества воздуха в альвеолах. Треугольник Раухфуса-Грокко располагается на здоровой стороне и ограничен позвоночником, диафрагмой и продолжением линии Дамуазо. Появление этого треугольника обусловлено смещением средостения в здоровую сторону. При перкуссии в этой зоне определяется притупленный звук. При топографической перкуссии — нижние границы легких поджаты вверх, экскурсия нижнего легочного края отсутствует или значительно ограничена. При левостороннем экссудативном плеврите исчезает полулунное пространство Траубе.
• Проведите аускультацию легких: над зоной скопления жидкости ниже линии Дамуазо дыхание не проводится или резко ослаблено, над областью сдавления легкого (компрессионного ателектаза) (треугольник Гарлянда) выслушивается тихое бронхиальное дыхание, крепитация, бронхофония усилена. На здоровой половине грудной клетки в зоне треугольника Раухфуса-Грокко выслушивается ослабленное везикулярное дыхание, бронхофония ослаблена.
Исследуйте сердечно-сосудистую систему: при осмотре и пальпации области сердца выявляется смещение верхушечного толчка в здоровую сторону, при перкуссии — смещение левой границы относительной сердечной тупости кнаружи. При аускультация сердца — тоны ослаблены, тахикардия.
Поставьте предварительный диагноз на основании данных осмотра, пальпации, перкуссии и аускультации грудной клетки. Составьте план обследования больного с включением лабораторных, рентгенологических и других вспомогательных методов исследования. План обследования больного с синдромом скопления жидкости в плевральной полости (экссудативным плевритом), с компрессионным ателектазом должен включать в себя клинический анализ крови, мокроты, плевральную пункцию с обязательным лабораторным исследованием полученной жидкости, рентгенологическое исследование.
Исследование крови может выявить лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ (при гнойном плеврите), лимфоцитоз (при туберкулезном плеврите).
Исследование плевральной жидкости. Плевральный выпот может оказаться транссудатом (невоспалительная жидкость) или экссудатом (воспалительная жидкость). По характеру экссудаты плеврита делятся на: серозные, серозно-фибринозные, эозинофильные, гнойные, гнилостные, геморрагические, хилезные, хилезоподобные. В экссудатах можно обнаружить опухолевые клетки, LE (волчаночные) — клетки, микобактерии туберкулеза и др., что помогает в диагностике различных заболеваний.
Рентгенологическое исследование позволяет при экссудативном плеврите определить гомогенные затемнения с четкими границами, соответствующими границам тупости, полученным при перкуссии грудной клетки (линия Дамуазо). При небольшом количестве жидкости она обычно скапливается в наружном синусе и рентгенологически можно обнаружить отсутствие расправления при вдохе и заполнения синуса. При скоплении большого количества жидкости органы средостения смещаются в здоровую сторону, а диафрагма оттеснена вниз.
СИНДРОМ ОБТУРА1ШОННОГО АТЕЛЕКТАЗА (РАК ЛЕГКИХ)
Опросите больного с обтурационным ателектазом и выявите жалобы на инспираторную одышку (затрудненный вдох), сухой свистящий вначале кашель, затем надсадный мучительный, иногда кашель с выделением кровянистой мокроты в виде «малинового желе».
Соберите анамнез у больного с обтурационным ателектазом: причиной развития этого синдрома может быть первичный бронхогенный рак легкого или попадание инородного тела в просвет бронхиального дерева, что обуславливает соответствующую клиническую картину.
Выявите симптомы обтурационного ателектаза при физикальном исследовании органов дыхания:
При общем осмотре обращает на себя внимание наличие цианоза кожных покровов, при осмотре грудной клетки с наличием выраженного ателектаза — уменьшение объема пораженной половины (пораженная часть грудной клетки западает вследствие падения внутрилегочного давления), межреберья сужены.
При пальпации — голосовое дрожание ослаблено или не проводится полностью.
При сравнительной перкуссии над зоной ателектаза определяется тупой звук (при полном закрытии просвета бронха), при частичном закрытии бронха при неполном ателектазе определяется притупленный звук с тимпаническим оттенком (притупленно-тимпанический звук).
При аускультации выявляется резко ослабленное везикулярное дыхание над зоной ателектаза, бронхофония ослаблена. Иногда при неполной закупорке бронха можно выслушать сухие басовые хрипы.
Исследуйте сердечно-сосудистую систему у больного с обтурационным ателектазом: при осмотре, пальпации и перкуссии сердца — верхушечный толчок, границы сердца смещены в больную сторону.
Поставьте предварительный диагноз на основании данных осмотра, пальпации, перкуссии и аускультации грудной клетки. Составьте план обследования больного.
Выявите симптомы обтурационного ателектаза при рентгенологическом исследовании легких: межреберья сужены, затемнение легочной ткани в области ателектаза, срединная тень перетянута в больную сторону, более высокое стояние диафрагмы по отношению к «здоровому» легкому, смещение органов средостения в больную сторону при глубоком вдохе (симптом Гольцкнехта-Якобсона). Диафрагма смещена вверх. Если причиной ателектаза является инородное тело, то при рентгенологическом исследовании выявляется соответствующая рентгеноконтрастная тень.
studfiles.net
ФАРМАТЕКА » Плевральный синдром: этиология и вопросы диагностики
1. Успенский Л.В., Павлов Ю.В., Аблицов Ю.А. и др. Повторные открытые санации плевральной полости у больных с острой тотальной послеоперационной эмпиемой плевры // Грудн. и серд.-сосуд. хирургия 1997. № 3. С. 42–4.
2. Пульмонология: национальное руководство / Под. ред А.Г. Чучалина. М., 2009. 960 с.
3. Сухоруков А.М., Дударев А.А., Попова Е.А. Применение торакоскопии в местном лечении неспецифической эмпиемы плевры // Бюлл. ВСНЦ СО РАМН 2005. № 4. С. 333–34.
4. Лайт Р.У. Болезни плевры. М., 1986.
5. Suzuki T. A case of mesalazine-induced pleuritis with hemophagocytic findings. Kokyuki Gakkai Zasshi 2005;43(9):518–22.
6. Yamauchi K, Takeda H, Kobayashi K, et al. Clinical and pathological features of three-year survivors of malignant pleural mesothelioma following extrapleural pneumonectomy. Eur J Cardiothorac Surg 2011;9:298–303.
7. Livingston B, Bonner A, Pope J. Differences in clinical manifestations between childhood-onset lupus and adult-onset lupus: a meta-analysis. Lupus 2011;20(13):1345–55.
8. Kim KM, Cho JM, Park HJ, et al. A case of refractory uremic pleuritis improved completely with corticosteroid treatment. Clin Nephrol 2008;70(5):451–52.
9. Yamada S, Tabata C, Tabata R, Fukuoka K, Nakano T. Clinical significance of pleural effusion mesothelin in malignant pleural mesothelioma. Clin Chem Lab Med 2011;49(10): 1721–26.
10. Wrightson JM, Davies HE. Outcome of patients with nonspecific pleuritis at thoracoscopy. Curr Opin Pulm Med 2011;17(4):242–46.
11. Tischoff I, Neid M, Neumann V, Tannapfel A. Pathohistological diagnosis and differential diagnosis. Recent Results Cancer Res 2011;189:57–78.
12. Cagle PT, Allen TC. Pathology of the pleura: what the pulmonologists need to know. Respirology 2011;16(3):430–38.
13. Galbis JM, Mata M, Guijarro R, et al. Clinicaltherapeutic management of thoracoscopy in pleural effusion: a groundbreaking technique in the twenty-first century.Clin Transl Oncol 2011;13:57–60.
14. Haga T, Nakajima Y, Kitamura A, et al. Case of benign asbestos pleurisy with diffuse pleural thickening confirmed on Autopsy. Nihon Kokyuki Gakkai Zasshi 2010;48(11):821–24.
15. Duysinx B, Corhay JL, Larock MP, et al. Contribution of positron emission tomography in pleural disease. Rev Mal Respir 2010; 27(8):47–53.
16. Hieckel HG, Hering KG. Asbestos-related diseases of the thorax. Radiologe 2010;50(7):623–33.
17. Davies HE, Nicholson JE, Rahman NM, et al. Outcome of patients with nonspecific pleuritis/ fibrosis on thoracoscopic pleural biopsies. Eur J Cardiothorac Surg 2010;38(4):472–77.
18. Reuss J. Sonography of the pleura. Ultraschall Med 2010;31(1):8–22.
19. Kodama Y, Hoshi S, Minami M, et al. Malignant mesothelioma associated with chronic empyema with elevation of serum CYFRA19: A case report. Biosci Trends 2008;2(6):250–54.
pharmateca.ru
