Шок классификация клиника неотложная помощь – виды, причины, симптомы, первая помощь
103. Анафилактический шок. Причины, клиника, диагностика, неотложная помощь.
Анафилактический шок — это иммунная реакция немедленного типа, развивающаяся при повторном введении в организм аллергена и сопровождающаяся повреждением собственных тканей.
Необходимо отметить, что для развития анафилактического шока обязательна предшествующая сенсибилизация организма веществом, способным вызывать образование специфических антител, которые при последующем контакте с антигеном приводят к высвобождению биологически активных субстанций, формирующих клиническую симптоматику аллергии, в том числе и шока. Специфика анафилактического шока состоит в иммунологических и биохимических процессах, которые предшествуют его клиническому проявлению.
В сложном процессе, наблюдаемом при анафилактическом шоке, можно выделить три стадии:
•первая стадия— иммунологическая. Она охватывает все изменения в иммунной системе, возникающие с момента поступления аллергена в организм; образование антител и сенсибилизированных лимфоцитов и соединение их с повторно поступившим или персистирующим в организме аллергеном;
•вторая стадия— патохимическая, или стадия образования медиаторов. Стимулом к возникновению последних является соединение аллергена с антителами или сенсибилизированными лимфоцитами в конце иммунологической стадии;
•третья стадия — патофизиологическая, или стадия клинических проявлений. Она характеризуется патогенным действием образовавшихся медиаторов на клетки, органы и ткани организма.
В основе патогенеза анафилактического шока лежит реагиновый механизм. Реагиновым его называют по виду антител — реагинов, принимающих участие в его развитии. Реагины относятся главным образом к IgE, а также к иммуноглобулинам класса G/IgG.
К медиаторам анафилактических реакций относят гистамин, серотонин, гепарин, простагландины, лейкотриены, кинины и т.д.
Под влиянием медиаторов повышается проницаемость сосудов и усиливается хемотаксис нейтрофильных и эозинофильных гранулоцитов, что приводит к развитию различных воспалительных реакций. Увеличение проницаемости сосудов способствует выходу в ткани жидкости из микроциркуляторного русла и развитию отека. Также развивается сердечно-сосудистый коллапс, который сочетается с вазодилатацией. Прогрессивное падает сердечный выброс, это связано как с ослаблением сосудистого тонуса, так и с развитием вторичной гиповолемии в результате быстро нарастающей потери плазмы.
В результате воздействия медиаторов как на крупные, так и на мелкие бронхи развивается стойкий бронхоспазм. Кроме сокращения гладкой мускулатуры бронхов, отмечаются набухание и гиперсекреция слизистой оболочки трахеобронхиального дерева. Вышеперечисленные патологические процессы являются причиной острой обструкции воздухоносных путей. Тяжелый бронхоспазм может перейти в астматическое состояние с развитием острого легочного сердца.
Клиническая картина. Проявления анафилактического шока обусловлены сложным комплексом симптомов и синдромов. Шок характеризуется стремительным развитием, бурным проявлением, тяжестью течения и последствий. На клиническую картину и тяжесть течения анафилактического шока вид аллергена не влияет.
Характерно многообразие симптомов: зуд кожи или чувство жара во всем теле («словно крапивой обожгло»), возбуждение и беспокойство, внезапно наступающая общая слабость, покраснение лица, крапивница, чиханье, кашель, затрудненное дыхание, удушье, страх смерти, проливной пот, головокружение, потемнение в глазах, тошнота, рвота, боли в животе, позывы к дефекации, жидкий стул (иногда с примесью крови), непроизвольное мочеиспускание, дефекация, коллапс, потеря сознания. При осмотре окраска кожных покровов может меняться: у больного с бледностью лица кожа приобретает землисто-серый цвет с цианозом губ и кончика носа. Часто обращают на себя внимание гиперемия кожи туловища, высыпания типа крапивницы, отек век, губ, носа и языка, пена у рта, холодный липкий пот. Зрачки обычно сужены, почти не реагируют на свет. Иногда наблюдаются тонические или клонические судороги. Пульс частый, слабого наполнения, в тяжелых случаях переходит в нитевидный или не прощупывается, АД падает. Тоны сердца резко ослаблены, иногда появляется акцент II тона на легочной артерии. Также регистрируются нарушения сердечного ритма, диффузное изменение трофики миокарда. Над легкими перкуторно — звук с коробочным оттенком, при аускультации — дыхание с удлиненным выдохом, рассеянные сухие хрипы. Живот мягкий, болезненный при пальпации, но без симптомов раздражения брюшины. Температура тела часто бывает повышена до субфебрильных цифр. При исследовании крови — гиперлейкоцитоз со сдвигом лейкоцитарной формулы влево, выраженный нейтрофилез, лимфо- и эозинофилия. В моче свежие и измененные эритроциты, лейкоциты, плоский эпителий и гиалиновые цилиндры.
Степень выраженности перечисленных симптомов варьирует. Условно можно выделить 5 вариантов клинических проявлений анафилактического шока:
— с преимущественным поражением сердечно-сосудистой системы.
— с преимущественным поражением системы органов дыхания в виде острого бронхоспазма (асфиксический или астмоидный вариант).
— с преимущественным поражением кожных покровов и слизистых оболочек.
— с преимущественным поражением ЦНС (церебральный вариант).
— с преимущественным поражением органов брюшной полости (абдоминальный).
Существует определенная закономерность: чем меньше времени прошло от момента поступления аллергена в организм, тем тяжелее клиническая картина шока. Наибольший процент смертельных исходов наблюдается при развитии шока спустя 3—10 мин с момента попадания в организм аллергена, а также при молниеносной форме.
В течении анафилактического шока могут отмечаться 2—3 волны резкого падения АД. С учетом этого явления все больные, перенесшие анафилактический шок, должны быть помещены в стационар. Не исключена возможность развития поздних аллергических реакций. После шока могут присоединиться осложнения в виде аллергического миокардита, гепатита, гломерулонефрита, невритов, диффузного поражения нервной системы и др.
Лечение анафилактического шока
Состоит в оказании срочной помощи больному, так как минуты и даже секунды промедления и растерянности врача могут привести к смерти больного от асфиксии, тяжелейшего коллапса, отека мозга, отека легких и т.д.
Комплекс лечебных мероприятий должен быть абсолютно неотложным! Вначале целесообразно все противошоковые препараты вводить внутримышечно, что может быть выполнено максимально быстро, и только при неэффективности терапии следует пунктировать и катетеризировать центральную вену. Отмечено, что во многих случаях анафилактического шока даже внутримышечного введения обязательных противошоковых средств бывает достаточно, чтобы полностью нормализовать состояние больного. Необходимо помнить, что инъекции всех препаратов должны производиться шприцами, не употреблявшимися для введения других медикаментов. То же требование предъявляется к капельной инфузионной системе и катетерам во избежание повторного анафилактического шока.
Комплекс лечебных мероприятий при анафилактическом шоке должен проводиться в четкой последовательности и иметь определенные закономерности:
• прежде всего необходимо уложить больного, повернуть его голову в сторону, выдвинуть нижнюю челюсть для предупреждения западения языка, асфиксии и предотвращения аспирации рвотными массами. Если у больного есть зубные протезы, их необходимо удалить. Обеспечить поступление к больному свежего воздуха или ингалировать кислород;
• немедленно ввести внутримышечно 0,1 % раствор адреналина в начальной дозе 0,3—0,5 мл. Нельзя вводить в одно место более 1 мл адреналина, так как, обладая большим сосудосуживающим действием, он тормозит и собственное всасывание. Препарат вводят дробно по 0,3—0,5 мл в разные участки тела каждые 10—15 мин до выведения больного из коллаптоидного состояния. Обязательными контрольными показателями при введении адреналина должны быть показатели пульса, дыхания и АД.
• необходимо прекратить дальнейшее поступление аллергена в организм — прекратить введение лекарственного препарата, осторожно удалить жало с ядовитым мешочком, если ужалила пчела. Ни в коем случае нельзя выдавливать жало или массировать место укуса, так как это усиливает всасывание яда. Выше места инъекции (ужаления) наложить жгут, если позволяет локализация. Место введения лекарства (ужаления) обколоть 0,1 % раствором адреналина в количестве 0,3—1 мл и приложить к нему лед для предотвращения дальнейшего всасывания аллергена.
При пероральном приеме аллергена промывают больному желудок, если позволяет его состояние;
• как вспомогательную меру для подавления аллергической реакции используют введение антигистаминных препаратов: 1—2 мл 1 % раствора димедрола или 2 мл тавегила внутримышечно (при тяжелом шоке внутривенно), а также стероидные гормоны: 90—120 мг преднизолона или 8—20 мг дексаметазона внутримышечно или внутривенно;
• после завершения первоначальных мероприятий целесообразно произвести пункцию вены и ввести катетер для инфузии жидкостей и лекарств;
• вслед за первоначальным внутримышечным введением адреналина его можно вводить внутривенно медленно в дозе от 0,25 до 0,5 мл, предварительно разведя в 10 мл изотонического раствора хлорида натрия. Необходим контроль АД, пульса и дыхания;
• для восстановления ОЦК и улучшения микроциркуляции необходимо внутривенно вводить кристаллоидные и коллоидные растворы. Увеличение ОЦК — важнейшее условие успешного лечения гипотензии Количество вводимых жидкостей и плазмозаменителей определяется величиной АД, ЦВД и состоянием больного;
• если сохраняется стойкая гипотензия, необходимо наладить капельное введение 1—2 мл 0,2 % раствора норадреналина.
• для купирования бронхоспазма рекомендуется также внутривенное введение 2,4 % раствора эуфиллина.
• необходимо обеспечить адекватную легочную вентиляцию: обязательно отсасывать накопившийся секрет из трахеи и ротовой полости, а также вплоть до купирования тяжелого состояния проводить кислородную терапию; при необходимости — ИВЛ.
• при появлении стридорозного дыхания и отсутствии эффекта от комплексной терапии необходимо немедленно произвести интубацию трахеи. В некоторых случаях по жизненным показаниям делают коникотомию;
• кортикостероидные препараты применяют с самого начала анафилактического шока, так как предусмотреть степень тяжести и длительность аллергической реакции невозможно. Препараты вводят внутривенно.
• антигистаминные препараты лучше вводить после восстановления показателей гемодинамики, так как они не оказывают немедленного действия и не являются средством спасения жизни.
• при развитии отека легких, что является редким осложнением анафилактического шока, необходимо проводить специфическую лекарственную терапию.
• при остановке сердца, отсутствии пульса и АД показана срочная сердечно-легочная реанимация.
Для полной ликвидации проявлений анафилактического шока, предупреждения и лечения возможных осложнений больной после купирования симптомов шока должен быть немедленно госпитализирован!
Купирование острой реакции не означает еще благополучного завершения патологического процесса. Необходимо постоянное наблюдение врача в течение суток, так как могут наблюдаться повторные коллаптоидные состояния, астматические приступы, боли в животе, крапивница, отек Квинке, психомоторное возбуждение, судороги, бред, при которых необходима срочная помощь. Считать исход благополучным можно только спустя 5—7 суток после острой реакции.
Острое легочное сердце. Причины, клиника, диагностика, неотложная терапия.
Лёгочное сердце — увеличение и расширение правых отделов сердца в результате повышения артериального давления в малом круге кровообращения, развившееся вследствие заболеваний бронхов и лёгких, поражений лёгочных сосудов или деформаций грудной клетки. Причины Легочного сердца: Основными причинами этого состояния являются: 1. массивная тромбоэмболия в системе лёгочной артерии; 2. клапанный пневмоторакс; 3. тяжёлый затяжной приступбронхиальной астмы; 4. распространённая остраяпневмония. Острое лёгочное сердце — клинический симптомокомплекс, возникающий, прежде всего, вследствие развития тромбоэмболии лёгочной артерии (ТЭЛА), а также при ряде заболеваний сердечно-сосудистой и дыхательной систем. За последние годы отмечается тенденция к росту частоты развития острого лёгочного сердца, связанная с увеличением случаев ТЭЛА. Наибольшее количество ТЭЛА отмечается у больных с сердечно-сосудистыми заболеваниями (ишемическая болезнь сердца,гипертоническая болезнь, ревматическиепороки сердца, флеботромбозы). Хроническое лёгочное сердце развивается в течение ряда лет и протекает в начале безсердечной недостаточности, а затем с развитием декомпенсации. За последние годы хроническое лёгочное сердце встречается чаще, что связано с ростом заболеваемости населения острыми и хроническими пневмониями, бронхитами. |
Симптомы Легочного сердца:
Острое лёгочное сердце развивается в течение нескольких часов, дней и, как правило, сопровождается явлениями сердечной недостаточности. При более медленных темпах развития наблюдается подострый вариант данного синдрома. Острое течение тромбоэмболии лёгочной артерии характеризуется внезапным развитием заболевания на фоне полного благополучия. Появляются резкаяодышка, синюшность, боли в грудной клетке, возбуждение. Тромбоэмболия основного ствола лёгочной артерии быстро, в течение от нескольких минут до получаса, приводит к развитию шокового состояния, отека лёгких. При прослушивании выслушивается большое количество влажных и рассеянных сухих хрипов. Может выявляться пульсация во втором—третьем межреберье слева. Характерны набухание шейных вен, прогрессирующее увеличение печени, болезненность её при прощупывании. Нередко возникает острая коронарная недостаточность, сопровождающаяся болевым синдромом, нарушением ритма и электрокардиографическими признаками ишемии миокарда. Развитие этого синдрома связано с возникновением шока, сдавлением вен, расширенным правым желудочком, раздражением нервных рецепторов лёгочной артерии.
Дальнейшая клиническая картина заболевания обусловлена формированием инфаркта миокарда, характеризуется возникновением или усилением болей в грудной клетке, связанных с актом дыхания, одышки, синюшности. Выраженность двух последних проявлений меньше по сравнению с острой фазой заболевания. Появляетсякашель, обычно сухой или с отделением скудной мокроты. В половине случаев наблюдается кровохарканье. У большинства больных повышается температура тела, обычно устойчивая к действию антибиотиков. При исследовании выявляется стойкое учащение сердечного ритма, ослабление дыхания и влажные хрипы над поражённым участком лёгкого. Подострое лёгочное сердце. Подострое лёгочное сердце клинически проявляется внезапной умеренной болью при дыхании, быстро проходящей одышкой и учащённым сердцебиением, обмороком, нередко кровохарканьем, симптомамиплеврита. Хроническое лёгочное сердце. Следует различать компенсированное и декомпенсированное хроническое лёгочное сердце.
В фазе компенсации клиническая картина характеризуется главным образом симптоматикой основного заболевания и постепенным присоединением признаков увеличения правых отделов сердца. У ряда больных выявляется пульсация в верхней части живота. Основной жалобой больных является одышка, которая обусловлена как дыхательной недостаточностью, так и присоединениемсердечной недостаточности.Одышкаусиливается при физическом напряжении, вдыхании холодного воздуха, в положении лёжа. Причинами болей в области сердца при лёгочном сердце являются обменные нарушения миокарда, а также относительная недостаточность коронарного кровообращения в увеличенном правом желудочке. Болевые ощущения в области сердца можно объяснить также наличием лёгочно-коронарного рефлекса вследствие лёгочной гипертензии и растяжения ствола лёгочной артерии. При исследовании часто выявляется синюшность. Важным признаком лёгочного сердца является набухание шейных вен. В отличие от дыхательной недостаточности, когда шейные вены набухают в период вдоха, при лёгочном сердце шейные вены остаются набухшими как на вдохе, так и на выдохе. Характерна пульсация в верхней части живота, обусловленная увеличением правого желудочка.
Аритмии при лёгочном сердце бывают редко и обычно возникают в сочетании с атеросклеротическим кардиосклерозом. Артериальное давление обычно нормальное или пониженное. Одышкау части больных с выраженным снижением уровня кислорода в крови, особенно при развитии застойнойсердечной недостаточностивследствие компенсаторных механизмов. Наблюдается развитие артериальной гипертонии. У ряда больных отмечается развитие язв желудка, что связано с нарушением газового состава крови и снижением устойчивости слизистой оболочки системы желудка и 12-перстной кишки. Основные симптомы лёгочного сердца становятся более выраженными на фоне обострения воспалительного процесса в лёгких. У больных лёгочным сердцем имеется наклонность к понижению температуры и даже при обострениипневмониитемпература редко превышает 37 °C. В терминальной стадии нарастают отёки, отмечается увеличение печени, снижение количества выделяемой мочи, возникают нарушения со стороны нервной системы (головные боли,головокружение, шум в голове, сонливость, апатия), что связано с нарушением газового состава крови и накоплением недоокисленных продуктов.
Неотложная помощь.
Покой. Больному придать полусидячее положение.
Придать возвышенное положение верхней части тела, ингаляция кислорода, полный покой, наложение венозных жгутов на нижние конечности на 30—40 мин.
Внутривенно медленно 0,5 мл 0,05% раствора строфантина или 1,0 мл 0,06% раствора коргликона в 10 мл 0,9% раствора хлорида натрия, 10 мл 2,4% раствора эуфиллина. Подкожно 1 мл 2% раствора промедола. При артериальной гипертензии — внутривенно 1—2 мл 0,25% раствора дроперидола (если ранее не вводился промедол) или 2—4 мл 2% раствора папаверина, в случае отсутствия эффекта — внутривенно капельно 2—3 мл 5% раствора пентамина в 400 мл 0,9% раствора хлорида натрия, дозируя скорость введения под контролем АД. При артериальной гипотензии (АД ниже 90/60 мм рт, ст.) — внутривенно 50— 150 мг преднизолона, в случае отсутствия эффекта — внутривенно 0,5—1,0 мл 1% раствора мезатона в 10—20 мл 5% раствора глюкозы (0,9% раствора хлорида натрия) или 3—5 мл 4% раствора дофамина в 400 мл 0,9% раствора хлорида натрия.
studfiles.net
патогенез, клиника, диагностика, неотложная помощь.
Кардиогенный шок – крайняя степень острой левожелудочковой недостаточности, характеризующаяся резким снижение сократительной функции миокарда (падение ударного и минутного выброса), которое не компенсируется повышением сосудистого сопротивления и приводит к неадекватному кровоснабжению всех органов и тканей. Является причиной смерти 60 % больных инфарктом миокарда.
Выделяют следующие формы кардиогенного шока:
— рефлекторный,
— истинный кардиогенный,
— ареактивный,
— аритмический,
— из-за разрыва миокарда.
Патогенез истинного кардиогенного шока
Именно эта форма кардиогенного шока полностью соответствует определению шока при инфаркте миокарда, которое было приведено выше.
Истинный кардиогенный шок, как правило, развивается при обширном трансмуральном инфаркте миокарда. Более чем у 1/3 больных на секции обнаруживается стенозирование 75% или более просвета трех основных коронарных артерий, включая переднюю нисходящую коронарную артерию. При этом почти у всех больных с кардиогенным шоком имеется тромботическая коронарная окклюзия (Antman, Braunwald, 2001). Возможность развития кардиогенного шока значительно возрастает у больных с повторным ИМ.
Основными патогенетическими факторами истинного кардиогенного шока являются следующие.
1.Снижение насосной (сократительной) функции миокарда
Этот патогенетический фактор является основным. Снижение сократительной функции миокарда обусловлено прежде всего выключением некротизированного миокарда из процесса сокращения. Кардиогенный шок развивается при величине зоны некроза равной или превышающей 40% массы миокарда левого желудочка. Большая роль принадлежит также состоянию периинфарктной зоны, в которой при наиболее тяжелом течении шока образуются некрозы (таким образом инфаркт расширяется), о чем свидетельствует стойкий подъем в крови уровня КФК-МВ и KФK-MBmass. Большую роль в снижении сократительной функции миокарда играет также процесс его ремоделирования, начинающийся уже в первые дни (даже часы) после развития острой коронарной окклюзии.
2. Развитие патофизиологического порочного круга
При кардиогенном шоке у больных инфарктом миокарда развивается патофизиологический порочный круг, который усугубляет течение этого грозного осложнения инфаркта миокарда. Начинается этот механизм с того, что в результате развития некроза, особенно обширного и трансмурального, происходит резкое снижение систолической и диастолической функции миокарда левого желудочка. Выраженное падение ударного объема приводит, в конечном счете, к снижению давления в аорте и уменьшению коронарного перфузионного давления и, следовательно, к уменьшению коронарного кровотока. В свою очередь, снижение коронарного кровотока усугубляет ишемию миокарда и тем самым еще больше нарушает систолическую и диастолическую функции миокарда. Неспособность левого желудочка к опорожнению также приводит к увеличению преднагрузки. Под преднагрузкой понимают степень растяжения сердца во время диастолы, она зависит от величины венозного притока крови к сердцу и растяжимости миокарда. Увеличение преднагрузки сопровождается расширением неповрежденного хорошо перфузируемого миокарда, что в свою очередь в соответствии с механизмом Франка-Старлинга, ведет к увеличению силы сердечных сокращений. Этот компенсаторный механизм восстанавливает ударный объем, но фракция выброса — показатель глобальной сократимости миокарда — снижается в связи с ростом конечного диастолического объема. Наряду с этим дилатация левого желудочка приводит к повышению постнагрузки — т.е. степени напряжения миокарда во время систолы в соответствии с законом Лапласа. Этот закон гласит, что напряжение волокон миокарда равно произведению давления в полости желудочка на радиус желудочка, деленному на толщину стенки желудочка. Таким образом, при одном и том же аортальном давлении постнагрузка, которую испытывает дилатированный желудочек, выше, чем при нормальных размерах желудочка (Braunwald, 2001).
Однако величина постнагрузки определяется не только размерами левого желудочка (в данном случае степенью его дилатации), но и системным сосудистым сопротивлением. Снижение сердечного выброса при кардиогенном шоке приводит к компенсаторному периферическому вазоспазму, в развитии которого принимают участие симпатоадреналовая система, эндотелиальные вазоконстрикторные факторы, система ренин-ангиотензин-II. Повышение системного периферического сопротивления направлено на повышение артериального давления и улучшение кровоснабжения жизненно важных органов, но оно значительно увеличивает постнагрузку, что в свою очередь ведет к повышению потребности миокарда в кислороде, усугублению ишемии и дальнейшему снижению сократительной способности миокарда и увеличению конечного диастолического объема левого желудочка. Последнее обстоятельство способствует увеличению легочного застоя и, следовательно, гипоксии, которая усугубляет ишемию миокарда и снижение его сократительной способности. Далее все снова происходит так, как было описано выше.
3. Нарушения в системе микроциркуляции и уменьшение объема циркулирующей крови
Как указывалось ранее, при истинном кардиогенном шоке возникают распространенная вазоконстрикция и увеличение общего периферического сосудистого сопротивления. Эта реакция носит компенсаторный характер и направлена на поддержание артериального давления и обеспечение кровотока в жизненно важных органах (головном мозге, почках, печени, миокарде). Однако продолжающаяся вазоконстрикция приобретает патологическое значение, так как приводит к гипоперфузии тканей и нарушениям в системе микроциркуляции. Микроциркуляторная система является наибольшей сосудистой емкостью в организме человека, составляя свыше 90% сосудистого русла. Микроциркуляторные нарушения способствуют развитию тканевой гипоксии. Метаболические продукты тканевой гипоксии вызывают дилатацию артериол и прекапиллярных сфинктеров, а более резистентные к гипоксии венулы остаются спазмированными, в результате чего кровь депонируется в капиллярной сети, что приводит к уменьшению массы циркулирующей крови. Наблюдается также выход жидкой части крови в тканевые интерстициалъные пространства. Уменьшение венозного возврата крови и количества циркулирующей крови способствует дальнейшему снижению сердечного выброса и гипоперфузии тканей, еще больше усугубляет периферические микроциркуля-торные нарушения вплоть до полного прекращения кровотока с развитием полиорганной недостаточности. Кроме того, в микроциркуляторном русле снижается стабильность форменных элементов крови, развивается внутрисосудистая агрегация тромбоцитов и эритроцитов, повышается вязкость крови, возникают микротромбозы. Эти явления усугубляют тканевую гипоксию. Таким образом, можно считать, что и на уровне системы микроциркуляции развивается своеобразный патофизиологический порочный круг.
Истинный кардиогенный шок развивается обычно у больных с обширным трансмуральным инфарктом миокарда передней стенки левого желудочка (часто при этом наблюдается тромбоз двух или трех коронарных артерий). Возможно развитие кардиогенного шока и при обширных трансмуральных инфарктах задней стенки, особенно при одновременном распространении некроза на миокард правого желудочка. Кардиогенный шок нередко осложняет течение повторных инфарктов миокарда, особенно сопровождающихся нарушениями сердечного ритма и проводимости, или при наличии симптомов недостаточности кровообращения еще до развития инфаркта миокарда.
Клиническая картина кардиогенного шока отражает выраженные нарушения кровоснабжения всех органов, в первую очередь жизненно важных (головного мозга, почек, печени, миокарда), а также признаки недостаточного периферического кровообращения, в том числе в системе микроциркуляции. Недостаточность кровоснабжения головного мозга приводит к развитию дисциркуляторной энцефалопатии, гипоперфузия почек — к острой почечной недостаточности, недостаточное кровоснабжение печени может вызывать образование в ней очагов некроза, нарушение кровообращения в желудочно-кишечном тракте может быть причиной острых эрозий и язв. Гипоперфузия периферических тканей приводит к тяжелым трофическим нарушениям.
Общее состояние больного с кардиогенным шоком тяжелое. Больной заторможен, сознание может быть затемнено, возможна полная потеря сознания, реже наблюдается кратковременное возбуждение. Основными жалобами больного являются жалобы на выраженную общую слабость, головокружение, «туман перед глазами», сердцебиения, ощущение перебоев в области сердца, иногда загрудинные боли.
При осмотре больного обращает на себя внимание «серый цианоз» или бледно- цианотичная окраска кожи, может быть выраженный акроцианоз. Кожа влажная, холодная. Дистальные отделы верхних и нижних конечностей мраморно-цианотичные, кисти и стопы холодные, отмечается цианоз подногтевых пространств. Характерно появление симптома «белого пятна» — удлинение времени исчезновения белого пятна после надавливания на ноготь (в норме это время меньше 2 с). Приведенная симптоматика является отражением периферических микроциркуляторных нарушений, крайней степенью которых могут быть некрозы кожи в области кончика носа, ушных раковин, дистальных отделов пальцев рук и ног.
Пульс на лучевых артериях нитевидный, часто аритмичный, нередко вообще не определяется. Артериальное давление резко снижено, всегда меньше 90 мм. рт. ст. Характерно снижение пульсового давления, по данным А. В. Виноградова (1965), оно обычно ниже 25— 20 мм. рт. ст. При перкуссии сердца выявляется расширение его левой границы, характерными аускультативными признаками являются глухость сердечных тонов, аритмии, негромкий систолический шум на верхушке сердца, протодиастолический ритм галопа (патогномоничный симптом выраженной левожелудочковой недостаточности).
Дыхание обычно поверхностное, может быть учащенным, особенно при развитии «шокового» легкого. Наиболее тяжелое течение кардиогенного шока характеризуется развитием сердечной астмы и отека легких. В этом случае появляется удушье, дыхание становится клокочущим, беспокоит кашель с отделением розовой пенистой мокроты. При перкуссии легких определяется притупление перкуторного звука в нижних отделах, здесь же выслушиваются крепитация, мелкопузырчатые хрипы вследствие альвеолярного отека. Если альвеолярного отека нет, крепитация и влажные хрипы не выслушиваются или определяются в небольшом количестве как проявление застоя в нижних отделах легких, возможно появление небольшого количества сухих хрипов. При выраженном альвеолярном отеке влажные хрипы и крепитация выслушиваются более чем над 50% поверхности легких.
При пальпации живота патологии обычно не выявляется, у некоторых больных может определяться увеличение печени, что объясняется присоединением правожелудочковой недостаточности. Возможно развитие острых эрозий и язв желудка и двенадцатиперстной кишки, что проявляется болями в эпигастрии, иногда кровавой рвотой, болезненностью при пальпации подложечной области. Однако указанные изменения желудочно-кишечного тракта наблюдаются редко. Важнейшим признаком кардиогенного шока является олигурия или олигоанурия, при катетеризации мочевого пузыря количество отделяемой мочи составляет менее 20 мл/ч.
Диагностические критерии кардиогенного шока:
1. Симптомы недостаточности периферического кровообращения:
бледно-цианотичная, «мраморная», влажная кожа
акроцианоз
спавшиеся вены
холодные кисти и стопы
снижение температуры тела
удлинение времени исчезновения белого пятна после надавливания на ноготь > 2 с(снижение скорости периферического кровотока)
2. Нарушение сознания (заторможенность, спутанность сознания, возможно бессознательное состояние, реже — возбуждение)
3. Олигурия (снижение диуреза < 20 мл/ч), при крайне тяжелом течении — анурия
4. Снижение систолического артериального давления до величины < 90 мм. рт. ст (по
некоторым данным менее80 мм. рт. ст), у лиц с предшествовавшей артериальной
гипертензией < 100 мм. рт. ст. Длительность гипотензии > 30 мин.
Снижение пульсового артериального давления до 20 мм. рт. ст. и ниже
Снижение среднего артериального давления < 60 мм. рт. ст. или примониторировании снижение (по сравнению с исходным) среднего артериального давления > 30 мм. рт. ст. в течение >= 30 мин
7. Гемодинамические критерии:
давление «заклинивания» в легочной артерии > 15 мм. рт. ст (> 18 мм. рт. ст, по
Antman, Braunwald)
сердечный индекс < 1.8 л/мин/м2
повышение общего периферического сосудистого сопротивления
увеличение конечного диастолического давления левого желудочка
снижение ударного и минутного объемов
Поставить клинический диагноз кардиогенного шока у больных инфарктом миокарда можно на основании обнаружения первых 6 доступных критериев. Определение гемодинамических критериев (пункт 7) для постановки диагноза кардиогенного шока обычно не является обязательным, но весьма целесообразно для организации правильного лечения.
Лечение
Общие мероприятия:
— обезболивание (особое имеет значение при рефлекторной форме шока – позволяет стабилизировать гемодинамику),
— оксигенотерапия,
— тромболитическая терапия (в некоторых случаях эффективный тромболизис позволяет добиться исчезновения симптомов шока),
— гемодинамический мониторинг (катетаризация центральной вены для введения катетора Сван-Ганца).
2. Лечение аритмий (аритмическая форма кардиогенного шока)
3. Внутривенное введение жидкости.
4. Снижение периферического сосудистого сопротивления.
5. Повышение сократимости миокарда.
6. Внутриаортальная баллонная контрапульсация (ВБК).
Внутривенное введение жидкости, увеличивающее венозный возврат к сердцу, является одним из способов улучшения насосной функции левого желудочка по механизму Франка-Старлинга. Однако, если исходное конечное диастолическое давление левого желудочка (КДДЛЖ) резко повышено, данный механизм перестает срабатывать и дальнейшее повышение КДДЛЖ буде приводить к уменьшению сердечного выброса, ухудшению гемодинамической ситуации и перфузии жизненно-важных органов. Поэтому в/в введение жидкостей проводят при ДЗЛА менее 15 мм. рт. ст. (при отсутствии возможности измерять ДЗЛА, контролируют по ЦВД – вводят жидкость, если ЦВД менее 5 мм. рт. ст). Во время введения самым тщательным образом контролируют признаки застоя в легких (одышка, влажные хрипы). Обычно вводят 200 мл 0,9% р-ра натрия хлорида, низкомолекулярные декстраны (реополиглюкин, декстран -40), можно использовать поляризующую смесь с 200 мл 5-10% р-ром глюкозы. Водить следует до АД сис. более 100 мм рт. ст. или ДЗЛА более 18 мм рт. ст. Скорость инфузии и объем вводимой жидкости зависит от динамики ДЗЛА, артериального давления, клинических признаков шока.
Снижение периферического сопротивления (при АД более 90 мм рт. ст.) – использование периферических вазодилататоров приводит к некоторому увеличению сердечного выброса (в результате снижения преднагрузки) и улучшению кровообращения жизненноважных органов. Препарат выбора – нитропруссид натрия (0,1-5 мкг/мин/кг) или нитроглицерин (10-200 мг/мин) – скорость инфузии зависит от АД сис., которое поддерживают на уровне не менее100 мм рт. ст.
При АД сис. менее 90 мм рт. ст. и ДЗЛА более 15 мм рт. ст. :
— если АД сис. менее или равно 60 мм рт. ст. – норадреналин (0,5-30 мкг/мин) и/или дофамин (10-20 мкг/кг/мин)
— после повышения АД сис. до 70-90 мм рт. ст. – добавить добутамин (5-20 мкг/кг/мин), прекратить введение норадреналтна и снизить дозу дофамина (до 2-4 мкг/кг/мин – это «почечная доза», так как расширяет почечные артерии)
— если АД сис. — 70-90 мм рт. ст. – дофамин в дозе 2-4 мкг/кг/мин и добутамин.
При величине диуреза более 30 мл/час предпочтительнее использовать добутамин. Дофамин и добутамин могут использоваться одновременно: добутамин как инотропное средство + дофамин в дозе, увеличивающей почечный кровоток.
При неэффективности лечебных мероприятий – ВБК + экстренная катетаризация сердца и проведение коронарографии. Цель ВБК – выиграть время для тщательного обследования пациента и целенаправленного хирургического вмешательства. При ВБК баллон, надуваемый и сдуваемый в течение каждого сердечного цикла, вводят через бедренную артерию в грудную аорту и располагают немного дистальнее устья левой подключичной артерии. Основной метод лечения – баллонная коронарная ангиопластика (снижает летальность до 40-50%). Больные с неэффективной БКА, с механическими осложнениями инфаркта миокарда, поражением ствола левой коронарной артерии или тяжелом трехсосудистом поражении проводят экстренное коронарное шунтирование.
Рефрактерный шок – ВБК и вспомогательное кровообращение до проведения трансплантации сердца.
studfiles.net
Анафилактический шок. Клиника, диагностика, принципы оказания неотложной помощи.
Анафилактический шок — это генерализованная аллергическая ре акция немедленного типа, сопровождающаяся снижением артериального давления и нарушением кровоснабжения жизненно важных органов.
Клиника. Беспокойствие, зуд слизистых оболочек и кожных покровов, одышка, головная боль, чувство жара, полиморфная аллергическая сыпь, отеки. Может наступить потеря сознания, развиться острая дыхательная, сердечно-сосудистаяи надпочечниковая недостаточность.
Диагноз. Диагностика анафилактического шока основывается на характерной клинической картине, главными в которой являются гипотония, потеря сознания и периферические симптомы шока, развивающиеся после введения лекарственных препаратов, употребления пищевых продуктов, укусов насекомых и др.
Неотложная помощь:
1)прекратить введение препарата и вызвать бригаду скорой помощи;
2)ребенка укладывают набок, обкладывают грелками, производят эвакуацию содержимого желудка, дают вдыхать кислород;
3)в/в 0,5 мл 0,1%-ногор-радреналина в 5 мл изотоническогор-рNaCl или глюкозы;
4)преднизолон из расчета 3–5мг на 1 кг массы тела в/в;
5)2% р-рдимедрола 0,5 мг на 1 кг массы тела или2–4мл 2%р-рсупрастина в/в;
6)при остановке сердца осуществлять искусственное дыхание и закрытый массаж сердца.
Методика:
-вывести язык ребенка и выдвинуть вперед нижнюю челюсть;
-выполнить дыхание «рот в рот» или «рот в нос»;
-произвести закрытый массаж сердца (на каждый вдох должно производиться 4 массажных движения на грудную клетку, если реанимируют два человека, или 2 : 15, если один врач оказывает помощь).
Особенности:
-у новорожденных и детей до года производится пальцевой массаж,
-от 1 года до 7 лет — ладонью одной руки,
-у детей старшего возраста — как у взрослого больного.
15.Судорожный синдром у детей. Клиника, диагностика, принципы оказания неотложной помощи.
Судорожный синдром у детей – неспецифическая реакция организма ребенка на внешние и внутренние раздражители, характеризующаяся внезапными приступами непроизвольных мышечных сокращений.
Причины:
1 Инфекционные:
•Фебрильные. Развиваются у 3-5%детей в возрасте от полугода до 5 лет, чаще от года до двух, на фоневысокой температуры при простудных заболеваниях, отите, воспалении легких,гриппе. Взаимосвязи между выраженностьюлихорадки и возникновением на ее фонесудорог не выявлено. Имеется взаимосвязь с отягощенной наследственностью (эпилепсия, фебрильные судороги у родственников), отягощенным периодом новорожденности (энцефалопатия, травма в родах, внутриутробные инфекции). Замечено, что у детей с фебрильными судорогами на первом году жизни былрахит, гипотрофия илидиатез.
•Обезвоживание при инфекционных заболеваниях с диареей.
•Менингит, энцефалит, столбняк.
•Прививочные. Эти судороги бывают у маленьких детей (до 1,5 лет) на введение профилактической прививки. При АКДС появляются на 1-2или7-14день. При противокоревой и противооспенной могут появиться на 7 день на фоне повышения температуры.
2 Метаболические:
•Гипокальциемические — спазмофилия при выраженном рахите. Развивается в конце зимы, весной у детей в возрасте 3 месяцев – 2,5 лет. Связана с недостатком витамина Д, резким снижением уровня кальция, провоцируется резко при эмоциональном всплеске.
•Гипогликемические судороги могут наблюдаться при диабетической гипогликемии у ребенка, которая провоцируется длительной физической нагрузкой, голоданием, приемом большой дозы инсулина.
•При послеоперационном гипопаратиреозе (операция по поводу удаления щитовидной железы).
3Эпилепсия.
4Гипоксические (кислородная недостаточность):
• Кома.
• Аффективно-респираторные.Возникают при крике, гневе, сильной боли или радости ребенка. Наблюдаются у детей с повышенной нервной возбудимостью в возрасте от 7 месяцев до трех лет.
• Энцефалопатия гипоксическая.
• При выраженной недостаточности дыхательной и сердечной сосудистой системы (массивная кровопотеря, тампонада сердца, эмфизема легких, саркоидоз и другие).
5Структурные. При поражении головного мозга:
•Травмы головы.
•Опухоли.
•Аномалии развития (чаще встречаемые — гидроцефалия, микроцефалия).
Виды судорог
1 Тонические. Напряжение мышц конечностей без подергивания, замирание. 2 Клонические. Подергивания (сокращения) мышц.
3 Тонико-клонические.У ребенка голова опрокидывается назад, руки сгибаются, ноги выпрямляются. Затем наступает остановка дыхания, которая завершается продолжительным вдохом. В конце начинается подергивание мышц рук, ног, лица, храп.
Симптомы недуга
В первую очередь, клиника носит характер основного заболевания, к которому присоединяются тонические, клонические, смешанные или миоклонические судороги.
•При фебрильных судорогах судорожные подергивания тела наблюдаются на фоне белой лихорадки (температура на фоне бледной кожи), общего озноба, кисти и стопы ребенка при этом бледные, холодные с мраморным рисунком. Отличие: судороги бывают только при повышенной температуре, после ее снижения проходят бесследно.
•При менингите на первом месте клиника основного заболевания, сопровождающаяся рвотой, менингеальными симптомами, которая дополняется клоническими судорогами.
•При спазмофилии на фоне крика, плача появляется шумное дыхание с тяжелым вдохом, спазм кистей и стоп, клонические судороги.
•При гипогликемии характерна слабость, мышечная дрожь, коматозное состояние и подергивание мимических мышц.
•Судороги на фоне органического поражения мозга имеют вид припадков всего тела, с потерей сознания, сопровождаются непроизвольным мочеиспусканием, хрипом, появлением пены изо рта.
•При эпилепсии перед судорогами появляется продром (беспокойство, раздражительность), затем о начале приступа свидетельствует крик, потеря сознания и судороги. Ребенок сжимает зубы, закатывает глаза. Зрачки расширены, ребенок не дышит. Затем вся картина сменяется клоническими судорогами, непроизвольным мочеиспусканием, дефекацией. После наступает сон, после которого ребенок не помнит, что с ним произошло. Приступы периодически повторяются в одно и то же время суток.
Судороги могут длиться несколько минут, а могут продолжаться часами.
Неотложная помощь
Наиболее эффективные следующие действия:
1 Необходимо срочно создать условия для хорошей проходимости воздуха по дыхательным путям: надо ребенка положить на ровную поверхность (на пол), и повернуть голову подбородком к плечу (профилактика запрокидывания языка), очистить рот от слизи и вызвать скорую помощь.
2 Врачи скорой медицинской помощи вводят ребенку диазепам, при необходимости проводят оксигенотерапию.
3 При стойком нарушении сознания показано введение мочегонного (фуросемида, маннитола) и гормонального (преднизолона) препаратов.
4 При гипокальциемических судорогах показано медленное внутривенное введение кальция глюконата, при гипогликемических — струйное внутривенное введение глюкозы.
5 При фебрильных судорогах необходимо немедленно снижать температуру нестероидными противовоспалительными (парацетамол, ибуфен), литической смесью, с добавлением физических методов – обтирания уксусом, спиртом, компрессы с мокрыми пеленками. Противосудорожные препараты не нужны.
6 При аффективно-респираторныхследует ребенка отвлечь от крика, дать вдохнуть аммиака, облить холодной водой.
16.Клиническая смерть. Клиника, диагностика, принципы оказания неотложной помощи.
К признакам клинической смерти относятся:
-Кома (отсутствие реакции зрачков на свет),
-Апноэ (отсутствует дыхательные движения в грудной клетке),
-Асистолия (отсутствует пульс на обеих сонных артериях, а у ребенка до 7-милет на руках).
Данная триада касается раннего периода клинической смерти (когда с момента асистолии прошло несколько минут), и не распространяется на те случаи, когда уже имеются отчетливые признаки биологической смерти.
Чем короче период между констатацией клинической смерти и началом проведения реанимационных мероприятий, тем больше шансов на жизнь у больного, поэтому диагностика и лечение проводится параллельно.
Принципы оказания неотложной помощи:
1.Уложить на спину (на твердую поверхность)
2.Убедитесь в проходимости дыхательных путей
3.Запрокинуть голову (чтобы открылся рот)
4.Производим искусственное дыхание (рот-в-рот)заткнув нос
5.Выдох пациент должен делать самостоятельно (грудная клетка поднимается и опускается с выполнением действий правильно)
6.Еще раз
7.Непрямой массаж сердца:
1.Станьте справа
2.Правильно расположите руки для непрямого массажа сердца: основания ладоней обеих рук наложите одна на другую и расположите на границе нижней и средней трети грудины (на два пальца выше мечевидного отростка) так, чтобы большой палец одной руки указывал в сторону подбородка пострадавшего, а другой в сторону живота. Ребенку в возрасте до года массаж проводите двумя
пальцами, детям постарше – запястьем одной руки. Запястье или пальцы расположите посередине грудной клетки.
3.Займите правильное положение:
•локти выпрямлены, руки прямые;
•плечи – над грудиной пострадавшего
4.Сделайте 30 нажатий на грудину с глубиной надавливаний примерно на 1/3–1/2толщины грудной клетки для детей и4-5см для взрослого человека.
Цикл: 2 вдоха 30 нажатий
8.Контролируйте пульс на сонной артерии после каждых 5 циклов. Если пульс восстановился, контролируйте дыхание.
studfiles.net
16. Бактериально – токсический шок: клиника, лечение
Бактериально-токсическим шоком называется острая общая реакция организма на внезапное попадание в кровь бактерий, их токсинов и токсических продуктов протеолиза воспалительных тканей.Бактериально-токсический шок в гинекологической практике обычно встречается после септических (криминальных) абортов, а также после септического тромбофлебита вен таза.
Клиника. Заболевание начинается остро. Резко повышается температура (40—42° С), озноб сменяется проливным потом, кожа бледная, покрыта холодным потом. Пульс частый, слабого наполнения, тоны сердца глухие, выраженная одышка. Артериальное давление быстро снижается (систолическое — до 80—60мм рт. ст., диастолическое — до 0). Через несколько часов температура падает до субфебрильной. В дальнейшем в результате микротромбоза легочных капилляров появляется одышка, цианоз (акроцианоз), иногда геморрагическая сыпь петехиального характера, синюшные пятна на лице, холодеют конечности. Нарушается функция ЦНС (затемнение сознания, ригидность затылочных мышц, сильная головная боль, боль за грудиной, удушье, беспокойство и возбуждение, судороги, рвота, чувство страха смерти). При исследовании крови отмечается гиперлейкоцитоз (возможна и лейкопения), сдвиг лейкоцитарной формулы влево, лимфопения. В результате сгущения крови уровень гемоглобина снижается незначительно, показатель гематокрита повышается. При бактериально-токсическом шоке на первый план выступают циркуляторные расстройства (коллапс), глубина и длительность которых в значительной степени определяют исход заболевания. Циркуляторные расстройства обусловлены изменениями стенки сосудов под воздействием бактериальных токсинов.
Лечение при бактериально-токсическом шоке должно быть комплексным. В первую очередь необходима быстрая ликвидация источника инфекции. Самый эффективный метод — раннее хирургическое вмешательство (удаление матки — источника бактериемии), которое должно проводиться в самом начале заболевания или после выведения больной из состояния шока.
Внутривенно вводятполиглюкин или реополиглюкин (500 мл), макродекс (250 мл), альбумин (100—200 мл 10% раствора). В начальной стадии шока, учитывая спазм сосудов, вводят папаверина гидрохлорид, промедол и антигистаминные препараты (супрастин, дипразин, димедрол). Во второй стадии шока (коллапсе) вводят внутривенно средства, тонизирующие сердечно-сосудистую систему (вазопрессорные препараты), а также гидрокортизон (до 30 мг/кг через каждые 4 ч). Для предупреждения тромбообразования внутривенно вводят 5000—10 000 ЕД гепарина через каждые 6 ч. Назначают антибиотики широкого спектра действия (до 10 млн. ЕД в сутки), с учетом чувствительности возбудителя. Кровь и кровезаменители на декстрановой или желатиновой основе переливают в не больших количествах. При кровопотере показано переливание свежей одногруппной и резуссовместимой крови. Прием жидкости ограничивают до 500— 700 мл в сутки. Обязательная коррекция электролитного баланса, ликвидация ацидоза и гипоксии. При гиперкалиемии назначают препараты кальция, глюкозу, инсулин, витамины. При ацидозе внутривенно вводят 100 мл 5% раствора натрия гидрокарбоната. При олигурии, продолжающейся 6 дней и более, проводят гемодиализ.
Дыхательная система
studfiles.net
Общие принципы неотложной помощи при шоке. Справочник неотложной помощи
Общие принципы неотложной помощи при шоке
Основа всех противошоковых мероприятий – своевременное оказание медицинской помощи на всех этапах движения пострадавшего: на месте происшествия, по дороге в стационар, непосредственно в нем.
Главные принципы противошоковых мероприятий на месте происшествия заключаются в проведении обширного комплекса действий, порядок выполнения которых зависит от конкретной ситуации, а именно:
1) устранение действия травмирующего агента;
2) остановка кровотечения;
3) бережное перекладывание пострадавшего;
4) придание ему положения, облегчающего состояние или препятствующего дополнительному травматизму;
5) освобождение от стягивающей одежды;
6) закрытие ран асептическими повязками;
7) обезболивание;
8) применение успокаивающих средств;
9) улучшение деятельности органов дыхания и кровообращения.
В неотложной помощи при шоке приоритетными являются остановка кровотечения и обезболивание. Следует помнить, что перекладывание пострадавших, так же как и их транспортировка, должны быть бережными. Располагать больных в санитарном транспорте нужно с учетом удобства проведения реанимационных мероприятий.
Обезболивание при шоке достигается путем введения нейротропных препаратов и анальгетиков. Чем раньше оно начато, тем слабее болевой синдром, что, в свою очередь, повышает эффективность противошоковой терапии. Поэтому после остановки массивного кровотечения, перед тем как провести иммобилизацию, перевязку раны и укладку пострадавшего, необходимо осуществить обезболивание. С этой целью пострадавшему внутривенно вводят 1–2 мл 1%ного раствора промедола, разведенного в 20 мл 0,5%ного раствора новокаина, либо 0,5 мл 0,005 %-ного раствора фентанила, разведенного в 20 мл 0,5 %-ного раствора новокаина или в 20 мл 5%-ного раствора глюкозы. Внутримышечно анальгетики вводят без растворителя (1–2 мл 1%-ного раствора промедола, 1–2 мл трамала). Использование других наркотических анальгетиков противопоказано, так как они вызывают угнетение дыхательного и сосудодвигательного центров. Также при травмах живота с подозрением на повреждение внутренних органов противопоказано введение фентанила. Не допускается использование при оказании неотложной помощи при шоке спиртосодержащих жидкостей, так как они могут вызвать усиление кровотечения, что приведет к снижению артериального давления и угнетению функций центральной нервной системы. Необходимо всегда помнить, что при шоковых состояниях происходит спазм периферических кровеносных сосудов, поэтому введение лекарственных препаратов осуществляется внутривенно, а при отсутствии доступа к вене – внутримышечно.
Хорошим анальгетическим эффектом обладают местная анестезия и охлаждение поврежденной части тела. Местная анестезия проводится раствором новокаина, который вводят в область повреждения или раны (в пределах неповрежденных тканей). При обширном размозжении тканей, кровотечении из внутренних органов, нарастающем отеке тканей местную анестезию желательно дополнить местным воздействием сухим холодом. Охлаждение не только усиливает обезболивающее действие новокаина, но и оказывает выраженное бактериостатическое и бактерицидное действия.
С целью снятия возбуждения и усиления обезболивающего эффекта целесообразно применение антигистаминных препаратов, например димедрола и прометазина. Для стимуляции функции дыхания и кровообращения пострадавшему вводят дыхательный аналептик – 25 %-ный раствор кордиамина в объеме 1 мл.
В момент травмы пострадавший может оказаться в состоянии клинической смерти. Поэтому при остановке сердечной деятельности и дыхания независимо от причин, вызвавших их, немедленно приступают к реанимационным мероприятиям – искусственной вентиляции легких и массажу сердца. Реанимационные мероприятия считаются эффективными только в том случае, если у пострадавшего появились самостоятельное дыхание и сердцебиение.
При оказании неотложной помощи на этапе транспортировки больному проводят внутривенные вливания крупномолекулярных плазмозаменителей, не требующих особых условий для хранения. Полиглюкин и другие крупномолекулярные растворы благодаря своим осмотическим свойствам вызывают быстрый приток в кровь тканевой жидкости и тем самым увеличивают массу циркулирующей в организме крови. При большой кровопотере возможно переливание пострадавшему плазмы крови.
При поступлении пострадавшего в лечебное учреждение проверяют правильность иммобилизации, сроки наложения кровоостанавливающего жгута. В случае поступления таких пострадавших в первую очередь проводят окончательную остановку кровотечения.
При травмах конечностей целесообразна футлярная блокада по Вишневскому, проводимая выше места повреждения. Повторное введение промедола допустимо только через 5 ч после его первичного введения. Одновременно начинают осуществлять ингаляцию кислорода пострадавшему.
Внутривенно с целью предупреждения и лечения шока вводят следующую смесь: 20 мл 40 %-ного раствора глюкозы, 1 мл 5%-ного раствора аскорбиновой кислоты, 1 мл 1%-ного раствора никотиновой кислоты, 1 мл 6%-ного раствора тиамина хлорида, 1 мл 5%ного раствора пиридоксина гидрохлорида и 1 мл 2,5%ного раствора прометазина или 1 мл 1 %-ного раствора димедрола. Если на предыдущих этапах не были применены промедол и кордиамин, то и они вводятся в эту смесь в дозе по 1 мл. Одновременно выполняют новокаиновые блокады или местную анестезию, а также прикладывают холод.
Хороший эффект в противошоковом лечении оказывает вдыхание смеси закиси азота и кислорода в соотношении 1: 1 или 2: 1 с помощью наркозных аппаратов. Кроме того, для достижения хорошего нейротропного действия следует использовать сердечные препараты: кордиамин и кофеин. Кофеин стимулирует функцию дыхательного и сосудодвигательного центров головного мозга и тем самым учащает и усиливает сокращения миокарда, улучшает коронарное и мозговое кровообращение, повышает артериальное давление. Противопоказаниями к применению кофеина являются лишь неостановленное кровотечение, выраженный спазм периферических сосудов и учащение сердечного ритма. Кордиамин улучшает деятельность центральной нервной системы, стимулирует дыхание и кровообращение. В оптимальных дозировках он способствует повышению артериального давления и усилению работы сердца.
При тяжелом шоке, когда начинают проявляться нарушения со стороны сердечно-сосудистой системы, применяют следующие препараты:
– 0,025 %-ный раствор строфантина усиливает работу миокарда, уменьшает застойные явления и повышает мочевыделение;
– 0,06 %-ный раствор коргликона (близок к строфантину) действует более мягко и оказывает влияние через 20–30 мин;
– 0,2 %-ный раствор норэпинефрина и 1 %-ный раствор фенилэфрина – эти препараты, способствуя сужению кровеносных сосудов почек, органов брюшной полости, мышц, кожи и подкожной клетчатки, мобилизуют кровяные депо и тем самым увеличивают массу циркулирующей крови;
– 10 %-ный раствор кальция хлорида стимулирует сокращения миокарда, регулирует проницаемость капиллярных мембран, действует успокаивающе на нервную систему, тонизирует сосудодвигательные нервные волокна; средство является также антидотом консервантов, вливаемых в сосудистое русло вместе с препаратами крови, поэтому его целесообразно вводить в дозе 5—10 мл после переливания каждых 200 мл консервированной крови.
При тяжелых травмах, когда возникают выраженные нарушения внешнего дыхания и прогрессирующее кислородное голодание (дыхательная гипоксия), эти явления усугубляются характерными для шока циркуляторными нарушениями и кровопотерей – развиваются циркуляторная и анемическая гипоксии.
При невыраженной дыхательной недостаточности антигипоксические мероприятия могут быть ограничены освобождением пострадавшего от стягивающих одежд и подачей для вдыхания чистой воздушной струи или увлажненной смеси кислорода с воздухом. Эти мероприятия обязательно сочетаются со стимуляцией кровообращения.
В случаях острой дыхательной недостаточности при необходимости показана трахеостомия. Она заключается в создании искусственного свища, который обеспечивает попадание воздуха в трахею через отверстие на поверхности шеи. В него вводят трахеостомическую трубку. В экстренных ситуациях ее может заменить любой полый предмет.
Если же трахеостомия и туалет дыхательных путей не устраняют острой дыхательной недостаточности, лечебные мероприятия дополняют искусственной вентиляцией легких. Последняя не только способствует уменьшению или ликвидации дыхательной гипоксии, но и устраняет застойные явления в малом круге кровообращения и одновременно стимулирует дыхательный центр головного мозга.
Возникающие нарушения обменных процессов наиболее выражены при тяжелой форме шока, поэтому в комплекс противошоковой терапии и реанимации независимо от причин тяжелого состояния пострадавшего включают лекарственные препараты метаболического действия, к которым в первую очередь относятся водорастворимые витамины (В 1, В 6, С, РР), 40 %-ный раствор глюкозы, инсулин, гидрокортизон или его аналог преднизолон.
В результате нарушения обмена веществ в организме расстраиваются окислительно-восстановительные процессы, требующие включения в противошоковую терапию и реанимацию средств ощелачивания крови. Наиболее удобно использовать 4–5 %-ные растворы натрия бикарбоната или гидрокарбоната, которые вводят внутривенно в дозе до 300 мл.
Переливания крови, плазмы и некоторых плазмозаменителей – неотъемлемая часть противошоковой терапии.
Поделитесь на страничкеСледующая глава >
info.wikireading.ru
Неотложные состояния, шоки. Травматический шок
Это остро развивающееся и угрожающее жизни состояние, которое наступает в результате тяжелой травмы, характеризуется критическим снижением кровотока в тканях (гипоперфузия) и сопровождается клинически выраженными нарушениями деятельности всех органов и систем.Ведущим в патогенезе травматического шока является боль (мощная болевая импульсация, идущая из места травмы в центральную нервную систему). Комплекс нейроэндокринных изменений при травматическом шоке приводит к запуску всех последующих ответов организма.
Перераспределение крови. При этом увеличивается кровенаполнение сосудов кожи, подкожно-жировой клетчатки, мышц с образованием в них участков стазов и скоплением эритроцитов. В связи с перемещением больших объемов крови на периферию формируется относительная гиповолемия.
Относительная гиповолемия приводит к уменьшению венозного возврата крови к правым отделам сердца, снижению сердечного выброса, понижению артериального давления. Понижение артериального давления приводит к компенсаторному повышению общего периферического сопротивления, нарушению микроциркуляции. Нарушение микроциркуляции, его прогрессирование сопровождается гипоксией органов и тканей, развитию ацидоза.
Травматический шок часто сочетается с внутренним или наружным кровотечением. Что, естественно, приводит к абсолютному уменьшению объема циркулирующей крови. Несмотря на исключительную важность в патогенезе травматического шока кровопотери, все же не следует отождествлять травматический и геморрагический шоки. При тяжелых механических повреждениях к патологическому воздействию кровопотери неизбежно присоединяется отрицательное влияние нервно-болевой импульсации, эндотоксикоза и других факторов, что делает состояние травматического шока всегда более тяжелым по сравнению с «чистой» кровопотерей в эквивалентном объеме.
Одним из основных патогенетических факторов, формирующих травматический шок, является токсемия. Ее влияние начинается уже на 15-20 минуте от момента получения травмы. Токсическому воздействию подвергается эндотелий и, прежде всего, почечный. В связи с чем достаточно быстро формируется полиорганная недостаточность.
Диагностика травматического шока происходит на основании клинических данных: величины артериального давления систолического и диастолического, пульса, цвета и влажности кожных покровов, величины диуреза. При отсутствии аритмии, степень и тяжесть нарушений гемодинамики можно оценить с помощью шокового индекса (Альговера).
При закрытых переломах кровопотеря составляет:
• лодыжки — 300 мл;
• плеча и голени — до 500 мл;
• бедра — до 2 л;
• костей таза — до 3 л.
В зависимости от величины систолического артериального давления выделяют 4 степени тяжести травматического шока:
1. I степень — систолическое давление понижается до 90 мм рт. ст.;
2. II степень тяжести — до 70 мм рт. ст.;
3. III степень тяжести — до 50 мм рт.ст.;
4. IV степень тяжести — менее 50 мм рт. ст.
Клиника
При шоке степени клинические проявления могут быть скудными. Общее состояние средней тяжести. АД незначительно снижено или нормальное. Легкая заторможенность. Бледная, холодная кожа. Положительный симптом «белого пятна». ЧСС возрастает до 100 в 1 минуту. Учащенное дыхание. Вследствие повышения содержания катехоламинов в крови имеются признаки периферической вазоконстрикции (бледная, иногда «гусиная» кожа, мышечная дрожь, холодные конечности). Появляются признаки нарушения кровообращения: низкое ЦВД, уменьшение сердечного выброса, тахикардия.При III степени травматического шока состояние больных тяжелое, сознание сохранено, отмечается заторможенность. Кожа бледная, с землистым оттенком (появляется при сочетании бледности с гипоксией), холодная, часто покрыта холодным, липким потом. АД стабильно снижено до 70 мм рт. ст. и менее, пульс учащен до 100-120 в 1 мин, слабого наполнения. Отмечается одышка, беспокоит жажда. Диурез резко снижен (олигурия). IV степень травматического шока характеризуется крайне тяжелым состоянием больных: выраженная адинамия, безучастность, кожа и слизистые оболочки холодные, бледно-серые, с землистым оттенком и мраморным рисунком. Заостренные черты лица. АД понижено до 50 мм рт. ст. и менее. ЦВД близко к нулю или отрицательное. Пульс нитевидный, более 120 в 1 минуту. Отмечаются анурия или олигурия. При этом состояние микроциркуляции характеризуется парезом периферических сосудов, а также ДВС-синдромом. Клинически это проявляется повышением кровоточивости тканей.
В клинической картине травматического шока отражаются специфические особенности отдельных видов травм. Так, при тяжелых ранениях и травмах груди наблюдаются психомоторное возбуждение, страх смерти, гипертонус скелетных мышц; кратковременный подъем АД сменяется быстрым его падением. При черепно-мозговой травме прослеживается выраженная тенденция к артериальной гипертензии, маскирующей клиническую картину гипоциркуляции и травматического шока. При внутрибрюшных повреждениях на течение травматического шока вскоре наслаиваются симптомы развивающегося
Неотложная помощь
Лечение травматического шока должно быть комплексным, патогенетически обоснованным, индивидуальным в соответствии с характером и локализацией повреждения.• Обеспечить проходимость верхних дыхательных путей, используя тройной прием Сафара, вспомогательную вентиляцию легких.
• Ингаляция 100 % кислородом в течение 15-20 минут с последующим снижением концентрации кислорода во вдыхаемой смеси до 50-60 %.
• При наличии напряженного пневмоторакса — дренирование плевральной полости.
• Остановка кровотечение путем пальцевого прижатия, тугой повязки, наложения жгута и т.п.
• Транспортная иммобилизация (должна быть выполнена как можно раньше и надежнее).
• Обезболивание путем использования всех видов местной и проводниковой анестезии. При переломах крупных костей применяют местные анестетики в виде блокад непосредственно зоны перелома, нервных стволов, костно-фасциальных футляров.
• Парентерально (внутривенно) вводят следующие аналгетические коктейли: атропина сульфат 0,1 % раствор 0,5 мл, сибазон 0,5 % раствор 1-2 мл, трамадол 5 % раствор 1-2 мл (но не более 5 мл) или промедол 2 % раствор 1 мл.
• Или атропина сульфат 0,1 % раствор 0,5 мл, сибазон 0,5 % раствор 1 мл, кетамин 1-2 мл (или в дозе 0,5-1 мг/кг массы тела), трамадол 5 % раствор 1-2 мл (но не более 5 мл) или промедол 2 % раствор 1 мл.
Возможно применение других анальгетиков в эквивалентных дозах.
Важнейшая задача в лечении травматического шока — максимально быстрое восстановление кровоснабжения тканей. При неопределяемом уровне АД необходимы струйные переливания в две вены (под давлением), чтобы через 10-15 мин добиться подъема систолического давления до уровня не менее 70 мм рт. ст. Скорость инфузии должна составлять 200500 мл в 1 минуту. Из-за значительного расширения сосудистого пространства необходимо введение больших объемов жидкости, иногда в 3-4 раза превосходящих предполагаемую кровопотерю. Скорость инфузии определяется динамикой АД. Струйное вливание нужно проводить до тех пор, пока АД стабильно не поднимется до 100 мм рт. ст.
Таблица 8.5. Программа инфузионной терапии во время транспортировки пострадавшего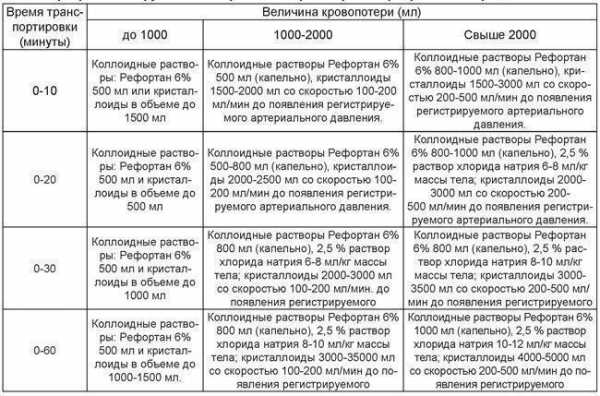
Глюкокортикостероиды вводятся внутривенно в начальной дозе 120-150 мг преднизолона и в последующем в дозе не менее 10 мг/ кг. Доза может быть увеличена до 25-30 мг/кг массы тела. Лечение сердечной недостаточности может потребовать включение в состав терапии добутамина в дозе 5-7,5 мкг/кг/мин или допамина 5-10 мгк/кг/мин, а также препараты улучшающие метаболизм миокарда, антигипоксанты — рибоксин — 10-20 мл; цитохром С — 10 мг, актовегин 10-20 мл. При развитии терминального состояния или невозможности обеспечить экстренную инфузионную терапию внутривенно вводится допамин в 400 мл 5% раствора глюкозы или любого другого раствора со скоростью 8-10 капель в 1 минуту. При внутреннем кровотечении консервативные мероприятия не должны задерживать эвакуацию пострадавших, поскольку только неотложная операция может спасти их жизнь.
Последовательность мероприятий может меняться в зависимости от преобладания тех или иных нарушений. Пострадавший транспортируется в стационар на фоне продолжающейся интенсивной терапии.
Сакрут В.Н., Казаков В.Н.
medbe.ru
40.Травматический шок. Клиника, диагностика, лечение
Шок – критическое состояние организма, вызванное повреждающим фактором чрезвычайной силы и проявляющееся выраженными функций всех органов и систем, в основе которых лежит недостаточность кровоснабжения тканей и расстройство деятельности центральной нервной системы. Две фазы –Эректильная фазанаступает сразу после травмы и проявляется двигательным и речевым возбуждением, беспокойством, страхом. Сознание сохранено, однако нарушена ориентация, пострадавший недооценивает тяжести своего состояния. На вопросы отвечает правильно, периодически жалуется на боли. Кожа бледная, дыхание учащено, выражена тахикардия, пульс достаточного наполнения и напряжения, АД норм или несколько повышено.Торпидная фаза развиваетсяпо мере нарастания недостаточности кровообращения. Она характеризуетсянарушением сознания – пострадавший заторможен, на боли не жалуется, лежит неподвижно. Кожный покров и видимые слизистые бледные, с серым оттенком. Кожа может иметь мраморный рисунок (признак снижения кровенаполнения и застоя крови в мелких сосудах), покрыта холодным потом. Конечности холодные, отмечается акроцианоз. Дыхание поверхностное, учащенное. Пульс частый, слабого наполнения, нитевидный – признак снижения объема циркулирующей крови. Артериальное давление снижено.Тяжесть состояния в торпидной фазе шока оценивается по частоте пульса и артериальному давлению и обозначается степенью.
Различают четыре степени шока.
Шок первой степени– легкий. Состояние пострадавшего компенсированное, сознание ясное, пульс 90–100 ударов в минуту, АД 90–100 мм рт. ст.
Шок второй степени – средней тяжести. Заторможен, кожа бледная, пульс – до 140 ударов в минуту, слабого наполнения, максимальное АД снижено до 90–80 мм рт. ст. Дыхание поверхностное, учащенное. Прогноз серьезный.
Шок третьей степени– тяжелый. Состояние очень тяжелое. Сознание спутанное или отсутствует вовсе. Кожа бледная, покрыта холодным потом, выражен акроцианоз. Пульс нитевидный – 130–180 ударов в минуту, определяется только на крупных артериях (сонной, бедренной).
Шок четвертой степени– терминальное состояние. Пострадавший без сознания, кожный покров серого цвета, губы синюшные, АД ниже 50 мм рт. ст., зачастую не определяется. Пульс едва ощутим на центральных артериях. Дыхание поверхностное, редкое (всхлипывающее), зрачки расширены, рефлексов и реакций на болевое раздражение нет.
первая помощь. 1. Остановка наружного кровотечения (с помощью жгута, давящей повязки),
2. Обеспечить возможность свободного дыхания (удалить инородные тела из дыхательных путей, расстегнуть стесняющую одежду, придать пострадавшему положение, исключающее попадание в дыхательные пути содержимого желудка).
3. При наличии повреждений на теле выполнить мероприятия по профилактике осложнений (закрыть имеющиеся раны первичной повязкой, выполнить транспортную иммобилизацию в случаях переломов или обширных повреждений тканей).
4. Укутать пострадавшего теплыми вещами во избежание переохлаждения
5)Обеспечить бережную транспортировку в лечебное учреждение.
studfiles.net
