Боли в правой груди: Боль в груди справа — причины, диагностика, лечение
Почему болит грудь при кормлении
Маммология
Грудное вскармливание доставляет молодой матери удовольствие и помогает осознать счастье материнства. В тех случаях, когда болит грудь после кормления, необходимо безотлагательно записаться на прием врача маммолога, чтобы не пропустить развитие серьезных заболеваний на самых ранних стадиях.
Причины боли в груди при кормлении.
Реакция на выделение гормона окситоцина. Под его влиянием происходит сильное сокращение мышечных волокон млечных ходов, в результате которого выделяется дополнительная порция молока.
Матери ощущают в это время боль, которую они характеризуют как сжимающую или колющую. У первородящих или эмоционально лабильных женщин рефлекс на окситоцин может проявиться даже при одной мысли о ребенке или в тот момент, когда она берет малыша на руки. Обычно после трех месяцев лактации эта реакция постепенно ослабевает.
Лактостаз. Очень часто болит грудь у кормящей мамы в том случае, когда из-за плохой проходимости млечных протоков, густого молока или очень большого его количества возникает застой в млечных дольках.
Быстрое наполнение груди молоком. Во время активного сосания в ответ на раздражение соска молочной железы выделяется большое количество гормонов пролактина и окситоцина, которые стимулируют выработку новой порции молока. В таких случаях не только болит грудь после кормления, но и быстро наполняется молоком, набухает и уплотняется. Это явление свидетельствует о нормальном процессе лактации.
Молочница. При кандидозном стоматите у младенца колонии грибка могут проникнуть на кожу соска молочной железы матери, а затем и в млечные ходы с развитием молочницы. При этом колонии грибка практически не видны, а главным клиническим признаком является повышенная чувствительность сосков. Режущая или пронзающая колющая боль, зуд в молочных железах не излечиваются обычными антисептическими средствами.
Мастит. В результате воспаления участка лактостаза или при проникновении патогенных микробов через трещины соска в млечную дольку возникает серозный, а затем и гнойный процесс, проявляющийся сильной пульсирующей болью. Кожа над патологическим очагом становится красной и горячей, часто повышается температура тела. Матери требуется неотложная помощь гинеколога и хирурга, так как в запущенных случаях быстро развивается абсцесс молочной железы.
Трещины соска из-за неправильной техники прикладывания ребенка к груди при кормлении. Наиболее выражена боль в груди во время кормления, а после него постепенно стихает.
Сдавление груди неправильно подобранным бюстгальтером, при длительном нахождении в неудобном положении тела (например, во время сна на животе). В любом случае, не затягивайте с визитом к доктору, только он сможет установить правильную причину болей и дать необходимые рекомендации или назначить лечение.
Другие статьи по этой теме
Мастит у кормящей матери
Мастит — одно из самых частых заболеваний, с которым женщины сталкиваются после рождения малыша. Более опасным периодом считаются первые месяцы лактации.
Маммология
Лактостаз у кормящей матери
Заболевание происходит, когда грудное молоко не может проходить по протокам молочной железы из-за их закупорки. Оно вырабатывается, но выйти наружу не может. Из-за этого могут возникать болезненные ощущения.
Маммология
Рак груди
К сожалению, сегодня многие женщины страдают раком груди. Это злокачественное образование. В большинстве случаев,этот недуг возникает у дам старше 40 лет. Однако иногда он посещает девочек-подростков.
Маммология
Боль в верхней части бедра: симптомы, причины и лечение
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Healthline показывает вам только бренды и продукты, которые мы поддерживаем.
Наша команда тщательно изучает и оценивает рекомендации, которые мы делаем на нашем сайте. Чтобы установить, что производители продукта соблюдали стандарты безопасности и эффективности, мы:
- Оцените ингредиенты и состав: Могут ли они причинить вред?
- Проверьте все утверждения о пользе для здоровья: Соответствуют ли они существующим научным данным?
- Оцените бренд: Работает ли он добросовестно и соответствует ли он лучшим отраслевым практикам?
Мы проводим исследования, чтобы вы могли найти надежные продукты для вашего здоровья и хорошего самочувствия.
Узнайте больше о нашем процессе проверки.Было ли это полезно?
Боль в верхней части бедра может возникнуть, если вы напрягаете подколенное сухожилие. Но иногда это может быть признаком серьезного состояния, в том числе тромба.
Но иногда это может быть признаком серьезного состояния, в том числе тромба.
Дискомфорт в верхней части бедра, такой как боль, жжение или боль, может быть обычным явлением. Хотя в большинстве случаев беспокоиться не о чем, в некоторых случаях боль в верхней части бедра может быть симптомом более серьезного основного заболевания.
Боль в бедре может варьироваться от легкой до острой стреляющей боли. Это также может сопровождаться другими симптомами, включая:
- зуд
- покалывание
- трудности при ходьбе
- онемение
- ощущение жжения , вам следует обратиться за медицинской помощью.
Существует множество состояний, которые могут вызывать боль в верхней части бедра. К ним относятся:
Парестетическая мералгия
Вызванная давлением на латеральный кожный нерв бедра, парестетическая мералгия (МП) может вызывать покалывание, онемение и жгучую боль во внешней части бедра. Обычно это происходит на одной стороне тела и вызвано сдавлением нерва.

Общие причины парестетической мералгии включают:
- тесная одежда
- избыточный вес или ожирение
- беременность
- рубцовая ткань от травм или операций в прошлом
- повреждение нервов, связанное с диабетом передние и боковые карманы брюк
- гипотиреоз
- отравление свинцом
Лечение включает выявление основной причины, а затем принятие таких мер, как ношение более свободной одежды или снижение веса для снижения давления. Упражнения, которые уменьшают мышечное напряжение и улучшают гибкость и силу, также могут облегчить боль. В некоторых случаях могут быть рекомендованы рецептурные препараты и хирургическое вмешательство.
Сгусток крови или тромбоз глубоких вен
Хотя многие тромбы не опасны, когда они образуются глубоко в одной из крупных вен, возникает серьезное состояние, известное как тромбоз глубоких вен (ТГВ). Хотя тромбы в глубоких венах чаще появляются на голенях, они также могут образовываться на одном или обоих бедрах.
 Иногда симптомы отсутствуют, но в других случаях они могут включать:
Иногда симптомы отсутствуют, но в других случаях они могут включать:- отек
- боль
- болезненность
- ощущение тепла
- бледность или синюшность
В результате ТГВ у некоторых людей развивается опасное для жизни состояние, известное как легочная эмболия, при котором тромб попадает в легкие. Симптомы включают:
- внезапную одышку
- боль или дискомфорт в груди, которые усиливаются при глубоком вдохе или кашле
- дурноту или головокружение
- учащенный пульс :
- травма с повреждением вен
- избыточный вес, который оказывает большее давление на вены ног и таза
- наличие ТГВ в семейном анамнезе использование)
- пребывание в сидячем положении в течение длительного времени, когда вы находитесь в машине или в самолете, особенно если у вас уже есть хотя бы один другой фактор риска
- беременность
- операция
Лечение ТГВ варьируется от изменения образа жизни, например, похудения, до рецептурных препаратов, разжижающих кровь, использования компрессионных чулок и, в некоторых случаях, хирургического вмешательства.

Диабетическая невропатия
Осложнение диабета, диабетическая невропатия, возникает в результате неконтролируемого повышения уровня сахара в крови. Обычно он начинается на руках или ногах, но может распространяться и на другие части тела, включая бедра. Симптомы включают:
- чувствительность к прикосновению
- потеря осязания
- нарушение координации при ходьбе
- онемение или боль в конечностях
- мышечная слабость или истощение
- тошнота и расстройство желудка
- диарея или запор 40011 повышенная потливость 9090
011 сухость влагалища у женщин и эректильной дисфункции у мужчин
Хотя диабетическая нейропатия неизлечима, лечение боли и других симптомов может включать изменение образа жизни и меры по поддержанию здорового уровня сахара в крови, а также лекарства для снятия боли.
Синдром большой вертельной боли
Синдром большой вертельной боли может вызывать боль снаружи верхней части бедер.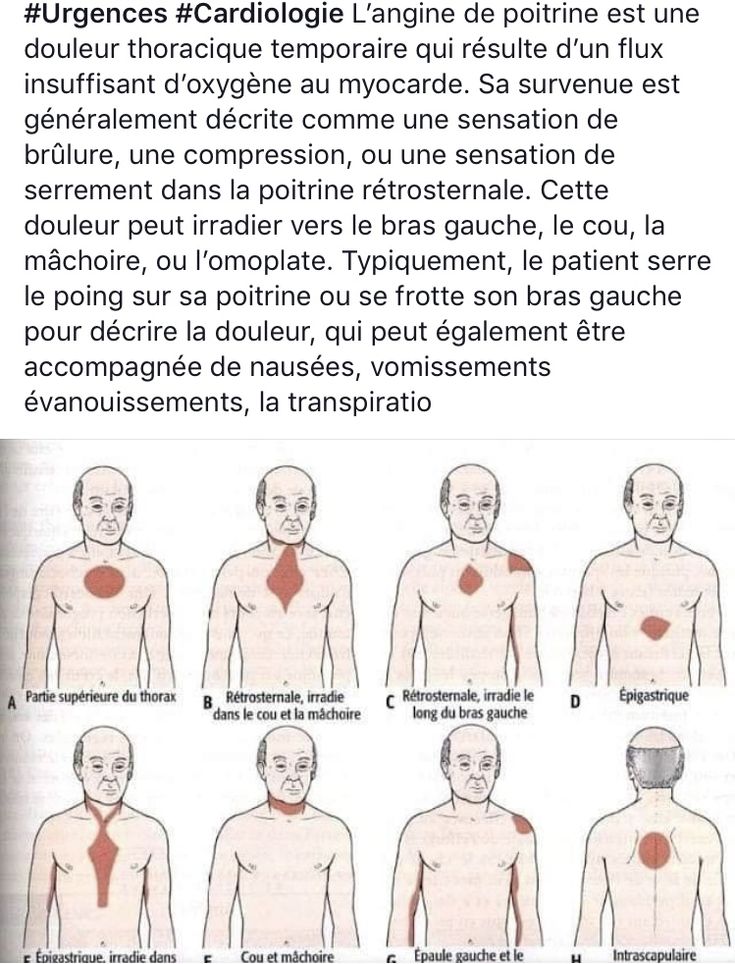 Обычно это вызвано травмой, давлением или повторяющимися движениями и часто встречается у бегунов и женщин.
Обычно это вызвано травмой, давлением или повторяющимися движениями и часто встречается у бегунов и женщин.
Симптомы могут включать:
- боль, усиливающуюся при лежании на пораженной стороне
- боль, усиливающуюся со временем
- боль после физической нагрузки, такой как ходьба или бег
- слабость мышц бедра
Лечение может включать изменение образа жизни, например, снижение веса, лечение льдом, физиотерапию, прием противовоспалительных препаратов и инъекции стероидов.
Синдром подвздошно-большеберцовой связки
Также распространенный среди бегунов синдром подвздошно-большеберцовой связки (ITBS) возникает, когда подвздошно-большеберцовая связка, которая проходит по внешней стороне бедра от бедра к ниже колена, становится тугой и воспаленной.
Симптомы включают боль и припухлость, которые обычно ощущаются в области коленей, но иногда могут ощущаться и в бедре. Лечение включает ограничение физической активности, физиотерапию и лекарства для уменьшения боли и воспаления.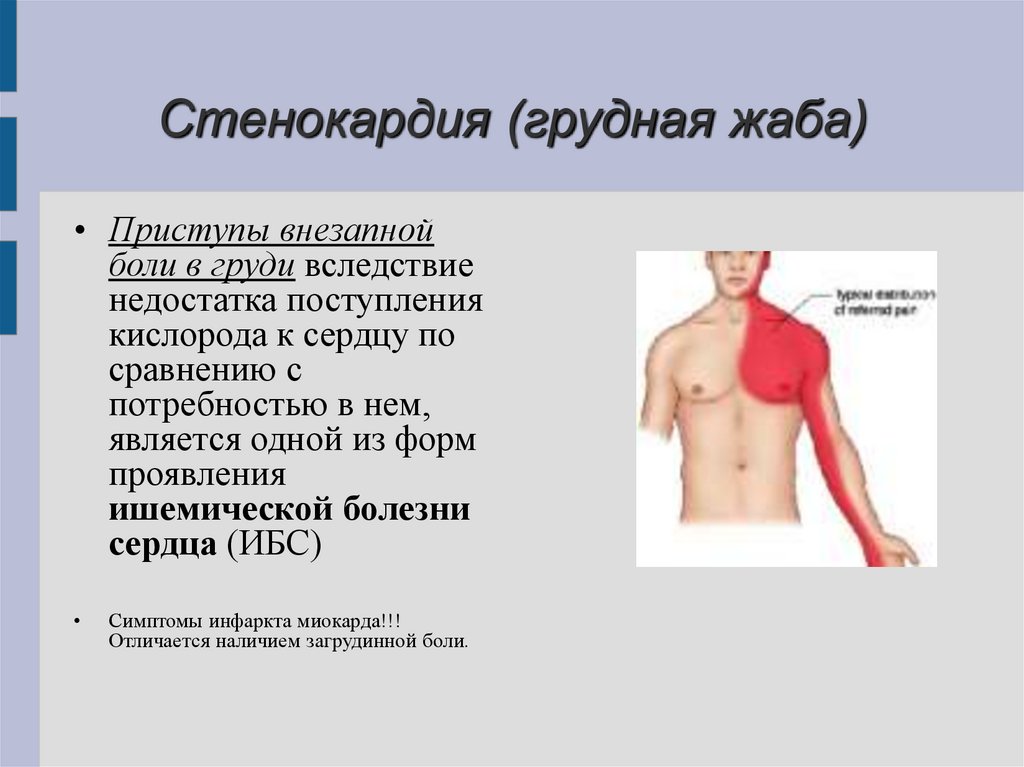 В некоторых крайних случаях может потребоваться хирургическое вмешательство.
В некоторых крайних случаях может потребоваться хирургическое вмешательство.
Растяжения мышц
Хотя растяжения мышц могут возникать в любой части тела, чаще всего они возникают в подколенном сухожилии и могут вызывать боль в бедре. Симптомы могут включать:
- внезапное начало боли
- болезненность
- ограничение подвижности
- кровоподтеки или изменение цвета кожи
- отек
- ощущение «скованности» 10011
- мышечные спазмы 014
- слабость
Как правило, растяжения можно лечить льдом, теплом и противовоспалительными препаратами, но более серьезные растяжения или разрывы могут потребовать лечения у врача. Вам следует обратиться к врачу, если боль не проходит через несколько дней или если область онемела, возникает без ясной причины или не позволяет вам двигать ногой.
Растяжение мышц-сгибателей бедра
Мышцы-сгибатели бедра могут быть растянуты при чрезмерном использовании, что также может вызвать боль или мышечные спазмы в бедрах.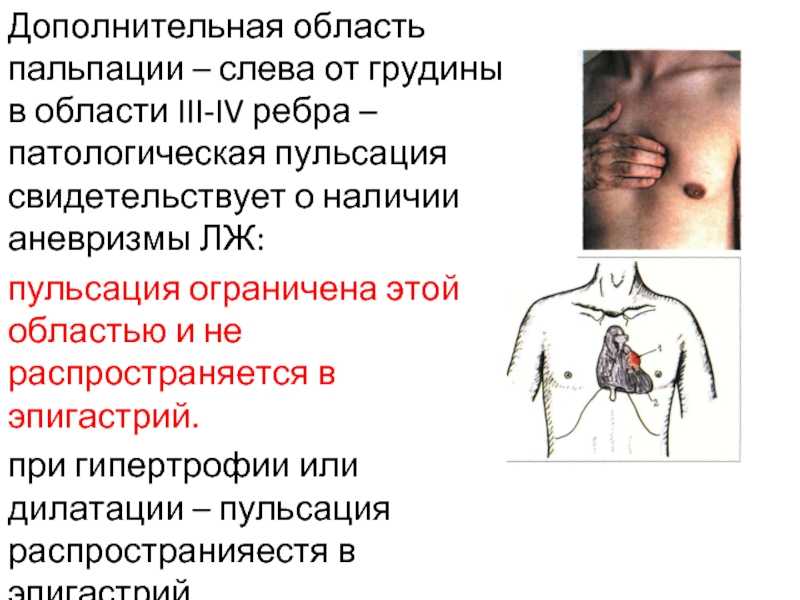 Другие симптомы растяжения сгибателей бедра могут включать:
Другие симптомы растяжения сгибателей бедра могут включать:
- боль, которая появляется внезапно
- усиливающуюся боль, когда вы поднимаете бедро к груди
- боль при растяжении мышц бедра
- мышечные спазмы бедра или бедра
- болезненность при прикосновении в передней части бедра
- опухоль или синяк в области бедра или бедра
Большинство растяжений сгибателей бедра можно лечить в домашних условиях с помощью льда, безрецептурных обезболивающих, тепла, отдыха и упражнений. В некоторых тяжелых случаях могут быть рекомендованы физиотерапия и хирургическое вмешательство.
Хотя существуют различные причины боли в бедре, каждая из которых имеет свои собственные факторы риска, наиболее распространенными являются:
- повторяющиеся упражнения, такие как бег
- избыточный вес или ожирение
- диабет
- беременность
Диагностика большинства состояний которые способствуют боли в бедре, будут включать медицинский осмотр врачом, который оценит факторы риска и симптомы. В случае парестетической мералгии врачи могут назначить электромиограмму/исследование нервной проводимости (ЭМГ/NCS) или магнитно-резонансную томографию (МРТ), чтобы определить, повреждены ли нервы.
В случае парестетической мералгии врачи могут назначить электромиограмму/исследование нервной проводимости (ЭМГ/NCS) или магнитно-резонансную томографию (МРТ), чтобы определить, повреждены ли нервы.
Если вам нужна помощь в поиске лечащего врача, вы можете найти врачей в вашем районе с помощью инструмента Healthline FindCare.
В большинстве случаев боль в бедре можно лечить с помощью домашних средств, таких как:
- лед
- тепло
- отпускаемые без рецепта лекарства, такие как ацетаминофен (тайленол) или ибупрофен (адвил)
- управление весом режим
- рейтинг упражнение
- упражнения на растяжку и укрепление мышц таза, бедер и кора
Однако, если эти меры не приносят облегчения через несколько дней или если боль сопровождается более серьезными симптомами, вам следует обратиться за медицинской помощью. В некоторых случаях может потребоваться физиотерапия, отпускаемые по рецепту лекарства и хирургическое вмешательство.
Наиболее серьезное осложнение боли в бедре обычно связано с ТГВ, которое может быть опасным для жизни, если его не лечить. Если вы испытываете какие-либо из следующих симптомов, вам следует обратиться за медицинской помощью:
- одышка
- тревога
- липкая или синеватая кожа
- боль в груди, которая может отдавать в руку, челюсть, шею и плечо
- обморок
- нерегулярное сердцебиение
- головокружение
- плевки кровь
- слабый пульс
- поддержание здорового веса
- выполнение упражнений на растяжку
- умеренная физическая активность
Chaitman BR, Bourassa MG, Davis K. et al. Ангиографическая распространенность ишемической болезни сердца высокого риска в подгруппах пациентов (CASS). Тираж. 1981; 64: 360–67. [PubMed: 7249303]
ДеСанктис Р.В., Дорогази Р.М., Остин В.Г. и другие. Расслоение аорты. N Engl J Med. 1987; 317:1060–67. [PubMed: 3309654]
Diamond GA, Forrester JS. Анализ вероятности как помощь в клинической диагностике ишемической болезни сердца. N Engl J Med. 1979;300:1350–58. [PubMed: 440357]
Goldman L, Cook EF, Brand DA. и другие. Компьютерный протокол для прогнозирования инфаркта миокарда у пациентов отделения неотложной помощи с болью в груди.

- учащенное сердцебиение 4 1 90910 учащенное дыхание 9 11 беспокойство
Определение основной причины боли в бедре является ключом к ее предотвращению. В то время как в случае ТГВ профилактика может включать рецептурные лекарства и использование компрессионного трикотажа, во многих других профилактические методы включают изменение образа жизни и домашние средства, в том числе:
В большинстве случаев боль в верхней части бедра не вызывает беспокойства. Обычно его можно лечить дома с помощью некоторых простых стратегий, таких как лед, тепло, умеренная активность и лекарства, отпускаемые без рецепта. Однако, если они не работают через несколько дней или если боль в бедре сопровождается более серьезными симптомами, важно как можно скорее обратиться за медицинской помощью.
Обычно его можно лечить дома с помощью некоторых простых стратегий, таких как лед, тепло, умеренная активность и лекарства, отпускаемые без рецепта. Однако, если они не работают через несколько дней или если боль в бедре сопровождается более серьезными симптомами, важно как можно скорее обратиться за медицинской помощью.
Боль или дискомфорт в груди – клинические методы
Определение
Боль, давление, стеснение или другой дискомфорт, возникающий в грудной клетке или иррадиирующий в грудную клетку, является важным индикатором потенциально серьезных сердечных или сердечно-сосудистых заболеваний.
Техника
Боль в груди является одним из наиболее распространенных симптомов, по поводу которых взрослые обращаются за помощью к врачу. Поскольку возможную этиологию часто можно определить только по анамнезу, клиницист должен систематически оценивать характеристики боли. Точное определение боли позволяет сузить список возможных причин и направляет физикальное обследование и выбор диагностических тестов. Основной целью является определение того, вызвана ли боль, вероятно, ишемией миокарда. Исследования коронарной артериографии показали, что пациенты с болью, типичной для стенокардии, чаще имеют обструктивную болезнь сердца, чем пациенты с атипичными болевыми синдромами. Стенокардия представляет собой распознаваемый болевой синдром, и тщательное изучение особенностей анамнеза помогает клиницисту определить, типична ли боль у пациента для стенокардии.
Основной целью является определение того, вызвана ли боль, вероятно, ишемией миокарда. Исследования коронарной артериографии показали, что пациенты с болью, типичной для стенокардии, чаще имеют обструктивную болезнь сердца, чем пациенты с атипичными болевыми синдромами. Стенокардия представляет собой распознаваемый болевой синдром, и тщательное изучение особенностей анамнеза помогает клиницисту определить, типична ли боль у пациента для стенокардии.
Пациентов следует попросить описать качество своего дискомфорта своими словами. Ангинальная боль обычно описывается как тупая, тяжелая или сдавливающая. Пациент может описать ощущение давления, а не настоящую боль. Острая, колющая или жгучая боль менее типична для стенокардии. Ангинозная боль обычно локализуется за грудиной или по всей передней грудной клетке. Боль, расположенная исключительно в левой или правой груди, нетипична. В то время как иррадиация боли в левую руку типична для стенокардии, пациенты с ишемической болезнью сердца также часто имеют боль, которая иррадиирует в правую руку или шею.
Наиболее важной частью анамнеза боли в груди является определение того, что усугубляет и облегчает боль. Стенокардия обычно усиливается при физической нагрузке и проходит в покое. Если пациент отмечает, что при выходе на улицу в холодную погоду или после обильного приема пищи требуется меньшая нагрузка, чтобы вызвать боль, то боль, вероятно, вызвана ишемической болезнью сердца. Пациенты с ишемической болезнью сердца часто жалуются на боль, вызванную эмоциональным стрессом или половым актом. Боль, которая носит плевритный характер или возникает при движении рук или туловища, с меньшей вероятностью может быть вызвана ишемической болезнью. Иногда пациенты приписывают боль физической нагрузке, но тщательный опрос покажет, что боль возникает и уходит при глубоком вдохе или движениях тела во время тяжелых упражнений. Такая боль обычно не вызвана ишемической болезнью сердца.
Для пациентов, жалующихся на боль в груди, вызванную нагрузкой, уточните величину усилия, необходимого для возникновения боли.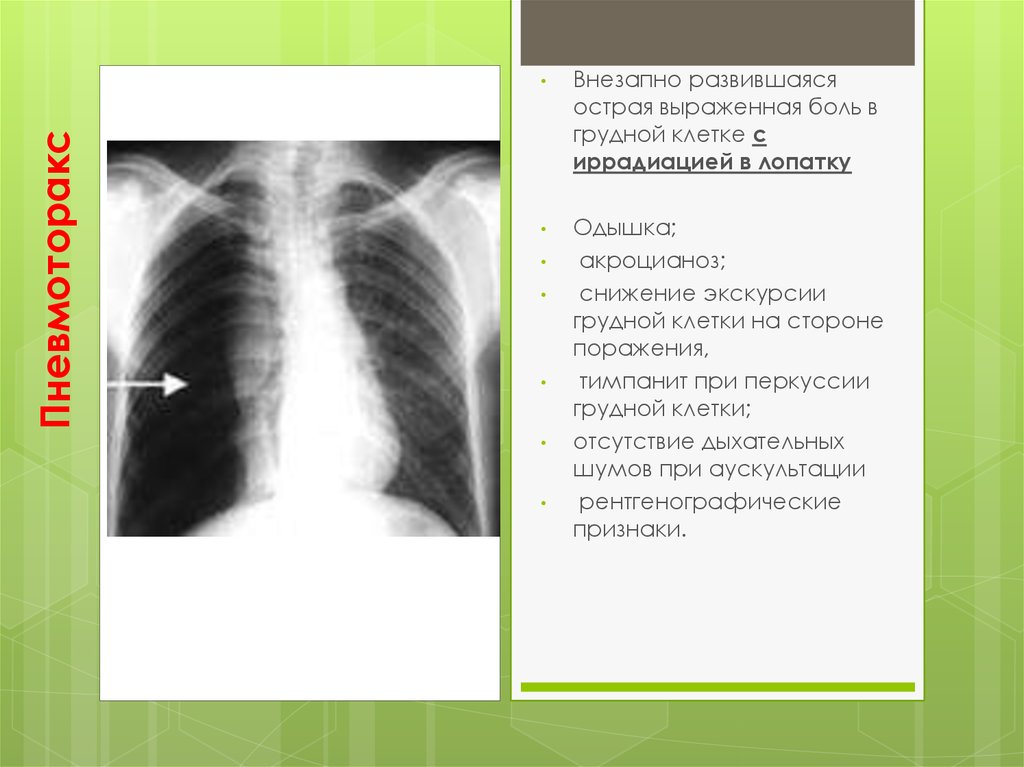 Пациентам с рецидивирующей болью в анамнезе, которая теперь возникает при снижении уровня физической нагрузки, может потребоваться срочное лечение. Точно так же улучшение толерантности к физической нагрузке является убедительным доказательством эффективности схемы лечения. Независимо от того, вызвана ли боль напряжением, ее тяжесть дает ключ к ее этиологии. Боль, вызванная коронарным заболеванием, скорее всего, потребует от пациентов прекращения их обычной деятельности. Следует определить частоту и продолжительность боли, хотя эти данные менее полезны для установления причины приступов. Эпизоды боли, вызванной коронарной болезнью, обычно длятся менее часа. Ишемическая болезнь сердца редко вызывает эпизоды продолжительностью более 12 часов без электрокардиографических изменений острого инфаркта миокарда.
Пациентам с рецидивирующей болью в анамнезе, которая теперь возникает при снижении уровня физической нагрузки, может потребоваться срочное лечение. Точно так же улучшение толерантности к физической нагрузке является убедительным доказательством эффективности схемы лечения. Независимо от того, вызвана ли боль напряжением, ее тяжесть дает ключ к ее этиологии. Боль, вызванная коронарным заболеванием, скорее всего, потребует от пациентов прекращения их обычной деятельности. Следует определить частоту и продолжительность боли, хотя эти данные менее полезны для установления причины приступов. Эпизоды боли, вызванной коронарной болезнью, обычно длятся менее часа. Ишемическая болезнь сердца редко вызывает эпизоды продолжительностью более 12 часов без электрокардиографических изменений острого инфаркта миокарда.
Симптомы, сопровождающие боль в груди, часто служат ключом к постановке диагноза. Кашель или одышка свидетельствуют о легочных заболеваниях. Потоотделение часто возникает при остром инфаркте миокарда. Дисфагия, тошнота и рвота указывают на гастроинтестинальную этиологию. Пациента следует попросить описать временную связь между болью и сопутствующими симптомами. Сопутствующие симптомы наиболее полезны с диагностической точки зрения, когда они возникают в непосредственной близости от эпизодов боли. Неудивительно, что у пациентов с инфарктом миокарда в анамнезе часто обнаруживается коронарная болезнь как причина повторяющихся эпизодов боли. Другие состояния, о которых следует спросить, включают клапанный или ревматический порок сердца, гипертонию, пептические расстройства, расстройства пищевода, такие как ахалазия, ревматологические заболевания, хронические заболевания легких, синдром гипервентиляции и состояния тревоги.
Дисфагия, тошнота и рвота указывают на гастроинтестинальную этиологию. Пациента следует попросить описать временную связь между болью и сопутствующими симптомами. Сопутствующие симптомы наиболее полезны с диагностической точки зрения, когда они возникают в непосредственной близости от эпизодов боли. Неудивительно, что у пациентов с инфарктом миокарда в анамнезе часто обнаруживается коронарная болезнь как причина повторяющихся эпизодов боли. Другие состояния, о которых следует спросить, включают клапанный или ревматический порок сердца, гипертонию, пептические расстройства, расстройства пищевода, такие как ахалазия, ревматологические заболевания, хронические заболевания легких, синдром гипервентиляции и состояния тревоги.
Фундаментальные науки
Боль может исходить из нескольких различных структур грудной клетки, включая кожу, ребра, межреберные мышцы, плевру, пищевод, сердце, аорту, диафрагму или грудные позвонки. Боль может передаваться по межреберным, симпатическим, блуждающим и диафрагмальным нервам. Иннервация глубоких структур грудной клетки проходит по общим путям к центральной нервной системе, что затрудняет локализацию источника боли. При выяснении причины боли в груди вероятностный подход к диагностике поможет принять решение о пациентах. Как указано в главе 61, клиницист может оценить вероятность конкретного диагноза для конкретного пациента.
Иннервация глубоких структур грудной клетки проходит по общим путям к центральной нервной системе, что затрудняет локализацию источника боли. При выяснении причины боли в груди вероятностный подход к диагностике поможет принять решение о пациентах. Как указано в главе 61, клиницист может оценить вероятность конкретного диагноза для конкретного пациента.
Несколько исследований коронарной артериографии у пациентов, направленных для оценки рецидивирующей боли в груди, количественно определили распространенность заболевания коронарных артерий при различных синдромах боли в груди. Эти исследования показали, что у 90% пациентов с типичной стенокардией напряжения имеется значительное анатомическое поражение коронарного русла. У пациентов с атипичной стенокардией распространенность коронарной болезни составляет от 50 до 60%, а у пациентов с неангинальной болью — от 20 до 30%. Однако эти цифры распространенности следует интерпретировать с осторожностью. Артериографические исследования постоянно показывают, что женщины имеют более низкую распространенность коронарной болезни, чем мужчины. В исследовании Coronary Artery Surgery у мужчин с типичной стенокардией было 9распространенность тяжелой коронарной болезни составляет 3%, тогда как у женщин с типичной стенокардией распространенность составляет 72%. Кроме того, на распространенность ишемической болезни сердца сильно влияет возраст. У мужчин риск коронарной болезни неуклонно возрастает в возрасте от 30 до 70 лет, с небольшим дальнейшим увеличением после 70 лет. У женщин риск увеличивается постепенно до 60 лет, а затем увеличивается более быстро в возрасте от 60 до 80 лет. Артериографические исследования показали сообщили о распространенности заболевания у пациентов, обследованных в специализированных центрах, и в этих отобранных популяциях распространенность ишемической болезни выше, чем в общей популяции. В исследовании, опубликованном Sox et al. (1981), пациенты, которые соответствовали определенным критериям неишемической боли в груди, наблюдались для определения причины боли. Ни у одного из этих пациентов, которые были осмотрены в поликлинике, не было признаков ишемической болезни сердца при последующем наблюдении.
В исследовании Coronary Artery Surgery у мужчин с типичной стенокардией было 9распространенность тяжелой коронарной болезни составляет 3%, тогда как у женщин с типичной стенокардией распространенность составляет 72%. Кроме того, на распространенность ишемической болезни сердца сильно влияет возраст. У мужчин риск коронарной болезни неуклонно возрастает в возрасте от 30 до 70 лет, с небольшим дальнейшим увеличением после 70 лет. У женщин риск увеличивается постепенно до 60 лет, а затем увеличивается более быстро в возрасте от 60 до 80 лет. Артериографические исследования показали сообщили о распространенности заболевания у пациентов, обследованных в специализированных центрах, и в этих отобранных популяциях распространенность ишемической болезни выше, чем в общей популяции. В исследовании, опубликованном Sox et al. (1981), пациенты, которые соответствовали определенным критериям неишемической боли в груди, наблюдались для определения причины боли. Ни у одного из этих пациентов, которые были осмотрены в поликлинике, не было признаков ишемической болезни сердца при последующем наблюдении.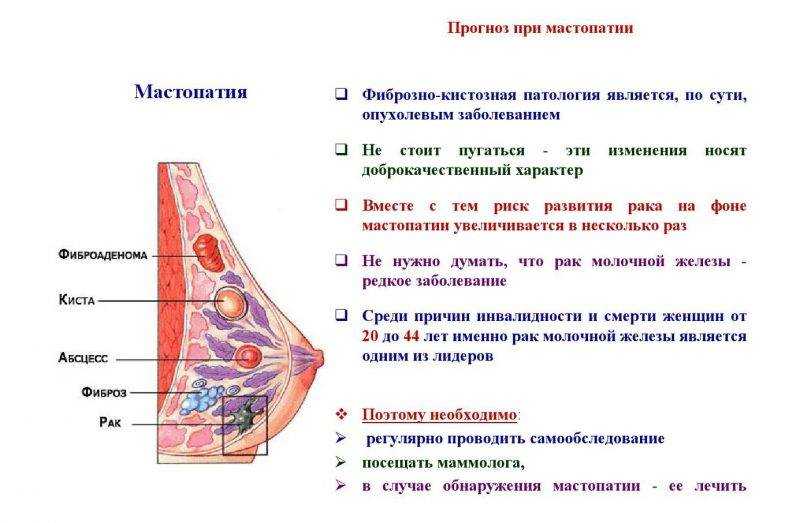 Клиницисты должны попытаться оценить основные показатели заболеваемости в своих клинических условиях при интерпретации риска заболевания пациента.
Клиницисты должны попытаться оценить основные показатели заболеваемости в своих клинических условиях при интерпретации риска заболевания пациента.
В то время как несколько исследований предоставили данные для оценки риска ишемической болезни сердца, было меньше исследований распространенности других заболеваний у пациентов с болью в груди. Примерно у половины пациентов, у которых рецидивирующая боль в груди не связана с ишемической болезнью сердца, наблюдается рефлюкс-эзофагит или нарушения сокращения пищевода. Другие возможные причины включают нарушения грудной клетки, гипервентиляцию или заболевания легких, которые относительно распространены в некоторых группах населения.
Клиническое значение
Для классификации этиологии болей в грудной клетке использовались различные схемы, но наиболее полезной является разграничение острой и хронической боли. К пациентам с острой болью относятся те, у кого эпизоды возникли недавно, или те, у кого недавно наблюдалось увеличение интенсивности или частоты рецидивирующей боли. К пациентам с хронической болью относятся пациенты с повторяющимися эпизодами боли, которые имеют относительно стабильный характер.
К пациентам с хронической болью относятся пациенты с повторяющимися эпизодами боли, которые имеют относительно стабильный характер.
Причины хронической боли в груди
Ведущим диагностическим соображением у пациентов с хронической болью в груди является ишемическая болезнь сердца. Наиболее частым клиническим проявлением ишемической болезни сердца является рецидивирующая стенокардия. Полезным диагностическим признаком ишемической болезни сердца является то, что боль обычно уменьшается при приеме определенных лекарств. Уменьшение ангинозной боли в течение 3 минут после сублингвального приема нитроглицерина является убедительным доказательством того, что боль вызвана коронарным заболеванием.
Снижение частоты приступов после начала приема бета-блокаторов, блокаторов кальциевых каналов или препаратов нитратов длительного действия позволяет предположить, что причиной является ишемическая болезнь сердца.
Болезнь пищевода является частой причиной рецидивирующей боли в груди.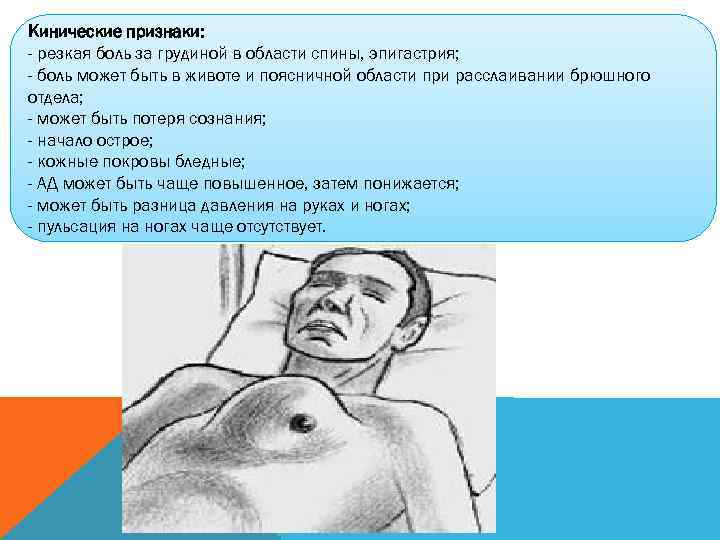 Эзофагит, обычно вторичный по отношению к кислотному рефлюксу из желудка, часто вызывает боль в пищеводе. Кислота вызывает химическое повреждение и воспаление слизистой оболочки, что приводит к боли, которая часто имеет жгучий характер. Ключи к наличию рефлюкс-эзофагита включают историю кислотно-пептической болезни и симптомы рефлюкса, такие как срыгивание или кислый привкус во рту. Боль в груди, вызванная рефлюксом пищевода, как правило, возникает после еды и может быть связана с положением тела. Эпизоды боли могут быть вызваны наклоном в пояснице. Они чаще возникают ночью, поскольку лежачее положение усиливает рефлюкс кислоты в пищевод. Облегчение боли антацидами, местным лидокаином или специальными приемами для уменьшения рефлюкса позволяет предположить этот диагноз.
Эзофагит, обычно вторичный по отношению к кислотному рефлюксу из желудка, часто вызывает боль в пищеводе. Кислота вызывает химическое повреждение и воспаление слизистой оболочки, что приводит к боли, которая часто имеет жгучий характер. Ключи к наличию рефлюкс-эзофагита включают историю кислотно-пептической болезни и симптомы рефлюкса, такие как срыгивание или кислый привкус во рту. Боль в груди, вызванная рефлюксом пищевода, как правило, возникает после еды и может быть связана с положением тела. Эпизоды боли могут быть вызваны наклоном в пояснице. Они чаще возникают ночью, поскольку лежачее положение усиливает рефлюкс кислоты в пищевод. Облегчение боли антацидами, местным лидокаином или специальными приемами для уменьшения рефлюкса позволяет предположить этот диагноз.
Нарушения моторики пищевода также часто вызывают боль в груди. В то время как рефлюкс-эзофагит вызывает боль за счет раздражения слизистой оболочки пищевода, двигательные расстройства вызывают боль за счет сокращения и спазма мышечной стенки пищевода. Спазм пищевода часто возникает как вторичное проявление рефлюкс-эзофагита. По мере того как раздражение и воспаление слизистой оболочки становятся более выраженными, стимуляция местных нервов приводит к мышечному спазму. Такие пациенты сообщают о характере болей, сходных с таковыми при рефлюкс-эзофагите, возникающих после еды и усиливающихся в положении тела. Пациенты могут сообщать о различной степени боли. При эпизодах простого раздражения слизистой боль может быть описана как «изжога», в то время как во время эпизодов мышечного спазма боль описывается как более сильная, тяжелая. Нарушения моторики пищевода могут быть независимыми от кислотного рефлюкса, как у больных с ахалазией или диффузным спазмом пищевода. У этих пациентов наблюдается иная картина эпизодов, чем у пациентов с кислотным рефлюксом. Боль обычно не связана с положением тела и может возникать во время еды, а не после еды. Дисфагия часто является заметным симптомом у пациентов с первичными двигательными расстройствами.
Спазм пищевода часто возникает как вторичное проявление рефлюкс-эзофагита. По мере того как раздражение и воспаление слизистой оболочки становятся более выраженными, стимуляция местных нервов приводит к мышечному спазму. Такие пациенты сообщают о характере болей, сходных с таковыми при рефлюкс-эзофагите, возникающих после еды и усиливающихся в положении тела. Пациенты могут сообщать о различной степени боли. При эпизодах простого раздражения слизистой боль может быть описана как «изжога», в то время как во время эпизодов мышечного спазма боль описывается как более сильная, тяжелая. Нарушения моторики пищевода могут быть независимыми от кислотного рефлюкса, как у больных с ахалазией или диффузным спазмом пищевода. У этих пациентов наблюдается иная картина эпизодов, чем у пациентов с кислотным рефлюксом. Боль обычно не связана с положением тела и может возникать во время еды, а не после еды. Дисфагия часто является заметным симптомом у пациентов с первичными двигательными расстройствами.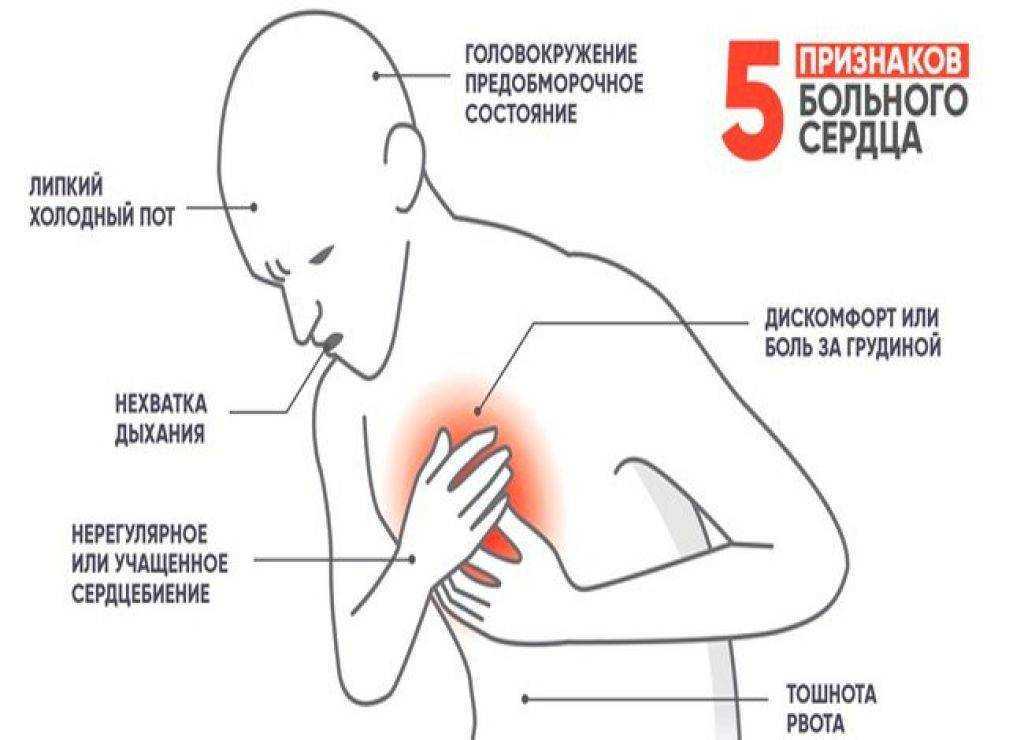
Нарушения моторики пищевода можно купировать нитратами и блокаторами кальциевых каналов за счет расслабления гладкомышечной стенки пищевода. Поскольку эти агенты также облегчают боль в груди, вызванную ишемической болезнью сердца, у клинициста могут возникнуть трудности с использованием реакции на лекарство в качестве ключа к причине невыявленной боли в груди. Клиницист должен тщательно интерпретировать результаты терапевтического исследования, особенно скорость ответа. Уменьшение боли в течение 3 минут после сублингвального приема нитроглицерина больше соответствует ишемической болезни сердца, чем двигательным расстройствам пищевода. Если облегчение наступает только через 10–15 минут, более вероятно заболевание пищевода. Нитраты и блокаторы кальциевых каналов могут расслаблять нижний пищеводный сфинктер и усугублять пищеводный рефлюкс, тем самым усиливая симптомы рефлюкс-эзофагита.
Ишемия миокарда иногда возникает при отсутствии фиксированной обструкции коронарных артерий, что приводит к рецидивирующей боли в груди.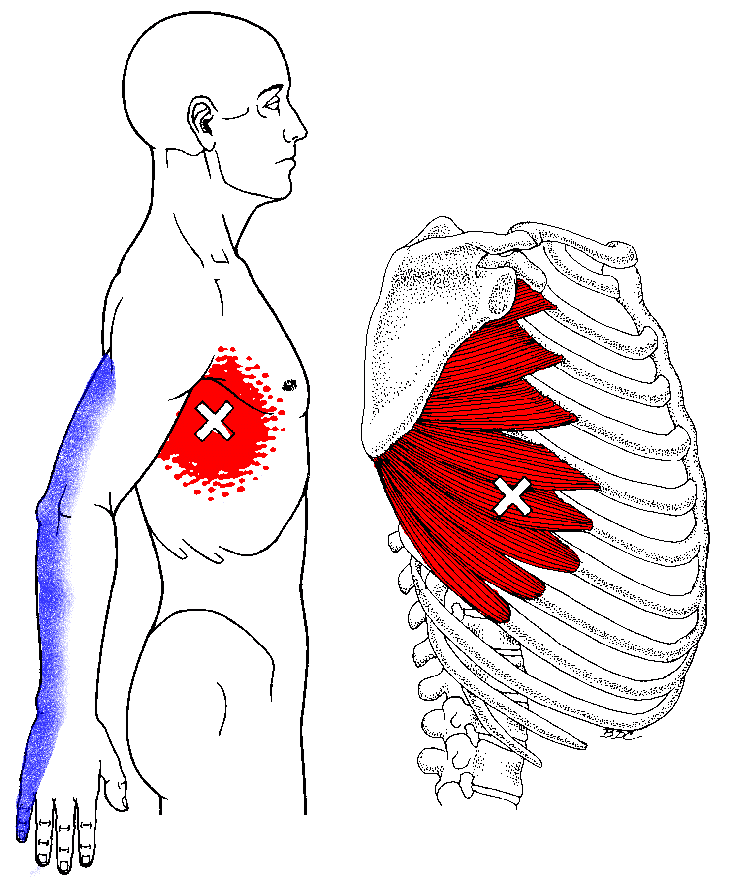 Обструктивное поражение интрамуральных мелких сосудов может вызвать ишемию. Хотя такие поражения чаще встречаются у диабетиков, заболевание мелких сосудов является редкой причиной болей в груди. Его следует рассматривать только после исключения более вероятной этиологии. Клапанный аортальный стеноз, гипертрофическая кардиомиопатия и тиреотоксикоз также могут вызывать ишемию миокарда. Качество и характер боли при этих состояниях обычно сходны с таковыми при ишемической болезни сердца. Эти образования почти всегда сопровождаются результатами физикального обследования, типичными для основного заболевания, поэтому их обнаружение обычно не составляет труда.
Обструктивное поражение интрамуральных мелких сосудов может вызвать ишемию. Хотя такие поражения чаще встречаются у диабетиков, заболевание мелких сосудов является редкой причиной болей в груди. Его следует рассматривать только после исключения более вероятной этиологии. Клапанный аортальный стеноз, гипертрофическая кардиомиопатия и тиреотоксикоз также могут вызывать ишемию миокарда. Качество и характер боли при этих состояниях обычно сходны с таковыми при ишемической болезни сердца. Эти образования почти всегда сопровождаются результатами физикального обследования, типичными для основного заболевания, поэтому их обнаружение обычно не составляет труда.
Коронарный вазоспазм может вызвать ишемию миокарда при отсутствии обструктивной коронарной болезни. Боль обычно похожа на боль при обструктивной коронарной болезни, но имеет тенденцию проявляться по непредсказуемой схеме. Боль обычно не вызывается физической нагрузкой и может разбудить пациента ото сна. Некоторые пациенты сообщают об эмоциональном стрессе как о триггере. Боль часто купируется сублингвальным приемом нитроглицерина, а частота эпизодов снижается после терапии блокаторами кальциевых каналов или нитратами длительного действия. Примерно 9У 0% пациентов с коронарным вазоспазмом наблюдаются изменения ЭКГ во время приступов боли. Таким образом, отсутствие электрокардиографических изменений во время боли делает коронарный вазоспазм маловероятным.
Боль часто купируется сублингвальным приемом нитроглицерина, а частота эпизодов снижается после терапии блокаторами кальциевых каналов или нитратами длительного действия. Примерно 9У 0% пациентов с коронарным вазоспазмом наблюдаются изменения ЭКГ во время приступов боли. Таким образом, отсутствие электрокардиографических изменений во время боли делает коронарный вазоспазм маловероятным.
Пролапс митрального клапана (ПМК) является спорной этиологией хронической боли в грудной клетке. Клинические и эхокардиографические исследования показали, что ПМК часто встречается у здоровых взрослых. Популяционные исследования показали, что частота болей в груди у лиц с пролапсом митрального клапана не выше, чем у лиц без этого заболевания. Тем не менее, имеются многочисленные клинические сообщения о пациентах, у которых пролапс митрального клапана был единственной идентифицируемой причиной рецидивирующей боли в груди. Пациенты в этих исследованиях имеют боль различного качества и характера, и нет «типичного» болевого синдрома в груди для ПМК. Его следует рассматривать как причину рецидивирующей боли в груди только после исключения наиболее вероятных причин, поскольку специфического лечения этого расстройства не существует. Основная ценность диагностики пролапса митрального клапана заключается в выявлении пациентов с риском развития эндокардита и аритмий. Проспективные исследования показали, что пациенты, у которых развиваются серьезные осложнения, имеют либо поздний систолический шум, либо аномальную электрокардиограмму в сочетании со среднесистолическим щелчком. Таким образом, нет необходимости в проведении эхокардиографии для исключения пролапса митрального клапана, за исключением случаев, когда у пациента имеются результаты физикального обследования и/или электрокардиограммы, указывающие на риск осложнений.
Его следует рассматривать как причину рецидивирующей боли в груди только после исключения наиболее вероятных причин, поскольку специфического лечения этого расстройства не существует. Основная ценность диагностики пролапса митрального клапана заключается в выявлении пациентов с риском развития эндокардита и аритмий. Проспективные исследования показали, что пациенты, у которых развиваются серьезные осложнения, имеют либо поздний систолический шум, либо аномальную электрокардиограмму в сочетании со среднесистолическим щелчком. Таким образом, нет необходимости в проведении эхокардиографии для исключения пролапса митрального клапана, за исключением случаев, когда у пациента имеются результаты физикального обследования и/или электрокардиограммы, указывающие на риск осложнений.
Грудная стенка может вызывать рецидивирующую боль в груди, но клинический диагноз синдромов грудной стенки описан недостаточно хорошо. Качество и локализация болей в грудной клетке сильно различаются; провоцирующие факторы полезны для диагностики. Боль в грудной клетке часто носит плевритический характер и обычно усиливается при движении рук или туловища. У большинства пациентов боль можно воспроизвести при пальпации или манипуляциях на грудной стенке.
Боль в грудной клетке часто носит плевритический характер и обычно усиливается при движении рук или туловища. У большинства пациентов боль можно воспроизвести при пальпации или манипуляциях на грудной стенке.
Причины острой боли в груди
Лечащий врач должен принимать немедленные решения по ведению пациентов с впервые возникшей болью в груди или увеличением частоты или тяжести рецидивирующей боли в груди. Поскольку некоторые расстройства опасны для жизни, необходимо решить, следует ли госпитализировать пациента. Часто невозможно оценить реакцию на терапевтические вмешательства у таких пациентов. Необходим системный подход к управлению.
Ведущим диагностическим соображением при острой боли в груди является инфаркт миокарда , угрожающее жизни состояние, требующее неотложной медицинской помощи. Боль при инфаркте миокарда по качеству и локализации аналогична стенокардии, хотя обычно более интенсивная, сильная и продолжительная. Боль часто возникает в покое и не купируется нитроглицерином. Это может сопровождаться потоотделением, одышкой или тошнотой. Первоначальная электрокардиограмма показывает новые зубцы Q или элевацию сегмента ST только у 70% пациентов, поэтому отсутствие этих признаков не исключает инфаркта. Больным с подозрением на инфаркт миокарда обычно требуется госпитализация.
Это может сопровождаться потоотделением, одышкой или тошнотой. Первоначальная электрокардиограмма показывает новые зубцы Q или элевацию сегмента ST только у 70% пациентов, поэтому отсутствие этих признаков не исключает инфаркта. Больным с подозрением на инфаркт миокарда обычно требуется госпитализация.
Синдром нестабильной стенокардии включает разнообразную группу пациентов с болью в груди из-за ишемической болезни сердца. Пациенты с нестабильной стенокардией имеют краткосрочный риск инфаркта миокарда, и было показано, что терапевтические вмешательства снижают этот риск. Синдром включает пациентов с впервые возникшей стенокардией. У этих пациентов боли при физической нагрузке уменьшаются в покое или после сублингвального приема нитроглицерина. Синдром также включает пациентов со стабильной болью при физической нагрузке, но меняющейся картиной боли. Такие пациенты сообщают о боли, возникающей при более низком уровне нагрузки или в покое. Нитроглицерин может больше не приносить облегчения.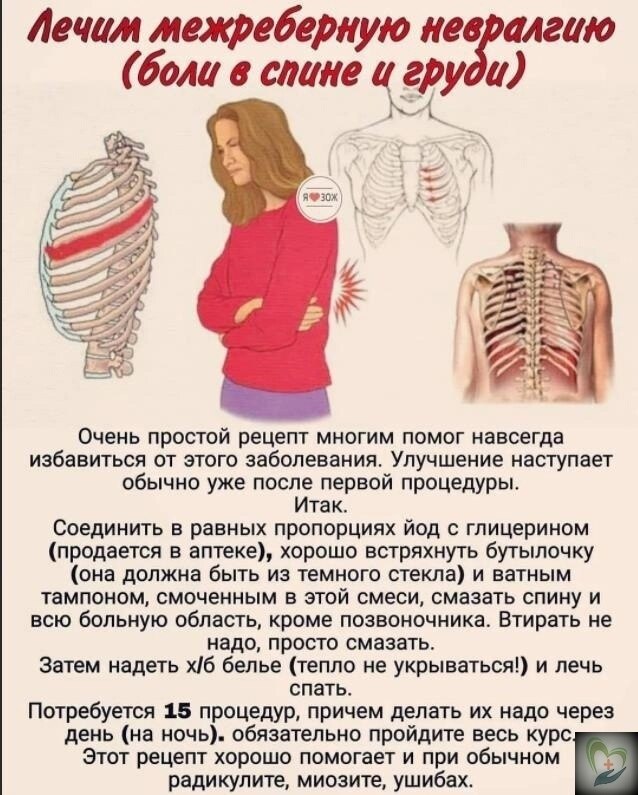
Различные патофизиологические механизмы могут быть ответственны за нестабильную стенокардию. Наиболее частым механизмом является прогрессирование тяжести атеросклеротического заболевания. Спазм сосудов , усугубляющий атеросклеротическое заболевание, также может вызывать нестабильную стенокардию. Важной причиной нестабильной стенокардии у больных со стабильной стенокардией в анамнезе является изменение режима лечения. Пациент может неправильно понять предписанный врачом режим или пациент может не соблюдать режим. Нитроглицерин может устареть и стать неэффективным. Тщательный обзор лекарств пациента может дать подсказки.
Трудно отличить нестабильную стенокардию от острого инфаркта миокарда. Госпитализация часто требуется для уточнения диагноза и облегчения лечебных мероприятий. Серийные электрокардиограммы и сердечные ферменты подтвердят или исключат инфаркт миокарда. Если инфаркт исключен, следует тщательно оценить реакцию пациента на лекарства. Если приступы боли существенно не уменьшаются при приеме сердечных препаратов, то у пациента либо рефрактерная ишемическая болезнь сердца («предынфарктная стенокардия»), либо другая причина боли.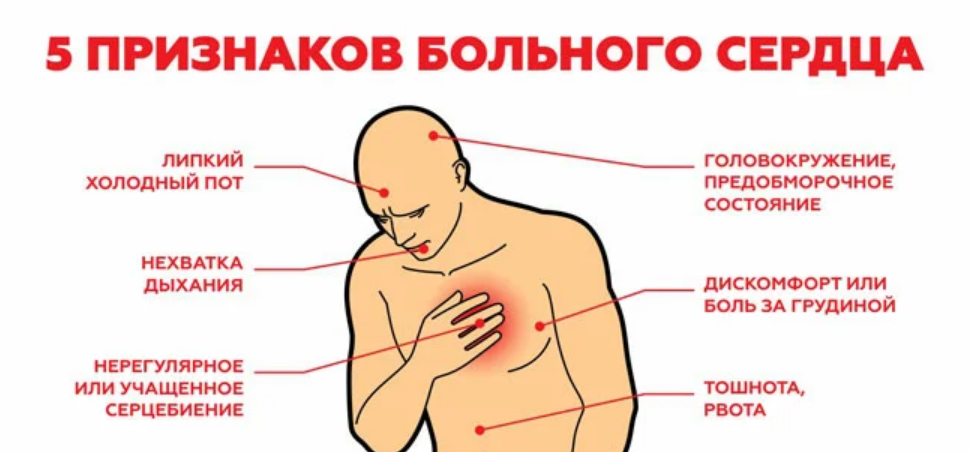 Таким образом, может потребоваться дальнейшая диагностическая оценка с визуализирующими исследованиями или коронарной артериографией.
Таким образом, может потребоваться дальнейшая диагностическая оценка с визуализирующими исследованиями или коронарной артериографией.
Расслоение грудной аорты является серьезной и потенциально катастрофической причиной острой боли в груди. Поскольку диссекция требует немедленного специфического лечения, клиницист должен исключить этот диагноз на ранней стадии. Два основных типа диссекции имеют разные клинические проявления. Проксимальные расслоения возникают в восходящей части аорты, но иногда выходят за пределы дуги аорты. Почти все пациенты с проксимальной диссекцией имеют боль в передней части грудной клетки, и примерно половина сообщает о лучевой нагрузке на заднюю часть грудной клетки. Примерно у двух третей есть признаки предшествующей артериальной гипертензии. У большинства из них наблюдается дефицит пульса, шум аортальной регургитации или неврологический дефицит, поэтому физикальное обследование важно при рассмотрении этого диагноза.
Дистальное расслоение грудной аорты возникает в нисходящей аорте ниже крупных сосудов.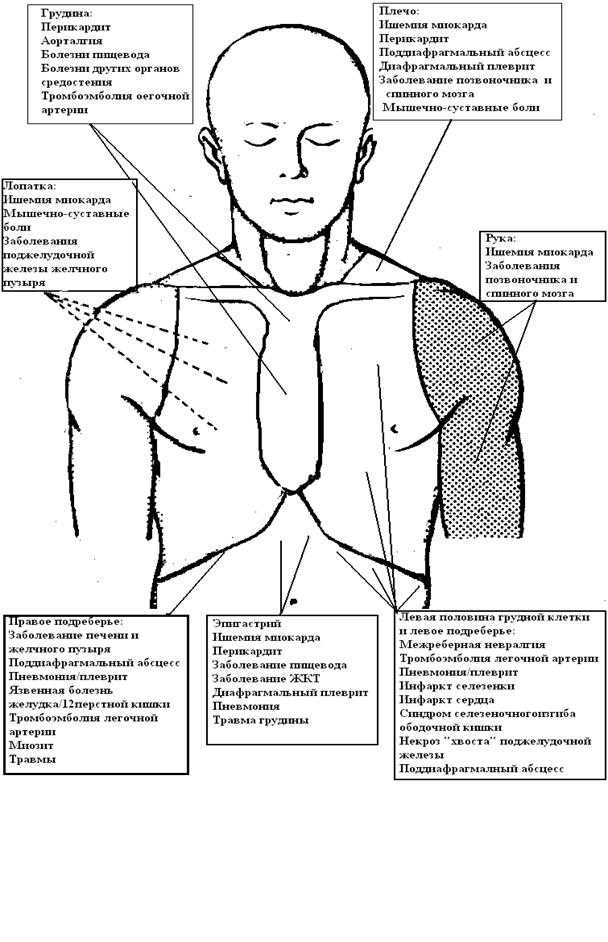 Это происходит преимущественно у мужчин старше 40 лет с гипертонией в анамнезе, которые также подвержены риску острого инфаркта миокарда. Почти все пациенты с острым инфарктом миокарда испытывают боль в передней части грудной клетки, но у большинства пациентов с дистальным расслоением возникает боль в задней части грудной клетки. Боль при дистальном расслоении может быть описана как «рвущая» или «рвущая» и не уменьшается при приеме нитроглицерина. Физикальные данные менее часты при дистальном расслоении, чем при проксимальном расслоении, поэтому диагноз дистального расслоения может быть малозаметным, и его следует учитывать у пациентов с артериальной гипертензией в анамнезе, гипертензией во время боли или атипичной болью. Для исключения диагноза может потребоваться рентгенографическое исследование аорты.
Это происходит преимущественно у мужчин старше 40 лет с гипертонией в анамнезе, которые также подвержены риску острого инфаркта миокарда. Почти все пациенты с острым инфарктом миокарда испытывают боль в передней части грудной клетки, но у большинства пациентов с дистальным расслоением возникает боль в задней части грудной клетки. Боль при дистальном расслоении может быть описана как «рвущая» или «рвущая» и не уменьшается при приеме нитроглицерина. Физикальные данные менее часты при дистальном расслоении, чем при проксимальном расслоении, поэтому диагноз дистального расслоения может быть малозаметным, и его следует учитывать у пациентов с артериальной гипертензией в анамнезе, гипертензией во время боли или атипичной болью. Для исключения диагноза может потребоваться рентгенографическое исследование аорты.
Перикардит — умеренно распространенное заболевание, частым симптомом которого является боль в груди. Причин возникновения перикардита много. Боль часто носит загрудинный характер и может иррадиировать в левую руку, что указывает на ишемическую этиологию.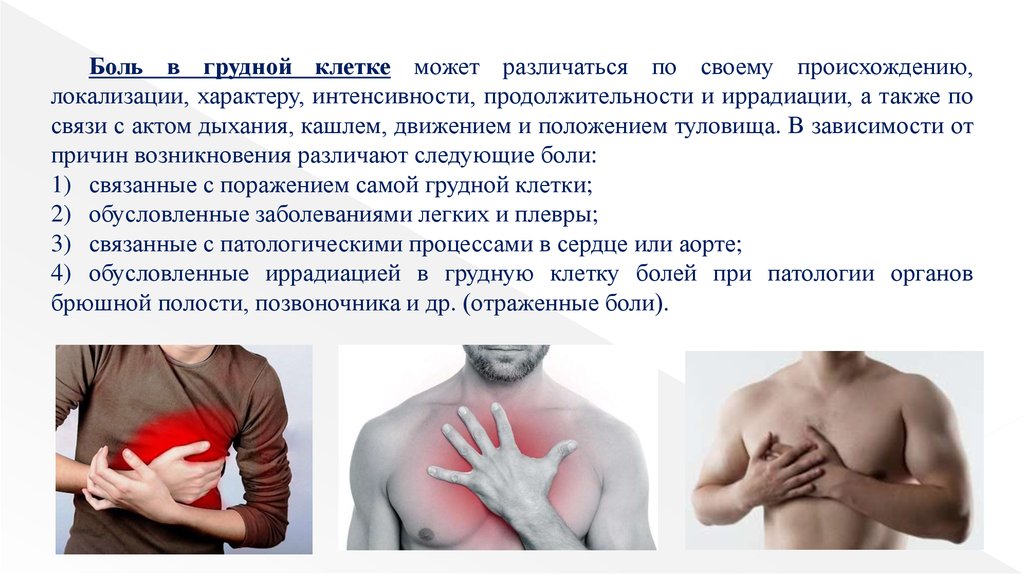 Боль обычно плеврита или зависит от положения тела, однако она усиливается в положении лежа и уменьшается в положении сидя. Шум трения перикарда предполагает диагноз, но шум трения может отсутствовать. Электрокардиограмма может показать элевацию сегмента ST в нескольких отведениях, что можно спутать с острым инфарктом миокарда. Не у всех пациентов с перикардитом есть изменения на ЭКГ, а уремический перикардит отличается отсутствием изменений на ЭКГ. Рентген грудной клетки часто показывает нормальный силуэт сердца. Из-за разнообразных проявлений перикардит трудно исключить при обычном клиническом обследовании, но следует заподозрить диагноз, если у пациента нет других вероятных причин боли и есть клинические признаки провоцирующей причины.
Боль обычно плеврита или зависит от положения тела, однако она усиливается в положении лежа и уменьшается в положении сидя. Шум трения перикарда предполагает диагноз, но шум трения может отсутствовать. Электрокардиограмма может показать элевацию сегмента ST в нескольких отведениях, что можно спутать с острым инфарктом миокарда. Не у всех пациентов с перикардитом есть изменения на ЭКГ, а уремический перикардит отличается отсутствием изменений на ЭКГ. Рентген грудной клетки часто показывает нормальный силуэт сердца. Из-за разнообразных проявлений перикардит трудно исключить при обычном клиническом обследовании, но следует заподозрить диагноз, если у пациента нет других вероятных причин боли и есть клинические признаки провоцирующей причины.
Пневмония и пневмоторакс также вызывают острую боль в груди, но эти расстройства обычно легко диагностируются. Боль характерна односторонняя и плевритная. Рентген грудной клетки установит диагноз.
Более сложной диагностической проблемой является гипервентиляция. Гипервентиляция может вызвать боль, нетипичную для стенокардии. Он может различаться по локализации и может не быть плевритом. Полезная подсказка заключается в том, что боль часто вызвана беспокойством или эмоциями. Наиболее полезным инструментом для подтверждения гипервентиляции является демонстрация того, что боль может быть воспроизведена при быстром дыхании.
Гипервентиляция может вызвать боль, нетипичную для стенокардии. Он может различаться по локализации и может не быть плевритом. Полезная подсказка заключается в том, что боль часто вызвана беспокойством или эмоциями. Наиболее полезным инструментом для подтверждения гипервентиляции является демонстрация того, что боль может быть воспроизведена при быстром дыхании.

 Иногда симптомы отсутствуют, но в других случаях они могут включать:
Иногда симптомы отсутствуют, но в других случаях они могут включать: