Флегмона болезнь: причины появления, симптомы заболевания, диагностика и способы лечения
Флегмона симптомы, лечение и классификация
Острый воспалительный процесс, сопровождающийся нагноением и некротизацией ткани, протекающий без четко обозначенных границ, называют флегмоной. Как правило, поражается жировая клетчатка, расположенная под кожей, между мышечными тканями, рядом с кровеносными сосудами и нервными волокнами. Гнойный процесс характеризуется склонностью к быстрому распространению и переходу с жировой ткани на мышцы, сухожилия, костную и другие виды тканей. Он развивается самостоятельно либо как осложнение инфекционного воспаления.
Факторы, способствующие развитию гнойного процесса
Непосредственной причиной флегмоны являются патогенные бактерии, проникающие в жировую клетчатку с кровью либо лимфой, а также при травматическом повреждении тканей. Характер воспалительного процесса зависит от вида возбудителя.
- Гнойное воспаление вызывают стафилококковая, стрептококковая, менингококковая либо гонококковая инфекция, а также синегнойная палочка.

- Гнилостный процесс становится следствием проникновения в организм кишечной палочки, фузобактерии, гнилостного стрептококка, протея.
- Воспаление, вызываемое анаэробными облигатными бактериями, протекает наиболее тяжело. Это клостридии, бактоерииды, пептококки, которые способны размножаться при отсутствии кислорода.
Здоровый организм с крепким иммунитетом успешно сопротивляется инфекции. Часто флегмона развивается на фоне иммунодефицита, вызванного хроническим заболеванием, наркотической либо алкогольной интоксикацией. Возбудитель может вызвать воспалительный процесс в здоровой ткани, проникая из очага, расположенного в другой части организма. Часто причиной флегмоны становится наличие незалеченного периостита, карбункула, воспаления миндалин, лимфаденита и т. д.
Как распознать воспаление
Формирование гнойного воспалительного очага под кожей сопровождается характерными симптомами флегмоны:
- появлением под кожей плотного инфильтрата, которое сопровождается сильным локальным повышением температуры, резкой болезненностью при пальпации, покраснением и вздутием кожи;
- размягчением инфильтрата спустя некоторое время, сопровождающимся развитием гнилостного процесса с дальнейшим образованием свища либо распространением воспаления на соседние здоровые ткани;
- сильным отеком воспаленных тканей;
- посинением кожи над пораженным участком;
- увеличением лимфоузлов, расположенных рядом с пораженным участком;
- повышением температуры, ознобом, головной болью;
- общим недомоганием, утомляемостью, слабостью;
- мышечными болями, ощущаемыми при любых движениях;
- жаждой.

В случае, если очаг воспаления формируется в глубине мягких тканей, признаки флегмоны напоминают симптомы любого инфекционно-воспалительного процесса. У больного повышается температура тела, появляется озноб, усиливается выделение пота, ощущается слабость, общее недомогание, боли в мышцах, жажда. Симптомы в этом случае появляются быстрее и являются более выраженными, чем при поверхностном воспалении. Возможны появление одышки, понижение артериального давления, посинение конечностей и желтушность кожи.
Согласно медицинской классификации, флегмона подразделяется на следующие виды.
- Серозная. Это начальный этап воспаления, характеризующийся скоплением экссудата в пораженном участке ткани и инфильтрацией лейкоцитами. Клетчатка напоминает водянистый студень с трудноразличимой границей между здоровой и инфицированной тканью. Дальнейшее развитие процесса приводит к переходу серозной формы в гнилостную либо гнойную.
- Гнойная.
 Происходит расплавление тканей и образование гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования.
Происходит расплавление тканей и образование гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования. - Гнилостная. Пораженная ткань разрушается и образуем скользкую массу темно-зеленого либо коричневого цвета, при этом образуется газ с тяжелым запахом. Развитие гнилостного процесса сопровождается тяжелой интоксикацией организма.
- Некротическая. Пораженная ткань некротизируется, образуя либо расплав, либо раневую поверхность. Воспаленная область окружается лейкоцитарным валом, затем флегмона преобразуется в абсцесс.
- Анаэробная. Воспалительный процесс приводит к некротизации обширных участков ткани с выделением зловонных газовых пузырьков. Окружающие воспалительный очаг ткани приобретают «вареный» вид без покраснения покровов.
Если иммунитет пациента достаточно высок, то течение флегмоны приобретает хронический характер. Инфильтрат уплотняется и приобретает деревянистую структуру с посинением кожных покровов над воспаленным участком.
Инфильтрат уплотняется и приобретает деревянистую структуру с посинением кожных покровов над воспаленным участком.
Диагностические методы
Как правило, для диагностики флегмоны врач назначает:
- общий и биохимический анализы крови;
- общий и биохимический анализы мочи;
- рентгенографию пораженного участка;
- ультразвуковое исследование воспаленных тканей.
При необходимости могут быть проведены другие исследования, направленные на уточнение состояния больного.
Терапия и хирургия воспалительного процесса
Поскольку воспалительный процесс характеризуется тяжелым течением, пациента госпитализируют сразу после обнаружения у него флегмоны. Лечение проводится в условиях хирургического стационара.
На начальной стадии, до скопления инфильтрата, пациенту назначают местную терапию – согревающие компрессы, соллюкс, УВЧ-процедуры, а также накладывают на пораженное место желтую ртутную мазь.
При наличии нагноения выполняется хирургическое вскрытие воспалительного очага и удаление гнойного содержимого с последующим дренажом полости. Благодаря выведению гноя снимается напряжение тканей и создаются условия для беспрепятственного отделения экссудата и очистки гнойного очага. Хирургическое лечение флегмоны проводится под общей анестезией.
Для дальнейшего заживления на рану накладывают мазь с антибиотиком и закрывают повязкой. Препарат подбирают в соответствии с выявленным возбудителем инфекционного воспаления после проверки его резистентности к лекарству. При необходимости применяют обезболивающие средства для внутримышечного введения.
При анаэробной форме воспаления пациенту вводят противогангренозную сыворотку, чтобы повысить сопротивляемость организма инфекции.
Во время восстановительного периода больному показан постельный режим и консервативная общеукрепляющая терапия. Введение антибиотиков продолжается до окончания острой фазы воспаления. Одновременно пациенту могут быть назначены иммуномодуляторы, витамины, хлористый кальций, раствор глюкозы.
Одновременно пациенту могут быть назначены иммуномодуляторы, витамины, хлористый кальций, раствор глюкозы.
При своевременном обращении к врачу прогноз, как правило, благоприятен. В случае масштабного воспалительного процесса возможно образование заметных рубцов или других дефектов, а также снижение функции пострадавших тканей. Для профилактики флегмоны следует своевременно устранять очаги инфекции: лечить кариозные зубы, пиодермии, фурункулы и т. д., обрабатывать антисептиком раны и ссадины до полного заживления.
Часто возникающие вопросы
Флегмона – что это значит?
Термин «флегмона» образован от греческого слова «φλεγμονή», которое в переводе означает воспаление, жар.
Как лечить флегмону народными средствами?
Поскольку флегмона представляет собой опасный и тяжелый воспалительный процесс, то лечить ее исключительно средствами народной медицины ни в коем случае нельзя. При появлении подозрения на заболевание необходимо сразу обратиться к врачу. Народные рецепты можно использовать на заключительном этапе восстановления и только после консультации с лечащим врачом. Наибольшей популярностью пользуется растворенное в воде мумие, прополис, а также разнообразные травяные сборы общеукрепляющего и противовоспалительного назначения.
При появлении подозрения на заболевание необходимо сразу обратиться к врачу. Народные рецепты можно использовать на заключительном этапе восстановления и только после консультации с лечащим врачом. Наибольшей популярностью пользуется растворенное в воде мумие, прополис, а также разнообразные травяные сборы общеукрепляющего и противовоспалительного назначения.
Как выглядит флегмона мягких тканей?
Внешний вид флегмоны зависит от ее локализации в подкожной жировой клетчатке либо глубоко в толще мягких тканей. На начальном этапе она часто выглядит как опухоль с покраснением и отеком тканей, дальнейшие изменения внешнего вида определяются характером течения воспалительного процесса и типом возбудителя инфекции.
Поделиться Оглавление:
Что такое флегмона?Флегмона (от греч. Флегмона может развиться в подкожной клетчатке, под фасциями и апоневрозами, в подслизистой и мышечной клетчатке, а при бурном течении захватывать ряд анатомических областей, например бедро, ягодичные и поясничные области, промежность, переднюю брюшную стенку. Если флегмона развивается в клетчатке, окружающей тот или иной орган, то для обозначения этого заболевания пользуются названием, состоящим из приставки «пара» и латинского наименования воспаления данного органа (паранефрит – воспаление околопочечной клетчатки, параметрит – воспаление клетчатки малого таза и т. д.). Флегмона является самостоятельным заболеванием, но может быть и осложнением различных гнойных процессов (карбункул, абсцесс, сепсис и др.). Причины, вызывающие флегмонуРазвитие флегмоны обусловлено проникновением в мягкие ткани патогенных микроорганизмов. Гнойная флегмона вызывается гноеродными микробами, стафилококками, стрептококками, синегнойной палочкой и др. При проникновении в ткани кишечной палочки, вульгарного протея, гнилостного стрептококка развивается гнилостная флегмона. Наиболее тяжелые формы флегмоны вызывают облигатные анаэробы, размножающиеся в условиях отсутствия кислорода. Газообразующие спорообразующие анаэробы (клостридии) и неспорообразующие анаэробы (пептококки, пептострептококки, бактероиды) обладают чрезвычайно агрессивными свойствами, и поэтому развитие воспаления в мягких тканях и его распространение происходят очень быстро. Флегмона может быть вызвана также введением под кожу различных химических веществ (скипидар, керосин, бензин и др.). Быстрое распространение гнойного воспаления по клетчаточным пространствам в основном связано со снижением защитных функций организма при истощении, длительных хронических заболеваниях (туберкулезе, болезнях крови, сахарном диабете и др. Проявления флегмоныПо течению различают острую и хроническую флегмону, по локализации — подкожную, субфасциальную, межмышечную, органную, межорганную, забрюшинную, тазовую и т.д. Острая флегмона характеризуются быстрым началом, высокой температурой (40°С и выше), слабостью, жаждой, быстрым появлением и распространением болезненной припухлости, разлитым покраснением кожи над ней, болями, нарушением функции пораженной части тела. Припухлость нарастает, кожа над ней краснеет, лоснится. При ощупывании определяется болезненное уплотнение без чётких границ, неподвижное, горячее на ощупь. В итоге можно определить чувство размягчения в зоне уплотнения или развивается свищ. Часто встречаются злокачественные по течению формы, когда процесс быстро прогрессирует, захватывая обширные участки подкожной, межмышечпой клетчатки и сопровождается тяжелой интоксикацией. При вторичном развитии флегмоны (остеомиелит, гнойный артрит, гнойный плеврит, перитонит и др.) необходимо выявить основное заболевание. При серозной флегмоне, клетчатка имеет студенистый вид, пропитана мутной водянистой жидкостью, по периферии воспалительный процесс без четкой границы переходит в неизмененную ткань. При прогрессировании процесса пропитывание мягких тканей резко увеличивается, жидкость становится гнойной. Процесс может распространяться на мышцы, сухожилия, кости. Мышцы приобретают серый цвет, пропитаны желто-зеленым гноем, не кровоточат. Гнилостная флегмона, характеризуется развитием в клетчатке множественных участков некроза, расплавлением тканей, обильным гнойным отделяемым, со зловонным запахом. Для анаэробной флегмоны, характерны распространенное серозное воспаление мягких тканей, обширные участки некроза (омертвения) и образование в тканях множественных пузырьков газа. Хроническая флегмона характеризуется появлением инфильтрата деревянистой плотности, кожа над которым приобретает синюшный оттенок в результате проникновения через рану слабозаразных микробов. Одним из видов хронической флегмоны является деревянистая флегмона (флегмона Реклю) — результат инфицирования микроорганизмами дна рта и ротоглотки. Характерно возникновение безболезненного, «твердого, как доска», инфильтрата мягких тканей шеи. Осложнения флегмоныОсложнения развиваются там, где процесс вовремя не остановлен. Это связано либо с поздним обращением больного, либо с затруднениями в диагностике. Флегмона, возникшая первично, может привести к ряду осложнений (лимфаденит, лимфангит, рожа, тромбофлебит, сепсис и др.). Распространение процесса на окружающие ткани ведет к развитию гнойного артрита, тендовагинита и других гнойных заболеваний. Флегмона лица может осложниться прогрессирующим тромбофлебитом вен лица и гнойным менингитом. ПрофилактикаПрофилактика заключается в предупреждении микротравм на производстве и в быту, немедленном оказании первой медицинской помощи при ранениях, микротравмах, внедрившихся инородных телах. Своевременное лечение пиодермий и других местных очагов инфекции. Что может сделать Ваш врач?Больных флегмоной обязательно госпитализируют. Основным методом лечения флегмоны является хирургическая операция. Раннее оперативное вмешательство позволяет предотвратить значительное распространение гнойного процесса и развитие общей гнойной интоксикации. В послеоперационном периоде кроме активного местного лечения необходимо проведение интенсивной внутривенной инфузионной терапии, целенаправленного лечения антибиотиками, иммуномодулирующей терапии. Что можете сделать Вы?При появление признаков, описанных выше, необходимо немедленно обратиться к врачу. Флегмона – острое заболевание, быстро распространяющееся, а если имеет место снижение иммунитета, то заболевания может привести к необратимым последствиям, вплоть до летального исхода. L03 — Флегмона
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению. Список использованной литературы
← Предыдущая статья Следующая статья → Читать далее Вас может заинтересовать
|
причины, симптомы, диагностика, лечение и профилактика
Что такое флегмона?
Флегмона – гнойно-воспалительный процесс, характеризующийся некрозом тканей и отсутствием капсулы или границ поражения. Процесс распространяется на жировую ткань, окружающие мышцы и другие органы. По мере прогрессирования воспаления оно также привлекает соседние структуры. Характеризуется быстрым распространением гнойного процесса, что делает заболевание опасным для жизни.
Процесс распространяется на жировую ткань, окружающие мышцы и другие органы. По мере прогрессирования воспаления оно также привлекает соседние структуры. Характеризуется быстрым распространением гнойного процесса, что делает заболевание опасным для жизни.
Почему возникает флегмона?
Заболевание вызывается бактериями. Наиболее часто встречаются стрептококки группы А и золотистый стафилококк. Бактерии распространяются через царапину, укус насекомого или животного или травму, образуя флегмону прямо под кожей. Инфекция рта может вызвать флегмону или абсцесс рта и горла, особенно после стоматологических процедур.
Внутренние органы также уязвимы; флегмона их не обходит. Как правило, это опасные для жизни состояния, требующие срочного хирургического вмешательства. Ярким примером является флегмонозный аппендицит.
Люди с ослабленной иммунной системой могут быть особенно уязвимы к флегмонам, так как реакция на инфекцию будет менее энергичной.
Симптомы флегмоны
Клинические проявления флегмоны могут быть различными. Это зависит от локализации, возбудителя и степени поражения. Промедление с лечением очень опасно, так как болезнь может быстро прогрессировать и привести к непоправимым последствиям.
Подкожная флегмона характеризуется значительной гиперемией (покраснением), отеком, местным повышением температуры, болезненностью в месте поражения.
Могут присутствовать системные признаки бактериальной инфекции, такие как:
- повышенная температура тела;
- головная боль;
- повышенная утомляемость;
- отсутствие аппетита
- тошнота и рвота
- увеличение и болезненность лимфатических узлов и др.
Флегмоны шеи часто являются результатом хирургических или стоматологических вмешательств в полости рта и глотки. Анатомически это очень опасное место для данного заболевания, так как орган соединяет голову и туловище и содержит многочисленные клетчаточные пространства. Если своевременно не оказать помощь, гнойный процесс распространяется и может вызвать медиастинит, энцефалит, менингит и другие.
Если своевременно не оказать помощь, гнойный процесс распространяется и может вызвать медиастинит, энцефалит, менингит и другие.
В стопах, голенях и кистях имеются пространства, которые также заполнены жировой тканью, являющейся пищей для бактерий и, соответственно, субстратом для распространения флегмон. Это самые травмоопасные участки, поэтому требуют особого внимания при появлении первых симптомов.
Флегмона не часто поражает лицо, но такая локализация крайне опасна.
Заболевание может поразить любой внутренний орган. Симптомы варьируют в зависимости от пораженного органа и конкретного возбудителя. Однако флегмону внутренних органов диагностировать сложнее и необходимо обратить внимание на:
- болезненные ощущения;
- локализация боли;
- нарушение функции органов.
Методы диагностики
Поверхностная флегмона видна невооруженным глазом. Внутренние флегмоны сложнее диагностировать. В диагностике всех видов помогают:
- общий анализ крови;
- анализ мочи;
- УЗИ;
- Рентген;
- МРТ, КТ — в тяжелых случаях.

Чтобы отличить целлюлит (воспаление жировой ткани), абсцесс и флегмону, ваш врач может использовать инъекции гадолиния с МРТ, чтобы показать контур «стенки» абсцесса по сравнению с флегмоной.
Отличие флегмоны от абсцесса заключается в следующем:
- Флегмона не ограничена и может продолжать распространяться по соединительной ткани и мышечным волокнам.
- Абсцесс окружен стенкой и ограничен зоной инфекции.
- В некоторых случаях бывает трудно отличить абсцесс от флегмоны. Иногда флегмона возникает, когда инфицированный материал внутри абсцесса разрывается и распространяется.
Подробнее о абсцессе по ссылке (ссылка).
Методы лечения
Лечение флегмоны зависит от локализации и тяжести инфекции. Как правило, лечение включает в себя как антибиотики, так и хирургическое вмешательство.
Если флегмона кожи легкая, ее можно лечить пероральными антибиотиками. Препарат зависит от возбудителя. Но может потребоваться хирургическое вмешательство, чтобы очистить пораженную ткань и остановить распространение инфекции.
Но может потребоваться хирургическое вмешательство, чтобы очистить пораженную ткань и остановить распространение инфекции.
Важно вовремя обратиться к врачу для постановки диагноза. Флегмону можно остановить однодневной операцией, проводимой в амбулаторных условиях. Очень важно провести операцию как можно скорее, чтобы дренировать пораженный участок и остановить распространение инфекции.
Профилактика флегмон
Профилактика данного заболевания заключается в предупреждении травм и повреждений кожи, своевременной обработке ран, лечении таких потенциальных источников инфекции, как кариес, гнойничковые заболевания кожи и др.
Наши врачи
В УНИВЕРСУМ.КЛИНИКЕ работают специалисты, которые руководствуются только современными методиками и новейшими протоколами. Для диагностики и лечения флегмоны вы можете записаться на прием к следующим врачам:
Обширные флегмоны и гангренозная пиодермия: трудности диагностики
Постерия Дерматол Алергол. 2015 февраль; 32(1): 46–50.
2015 февраль; 32(1): 46–50.
Опубликовано в Интернете 4 февраля 2015 г. doi: 10.5114/pdia.2014.40947
, 1 , 2 , 2 9012 4 и 2
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
Гангренозная пиодермия (ПГ) — относительно редкий нейтрофильный дерматоз, характеризующийся прогрессирующим некрозом кожи. Обычно имеет хроническое течение неизвестной этиологии. Диагностика гангренозной пиодермии может быть затруднена, поскольку как гистопатологическое исследование, так и результаты дополнительных лабораторных исследований неспецифичны, а клиническое состояние неопровержимо, так как для других врачей ставит ряд диагностических дилемм. Поэтому это состояние следует рассматривать междисциплинарно. Представлен случай больного 40 лет с диагнозом ПГ, который на ранних стадиях заболевания лечился врачами других специальностей как обширная флегмона и представлял серьезную диагностическую и лечебную проблему.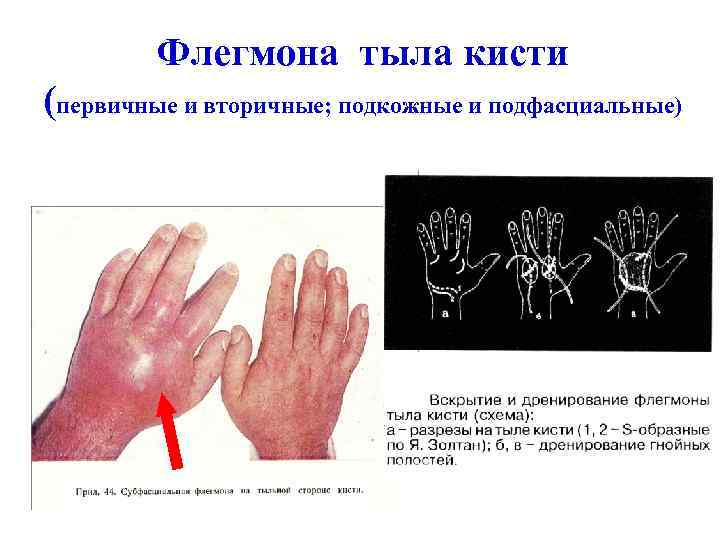
Ключевые слова: Гангренозная пиодермия, флегмона, воспалительные заболевания кишечника
Гангренозная пиодермия (ПГ) — относительно редкий нейтрофильный дерматоз, характеризующийся прогрессирующим некрозом кожи [1, 2]. Гангренозная пиодермия является длительно текущим заболеванием с до конца не выясненной этиологией.
Считается, что в большинстве случаев имеется основное заболевание, которое усугубляет ПГ. В группе заболеваний, которые могут быть связаны с ПГ, авторы упоминают воспалительные заболевания кишечника – язвенный колит, болезнь Крона (наивысшая корреляция), гематологические нарушения, такие как моноклональная гаммапатия, множественная миелома, лимфома, артрит, заболевания печени и аутоиммунные заболевания, такие как красная волчанка. . Гангренозная пиодермия имеет несколько вариантов, но обычно проявляется быстро образующимися язвами, покрытыми некротизированной тканью, с четкими и подрытыми фиолетовыми краями.
Поскольку данные гистологического исследования и лабораторные исследования неспецифичны, правильная диагностика ПГ часто проблематична. Таким образом, диагноз основывается на подробном анамнезе и дерматологическом обследовании, что для других врачей создает ряд дилемм, поэтому лечение ПГ следует рассматривать междисциплинарно [1–4].
Таким образом, диагноз основывается на подробном анамнезе и дерматологическом обследовании, что для других врачей создает ряд дилемм, поэтому лечение ПГ следует рассматривать междисциплинарно [1–4].
Целью данной статьи является представление случая 40-летнего пациента с ПГ, который первоначально лечился другими врачами как обширная флегмона со многими диагностическими и терапевтическими дилеммами.
40-летний мужчина (профессиональный шахтер) был госпитализирован в отделение дерматологии Медицинского университета Силезии в декабре 2011 г. с жалобами на обширные язвы на коже головы и шеи. Предыдущие 10 лет страдал язвенным колитом, лечился сульфасалазином, азатиоприном и в настоящее время месалазином 4 раза в день по 2 таблетки по 500 мг.
Поражения впервые появились в июле 2011 г. в виде небольших плоских язв, расположенных вокруг левого заушного отдела кожи и шеи. Больной был госпитализирован в общехирургическое отделение, где была назначена таргетная антибактериальная терапия только с незначительным локальным улучшением. После проведенного лечения больная выписана с диагнозом: обширная флегмона шеи и волосистой части головы, абсцессы обеих нижних конечностей кровяного происхождения. В середине ноября 2011 года произошло внезапное обострение. Больной повторно госпитализирован в общую хирургию по поводу рецидивирующей флегмоны волосистой части головы и шеи с явлениями токсического шока. При осмотре у больного температура 38°С без улучшения после антибактериальной терапии и хирургической обработки раны.
После проведенного лечения больная выписана с диагнозом: обширная флегмона шеи и волосистой части головы, абсцессы обеих нижних конечностей кровяного происхождения. В середине ноября 2011 года произошло внезапное обострение. Больной повторно госпитализирован в общую хирургию по поводу рецидивирующей флегмоны волосистой части головы и шеи с явлениями токсического шока. При осмотре у больного температура 38°С без улучшения после антибактериальной терапии и хирургической обработки раны.
Кожные заболевания требуют консультации дерматолога в отделении дерматологии Медицинского университета Силезии с рекомендацией о процедуре биопсии кожи и назначении терапии кортикостероидами (метилпреднизолон 32 мг/день).
Через 2 недели пациент был повторно консультирован с диагнозом ПГ, подтвержденным гистопатологическими данными в сочетании с язвенным колитом. Больной направлен в отделение дерматологии для дальнейшей иммуносупрессивной терапии.
При поступлении при осмотре кожи выявлены глубокие болезненные язвы с некротизированной тканью, расположенные вокруг кожи волосистой части головы и шеи с четкими границами. Край язвы подрывался с эритемой и на протяжении окружающей кожи. Лимфаденопатии в области головы и шеи не отмечено. Ротоглотка чистая, слизистая влажная. Капиллярное наполнение и ногтевые ложа были розовыми и подходящими. Лабораторные исследования выявили микроцитарную анемию, низкий уровень сывороточного железа и белков, высокий уровень С-реактивного белка (СРБ) и определяемую ультразвуком гепатомегалию. Также больной был консультирован в отделении гематологии по поводу трансплантации костного мозга с рекомендацией на биопсию костного мозга для исключения какого-либо лимфопролиферативного процесса (рекомендации больная не выполняла). При госпитализации назначали циклоспорин А в дозе 250 мг с постепенной отменой кортикостероидов. Через несколько дней лечения наступило заметное улучшение (). Больная выписана с рекомендацией на амбулаторное наблюдение и снижение иммуносупрессивной терапии. При последующих визитах местное состояние кожи значительно улучшилось (, ) вплоть до полного заживления, которое произошло в сентябре 2012 г.
Край язвы подрывался с эритемой и на протяжении окружающей кожи. Лимфаденопатии в области головы и шеи не отмечено. Ротоглотка чистая, слизистая влажная. Капиллярное наполнение и ногтевые ложа были розовыми и подходящими. Лабораторные исследования выявили микроцитарную анемию, низкий уровень сывороточного железа и белков, высокий уровень С-реактивного белка (СРБ) и определяемую ультразвуком гепатомегалию. Также больной был консультирован в отделении гематологии по поводу трансплантации костного мозга с рекомендацией на биопсию костного мозга для исключения какого-либо лимфопролиферативного процесса (рекомендации больная не выполняла). При госпитализации назначали циклоспорин А в дозе 250 мг с постепенной отменой кортикостероидов. Через несколько дней лечения наступило заметное улучшение (). Больная выписана с рекомендацией на амбулаторное наблюдение и снижение иммуносупрессивной терапии. При последующих визитах местное состояние кожи значительно улучшилось (, ) вплоть до полного заживления, которое произошло в сентябре 2012 г. (9месячная терапия). Ремиссия кожных поражений и желудочно-кишечных симптомов продолжалась до декабря 2012 г.
(9месячная терапия). Ремиссия кожных поражений и желудочно-кишечных симптомов продолжалась до декабря 2012 г.
Открыто в отдельном окне
Язвы, расположенные на волосистой части головы и шее после нескольких недель лечения CyA
Открыто в отдельном окне
Дальнейшее улучшение местного состояние в ближайшие месяцы терапии
В конце декабря 2012 г. произошло обострение желудочно-кишечных симптомов с кровавым поносом и субфебрильной температурой. Лечение было изменено (доза месалазина была увеличена с одновременным введением месалазиновых клизм), что привело к уменьшению желудочно-кишечных симптомов. Одновременно с уменьшением кишечных расстройств появились новые поражения кожи.
В январе 2013 г. больная повторно поступила в отделение дерматологии Силезского медицинского университета в экстренном порядке в связи с рецидивом гнойно-язвенных поражений головы, шеи, туловища и мошонки с высокой температурой. Физикальное обследование показало значительное ухудшение по сравнению с предыдущей госпитализацией.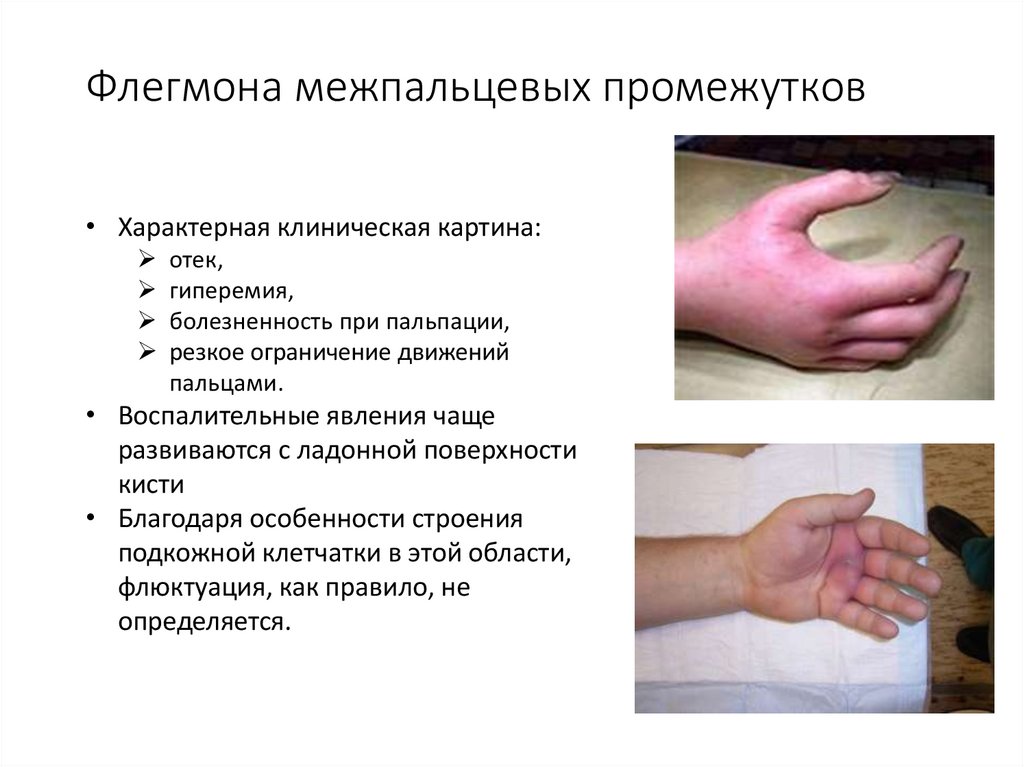 Поражения на волосистой части головы и шее имели ту же морфологию, что и предыдущие. Новые высыпания появились в верхней части спины в виде затвердевших воспалительных узелков, которые через несколько дней распадались с образованием изъязвлений с четкими подрытыми краями с обильным гнойным содержимым. Кожные поражения, подобные описанным, присутствовали на коже мошонки. Кроме того, на макушке головы имелось мягкое, болезненное, воспаленное образование размером 6×4 см с пальпируемым жидкостным флюктуирующим содержимым.
Поражения на волосистой части головы и шее имели ту же морфологию, что и предыдущие. Новые высыпания появились в верхней части спины в виде затвердевших воспалительных узелков, которые через несколько дней распадались с образованием изъязвлений с четкими подрытыми краями с обильным гнойным содержимым. Кожные поражения, подобные описанным, присутствовали на коже мошонки. Кроме того, на макушке головы имелось мягкое, болезненное, воспаленное образование размером 6×4 см с пальпируемым жидкостным флюктуирующим содержимым.
Лабораторные исследования, включая скорость оседания эритроцитов (СОЭ) 77, лейкоцитоз (тенденция к снижению в следующих исследованиях), уровень сывороточного железа 5,4 (10–30 ммоль/л). Другие тесты, такие как общий анализ крови, функциональные тесты печени и почек, уровни ферритина, электролитов, липидов натощак, общего белка, электрофорез белка сыворотки и анализ мочи были нормальными. УЗИ брюшной полости — гепатомегалия. Рентген грудной клетки — норма. В связи с предыдущей консилиумом гематолога, согласно которому необходимо исключить пролиферативные нарушения, больная была повторно консультирована с замечаниями, что в настоящее время нет необходимости в дополнительной диагностике.
Диагностический протокол также включал биопсию пораженной кожи, которая подтвердила предполагаемый ПГ.
При госпитализации внутривенно вводили антибиотики (цефтриаксон и метронидазол), кортикостероиды и иммуносупрессивную терапию, что привело к улучшению общего состояния, нормализации температуры тела без дальнейшего накопления гноя в оболочках черепа. Больной выписан в удовлетворительном общем состоянии с рекомендацией продолжения иммуносупрессивной терапии – циклоспорином А в дозе 200 мг/сут. Больной остается в поликлинике с постепенной ремиссией кожных поражений, в настоящее время получает циклоспорин А по 100 мг в сутки ( , ).
Открыть в отдельном окне
Ремиссия поражения кожи шеи при второй волне заболевания
Открыть в отдельном окне
Заживляющий процесс на спине после нескольких недель лечения ЦиА при рецидиве заболевание
Гангренозная пиодермия характеризуется наличием болезненных язв с острыми краями, обычно на нижних конечностях. Маркеры воспаления, такие как СОЭ, СРБ и лейкоцитоз, повышены.
Маркеры воспаления, такие как СОЭ, СРБ и лейкоцитоз, повышены.
Этиология, хотя и не совсем понятная, считается гиперактивной воспалительной реакцией на различные факторы. Связь между ПГ и сопутствующими заболеваниями, такими как: воспалительные заболевания кишечника (преимущественно болезнь Крона), заболевания печени (гепатит С, аутоиммунный гепатит), ревматологические и гематологические заболевания (моноклональная гаммапатия, лейкемия) хорошо документирована. Имеются также описания ПГ после травм (включая хирургические рубцы), сопутствующих саркоидозу, солидным опухолям, ВИЧ/СПИДу, конглобатным и инвертированным акне [5–7].
В представленном случае наблюдалась типичная связь кожных поражений с ранее диагностированным язвенным колитом. Подсчитано, что парентеральные проявления возникают у 15-20% больных язвенным колитом и у 20-40% больных болезнью Крона. Такая частая связь должна указывать на правильную диагностику кожных поражений. Подобные случаи описаны в литературе [8].
Андраде и др. . [9] представили пациентку с диагнозом воспалительное заболевание кишечника (анти-хана) с перфорацией кишечника и ПГ правой нижней конечности. Повреждения кожи зажили после тотальной проктоколэктомии. Танака и др. . [10] сообщили о случае ПГ после наложения илеоректального анастомоза на фоне язвенного колита. Патвекар и др. . [11] сообщили о редкой ассоциации ПГ с инфекционными и другими кишечными заболеваниями. У мужчины 49 лет с длительным анамнезом язвенного колита и туберкулеза подвздошных костей возникла незаживающая язва голени, классифицированная как ПГ.
Кавка и др. . [12] сообщили о некротических язвах правой нижней конечности у 56-летнего пациента. Гангренозный дерматит был подтвержден гистологически. Колоноскопия показала изъязвление толстой кишки со значительным стенозом просвета. Гистологическое исследование подтвердило диагноз болезни Крона.
Ву и др. . [13] оценивали факторы риска развития перистомального гангренозного дерматита в области живота. Гангренозная пиодермия была зарегистрирована у 15 пациентов. Болезнь Крона как основное заболевание была отмечена у 7 пациентов (46,7%), язвенный колит у 7 (46,7%) и неопределенный колит у 1 (6,7%). Заболевание было активным у 11 (73,3%) больных. Авторы пришли к выводу, что женский пол, наличие аутоиммунных нарушений и высокий индекс массы тела являются факторами риска перистомальной ПГ.
Гангренозная пиодермия была зарегистрирована у 15 пациентов. Болезнь Крона как основное заболевание была отмечена у 7 пациентов (46,7%), язвенный колит у 7 (46,7%) и неопределенный колит у 1 (6,7%). Заболевание было активным у 11 (73,3%) больных. Авторы пришли к выводу, что женский пол, наличие аутоиммунных нарушений и высокий индекс массы тела являются факторами риска перистомальной ПГ.
В литературе также представлена связь ПГ с другими заболеваниями. В связи с этим необходим широкий диагностический процесс, который был запланирован для нашего пациента. К сожалению, пациент частично не смог пройти остальную часть диагностического процесса из-за непослушания.
Кройтер и др. . [14] сообщили о пациенте с ПГ и псориазом на фоне ВИЧ-инфекции. Норд и др. . [15] сообщили о случае хорошего терапевтического ответа после внутривенной инфузии иммуноглобулина у больного 31 года с ПГ на фоне дефицита адгезии лейкоцитов.
Хинзе и др. .
[16] сообщили о случае 11-летнего мальчика с дефицитом адгезии лейкоцитов 1-го типа и рецидивирующей ПГ с наложенной грибковой инфекцией. Особое внимание авторы уделили диагностике иммунодефицитных состояний, особенно у больных молодого возраста с рецидивирующими язвами кожи.
Особое внимание авторы уделили диагностике иммунодефицитных состояний, особенно у больных молодого возраста с рецидивирующими язвами кожи.
Эленберг и др. . [17] представили пациента с ПГ после трансплантации костного мозга на фоне дефицита адгезии лейкоцитов 1 типа. Bedlow et al . [18] описали случай 5-летнего мальчика с врожденным дефицитом интегрина β2, ответственного также за адгезию лейкоцитов (ладовский тип 1), у которого развилась ПГ.
Паллер и др. . [19] сообщили о двух детях с синдромом приобретенного иммунодефицита, у которых развился ПГ. Карсузаа и др. . [20] сообщили о случае 60-летней женщины с ПГ вокруг обеих лодыжек, возникшей на фоне IgA-гаммопатии. Шуло и др. . [21] также сообщили о ПГ у пациента с дефицитом IgA.
В более ранних отчетах Санчес Юс и др. .
[22] сообщили о сосуществовании ПГ с миеломой IgA лямбда и врожденным дефицитом клеточного иммунитета. Барьер и др. .
[23] сообщили о случае ребенка с врожденной гипогамма-глобулинемией, ассоциированной с ПГ.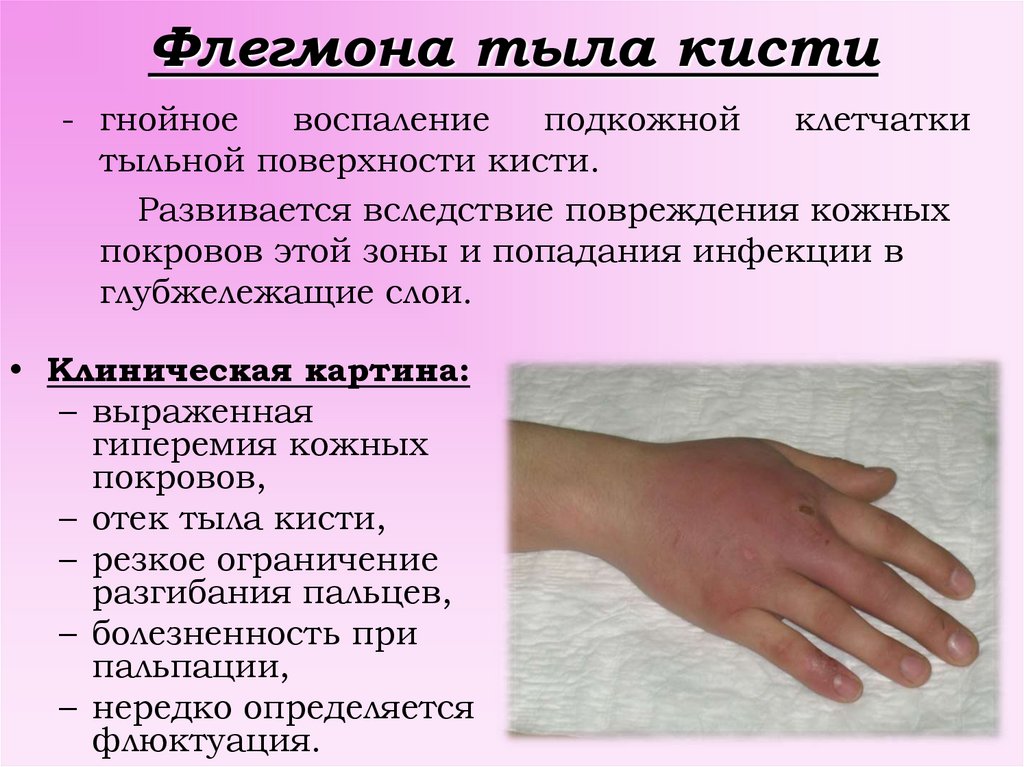
Нейдерер и др. . [24] сообщили о случае 76-летнего пациента с ревматоидным артритом, ассоциированным с ПГ. После 9 месяцев местного лечения стероидами и такролимусом улучшения не было. После лечения механическим устройством отрицательного давления, биоинженерным продуктом на основе клеток и преднизолоном в дозе 40 мг язва зажила через 16 недель.
Shenefelt [25] представил случай 42-летнего мужчины с ПГ, ассоциированной с серонегативным артритом, кистозными угрями и гнойным гидраденитом. Назначенный миноциклин в сочетании с сульфасалазином дал хороший терапевтический эффект.
Гангренозная пиодермия представляет трудности в диагностике из-за сходства с новообразованиями или флегмонами, как в представленном случае.
Вулф и др. .
[26] сообщили о случае атипичной ПГ тыльной поверхности кисти, которая клинически и гистологически имитировала плоскоклеточный рак. Гангренозная пиодермия, имитирующая плоскоклеточный рак, является редко описываемым подтипом. Диагностика затруднена и имеет решающее значение для дальнейшего лечения.
Диагностика затруднена и имеет решающее значение для дальнейшего лечения.
Независимо от этиологии ПГ терапевтический процесс всегда затруднен. Лечение включает кортикостероиды, дапсон, клофазимин, циклоспорин А, такролимус, микофенолата мофетил, внутривенный иммуноглобулин, ингибиторы ФНО-α и моноклональные антитела [27].
После постановки диагноза ПГ наш пациент хорошо ответил на терапию циклоспорином А. Однако наблюдался рецидив и прогрессирование кожных поражений за счет обострения кишечной симптоматики (несмотря на гастроэнтерологическую терапию).
Андрисани и др. . [28] подтвердили эффективность инфликсимаба (ингибитора ФНО-α) для лечения ПГ левой грудной клетки у больного с сопутствующим язвенным колитом. Также Mooij и др. . [29] продемонстрировали хороший терапевтический ответ у 6 пациентов с ПГ после введения инфликсимаба.
Moschella и др. .
[30] использовали инфликсимаб в одном случае ПГ, связанного с гнойным гидраденитом. В данном случае инфликсимаб использовали до хирургического лечения гнойного гидраденита. Ким и Пандья [27] также использовали биологическую очистку.
В данном случае инфликсимаб использовали до хирургического лечения гнойного гидраденита. Ким и Пандья [27] также использовали биологическую очистку.
Traczewski и Rudnicka [31] использовали адалимумаб «не по прямому назначению» для лечения ПГ с хорошим терапевтическим эффектом.
Представленный случай является прекрасным примером того, как выглядят диагностические и терапевтические проблемы для врачей, не являющихся дерматологами, перед ПГ, являющимся типичным дерматологическим отделением.
Авторы заявляют об отсутствии конфликта интересов.
1. Янковска-Консур А., Май Дж., Гринцевиц-Гвоздзь А. Гангренозная пиодермия – ретроспективное исследование 30 пациентов в Клинике дерматологии, венерологии и аллергологии во Вроцлаве в 2000–2010 годах. Пшегль Дерамтол. 2012;99:10–5. [Google Scholar]
2. Лис-Свенты А., Бжезинская-Вцисло Л., Берглер-Чоп Б., Вцисло-Дзядецка Д. Гангренозная пиодермия и синдром Свита – клинический случай и обзор литературы. Пржегль Дерматол. 2012;99:20–5. [Google Scholar]
2012;99:20–5. [Google Scholar]
3. Браун-Фалько О., Плевиг Г., Вольф Х.Х. Гангренозная пиодермия. В: Браун-Фалько О., Плевиг Г., Вольф Х. Х., редакторы. Дерматология. Люблин: Челей; 2002. стр. 858–61. [Google Scholar]
4. Duke G, Al Samaraee A, Husain A, et al. Гангренозная пиодермия: редкая причина изъязвления молочной железы. Окснер Дж. 2012; 12:155–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
5. Косари П., Фельдман С.Р. Резистентная к лечению гангренозная пиодермия. Dermatol Online J. 2012; 18:8. [PubMed] [Google Scholar]
6. Schadt CR, Callen JP. Лечение нейтрофильных дерматозов. Дерматол Тер. 2012;25:158–72. [PubMed] [Google Scholar]
7. Thrash B, Patel M, Shah KR, et al. Кожные проявления желудочно-кишечных заболеваний: часть II. J Am Acad Dermatol Venereol. 2013;68:211. [PubMed] [Google Scholar]
8. Kinjo F, Iraha A, Chinen H, et al. Внекишечные осложнения воспалительных заболеваний кишечника. Нихон Ринсё. 2012;70:261–5. [PubMed] [Академия Google]
9. Andrade P, Brites MM, Figueiredo A. Синхронная гангренозная пиодермия и воспалительное заболевание кишечника, заживление после тотальной проктоколэктомии. Бюстгальтеры Дерматол. 2012; 87: 637–9. [PubMed] [Google Scholar]
Andrade P, Brites MM, Figueiredo A. Синхронная гангренозная пиодермия и воспалительное заболевание кишечника, заживление после тотальной проктоколэктомии. Бюстгальтеры Дерматол. 2012; 87: 637–9. [PubMed] [Google Scholar]
10. Tanaka K, Araki T, Okita Y, et al. Гангренозная пиодермия, возникающая в области периилеального мешко-анального анастомоза у больного язвенным колитом: клинический случай. Серж сегодня. 2012;22:134–139. [PubMed] [Google Scholar]
11. Патвекар М.А., Вирмани Н.К. Гангренозная пиодермия на фоне язвенного колита, связанного с туберкулезом костей. Indian Dermatol Online J. 2013; 4:43–6. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12. Cavka V, Situm M, Poduje S, et al. Гангренозная пиодермия: клинический случай. Acta Med Croatica. 2012;66:25–8. [PubMed] [Google Scholar]
13. Wu XR, Mukewar S, Kiran RP, et al. Факторы риска перистомальной гангренозной пиодермии, осложняющей воспалительное заболевание кишечника. Дж. Колит Крона. 2013;7:171–7. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
14. Kreuter A, Gambichler T, Hoffmann K, et al. Ассоциация ВИЧ-инфекции, гангренозной пиодермии и псориаза. Акта Дерм Венерол. 2002; 82: 150–2. [PubMed] [Академия Google]
15. Норд К.М., Папперт А.С., Гроссман М.Е. Поражения, похожие на гангренозную пиодермию, при дефиците адгезии лейкоцитов I лечили внутривенным иммуноглобулином. Педиатр Дерматол. 2011; 28:156–61. [PubMed] [Google Scholar]
16. Hinze CH, Lucky AW, Bove KE, et al. Дефицит адгезии лейкоцитов 1-го типа проявляется рецидивирующей гангренозной пиодермией и дряблыми рубцами. Педиатр Дерматол. 2010;27:500–3. [PubMed] [Google Scholar]
17. Elenberg Y, Shani-Adir A, Hecht Y, et al. Гангренозная пиодермия после трансплантации костного мозга по поводу дефицита адгезии лейкоцитов 1 типа. Isr Med Assoc J. 2010;12:119–20. [PubMed] [Google Scholar]
18. Bedlow AJ, Davies EG, Moss AL, et al. Гангренозная пиодермия у ребенка с врожденным частичным дефицитом гликопротеинов адгезии лейкоцитов. Бр Дж Дерматол. 1998; 139:1064–7. [PubMed] [Google Scholar]
Бр Дж Дерматол. 1998; 139:1064–7. [PubMed] [Google Scholar]
19. Paller AS, Sahn EE, Garen PD, et al. Гангренозная пиодермия при синдроме приобретенного иммунодефицита у детей. J Педиатр. 1990; 117: 63–6. [PubMed] [Google Scholar]
20. Carsuzaa F, Pierre C, Dubegny M. Гангренозная пиодермия и гаммапатия IgA. Ассоциация с атрофическим гастритом. Энн Дерматол Венерол. 1989;116:707–13. [PubMed] [Google Scholar]
21. Choulot JJ, Saint Martin J. Гангренозная пиодермия, связанная с дефицитом IgA. Энн Педиатр (Париж) 1987; 34:252. [PubMed] [Google Scholar]
22. Санчес Юс Э., Кабре Х. Гангренозная пиодермия (ПГ) с миеломой IgA лямбда и дефицитом клеточного иммунитета. Actas Дермосифилиогр. 1980; 71: 35–40. [PubMed] [Google Scholar]
23. Barrière H, Litoux P, Stalder JF, et al. Гангренозная пиодермия, ассоциированная с врожденной гипогаммаглобулинемией. Энн Дерматол Венерол. 1979;106:695–6. [PubMed] [Google Scholar]
24. Neiderer K, Martin B, Hoffman S, et al. Устройство отрицательного давления с механическим приводом, используемое в сочетании с биоинженерным продуктом на основе клеток для лечения гангренозной пиодермии: клинический случай. Лечение стомы раны. 2012; 58:44–8. [PubMed] [Google Scholar]
Устройство отрицательного давления с механическим приводом, используемое в сочетании с биоинженерным продуктом на основе клеток для лечения гангренозной пиодермии: клинический случай. Лечение стомы раны. 2012; 58:44–8. [PubMed] [Google Scholar]
25. Shenefelt PD. Гангренозная пиодермия, связанная с кистозными угрями и гнойным гидраденитом, контролируется добавлением к схеме лечения миноциклина и сульфасалазина. Кутис. 1996;57:315–9. [PubMed] [Google Scholar]
26. Wolfe CM, Green WH, Cognetta AB, Jr, et al. Атипичная гангренозная пиодермия тыла кисти, имитирующая плоскоклеточный рак. J Hand Surg Am. 2012;3:1835–8. [PubMed] [Google Scholar]
27. Ким Ф.С., Пандья А.Г. Применение этанерцепта в лечении перистомальной гангренозной пиодермии. Клин Эксп Дерматол. 2012;37:442–3. [PubMed] [Google Scholar]
28. Андрисани Г., Гуиди Л., Папа А. и соавт. Случай лечения гангренозной пиодермии с язвенным колитом комбинированным методом: инфликсимабом и операцией. Дж. Колит Крона.



 Происходит расплавление тканей и образование гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования.
Происходит расплавление тканей и образование гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования. phlegmone – жар, воспаление) — острое разлитое гнойное воспаление жировой клетчатки с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий.
phlegmone – жар, воспаление) — острое разлитое гнойное воспаление жировой клетчатки с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий. Возбудителями обычно являются стафилококки и стрептококки, но может вызываться и другими гноеродными микробами, которые проникают в клетчатку через случайные повреждения кожи, слизистых оболочек или через кровь.
Возбудителями обычно являются стафилококки и стрептококки, но может вызываться и другими гноеродными микробами, которые проникают в клетчатку через случайные повреждения кожи, слизистых оболочек или через кровь. ), хронических интоксикациях (например, алкогольной), различных иммунодефицитных состояниях, со способностью микроорганизмов быстро размножаться, выделять токсины, ферменты, разрушающие ткани.
), хронических интоксикациях (например, алкогольной), различных иммунодефицитных состояниях, со способностью микроорганизмов быстро размножаться, выделять токсины, ферменты, разрушающие ткани.



 10 мл: фл. 4 или 10 шт.
10 мл: фл. 4 или 10 шт.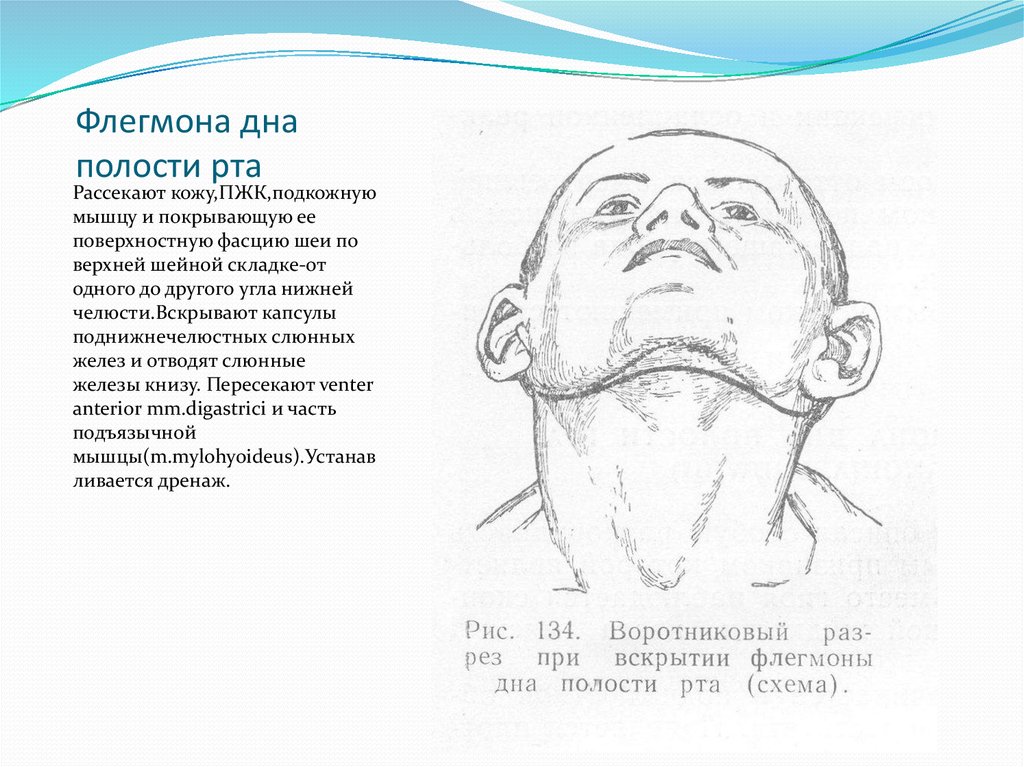 10 мл: фл. 4 или 10 шт.
10 мл: фл. 4 или 10 шт. и наружн. прим.: фл. 20 мл или 100 мл
и наружн. прим.: фл. 20 мл или 100 мл и наружн. прим. 20 мл: фл. 8 шт.
и наружн. прим. 20 мл: фл. 8 шт. и наружн. применения
и наружн. применения 04.22
04.22 1 мг: 10 или 30 шт.
1 мг: 10 или 30 шт. прим. 0.01%: фл. 50 мл, 100 мл 1 шт. в компл. аппликатором урологическим; фл. 100 мл, 150 мл, 200 мл 1 шт. в компл. с насадкой-распылителем; фл. 500 мл 1 или 12 шт.
прим. 0.01%: фл. 50 мл, 100 мл 1 шт. в компл. аппликатором урологическим; фл. 100 мл, 150 мл, 200 мл 1 шт. в компл. с насадкой-распылителем; фл. 500 мл 1 или 12 шт. и наружн. прим. 20 мл: фл. 8 шт.
и наружн. прим. 20 мл: фл. 8 шт. прим.: тубы 30 г, 50 г или 100 г 1 шт.; банки 250 г 10 шт.
прим.: тубы 30 г, 50 г или 100 г 1 шт.; банки 250 г 10 шт. и наружн. прим.: фл. 20 мл 4 или 10 шт.
и наружн. прим.: фл. 20 мл 4 или 10 шт. и наружн. прим.: фл. 90 мл
и наружн. прим.: фл. 90 мл П. Леонова. — М.: ГЭОТАР-Медиа, 2018. — 336 c.
П. Леонова. — М.: ГЭОТАР-Медиа, 2018. — 336 c.