На 30 неделе тонус: Тонус матки при беременности — симптомы в 3 триместре | Азбука Родов
Личный Доктор — Новость
Тонус матки при беременности. Когда нужна госпитализация?
Очень часто беременные жалуются на повышение тонуса матки и тянущиеся боли внизу живота. На УЗИ в заключении пишут — повышен тонус стенки матки — угроза прерывания беременности. Но так ли это? Нужно ли в таком случае госпитализировать на сохранение в гинекологическое отделение?
Матка — это мышца. А мышца способна растягиваться при росте плода и сокращаться под воздействием внешних и внутренних причин. Матка может приходить в тонус при физических нагрузках, стрессовых ситуациях, сексе, смене положения тела и на шевеления плода. И это совершенно нормально и может быть в течение всей беременности !
Также резкие колющие боли внизу живота или ноющие боли могут быть при растяжение связочного аппарата матки во время её роста.
После 20 недели начинаются тренировочные (ложные) схватки. Они являются абсолютной нормой.
Тренировочные схватки:
- Проявляются в виде тянущих болей внизу живота, повышением тонуса матки в течение минуты
- Не регулярные
- Не приводят к укорочению и раскрытию шейки матки
- Не сопровождаются сильными болями
- Не учащается и не нарастают по интенсивности
Тренировочные схватки не приводят к нарушению роста и развития плода и не приводят к преждевременно родам!
До 22 недель повышение тонуса матки и тянущие боли внизу живота не является признаками угрожающего выкидыша и не требуют лечения в стационаре прогестероном, папаверином, магнезией, препаратами магния !
Угрозой прерывания беременности является появления кровянистые выделений и укорочение шейки матки по результатам цервикометрии (трижды измерение по УЗИ) менее 25 мм. Истинные схватки являются угрозой преждевременных родов в сроке после 22 недель.
Истинные схватки являются угрозой преждевременных родов в сроке после 22 недель.
Истинный схватки:
- Регулярные, нарастают с течением времени
- Не проходят самостоятельно, а становятся сильнее, чаще, дольше
- Болезненные, и болевые ощущения нарастают
- Приводят к раскрытию шейки матки
Когда есть истинные схватки и укорочение шейки матки, необходима госпитализацию в роддом для проведения токолитической терапии.
То есть, госпитализация необходима при появлении истинных схваток до 37 недель беременности и кровянистых выделений. Это и есть угроза преждевременных родов!
Свое экспертное мнение предоставила врач гинеколог-эндокринолог Умирова Евгения Владимировна
Записаться на консультацию к врачу гинекологу можно по тел 5-46-69 или через онлайн приложение doktorvtk.ru
Стресс беременной угрожает здоровью будущего ребенка | Научные открытия и технические новинки из Германии | DW
Беременность, даже если она не первая, сама по себе, конечно, изрядный стресс.
Стрессовый гормон матери в крови эмбриона
Не только могут передаваться, но и обязательно передаются, хотя, конечно, все-таки не в полной мере, утверждают врачи. Плацента содержит целый ряд гормонов, призванных защитить плод от пагубного воздействия кортизола — стрессового гормона матери. Но он все же проникает в кровь эмбриона. Правда, там его концентрация примерно раз в 10 ниже материнской, однако и ее хватает, чтобы оказать на организм плода значительное воздействие.
И не просто значительное, а долговременное, нередко даже постоянное. К такому выводу пришла группа медиков во главе с профессором Маттиасом Швабом (Matthias Schwab) из неврологической клиники имени Ханса Бергера при университетской клинике Йены.
«Дородовой стресс приводит к долговременному повышению уровня кортизола в крови плода и ускоряет созревание головного мозга, — говорит профессор Шваб, возглавляющий рабочую группу «Внутриутробное развитие головного мозга и программирование заболеваний в дальнейшей жизни». — По этой причине стресс, испытываемый матерью во время беременности, является серьезным фактором риска, повышающим вероятность развития у ребенка позднейших депрессий и других патологий».
Сновидения ягненка в утробе овцы
Свои эксперименты профессор Шваб и его коллеги проводили на овцах, поскольку у этих животных течение беременности и формирование эмбриона имеют значительное сходство с теми же процессами у человека. Суягным — то есть беременным — овцам исследователи вводили бетаметазон — родственный кортизолу синтетический глюкокортикоидный препарат, который нередко прописывают женщинам при угрозе преждевременных родов.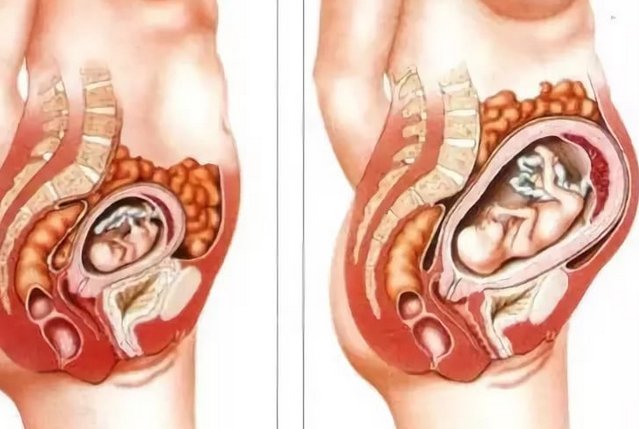
При этом ученые контролировали внутриутробную мозговую активность эмбрионов с помощью электроэнцефалографии. Оказалось, что бетаметазол ускоряет созревание не только легких, но и мозга, говорит профессор Шваб: «Об этом свидетельствует, прежде всего, раннее появление сновидений. Обычно формирование сновидений приходится на последнюю треть беременности, причем это развитие происходит очень постепенно. А бетаметазон буквально включает в мозге какой-то тумблер, и сновидения формируются за 2-4 дня».
Развитие мозга тормозит рост и деление клеток
Еще одним следствием введения гормона стала аномально частое чередование фаз быстрого и медленного сна. Такая фрагментация сна, если она становится перманентным состоянием, указывает на высокий риск развития депрессий в дальнейшей жизни и, по словам профессора Шваба, нередко диагностируется у новорожденных детей, матери которых переживали сильный стресс в период беременности.
Проблема в том, что преждевременное созревание структур головного мозга происходит за счет замедления клеточного деления и роста организма, говорит ученый. Это подтверждают и другие медики. «У детей, которым производились инъекции для ускорения созревания легких, наблюдается весьма значительное повышение активности оси стресса, а их вес при рождении был заметно ниже», — подчеркивает Торстен Браун (Thorsten Braun), гинеколог университетской клиники Charité в Берлине.
Терапия бетаметазоном чревата нарушениями поведения
В Германии от 8 до 10 процентов беременных получают бетаметазон. То, что этот препарат снижает смертность среди недоношенных на 31 процент, давно научно доказано. Впрочем, эксперименты на животных показали, что прием медикамента вызывает и долговременные побочные эффекты — в частности, гипертензию, — а также способствует развитию в дальнейшей жизни сердечно-сосудистых заболеваний и сахарного диабета.
Что же касается человека, то здесь ученые выявили, прежде всего, повышенный риск развития депрессий и поведенческих аномалий. Недавно профессор Шваб и его коллеги обследовали 40 восьмилетних детей, в свое время подвергшихся внутриутробной терапии бетаметазоном. Сравнение результатов тестирования этих детей с результатами тестирования детей контрольной группы выявило существенные различия, подчеркивает ученый: «У детей, получавших стрессовый гормон, уровень умственного развития оказался в среднем на 10 процентов ниже, им труднее сосредоточиться, они менее внимательны, хуже справляются со стрессовыми ситуациями». Электроэнцефалография показала также, что эти дети перед тестированием не могли расслабиться, а во время тестирования — сконцентрироваться.
Недавно профессор Шваб и его коллеги обследовали 40 восьмилетних детей, в свое время подвергшихся внутриутробной терапии бетаметазоном. Сравнение результатов тестирования этих детей с результатами тестирования детей контрольной группы выявило существенные различия, подчеркивает ученый: «У детей, получавших стрессовый гормон, уровень умственного развития оказался в среднем на 10 процентов ниже, им труднее сосредоточиться, они менее внимательны, хуже справляются со стрессовыми ситуациями». Электроэнцефалография показала также, что эти дети перед тестированием не могли расслабиться, а во время тестирования — сконцентрироваться.
Для паники оснований нет
Судя по всему, повышенное содержание стрессового гормона в крови на стадии внутриутробного развития приводит к тому, что организм эмбриона привыкает к такой ситуации и начинает воспринимать ее как норму. «Такие дети уже в утробе матери программируются на то, чтобы в дальнейшей жизни вырабатывать слишком много стрессового гормона», — говорит профессор Шваб.
Нидерландские коллеги немецкого ученого — медики университета в Тилбурге — установили, что наиболее негативно материнский стресс отражается на плоде в период между 12-й и 22-й неделями беременности: его последствия дают о себе знать даже 20 лет спустя.
Но паниковать все же не следует, говорит профессор Шваб: «Стресс во время беременности — вещь совершенно нормальная. А инъекции бетаметазона, этого гормонального ускорителя развития легких, — важная и нужная терапия, если к ней имеются показания. Просто надо иметь в виду, что повышенный уровень стрессового гормона в крови эмбриона играет, видимо, более важную роль в развитии позднейших заболеваний, чем было принято считать до сих пор».
Срок беременности | Анализы | События (постановка на учет, врачебные осмотры, график посещения врачей) |
До 12 недель | Ранняя постановка на учет в женскую консультацию Прием препаратов: фолиевая кислота весь I триместр не более 400 мкг/сутки; калия йодид 200-250 мкг/сутки (при отсутствии заболеваний щитовидной железы) | |
При первой явке | Врач акушер-гинеколог собирает анамнез, проводит общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез, антропометрию (измерение роста, массы тела, определение индекса массы тела), измерение размеров таза, осмотр шейки матки в зеркалах, бимануальное влагалищное исследование | |
Не позднее 7-10 дней после первичного обращения в женскую консультацию | Осмотры и консультации: — врача-терапевта; — врача-стоматолога; — врача-отоларинголога; — врача-офтальмолога; — других врачей-специалистов – по показаниям, с учетом сопутствующей патологии | |
В первом триместре (до 13 недель) (и при первой явке) | 1. 2. Анализ крови биохимический (общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, аланин-трансаминаза (далее – АЛТ), аспартат-трансаминаза (далее – АСТ), глюкоза, общий холестерин. 3. Коагулограмма – количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, активированное частичное тромбопластиновое время (далее – АЧТВ), фибриноген, oпределение протромбинового (тромбопластинового) времени. 4. Определение антител классов M, G (IgM, IgG) к вирусу краснухи в крови, к вирусу простого герпеса (ВПГ), к цитомегаловирусу (ЦМВ), определение антител к токсоплазме в крови. 5. Общий анализ мочи. 6. Определение основных групп крови (А, В, 0) и резус-принадлежности. У резус-отрицательных женщин: а) обследование отца ребенка на групповую и резус- принадлежность. 7. Определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов M, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов M, G к антигену вирусного гепатита B и вирусному гепатиту С в крови. 8.Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида. 9. ПЦР хламидийной инфекции, ПЦР гонококковой инфекции, ПЦР микоплазменной инфекции, ПЦР трихомониаза. | Посещение врача-акушера-гинеколога каждые 3-4 недели (при физиологическом течении беременности). Электрокардиография (далее – ЭКГ) по назначению врача-терапевта (врача-кардиолога). До 13 недель беременности принимаются: — фолиевая кислота не более 400 мкг/сутки; — калия йодид 200-250 мкг/сутки (при отсутствии заболеваний щитовидной железы) |
1 раз в месяц (до 28 нед) | Анализ крови на резус-антитела (у резус-отрицательных женщин при резус- положительной принадлежности отца ребенка) | |
11-14 нед | Биохимический скрининг уровней сывороточных маркеров: — связанный с беременностью плазменный протеин А (РАРР-А), — свободная бета-субъединица хорионического гонадотропина (далее – бета-ХГ) | В кабинете пренатальной диагностики проводится ультразвуковое исследование (далее – УЗИ) органов малого таза. По результатам комплексной пренатальной диагностики выдаётся заключение врача-генетика. |
После 14 нед – однократно | Посев средней порции мочи | Для исключения бессимптомной бактериурии (наличие колоний бактерий более 105 в 1 мл средней порции мочи, определяемое культуральным методом без клинических симптомов) всем беременным женщинам. |
Во втором триместре (14-26 нед) | Общий (клинический) анализ крови и мочи. | Посещение врача-акушера-гинеколога каждые 2-3 недели (при физиологическом течении беременности). При каждом посещении врача женской консультации – определение окружности живота, высоты дна матки (далее – ВДМ), тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа. Калия йодид 200-250 мкг/сутки |
1 раз в месяц (до 28 нед) | Кровь на резус-антитела (у резус-отрицательных женщин при резус-положительной принадлежности отца ребенка) | |
16-18 нед | Анализ крови на эстриол, альфа-фетопротеин, бета-ХГ | Только при поздней явке, если не проводился биохимический скрининг уровней сывороточных маркеров в 11-14 недель |
18-21 нед | В женской консультации проводится второе скрининговое УЗИ плода | |
В третьем триместре (27-40 нед) | 1. 2. Анализ крови биохимический (общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, аланин-трансаминаза (далее – АЛТ), аспартат-трансаминаза (далее – АСТ), глюкоза, общий холестерин). 3. Коагулограмма – количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, активированное частичное тромбопластиновое время (далее – АЧТВ), фибриноген, oпределение протромбинового (тромбопластинового) времени. 4. Определение антител классов M, G (IgM, IgG) к вирусу краснухи в крови, определение антител к токсоплазме в крови. 5. Общий анализ мочи. 6. Определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов M, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов M, G к антигену вирусного гепатита B и вирусному гепатиту С в крови. 7.Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида. | Посещение врача-акушера-гинеколога каждые 2 недели, после 36 недель – еженедельно (при физиологическом течении беременности). При каждом посещении врача женской консультации – определение окружности живота, ВДМ, тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа. Калия йодид 200-250 мкг/сутки |
24-28 недель | Пероральный глюкозо-толерантный тест (ПГТТ) | |
28-30нед | У резус-отрицательных женщин при резус-положительной крови отца ребенка и отсутствии резус-антител в крови матери | Введение иммуноглобулина человека антирезус RHO[D] |
30 недель | Выдается листок нетрудоспособности на отпуск по беременности и родам | |
30-34 нед | Третье скрининговое УЗИ плода с допплерометрией в женской консультации. — врача-терапевта; — врача-стоматолога. | |
После 32 нед | При каждом посещении врача женской консультации помимо определения окружности живота, высоты дна матки (далее – ВДМ), тонуса матки, определяют положение плода, предлежащую часть, врач проводит аускультацию плода с помощью стетоскопа. | |
После 33 нед | Проводится кардиотокография (далее – КТГ) плода | |
На протяжении беременности | В женских консультациях функционируют школы беременных, которые посещают будущие мамы вместе с папами. В процессе обучения происходит ознакомление с изменениями в организме женщины при физиологической беременности, знакомство с процессом родов, правильным поведениям в родах, основами грудного вскармливания. | |
Более 37 недель | Госпитализация с началом родовой деятельности. | |
41 неделя | Плановая госпитализация для родоразрешения | |
Не позднее 72 часов после родов | Всем женщинам с резус-отрицательной группой крови, родившим ребенка с положительной резус-принадлежностью, либо ребенка, чью резус-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВ0 | Повторное введение иммуноглобулина человека антирезус RHO[D] |
Послеродовый период | 1. Раннее прикладывание к груди 2. Рекомендации по грудному вскармливанию. 3. Консультация врачей-специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний). 4. Туалет наружных половых органов. 5. 6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки. 7. Ранняя выписка. | |
Ежедневно в послеродовом периоде | 1. Осмотр врача-акушера-гинеколога; 2. Осмотр и пальпация молочных желез. | |
На 3 сутки после родов | УЗИ органов малого таза | |
После родоразрешения посредством кесарева сечения | 1. Общий анализ крови, общий анализ мочи. 2. Биохимия крови (по показаниям). | УЗИ органов малого таза |
УЗИ во время беременности: вредно ли это?
Во время беременности очень важно своевременно проводить УЗИ, чтобы отслеживать состояние ребенка и, в случае необходимости, суметь предотвратить возможные негативные последствия. Для этого используется такая процедура, как УЗИ в Калуге, но насколько она необходима, приносит пользу или вред? Давайте разбираться.
Для этого используется такая процедура, как УЗИ в Калуге, но насколько она необходима, приносит пользу или вред? Давайте разбираться.
Всем беременным в женской консультации назначают сделать УЗИ (ультразвуковое исследование). Одни полагают, что такая процедура вредит малышу, другие доказывают, что отрицательного воздействия не наносит. Так чего все же стоит ожидать от УЗИ? Предлагаем разобраться в этом вопросе более подробно.
Вред УЗИ: правда или нет?
Матка – чувствительный орган и остро реагирует на ультразвук, в результате чего в процессе проведения процедуры может прийти в тонус. По данным некоторых ученых слишком частое использование ультразвука при беременности может стать причиной разного рода новообразований. На начальных сроках беременности вред УЗИ значительно выше из-за формирования у плода внутренних органов. Любое вмешательство в этот процесс может отрицательно сказаться на развитии ребенка. На 5-6 неделе беременности лучше воздержаться от УЗИ, дождавшись первого скрининга. Все опытные специалисты знают об этом, поэтому лишний раз не назначают такие обследования. Здесь же отметим, что эта информация актуальна только при чрезмерно частом проведении УЗИ в Калуге.
Все опытные специалисты знают об этом, поэтому лишний раз не назначают такие обследования. Здесь же отметим, что эта информация актуальна только при чрезмерно частом проведении УЗИ в Калуге.
Исследователи попытались выяснить, на какие органы больше всего влияет ультразвук и пришли к выводу, что наиболее уязвимым является головной мозг. Учеными была выявлена связь между частотой проведения УЗИ плода и количеством рожденных левшей. По их мнению, у таких детей могут быть проблемы в школе при осваивании навыков письма. В Америке проведено исследование, в результате которого доказано, что частое вагинальное УЗИ приводит к рождению детей, страдающих аутизмом.
Стоит здесь сделать ремарку: не стоит бояться проходить УЗИ, так как это необходимость для отслеживания нормального развития плода. Главное, чтобы вы находились под присмотром опытного специалиста, который и будет регулировать частоту.
Польза УЗИ
Необходимость его проведения остается очевидной, и в Калуге платные услуги УЗИ пользуются стабильным спросом. Обычно его назначают женщинам 3 раза за всю беременность для выявления патологий:
Обычно его назначают женщинам 3 раза за всю беременность для выявления патологий:
- 11-14 неделя беременности. В этот период повышается риск развития пороков, например, синдрома Дауна. На данном сроке УЗИст определит количество плодов в матке и поставит точный срок беременности.
- 18-22 неделя беременности: врач уточняет общее состояние ребенка и определяет его пол.
- 30-32 неделя беременности: определяется предлежание ребенка и уровень его развития.
Сейчас чаще всего делают УЗИ 3D и 4D. На экране можно наблюдать совершаемые малышом действия и получить первое фото ребенка.
Если беременная не хочет проводить УЗИ, она имеет право отказаться. Эти исследования являются желательными (для исключения возможных рисков), но не обязательными. Однако минимально рекомендуемое количество ультразвуковых исследований рекомендуют все же сделать для того, чтобы составить полную картину течения беременности.
Дополнительные УЗИ не назначают в случае хорошего самочувствия женщины. Но не обходится без случаев, когда сверх нормы необходимо проведение ультразвуковых исследований. Допустим, если это жизненно важно для плода или у мамы есть ряд хронических болезней. С помощью УЗИ выявляют внематочную беременность. Аборт, сделанный по показаниям медиков, может спасти жизнь беременной. Однако нужно помнить, что частоту проведения УЗИ определяет гинеколог. Кроме того, у нас вы можете пройти все виды аналогичных исследований для разных органов, и, например, на УЗИ сосудов шеи и головы цена одна из самых демократичных в регионе.
Но не обходится без случаев, когда сверх нормы необходимо проведение ультразвуковых исследований. Допустим, если это жизненно важно для плода или у мамы есть ряд хронических болезней. С помощью УЗИ выявляют внематочную беременность. Аборт, сделанный по показаниям медиков, может спасти жизнь беременной. Однако нужно помнить, что частоту проведения УЗИ определяет гинеколог. Кроме того, у нас вы можете пройти все виды аналогичных исследований для разных органов, и, например, на УЗИ сосудов шеи и головы цена одна из самых демократичных в регионе.
И вред, и польза от проведения УЗИ существуют. Чтобы родить здорового ребенка, нужно относиться к этому исследованию с осторожностью и следовать четким предписаниям лечащего врача.
Курение во время беременности
КУРЕНИЕ ВО ВРЕМЯ БЕРЕМЕННОСТИ: НУЖНО ЛИ БРОСИТЬ?
Курящих беременных больше, чем может показаться, но практически каждая скрывает этот момент своей слабости, так что желающих участвовать в медицинских исследованиях очень мало. Но это не отменяет того факта, что никотиновая зависимость представляет угрозу ребёнку по всем фронтам — от внутриутробного развития до осложнений при родах и даже будущего умственного развития.
Но это не отменяет того факта, что никотиновая зависимость представляет угрозу ребёнку по всем фронтам — от внутриутробного развития до осложнений при родах и даже будущего умственного развития.
Сразу оговоримся, что точной статистики в этом вопросе до сих пор не существует по простой причине — исследователям очень трудно охватить достаточное количество участников, чтобы делать категоричные выводы.
Для медиков очевидным является негативное влияние табачного дыма на беременность, но среди курящих не смолкают разговоры о том, что это преувеличение.
Иногда можно слышать примеры, мол, курила, родила — и ничего страшного. Причина такого неоправданно лёгкого отношения будущих мам к табакокурению в том, что действительно нет стопроцентных гарантий вреда никотина. Но вы, конечно, понимаете, что даже существующий риск — уже повод отказаться от веществ, которые могут навредить плоду.
НАСКОЛЬКО СЕРЬЁЗЕН ВРЕД ОТ КУРЕНИЯ ПРИ БЕРЕМЕННОСТИ?
Казалось бы, вопрос риторический. И всё-таки немало женщин считают, что последствия пагубной привычки либо сильно преувеличены, либо каким-то чудом не коснутся их вовсе. Более того, в сети на форумах вы можете повстречать мнение, что курильщице бросать на сроке категорически нельзя (почему — трудно понять), даже есть ссылки на советы гинекологов-акушеров, не рекомендующих бросать!
И всё-таки немало женщин считают, что последствия пагубной привычки либо сильно преувеличены, либо каким-то чудом не коснутся их вовсе. Более того, в сети на форумах вы можете повстречать мнение, что курильщице бросать на сроке категорически нельзя (почему — трудно понять), даже есть ссылки на советы гинекологов-акушеров, не рекомендующих бросать!
Как относиться к таким заявлениям, решать вам, но держите в уме, что уже более 50 лет медицина исследует негативное влияние табака на организм, и отнюдь не в пользу последнего.
Помните, что табачные компании не продают вам здоровье, они рекламируют способ занять себя, расслабиться или собраться, стильный образ с сигаретой в зубах и прочие эфемерные вещи.
С другой стороны, правда в том, что дым приносит в организм токсины, на нейтрализацию которых ежедневно уходят колоссальные ресурсы — клетки крови, печени, лёгких, гемоглобин, нейроны мозга и прочее.
Если вы любите затягиваться дымом, ладно, о вкусе не спорят, но разве ваша беременность не требует от вас всех внутренних резервов, чтобы обеспечить нормальное развитие плода в утробе и благополучные роды с последующим кормлением? Растрачивать то, что по праву принадлежит маленькому существу внутри вас, наверное, жестоко и неразумно.
Напомним некоторые последствия курения во время беременности:
сокращается поступление кислорода из материнской крови к плоду;
никотин сужает периферические сосуды;
кровоток ненормально изменяется на 20-30 минут после каждой сигареты;
накопление углекислоты в организме негативно влияет на состав крови беременной;
сердце младенца в утробе начинает биться чаще, тахикардия вызывает похудение и будущей мамы, и ребёнка внутри, который может появиться на свет с недовесом и слабой жизнеспособностью;
клетки печени напряжённо работают на вывод токсинов из крови, перенапряжение сосудов этого органа и его протоков вызывает мучительный гастрит;
от проблем с желудком падает гемоглобин — ребёнок недополучает питание в утробе;
страдает ещё только формирующийся мозг плода, сокращается нормальное количество его клеток, неправильно закладываются другие важные органы;
в особенных случаях, когда мать не выпускала сигарету изо рта до самых родов, новорождённый получает готовую зависимость от никотина, хотя сам никогда не курил!
Из самых лёгких последствий назовём хотя бы то, что дети курильщиц беспокойны и постоянно плачут и кричат. Кто считает, что это не проблема, тот просто не знает, какова цена младенческого крика — от потери сознания у не спавших неделю матерей до грыжи у самих младенцев.
Кто считает, что это не проблема, тот просто не знает, какова цена младенческого крика — от потери сознания у не спавших неделю матерей до грыжи у самих младенцев.
Тяжёлыми считаются такие последствия, как врождённый порок сердца, недоразвитие тканей внутренних органов и скелета с мускулатурой («заячья губа», «волчья пасть»). Эти беды случаются и без сигарет, но с ними риск неимоверно возрастает!
Итак, если вы имеете плохую привычку и слабые нервы, то наверняка думаете, что «синдром отмены» никотина и психологический дискомфорт от этого на фоне беременности принесёт вам страдания и вред.
Взвесьте разумно: чего вы боитесь больше — своей раздражительности и сухости во рту, когда хочется закурить, или описанных выше проблем у будущего сына или дочки? Ответ очевиден, правда?
КАК ВЛИЯЕТ КУРЕНИЕ КАННАБИСА ВО ВРЕМЯ БЕРЕМЕННОСТИ
Так, например, те женщины, кто не курит табак, иногда не отказывают себе в употреблении других веществ. Нет ничего плохого в том, считают они, чтобы иногда расслабиться с «травкой», тем более что всем известно о её медицинском применении, но…
Курение марихуаны во время беременности ставит под угрозу будущие умственные способности малыша! Психоактивное вещество (тетрагидроканнабинол) быстро проникает в кровь будущей матери, и около 10% его содержания поступает в кровоток плода через плаценту.
Одновременно употреблять марихуану и оградить не рождённого ребёнка не выйдет — всё, что есть в крови мамы, будет и у ребёнка. При этом велик риск развития судорожного синдрома у новорождённого, а дальше — от недовеса и астмы до тяжёлых генетических нарушений. Беременные женщины должны отказаться от вредной привычки и зависимости, как только узнают о своём новом положении.
ВРЕД ПАССИВНОГО КУРЕНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Широкое распространение этой привычки привело нас к тому, что практически в каждой семье кто-то курит, а значит, другие члены семьи оказываются под прицелом опасности — пассивного курения:
пассивное вдыхание сигаретного дыма практически равно употреблению сигарет курильщиком;
один час, проведённый в накуренном помещении, производит то же эффект на организм, что и полторы выкуренные сигареты;
жить в квартире с курильщиком и избежать влияния дыма невозможно — продукты горения, содержащиеся в дыме, впитываются в мебель, обои, вещи и годами (!) выделяют токсины в среду обитания всей семьи;
пассивные курильщики не получают такой же дозы никотина, как активные, зато намного больше страдают от смол и отравляющих веществ из дыма;
некурящие женщины в одной квартире с курильщиком рискуют заработать проблемы с дыханием, анемию, насморк, вялость и ломоту в мышцах, а беременные — усиление токсикоза.

Страшно то, что дым из воздуха проникает в лёгкие и оттуда в кровь, даже при минимальной концентрации. Печень беременной и так испытывает нагрузку, как и сердечно-сосудистая и нервная системы, а тут ещё такой удар в виде «выхлопных газов» от сигарет. Если вы ждёте пополнения, а дома вас окутывают табачные облака — боритесь с этим немедленно!
Требуйте к себе и малышу уважения, если нужно — отстаивайте своё право на чистый воздух жёстко и бескомпромиссно. Лучше устроить хороший скандал и запретить дымить в квартире, чем молчаливо страдать и подвергать себя опасности выкидыша.
Родные люди с пристрастием к табаку могут стать вашей проблемой ещё и по-другому. Пассивное вдыхание дыма для бывших курильщиц становится тем фактором, из-за которого они вновь берутся за сигарету — тайком, по чуть-чуть, «одну затяжечку».
Не все понимают, что женщинам очень трудно отказаться от своей пагубной привычки, если этого не делает супруг. Этот момент очень важен и психологически, и физически. Чужой дым не только раздражает и вызывает тошноту, но и поощряет тягу к запретной сигарете. Поэтому если бросать ради будущего ребёнка — то всем вместе.
Чужой дым не только раздражает и вызывает тошноту, но и поощряет тягу к запретной сигарете. Поэтому если бросать ради будущего ребёнка — то всем вместе.
Курение во время беременности — привычка, которая может стоить вам дорого, и расплачиваться придётся здоровьем своего ребёнка. Благополучие малыша стоит усилий, чтобы преодолеть никотиновую зависимость и не допускать срывов, помните — теперь вы мама, а это предполагает большую ответственность!
Что необходимо знать беременной женщине о КТГ
Что необходимо знать беременной женщине о кардиотокографии (КТГ)
Кардиотокография (КТГ) — это регистрация и последующее изучение сердцебиений плода и сократительной функции матки во время беременности.
Зачем проводится данное исследование?
КТГ при беременности дает возможность косвенно оценить состояние плода — исключить гипоксию (кислородное голодание) плода и оценить наличие тонуса матки или развитие родовой деятельности.
КТГ — это не инвазивный метод пренатальной и интранатальной диагностики, который прост в выполнении, занимает немного времени и крайне информативен.
Назначать КТГ можно с 28-30 недель беременности, но правильно интерпретировать результаты можно только с 32 недель беременности, когда у плода формируются ритмичные смены периодов сна и бодрствования. В норме КТГ при беременности назначается не чаще 1 раза в 10-14 дней, а при патологии регулярность определяется только врачом и может доходить до нескольких раз в день.
Исследование проводится в утренние либо в вечерние часы, когда активность плода самая большая. Перед исследованием за 1-2 часа пациентка должна поесть. Исследование не проводится сразу после еды или внутривенного вливания раствора глюкозы. Перед исследованием пациентке желательно опорожнить мочевой пузырь, так как иногда процедура может длиться более 40-50 минут, Во время проведения исследования пациентка должна быть в удобной позе, желательно на боку, а не на спине, так как это может вызвать появление ложно отрицательного результата. Пациентке можно читать журнал или книгу, а вот пользоваться мобильной связью нежелательно — это может давать помехи для аппарата КТГ. В среднем процедура длиться 30-40 минут, но при необходимости врач может продлить исследование. На живот женщине крепятся два датчика — один регистрирует сердцебиения плода, второй — сократительную активность матки.
В среднем процедура длиться 30-40 минут, но при необходимости врач может продлить исследование. На живот женщине крепятся два датчика — один регистрирует сердцебиения плода, второй — сократительную активность матки.
После получения результатов исследования врач обязан сделать расшифровку КТГ и озвучить результат пациентке.
В нашей женской консультации данный вид исследования проводится в кабинете № 16 (2 этаж ж/к) по направлению участкового врача акушера-гинеколога и по выданному им талону.
КГТ ребенка при беременности — профессиональная диагностика и расшифровка результатов
Кардиотокография плода — вид функционального исследования, позволяющий зарегистрировать и оценить частоту сердечных сокращений плода и тонуса матки у беременных женщин.
С какой целью проводится КТГ беременным?
Кардиотокография плода позволяет оценить кровоснабжение плода и тонус матки на поздних сроках беременности. В исследовании фиксируется ритм сердцебиения младенца, который, в норме, учащается только при движении. Оценка ритма сердцебиения показывает, достаточно ли кровоснабжение плода, нет ли оснований для дополнительного обследования / лечения.
В исследовании фиксируется ритм сердцебиения младенца, который, в норме, учащается только при движении. Оценка ритма сердцебиения показывает, достаточно ли кровоснабжение плода, нет ли оснований для дополнительного обследования / лечения.
В каком случае необходимо КТГ?
Планово КТГ проводится всем беременным на каждом приеме, начиная с 30 недель до родов.
Внепланово КТГ проводится при гипертонусе матки, слишком сильной или, наоборот, малой активности движений плода.
ВНИМАНИЮ БЕРЕМЕННЫХ! Если малыш ведет себя нехарактерно, обратитесь к врачу акушеру-гинекологу — возможно, требуется проведение кардиотокографии!
Как проходит исследование?
Длительность процедуры составляет около 30 минут. Процедура не требует предварительной подготовки. Беременная женщина лежит на кушетке с накожными датчиками, нажатием на кнопку отмечает движения плода. Оценка КТГ — расшифровка результатов проводиться врачом.
Достоинства исследования
- высокая доступность исследования: не требуется специальная подготовка; проводится в любое время;
- не инвазивный и безболезненный метод исследования;
- безопасность исследования: отсутствие лучевой нагрузки;
- информативность, позволяющая уточнить состояние плода и матки.

КТГ в Семейной клинике «КОСМА» проводят высококвалифицированные специалисты отделения акушерства и гинекологии, имеющие специализированный опыт снятия и расшифровки кардиотокографии плода. Исследование проводится в комфортной обстановке. Результаты выдаются в день приема. Исследование могут пройти как пациентки, наблюдающиеся в клинике, так и беременные женщины, обратившиеся только для проведения данной процедуры.
Заключительные недели беременности — время, требующее особой заботы о будущей маме и малыше. Мы рады помочь сохранить Ваше здоровье и гармонию в этот важный период!
В клинике «КОСМА» Вас ждет комплекс необходимых приемов и обследований, необходимый для высокквалифицированного ведения беременности, комфорт и забота о каждой будущей маме!
Биофизический профиль — Клиника Мэйо
Обзор
Биофизический профиль плода — это пренатальный тест, используемый для проверки благополучия ребенка. Тест сочетает в себе мониторинг сердечного ритма плода (нестрессовый тест) и ультразвуковое исследование плода для оценки сердечного ритма, дыхания, движений, мышечного тонуса и уровня околоплодных вод у ребенка. Затем каждому из результатов нестрессового теста и ультразвукового измерения присваивается балл, основанный на соблюдении определенных критериев.
Тест сочетает в себе мониторинг сердечного ритма плода (нестрессовый тест) и ультразвуковое исследование плода для оценки сердечного ритма, дыхания, движений, мышечного тонуса и уровня околоплодных вод у ребенка. Затем каждому из результатов нестрессового теста и ультразвукового измерения присваивается балл, основанный на соблюдении определенных критериев.
Обычно биофизический профиль рекомендуется женщинам с повышенным риском проблем, которые могут привести к осложнениям или потере беременности.Тест обычно проводится после 32 недели беременности, но может быть проведен, когда ваша беременность достаточно далеко, чтобы можно было рассматривать роды — обычно после 24 недели. Низкий балл по биофизическому профилю может указывать на то, что вам и вашему ребенку требуется дальнейшее тестирование. . В некоторых случаях могут быть рекомендованы ранние или немедленные роды.
Биофизический профиль — это неинвазивный тест, который не представляет никаких физических рисков для вас или вашего ребенка. Однако не всегда ясно, улучшает ли этот тест исходы беременности.Узнайте, что включает в себя биофизический профиль и может ли этот пренатальный тест принести пользу вашему ребенку.
Однако не всегда ясно, улучшает ли этот тест исходы беременности.Узнайте, что включает в себя биофизический профиль и может ли этот пренатальный тест принести пользу вашему ребенку.
Продукты и услуги
Показать больше продуктов от Mayo ClinicЗачем это нужно
Биофизический профиль используется для оценки и мониторинга здоровья ребенка. Целью биофизического профиля является предотвращение потери беременности и обнаружение низкого снабжения кислородом у ребенка (гипоксия плода) на достаточно раннем этапе, чтобы ребенок мог родиться и не получить необратимых повреждений.
Тест чаще всего проводится, когда есть повышенный риск проблем, которые могут привести к осложнениям или выкидышу. Ваш лечащий врач определит необходимость и время проведения биофизического профиля на основе того, сможет ли ваш ребенок выжить в случае преждевременных родов, тяжести вашего состояния и риска потери беременности.
Ваш лечащий врач может сначала порекомендовать модифицированный биофизический профиль — упрощенную версию теста, которая включает нестрессовый тест и оценивает амниотическую жидкость с помощью ультразвука.Он или она будет использовать результаты, чтобы определить, нужен ли вам полный биофизический профиль, который также измеряет дыхание, движения и мышечный тонус ребенка, или другие тесты.
Ваш лечащий врач может порекомендовать биофизический профиль, если:
- Многоплодная беременность с определенными осложнениями
- У вас есть заболевание, например диабет, высокое кровяное давление, волчанка или болезнь сердца
- Ваша беременность продлилась на две недели позже установленного срока (переношенная беременность)
- У вас в анамнезе были выкидыши или предыдущие осложнения беременности
- У вашего ребенка уменьшились шевеления плода или возможны проблемы с развитием плода
- У вас слишком много околоплодных вод (многоводие) или мало околоплодных вод (маловодие)
- У вас резус-сенсибилизация — потенциально серьезное заболевание, которое может возникнуть, если у вас группа крови Rh отрицательная, а группа крови вашего ребенка Rh положительная
- Вы старше 35 лет
- Вы страдаете ожирением
Ваш лечащий врач может также порекомендовать вам биофизический профиль, если вы беременны на сроке от 40 до 42 недель. Однако преимущества проведения теста в этот период не ясны.
Однако преимущества проведения теста в этот период не ясны.
Ваш лечащий врач может порекомендовать вам проходить биофизический профиль один или два раза в неделю, в зависимости от вашего состояния здоровья — до тех пор, пока вы не родите.
Риски
Биофизический профиль — это неинвазивный тест, который не представляет физического риска для вас или вашего ребенка.
Хотя биофизический профиль может дать уверенность в здоровье вашего ребенка, он также может вызвать беспокойство.Кроме того, биофизический профиль может не обнаруживать существующую проблему или может предполагать, что проблема существует, когда ее нет. Тест, который ложно указывает на проблему, может побудить вашего лечащего врача порекомендовать ненужные тесты или ранние роды.
Также имейте в виду, что не всегда ясно, может ли тест улучшить исход беременности.
Как вы готовитесь
Биофизический профиль обычно не требует специальной подготовки.
Что вы можете ожидать
Биофизический профиль можно сделать в офисе вашего поставщика медицинских услуг или в больнице. На выполнение теста может уйти около 30 минут. Модифицированный биофизический профиль занимает меньше времени.
Во время процедуры
Во время нестрессового теста вы ляжете на стол для осмотра и натянете ремень на живот. Ремень содержит датчик, измеряющий частоту сердечных сокращений плода.Частота сердечных сокращений регистрируется машиной. Если ваш ребенок спит, вам, возможно, придется подождать, пока он или она не проснется, чтобы получить точные результаты. В некоторых случаях ваш лечащий врач может попытаться разбудить ребенка, издав звук над вашим животом.
Во время ультразвукового исследования вы также будете лежать на столе для осмотра. Ваш лечащий врач или специалист по ультразвуковой диагностике нанесут вам небольшое количество геля на живот. Затем он или она катит по вашей коже небольшое устройство, называемое датчиком. Датчик будет излучать импульсы звуковых волн, которые будут преобразованы в узор из светлых и темных областей, создавая изображение вашего ребенка на мониторе.
Датчик будет излучать импульсы звуковых волн, которые будут преобразованы в узор из светлых и темных областей, создавая изображение вашего ребенка на мониторе.
Затем ваш лечащий врач или специалист по ультразвуковой диагностике оценит дыхательные движения вашего ребенка, движения тела, мышечный тонус и уровень околоплодных вод. Если ваш ребенок спит, эта часть теста может занять немного больше времени.
После процедуры
Когда биофизический профиль будет завершен, ваш лечащий врач, скорее всего, сразу же обсудит с вами результаты.
Результаты
Каждой области, которая оценивается во время биофизического профиля, дается оценка 0 или 2 балла, в зависимости от того, были ли выполнены определенные критерии. Оценка может быть выставлена сразу. Например:
- Мониторинг сердечного ритма плода. Результаты этой части теста (нестресс-теста) интерпретируются как реактивные или инертные.
 Если сердцебиение вашего ребенка ускоряется дважды или более на определенную величину в течение 20-минутного периода, результаты считаются реактивными, и ему присваивается 2 балла.Если в течение 40 минут происходит недостаточное ускорение, результаты считаются инертными, и дается 0 баллов. Имейте в виду, что нереактивные результаты могут возникнуть из-за того, что ваш ребенок спал во время теста.
Если сердцебиение вашего ребенка ускоряется дважды или более на определенную величину в течение 20-минутного периода, результаты считаются реактивными, и ему присваивается 2 балла.Если в течение 40 минут происходит недостаточное ускорение, результаты считаются инертными, и дается 0 баллов. Имейте в виду, что нереактивные результаты могут возникнуть из-за того, что ваш ребенок спал во время теста. - Дыхание плода. Если ваш ребенок демонстрирует хотя бы один эпизод ритмичного дыхания в течение 30 секунд или более в течение 30 минут, ему будет присвоено 2 балла. Если дыхание вашего ребенка не соответствует критериям, ему будет присвоено 0 баллов.
- Движение плода. Если ваш ребенок двигает своим телом или конечностями три или более раз в течение 30 минут, ему будут присвоены 2 балла. Если движения вашего ребенка не соответствуют критериям, ему будет присвоено 0 баллов.
- Тонус мышц плода. Если ваш ребенок перемещает конечность из согнутого положения в выпрямленное и быстро возвращается в согнутое положение, ему будут присвоены 2 балла.
 Если мышечный тонус вашего ребенка не соответствует критериям, ему будет присвоено 0 баллов.
Если мышечный тонус вашего ребенка не соответствует критериям, ему будет присвоено 0 баллов. - Уровень околоплодных вод. Техник УЗИ будет искать самый большой видимый карман околоплодных вод.Чтобы получить 2 балла, карман должен быть определенного размера. Если ваш уровень околоплодных вод не соответствует критериям, будет дано 0 баллов.
Затем отдельные баллы складываются для получения общего балла. Обычно оценка от 8 до 10 обнадеживает. Если вы набрали 6 баллов, ваш врач, скорее всего, повторит тест в течение 24 часов или, если ваша беременность близка, могут быть рекомендованы роды. Оценка 4 или ниже означает, что необходимо дальнейшее обследование или что вам может потребоваться ранние или немедленные роды.
Кроме того, если ваш лечащий врач обнаружит, что у вас мало околоплодных вод, вам потребуется дополнительное обследование и, возможно, придется рожать ребенка раньше срока — независимо от вашего общего балла.
Определенные факторы могут повлиять на результаты биофизического профиля, включая недавнее использование кортикостероидов для ускорения созревания легких вашего ребенка.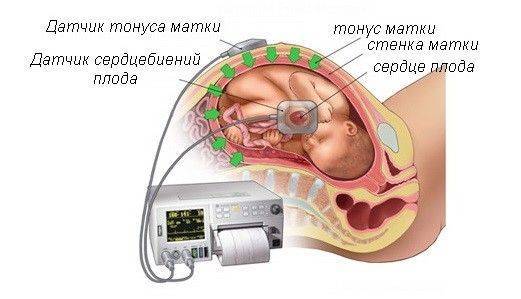 Прием некоторых лекарств, таких как морфин, также может повлиять на оценку.
Прием некоторых лекарств, таких как морфин, также может повлиять на оценку.
Обязательно обсудите результаты своего биофизического профиля со своим врачом, чтобы полностью понять, что они могут значить для вас и вашего ребенка.
11 октября 2019 г.
30 неделя беременности: Ваш ребенок прибавляет в весе!
Вы находитесь на 30 неделе беременности, и отсчет времени начался. Ваш малыш очень скоро будет с вами!Набирать 450 граммов в неделю — это нормально в последнем триместре беременности. Симптомы беременности будут доставлять вам больше неприятностей с каждым днем. Ваши полуночные походы в туалет увеличатся, и яркие сны могут повлиять на качество вашего сна.
Не переживайте и не напоминайте себе, почему быть беременным — это здорово.
Насколько велик ребенок?
На 30-й неделе беременности ваш ребенок будет иметь длину около 39,9 см и весит около 1,4 кг.
 По размеру он похож на салат-латук айсберг.
По размеру он похож на салат-латук айсберг. Развитие ребенка
Волосы Lanugo
Когда слой жира начал откладываться под кожей вашего ребенка, волосы лануго исчезнут. Клетки мозга и жир будут контролировать температуру вашего ребенка в течение оставшихся недель в утробе матери и после его рождения.
Пищеварительный тракт
Пищеварительный тракт вашего ребенка сейчас почти развит, и вскоре он будет готов к кормлению через рот после рождения.
Детский мозг
Извращение мозга вашего ребенка тоже началось. Свертка — это сморщивание поверхности мозга ребенка, в результате чего она может удерживать больше мозговых клеток.
Амниотическая жидкость
Амниотическая жидкость, которая окружала вашего ребенка в течение стольких месяцев, также уменьшается по мере того, как ваш ребенок продолжает расти.На 30 неделе малыша окружает всего литр околоплодных вод.
Симптомы беременности и что делать для их облегчения
Усталость
В этом триместре ваша энергия во втором триместре снизится. Вы почувствуете сильную усталость, а днем и ночью вас будет беспокоить бессонница. Вместо этого вздремните немного, это поможет вам расслабиться.
Изжога
Изжога будет беспокоить вас в любое время дня.Чтобы избавиться от ужасной изжоги, ешьте легкоусвояемую пищу и избегайте острой и жирной пищи. Избегайте больших приемов пищи, так как небольшие и частые приемы пищи будут легче перевариваться.
Существует ряд лекарств, позволяющих избавиться от этой проблемы, но всегда проконсультируйтесь с врачом, прежде чем принимать их.
Мигрень
Согласно исследованию, около 16% женщин страдают от мигрени во время беременности. Если у вас мигрень, вы почувствуете пульсирующую боль с одной стороны головы.Другие симптомы мигрени — тошнота, рвота и чувствительность к свету и шуму.
Мечты
Из-за беспокойства, связанного с беременностью, и изменения гормонов вам могут сниться яркие сны. Не бойтесь и спокойно справляйтесь с ситуацией.
Советы на этой неделе
Попробуйте спать в полусидячем положении, положив подушки на спину. Вы будете чувствовать себя комфортно и легко заснете.
Носите обувь на плоской подошве и следите за своей походкой.Из-за расшатывания суставов вы больше подвержены падению.
Когда вам следует обратиться к врачу?
Не рекомендуется принимать какие-либо лекарства без консультации с врачом.
Если проблема мигрени продолжает преследовать вас, обратитесь к врачу.
Читайте здесь: 31 неделя беременности: мозг ребенка быстро развивается!
30 неделя беременности — симптомы, развитие ребенка, советы
На 30 неделе беременности вы можете чувствовать изжогу и перепады настроения, в то время как ваш ребенок набирает вес.
Насколько велик ваш ребенок в 30 недель?
Ваш ребенок на этой неделе имеет длину 15,7 дюйма и весит 2,9 фунта. Это примерно размер велосипедного шлема.
Вот что еще нужно знать на 30 неделе беременности:
Развитие вашего ребенка за 30 недель
По мере того как ваш ребенок продолжает расти, околоплодные воды, в которых он живет, также помогают ему в его развитии, особенно в его легких и пищеварительной системе, когда они начинают дышать и глотать (ага, они дышат и глотают жидкость!).Посмотрите, что происходит с их развитием через 30 недель.
- Прибавка в весе: Ваш ребенок будет прибавлять пол фунта в неделю в течение следующих 10 недель!
- Количество ударов: По мере роста ребенка его движения могут меняться. Вы все еще считаете свои удары ногами, верно? Считайте каждый день примерно в одно и то же время (попробуйте, когда ваш ребенок обычно наиболее активен) и записывайте движения ребенка и сколько времени потребовалось, чтобы достичь 10 из них.
 Вы начнете замечать закономерности того, что является нормальным для вашего ребенка.Если вы заметили меньше движений или совсем не замечаете их, позвоните своему врачу.
Вы начнете замечать закономерности того, что является нормальным для вашего ребенка.Если вы заметили меньше движений или совсем не замечаете их, позвоните своему врачу. - Легкие: На этой неделе легкие вашего ребенка становятся сильнее, готовясь к первому вдоху.
Интересный факт
Ежегодно в США рождается около 4 миллионов младенцев.
Ультразвуковое исследование 30 недель беременности
💛 Поздравления 💛
У вас осталось всего 10 недель!
Ваше тело: симптомы беременности на 30 неделе
По мере продолжения вашего третьего триместра вы можете обнаружить, что возвращаются некоторые старые знакомые симптомы из вашего первого триместра.Вы также можете почувствовать, что сейчас сильно голодны, что может усугубить такие симптомы, как изжога. Вот что еще вы можете испытать на этой неделе.
- Изжога: В третьем триместре изжога возвращается, потому что ваша матка давит на живот.
 (О, привет, старый друг …) Не забывайте есть небольшими порциями, подождите, чтобы полежать в течение часа после еды, и избегайте жирной пищи.
(О, привет, старый друг …) Не забывайте есть небольшими порциями, подождите, чтобы полежать в течение часа после еды, и избегайте жирной пищи. - Перепады настроения: Чувствуете себя Джекилом и Хайдом? Перепады настроения очень распространены во время беременности, потому что вы можете быть обеспокоены предстоящими переменами в жизни, а уровень гормонов зашкаливает.Не забывайте относиться к себе проще и не брать на себя слишком много, когда это возможно. Постарайтесь делать то, что заставляет вас чувствовать себя хорошо, будь то прогулка, общение с друзьями или сон.
- Сон: На 30 неделе беременности сон может быть затруднен. Прилив энергии, который вы, возможно, почувствовали во втором триместре, может идти на убыль. Если у вас проблемы со сном, подружку подойдут подушки для беременных. Следите за тем, чтобы в комнате было темно, убирайте ширмы перед сном и старайтесь регулярно ложиться спать.
Главный совет для 30 недель беременности
На 30 неделе беременности обратитесь в отдел кадров и получите контрольный список для отпуска по беременности и родам, в котором все, что вам нужно будет предоставить, и кому вы должны будете предоставить его, чтобы иметь право на покрытие отпуска .
Ваша жизнь на 30 неделе беременности
По мере приближения срока родов давайте на минутку попрактикуемся. Эти активные советы помогут вам сейчас, когда ваш ребенок родится.
- Планирование отпуска по беременности и родам: Вы уже сказали работе, что беременны, но теперь пришло время выяснить, как оформить отпуск по беременности и родам.Если ни ваш штат, ни ваш работодатель не покрывают отпуск по семейным обстоятельствам, вам нужно взвесить все за и против использования неоплачиваемого отпуска. Сколько времени найдет ваш работодатель? Сколько времени вы можете себе позволить?
Если вам посчастливилось получить оплачиваемый отпуск по семейным обстоятельствам через ваш штат, работодателя или и то, и другое, вам нужно будет связаться с вашим отделом кадров или программой отпусков по инвалидности вашего штата, чтобы определить, какими должны быть ваши следующие шаги. Вот обоснованное предположение: это, вероятно, потребует большого количества документов. Сохраняйте все, что вы подписываете, на случай, если это понадобится позже, и установите напоминания в своем календаре для любых документов с установленным сроком.
Сохраняйте все, что вы подписываете, на случай, если это понадобится позже, и установите напоминания в своем календаре для любых документов с установленным сроком. - Приобретаемое снаряжение: Машины с белым шумом предназначены не только для младенцев! Эти маленькие устройства могут быть огромным подспорьем, когда дело доходит до улучшения сна. Получите один сейчас, чтобы помочь вам поймать столь важные ZZZ в третьем триместре. Когда ребенок родится, вы можете использовать его в детской или для более глубокого отдыха во время дневного сна без ребенка. Вот фаворит.
- Продолжайте смеяться: Как будто вам нужно напоминание, чтобы смеяться! А если серьезно, смех ассоциируется со снижением стресса, расслаблением мышц и повышением иммунитета — всем тем, что беременные могут использовать больше в эти последние недели. Один из лучших способов гарантировать хороший смех? Специальное выступление. Как насчет Noble Ape Джима Гаффикана или Hard Knock Wife Али Вонга?
- Послеродовая подготовка: Вот небольшой секрет грудного вскармливания: если вы решите сделать это, как только вы это сделаете, это может быть… монотонным.
 Это еще более верно в отношении накачки. Развлекайтесь в эти, казалось бы, бесконечные часы, купив электронную книгу или планшет. Вы сможете читать или транслировать свою последнюю передачу одной рукой в любом месте дома, днем или ночью. Помогают и хорошие беспроводные наушники.
Это еще более верно в отношении накачки. Развлекайтесь в эти, казалось бы, бесконечные часы, купив электронную книгу или планшет. Вы сможете читать или транслировать свою последнюю передачу одной рукой в любом месте дома, днем или ночью. Помогают и хорошие беспроводные наушники.
Управление несколькими реестрами?
Мы можем связать или передать предметы вашему вавилону (вы не потеряете свой тяжелый труд!). Все будет в одном месте, и вам нужно будет поделиться только одной ссылкой реестра с дарителями в своей жизни.
Ваш живот на 30-й неделе беременности
Типичная прибавка в весе на 30 неделе беременности составляет от 18 до 25 фунтов. Придерживаясь примерно одного фунта в неделю, вы, вероятно, наберете на 10 фунтов больше к тому времени, когда вы достигнете установленного срока.
Если ваш лечащий врач измеряет высоту дна матки (расстояние от лобковой кости до верхней части матки) на приеме на этой неделе, она должна быть от 28 до 32 сантиметров. Вы можете почувствовать, как ваша матка растет, так что ваш живот выступает за грудную клетку.
Вы можете почувствовать, как ваша матка растет, так что ваш живот выступает за грудную клетку.
Считаете ли вы, что это содержание полезно? Сообщите нашим редакторам!
Контрольный список для беременных через 30 недель
- Обратитесь к врачу для дородового осмотра на 30 неделе беременности.
- Начните подготовку к декретному отпуску. Оформление документов, ура!
- К сожалению, спать теперь легче не становится. Постарайтесь как можно больше отдохнуть и подумайте о покупке машины с белым шумом.

тест BPP | Бэбицентр
Что такое биофизический профиль?
Биофизический профиль (BPP) — это простой безболезненный тест, который проводится во время беременности для оценки благополучия вашего ребенка.Он сочетает в себе ультразвуковое исследование и мониторинг сердечного ритма плода (нестрессовый тест).
Тест оценивает и оценивает каждое из следующих действий:
- Паттерны сердечного ритма ребенка (также известный как нестрессовый тест)
- Дыхательные движения ребенка. (Младенцы двигают грудными мышцами и диафрагмой внутриутробно, чтобы околоплодные воды поступали в легкие и из них, точно так же, как они будут перемещать воздух в легкие и из легких после рождения.) сгибание рук и ног)
- Количество околоплодных вод
Когда я буду иметь биофизический профиль?
Его можно использовать в третьем триместре беременности при нескольких состояниях беременности с высоким риском, а также для подтверждения благополучия вашего ребенка после истечения срока родов.
Вот некоторые конкретные причины, по которым у вас может быть биофизический профиль:
- У вас уже есть диабет, который лечится лекарствами, гестационный диабет, леченный лекарствами, высокое кровяное давление или какое-либо другое заболевание, которое может повлиять на вашу беременность.
- У вас гестационная гипертензия.
- Ваш ребенок кажется маленьким или не растет должным образом.
- Ваш ребенок менее активен, чем обычно.
- У вас слишком много околоплодных вод (многоводие) или слишком мало околоплодных вод (маловодие).
- У вас истек срок родов, и ваш лечащий врач хочет убедиться, что ваш ребенок все еще чувствует себя хорошо во время его длительного пребывания в утробе матери.
- Ранее вы потеряли ребенка во второй половине беременности.
- Вы или ваш ребенок страдаете заболеванием, которое требует наблюдения.
Как проходит процедура?
Подготовка к работе
Вам могут посоветовать поесть непосредственно перед тестом в надежде, что прием пищи будет стимулировать вашего ребенка двигаться дальше. (Хотя нет убедительных доказательств того, что это работает, это не повредит.) Также рекомендуется заранее сходить в туалет, потому что проверка может занять до часа.
(Хотя нет убедительных доказательств того, что это работает, это не повредит.) Также рекомендуется заранее сходить в туалет, потому что проверка может занять до часа.
Ультразвук
Ультразвук проводится для наблюдения за движениями тела вашего ребенка, мышечным тонусом, дыхательными движениями и для измерения количества околоплодных вод вокруг ребенка.
Подробнее о том, как проводится УЗИ.
Нестрессовый тест (NST)
В этой части теста в течение 20–30 минут отслеживается частота сердечных сокращений вашего ребенка, чтобы увидеть его закономерности с течением времени.Некоторые модели обнадеживают («реагируют»), а другие вызывают беспокойство. Иногда NST просто не дает врачам информацию, которую они ищут («инертная»).
Узнайте больше о том, как проводится нестрессовый тест.
Что означают результаты BPP?
Каждому из пяти компонентов — движениям тела, мышечному тонусу, дыхательным движениям, околоплодным водам и сердцебиению — присваивается балл 0 (ненормальный) или 2 (нормальный). Они складываются для получения общего балла от 0 до 10.
Они складываются для получения общего балла от 0 до 10.
- Оценка 8 или 10 является «обнадеживающей» или нормальной.
- Оценка 6 считается «сомнительной» или пограничной. В этом случае ваш врач может порекомендовать еще один ДПП на следующий день или два, дополнительное наблюдение или роды.
- Оценка 4 или меньше «Неутешительный» или ненормальный. Ваш врач может отправить вас в больницу для более тщательного наблюдения и дальнейшего обследования. Если она думает, что ваш ребенок плохо себя чувствует и его нужно родить, вам будет предложено кесарево сечение.
- Если количество околоплодных вод составляет 0 , это означает, что самый глубокий карман жидкости меньше 2 см или общий объем жидкости меньше 5 см. (Жидкость измеряется либо в четырех областях, либо в самом глубоком кармане.) В этом случае вашему ребенку потребуется дополнительное обследование и / или вам, возможно, придется сразу же родить (особенно если вам около 37 недель) — даже если другой вещи, на которые они смотрели, казались прекрасными.
 Низкий уровень околоплодных вод означает, что могут быть проблемы с кровотоком в плаценте, и у вашего ребенка могут быть проблемы с получением достаточного количества кислорода.
Низкий уровень околоплодных вод означает, что могут быть проблемы с кровотоком в плаценте, и у вашего ребенка могут быть проблемы с получением достаточного количества кислорода.
Что такое модифицированный биофизический профиль?
Модифицированный АДП представляет собой комбинацию нестрессового теста (мониторинг сердечного ритма плода) и ультразвукового исследования только для измерения околоплодных вод. Это более быстрый тест, чем полный BPP, и он считается надежным.
Если результаты измененного профиля не обнадеживают, могут быть проведены дополнительные тесты, такие как полное АДП или более длительный непрерывный мониторинг плода. Принимая решение о следующем шаге, ваш врач примет во внимание гестационный возраст вашего ребенка, причины, по которым тестирование проводится в первую очередь, и какая часть измененного АДП имеет отношение.
Хотите знать, какие еще тесты вы могли бы пройти в третьем триместре? Это краткое изложение пренатальных тестов даст вам хороший обзор.
Подробнее:
Что произойдет, если я просрочу свой срок?
Готовимся к ребенку
Что упаковать в больничную сумку
Биофизический профиль
Обзор
Что такое биофизический профиль?
Биофизический профиль — это неинвазивный пренатальный диагностический тест, который обычно проводится после 28-й недели беременности для оценки благополучия плода.Он сочетает в себе ультразвуковое обследование с нестрессовым тестом. Нестрессовый тест проводится для оценки ускорения сердечного ритма плода в ответ на движение. Ультразвуковой тест предназначен для оценки четырех компонентов:
- Крупные движения тела плода : отдельные движения тела или конечностей, включая мелкую моторику
- Тонус мышц плода : Открытие или закрытие рук и рта, разгибание и сгибание конечностей, изменение положения или вращение туловища
- Дыхательные движения плода : эпизоды непрерывного ритмичного дыхания
- Объем околоплодных вод : Единственный карман околоплодных вод размером не менее одного сантиметра в поперечнике и двух сантиметров по вертикали
В некоторых случаях модифицированный биофизический профиль может быть выполнен вместо полного биофизического профиля.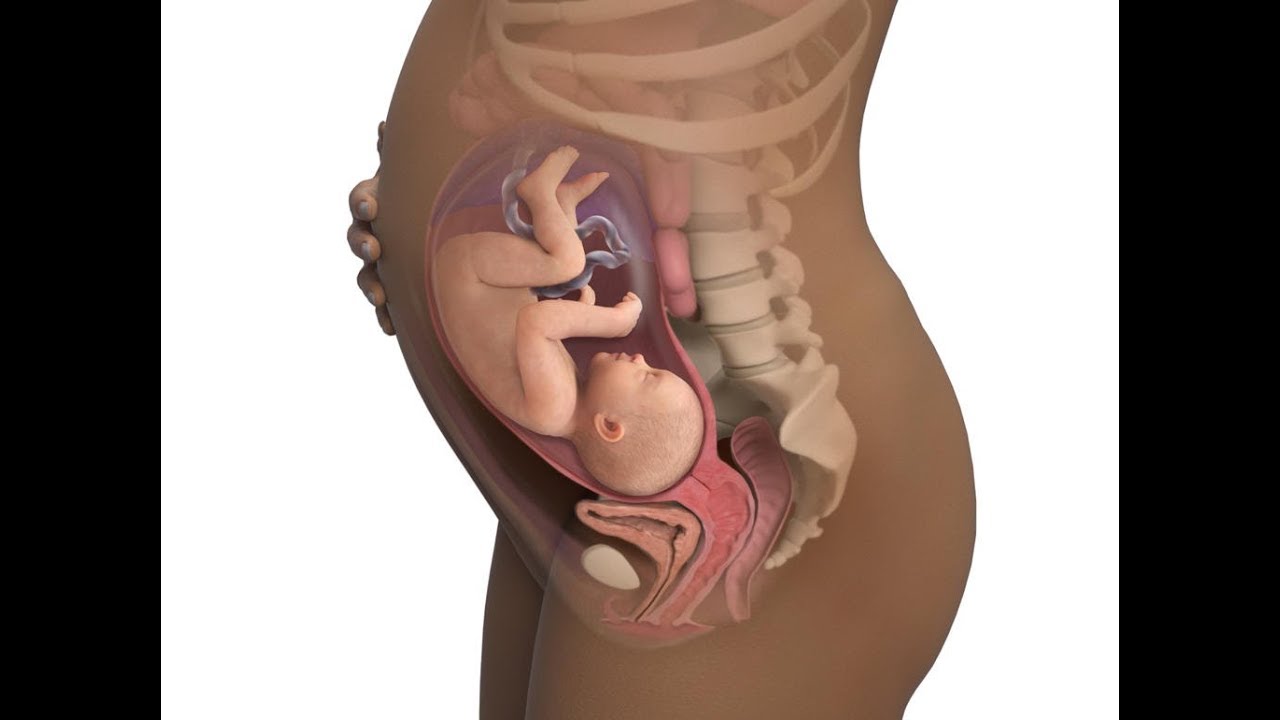 Модифицированный биофизический профиль сочетает в себе нестрессовый тест с ультразвуковой оценкой количества околоплодных вод.
Модифицированный биофизический профиль сочетает в себе нестрессовый тест с ультразвуковой оценкой количества околоплодных вод.
Детали теста
Почему выполняется биофизический профиль?
Биофизический профиль может быть заказан женщинам с беременностями высокого риска, беременностями, длящимися более 40 недель, или в других ситуациях, когда могут возникнуть осложнения во время беременности.
Показания для биофизического профиля включают
Как выполняется биофизический профиль?
Движения плода и мышечный тонус контролируются в течение не менее 30 минут. Биофизический профиль состоит из нестрессового теста и ультразвукового исследования.
- Нестрессовый тест : Электронный монитор плода используется для измерения частоты сердечных сокращений будущего ребенка, когда беременная женщина наклоняется или лежит.
 Ремень с электронным датчиком обернут вокруг ее живота.В течение этого времени измеряется и записывается частота сердечных сокращений плода. Тест обычно занимает около 20 минут. Должно быть два или более ускорения сердечного ритма плода. Если их меньше двух, это может указывать на то, что плод спит. В этом случае ребенка можно «разбудить» с помощью зуммера или громкого шума, чтобы стимулировать движение. Нестрессовый тест можно пройти в кабинете врача или в больнице.
Ремень с электронным датчиком обернут вокруг ее живота.В течение этого времени измеряется и записывается частота сердечных сокращений плода. Тест обычно занимает около 20 минут. Должно быть два или более ускорения сердечного ритма плода. Если их меньше двух, это может указывать на то, что плод спит. В этом случае ребенка можно «разбудить» с помощью зуммера или громкого шума, чтобы стимулировать движение. Нестрессовый тест можно пройти в кабинете врача или в больнице. - Ультразвуковое исследование : Ультразвуковое исследование также проводится, когда женщина лежит или лежит.Устройство, называемое преобразователем, аккуратно прикладывают к брюшной полости для создания звуковых волн, которые отражаются от внутренних структур тела. Преобразователь преобразует эхо-сигналы в изображения, которые можно просматривать на экране компьютера. На выполнение обследования уходит около 30 минут.
Результаты и дальнейшие действия
Как компоненты оцениваются во время биофизического профиля?
Максимальный балл за биофизический профиль составляет 10 баллов, если выполняются все критерии. Каждый из компонентов получает два балла, если результаты не являются ненормальными. Критерии для каждого компонента перечислены ниже.
Каждый из компонентов получает два балла, если результаты не являются ненормальными. Критерии для каждого компонента перечислены ниже.
- Нестрессовый тест : По крайней мере, два эпизода учащения сердечного ритма плода в течение 20-минутного периода
- Общее движение тела плода : Три или более отдельных движения тела или конечностей плода в течение 30 минут
- Тонус мышц плода : Один или несколько эпизодов активного разгибания и сгибания руки или ноги или открытия и закрытия руки во время 30-минутного теста
- Дыхательные движения плода : По крайней мере, один эпизод непрерывного дыхания плода, который длится не менее 30 секунд во время 30-минутного теста
- Объем околоплодных вод : Единственный карман околоплодных вод размером не менее одного сантиметра в поперечнике и двух сантиметров по вертикали
Любой компонент, не соответствующий указанным критериям, считается ненормальным и получает ноль баллов.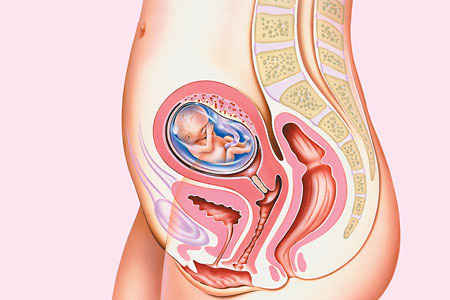
На что указывает результат теста по биофизическому профилю?
Общий балл в 10 баллов или восемь из 10 баллов при нормальном объеме околоплодных вод считается нормальным. Шесть баллов указывают на то, что могут возникнуть проблемы, требующие дальнейшей оценки или мониторинга. Если срок беременности составляет 37 недель или больше, можно рассмотреть возможность рождения ребенка. Биофизический профиль следует повторить в течение 24 часов, если срок беременности менее 37 недель.
Оценка менее восьми может указывать на то, что плод не получает достаточно кислорода (асфиксия плода).Однако он также может быть ниже, если во время беременности вводятся определенные лекарства, такие как кортикостероиды.
Если биофизический профиль дает оценку четыре или меньше, родоразрешение должно быть инициировано. Если срок беременности меньше 32 недель, а оценка составляет четыре, может потребоваться дальнейшая оценка и наблюдение за беременностью.
В целом низкий балл указывает на больший риск мертворождения и асфиксии плода.
Для модифицированного биофизического профиля результаты считаются нормальными, если нестрессовый тест является реактивным (нормальным) и размер амниотической жидкости превышает два сантиметра.
дополнительные детали
Каковы преимущества и недостатки биофизического профиля?
К преимуществам биофизического профиля можно отнести:
- Минимальный риск для плода и будущей матери.
К недостаткам можно отнести:
- Более низкая надежность, если плод сильно недоношен.Тест не следует проводить до 24-й недели беременности.
- Использование кортикостероидов может повлиять на результаты. Частота дыхания и движений плода может снизиться в течение нескольких дней после лечения беременных женщин кортикостероидами.

- В некоторых случаях может потребоваться повторная проверка.
Брадиаритмия | Павильон для женщин
Что такое брадиаритмия?
Брадиаритмия плода — это аномально низкая частота сердечных сокращений плода.
В некоторых случаях медленное сердцебиение может иметь нерегулярный ритм.
Брадиаритмия — это один из нескольких типов аритмий сердца плода, врожденных пороков сердца, включающих аномальное сердцебиение. Аритмия может вызвать слишком быстрое, слишком медленное или нерегулярное сердцебиение плода.
Брадиаритмию также иногда называют брадикардией.
Как брадиаритмия влияет на моего ребенка?
Нормальная частота сердечных сокращений плода составляет от 110 до 160 ударов в минуту (ударов в минуту).Под брадиаритмией плода обычно понимают устойчивую частоту сердечных сокращений менее 110 ударов в минуту.
Брадиаритмия может варьироваться от легкой до серьезной, в зависимости от срока гестации, основной причины и уникального состояния каждого ребенка, включая любые связанные с ним осложнения.
В легких случаях, когда нет других состояний, медленное сердцебиение может исчезнуть само по себе, без вреда для плода и без долгосрочных последствий.
В тяжелых случаях устойчивой низкой частоты сердечных сокращений брадиаритмия может быть опасной для жизни, подвергая плод риску неиммунной водянки (избыток жидкости в нескольких областях тела) и сердечной недостаточности.
Как правило, чем ниже частота сердечных сокращений плода и чем раньше это происходит во время беременности, тем хуже для плода.
Причина и распространенность
В целом аритмия плода встречается редко и осложняет от 1 до 2 процентов всех беременностей.
Низкая частота сердечных сокращений плода обычно вызвана проблемами с электрической системой сердца, которая посылает электрические импульсы, которые сигнализируют сердечным мышцам о сокращении или сокращении. Проблема может возникнуть в синусовом узле, естественном кардиостимуляторе сердца, где генерируются эти электрические импульсы.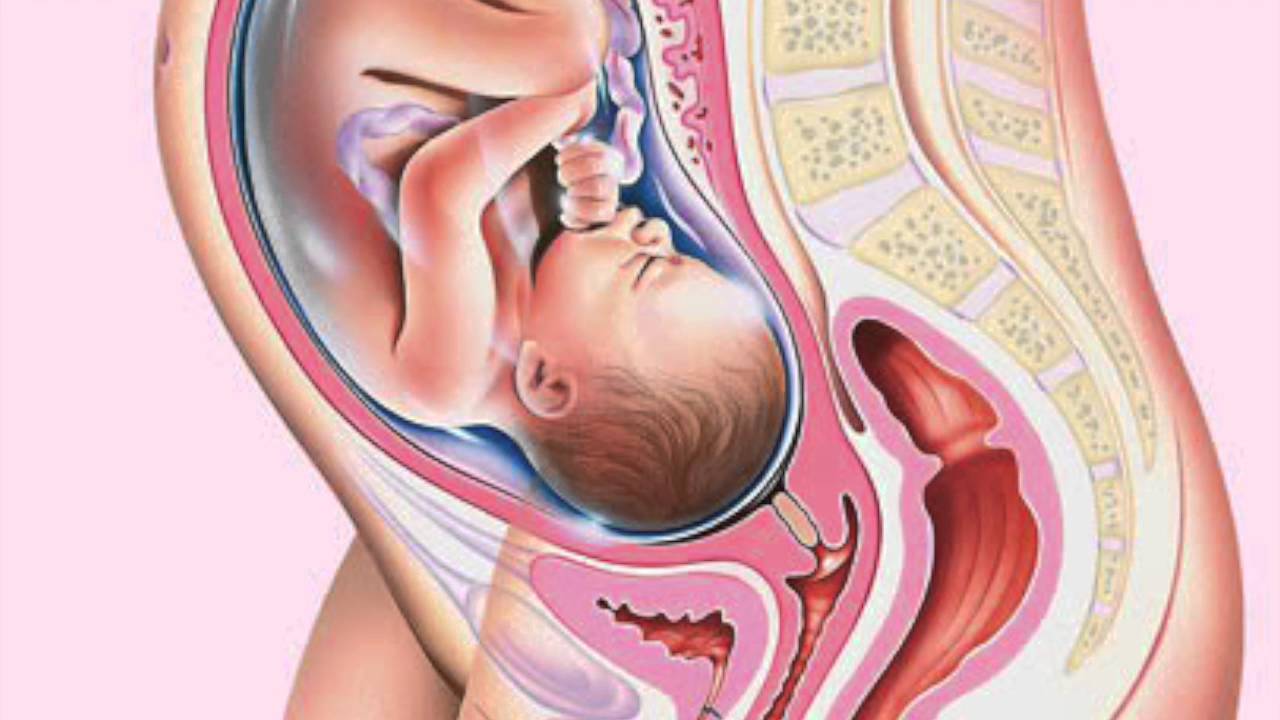 Или может быть проблема в проведении или передаче сигналов от верхних камер сердца (предсердий) к нижним камерам (желудочкам).
Или может быть проблема в проведении или передаче сигналов от верхних камер сердца (предсердий) к нижним камерам (желудочкам).
Во многих случаях брадиаритмия связана с другими состояниями, включая врожденные пороки сердца, материнскую болезнь соединительной ткани (волчанку) и хромосомные аномалии.
Виды брадиаритмии
Существует несколько типов брадиаритмии, от легкой до серьезной, в том числе:
- Синусовая брадикардия — более медленная, чем обычно, частота сердечных сокращений (110 ударов в минуту или меньше) с регулярным ритмом (что означает, что электрический сигнал все еще передается из верхних камер в нижние камеры сердца).Синусовая брадикардия может быть временной и возникать во время ультразвукового исследования, когда на матку оказывается давление. В некоторых случаях внезапное начало синусовой брадикардии может быть признаком дистресса плода, например гипоксии плода (недостатка кислорода), что указывает на необходимость немедленных родов.
 В большинстве случаев синусовая брадикардия возникает, когда синусовый узел поврежден или не функционирует должным образом, что приводит к медленным сигналам сердечной мышцы. Легкая синусовая брадикардия обычно не требует лечения, если нет других аномалий.
В большинстве случаев синусовая брадикардия возникает, когда синусовый узел поврежден или не функционирует должным образом, что приводит к медленным сигналам сердечной мышцы. Легкая синусовая брадикардия обычно не требует лечения, если нет других аномалий. - Атриовентрикулярная (АВ) блокада (блокада сердца первой степени) — возникает при увеличении времени проведения (передачи электрических импульсов) между верхними и нижними камерами сердца. Обычно лечение не требуется, если нет других аномалий.
- Частичная блокада сердца (блокада сердца второй степени) — возникает, когда электрические импульсы из верхних камер (предсердий) периодически блокируются от достижения нижних камер (желудочков).Они известны как пропущенные или пропущенные доли. Результат — более медленное, а иногда и нерегулярное сердцебиение. Частичная блокада сердца также называется частичной атриовентрикулярной (АВ) блокадой.
- Полная блокада сердца (блокада сердца третьей степени) — возникает, когда ни один из электрических импульсов от предсердий не достигает желудочков.
 В то время как другой естественный кардиостимулятор берет на себя генерацию электрических сигналов, необходимых для сокращения желудочков, это может привести к гораздо более медленной и ненадежной частоте сердечных сокращений.Полная блокада сердца — наиболее частая причина стойкого замедления сердечного ритма плода. Это опасное для жизни состояние, подвергающее плод риску отека и сердечной недостаточности. Состояние обычно связано либо со структурным пороком сердца плода, либо с аутоиммунным заболеванием матери (например, волчанкой).
В то время как другой естественный кардиостимулятор берет на себя генерацию электрических сигналов, необходимых для сокращения желудочков, это может привести к гораздо более медленной и ненадежной частоте сердечных сокращений.Полная блокада сердца — наиболее частая причина стойкого замедления сердечного ритма плода. Это опасное для жизни состояние, подвергающее плод риску отека и сердечной недостаточности. Состояние обычно связано либо со структурным пороком сердца плода, либо с аутоиммунным заболеванием матери (например, волчанкой).
Диагноз
Брадиаритмия плода обычно диагностируется при обычном пренатальном УЗИ или когда врач выслушивает сердцебиение плода.
При обнаружении аномально низкой частоты сердечных сокращений следует немедленно провести комплексное ультразвуковое исследование для оценки состояния плода, включая движения, мышечный тонус и уровень околоплодных вод, чтобы определить, находится ли ребенок в бедственном положении и нуждается в срочных родах.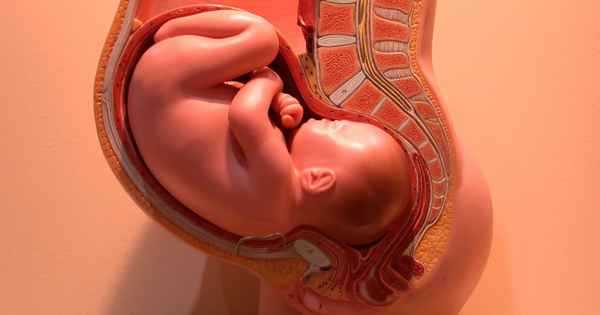 Анализы крови и мочи матери могут быть выполнены для выявления состояний матери, которые могут вызывать медленное сердцебиение плода.
Анализы крови и мочи матери могут быть выполнены для выявления состояний матери, которые могут вызывать медленное сердцебиение плода.
Если диагностирована брадиаритмия плода, быстрое направление в кардиологический центр плода важно для точной диагностики типа брадиаритмии и любых сопутствующих состояний и обеспечения надлежащего лечения.
В Детском фетальном центре Техаса мы организуем для вас скорейшее посещение для всесторонней оценки командой специалистов, имеющих опыт лечения аритмий плода, включая врачей по материнско-фетальной медицине (акушеры-гинекологи, специализирующиеся на беременностях с высоким риском). ), фетальные и детские кардиологи, специалисты по визуализации плода и детские электрофизиологи (специалисты по проблемам сердечного ритма).
Дополнительное тестирование может включать:
После этого наши специалисты встретятся с вами, чтобы обсудить результаты, обсудить рекомендации по лечению и ответить на любые вопросы вашей семьи, чтобы помочь вам принять наиболее обоснованные решения относительно ухода и лечения вашего ребенка.
Лечение во время беременности
Лечение будет зависеть от типа брадиаритмии, гестационного возраста ребенка, любых сопутствующих состояний и общего состояния здоровья плода и матери.
Частота сердечных сокращений и самочувствие вашего ребенка будут тщательно контролироваться на протяжении всей беременности на предмет признаков отека плода и сердечной недостаточности.
Стратегии лечения могут включать:
- Только тщательный мониторинг. В легких случаях лечение обычно не требуется, но следует тщательно контролировать частоту сердечных сокращений ребенка, пока состояние не исчезнет полностью.
- Лекарства, назначаемые матери для улучшения частоты сердечных сокращений плода и неонатальных исходов
- Стероиды, если ожидаются преждевременные роды, способствуют росту легких плода
- Лечение любых первопричин
- Преждевременные или экстренные роды, при необходимости
Доставка
Роды должны проходить в центре с программой лечения врожденных пороков сердца высочайшего качества, что обеспечивает наличие опыта и ресурсов, необходимых для лечения аритмий плода во время родов и после родов, включая при необходимости отделение интенсивной терапии новорожденных или кардиологов (NICU или CICU).
Роды и послеродовой уход должны быть тщательно спланированы и координированы группой специалистов по материнско-фетальной медицине, кардиологов и неонатологов, имеющих опыт работы с этими редкими состояниями плода. В некоторых случаях, особенно когда состояние ребенка вызывает беспокойство, может быть рекомендовано кесарево сечение.
Наша команда фетального центра работает в тесном сотрудничестве с педиатрами Детского кардиологического центра Техаса, чтобы обеспечить беспрепятственный доступ к службам интенсивной терапии и специалистам, которые могут понадобиться вашему ребенку после родов, избегая необходимости в переводе.Здесь кардиологи, лечащие вашего новорожденного, были неотъемлемой частью их команды с момента рождения.
Лечение после родов
Потребности в лечении после родов различаются в зависимости от аритмии каждого ребенка и любых сопутствующих состояний.
В легких случаях медленное сердцебиение может со временем увеличиться до нормального без лечения. За всеми младенцами с брадиаритмией следует внимательно наблюдать, пока состояние не исчезнет полностью.
За всеми младенцами с брадиаритмией следует внимательно наблюдать, пока состояние не исчезнет полностью.
В некоторых случаях после рождения могут потребоваться лекарства и даже кардиостимулятор, чтобы увеличить частоту сердечных сокращений, при этом требуется пожизненный уход.
Команда послеродового ухода за вашим ребенком может включать:
Почему Техасский детский фетальный центр?
- Единое место для оказания квалифицированной медицинской помощи матери, плоду и педиатру. В Детской больнице Техаса матери и младенцы получают специализированную помощь, необходимую для диагностики и лечения врожденных пороков сердца, в одном месте, для тщательно скоординированного ухода и планирования лечения.
- Квалифицированная, опытная команда с проверенными результатами. У нас есть специальная команда специалистов по медицине матери и плода, специалистов по визуализации плода, кардиологов, неонатологов, электрофизиологов и других специалистов, которые работают вместе, чтобы заботиться о вас и вашем ребенке на каждом этапе пути, используя проверенные протоколы, которые мы разработали в течение годы.
 Благодаря объединенному опыту и единому подходу эта команда предлагает наилучший уход при беременности, связанной с аритмией плода.
Благодаря объединенному опыту и единому подходу эта команда предлагает наилучший уход при беременности, связанной с аритмией плода.
- Мы заботимся о потребностях вашего ребенка на всех этапах жизни. Наш комплексный подход начинается с вашего первого дородового визита и продолжается во время родов, послеродового ухода, детства и далее, по мере необходимости, благодаря одной из ведущих в стране групп специалистов по сердечно-сосудистым заболеваниям плода и детей.
Детская школа Техаса — № 1 в стране по детской кардиологии и кардиохирургии
Наша программа кардиологии плода является результатом сотрудничества Детского центра плода Техаса и Детского кардиологического центра Техаса, занимающего первое место в стране по детской кардиологии и кардиохирургии по версии U.S. News & World Report с одними из лучших результатов в стране.
В новостях
Дополнительные ресурсы
Объемы и результаты
Видео
Исследования и клинические испытания
Texas Children’s вместе с нашим партнерским учреждением Baylor College of Medicine постоянно стремится найти новые и более эффективные методы лечения детей с врожденными пороками сердца.
За дополнительной информацией обращайтесь в Центр клинических исследований сердечно-сосудистой системы по телефону 832-826-2064 или по электронной почте sandrea @ texaschildrens.орг.
Узнайте больше о наших кардиологических исследованиях плода.
Клинические дилеммы и практические рекомендации
Целью непрерывного электронного мониторинга плода во время родов с помощью кардиотокографа (КТГ) является выявление плода, подвергшегося внутриродовому гипоксическому воздействию, с тем чтобы можно было своевременно принять соответствующие меры для улучшения перинатального исхода. Особенности, наблюдаемые на графике КТГ, отражают функционирование соматической и вегетативной нервных систем и реакцию плода на гипоксические или механические повреждения во время родов.Хотя существуют национальные рекомендации по электронному мониторингу плода для доношенных плодов, существует мало рекомендаций, основанных на научных данных, для мониторинга недоношенных плодов во время родов. Отсутствие рекомендаций, основанных на фактических данных, может создать клиническую дилемму, поскольку на преждевременные роды приходится почти 8% (1 из 13) живорождений в Англии и Уэльсе. 93% этих преждевременных родов происходят после 28 недель, 6% — между 22–27 неделями и 1% — до 22 недель. Физиологический контроль частоты сердечных сокращений плода и результирующих особенностей, наблюдаемых на графике КТГ, отличается у недоношенного плода по сравнению с плодом на момент родов, что затрудняет интерпретацию.В этом обзоре описаны особенности нормальной частоты сердечных сокращений плода на разных сроках беременности и физиологические реакции недоношенного плода по сравнению с плодом в срок. Мы предложили алгоритм «ОСТРЫЙ» для облегчения управления.
Отсутствие рекомендаций, основанных на фактических данных, может создать клиническую дилемму, поскольку на преждевременные роды приходится почти 8% (1 из 13) живорождений в Англии и Уэльсе. 93% этих преждевременных родов происходят после 28 недель, 6% — между 22–27 неделями и 1% — до 22 недель. Физиологический контроль частоты сердечных сокращений плода и результирующих особенностей, наблюдаемых на графике КТГ, отличается у недоношенного плода по сравнению с плодом на момент родов, что затрудняет интерпретацию.В этом обзоре описаны особенности нормальной частоты сердечных сокращений плода на разных сроках беременности и физиологические реакции недоношенного плода по сравнению с плодом в срок. Мы предложили алгоритм «ОСТРЫЙ» для облегчения управления.
1. КТГ-мониторинг недоношенного плода: текущее состояние
Кардиотокограф (КТГ) — это непрерывная электронная запись частоты сердечных сокращений плода, полученная либо с помощью ультразвукового датчика, помещенного на живот матери, либо через электрод, прикрепленный к плоду. скальп.Второй датчик помещается на живот матери над дном матки для регистрации частоты и продолжительности сокращений матки. Затем оба компонента одновременно отслеживаются на бумажной полоске. Основываясь на текущих научных данных, КТГ не рекомендуется в Великобритании в качестве метода рутинной оценки состояния недоношенного плода (<37 недель беременности), и в настоящее время в Великобритании не существует клинических рекомендаций по внутриродовому мониторингу недоношенного плода. В рекомендациях Федерации гинекологов и акушеров (FIGO) по интерпретации кардиотокограммы во время родов различаются два уровня аномалий, подозрительные и патологические, однако срок беременности, к которому могут применяться такие критерии, не определен.Американский колледж акушеров и гинекологов (ACOG) опубликовал практический бюллетень по мониторингу частоты сердечных сокращений плода во время родов в 2009 году. В рамках этого руководства решение о мониторинге недоношенного плода остается расплывчатым с рекомендациями, что каждый случай требует обсуждения акушерских и неонатальных вмешательств помимо оценки вероятности тяжелой заболеваемости недоношенного плода (на основе срока гестации и веса плода) и вопросов, связанных со способом родоразрешения [1].
скальп.Второй датчик помещается на живот матери над дном матки для регистрации частоты и продолжительности сокращений матки. Затем оба компонента одновременно отслеживаются на бумажной полоске. Основываясь на текущих научных данных, КТГ не рекомендуется в Великобритании в качестве метода рутинной оценки состояния недоношенного плода (<37 недель беременности), и в настоящее время в Великобритании не существует клинических рекомендаций по внутриродовому мониторингу недоношенного плода. В рекомендациях Федерации гинекологов и акушеров (FIGO) по интерпретации кардиотокограммы во время родов различаются два уровня аномалий, подозрительные и патологические, однако срок беременности, к которому могут применяться такие критерии, не определен.Американский колледж акушеров и гинекологов (ACOG) опубликовал практический бюллетень по мониторингу частоты сердечных сокращений плода во время родов в 2009 году. В рамках этого руководства решение о мониторинге недоношенного плода остается расплывчатым с рекомендациями, что каждый случай требует обсуждения акушерских и неонатальных вмешательств помимо оценки вероятности тяжелой заболеваемости недоношенного плода (на основе срока гестации и веса плода) и вопросов, связанных со способом родоразрешения [1]. Однако в недавнем Кокрановском обзоре не было обнаружено доказательств в поддержку использования дородовой КТГ для улучшения перинатальных исходов; большинству этих исследований не хватало мощности, и было недостаточно данных для сравнения антенатального КТГ у плода менее 37 недель с плодом 37 или более полных недель [2].
Однако в недавнем Кокрановском обзоре не было обнаружено доказательств в поддержку использования дородовой КТГ для улучшения перинатальных исходов; большинству этих исследований не хватало мощности, и было недостаточно данных для сравнения антенатального КТГ у плода менее 37 недель с плодом 37 или более полных недель [2].
Из-за отсутствия исследований и данных по электронному мониторингу плода (EFM) недоношенного плода определение нормального сердечного ритма плода также представляет проблему. Некоторые характеристики паттернов ЧСС зависят от гестационного возраста, поскольку они отражают развитие и зрелость сердечных центров в центральной нервной системе, а также сердечно-сосудистой системе и, следовательно, сильно различаются между недоношенными и доношенными плодами. Понимание этих нормальных физиологических характеристик является ключом к правильной интерпретации паттернов сердечного ритма плода.
2. Факторы, влияющие на частоту сердечных сокращений плода во время родов
Во время родов сокращения матки постепенно нарастают и увеличиваются по интенсивности и частоте и могут вызвать сдавление пуповины и / или головки плода. Эти «механические сжатия» могут привести к замедлению сердечной деятельности плода, что приведет к раннему и переменному замедлению, соответственно. Если гипоксические или механические повреждения сохраняются в течение более длительного периода, то плод использует свои надпочечники, чтобы справиться с этим продолжающимся стрессом, что приводит к «стрессовой реакции». Эта «стрессовая реакция», которая возникает через высвобождение катехоламинов из надпочечников и представляет собой физиологический механизм, позволяющий справиться с механическими нарушениями родов или гипоксией, может не работать в полной мере у недоношенного ребенка.Это также может иметь место при нарушении нормальных физиологических резервов плода (ограничение внутриутробного роста, инфицирование плода). Неспособность недоношенного плода или плода с ограниченным ростом вызвать необходимую стрессовую реакцию может привести к дезадаптивным реакциям, приводящим к стойкому гипоксическому поражению головного мозга плода, возникающему при более низком пороге, чем у доношенного плода.
Эти «механические сжатия» могут привести к замедлению сердечной деятельности плода, что приведет к раннему и переменному замедлению, соответственно. Если гипоксические или механические повреждения сохраняются в течение более длительного периода, то плод использует свои надпочечники, чтобы справиться с этим продолжающимся стрессом, что приводит к «стрессовой реакции». Эта «стрессовая реакция», которая возникает через высвобождение катехоламинов из надпочечников и представляет собой физиологический механизм, позволяющий справиться с механическими нарушениями родов или гипоксией, может не работать в полной мере у недоношенного ребенка.Это также может иметь место при нарушении нормальных физиологических резервов плода (ограничение внутриутробного роста, инфицирование плода). Неспособность недоношенного плода или плода с ограниченным ростом вызвать необходимую стрессовую реакцию может привести к дезадаптивным реакциям, приводящим к стойкому гипоксическому поражению головного мозга плода, возникающему при более низком пороге, чем у доношенного плода. Таким образом, классические особенности, наблюдаемые на графике CTG у хорошо выросшего доношенного плода, подвергшегося гипоксическому инсульту, могут не наблюдаться с аналогичной амплитудой или характеристиками у недоношенного плода.
Таким образом, классические особенности, наблюдаемые на графике CTG у хорошо выросшего доношенного плода, подвергшегося гипоксическому инсульту, могут не наблюдаться с аналогичной амплитудой или характеристиками у недоношенного плода.
Частота сердечных сокращений плода регулируется вегетативной нервной системой, состоящей из 2 ветвей; парасимпатическая и симпатическая ветви, которые оказывают противоположное влияние на ЧСС. Баланс между этими двумя противоположными нервными системами приводит к исходной ЧСС плода в состоянии покоя и исходной вариабельности. Во время внутриутробного развития симпатическая нервная система, отвечающая за выживание (реакция «бей или беги»), развивается намного раньше, чем парасимпатическая нервная система («отдых и сон»), которая развивается в третьем триместре.Следовательно, у недоношенного плода может быть более высокая исходная частота сердечных сокращений плода с очевидным снижением исходной вариабельности из-за беспрепятственного действия симпатической нервной системы.
2.1. Барорецепторы
Парасимпатическая нервная система активируется стимуляцией барорецепторов, расположенных в каротидном синусе или дуге аорты, вторично по отношению к повышению системного кровяного давления плода, что приводит к снижению частоты сердечных сокращений, опосредованному блуждающим нервом. Это иллюстрируется замедлением на CTG.В случаях сдавливания спинного мозга или головки парасимпатическая система активируется, что приводит к переменному рефлексу или раннему замедлению, соответственно, с быстрым возвращением частоты сердечных сокращений плода к нормальному исходному уровню [3].
2.2. Хеморецепторы
Хеморецепторы расположены на периферии аорты и сонных артерий и в центре продолговатого мозга. Эти рецепторы обнаруживают изменения в биохимическом составе крови и реагируют на низкое давление кислорода, высокое содержание углекислого газа и повышенную концентрацию ионов водорода в крови.В случаях маточно-плацентарной недостаточности, когда происходит накопление углекислого газа и ионов водорода, что приводит к снижению концентрации кислорода, активируются хеморецепторы. Это приводит к парасимпатической активации, ведущей к снижению частоты сердечных сокращений, которое является длительным и требует больше времени для восстановления до исходного уровня. Эти типы замедления называются «поздними» замедлениями и из-за накопления углекислого газа и ионов водорода больше указывают на метаболический ацидоз [3].
Это приводит к парасимпатической активации, ведущей к снижению частоты сердечных сокращений, которое является длительным и требует больше времени для восстановления до исходного уровня. Эти типы замедления называются «поздними» замедлениями и из-за накопления углекислого газа и ионов водорода больше указывают на метаболический ацидоз [3].
2.3. Соматическая нервная система
Внутриутробная активность обычно приводит к учащению сердцебиения плода, регистрируемому как ускорение на КТГ. Этот ответ опосредуется соматической нервной системой и отражает благополучие плода [3].
2.4. Надпочечники плода
Когда плод подвергается постоянным эпизодам низкой концентрации кислорода и пониженного pH, катехоламины высвобождаются из надпочечников плода, что увеличивает частоту сердечных сокращений [3]. Этот компенсаторный выброс адреналина и норадреналина отводит кровь от менее важных органов к мозгу, сердцу и надпочечникам, вызывая сужение периферических сосудов.Этот клинический сценарий замедления, за которым следует потеря ускорения, последующее повышение базовой частоты сердечных сокращений и постепенная потеря вариабельности, типичен для постепенно развивающейся гипоксии (рис. 1).
1).
3. Характеристики частоты сердечных сокращений плода у недоношенного плода
При оценке благополучия доношенного плода во время родов для классификации КТГ оцениваются четыре характеристики. Эти функции включают базовую частоту сердечных сокращений плода, вариабельность исходного уровня и наличие ускорений и / или замедлений.Согласно рекомендациям Национального института здоровья и клинического совершенства (NICE) по электронному мониторингу плода в родах, эти особенности, которые присутствуют в родах, далее подразделяются на обнадеживающие и неутешительные, как показано в таблице 1 ниже.
| |||||||||||||||||||||||
Характеристики записи сердечного ритма плода в дородовой и внутриутробный периоды у недоношенного плода по сравнению с доношенным. Примечательно, что исходная частота сердечных сокращений плода выше, в среднем 155 в период между 20–24 неделями (по сравнению с доношенным плодом, у которого средняя исходная частота сердечных сокращений плода составляет 140). С увеличением гестационного возраста происходит постепенное снижение базовой частоты сердечных сокращений плода [4]. Эти данные, вероятно, отражают незрелость плода, поскольку базальная частота сердечных сокращений является результатом противодействия между парасимпатической и симпатической системами [5].По мере развития плода после 30 недель прогрессирующее усиление парасимпатического влияния на частоту сердечных сокращений плода приводит к постепенному снижению исходного уровня.
Эти данные, вероятно, отражают незрелость плода, поскольку базальная частота сердечных сокращений является результатом противодействия между парасимпатической и симпатической системами [5].По мере развития плода после 30 недель прогрессирующее усиление парасимпатического влияния на частоту сердечных сокращений плода приводит к постепенному снижению исходного уровня.
Отмечено также, что ускорение сердечного ритма плода изменяется с увеличением гестационного возраста. Ускорение сердцебиения плода в связи с его движениями происходит в результате соматической активности плода и впервые проявляется во 2 триместре. До 30 недель гестационного возраста частота и амплитуда ускорений снижены.У недоношенного плода может наблюдаться ускорение с пиком всего 10 ударов в минуту, продолжающимся 10 секунд [6]. При последующем увеличении гестационного возраста частота ускорений увеличивается вместе с амплитудой по сравнению с исходным значением [6].
Замедление сердечного ритма плода при отсутствии сокращений матки часто возникает у нормального недоношенного плода между 20 и 30 неделями беременности. По описанию Сорокина и соавт. эти замедления имеют меньшую глубину и продолжительность, но их часто можно увидеть на КТГ во время родов [4].Было показано, что вариабельные замедления наблюдаются у 70–75% недоношенных во время родов пациентов, по сравнению с доношенными пациентами, у которых частота во время родов составляет 30–50% [7]. Было предложено несколько теорий в качестве потенциального объяснения этого паттерна сердечного ритма плода, в частности, уменьшения количества околоплодных вод, уменьшения компонента желе Уортона в пуповине недоношенного плода и недостаточного развития миокарда плода, и, следовательно, уменьшенного количества околоплодных вод. сила сжатия.
По описанию Сорокина и соавт. эти замедления имеют меньшую глубину и продолжительность, но их часто можно увидеть на КТГ во время родов [4].Было показано, что вариабельные замедления наблюдаются у 70–75% недоношенных во время родов пациентов, по сравнению с доношенными пациентами, у которых частота во время родов составляет 30–50% [7]. Было предложено несколько теорий в качестве потенциального объяснения этого паттерна сердечного ритма плода, в частности, уменьшения количества околоплодных вод, уменьшения компонента желе Уортона в пуповине недоношенного плода и недостаточного развития миокарда плода, и, следовательно, уменьшенного количества околоплодных вод. сила сжатия.
Базовая вариабельность может быть затронута из-за неполного развития вегетативной нервной системы и последующего взаимодействия между парасимпатической и симпатической системами.Вариабельность также может быть снижена из-за эффекта тахикардии плода, присутствующей у недоношенных плодов. Тахикардия приводит к сокращению периода времени между сердечными циклами с последующим уменьшением вовлеченности парасимпатических узлов и, следовательно, к колебаниям исходного уровня. Было описано снижение исходной вариабельности у недоношенного плода, однако это не было оценено количественно. В некоторых исследованиях сообщается о более высокой частоте неблагоприятных исходов после отслеживания с уменьшенной вариабельностью по сравнению с наличием замедлений [8].
Было описано снижение исходной вариабельности у недоношенного плода, однако это не было оценено количественно. В некоторых исследованиях сообщается о более высокой частоте неблагоприятных исходов после отслеживания с уменьшенной вариабельностью по сравнению с наличием замедлений [8].
Одним из признаков благополучия плода считается «цикличность» частоты сердечных сокращений плода [3]. Это относится к альтернативным периодам активности и покоя, характеризующимся сегментами повышенной изменчивости (с ускорениями или без них), перемежающимися с очевидным сокращением изменчивости. Считается, что они отражают быстрое движение глаз (REM) и медленный сон. Поскольку зрелость центральной нервной системы наступает с увеличением срока гестации, устанавливается этот «цикл» частоты сердечных сокращений плода.Следовательно, у крайне недоношенного ребенка езда на велосипеде может отсутствовать, и это может быть связано с функциональной незрелостью центральной нервной системы, а не с гипоксическим инсультом.
4. Интерпретация КТГ во время родов на разных сроках беременности
4.1. 24–26 недель
Начало родов при гестационном возрасте от 24 до — 26 недель представляют группу высокого риска, в которой более двух третей случаев вызваны основным инфекционным процессом. Другие возможные факторы, которые могут способствовать началу родов в этой группе, включают факторы риска многоплодной беременности, такие как возраст матери, повышенный индекс массы тела (ИМТ) или беременность, зачатую в результате экстракорпорального оплодотворения (ЭКО).На этом сроке беременности существует высокий риск неонатальной заболеваемости и смертности, а выживание зависит больше от веса и зрелости плода, чем от способа родов. Следовательно, следует с осторожностью относиться к постоянному мониторингу плода во время родов с целью распознавания признаков предполагаемого компромисса плода на КТГ и проведения оперативного вмешательства. Использование КТГ-мониторинга в этой группе является спорным, и каждый случай следует рассматривать индивидуально с планом лечения, согласованным после обсуждения между пациентом, акушером и неонатологом. Поскольку исход новорожденного в значительной степени определяется сроком гестации и массой плода, оперативное вмешательство, вероятно, увеличит материнскую заболеваемость и смертность без значительного улучшения перинатальной выживаемости.
Поскольку исход новорожденного в значительной степени определяется сроком гестации и массой плода, оперативное вмешательство, вероятно, увеличит материнскую заболеваемость и смертность без значительного улучшения перинатальной выживаемости.
Практические рекомендации
Исходная частота сердечных сокращений плода в этой когорте плодов, вероятно, останется на верхнем пределе нормы (между 150 — 160) из-за неоспоримого влияния симпатической нервной системы. Хотя ожидается, что исходная частота сердечных сокращений будет выше, любую частоту, превышающую 160, все же следует рассматривать как тахикардию.Стойкая тахикардия, вероятно, возникает вторично по отношению к ятрогенным причинам, таким как прием токолитиков (тербуталина) [9]. В случаях преждевременного преждевременного разрыва плодных оболочек не следует упускать из виду материнскую инфекцию и риск хориоамнионита.
Базовая вариабельность и цикличность могут быть уменьшены на этой беременности в результате нарушения развития парасимпатического компонента вегетативной нервной системы. Такие лекарства, как петидин, сульфат магния и даже стероиды, также были связаны со снижением вариабельности сердечного ритма плода.Однако вариабельность сердечного ритма плода является важным клиническим показателем кислотно-щелочного баланса плода, особенно оксигенации вегетативных нервных центров в головном мозге, и поэтому отсутствие вариабельности является прогностическим признаком церебральной асфиксии. Перед интерпретацией КТГ необходимо собрать полную историю каждого случая, а случаи, когда вариабельность постоянно снижается без объяснения причин, следует рассматривать с осторожностью.
Такие лекарства, как петидин, сульфат магния и даже стероиды, также были связаны со снижением вариабельности сердечного ритма плода.Однако вариабельность сердечного ритма плода является важным клиническим показателем кислотно-щелочного баланса плода, особенно оксигенации вегетативных нервных центров в головном мозге, и поэтому отсутствие вариабельности является прогностическим признаком церебральной асфиксии. Перед интерпретацией КТГ необходимо собрать полную историю каждого случая, а случаи, когда вариабельность постоянно снижается без объяснения причин, следует рассматривать с осторожностью.
Ускорение на этом сроке беременности может отсутствовать или может быть значительно уменьшено с более низкой амплитудой (увеличение на 10 ударов от исходного уровня, а не на 15 ударов).Это, вероятно, представляет собой отклонение от нормы, поскольку ускорение может быть отмечено только после 25 недель беременности.
Замедление сердечного ритма плода является обычным явлением во время этой беременности и, вероятно, свидетельствует о нормальном развитии кардиорегуляторных механизмов. При наличии других обнадеживающих характеристик КТГ (как указано выше) эти замедления не следует рассматривать как показатель гипоксии, и следует избегать вмешательств, основанных только на этом параметре. На рисунке 2 показана КТГ недоношенного плода на 26 неделе.
При наличии других обнадеживающих характеристик КТГ (как указано выше) эти замедления не следует рассматривать как показатель гипоксии, и следует избегать вмешательств, основанных только на этом параметре. На рисунке 2 показана КТГ недоношенного плода на 26 неделе.
4.2. 26–28 недель
В этой группе запись сердечного ритма плода покажет много общего с когортой 24 – 26 недель беременности. После 27 недель беременности частота наблюдаемых переменных замедлений обычно снижается [5]. Кроме того, при постоянном развитии вегетативной нервной системы вариабельность часто должна быть в пределах нормы. Вероятно, частота ускорений увеличится, хотя амплитуда может сохраняться только на 10 ударов выше базовой.Вероятно, ятрогенные причины аномалий сердечного ритма плода (как указано выше) также должны быть отмечены и задокументированы.
Практические рекомендации
Выживаемость в этой группе значительно выше, чем в период между 24 – 26 неделями, поскольку выживаемость увеличивается примерно на 10% каждую неделю в течение этого периода. Примерно у половины выживших младенцев могут развиться длительные неврологические дефекты или дефекты развития. Женщину следует проконсультировать по этому поводу, прежде чем рассматривать возможность непрерывного электронного мониторинга плода во время родов.
Примерно у половины выживших младенцев могут развиться длительные неврологические дефекты или дефекты развития. Женщину следует проконсультировать по этому поводу, прежде чем рассматривать возможность непрерывного электронного мониторинга плода во время родов.
Более высокая исходная частота сердечных сокращений плода или очевидное снижение исходной вариабельности сами по себе не должны рассматриваться как показания для оперативного вмешательства. Дополнительные тесты состояния плода, такие как забор крови плода (FBS) и электрокардиограф плода (ЭКГ плода или анализатор ST), также не могут быть использованы при этой беременности. Следует помнить, что физиологические резервы для борьбы с гипоксией не так надежны, как у доношенного плода, особенно, если начало преждевременных родов вторично по отношению к инфекционному процессу.Однако сочетание аномалий или наблюдаемое ухудшение характеристик КТГ должно вызывать подозрение на возможную гипоксию и ацидоз даже в этой гестационной группе.
4.3. 28–32 недели
По мере увеличения срока беременности исходная частота сердечных сокращений плода, вероятно, снизится по сравнению с верхними пределами нормального диапазона. Базовая вариабельность более пяти ударов в минуту с признаками цикличности может развиться между 30–32 неделями беременности. Преобладание различных декалерирующих паттернов должно первоначально уменьшиться и исчезнуть через 30 недель беременности.Это иллюстрирует развитие миокарда плода и увеличение уровней запаса гликогена по мере созревания плода. Сохранение поздних замедлений в этой когорте, вероятно, свидетельствует о продолжающейся маточно-плацентарной недостаточности. В этой ситуации кровоток в межворсинчатом пространстве уменьшается, что приводит к накоплению концентраций углекислого газа и ионов водорода. У здорового плода, не страдающего ацидемией, периодическая гипоксия приводит к децелерации с последующей преходящей гипертензией плода [8].Со временем продолжение этого гипоксического инсульта приведет к ацидемии, потере первоначального «компенсаторного» гипертензивного ответа и может привести к необратимому повреждению мозга. У нормально выросшего плода ацидоз в ответ на гипоксию может развиться до 90 минут, однако у задержанных или недоношенных плодов ацидоз может развиваться быстрее, и поэтому необходимо иметь более низкий порог вмешательства.
У нормально выросшего плода ацидоз в ответ на гипоксию может развиться до 90 минут, однако у задержанных или недоношенных плодов ацидоз может развиваться быстрее, и поэтому необходимо иметь более низкий порог вмешательства.
Практические рекомендации
Выживаемость значительно увеличивается после 28 недель, поскольку органы плода относительно созрели и наблюдается значительное улучшение неврологического развития плода.Следовательно, в этой гестационной группе рекомендуется мониторинг плода.
Хотя руководства по электронному мониторингу плода в отношении доношенных плодов не могут быть непосредственно применены к недоношенным плодам в родах, исходная частота и вариабельность часто сопоставимы с таковыми для доношенного плода. При ведении родов с такими плодами следует учитывать общую клиническую картину, включая возможность хориоамнионита.
4.4. 32–34 недели
В этой когорте риск неонатальной заболеваемости и смертности вследствие недоношенности значительно снижается при хороших результатах выживания. В этой группе рекомендуется непрерывный мониторинг сердечного ритма плода по согласованию с пациентом. Могут быть рассмотрены особенности классификации CTG на не обнадеживающие и обнадеживающие (как указано в таблице 1) в соответствии с рекомендациями NICE. Это связано с тем, что физиологическая зрелость сердечно-сосудистой системы и нервный контроль частоты сердечных сокращений плода во время этого гестационного периода аналогичны таковому у доношенного плода (рис. 3).
В этой группе рекомендуется непрерывный мониторинг сердечного ритма плода по согласованию с пациентом. Могут быть рассмотрены особенности классификации CTG на не обнадеживающие и обнадеживающие (как указано в таблице 1) в соответствии с рекомендациями NICE. Это связано с тем, что физиологическая зрелость сердечно-сосудистой системы и нервный контроль частоты сердечных сокращений плода во время этого гестационного периода аналогичны таковому у доношенного плода (рис. 3).
Практические рекомендации
Исходная частота сердечных сокращений и вариабельность плода должны быть сопоставимы с термином «плод», а ускорения с амплитудой более 15 ударов от исходного уровня должны присутствовать в качестве индикатора благополучия плода.Переменные и поздние замедления следует классифицировать в соответствии с рекомендациями NICE, и следует принять соответствующие меры. Недоношенный плод, как правило, имеет более низкие резервы (по сравнению с доношенным плодом) и, следовательно, может иметь пониженную способность противостоять стойким интранатальным повреждениям. Обоснование мониторинга сердечного ритма плода в этой когорте состоит в том, чтобы контролировать состояние плода в родах с целью выявления гипоксии во время родов и вмешательства при необходимости. Это вмешательство может потребоваться раньше по сравнению с доношенными плодами из-за этих низких резервов плода.
Обоснование мониторинга сердечного ритма плода в этой когорте состоит в том, чтобы контролировать состояние плода в родах с целью выявления гипоксии во время родов и вмешательства при необходимости. Это вмешательство может потребоваться раньше по сравнению с доношенными плодами из-за этих низких резервов плода.
5. Роль дополнительных тестов благополучия плода в мониторинге недоношенного плода
Несколько дополнительных тестов благополучия плода используются во время родов, которые включают забор крови плода (FBS), пульсоксиметрию плода и электрокардиограф плода (анализ STAN ). Эти адъюванты для электронного мониторинга плода были введены для снижения количества ложноположительных результатов, связанных с мониторингом КТГ [10]. В то время как нормальная КТГ свидетельствует об успокоении состояния плода, подозрительная или патологическая КТГ не всегда соответствует метаболическому ацидозу и неблагоприятному исходу для плода.Низкая положительная прогностическая ценность КТГ в дополнение к вариациям в интерпретации КТГ часто может приводить к ненужному вмешательству и высокой частоте оперативных родов [11].
5.1. Забор крови плода
При наличии неутешительных результатов КТГ дальнейшее тестирование в виде забор образцов крови с черепа плода может помочь в оценке благополучия плода. После разрыва плодных оболочек и адекватного расширения шейки матки (> 3 см) можно использовать забор небольшого количества крови из черепа плода для измерения pH или лактата и, таким образом, выявления ацидоза.Он не рекомендуется для плодов с нарушениями свертываемости крови и противопоказан при беременности, осложненной ВИЧ, гепатитом B или C, так как может увеличить вертикальную передачу. Согласно рекомендациям NICE, забор крови плода рекомендуется при наличии патологической КТГ (таблица 2). Если значение pH <7,20, рекомендуется немедленная доставка, тогда как pH 7,20–7,25 считается пограничным и рекомендуется повторение FBS в течение 60 минут [12].
| 9000 Забор крови плода в этой группе не подтвержден. Есть потенциальные опасения по поводу уменьшения толщины развивающихся структур черепа плода, незрелой системы коагуляции, а также более широкого разделения костей черепа, все это может увеличить риск осложнений.Более того, исследования показали, что ацидоз плода чаще возникает у недоношенных плодов, родившихся до 34 недель, чем у плодов, родившихся между 34–36 неделями [5]. Несмотря на такую высокую частоту ацидоза плода, краткосрочный исход для плода был хорошим, и при последующем повторном заборе крови значения pH нормализовались [5]. Такой высокий уровень драматического ацидоза плода у недоношенных может представлять собой альтернативный внутриродовый компенсаторный механизм.|||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||

 Общий (клинический) анализ крови.
Общий (клинический) анализ крови..jpg)

 Общий (клинический) анализ крови.
Общий (клинический) анализ крови.
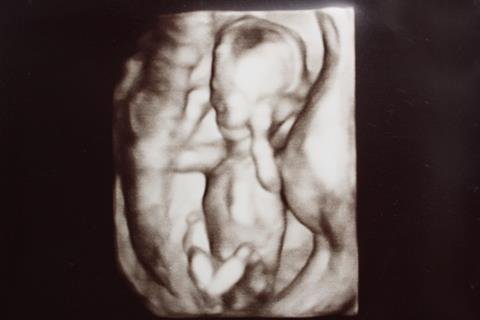 Осмотры и консультации:
Осмотры и консультации: По показаниям – плановая дородовая госпитализация.
По показаниям – плановая дородовая госпитализация. Сухая обработка швов (при их наличии).
Сухая обработка швов (при их наличии).
 Если сердцебиение вашего ребенка ускоряется дважды или более на определенную величину в течение 20-минутного периода, результаты считаются реактивными, и ему присваивается 2 балла.Если в течение 40 минут происходит недостаточное ускорение, результаты считаются инертными, и дается 0 баллов. Имейте в виду, что нереактивные результаты могут возникнуть из-за того, что ваш ребенок спал во время теста.
Если сердцебиение вашего ребенка ускоряется дважды или более на определенную величину в течение 20-минутного периода, результаты считаются реактивными, и ему присваивается 2 балла.Если в течение 40 минут происходит недостаточное ускорение, результаты считаются инертными, и дается 0 баллов. Имейте в виду, что нереактивные результаты могут возникнуть из-за того, что ваш ребенок спал во время теста. Если мышечный тонус вашего ребенка не соответствует критериям, ему будет присвоено 0 баллов.
Если мышечный тонус вашего ребенка не соответствует критериям, ему будет присвоено 0 баллов. Вы начнете замечать закономерности того, что является нормальным для вашего ребенка.Если вы заметили меньше движений или совсем не замечаете их, позвоните своему врачу.
Вы начнете замечать закономерности того, что является нормальным для вашего ребенка.Если вы заметили меньше движений или совсем не замечаете их, позвоните своему врачу. (О, привет, старый друг …) Не забывайте есть небольшими порциями, подождите, чтобы полежать в течение часа после еды, и избегайте жирной пищи.
(О, привет, старый друг …) Не забывайте есть небольшими порциями, подождите, чтобы полежать в течение часа после еды, и избегайте жирной пищи. Сохраняйте все, что вы подписываете, на случай, если это понадобится позже, и установите напоминания в своем календаре для любых документов с установленным сроком.
Сохраняйте все, что вы подписываете, на случай, если это понадобится позже, и установите напоминания в своем календаре для любых документов с установленным сроком. Это еще более верно в отношении накачки. Развлекайтесь в эти, казалось бы, бесконечные часы, купив электронную книгу или планшет. Вы сможете читать или транслировать свою последнюю передачу одной рукой в любом месте дома, днем или ночью. Помогают и хорошие беспроводные наушники.
Это еще более верно в отношении накачки. Развлекайтесь в эти, казалось бы, бесконечные часы, купив электронную книгу или планшет. Вы сможете читать или транслировать свою последнюю передачу одной рукой в любом месте дома, днем или ночью. Помогают и хорошие беспроводные наушники. Низкий уровень околоплодных вод означает, что могут быть проблемы с кровотоком в плаценте, и у вашего ребенка могут быть проблемы с получением достаточного количества кислорода.
Низкий уровень околоплодных вод означает, что могут быть проблемы с кровотоком в плаценте, и у вашего ребенка могут быть проблемы с получением достаточного количества кислорода. Ремень с электронным датчиком обернут вокруг ее живота.В течение этого времени измеряется и записывается частота сердечных сокращений плода. Тест обычно занимает около 20 минут. Должно быть два или более ускорения сердечного ритма плода. Если их меньше двух, это может указывать на то, что плод спит. В этом случае ребенка можно «разбудить» с помощью зуммера или громкого шума, чтобы стимулировать движение. Нестрессовый тест можно пройти в кабинете врача или в больнице.
Ремень с электронным датчиком обернут вокруг ее живота.В течение этого времени измеряется и записывается частота сердечных сокращений плода. Тест обычно занимает около 20 минут. Должно быть два или более ускорения сердечного ритма плода. Если их меньше двух, это может указывать на то, что плод спит. В этом случае ребенка можно «разбудить» с помощью зуммера или громкого шума, чтобы стимулировать движение. Нестрессовый тест можно пройти в кабинете врача или в больнице.
 В большинстве случаев синусовая брадикардия возникает, когда синусовый узел поврежден или не функционирует должным образом, что приводит к медленным сигналам сердечной мышцы. Легкая синусовая брадикардия обычно не требует лечения, если нет других аномалий.
В большинстве случаев синусовая брадикардия возникает, когда синусовый узел поврежден или не функционирует должным образом, что приводит к медленным сигналам сердечной мышцы. Легкая синусовая брадикардия обычно не требует лечения, если нет других аномалий. В то время как другой естественный кардиостимулятор берет на себя генерацию электрических сигналов, необходимых для сокращения желудочков, это может привести к гораздо более медленной и ненадежной частоте сердечных сокращений.Полная блокада сердца — наиболее частая причина стойкого замедления сердечного ритма плода. Это опасное для жизни состояние, подвергающее плод риску отека и сердечной недостаточности. Состояние обычно связано либо со структурным пороком сердца плода, либо с аутоиммунным заболеванием матери (например, волчанкой).
В то время как другой естественный кардиостимулятор берет на себя генерацию электрических сигналов, необходимых для сокращения желудочков, это может привести к гораздо более медленной и ненадежной частоте сердечных сокращений.Полная блокада сердца — наиболее частая причина стойкого замедления сердечного ритма плода. Это опасное для жизни состояние, подвергающее плод риску отека и сердечной недостаточности. Состояние обычно связано либо со структурным пороком сердца плода, либо с аутоиммунным заболеванием матери (например, волчанкой). Благодаря объединенному опыту и единому подходу эта команда предлагает наилучший уход при беременности, связанной с аритмией плода.
Благодаря объединенному опыту и единому подходу эта команда предлагает наилучший уход при беременности, связанной с аритмией плода. Однократное длительное замедление до 3 минут.
Однократное длительное замедление до 3 минут. 25
25 Однако плод, родившийся на сроке от 34 до 36 недель, похоже, реагирует скорее как доношенный плод, что должно быть признано акушерами.
Однако плод, родившийся на сроке от 34 до 36 недель, похоже, реагирует скорее как доношенный плод, что должно быть признано акушерами.