Низкая плацентация при беременности 22 недели: Чем опасна низкая плацентация при беременности
Низкая плацентация при беременности: что делать
Что такое низкое предлежание плаценты — это довольно распространенная патология у женщин со сроком беременности до 30 недель. Причем возникает она чаще у женщин старше 30-35 лет, ранее имевших беременности. Откуда такая закономерность и чем может быть опасна низкая плацентация по задней стенке и передней, а также полное предлежание детского места?
Где именно в матке должно в норме размещаться детское место? На одной из ее стенок или в дне, но никак не в области внутреннего зева (выхода в матку ее шейки). Если детское место находится непосредственно на внутреннем зеве, врачи ставят диагноз — предлежание плаценты. При сохранении диагноза до 36 недели гестации, врачи не только досрочно госпитализируют женщину в стационар, но и выполняют ей кесарево сечение в плановом порядке. Если же детское место просто близко располагается к нижней части матки — врачи ставят немного другой диагноз — низкая плацентация при беременности, и такой расклад обычно менее опасен.
Что это такое
Итак, плацента или «детское место» — главная защита будущего малыша в период внутриутробной жизни. Она представляет собой утолщенную оболочку и образуется в стенке матки сразу после оплодотворения и прикрепления яйцеклетки.
Именно с ее помощью, будущий ребенок всю вашу беременность получает питание, кислород и защиту от проникновения различных токсинов и возможных инфекций из материнского организма.
Важным моментом, является расположение плаценты:
- менее, чем на 6 см (на практике 2 см) от внутреннего зева матки – низкая плацентация;
- более 6-ти см от выхода (внутреннего зева) матки – нормальное положение плаценты.
Откуда такие данные? Дело в том, что согласно исследованиям, вблизи дна матки кровоток наиболее благоприятно влияет на формирование и кровоснабжение плаценты. И именно расстояние более 6 см зева матки считается оптимальным.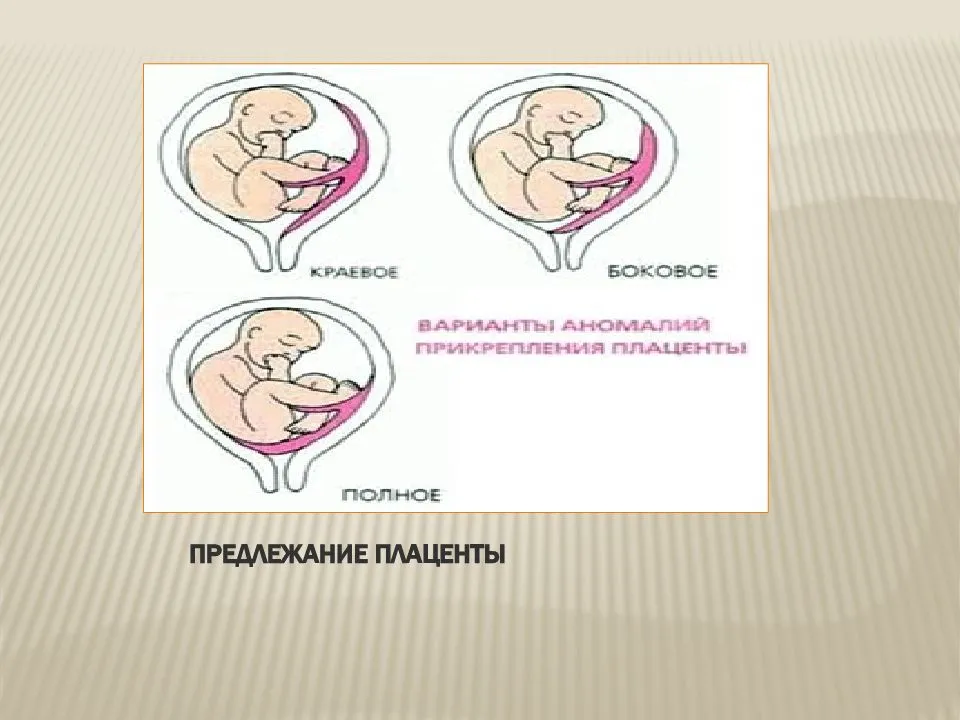
При низком прикреплении плаценты наблюдаются уже некоторые проблемы с течением беременности. Мы обязательно с вами рассмотрим, как именно влияет низкая плацента на будущую маму и беременность.
А пока давайте выясним, почему же так произошло, и что могло повлиять на прикрепление плаценты? Причинами данного явления могут быть и анатомические особенности женщины, и перенесенные заболевания половой сферы: инфекции, воспаления, аборты.
Чем опасно
Низкая плацента при беременности. Такой диагноз, к сожалению, фигурирует в большом числе медицинских карт беременных. А что это такое и насколько опасно такое положение вещей?
Начнем с того, что в норме плацента должна крепиться ближе ко дну матки, ведь именно здесь обмен веществ протекает с максимальной быстротой, а значит, и кровоток будет идти с максимальной скоростью, что очень хорошо для плода. Однако иногда плацента прикрепляется ниже дна. И если место прикрепления ниже, чем шесть сантиметров от внутреннего зева, то это и есть низкая плацента.
При этом принципиальное значение имеет один вопрос – перекрывает ли плацента зев матки. Ведь именно от ответа на этот вопрос зависит решение о том, будут ли роды проходить естественным путем или необходимо будет кесарево сечение.
Может быть три варианта:
- Низко расположенная плацента не перекрывает внутренний зев;
- Плацента перекрывает зев частично. Это называется неполное предлежание плаценты;
- Плацента полностью перекрывает зев. Этот положение носит название предлежание плаценты.
Если у вас диагностируют третий вариант, то только в этом случае кесарева сечения не избежать. Первые два варианта не являются показанием к кесареву сечению, и вы вполне сможете родить малыша естественным путем.
В случае предлежания плаценты маточный зев полностью закрыт и это не даст малышу войти в малый таз. А в случае неполного предлежания плаценты роды проходят в режиме полной готовности к операции в случаи необходимости. Если же низкая плацента при беременности не перекрывает зев, то такой женщине нужно помнить о том, что возможна ранняя отслойка плаценты и ей необходимо тщательно следить за своим здоровьем и соблюдать все рекомендации лечащего врача.
Отчего же возникает неправильное прикрепление плаценты? В норме оплодотворенное яйцо проникает в стенку матки, создает в ней углубление – лакуну. Именно через лакуну к яйцу начинают поступать все необходимые ему вещества. Со временем лакуна превращается в плаценту. Самое лучшее место для прикрепления яйца – это задняя стенка матки и ее дно. И именно там в норме и располагается оплодотворенное яйцо.
Но если стенки матки имеют какие-то дефекты, то яйцо не может прикрепиться в нужном месте и располагает ниже. Дефекты могут быть разные. К примеру, такие как:
- Рубцы после оперативных родов;
- Шрамы после аборта;
- Миоматозные узлы;
- Аденомиозные образования;
- Врожденные анатомические дефекты.
Низкое расположение плаценты опасно тем, что может быть нарушено питание плода. Поэтому у тех беременных, у которых наблюдается низкая плацентация, высока вероятность развития гипотрофии и гипоксии плода. А еще может быть ранняя отслойка плаценты.
Не всегда отслойка плаценты бывает полная, когда происходит большое кровотечение и плод умирает. Иногда отслойка может быть частичная. И в том месте, где это произошло, начинает скапливаться кровь и образовываться гематома. Чем больше участок, где плацента отслоилась, тем хуже чувствует себя маленький человечек.
Не у всех беременных низкое расположение плаценты остается до конца беременности. Часто имеет место миграция плаценты. Это происходит потому, что нижний участок матки постоянно меняется и увеличивается в размерах. Поэтому место прикрепления плаценты поднимается.
Статистика говорит, что только у пяти процентов беременных, у которых диагностировали низкую плацентацию, такое положение сохраняется до тридцать второй недели. Из оставшихся пяти процентов только треть сохраняет низкую плацентацию до тридцати семи недель.
Современная медицина не знает способов борьбы с низким расположением плаценты. Однако необходимо регулярно посещать врача и надеяться, что вы не попадете в несчастливые пять процентов.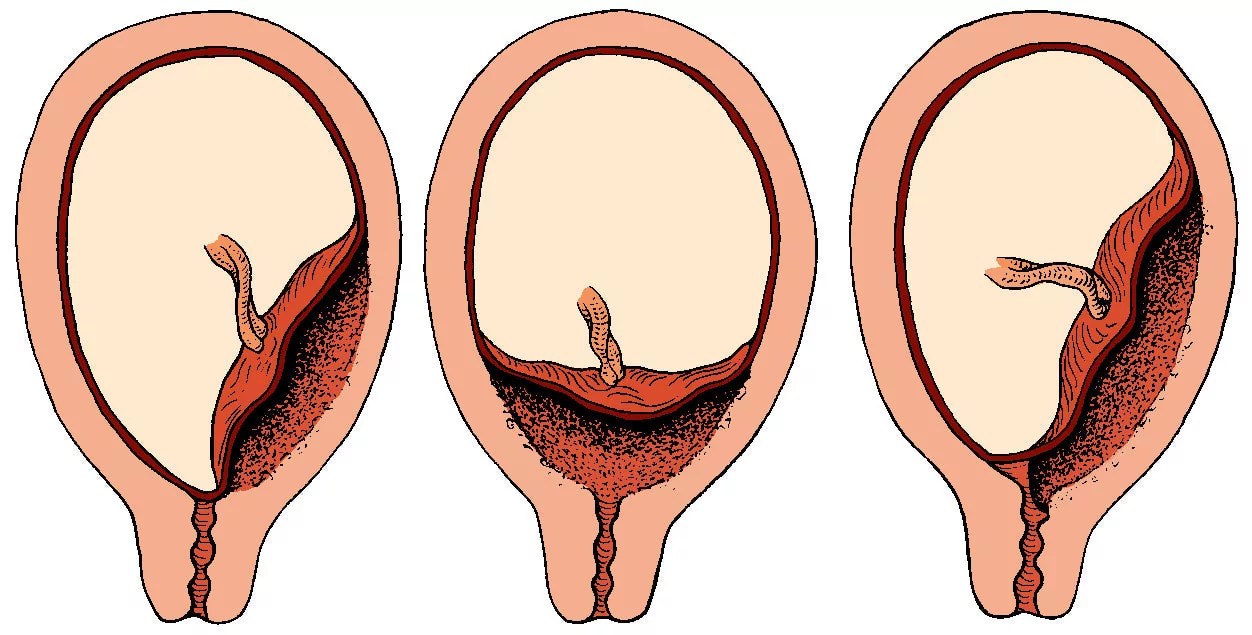
Причины
Специалисты называют несколько причин, по которым плацента у беременной может оказаться низко расположенной. Одна из них кроется в анатомических особенностях органов репродуктивной системы женщины. Поспособствовать этому могут как врожденные патологии (физиологические аномалии), так и приобретенные вследствие воздействия негативных факторов. Низкая плацентация может оказаться последствием перенесенных в прошлом воспалительных процессов, половых инфекций и сосудистых заболеваний органов малого таза, либо же операционных вмешательств в области гинекологических органов. В группу риска по формированию низкой плацентации попадают также беременные женщины преклонного возраста.
Плацентация встречается чаще всего у женщин, рожающих не первого ребенка. Замечают это при проведении ультразвукового исследования. Положение матки постоянно диагностируют медики. В частности, делают УЗИ — в 16, 24-26 и на 34-36 неделях, могут проводить и динамическое эхографическое исследование.
Источник: beremennost.net
Симптомы
Основные симптомы низкой плацентации – кровотечение и сильные боли в животе. Они могут появляться в результате физической нагрузки, кашля, запоров, принятия ванн и даже нервных перенапряжений. Следует отметить непредсказуемость кровотечения, которое, начавшись с легких выделений, вскоре становится обильным. Примерно на 30 неделе беременности маточный тонус увеличивается, что вызывает кровотечение плаценты. Постоянные кровотечения могут привести к анемии и гипотонии, сопровождаемых вялостью, слабостью, высокой утомляемостью и изменением волос, ногтей и кожи.
Диагностика
В наше время диагностика низкой плацентации осуществляется с помощью: Скринингового ультразвукового исследования. Его особенность – высокоточное определение локализации плаценты в маточной полости. Как правило, УЗИ проводят трижды в течение беременности: на 16, 24 и 36 неделях беременности. Лабораторных исследований, во время которых проводится исследование крови, фибриногена и т.
Лечение
К сожалению, медикаментозное лечение низкой плацентации при беременности невозможно. В большинстве случаев можно лишь ждать, что плацента сама займет более подходящее место. Это не только возможно, но и наиболее вероятно. Матка постоянно растет, что и способствует изменению положения матки. Так что, если женщине ставят диагноз низкая плацентация в 20- 22 или даже в 32 неделе, это еще не приговор. Считается, что до 36 недели положение плаценты вполне может измениться.
Что делать при низкой плацентации, раз лечение этого недуга невозможно? Прежде всего, нужно отказаться от секса и других физических нагрузок, как то: поднятие тяжестей, спорт и тому подобное. Кроме того, необходимо при каждом случае кровотечения немедленно сообщать врачу. На всем протяжении беременности врачи будут пристально следить за состоянием плаценты женщины. Очень важно вовремя проходить все плановые УЗИ. Скорее всего, низкая плацентация при беременности в 3 триместре пройдет самостоятельно.
Кроме того, необходимо при каждом случае кровотечения немедленно сообщать врачу. На всем протяжении беременности врачи будут пристально следить за состоянием плаценты женщины. Очень важно вовремя проходить все плановые УЗИ. Скорее всего, низкая плацентация при беременности в 3 триместре пройдет самостоятельно.
Роды
Роды проходят абсолютно нормально, если расстояние между плацентой и шейкой матки превышает 6 сантиметров. Даже при немного меньшем расстоянии особого риска не существует. Если же низкое расположение плаценты доктор посчитает нежелательным, то при родах прокалывается плодный пузырь. После этого плацента фиксируется головкой малыша. Однако процесс родов в таком случае требует более опытных специалистов и пристального наблюдения.
При неправильном расположении плода (ножками вперед), врачи во избежание осложнений сделают кесарево сечение. При низкой плацентации может возникнуть проблема полного закрытия выхода из матки. В этом случае кесарево сечение на тридцать восьмой недели беременности.
Читайте также: низкая плацентация на сроке 20 недель
Низкая плацентация при беременности — 21 ответов
У меня вопрос к естественно рожающим, а без УЗИ определить эту низкую планцентацию вообще можно. В статье упомянут метод: динамическое эхографическое исследование, но мне это ни о чём не говорит, это что разновидность УЗИ?
http://beremennost.net/nizkaya-platsentatsiya-pri-beremennosti
Низкая плацентация при беременности
Беременность — лучший период в жизни каждой женщины. Ожидание чуда, прекрасное чувство биения сразу двух сердец — своего и маленького, постукивание зарождающего малыша. Ничего более нежного и трепетного невозможно себе представить. Но, кроме всего этого, это еще и самый волнительный период — период, когда женщина как никогда обеспокоена состоянием своего здоровья.
Главная защита малыша в период беременности — безусловно, плацента. Это — утолщённая часть зародышевой оболочки, она помогает питаться и дышать маленькому, способствует его иммунологической защите.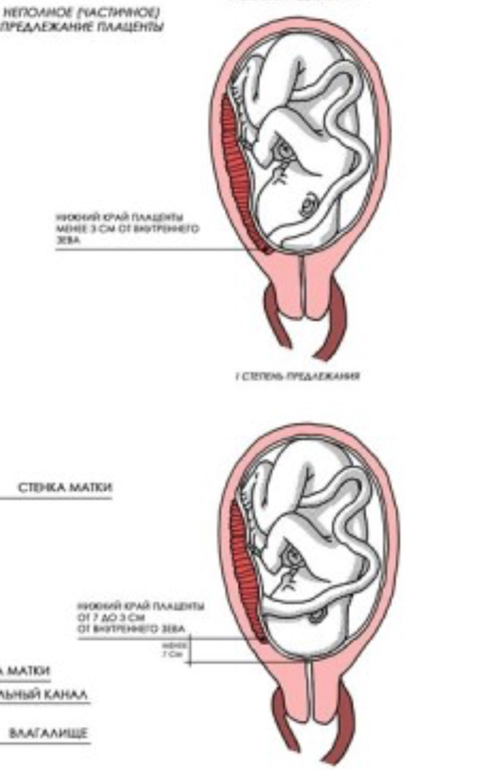 Образуется плацента вокруг оплодотворенной яйцеклетки — в стенке матки.
Образуется плацента вокруг оплодотворенной яйцеклетки — в стенке матки.
Как правило, образуется она на дне матки. Случаи, когда плацента образуется в нижней части матки, называют плацентацией. Происходит это, если яйцеклетка внедряется в нижнюю часть маточных стенок. Например, из-за патологии матки, из-за сосудистых заболеваний органов малого таза, из-за аномалии маточного развития. Или, например, по причине преклонного возраста беременной женщины. Яйцеклетка крепляется к нижней части, и если расстояние между зевом шейки и плацентой — слишком маленькое — менее шести сантиметров — диагностируется плацентация.
Плацентация встречается чаще всего у женщин, рожающих не первого ребенка. Замечают это при проведении ультразвукового исследования. Положение матки постоянно диагностируют медики. В частности, делают УЗИ — в 16, 24-26 т 34-36 неделях, могут проводить и динамическое эхографическое исследование.
Из-за того, что плацента находится близко к зеву, то она частично, а порой — даже полностью — перекрывает отверстие. Вследствие этого возникает риск кровотечений, отслоения плацентарной оболочки и выкидыша.
Вследствие этого возникает риск кровотечений, отслоения плацентарной оболочки и выкидыша.
Читайте также :
Форум:
Впрочем, поднимать панику все же не стоит. На самом деле неисключено, что во время беременности плацента просто поднимется и встанет на свое место — причем как в середине срока, так и в самом конце протекания беременности. Статистика радует: наступает это в девяти из десяти случаев.
Для беременных с плацентацией характерно пониженное артериальное давление (25%-34% случаев), поздний гестоз, нехватка кислорода малышу. Беременной нужно быть очень осторожной: нежелательны физические нагрузки, нельзя переутомляться, стоит отказаться от секса. Дело в том, что при сильных нагрузках может подняться давление в плаценте, что вызовет сильное кровотечение. А потому ни в коем случае нельзя делать резкие движения, даже ложиться нужно предельно осторожно, не ездить на транспорте, чтобы лишний раз «не трсястись». Даже кашлять нежелательно. При сидении ноги лучше всего немного приподнимать — это улучшит кровообращение. Если же врач предложит лечь на сохранение, то сделать это просто необходимо.
Если же врач предложит лечь на сохранение, то сделать это просто необходимо.
Стоит следить и за сигналами своего организма — отслоение плаценты происходит абсолютно безболезненно, так что нужно наблюдать, нет ли кровяных выделений.
Может низкая плацента и негативно повлиять на малыша, ведь в нижнем отделе матки не такое хорошее кровоснабжение сосудов, как в верхних, а потому неисключено, что плод может недополучить кислород и необходимые питательные вещества.
Если же роды близки, а плацента так и не встала на место, то полагаться нужно уже только на докторов. Если малыш лежит головкой к зеву матки, то обойдется без кесарева. Если же — ягодичное или ножное подлежание, то вернее всего — прокесарят. Причем, вероятней всего — планово.
Специально для beremennost.net – Мария Дулина
Блог о здоровом образе жизни. Грыжа позвоночника. Остеохондроз. Качество жизни. Красота и здоровье
Низкое расположение плаценты 25 недель.
 Чем грозит для плода низкое предлежание плаценты при беременности. Какие факторы могут вызвать низкую плацентацию
Чем грозит для плода низкое предлежание плаценты при беременности. Какие факторы могут вызвать низкую плацентациюК своему интересному положению будущие мамы относятся внимательно, но не всегда их здоровье зависит только от них. Особые меры предосторожности необходимо предпринять при низкой плацентации при беременности – опасном опущении, которое возникает на любой неделе и требует особых ограничений. Узнайте, что делать при выявлении, как предупредить риск развития.
Что такое низкая плацентация при беременности
После оплодотворения происходит прикрепление яйцеклетки к стенке матки – с этого и начинается формирование плаценты. Благоприятным считается крепление плаценты ближе к дну матки, на верхней части задней стенки. Здесь больше сосудов, что способствует лучшему питанию эмбриона. Низкое расположение плаценты при беременности – это диагноз, при котором расстояние крепления до зева матки составляет менее 6 сантиметров.
Это усиливает давление плода на основание, провоцирует риск кровотечения и повреждения оболочки. Низкое прикрепление плаценты при беременности – это опасное состояние, которое требует особых мер предосторожности, но не патология.
Не стоит путать с предлежанием плаценты. Обнаружение патологии ставится, когда основание оболочки расположено в шейке матки. Низкое предлежание плаценты имеет большие риски отслоения из-за большего давления и угрозы прерывания беременности.
Низкое прикрепление плаценты при беременности – это опасное состояние, которое требует особых мер предосторожности, но не патология.
Не стоит путать с предлежанием плаценты. Обнаружение патологии ставится, когда основание оболочки расположено в шейке матки. Низкое предлежание плаценты имеет большие риски отслоения из-за большего давления и угрозы прерывания беременности.
Причины
Точные факторы низкого прикрепления плаценты врач установить не может, но это состояние распространено. Патология встречается у 15% беременных пациенток.
Факторы риска, увеличивающие вероятность появления опущения:
- перенесенные аборты при нежелательной беременности, соскабливания грозят внутренними маточными повреждениями;
- если беременность не первая, даже нормальные роды могут сопровождаться нарушениями стенок оболочки матки;
- инфекционные заболевания половых органов;
- многоплодная беременность;
- часто плацентация встречается, если возраст женщины более 35 лет;
- анатомические особенности, недоразвитие или миома.

Чем опасна низкая плацентация
Во время протекания беременности важно следовать рекомендациям врачей, чтобы снизить риски опасных осложнений и негативные последствия, особенно если она сопровождается кровотечениями. Угрозы, связанные с опущением плаценты :
- Возрастает риск выкидыша.
- Когда наблюдается низкое расположение детского организма, это может привести к высокому давлению на стенки и отслоению плаценты. Нужно следить за наличием маточных кровотечений и при выделениях обратиться к врачу.
- Плацента отвечает за обмен через кровь питательными веществами организма беременной и плода, за насыщение кислородом и отвод продуктов жизнедеятельности. Ее недостаточное снабжение приводит к нарушениям развития эмбриона.
Диагностика
Когда наблюдается низкая плацента, она не проявляется особыми симптомами, опущение не означает, что появятся тревожные признаки самочувствия мамы или организма малыша. Ставят диагноз на плановых УЗИ. Делают обследование на 12-16, 22-25, 30-35 неделях беременности. Низким считают расположение плаценты менее 6 см до зева матки. Чем в более ранний срок установлен диагноз, тем выше вероятность грамотно среагировать. Даже на последнем триместре беременности – это не приговор. Увеличение матки и движение происходит до 36 недели, расположение плаценты еще может измениться.
Делают обследование на 12-16, 22-25, 30-35 неделях беременности. Низким считают расположение плаценты менее 6 см до зева матки. Чем в более ранний срок установлен диагноз, тем выше вероятность грамотно среагировать. Даже на последнем триместре беременности – это не приговор. Увеличение матки и движение происходит до 36 недели, расположение плаценты еще может измениться.
Как поднять плаценту при беременности
Сразу после постановки диагноза необходимо соблюдать режим отдыха и нагрузок, стараться не волноваться. Плацента движется вместе с увеличением матки, опасно прикрепление эмбриона к передней стенке, в таком случае при давлении она способна сместиться еще больше вниз. При размещении на задней стенке положение будет подниматься с каждой неделей.
Бандаж
Способствует благоприятной миграции околоплодной оболочки ношение специальной поддерживающей повязки. Бандаж снижает давление, чем уменьшает риск отслоения. От него способны подниматься стенки матки. Актуально его применение при перемещениях и нагрузках. Его необходимо носить только по назначению гинеколога, не занимайтесь самолечением.
Актуально его применение при перемещениях и нагрузках. Его необходимо носить только по назначению гинеколога, не занимайтесь самолечением.
Медикаментозное лечение
Стандартно требуется соблюдение режима и ограничивающих рекомендаций. Врач назначает дополнительное медикаментозное лечение:
- Магне-В6 – препарат, который участвует в обмене веществ, что необходимо при низком расположении плаценты в слоях с меньшим кровоснабжением. Плюсы лекарства в том, что восстанавливается недостаток магния. Выпускается как в таблетках, так и в форме раствора. К минусам можно отнести необходимость прекращения приема при стабилизации самочувствия, чтобы не привести к избытку вещества в организме.
- Курантил – лечебное средство, которое улучшает микроциркуляцию и применяется в целях лечения и профилактики плацентарной недостаточности. Этот препарат повышает содержание кислорода в крови. Плюс лекарства в том, что оно устраняет гипоксию плода, минус в возможных побочных действиях.
 Для уменьшения диспепсических явлений принимают с молоком.
Для уменьшения диспепсических явлений принимают с молоком. - Гинипрал – препарат, который снижает напряжение матки, что необходимо для улучшения поступления к плоду питательных веществ. Плюсы: уменьшает риск самопроизвольного аборта и преждевременных родов. Минусы: нередко вызывает побочные эффекты для сердечно-сосудистой системы, потому параллельно с ним назначают лекарства, снижающие сердечную активность, препараты калия.
Что нельзя при низкой плацентации
Для сохранения беременности нужно придерживаться определенных правил с целью предотвратить дальнейшее опущение:
- Не делать быстрых и резких движений, свести к минимуму упражнения и физические нагрузки.
- Запрещено посещать баню.
- Откажитесь от половой близости.
- Ограничьте передвижение в общественном транспорте и полеты на самолете.
- Нужно сделать валик, который подкладывается под ноги при сидячем и лежачем положении.
Роды при низкой плацентации
Вам уже известно, чем опасна низкая плацента для беременной женщины в период вынашивания, но диагноз влияет на процесс родов. Способна ли рожать беременная самостоятельно? Да! В большинстве случаев проходят естественные роды. Если плацента находится близко к зеву, нередко требуется проколоть ее. В такой ситуации требуется присутствие опытного специалиста.
Способна ли рожать беременная самостоятельно? Да! В большинстве случаев проходят естественные роды. Если плацента находится близко к зеву, нередко требуется проколоть ее. В такой ситуации требуется присутствие опытного специалиста.
Кесарево сечение
В некоторых случаях роды возможны только при помощи хирургического вмешательства. Во избежание осложнений специалисты делают кесарево сечение при неправильном расположении плода (ножками вперед по направлению к зеву матки). При большой степени опущения не исключено возможное полное перекрытие входа, тогда на 38 неделе проводится операция по назначению врача.
Профилактика
Низкая плацентация при беременности может быть предупреждена. Если учесть, что на ее образование влияет целостность стенок матки, важно не допускать выкидышей и абортов. Перед беременностью необходимо пройти обследование у врача, предупредив инфекционные болезни половых органов. Стоит отказаться от курения, которому под силу спровоцировать неправильное прикрепление плаценты.
Прогноз
В 99% беременность заканчивается благополучно. При ранней постановке диагноза низкой плацентации и соблюдении требований врачей и особого режима расположение оболочки плода начинает подниматься. Это состояние распространено и не является показанием к прерыванию беременности. Зачастую процесс родов происходит без осложнений и даже возможен естественным путем.
Если Вас уже успели напугать большой опасностью низкой плацентации, то для начала успокойтесь. Состояние это хоть и считается патологическим, но довольно широко распространено среди беременных и не так страшно, как его малюют. Между тем, риски в связи с такой патологией очень высоки — это правда. Но их можно свести к минимуму, если соблюдать определенные меры предосторожности.
Что значит низкая плацентация у беременных?
Плацента представляет собой уникальный орган, который образуется и существует только во время беременности. Она выступает посредником между эмбрионом и маткой, выполняющим целый ряд важнейших функций, главными из которых являются питание и защита плода.
Плацента располагается в месте крепления эмбриона к маточному эпителию (поэтому ее еще называют детским местом). В норме это область ближе к верхней точке матки (ее дну), причем чаще крепление происходит по задней стенке. Если по каким-то причинам плодное яйцо совершает свою посадку ниже, то говорят о низкой плацентации. Диагноз ставят, если расстояние между плацентой и маточным зевом (отверстием в шейке матки) не превышает 5-6 см. Если ее край не доходит до зева всего на 1-2 см, то такое крепление называется краевая низкая плацентация. Если же детское место перекрывает собой зев матки, то диагностируется предлежание плаценты — частичное или полное в зависимости от степени закрытия зева.
По сравнению с предлежанием, низкая плацентация не так опасна, но все же таит в себе множественные риски. Обычно нормальному креплению плодного яйца и плаценты препятствует состояние маточного эндометрия. Если он поврежден, и его функции нарушены, то имплантация происходит с нарушением. Причинами таких повреждений чаще всего бывают перенесенные половые инфекции, воспалительные процессы в полости матки (например, эндометриоз), оперативные вмешательства (аборты, предыдущие роды), анатомические особенности женского органа. Среди других факторов риска — курение, возраст после 35 лет, вынашивание многоплодной беременности , многократные или осложненные роды в прошлом.
Среди других факторов риска — курение, возраст после 35 лет, вынашивание многоплодной беременности , многократные или осложненные роды в прошлом.
А еще существует версия о «психологической» причине такого нарушения: будто бы низко плацента располагается у женщин, которые очень бояться потерять ребенка, таким образом, закрывая собой выход из матки и «защищая» малыша.
Данная патология говорит лишь о том, что плацента располагается ниже, чем при нормальном креплении, но не перекрывает родовые пути, как это происходит при ее предлежании. Однако такая особенность сразу же относит женщину в группу риска по прерыванию беременности.
Чем грозит низкая плацентация при беременности: опасно ли это?
Данный орган густо переплетен кровеносными сосудами, которые соединяются с сосудистыми сплетениями в стенке матки. Таким образом происходит обмен между этими органами кровью, несущей кислород, витамины, белки, гормоны и прочие вещества к плоду и выводя от него отработанные продукты.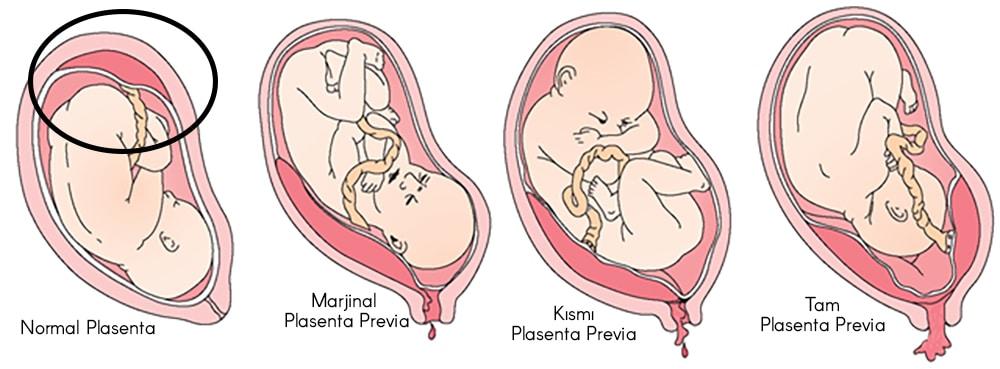 Кровоснабжение матки в нижней ее части хуже, чем в верхней. А потому при низкой плацентации снабжение плода кислородом и питательными веществами происходит неполноценно. Это повышает риски внутриутробных задержек в развитии ребенка и возникновения гипоксии у плода . Поэтому иногда, при диагностированной плацентарной недостаточности и ухудшении маточно-плацентарного кровотока (то есть состоянии, когда плацента не может исправно выполнять описанные функции), требуется поддерживающая медикаментозная терапия, направленная на компенсацию недостающих плоду веществ.
Кровоснабжение матки в нижней ее части хуже, чем в верхней. А потому при низкой плацентации снабжение плода кислородом и питательными веществами происходит неполноценно. Это повышает риски внутриутробных задержек в развитии ребенка и возникновения гипоксии у плода . Поэтому иногда, при диагностированной плацентарной недостаточности и ухудшении маточно-плацентарного кровотока (то есть состоянии, когда плацента не может исправно выполнять описанные функции), требуется поддерживающая медикаментозная терапия, направленная на компенсацию недостающих плоду веществ.
Низко расположенная плацента может стать причиной преждевременной ее отслойки и сильного кровотечения во время родов. Их способ и тактика ведения определяется ближе к предполагаемой дате. У женщин с такой патологией нередко наблюдается пониженное артериальное давление и чаще развивается поздний гестоз.
Но самая большая опасность при низкой плацентации связана с прерыванием беременности вследствие отслойки детского места. Ведь при таком его расположении на него приходятся большие нагрузки, которым оно не готово противостоять. Давление матки и плода сверху приводит к повреждению кровеносных сосудов и отторжению. Риски повышаются с увеличением срока. Но также одновременно возрастают и шансы на то, что плацента самостоятельно поднимется на безопасную высоту.
Ведь при таком его расположении на него приходятся большие нагрузки, которым оно не готово противостоять. Давление матки и плода сверху приводит к повреждению кровеносных сосудов и отторжению. Риски повышаются с увеличением срока. Но также одновременно возрастают и шансы на то, что плацента самостоятельно поднимется на безопасную высоту.
Низкая плацентация у беременных: когда поднимется?
Степень и вероятность опасности напрямую зависит от того, сколько сантиметров остается между нижним краем плаценты и маточным зевом. Однако даже при расстоянии в 2-3 см, когда диагноз ставится безоговорочно, существует вероятность того, что все исправиться. А потому никогда не нужно делать омрачающих выводов и расстраиваться: благополучно выносить и родить малыша возможно! Более того, чаще всего происходит именно так.
По мере того, как матка будет увеличиваться в размерах и подниматься все выше в брюшную полость, она будет «тянуть» за собой и детское место. Такое его естественное перемещение называется миграцией плаценты.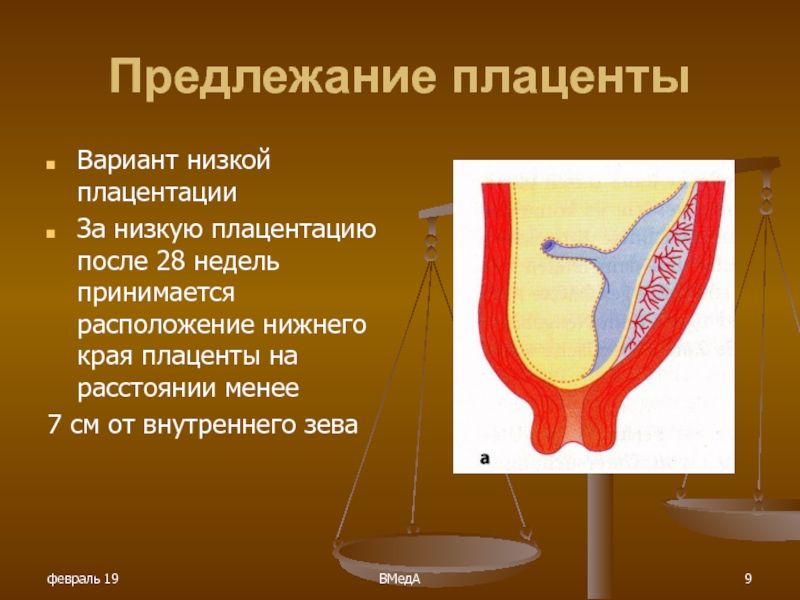 Чаще всего она происходит на более поздних сроках, ближе к 30 неделе беременности или еще позже — на 32-34 неделях. Но положительная динамика может отмечаться и во втором триместре. Все эти изменения хорошо определяются во время УЗИ.
Чаще всего она происходит на более поздних сроках, ближе к 30 неделе беременности или еще позже — на 32-34 неделях. Но положительная динамика может отмечаться и во втором триместре. Все эти изменения хорошо определяются во время УЗИ.
Свое окончательное место плацента занимает на сроке 36 недель. Поэтому волноваться раньше времени нет причин: все может измениться к лучшему!
Низкая плацентация у беременных: ощущения
Очень важно диагностировать патологию как можно раньше, потому что ведение такой беременности имеет свои особенности: любая физическая активность женщины сводится к абсолютному минимуму, а при появлении первых же признаков угрозы прерывания необходимо в срочном порядке отправляться в больницу.
Речь идет главным образом о кровянистых выделениях из влагалища любого характера! Даже мазня и коричневые выделения являются сигналом большой тревоги. Боли внизу живота при низкой плацентации возникают редко. Да и вообще может не наблюдаться совершенно никаких симптомов. В таком случае патология обнаруживается только во время прохождения УЗИ. Но иногда женщины жалуются, что у них болит или тянет живот.
В таком случае патология обнаруживается только во время прохождения УЗИ. Но иногда женщины жалуются, что у них болит или тянет живот.
Как лечить низкую плацентацию при беременности: что делать?
К сожалению или к счастью, но медикаментозного лечения этой проблемы не существует. И если Вас интересует, как можно поднять плаценту, то следует понимать, что нет таких лекарств, которые бы могли «заставить» ее это сделать. Зато если создать для этого все условия, то она может сделать это самостоятельно.
Впрочем, иногда лекарственная терапия все же применяется. Если возникает угрожающая для плода или беременности ситуация, то женщину госпитализируют и проводят поддерживающее лечение, направленное на остановку кровотечения, снижение маточного тонуса , улучшение маточно-плацентарного обмена и т.д.
Что нельзя, если низкая плацентация при беременности: советы и рекомендации
Протекание и исход такой беременности главным образом зависит от самой женщины, от того, насколько бережно она будет к себе относиться и как прилежно будет следовать врачебным запретам. А таких немало…
А таких немало…
Низкая плацентация и физические нагрузки
Самый главный — нужно свести к абсолютному минимуму любую физическую активность, а при угрозе прерывания беременности — полностью ее исключить, то есть только лежать! Причем лежать лучше с приподнятыми кверху ногами — это способствует лучшему кровообращению в плаценте. Заниматься спортом, бегать, прыгать, делать резкие движения, поднимать даже небольшие тяжести — категорически запрещено! Низкая плацентация и физические нагрузки совершенно несовместимы! Не рекомендуется даже поднимать руки вверх и наклоняться. И йога, и бассейн, и пилатес, и прочие занятия для беременных придется отложить, пока плацента не поднимется. И после этого, возможно, врач разрешит возобновить занятия.
Также нужно полностью отказаться от секса.
Можно ли летать при низкой плацентации?
Любые поездки и путешествия тоже, как правило, запрещаются. Вы можете обсудить этот вопрос со своим врачом, но, скорее всего, он скажет Вам, что даже передвижение по городу (будь то личный или общественный транспорт) без крайней необходимости лучше не совершать. А про самолет и поезд и вовсе говорить не приходится: и переезд, и перелет сейчас крайне опасны. А потому поездку на море, к сожалению, придется отменить.
А про самолет и поезд и вовсе говорить не приходится: и переезд, и перелет сейчас крайне опасны. А потому поездку на море, к сожалению, придется отменить.
Можно ли ходить в баню при низкой плацентации?
Противопоказаны и всяческие тепловые процедуры: баня, сауна, ванна , горячий душ и ножные ванночки, грелки и согревающие компрессы в области малого таза. Все эти процедуры повышают риск возникновения маточного кровотечения.
С парной вообще нужно поосторожничать на протяжении всего периода вынашивания. Существует множество противопоказаний для посещения бани будущими мамами, и низкая плацентация — одно из самых серьезных среди них.
Можно ли носить бандаж при низкой плацентации
А вот с бандажом не все так однозначно. Потому что одни врачи настоятельно рекомендуют носить дородовой бандаж при низкой плацентации (аргументируя тем, что он поддерживает матку и уменьшает нагрузки), другие запрещают (до тех пор, пока плацента не поднимется).
А потому если Вам удобно и Вы хотите носить бандаж, то этот вопрос необходимо обязательно уточнить у своего врача, а если есть такая возможность, то и у нескольких, чтобы сравнить их рекомендации.
С точностью можно утверждать лишь то, что поднятию плаценты бандаж никоим образом не способствует, и при тазовом или ягодичном предлежании плода бандаж может препятствовать изменению этого положения на физиологическое, то есть головкой вниз.
Как рожать при низкой плацентации: естественные роды или кесарево сечение
В принципе, низкое крепление детского места не препятствует естественным родам. Но этот фактор может отягощаться другими.
Если низко расположенная плацента приподнимется на безопасную высоту, то на роды это никак не повлияет. Возможно, придется лишь произвести прокол плодного пузыря.
Но в ряде случаев врачи будут планировать кесарево сечение (приблизительно на срок 38 недель). В частности, если нижний край плаценты перед родами располагается на расстоянии 2 см и меньше от зева матки, то есть при краевой плаценте. Дополнительным показанием к хирургическим родам в такой ситуации является неправильное предлежание плода.
У кого была низкая плацентация при беременности: отзывы
Звучит мрачновато, но все не так ужасно, как может сразу показаться. Придется немного притормозить свой привычный ритм жизни, но в целом с этим можно мириться. Ведь благополучие малыша куда более важно, чем временные ограничения и неудобства. Тем более что удачно выносить такую беременность вполне возможно, и это подтверждают многочисленные отзывы. Большинство женщин свидетельствует о том, что плацента поднимается с увеличением срока — и проблема исчезает сама по себе. Лишь в единичных случаях низкое крепление сохраняется вплоть до родов.
Придется немного притормозить свой привычный ритм жизни, но в целом с этим можно мириться. Ведь благополучие малыша куда более важно, чем временные ограничения и неудобства. Тем более что удачно выносить такую беременность вполне возможно, и это подтверждают многочисленные отзывы. Большинство женщин свидетельствует о том, что плацента поднимается с увеличением срока — и проблема исчезает сама по себе. Лишь в единичных случаях низкое крепление сохраняется вплоть до родов.
Тем не менее, чтобы свести все риски к минимуму, Вы обязаны быть очень осторожной и внимательной к себе. Геройство и безответственность здесь недопустимы. При малейших подозрениях на неладное необходимо срочно звонить врачу или сразу отправляться в больницу (если начинается кровотечение) и не отказываться от госпитализации, если она будет предложена. Это именно тот случай, когда бдительность никак не может быть излишней.
И последнее: не забывайте, что при низкой плацентации необходим не только физический, но и эмоциональный покой. Так что сразу настройте себя на оптимистичную волну: практически всегда плацента с увеличением срока поднимается все выше.
Так что сразу настройте себя на оптимистичную волну: практически всегда плацента с увеличением срока поднимается все выше.
Специально для — Екатерина Власенко
К двадцатой неделе беременности в организме появляется особый орган, с помощью которого малыш в утробе получает все необходимое для дальнейшего развития. Плацента формируется из внутренней оболочки матки. Она становится как бы посредником между двумя организмами. Через нее ребенок получает от мамы питание и кислород, через нее же происходит вывод продуктов обмена. Плацента увеличивается в размерах вместе с малышом, поскольку растут его потребности. Но процесс закладки плаценты может подвергаться различным сбоям. Речь в статье пойдет о низкой плацентации или низком предлежании плаценты.
Что это такое?
Плацента в норме должна формироваться вверху матки рядом с зародышем . Детская «подушка» прикрепляется и развивается там, где нет патологий: рубцов, миоматозных узлов. Низко расположена плацента означает, что эмбрион закреплен внизу матки, рядом с ее зевом. Почему такое расположение считается неправильным? Чем опасна низкая плацентация при беременности? Дело в том, что плацента, увеличиваясь в размерах, может перекрыть родовые пути, через которые ребенок в будущем не сможет пройти.
Почему такое расположение считается неправильным? Чем опасна низкая плацентация при беременности? Дело в том, что плацента, увеличиваясь в размерах, может перекрыть родовые пути, через которые ребенок в будущем не сможет пройти.
Диагноз «низкая плацентация» ставится, когда плацента формируется на расстоянии 6 см от зева матки.
Симптомы и причины низкого предлежания плаценты
Если плацента прикреплена к матке не в том месте, у беременной наблюдается такая симптоматика:
В некоторых случаях симптомы отсутствуют. Это связано с закреплением органа не очень низко. Диагностировать проблему можно только с помощью УЗИ.
Если плод закрепился очень низко, то жалобы пациентки будут такими же, как при самопроизвольном выкидыше:
- Болевые ощущения внизу живота, пояснице.
- Кровяные выделения из влагалища.
Врачи при диагнозе низкая плацентация советуют пациенткам не упускать из виду ни малейших изменений, которые с ними происходят. Плацента может отслоиться незаметно для них. Опасностью являются вагинальные кровотечения.
Плацента может отслоиться незаметно для них. Опасностью являются вагинальные кровотечения.
Важно! При низком предлежании плаценты плод получает недостаточно питательных веществ и кислорода. От этого страдает его гармоничное развитие.
Многие беременные волнуются за жизнь своего ребенка, поэтому особо мнительным врачи советуют сохранять спокойствие и надеяться на благополучный исход беременности. Чаще всего случается, что расположение плаценты меняется в лучшую сторону: матка растет и она занимает нормальное положение. Если второй триместр ознаменован плохими новостями, вполне вероятно, что конец третьего триместра окажется более щедр на счастливые события. Ведь в этот период плацента имеет все шансы встать на место без последствий для матери и плода.
Важно! Только 10% пациенток с диагнозом низкая плацентация подвергаются прерыванию беременности по совету врача.
Причины развития недуга
Низкая плацентация появляется по ряду причин:
- Патологические изменения в слизистой оболочке матки могут спровоцировать инфекции, различные воспалительные процессы, аборты.

- Осложнения, возникшие в результате предыдущих родов.
- Миоматозные узлы.
- Эндометриоз.
- Недоразвитие и воспаление шейки матки.
- Многоплодная беременность.
- Возрастная беременность.
Низкая плацентация встречается чаще у тех женщин, которые уже были беременны. У остальных плацента формируется нормально.
Плановое УЗИ на 20 неделе поможет выявить проблему. На 19-20 неделе беременности врач обычно назначает УЗИ. Если обследование показало, что плацента закрепилась низко, но зев при этом оказался не перекрыт, то есть нет плацентарного предлежания, можно надеяться на благополучное завершение беременности. Поскольку в процессе развития и увеличения в размерах она может немного подняться.
Низкая плацентация при беременности 21 неделя
Вначале второй половины беременности появляются различные изменения в организме . Малыш уже подрос, у него больше вес. Будущей маме назначают второе ультразвуковое исследование, которое поможет выявить возможные нарушения развития внутренних органов и головного мозга. Плацента малыша не только питает и дает кислород, но и защищает от различных токсинов и микроорганизмов. Ее стенки — надежный барьер.
Плацента малыша не только питает и дает кислород, но и защищает от различных токсинов и микроорганизмов. Ее стенки — надежный барьер.
На этом сроке гинекологи советуют своим пациенткам внимательно следить за своим здоровьем:
- Если у беременной возникнут кровянистые выделения, следует срочно обращаться к врачу. Низко закрепленная плацента на этом сроке может привести на больничную койку.
- Этот срок становится решающим, поскольку орган увеличился. Он может оказаться ниже и перекрыть родовые пути, что диагностируется как плацентарное предлежание, либо за это время подняться. Но, как правило, низкое предлежание исчезает у 9 из 10 беременных, что позволяет говорить о том, что проблемы, как правило, остаются позади.
- Быть уверенной в том, что роды пройдут благополучно можно, если интервал между плацентой и зевом будет 6 см или больше. В противном случае врачам нужно будет фиксировать плаценту, прокалывая плодный пузырь.
- Пристальное наблюдение будет вестись за пациенткой, у которой диагностируют низкую плацентацию на сроке 21 неделя.
 Роды у нее должен принимать высокопрофессиональный врач.
Роды у нее должен принимать высокопрофессиональный врач. - При развитии полного плацентарного предлежания выход малышу будет полностью перекрыт, сам ребенок может повернуться к нему не головкой, как нужно, а ножками. Потому единственно возможно применить в этом случае кесарево сечение, которое выполняется на сроке 38 недель. Это делается чтобы избежать осложнений.
Низкое расположение плаценты на 22 неделе
Поскольку ребенок растет, плацента может подняться на место , где и должна быть. Тогда ребенку ничего не угрожает и беременная может разрешиться естественными родами. Однако бывают ситуации, что она не поднимается и развивается предлежание, когда родовые пути становятся ей перекрыты. Положение усугубляется изменением расположения малыша, когда он поворачивается ножками вниз.
Низкая плацента грозит развитием гипоксии. Ее диагностируют, когда малыш не получает в достаточном количестве питательных веществ и кислорода. Из-за этого происходит задержка в развитии. Именно поэтому к 22 неделе беременности плацента должна полностью сформироваться.
Именно поэтому к 22 неделе беременности плацента должна полностью сформироваться.
Если диагностирована низкая плацентация, со срока 22 неделя пациентка должна быть под пристальным надзором врачей . Поскольку в любой момент может начаться отслойка плаценты, которая заканчивается выкидышем.
Чтобы роды прошли благополучно, следует делать все, что скажет доктор. Часто беременные, у которых диагностирована низкая плацентация, находятся в стационаре под наблюдением врачей, поскольку от самочувствия матери зависит жизнь малыша.
Плацента может развиваться неправильно на 22 неделе под воздействием неблагополучной экологической ситуации в регионе, а также вредных условий труда.
Чем опасна низкая плацента?
Это заболевание может вызвать неприятные последствия для будущей мамы и плода. Малыш с каждым днем все больше, отчего увеличивается давление на нижнюю область матки . Расположенная низко плацента испытывает большие нагрузки и постепенно сдвигается вниз, увеличивая риск возникновения плацентарного предлежания или отслоения. Также это может грозить вагинальным кровотечением.
Также это может грозить вагинальным кровотечением.
В лучшем случае ребенок, «выбравший» такое неудачное место для закрепления, будет развиваться, получая недостаточное количество ресурсов. Поскольку в нижней части матки кровообращение не такое активное, как наверху. Худший вариант развития событий — выкидыш.
Поможет бандаж
Если плацента закрепилась низко, врачи советуют постоянно носить бандаж. Он помогает во время сильных нагрузок сохранять стабильное давление в этом органе. Если им пренебрегать, будущую маму может настигнуть беда — начнется сильное кровотечение .
Возможна ли половая жизнь?
Если низкая плацентация не отягощена другими проблемами, например, отсутствует кровотечение, нет отслоения плодных оболочек, то половую жизнь врачи не запрещают. Однако, чтобы предотвратить появление неприятных последствий, при контакте нужно соблюдать определенные ограничения:
- Половой партнер должен проявлять мягкость и осторожность.
- Расположение следует сохранять боковое.

- Обязательно следить за гигиеной.
Что делать при низкой плацентации?
Низкую плацентацию с помощью препаратов не лечат . Врачи за беременной наблюдают и ждут, когда орган поднимется и займет более удачное расположение. Прогноз, как правило, благоприятный. Чаще всего все заканчивается хорошо, поэтому не стоит относиться к диагнозу как к приговору.
Низкое расположение плаценты требует изменений в привычном для беременной режиме. Ей нужно поступать в соответствии с рекомендациями врачей, постоянно следить за своим самочувствием и соблюдать осторожность. Врачи советуют придерживаться следующих правил:
- Не переутомляться, сохранять спокойствие,
- Снизить физические нагрузки,
- Нельзя выполнять резких движений и поднимать руки очень высоко,
- Отказаться от общественного транспорта.
Важно! Нужно помнить следующее правило: любое влагалищное кровотечение требует срочного обращения к врачу. Также нужно ходить на плановые ультразвуковые исследования в указанные сроки беременности.
Таким образом, плацента, расположенная низко, может стать причиной выкидыша . Но если беречь свое здоровье и следовать предписаниям врача, беременность чаще всего имеет благополучный исход.
Женский организм разительно отличается от мужского. Это утверждение общеизвестно, однако далеко не каждый человек представляет себе, насколько сильно они различаются. А ведь в женском организме при необходимости появляются новые органы, а когда необходимость в них отпадает, они исчезают бесследно. Невероятно, правда?
Ситуация, требующая от женщины таких удивительных способностей проста и очевидна – беременность. Этот период характеризуется развитием даже 2 временных органов: желтого тела и плаценты. Правда, появляются они не одновременно, а последовательно.
Оба этих органа имеют огромное значение для развития малыша и сохранения беременности. И, к сожалению, оба они могут иметь различные патологии. Это и отслоение плаценты, и различное количество сосудов на пуповине, и низко расположенная плацента. Последнее, кстати, встречается наиболее часто. Что значит низко расположена плацента? Вопрос сложный, для начала надо понять, что такое плацента.
Последнее, кстати, встречается наиболее часто. Что значит низко расположена плацента? Вопрос сложный, для начала надо понять, что такое плацента.
Еще до начала беременности, в середине менструального цикла, начинает развиваться желтое тело – орган, отвечающий за выработку прогестерона, необходимый для подготовки эндометрия к имплантации оплодотворенной яйцеклетки, а также для самой имплантации и поддержания беременности. Желтое тело образуется на месте фолликулы, выпустившей в маточную трубу созревшую яйцеклетку.
Дальнейшая судьба желтого тела зависит от того, произошло зачатие или нет. Если яйцеклетка не была оплодотворена, то она выходит вместе с кровью во время менструации, а желтое тело постепенно деградирует, то есть, рассасывается. Если же происходит оплодотворение, то желтое тело остается активно еще 4 месяца — до завершения развития плаценты.
А откуда берется плацента и зачем она нужна? Плацента развивается после имплантации плодного яйца. К этому времени оно имеет уже приличный запас клеток, которые после имплантации делятся на 2 части: из одной впоследствии будет развиваться плод, из другой – плодные оболочки и, собственно, плацента.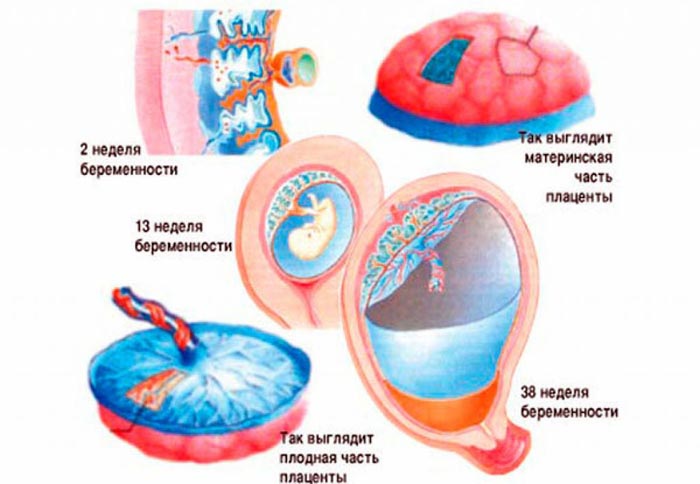 Любопытная деталь: за развитие плаценты и оболочек отвечает мужская часть ДНК плодного яйца.
Любопытная деталь: за развитие плаценты и оболочек отвечает мужская часть ДНК плодного яйца.
Плацента полностью формируется к 16 неделе беременности, однако, вплоть до 36 недели она продолжает расти, так как малышу необходимо все больше кислорода и питательных веществ. Как и любой процесс в организме, развитие плаценты может протекать с нарушениями. Одна из возможных патологий носит название низкая плацентация при беременности.
Кстати, и сам обмен между двумя организмами происходит именно посредством плаценты. Как видите, важность плаценты для сохранения беременности переоценить трудно.
Виды расположения плаценты
Обычно плацента крепится на задней стенке матки ближе к ее дну . Стоит заметить, что матка – сосуд перевернутый, и дно у нее расположено сверху. Это самый оптимальный вариант расположения плаценты. Однако так получается не всегда. В некоторых случаях плацента крепится к передней стенке. Что так же не является патологией.
Низкое расположение плаценты при беременности гораздо опаснее.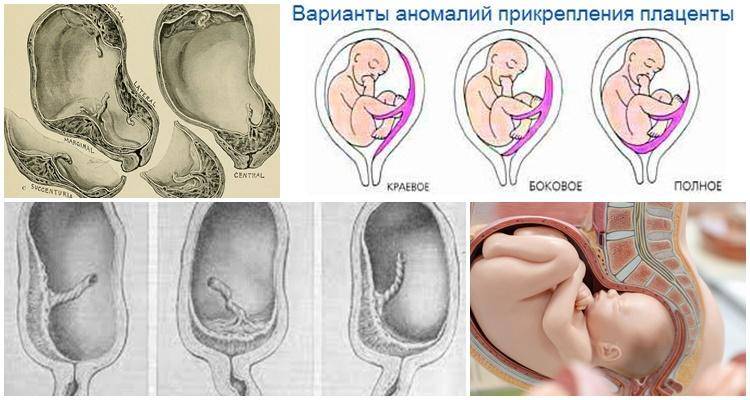 Если плацента расположена низко, она подвергается более сильному давлению со стороны плода, да и при любом внешнем воздействии риск повреждения плаценты или ее отслоения возрастает. Кроме того, на поздних сроках активно двигающийся ребенок тоже может повредить плаценту, или же пережать пуповину.
Если плацента расположена низко, она подвергается более сильному давлению со стороны плода, да и при любом внешнем воздействии риск повреждения плаценты или ее отслоения возрастает. Кроме того, на поздних сроках активно двигающийся ребенок тоже может повредить плаценту, или же пережать пуповину.
Еще один минус низкого расположения плаценты в том, что нижняя часть матки не так хорошо снабжается кровью, как ее дно. Все это чревато гипоксией плода – острой нехваткой кислорода. Низким называется такое расположение плаценты, когда между ее нижним краем и зевом матки менее 6 см.
Если плацента расположена низко, но по задней стенке матки , то скорее всего, ситуация выправится самостоятельно, и плацента мигрирует в более высокое положение. Передняя стенка имеет большую склонность к растяжению, и миграция для нее также характерна, однако направление миграции противоположно: обычно плацента движется наоборот, вниз, к шейке матки.
Еще более сложной и опасной патологией расположения плаценты является ее частичное или полное предлежание. Предлежанием называется такое состояние, когда плацента частично или полностью заслоняет зев матки.
Предлежанием называется такое состояние, когда плацента частично или полностью заслоняет зев матки.
Причины низкого расположения
Низкая плацента при беременности может быть следствием целого ряда причин. Чаще всего – различного рода повреждений слизистого слоя матки . Это могут быть и воспаления, и инфекционные заболевания, и последствия предыдущих абортов и выкидышей, особенно, если имело место выскабливание. Рубцы на матке после кесарева и других гинекологических операции также могут помешать плодному яйцу закрепиться в верхней части матки.
Плацента низко расположена
Причиной низкого расположения плаценты при беременности могут стать и патологии развития матки , в том числе недоразвитости матки или неправильной ее формы. Кроме того, низкая плацента встречается при многоплодной беременности.
Симптомы низкого расположения плаценты
Как правило, низко расположенная плацента не сообщает о себе никакими симптомами. В некоторых случаях могут появляться тянущие боли в нижней части живота или кровотечение .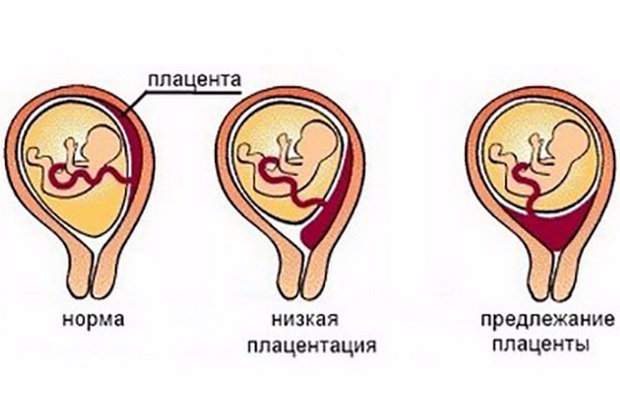 Однако это уже является симптомами отслоения плаценты, а не просто низкой плацентации.
Однако это уже является симптомами отслоения плаценты, а не просто низкой плацентации.
Если плацента располагается не предельно низко к зеву матки, то внешних симптомов может и не быть. В этом случае на 12 неделе низкая плацентация определяется на плановом УЗИ .
Чем опасна низкая плацентация при беременности?
Как и любая патология, низкая плацентация имеет целый ряд возможных, но вовсе не обязательных последствий. Чем опасна низкая плацентация у беременных? Чтобы ответить на этот вопрос, нужно снова углубиться в физиологию.
Во-первых, плод со временем растет и все сильнее давит на нижнюю часть матки. Если плацента расположена низко, и также подвергается избыточному давлению со стороны ребенка. Это может привести к отслоению плаценты или вагинальному кровотечению, и, как следствие, возникает риск выкидыша. Кроме того, кровоснабжение нижней части матки значительно хуже, чем в ее верхней части. В связи с этим плод может недополучать кислорода и питательных веществ.
Чем грозит низкая плацентация теперь понятно. Как же дело обстоит с предлежанием плаценты? Все перечисленное выше характерно и для него. Однако стоит учитывать, что в этом случае плацента находится в самом нижнем положении и испытывает гораздо более сильное давление, в связи с этим все риски низкой плацентации усиливаются.
Лечение и профилактика низкой плацентации
Что делать, если у вас плацента низко расположена? Рекомендации довольно просты. Прежде всего, не надо лишний раз волноваться. В большинстве своем, женщины с этой патологией без проблем вынашивают ребенка и рожают его самостоятельно. Для этого обычно достаточно выслушать врача и выполнять все, что он скажет. Ну а лишнее волнение вряд ли положительно скажется на беременности.
К сожалению, медикаментозное лечение низкой плацентации при беременности невозможно. В большинстве случаев можно лишь ждать, что плацента сама займет более подходящее место. Это не только возможно, но и наиболее вероятно.
Матка постоянно растет, что и способствует изменению положения. Так что, если женщине ставят диагноз «низкая плацентация» на 20-22 или даже на 32 неделе, это еще не приговор. Считается, что до 36 недели положение плаценты вполне может измениться.
Заведите привычку подкладывать под ноги подушку , когда ложитесь. И, конечно же, не пропускайте плановые посещения врача, а если гинеколог посоветует лечь на сохранение, не пренебрегайте этим советом.
А что можно сделать для предотвращения низкого расположения плаценты? Прежде всего, нужно избегать абортов и выкидышей. Кроме того, очень важно своевременно и еще до беременности пролечить все инфекционные и воспалительные процессы. Конструктивные особенности матки, к сожалению, исправить не в наших силах.
Секс
Секс при низкой плацентации противопоказан, а также придется избегать чрезмерных физических нагрузок. Нельзя будет бегать, прыгать, тяжести поднимать. Причины отказа от половой жизни понятны не всем, а ведь все довольно просто. Плацента при этой патологии находится очень близко к шейке матки, иногда в 2-3 см, а ритмичные толчки, напряжение, сокращение матки во время оргазма могут стать причиной отслоения плаценты. То же самое касается и физических нагрузок.
Плацента при этой патологии находится очень близко к шейке матки, иногда в 2-3 см, а ритмичные толчки, напряжение, сокращение матки во время оргазма могут стать причиной отслоения плаценты. То же самое касается и физических нагрузок.
Роды при низкой плацентации
Чем опасна низкая плацентация во время беременности понятно, а чем это грозит во время родов? Все зависит от конкретного местоположения плаценты. В большинстве случаев, роды при низкой плацентации проходят естественным путем .
В период беременности у будущей мамы могут возникать какие-либо проблемы: боли внизу живота, токсикоз, головокружение, отёчность…. Кроме того, многие беременные сталкиваются с таким диагнозом, как низкая плацентация (НП).
Низкая плацентация — что это?
Плацента – орган, который образуется в организме женщины на время беременности. При помощи данного органа, ребёнок получает все необходимые для своего нормального существования питательные вещества: витамины, жиры, белки и углеводы. Плацента – связь матери и ребёнка, посредством которой осуществляется защита плода от инфекций, снабжение его кислородом и питанием.
Плацента – связь матери и ребёнка, посредством которой осуществляется защита плода от инфекций, снабжение его кислородом и питанием.
НП – неправильное расположение плаценты. Плацента располагается очень близко к внутреннему краю зева матки. Обычно такой диагноз ставится, когда нижний край плаценты располагается на расстоянии 5-6 сантиметров от выхода из матки (внутреннего зева матки).
Причины, из-за которых опускается плацента
Причинами НП могут быть следующие нарушения в организме будущей мамы:
- Проблемы, связанные с нарушениями эндометрия (слизистого слоя). Такие нарушения могут стать следствием предыдущих абортов, кесаревых сечений, каких-либо инфекционных маточных заболеваний и воспалений женской половой системы.
- Многоплодная беременность.
- Миома матки.
- Недоразвитие матки.
Симптомы низкой плацентации достаточно неприятны, поэтому диагностировать заболевание можно в самом его начале. К этим симптомам относятся:
- кровянистые выделения, которые не сопровождаются никакими болями;
- кровотечение;
- отслойка плаценты;
- сильные тянущие боли внизу живота.

Также бывает и такое, когда симптомы отсутствуют. В таком случае, о наличии НП можно узнать по УЗИ.
Если вас стали беспокоить боли внизу живота, то необходимо успокоиться и лечь, положив ноги кверху. Когда боли уменьшаться – сходите к врачу и настоятельно попросите сделать УЗИ-диагностику. При кровотечениях вызывайте скорую помощь, или, если есть возможность, пусть вас отвезут на машине.
Помните, сильные крови могут угрожать не только беременности, но и вашей жизни.
Прежде всего, если вам поставили диагноз – НП, не волнуйтесь. Это совсем не значит, что вы потеряете ребёнка, или вам придётся делать кесарево. Бывает такое, что НП – временное явление, которое проходит само по себе.
Однако вы должны знать, что при НП могут возникнуть некоторые осложнения:
- Понижение артериального давления.
- Гестоз (поздний токсикоз).
- Кровотечение.
- Небольшая отслойка плаценты, при этом ребёнок недополучает в полном объёме того, что ему нужно.

- Риск преждевременных родов.
- Выкидыш.
- Отслоение плаценты, которое может повлечь за собой необходимость прерывания беременности.
- Необходимость родоразрешения при помощи кесарева сечения (в 38 недель). Такая необходимость возникает в тех случаях, когда НП сопровождается предлежанием плода (нет выхода из матки).
Беременным женщинам, которые столкнулись с диагнозом низкая плацентация, важно знать о том, что такое миграция плаценты.
Миграция плаценты – это её способность перемещаться по стенке матки вверх. То есть, к концу беременности плацента может оказаться на нормальном уровне. Но данной способностью плацента может «воспользоваться» лишь до 7 месяцев беременности. В 7 месяцев плацента занимает такое положение, которое уже не сдвинется. Исходя из этого, до 3-го триместра, волноваться по поводу данного диагноза особо не стоит. Просто нужно запастись терпением и ждать.
Если же, НП у вас выявили на более поздних сроках беременности, то лечение будет необходимо. Лечение НП представляет собой не совсем то, о чём вы думаете. Всё лечение сводится к покою и бережному отношению к себе и будущему малышу. При НП на поздних сроках необходимо:
Лечение НП представляет собой не совсем то, о чём вы думаете. Всё лечение сводится к покою и бережному отношению к себе и будущему малышу. При НП на поздних сроках необходимо:
- Отказаться от половой жизни.
- Вести спокойный размеренный образ жизни: не прыгать, не перенапрягаться, не носить тяжести.
- Нужно чаще отдыхать и лежать, подняв ноги кверху (подложите подушку под них).
- При каждых кровотечениях и сильных болях нужно обращаться к врачу.
- Если будет необходимо, ложитесь на сохранение.
Берегите себя, ведите здоровый образ жизни, не нервничайте по пустякам – и всё у вас получится!
Лёгкого вам родоразрешения!
Низкая плацентация — симптомы и лечение, советы врачей
-
1
Плацента: строение, функции, расположение.
-
2
Что такое низкая плацентация.
-
3
Миграция плаценты.

-
4
Причины низкой плацентация.
-
5
Чем опасна низкая плацентация при беременности.
-
6
Симптомы низкой плацентации.
-
7
Рекомендации при низкой плацентации.
-
8
Методы лечения.
-
9
Особенности родов при низкой плацентации.
-
10
Профилактика.
Плацента — это развивающийся в полости матки во время беременности орган, осуществляющий связь между организмом матери и плодом. Основной частью плаценты являются особые ворсины, которые разветвляются в ней и формируются с начала беременности. Внутри ворсин циркулирует кровь малыша, а снаружи ворсины активно омываются поступающей от матери кровью. То есть плацента сочетает в себе сразу две системы кровообращения — материнскую со стороны матки и плодовую со стороны околоплодных оболочек и малыша, но не позволяет смешиваться крови матери и будущего ребенка.
То есть плацента сочетает в себе сразу две системы кровообращения — материнскую со стороны матки и плодовую со стороны околоплодных оболочек и малыша, но не позволяет смешиваться крови матери и будущего ребенка.
Функции плаценты:
- Газообменная: кислород из крови матери проникает в кровь плода, а в обратном направлении транспортируется углекислый газ.
- Трофическая и выделительная: через плаценту плод получает воду, электролиты, питательные и минеральные вещества, витамины, также плацента участвует в удалении метаболитов.
- Гормональная: плацента работает как эндокринная железа, она производит гормоны, важные для вынашивания ребенка и для налаживания лактации. В ней образуются хорионический гонадотропин, плацентарный лактоген, пролактин, прогестерон, эстрогены, также плацента способна секретировать тестостерон, серотонин, релаксин и другие гормоны.
-
Защитная: плацента обладает иммунными свойствами, играет роль в регуляции и развитии иммунной системы матери и плода.
 В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребенка. Плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов.
В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребенка. Плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов.
В норме плацента прикрепляется на передней или задней стенке матки ближе к ее дну (дно матки находится вверху) — в этом месте много кровеносных сосудов, поэтому создаются наиболее благоприятные условия для прикрепления плаценты и становления маточно-плацентарного кровотока. Существует ряд факторов, которые препятствуют нормальному расположению плаценты в полости матки, это могут быть миомы матки, опухоли стенки матки, пороки ее развития, множество беременностей в прошлом, воспалительные процессы в матке, аборты. В этих случаях может происходить низкое прикрепление плаценты.
Низкая плацентация — это расположение плаценты ближе, чем на 5,5 — 6 см от внутреннего зева матки. Это далеко не редкое состояние, но паниковать не стоит, так как, если данный диагноз поставлен до 30 — 34 недели беременности, он не является окончательным.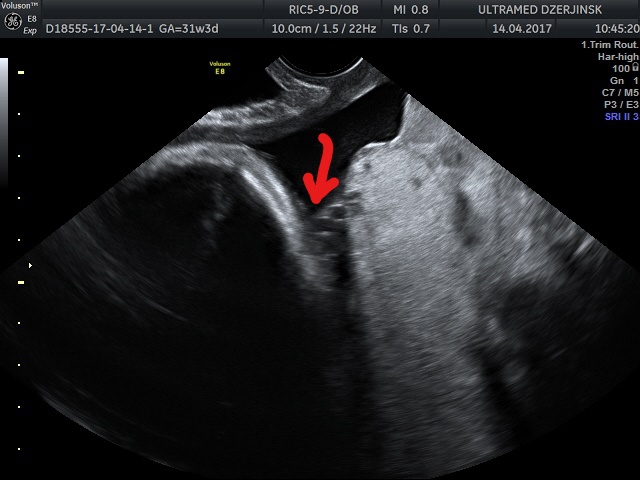 Плацента может передвигаться, мигрировать, стенки матки растягиваются неравномерно, и есть очень большая вероятность, что к 34 неделе плацента будет выше, чем 5 — 6 см от внутреннего зева матки. Но стоит помнить, что, если диагноз был поставлен даже на ранних сроках, беременная женщина должна соблюдать определенные рекомендации по образу жизни и регулярно обследоваться.
Плацента может передвигаться, мигрировать, стенки матки растягиваются неравномерно, и есть очень большая вероятность, что к 34 неделе плацента будет выше, чем 5 — 6 см от внутреннего зева матки. Но стоит помнить, что, если диагноз был поставлен даже на ранних сроках, беременная женщина должна соблюдать определенные рекомендации по образу жизни и регулярно обследоваться.
Миграция плаценты
В течении беременности плацента немного меняет свою толщину и общий объем, что приводит к изменению ее вида и локализации. Низкое расположение плаценты часто выявляют в ранние сроки, но по мере роста плода и увеличения размеров матки, она растет, поднимаясь ближе ко дну матки. Как правило, ближе к моменту родов, детское место занимает правильное положение. Чаще всего так происходит при прикреплении плаценты по задней стенке.
При расположении плаценты по передней стенке может произойти миграция плаценты вниз. Это происходит за счет того, что передняя стенка растяжима сильнее, и если задняя тянется в направлении от шейки вверх, ко дну, то передняя стенка — и от центра, и в стороны, и ко дну и к шейке матки.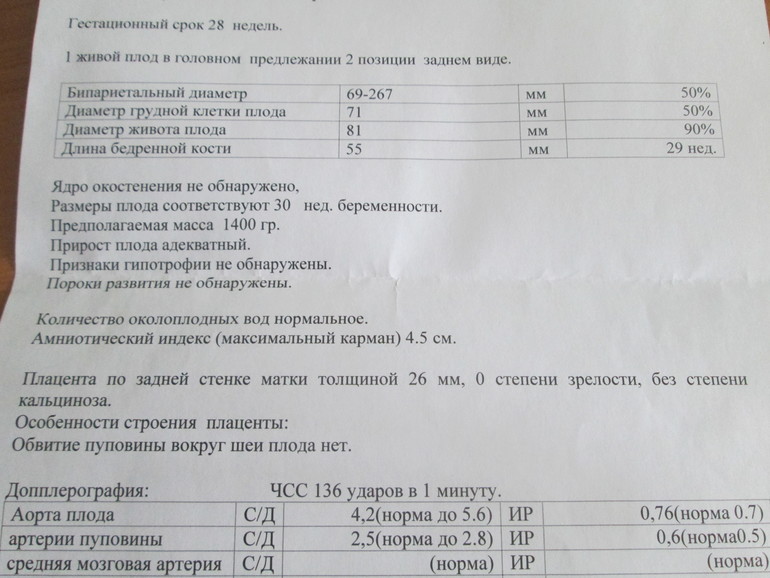 Именно поэтому возможно, что плацента останется близко к шейке матки, при этом не исключено формирование как низкой плацентации, так и предлежания плаценты.
Именно поэтому возможно, что плацента останется близко к шейке матки, при этом не исключено формирование как низкой плацентации, так и предлежания плаценты.
Причины низкой плацентации:
- воспалительные процессы стенок матки;
- инфекционные поражения стенок матки;
- последствия выкидышей и абортов;
- выскабливания матки;
- рубцы после кесарева сечения;
- швы после операций;
- миома матки;
- недоразвитие матки, двурогая, седловидная матка, инфантильная матка;
- многоплодная беременность;
- возраст мамы старше 30 — 35 лет.
Чем опасна низкая плацентация при беременности
В первую очередь необходимо разобраться в каких случаях нет причин для беспокойства
-
Если плацента расположена низко при первом УЗИ на сроках в 12-16 недель, то повода для волнения нет.
 Скорее всего, по мере роста матки плацента изменит свое положение и поднимется вверх. При этом процесс вынашивания плода не нарушается, роды проходят самостоятельно без осложнений.
Скорее всего, по мере роста матки плацента изменит свое положение и поднимется вверх. При этом процесс вынашивания плода не нарушается, роды проходят самостоятельно без осложнений. - Если низкая плацентация выявлена в сроки более 20-ти недель, также не стоит переживать, именно с этого периода начнется активный рост плода и процесс миграции плаценты вверх пойдет активнее.
- Если низкая плацентация выявлена после 30-ти недель, понадобится дополнительный контроль, но также не стоит слишком переживать, так как плацента может мигрировать до 34 — 36 недель включительно, а при низкой плацентации возможны естественные роды без осложнений.
Но, к сожалению, начиная со второго триместра беременности, не исключено развитие осложнений, что связано с увеличением массы плода и повышением давление на эмбриональный орган. К таким осложнениям относятся:
- анемия у беременной, к которой могут привести частые кровотечения;
- при сдавливании сосудов наступает ухудшение кровотока, что грозит гипоксией и задержкой развития плода;
- недостаточное пространство для плода в матке приводит к неправильному предлежанию плода;
- отслойка плаценты может привести к нарушению кровообращения у плода;
- низко расположенный плацентарный орган мешает опущению головки малыша в малый таз, что приведет к затруднению естественных родов;
- во время схваток плацента может сместиться и перекрыть родовые пути, что сделает естественные роды невозможными и придется срочно проводить кесарево сечение;
-
при необходимости кесарева сечения низкая плацентация по передней стенке матки затрудняет проведение операции и приводит к большой кровопотере.

Но в любом случае, даже при постановке данного диагноза на поздних сроках беременности, паниковать не стоит, так как в 90% случаев такая беременность благополучно заканчивается рождением здорового малыша, в 60% получается рожать самостоятельно, в 40% — с помощью кесарева сечения.
Симптомы низкой плацентации
Как правило, на ранних сроках беременности низкая плацентация протекает бессимптомно, обнаружить патологию можно только на 12 — 13 неделе при ультразвуковом исследовании. Чем ниже плацента расположена к выходу из матки, тем сильнее будут проявляться признаки низкой плацентации:
- боли внизу живота, имеющие тянущий характер;
- небольшие кровянистые выделения после сильных физических нагрузок;
- боль в пояснице и внизу живота при отслойке.
У 20% беременных при низкой плацентации также могут наблюдаться:
- головная боль или головокружение;
- пониженное давление;
- тошнота и рвота;
-
отеки.

Чем раньше будет диагностирована низкая плацентация, тем меньше риск развития опасных осложнений, именно поэтому на раннем сроке обязательно следует посещать гинеколога. Низкую плацентацию на ранних сроках беременности диагностируют почти у 80% женщин, но после 30 недель у большинства беременных эмбриональный орган поднимается.
Рекомендации при низкой плацентации
Категорически противопоказаны:
- резкие движения;
- чрезмерные физические нагрузки;
- вагинальные процедуры;
- поднятие тяжестей;
- стрессы и переутомления.
Рекомендуется:
- в положении сидя и лежа придавать ногам возвышенное положение, это улучшает кровообращение в области плаценты и способствует ее подъему;
-
не сидеть со скрещенными ногами, так как подобная поза препятствует нормальному кровообращению.

- ложиться и вставать аккуратно, без рывков;
- при появлении первых же признаков кровомазания необходимо обратиться к врачу, при появлении кровотечения — вызвать скорую помощь.
Секс при низкой плацентации возможен только при отсутствии явных симптомов и противопоказаний (отслоение плацентарного органа, боль, кровотечение).
При занятии с партнером сексом важно соблюдать элементарные меры предосторожности:
- соблюдение гигиены, обязательно перед началом интимной близости посетить ванную комнату;
- не делать резких движений, сильные толчки могут навредить, поэтому фрикции необходимо совершать мягко, проникновение неглубокое.
- выбор позиции также важен, давление на матку будет меньше, если женщина будет лежать на боку.
-
при угрозе прерывания беременности половые контакты противопоказаны, в этот период даже мастурбация и анальный секс могут вызвать серьезные осложнения из-за сокращения матки при оргазме, что приведет к отслоению плаценты.

Методы лечения низкой плацентации
Медикаментозного лечения данного заболевания нет. По статистике 8 — 9 из 10 случаев плацентарный орган самостоятельно занимает правильную позицию, так как матка растет. Поэтому диагноз, поставленный на 20 — 22 неделе или 32 неделе беременности, считать критичным не стоит. До 34 — 36 недели положение плаценты меняется, это означает, что есть возможность полного исчезновения патологии, необходимо только выполнять все рекомендации врача. На протяжении всей беременности при низком расположении плаценты важно наблюдаться у специалиста и регулярно проходить ультразвуковое исследование. При кровотечении и сильном болевом синдроме необходимо срочно вызывать скорую помощь.
Особенности родов при низкой плацентации
Если при низкой плацентации беременность проходила под контролем врачей и выполнялись все рекомендации, то, как правило, естественное родоразрешение проходит без осложнений и заканчивается благополучно.
На течение родов влияет несколько факторов:
- место крепления плаценты;
- характер протекания беременности;
- возникновение осложнений в период вынашивания;
- сопутствующие патологии.
Если плацента не перекрывает маточный зев, то, как правило, проводится прокалывание околоплодного пузыря, в результате чего малыш головкой прижимает плаценту к маточной стенке, не давая ей отслоиться. Кесарево сечение показано в случае отслойки, плацентарного предлежания или неправильного положения плода.
Профилактика
До беременности необходимо избегать инфекций, воспалительных процессов, абортов. В целях профилактики во время беременности следует уделить внимание питанию будущей мамы, увеличить количество поступающих в организм витаминов и минералов, в особенности полезны кальций, магний и железо. Необходимо больше отдыхать и гулять на свежем воздухе. Во время отдыха рекомендуется ноги располагать чуть выше, подкладывая подушку или валик, это обеспечит активизацию кровообращения в плаценте, что поспособствует перемещению ее вверх.
Во время отдыха рекомендуется ноги располагать чуть выше, подкладывая подушку или валик, это обеспечит активизацию кровообращения в плаценте, что поспособствует перемещению ее вверх.
Самое главное — при постановке диагноза низкой плацентации не следует впадать в панику, так как, скорее всего, плацента поднимется, а, если нет, то при выполнении всех рекомендаций беременность заканчивается благополучно и рождается здоровый малыш даже при низком расположении плаценты.
Низкая плацентация при беременности | Trioda
Приблизительно в 15% случаев оплодотворенная яйцеклетка прикрепляется к нижней стороне матки. Становясь больше в размерах, она способна перекрыть родовой путь ребёнка. Диагноз «низкая плацентация» ставится в том случае, если нижний край расположен меньше чем на 6 см от зева матки.
Среди причин низкой плацентации врачи не могут назвать какую-то одну конкретную. Но, как правило, наиболее распространенными причинами являются сосудистые заболевания, воспаления, инфекции, расстройства матки, предшествующие аборты.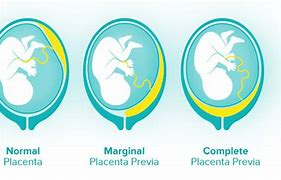
Диагноз может быть поставлен после проведения ультразвукового исследования беременной на любом сроке.
Низкая плацентация при беременности сопровождается следующими противопоказаниями:
- любые физические нагрузки;
- чрезмерное утомление, стрессы, нервные напряжения;
- половой акт;
- передвижение в общественном транспорте из-за возможности резких движений;
- подъем рук вверх, особенно резкий.
Кроме того, необходимо внимательно и постоянно следить за выделениями. В том случае если будет замечена кровь, нужно обратиться к врачу, возможно, за госпитализацией.
Так как со временем беременности матка увеличивается в размерах, начинается миграция плаценты и проблема низкой плацентации может уйти сама собой. То есть возникая во второй триместр беременности, диагноз может измениться к лучшему в период третьего триместра. По статистике 90% случаев низкой плацентации бесследно проходят без каких бы то ни было осложнений и последствий.
Процесс родов при диагнозе «низкая плацентация»
Роды проходят абсолютно нормально, если расстояние между плацентой и шейкой матки превышает 6 сантиметров. Даже при немного меньшем расстоянии особого риска не существует. Если же низкое расположение плаценты доктор посчитает нежелательным, то при родах прокалывается плодный пузырь. После этого плацента фиксируется головкой малыша. Однако процесс родов в таком случае требует более опытных специалистов и пристального наблюдения.
При неправильном расположении плода (ножками вперед), врачи во избежание осложнений сделают кесарево сечение. При низкой плацентации может возникнуть проблема полного закрытия выхода из матки. В этом случае кесарево сечение на тридцать восьмой недели беременности.
Предлежание плаценты: признаки и лечение
Предлежание плаценты — осложнение, которое встречается у беременных женщин довольно редко. При предлежании плаценты место прикрепления плаценты расположено очень низко.
Плацента — это орган, по которому к плоду поступают кислород и питательные вещества, а от него «возвращаются» углекислый газ и продукты обмена. В этой статье мы подробно рассказали о вынашивании беременности с низким расположением плаценты.
Что такое предлежание плаценты?
При нормальном развитии беременности плацента обычно располагается в верхней части матки или на ее стенках. Предлежание плаценты — редкий случай, когда плацента, наоборот, находится в нижних отделах матки, частично или полностью перекрывая внутренний зев шейки матки. Предлежание плаценты может спровоцировать сильное кровотечение не только при родах, но и во время самой беременности.
У многих женщин, которым ставят данный диагноз на ранних сроках, плацента с течением беременности принимает «нормальное положение», особенно в случае частичного предлежания, когда она не целиком перекрывает вход в шейку матки. В случае же полного предлежания плаценты, когда вход перекрыт полностью, шансы, что положение плаценты изменится до родов, малы.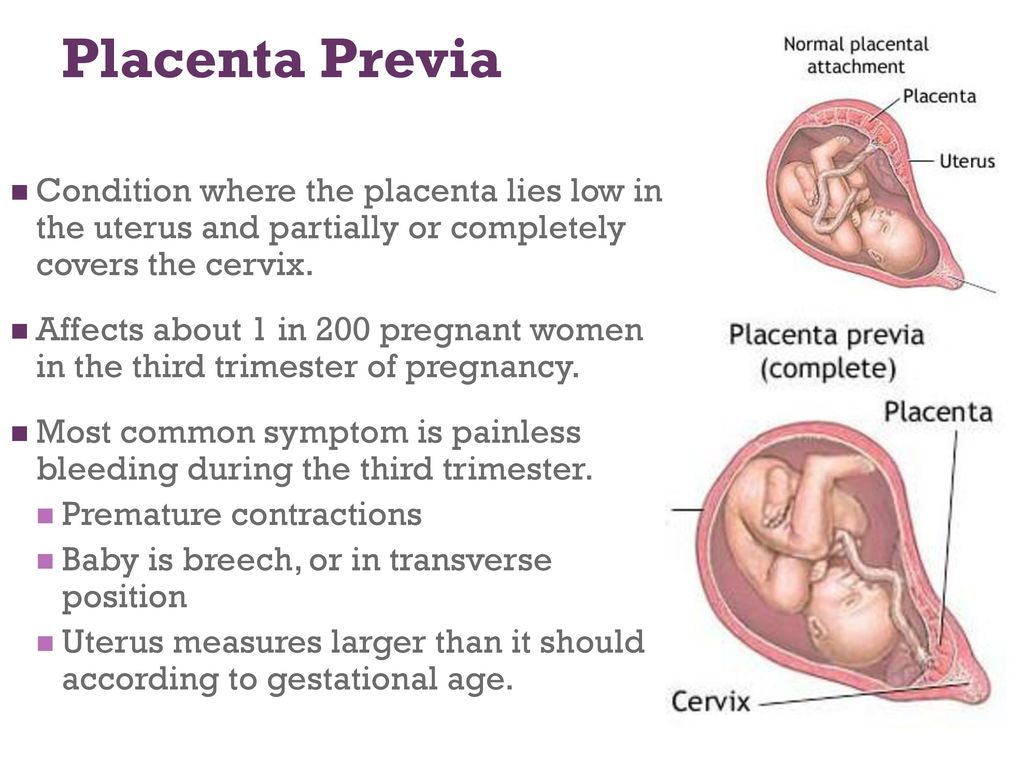
Каковы симптомы предлежания плаценты?
Наиболее частые проявления предлежания плаценты — это безболезненные вагинальные кровотечения во второй половине беременности. Если же вы заметили их во втором или третьем триместре беременности или чувствуете схватки, обратитесь к своему врачу. Если кровотечение сильное, срочно обращайтесь за неотложной медицинской помощью.
Какие могут быть причины предлежания плаценты?
Причины предлежания плаценты неизвестны, но среди возможных факторов риска врачи выделяют следующие:
Повторные беременности.
Эндометриоз.
Рубец на матке после операции (рубцовая ткань) (кесарево сечение, удаление миомы матки).
Предлежание плаценты в прошлых беременностях.
Многоплодная беременность.
Изменения в слизистой оболочке матки, например, на фоне перенесенных воспалительных заболеваний, частых родов или абортов, вследствие чего нарушается процесс прикрепления плаценты.

Какие могут быть осложнения?
При предлежании плаценты женщине потребуется постоянное наблюдение врача, чтобы минимизировать риск осложнений. К возможным осложнениям при предлежании плаценты относятся:
Сильное кровотечение. Оно может произойти либо во время схваток и родов, либо уже после родов.
Преждевременные роды. Кровотечение может быть показанием к экстренному кесареву сечению даже при недоношенной беременности.
Как узнать, что у меня предлежание плаценты?
Низкое расположение плаценты врач выявит с помощью ультразвукового исследования, которое назначается перед проведением пренатального скрининга во втором триместре беременности. Чтобы подтвердить диагноз или уточнить необходимые детали, ваш врач может назначить трансвагинальное УЗИ, когда во влагалище вводится специальный датчик. Если врач замечает какие-либо признаки предлежания плаценты или предполагает их появление в будущем, он, вероятно, назначит дополнительное УЗИ, чтобы определить точное местоположение плаценты и оценить, сможет ли она принять «нормальное положение» с течением беременности.
Если у вас сильное кровотечение во время беременности, немедленно обратитесь к врачу или в медицинское учреждение.
Если врач замечает какие-либо признаки предлежания плаценты или предполагает их появление в будущем, он, вероятно, назначит дополнительное УЗИ, чтобы определить точное местоположение плаценты и оценить, сможет ли она принять «нормальное положение» с течением беременности.
Если у вас сильное кровотечение во время беременности, немедленно обратитесь к врачу или в медицинское учреждение.
Что может сделать мой врач, если у меня предлежание плаценты?
Предлежание плаценты встречается не так часто. А степень осложнений зависит от того, насколько здоровы вы и ваш малыш, на каком сроке вы находитесь, как расположена плацента и сильно ли она закрывает внутренний зев шейки матки . Ваш врач по мере развития беременности будет следить за тем, как изменяется положение плаценты. Если предлежание сохраняется, его задача — обезопасить вынашивание до срока, когда ребенок сможет родиться максимально доношенным.
Если предлежание плаценты сохраняется и на поздних сроках, чаще всего показано кесарево сечение. Если плацента находится в низком положении, но не закрывает вход в шейку матки, можно обсудить с врачом варианты родоразрешения.
Если плацента находится в низком положении, но не закрывает вход в шейку матки, можно обсудить с врачом варианты родоразрешения.
Самое важное для будущей мамы — это заботиться о себе: побольше отдыхать и избегать любых действий, которые могут вызвать кровотечения, например, физических нагрузок.
Не стоит излишне тревожиться о предлежании плаценты. Даже если врач поставит вам такой диагноз или у вас проявятся признаки предлежания плаценты, велик шанс, что плацента самостоятельно изменит положение. Если же нет, то врачи найдут способ обеспечить вашу с ребенком безопасность и здоровье.
Placenta praevia (низко расположенная плацента) — HSE.ie
Предлежание плаценты — это осложнение, которое может возникнуть во время беременности. Она также известна как «низкорасположенная плацента». Это не распространено.
Предлежание плаценты возникает, когда плацента (послед) частично или полностью блокирует шейку матки (шейку матки). Это может привести к сильному кровотечению во время беременности или во время родов.
Это может привести к сильному кровотечению во время беременности или во время родов.
Если у вас предлежание плаценты, ваш ребенок, вероятно, родится с помощью кесарева сечения.Вам также необходимо проявлять особую осторожность во время беременности.
Важный
Немедленно свяжитесь с родильным отделением или больницей, если вам сказали, что у вас предлежание плаценты и есть:
- любое вагинальное кровотечение
- боль в животе
- схватки
Положение плаценты будет записано при ультразвуковом сканировании примерно на 18–22 неделе беременности.Если у вас низко расположенная плацента, она будет диагностирована на этом этапе.
У 9 из каждых 10 женщин низко расположенная плацента перемещается в матку и не влияет на них во время родов. У них будет нормальная плацента к моменту последующего сканирования в 3-м триместре.
Если плацента все еще находится низко в 3-м триместре, это называется предлежанием плаценты. На этой стадии от предлежания плаценты страдает 1 из 200 женщин.
На этой стадии от предлежания плаценты страдает 1 из 200 женщин.
Некоторым женщинам также может быть назначено сканирование для проверки предлежания плаценты, если у них появляются признаки и симптомы на более поздних сроках беременности.Эти сканы будут смотреть на расстояние плаценты от входа в шейку матки.
Признаки и симптомы предлежания плацентыПредлежание плаценты может не вызывать у вас никаких симптомов. Но если у вас есть симптомы или признаки, они обычно включают:
- вагинальное кровотечение во втором или третьем триместре или после полового акта. У вас обычно нет боли при этом кровотечении, но оно может быть сильным. Это может подвергнуть вашего ребенка риску.
- ваш ребенок лежит в необычном положении, например, в ягодичном предлежании или на боку поперек матки (поперечное положение)
Важный
Немедленно обратитесь к своему врачу общей практики, акушерке или акушеру, если у вас возникло кровотечение во время беременности.
Если у вас предлежание плаценты, вам может потребоваться дополнительная осторожность во время беременности и родов.
Вам могут порекомендовать:
- пройти дополнительное УЗИ, чтобы увидеть, не поднялась ли ваша плацента
- избегать секса, чтобы предотвратить кровотечение
- принимать препараты железа — это снижает риск развития анемии и повышайте уровень железа
На 34-й неделе беременности вам может потребоваться лечь в больницу до родов.Это делается для того, чтобы вас могли немедленно лечить, если вы истекаете кровью.
Вам также могут делать инъекции стероидов. Это нужно для того, чтобы помочь развитию легких вашего ребенка на тот случай, если ему придется родить раньше срока.
Переливание крови Вам может потребоваться переливание крови, если у вас сильное кровотечение во время беременности или родов.
Если вы чувствуете, что никогда не согласитесь на переливание крови, сообщите об этом своему акушеру, акушерке и партнеру по родам на ранних сроках беременности.
CaesaRean РождениеВозможно, вам может понадобиться кесаревая секция, если:
- Ваша плацента блокирует выход вашего ребенка через рождение Canal
- Вы или ваш ребенок подвергаются риску
ваш ребенок должен родиться преждевременно, ему может потребоваться дополнительный уход после рождения. Возможно, вашего ребенка придется перевести в другую больницу, где есть условия для ухода за недоношенными детьми.
Этот проект получил финансирование от Интеграционного фонда Sláintecare правительства Ирландии в 2019 году в соответствии с Соглашением о гранте № 123.Placenta praevia – низко расположенная плацента
Повлияет ли это на ребенка или роды? Вот информация, которая вам понадобится, если вам сказали, что у вас может быть низкое расположение плаценты или предлежание плаценты.
Какова вообще роль плаценты?
Во время беременности плацента развивается вместе с ребенком, чтобы обеспечить его питательными веществами и кислородом. Он прикрепляется к стенке матки, соединяя вашего ребенка с вашей кровеносной системой.После рождения ребенка выходит плацента, поэтому ее также называют последом (RCOG, 2018a).
Что такое низкорасположенная плацента?
Когда плацента прикрепляется низко в матке, вы услышите, как люди называют это низко расположенной плацентой. Обычно их обнаруживают на обычном 20-недельном УЗИ.
По мере того, как матка растет вверх, плацента, вероятно, отходит от шейки матки. Ваша акушерка проверит это во время дополнительного сканирования в 32 недели (RCOG, 2018a).Если это сканирование обнаружит, что ваша плацента все еще низко расположена, вам сделают еще одно сканирование в 36 недель (RCOG, 2018a).
При этом сканировании, если плацента сместилась на 2 см или более от внутренней части шейки матки, вы можете выбрать вагинальные роды (RCOG, 2018a).
Если нет, то это определяется как предлежание плаценты или предлежание плаценты. Только у одной из 10 женщин с низким расположением плаценты развивается предлежание плаценты (RCOG, 2018a).
Итак, что такое предлежание плаценты?
Когда плацента покрывает часть или всю шейку матки в последние месяцы беременности, это называется предлежанием плаценты.Это происходит примерно в одной из 200 беременностей (Sekiguchi et al, 2013).
Предлежание плаценты может быть большим или малым: большое предлежание плаценты покрывает всю шейку матки, а незначительное предлежание плаценты — только ее часть (RCOG, 2018b). Вы также услышите, как врачи и акушерки называют это «передним» или «задним» предлежанием плаценты. Это зависит от того, расположен ли он на передней (передней) или задней (задней) стенке матки (Jang et al, 2011).
Каковы риски предлежания плаценты?
При предлежании плаценты есть вероятность кровотечения во второй половине беременности. Это потому, что плацента находится в нижней части матки, которая растягивается по мере роста вашего ребенка (RCOG, 2018a).
Это потому, что плацента находится в нижней части матки, которая растягивается по мере роста вашего ребенка (RCOG, 2018a).
Растяжение вызывает напряжение в соединении между плацентой и стенкой матки. Кровотечение может быть обильным и в редких случаях опасным для вашего ребенка.
Вероятность кровотечения выше, если плацента находится на передней стенке матки (Jang et al, 2011).
Когда плацента блокирует выход ребенка, вам порекомендуют кесарево сечение.Это обеспечит безопасное рождение ребенка (RCOG, 2010, 2018a).
Существует также более высокая вероятность рождения ребенка преждевременно (до 37 недель) и в плохом состоянии в результате предлежания плаценты (Sekiguchi et al, 2013).
Как поставить диагноз предлежания плаценты?
УЗИ обычно позволяет определить наличие предлежания плаценты (Bhinde et al, 2003). Но если ваше УЗИ нечеткое, МРТ может показать, подвержены ли вы более высокому риску этого заболевания (RCOG, 2018b).
Вас также могут заподозрить в предлежании плаценты, если у вас возникнет кровотечение во второй половине беременности (RCOG, 2018a). Кровотечение не связано с болью и обычно возникает после полового акта.
Кровотечение не связано с болью и обычно возникает после полового акта.
Иногда можно заподозрить предлежание плаценты на более поздних сроках беременности. Это может произойти, если ребенок находится в необычном положении, например, снизу вперед (ягодичное предлежание) или лежит поперек матки (поперечно) (RCOG, 2018a).
Какое лечение вы будете получать, если у вас предлежание плаценты?
«У женщин с предлежанием плаценты высока вероятность преждевременных родов и значительного кровотечения (RCOG, 2018a).Таким образом, уход будет соответствовать вашим потребностям (RCOG, 2018b)».
Если это вы и у вас кровотечение, схватки или боль, обязательно свяжитесь с больницей и немедленно отправляйтесь туда. Убедитесь, что с вами тоже кто-то есть (RCOG 2018a, 2018b).
Каковы причины предлежания плаценты?
Вероятность предлежания плаценты выше, если вы:
- старше 35 лет
- прошли лечение от бесплодия, особенно ЭКО
- перенесли операцию на матке или имеют аномалии матки, такие как миомы
- ждут более одного ребенка
- ранее имели кесарево сечение
- имели предыдущий аборт
- курят во время беременности
- употребляют кокаин во время беременности
- ждут мальчика.

(Фаиз и Анант, 2003; Лаугон и др., 2005; RCOG, 2018a)
Что еще нужно учитывать, если у меня предлежание плаценты?
Если у вас подтверждено предлежание плаценты, вам будет рекомендовано избегать проникающего секса во время беременности. Это особенно верно, если у вас было кровотечение после секса (Polomeno, 2000; Read, 2004; Allen and Fountain, 2007). Вам также предложат осмотр с помощью зеркала, чтобы увидеть место и объем кровотечения. Ешьте много железа, чтобы снизить риск анемии (RCOG, 2018a).
Последняя проверка этой страницы в мае 2018 г.Дополнительная информация
Наша линия поддержки предлагает практическую и эмоциональную поддержку при кормлении вашего ребенка и общие вопросы для родителей, членов и волонтеров: 0300 330 0700.
Мы также предлагаем дородовые курсы, которые являются отличным способом узнать больше о родах, родах и жизни с новорожденным.
Бхинде А. , Префумо Ф., Мур Дж., Холлис Б., Тилаганатан Б.Расстояние от края плаценты до внутреннего зева в конце триместра и способ родоразрешения при предлежании плаценты. Акушерский Гинекол. 110(9):860-864. Доступно по адресу: https://obgyn.onlinelibrary.wiley.com/doi/full/10.1111/j.1471-0528.2003… [Проверено 17 мая 2018 г.]
, Префумо Ф., Мур Дж., Холлис Б., Тилаганатан Б.Расстояние от края плаценты до внутреннего зева в конце триместра и способ родоразрешения при предлежании плаценты. Акушерский Гинекол. 110(9):860-864. Доступно по адресу: https://obgyn.onlinelibrary.wiley.com/doi/full/10.1111/j.1471-0528.2003… [Проверено 17 мая 2018 г.]
Фаиз А.С., Анант CV. (2003)Этиология и факторы риска предлежания плаценты: обзор и метаанализ обсервационных исследований. J Matern Fetal Neonatal Med. 13(3):175-190. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/12820840 [Проверено 17 мая 2018 г.]
Jang DG, We JS, Shin JU, Choi YJ, Ko HS, Park Y, Shin JC.(2011) Материнские исходы в зависимости от положения плаценты при предлежании плаценты. Int J Med Sci. 8(5):439-444. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3149424/ [Проверено 17 мая 2018 г.]
Laughon SK, Wolfe HM, Visco AG. (2005)Предшествующее кесарево сечение и риск предлежания плаценты при УЗИ во втором триместре. Акушерство Гинекол. 105:962-965. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/15863531 [Проверено 17 мая 2018 г.]
Акушерство Гинекол. 105:962-965. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/15863531 [Проверено 17 мая 2018 г.]
РКОГ. (2010)Кесарево сечение по поводу предлежания плаценты.Совет согласия нет. 12. Доступно по адресу: https://www.rcog.org.uk/globalassets/documents/guidelines/ca-12-alt_layout-1.pdf [Проверено 17 мая 2018 г.]
РКОГ. (2018a) Предлежание плаценты, приращение плаценты и предлежание сосудов. Доступно по адресу: https://www.rcog.org.uk/globalassets/documents/patients/patient-information-leaflets/pregnancy/pi-placenta-praevia-placenta-accreta-and-vasa-praevia.pdf [Проверено 17 мая 2018]
РКОГ. (2018b) Предлежание плаценты, приращение предлежания плаценты и предлежание сосудов: диагностика и лечение.Руководство по зеленой вершине №. 27а. Доступно по адресу: https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.15306 [Проверено 17 мая 2018 г.]
Sekiguchi A, Nakai A, Kawabata I, Hayashi M, Takeshita T. (2013) Тип и расположение предлежания плаценты влияют на риск преждевременных родов, связанный с дородовым кровотечением. Int J Med Sci. 10(12):1683-1688. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3804794/ [Проверено 17 мая 2018 г.]
Int J Med Sci. 10(12):1683-1688. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3804794/ [Проверено 17 мая 2018 г.]
Поломено В. (2000) Секс и беременность: Руководство для перинатального педагога.Журнал перинатального образования. 9(4):15-27. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/17273227 [Проверено 17 мая 2018 г.]
Read J. (2004) Сексуальные проблемы, связанные с бесплодием, беременностью и старением. БМЖ. 329(7465):559-561. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/15345632 [По состоянию на 17 мая 2018 г.]
.Аллен Л., Фонтан Л. (2007 г.) Рассмотрение вопросов сексуальности и беременности на занятиях по подготовке к родам. Журнал перинатального образования. 16(1):32-36. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18408809 [По состоянию на 17 мая 2018 г.]
Дальнейшее чтение
Крыло Д.А., Пол Р.Х., Миллар Л.К. (1996) Лечение симптоматического предлежания плаценты: рандомизированное контролируемое исследование стационарного и амбулаторного выжидательного ведения. Am J Obstet Gynecol. 175:806–11. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/8885726 [Проверено 17 мая 2018 г.]
Am J Obstet Gynecol. 175:806–11. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/8885726 [Проверено 17 мая 2018 г.]
Предлежание плаценты | Кедры-Синай
Не то, что вы ищете?Что такое предлежание плаценты?
Кровотечение может произойти в любой момент во время беременности.Предлежание плаценты может вызвать кровотечение на поздних сроках беременности. Это означает после около 20 недель.
При близком прикреплении плаценты к отверстию матки (шейке матки) или покрывает шейку матки, она называется плацентой предлежание. Различают 3 вида предлежания плаценты:
- Полное предлежание плаценты. плацента полностью покрывает шейку матки.

- Частичное предлежание плаценты. Плацента частично над шейкой матки.
- Краевое предлежание плаценты. плацента находится у края шейки матки.
Что вызывает предлежание плаценты?
Исследователи не знают, что вызывает предлежание плаценты.Скорее всего, это произойдет при определенных условиях. К ним относятся:
- Прошлые беременности
- Опухоли (миомы) в матке. Эти не являются раком.
- Перенесенные операции на матке или кесарево сечение поставки
- Женщина старше 35 лет
- Женщина афроамериканского происхождения или другое небелое этническое происхождение
- Курение сигарет
- Предлежание плаценты в прошлом беременность
- Беременность мальчиком
Каковы симптомы предлежания плаценты?
Наиболее частый симптом плаценты
предлежание ярко-красное, безболезненное кровотечение из влагалища. Это наиболее распространено в
третий триместр беременности.
Это наиболее распространено в
третий триместр беременности.
Симптомы предлежания плаценты могут похожи на другие состояния здоровья. Обязательно обратитесь к своему поставщику медицинских услуг для диагноз.
Как диагностируется предлежание плаценты?
Ваш лечащий врач спросит об истории вашего здоровья. Он или она проведет медицинский осмотр.Провайдер также будет делать УЗИ. Ультразвук использует звуковые волны, чтобы сделать изображение органов. Это может показать, где находится плацента и насколько она покрывает шейку матки. У вас может быть трансвагинальное УЗИ.
УЗИ может показать, что
плацента находится вблизи шейки матки на ранних сроках беременности. Но только у немногих женщин разовьется
истинный
предлежание плаценты.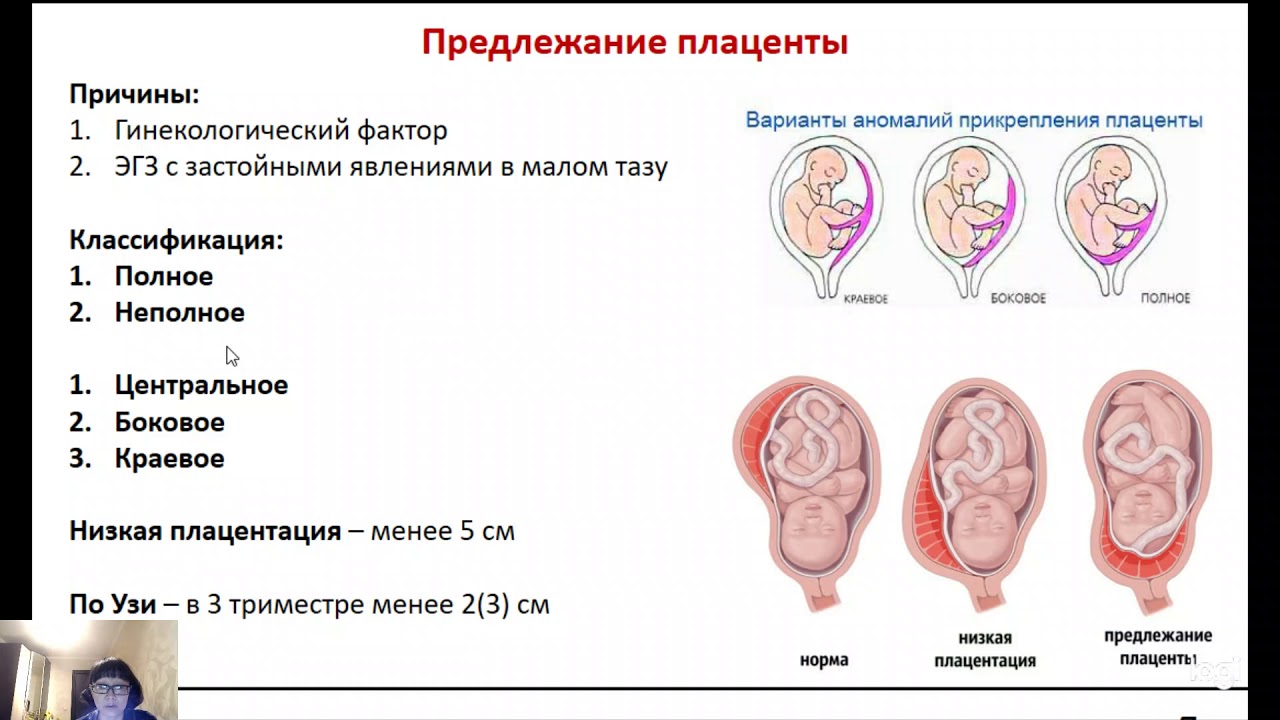 Обычно плацента отходит от шейки матки по мере
матка растет.
Обычно плацента отходит от шейки матки по мере
матка растет.
Как лечить предлежание плаценты?
Нет лечения для изменения положение плаценты. Вам может понадобиться:
- Больше ультразвуков, чтобы отслеживать, где плацента
- Постельный режим или пребывание в больнице
- Ранние роды.Это будет быть основанным на том, сколько у вас кровотечения, как далеко ваш ребенок и насколько здоров ребенок есть.
- Кесарево сечение родоразрешение
- Переливание крови при тяжелом течении потеря
Какие возможны осложнения предлежания плаценты?
Наибольший риск плаценты
предлежание — слишком сильное кровотечение (кровоизлияние). Кровотечение часто происходит как нижняя часть
из
матка истончается в третьем триместре беременности. Это обуславливает площадь
в
плацента над шейкой матки с кровотечением. Риск кровотечения выше, если
плацента покрывает шейку матки. К другим осложнениям относятся:
Кровотечение часто происходит как нижняя часть
из
матка истончается в третьем триместре беременности. Это обуславливает площадь
в
плацента над шейкой матки с кровотечением. Риск кровотечения выше, если
плацента покрывает шейку матки. К другим осложнениям относятся:
- Плацента не прикрепляется к матке как это должно
- Замедленный рост вашего ребенка в матка
- Преждевременные роды (до 37 нед. беременность)
- Врожденные дефекты
Когда мне следует позвонить своему лечащему врачу?
Позвоните своему поставщику медицинских услуг по поводу
любое кровотечение во время беременности.Кровотечение во время беременности может быть несерьезным.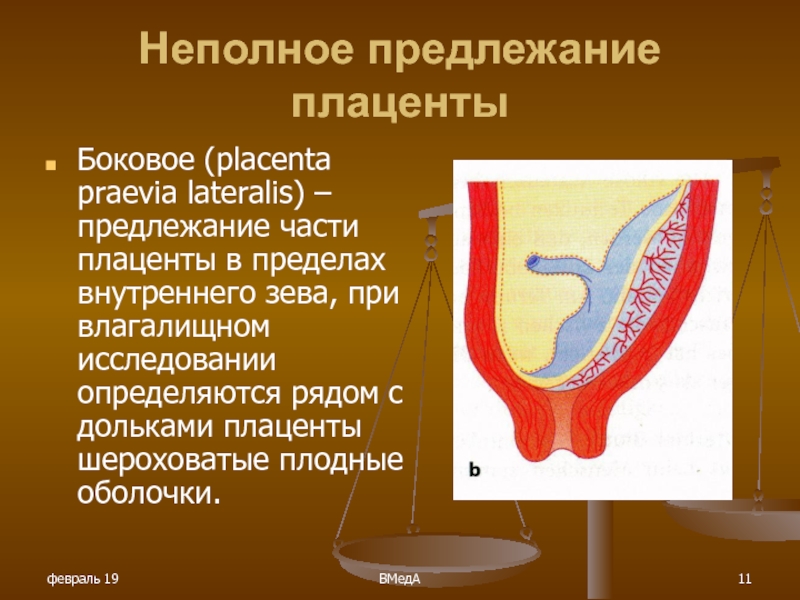 Если
кровотечение от умеренного до сильного или у вас есть боль, обратитесь к своему лечащему врачу.
немедленно.
Если
кровотечение от умеренного до сильного или у вас есть боль, обратитесь к своему лечащему врачу.
немедленно.
Ключевые моменты о предлежании плаценты
- Предлежание плаценты как причина кровотечения на поздних сроках беременности. Это примерно через 20 недель.
- Вызывает кровотечение, потому что плацента прилегает к шейке матки или закрывает ее.
- Кровотечение при предлежании плаценты безболезненный.
- Вам может потребоваться постельный режим или раннее роды вашего малыша.
Следующие шаги
совета, которые помогут вам получить максимальную отдачу от посещение вашего лечащего врача:
- Знайте причину своего визита и
что вы хотите, чтобы произошло.

- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- Возьмите с собой кого-нибудь, чтобы помочь вам спросить вопросы и помните, что говорит вам ваш провайдер.
- При посещении запишите имя новый диагноз и любые новые лекарства, методы лечения или тесты. Также записывайте все новые инструкции, которые дает вам ваш провайдер.
- Знать, почему новое лекарство или лечение предписано, и как это поможет вам. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знать, почему тест или процедура рекомендуется и что могут означать результаты.
- Знайте, чего ожидать, если не примете
лекарство или пройти тест или процедуру.

- Если у вас запланирована повторная встреча, запишите дату, время и цель визита.
- Знайте, как вы можете связаться со своим провайдером Если у вас есть вопросы.
Медицинский обозреватель: Дэниел Н. Сакс, доктор медицины
Медицинский обозреватель: Донна Фриборн, доктор философии CNM FNP
Медицинский обозреватель: Хизер Тревино
© 2000-2021 Компания StayWell, ООО.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям своего лечащего врача.
Не то, что вы ищете?Что вам нужно знать
27-летняя Крити Датт запаниковала, когда узнала о низком расположении плаценты в 12 недель. Не зная, что это значит, она поискала в Интернете ответы на свои вопросы, проконсультировалась со своим врачом и в конце концов решила узнать мнение другого человека.
Когда она встретила доктора Аниту Сабхервал Ананд, консультанта-акушера-гинеколога в больнице Ситарам Бхартия в Дели, ее опасения сразу же развеялись.
Врач объяснил: «Плацента — это орган, который во время беременности прилегает к стенке матки. Плод получает питание через пуповину, отходящую от плаценты. Отходы плода также переносятся по пуповине через плаценту и выбрасываются».
Что такое Низколежащая плацента в первом и втором триместре (12-28 недель)?«В первые недели беременности, с 12 до 20 недель, часто можно увидеть плаценту в нижнем сегменте матки, возле шейки матки», — говорит доктор.Анита.
«Это называется низко расположенной плацентой и является естественным явлением. “
Что вызывает низкое расположение плаценты?Точные причины низкого расположения плаценты неясны.
Нужен ли постельный режим при низком расположении плаценты? Постельный режим обычно не рекомендуется при низком расположении плаценты, за исключением случаев сильного кровотечения.
Услышав это, Крити захотела узнать о последствиях низкой плаценты.
Опасно ли низкое расположение плаценты?Низко расположенная плацента в первые недели беременности, до 20 недель, как правило, не опасна.
Может ли низкая плацента продвигаться вверх?По мере того, как матка растет и увеличивается в размерах во время беременности, кажется, что положение плаценты отодвигается от шейки матки или смещается вверх.
«Не существует методов или средств для естественного продвижения плаценты вверх».
На приведенной выше анимации показано, как может измениться положение плаценты.
Крити, казалось, удовлетворилась всей информацией, за исключением одного затянувшегося сомнения. Она спросила: «Что, если у меня низко расположенная плацента в 20 недель и позже?»
«Если при сканировании на сроке от 18 до 20 недель вы обнаружите низкое расположение плаценты, вам будет рекомендовано повторное УЗИ примерно через 32 недели, чтобы оценить положение плаценты в третьем триместре», — уверяет доктор Анита.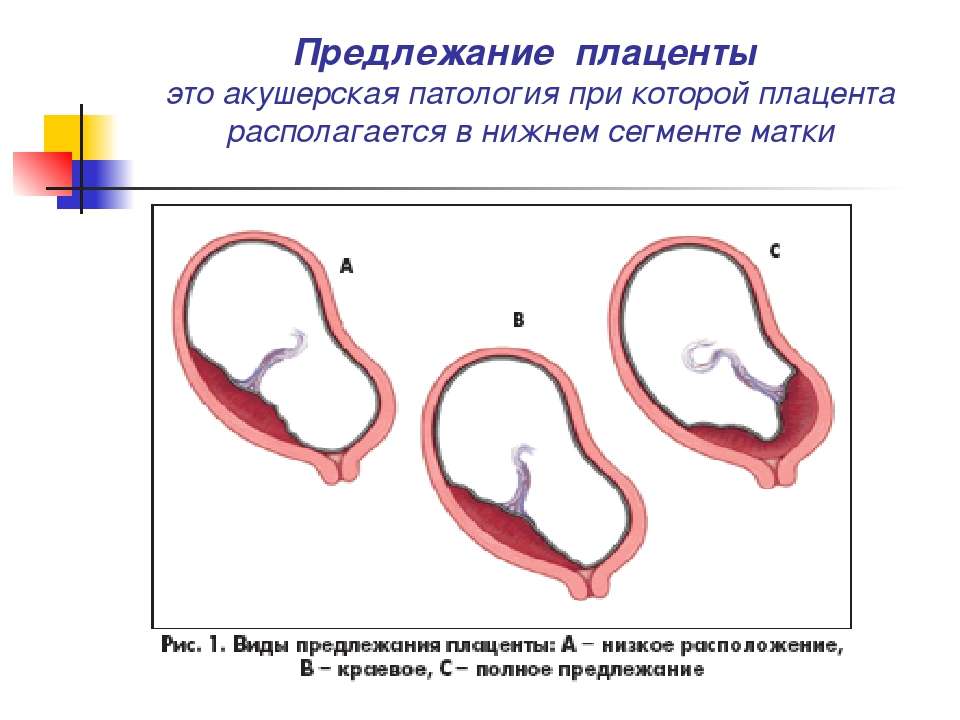
Что такое низкорасположенная плацента в третьем триместре (после 28 недель)?По данным Королевского колледжа акушеров и гинекологов (RCOG) , плацента перемещается вверх у 90% женщин, у которых 20-недельное сканирование показывает низкое расположение плаценты.
Если видно, что плацента находится в нижней части матки в третьем триместре, то это состояние известно как «предлежание плаценты».
Крити было любопытно узнать больше о любых признаках предлежания плаценты, которые она должна была заметить ранее.
Имеются ли симптомы предлежания плаценты?«У большинства матерей нет симптомов предлежания плаценты. У некоторых может быть безболезненное кровотечение. Это может потребовать от вас соблюдения постельного режима», — сказала доктор Анита.
«Единственный способ диагностировать или обнаружить низкое расположение плаценты — это УЗИ».
Вероятность развития предлежания плаценты Ваши шансы на предлежание плаценты могут увеличиться, если у вас было предыдущее кесарево сечение. Поэтому важно, чтобы кесарево сечение проводилось только по медицинским показаниям.
Поэтому важно, чтобы кесарево сечение проводилось только по медицинским показаниям.
Другие факторы риска включают:
- Возраст старше 35 лет
- Аномальная форма матки
- Переноска более одного ребенка
Прочтите: Кесарево сечение: 9 показаний, когда его можно избежать
Осложнения, связанные с Низколежащая плацента в третьем триместре (предлежание плаценты)«Любое сильное кровотечение, вызванное низким расположением плаценты в третьем триместре, может представлять риск как для матери, так и для ребенка.Но в основном кровотечение прерывистое и от небольшого до умеренного. “
«Вы должны немедленно обратиться к своему гинекологу, если у вас возникнут кровотечения, схватки или боль», — предупредила доктор Анита.
Типы предлежания плаценты Полное или тотальное предлежание плаценты: Если плацента покрывает шейку матки, такое состояние называется полным предлежанием плаценты. В этом случае потребуется кесарево сечение, так как проход ребенка через шейку матки заблокирован плацентой.
В этом случае потребуется кесарево сечение, так как проход ребенка через шейку матки заблокирован плацентой.
Краевое предлежание плаценты : В этом состоянии плацента растет в нижней части матки, прилегающей к шейке матки.
«Если плацента не доходит до шейки матки, можно смело пробовать нормальные роды».
Частичное предлежание плаценты: В этой ситуации край плаценты может частично закрывать шейку матки, и вагинальные роды не рекомендуются.
Крити почувствовала облегчение, когда услышала, что нормальные роды возможны при низкой плаценте в третьем триместре, в зависимости от положения плаценты во время беременности.
Она представляла себе нормальные роды и хотела сделать все возможное, чтобы осуществить свою мечту о естественных родах при поддержке мужа.
Какое лечение рекомендуется для Низкорасположенная плацента ? В большинстве случаев плацента перемещается вверх сама по себе по мере увеличения матки, и специфического лечения низкой плаценты не существует.
«Низко расположенная плацента не всегда может привести к «предлежанию плаценты», поэтому не следует путать эти две ситуации», — пояснил доктор.Анита.
К настоящему времени Крити поняла, что у нее нет причин для беспокойства, но она очень хотела знать, что можно и чего нельзя делать при низком расположении плаценты, чтобы обеспечить себе наилучшие шансы на вагинальные роды.
Каковы меры предосторожности при низкорасположенной плаценте?Меры предосторожности при низком расположении плаценты в возрасте 14–20 недель требуются только в нескольких случаях. Женщинам с предлежанием плаценты следует
Избегать половых контактовЕсли у вас было кровотечение при низком расположении плаценты, вам может быть рекомендовано воздержаться от полового акта, так как это может усилить кровотечение.
Оставайтесь на постельном режиме Постельный режим может быть рекомендован, если у вас кровотечение. Продолжительность и разрешенные движения лучше обсудить с врачом.
Продолжительность и разрешенные движения лучше обсудить с врачом.
Ешьте продукты, богатые железом, чтобы снизить риск анемии во время беременности. Кровотечение может привести к потере необходимого количества клеток крови и, таким образом, к снижению уровня гемоглобина.
Не пропускать консультацииПримерно через 32 недели потребуется повторное сканирование для оценки положения плаценты.В большинстве случаев плацента отходит от шейки матки. Если плацента все еще прикрывает шейку матки или вы заметили кровотечение, за вами будут постоянно наблюдать, чтобы оценить ваше самочувствие и здоровье вашего ребенка.
«Вот почему важно следить за своими консультациями и обращаться к врачу в соответствии с рекомендациями»,
Воодушевленная подробной консультацией, Крити решила продолжить лечение с врачом, чьи мысли и подход к нормальным родам совпадали с ее собственными. В конце концов она нормально родила здоровую девочку.
В конце концов она нормально родила здоровую девочку.
У большинства женщин с низким расположением плаценты во втором триместре в Sitaram Bhartia роды проходят нормально и без каких-либо осложнений.
Послушайте Шилпу Невати, одну из таких матерей, которая обратилась к нам в возрасте 32 недель с низко расположенной плацентой и тазовым предлежанием, чтобы получить второе мнение о ее состоянии.
«Несмотря на низко расположенную плаценту и тазовое предлежание ребенка, в Sitaram Bhartia у меня были нормальные роды, хотя гинекологи в другой больнице сказали, что вероятность кесарева сечения у меня составляет 99%.
Нажмите на изображение выше, чтобы посмотреть опыт Шилпы с низко расположенной плацентойЧасто задаваемые вопросы о низкорасположенной плаценте и предлежании плаценты В. Какая поза для сна с низкой плацентой является лучшей?
Для низкорасположенной плаценты не существует специальной позы для сна. Вы должны спать в удобном для вас положении. Во второй половине беременности лучше спать на боку. Вы можете использовать подушки и валики для поддержки.
Вы должны спать в удобном для вас положении. Во второй половине беременности лучше спать на боку. Вы можете использовать подушки и валики для поддержки.
Нет, ограничений на то, как можно сидеть, нет.
В. Что означает задняя низколежащая плацента ?Это означает, что плацента прикреплена к задней стенке матки, но находится в нижней части матки. Этот тип плаценты также может «смещаться» от шейки матки по мере развития беременности.
Читайте: Задняя плацента: 5 мифов (и фактов), которые вам нужно знать
В. Указывает ли задняя низко расположенная плацента на мальчика или девочку ?Нет заслуживающих доверия исследований, доказывающих, что задняя плацента указывает на определенный пол.
В. Существуют ли какие-либо меры приема при передней плаценте? Передняя плацента просто означает, что плацента прикреплена к передней стенке матки. Это нормальная ситуация и никаких мер предосторожности не требуется.
Это нормальная ситуация и никаких мер предосторожности не требуется.
Это указывает на то, что плацента на самом деле расположена низко и ее самая нижняя часть находится на уровне шейки матки. «Внутренний зев» относится к отверстию шейки матки на верхнем конце. В таких случаях, если плацента продолжает находиться в таком положении после 34-36 недель, планируют кесарево сечение.
В. Что означает « плацента на расстоянии 3 см от внутреннего зева» ?Это указывает на то, что плацента расположена низко, но далеко от отверстия шейки матки.Нормальные роды чаще всего возможны в случаях, когда плацента находится на расстоянии более 2 см от зева, особенно если она расположена спереди. Кесарево сечение рекомендуется при обильных рецидивирующих кровотечениях в таких положениях или если нижняя часть плаценты находится менее чем на 2 см от зева.
Если вы не уверены в своей ситуации, лучше проконсультируйтесь с гинекологом. Запишитесь на бесплатную консультацию со старшим гинекологом в нашей больнице в Южном Дели.
Запишитесь на бесплатную консультацию со старшим гинекологом в нашей больнице в Южном Дели.
Позвоните по телефону +91 9871001458, чтобы записаться на бесплатную консультацию.
Этот блог был написан при редакционном участии доктора Аниты Сабхервал Ананд. Она акушер-гинеколог с опытом работы более 22 лет, известная среди супружеских пар своими подробными консультациями.
Эта статья была впервые написана в 2017 г. и обновлена в октябре 2020 г.
НОВИНКА: Посмотрите прямую сессию вопросов и ответов с доктором Свати Синхой, акушером-гинекологом из Научно-исследовательского института Ситарам Бхартия, на тему «Беременность и пандемия», где она обсуждает вакцинацию и советы для Третьей волны.
Предлежание плаценты | Michigan Medicine
Обзор темы
Что такое предлежание плаценты?
Предлежание плаценты — это проблема беременности, при которой плацента блокирует шейку матки. Плацента представляет собой круглый плоский орган, который формируется на внутренней стенке матки вскоре после зачатия. Во время беременности он дает ребенку питание и кислород от матери.
Плацента представляет собой круглый плоский орган, который формируется на внутренней стенке матки вскоре после зачатия. Во время беременности он дает ребенку питание и кислород от матери.
При нормальной беременности плацента прикрепляется высоко в матке, вдали от шейки матки.При предлежании плаценты плацента формируется низко в матке и покрывает всю или часть шейки матки.
Предлежание плаценты во время родов может вызвать проблемы как у матери, так и у ребенка.
- Мать может потерять много крови, что может быть опасно как для нее, так и для ее ребенка.
- Плацента может слишком рано отделиться от стенки матки. Это называется отслойкой плаценты, и это также может вызвать серьезное кровотечение.
- Ребенок может родиться слишком рано (недоношенным), с низкой массой тела при рождении или с врожденным дефектом.
Что вызывает предлежание плаценты?
Врачи не уверены, что вызывает эту проблему. Но некоторые вещи повышают вероятность его наличия. Это так называемые факторы риска.
Это так называемые факторы риска.
Большинство факторов риска предлежания плаценты контролировать невозможно. Например, у вас больше шансов получить его, если вы:
- Вы перенесли операцию, затрагивающую матку, такую как D&C или операцию по удалению миомы матки (миомэктомия).
- У вас ранее было кесарево сечение (кесарево сечение).
- У вас было пять или более беременностей.
- Возраст 35 лет и старше.
- У вас ранее было предлежание плаценты.
Факторы риска, которые вы можете контролировать, включают:
- Курение во время беременности.
- Употребление кокаина во время беременности.
Каковы симптомы?
У некоторых женщин с предлежанием плаценты симптомы отсутствуют. Но у других могут быть предупредительные признаки, такие как:
- Внезапное безболезненное вагинальное кровотечение.Кровь часто ярко-красная, а кровотечение может варьироваться от легкого до сильного.

- Симптомы преждевременных родов. К ним относятся регулярные схватки и боли в пояснице или животе.
Позвоните своему врачу, если у вас есть:
Как диагностируется предлежание плаценты?
Большинство случаев предлежания плаценты выявляют во втором триместре, когда женщина проходит плановое УЗИ. Или это может быть обнаружено, когда у беременной женщины есть вагинальное кровотечение, и она проходит ультразвуковое исследование, чтобы выяснить, что его вызывает.Некоторые женщины не узнают, что у них предлежание плаценты, пока у них не начнется кровотечение в начале родов.
Гинекологический осмотр не будет проведен, если вам срочно не потребуется кесарево сечение. Гинекологический осмотр может повредить плаценту и вызвать более сильное кровотечение.
Как лечится?
Вид лечения, которое вам будет назначено, зависит от:
- Наличие у вас кровотечения и его интенсивность.
- Как проблема влияет на ваше здоровье и здоровье вашего ребенка.

- Насколько вы близки к дате родов.
Если ваш врач до 20-й недели беременности обнаружит, что плацента расположена низко в матке, велика вероятность того, что ситуация пройдет сама по себе. Положение плаценты может меняться по мере роста матки. Таким образом, к концу беременности плацента может уже не блокировать шейку матки.
Если у вас нет кровотечения, вам может не понадобиться госпитализация. Но вам нужно будет быть очень осторожным.
- Избегайте любых физических нагрузок, таких как бег или поднятие тяжестей.
- Не занимайтесь сексом и ничего не вводите во влагалище.
- Позвоните своему врачу и немедленно обратитесь в отделение неотложной помощи, если у вас любое вагинальное кровотечение.
Если у вас кровотечение, возможно, вам придется остаться в больнице. Если вы близки к дате родов, ваш ребенок родится. Врачи всегда делают кесарево сечение при предлежании плаценты во время родов. Вагинальные роды могут повредить плаценту и вызвать сильное кровотечение.
Вагинальные роды могут повредить плаценту и вызвать сильное кровотечение.
Если кровотечение можно замедлить или остановить, врач может отсрочить роды и внимательно наблюдать за вами и вашим ребенком. Врач может провести мониторинг сердца плода, чтобы проверить состояние вашего ребенка.
Вам могут назначить:
- Переливание крови, если вы потеряли много крови.
- Стероидные препараты, если срок родов еще не наступил. Эти лекарства помогают подготовить ребенка к рождению, ускоряя развитие легких.
- Токолитическое лекарство для замедления или прекращения схваток при преждевременных родах.
Если ваш новорожденный родился недоношенным, вашего ребенка могут лечить в отделении интенсивной терапии новорожденных или отделении интенсивной терапии новорожденных. Недоношенные дети должны оставаться в больнице до тех пор, пока они не смогут есть, дышать и согреваться самостоятельно.
Предлежание плаценты
Плацента прикрепляется к стенке матки (матке) и снабжает ребенка пищей и кислородом через пуповину.
Предлежание плаценты — это состояние, при котором плацента располагается очень низко в матке и закрывает все или часть отверстия шейки матки, расположенного в верхней части влагалища.
Предлежание плаценты встречается примерно в 1 из 200 беременностей. Если у вас предлежание плаценты на ранних сроках беременности, обычно это не проблема, потому что оно может пройти по мере роста беременности. Однако, если он сохраняется, это может вызвать серьезное кровотечение и другие осложнения на более поздних сроках беременности.
В норме плацента врастает в верхнюю часть стенки матки, в сторону от шейки матки.Он остается там, пока ваш ребенок не родится. На последнем этапе родов, после рождения ребенка, плацента отделяется от стенки, и ваши сокращения помогают протолкнуть ее в родовой канал (влагалище). Это также называется послед.
Во время родов ваш ребенок проходит через шейку матки в родовые пути. Если у вас предлежание плаценты, когда шейка матки начинает истончаться (стираться) и открываться (расширяться), кровеносные сосуды, соединяющие плаценту с маткой, могут порваться. Это может вызвать сильное кровотечение во время родов и подвергнуть опасности вас и вашего ребенка.
Это может вызвать сильное кровотечение во время родов и подвергнуть опасности вас и вашего ребенка.
Если предлежание плаценты выявляется с помощью УЗИ и кажется, что оно блокирует шейку матки, вагинальные исследования не проводятся и планируется плановое кесарево сечение.
Что вызывает предлежание плаценты?
Никто не знает, что вызывает предлежание плаценты. Однако у вас может быть более высокий риск предлежания плаценты, если вы:
- В прошлом было кесарево сечение.
- Было проведено экстракорпоральное оплодотворение по поводу бесплодия.
- Курить сигареты.
- Употребляйте кокаин.
- 35 лет и старше.
- Были беременны раньше.
- Беременные двойней, тройней и более.
- У вас было предлежание плаценты во время предыдущей беременности.
- Вы перенесли операцию на внутренних репродуктивных органах, такую как миомэктомия или удаление ткани из слизистой оболочки матки (это также называется расширением и выскабливанием или D&C).
 Некоторые люди имеют D&C после выкидыша.
Некоторые люди имеют D&C после выкидыша.
Если у вас уже было предлежание плаценты, каковы шансы, что оно повторится?
Если во время прошлой беременности у вас было предлежание плаценты, вероятность того, что оно возникнет снова, составляет от 2 до 3 из 100 (от 2 до 3 процентов).
Каковы симптомы предлежания плаценты?
В большинстве случаев предлежание плаценты протекает бессимптомно; это часто обнаруживается во время обычного ультразвукового исследования.
У тех, у кого есть симптомы, наиболее частым является безболезненное кровотечение из влагалища во второй половине беременности. У вас также могут быть схватки. Немедленно позвоните своему врачу, если во время беременности у вас возникнет вагинальное кровотечение. Если кровотечение сильное, обратитесь в больницу.
Не у всех с предлежанием плаценты бывают вагинальные кровотечения.Фактически, около трети людей с предлежанием плаценты не имеют этого симптома.
Как диагностируется предлежание плаценты?
Пренатальный тест, который использует звуковые волны, чтобы показать изображение вашего ребенка в утробе матери (ультразвук), обычно может обнаружить предлежание плаценты и определить ее местоположение. В некоторых случаях врач может вместо этого провести УЗИ через родовые пути (трансвагинальное УЗИ) или транслабиальное УЗИ. Там, где это возможно, можно использовать трехмерное УЗИ.
В некоторых случаях врач может вместо этого провести УЗИ через родовые пути (трансвагинальное УЗИ) или транслабиальное УЗИ. Там, где это возможно, можно использовать трехмерное УЗИ.
Даже если у вас нет вагинального кровотечения, плановое УЗИ во втором триместре может показать предлежание плаценты. Не слишком беспокойтесь, если это произойдет. Предлежание плаценты, обнаруженное во втором триместре, требует повторных последующих ультразвуковых исследований, чтобы убедиться, что шейка матки больше не заблокирована. Если плацента больше не закрывает отверстие шейки матки, обычно можно родить через естественные родовые пути.
Как лечить предлежание плаценты?
Лечение зависит от срока беременности, серьезности кровотечения и здоровья вас и вашего ребенка.Цель состоит в том, чтобы сохранить беременность как можно дольше. Ваш врач может порекомендовать не проводить вагинальные исследования или заниматься сексом, чтобы предотвратить повреждение плаценты и кровотечение.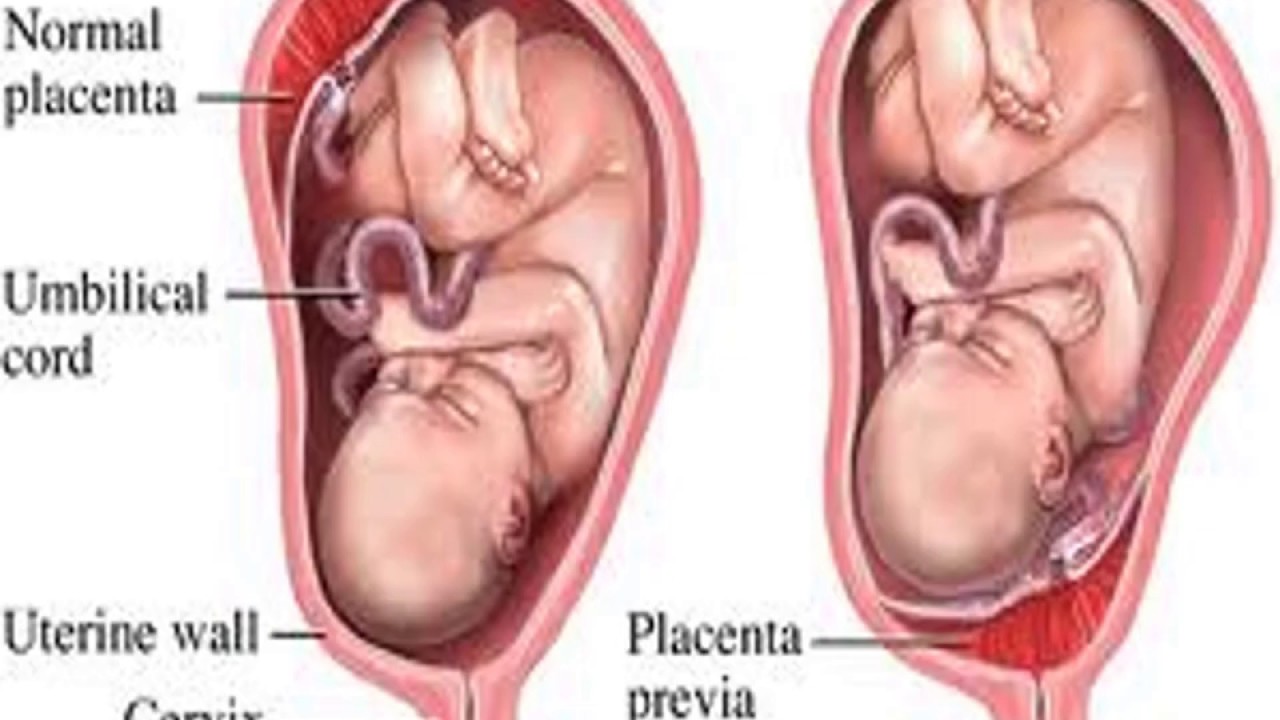 Врачи рекомендуют кесарево сечение почти всем с предлежанием плаценты, чтобы предотвратить сильное кровотечение.
Врачи рекомендуют кесарево сечение почти всем с предлежанием плаценты, чтобы предотвратить сильное кровотечение.
Если вы беременны на ранних сроках и у вас нет симптомов, врач, вероятно, не порекомендует никакого лечения, но назначит повторные ультразвуковые исследования, чтобы убедиться, что все в порядке.
Если у вас кровотечение в результате предлежания плаценты, вы должны находиться под тщательным наблюдением в больнице.Если анализы показывают, что вы и ваш ребенок чувствуете себя хорошо, ваш врач может назначить вам лечение, чтобы попытаться сохранить вашу беременность как можно дольше.
Если у вас сильное кровотечение, вас могут лечить путем переливания новой крови (переливание крови). Ваш врач также может дать вам лекарства, называемые кортикостероидами, чтобы помочь ускорить развитие легких и других органов вашего ребенка в случае необходимости преждевременных родов.
Ваш врач может пожелать, чтобы вы оставались в больнице до родов.Если кровотечение остановится, вы сможете вернуться домой. Если у вас сильное кровотечение из-за предлежания плаценты на сроке от 34 до 36 недель беременности, врач может порекомендовать немедленное кесарево сечение.
Если у вас сильное кровотечение из-за предлежания плаценты на сроке от 34 до 36 недель беременности, врач может порекомендовать немедленное кесарево сечение.
На сроке от 36 до 37 недель ваш лечащий врач может предложить амниоцентез, чтобы проверить амниотическую жидкость вокруг вашего ребенка, чтобы увидеть, полностью ли развиты легкие. Если это так, ваш врач может порекомендовать немедленное кесарево сечение, чтобы избежать риска кровотечения в будущем. В настоящее время поставщики медицинских услуг могут использовать кортикостероиды, чтобы помочь развитию легких ребенка во время беременности и избежать немедленного кесарева сечения.
На любом сроке беременности может потребоваться экстренное кесарево сечение, если у вас опасно сильное кровотечение или если у вас и вашего ребенка возникли проблемы.
Чего следует избегать при предлежании плаценты?
Если у вас предлежание плаценты, не требующее немедленного лечения, ваш врач может порекомендовать вам избегать следующих действий:
- Секс, ведущий к оргазму
- Вагинальное проникновение или вагинальные исследования
- Умеренные и напряженные упражнения
- Подъем более 20 фунтов
- Стоять более четырех часов
Все эти действия могут привести к схваткам, которые могут привести к кровотечению.
Как снизить риск осложнений при предлежании плаценты?
Сделайте УЗИ во втором триместре для определения расположения плаценты. Возможно, вам потребуется повторное УЗИ, чтобы спланировать безопасные роды и родоразрешение.
Следуйте инструкциям вашего врача по мерам предосторожности, чтобы предотвратить кровотечение или осложнения. Свяжитесь со своим врачом и обратитесь в больницу, если у вас возникнет кровотечение в любой момент беременности.
Мы не знаем, как предотвратить предлежание плаценты, но вы можете снизить риск, отказавшись от курения и употребления кокаина.
Вы также можете снизить вероятность предлежания плаценты при будущих беременностях, если будете делать кесарево сечение только в том случае, если это необходимо по медицинским показаниям. Если ваша беременность протекает нормально и у вас нет медицинских показаний для кесарева сечения, лучше всего позволить родам начаться самостоятельно.
Последнее рассмотрение: январь 2022 г.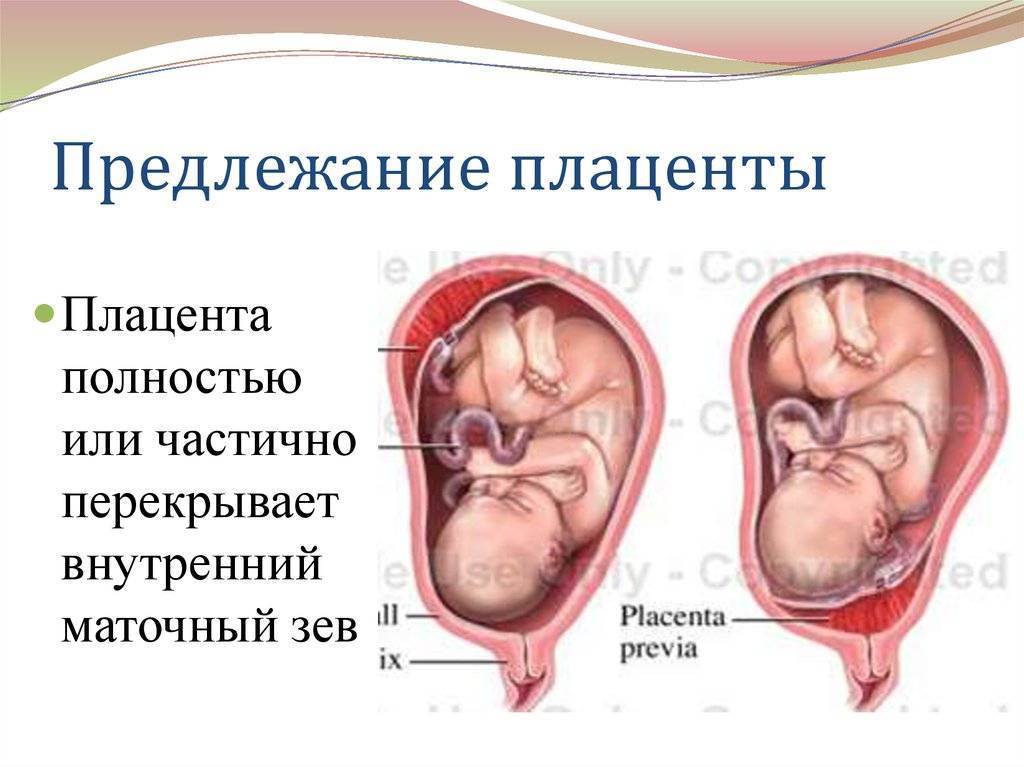
Маловодие Лечение матерей | Детская Миннесота
Что такое маловодие?
Маловодие (oh-lee-go-hi-DRAM-nee-ohs) возникает во время беременности, когда количество амниотической жидкости, защитной жидкости, окружающей нерожденного ребенка в матке, ниже нормы.Состояние встречается в 1-2 процентах всех беременностей. Маловодие может быть изолированным состоянием (это означает, что с ним не возникает никаких других заболеваний или врожденных дефектов), но оно также связано с определенными врожденными дефектами и генетическими состояниями.
Маловодие увеличивает риск выкидыша или мертворождения. Это также может привести к тому, что ребенок родится с серьезными аномалиями, в том числе с недоразвитыми легкими. Это связано с тем, что амниотическая жидкость играет важную роль в развитии легких.Нерожденный ребенок «вдыхает» жидкость в легкие, где она расширяет воздушные мешочки и стимулирует их рост. В середине второго триместра (от 16 до 24 недель) ребенок проходит важную фазу развития легких.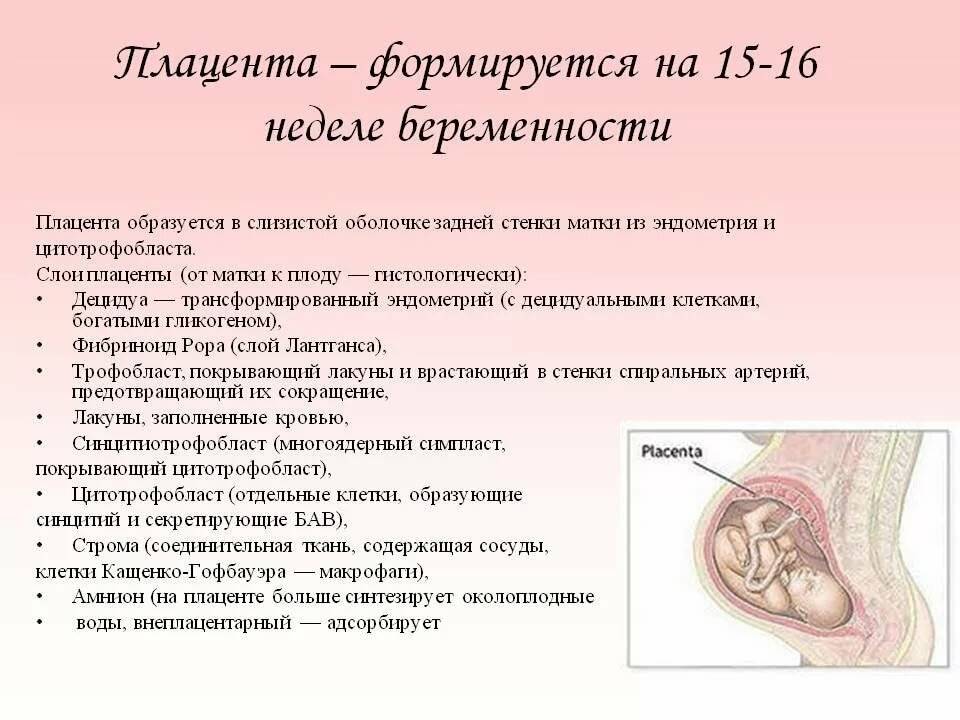 Если количество амниотической жидкости в этот период очень мало, у ребенка может не образоваться достаточное количество легочной ткани, и у него могут возникнуть проблемы с дыханием при родах.
Если количество амниотической жидкости в этот период очень мало, у ребенка может не образоваться достаточное количество легочной ткани, и у него могут возникнуть проблемы с дыханием при родах.
Амниотическая жидкость также дает ребенку возможность двигаться, покачиваться и пинаться во время развития. Если жидкости очень мало в течение длительного времени, у ребенка может развиться скованность в суставах, называемая контрактурами, из-за неспособности вытягиваться и двигаться.
Еще одна функция амниотической жидкости – смягчать пуповину ребенка. Таким образом, низкий уровень амниотической жидкости повышает риск сдавления пуповины, что препятствует притоку крови, кислорода и питательных веществ к ребенку.
Кто будет в моей команде по уходу?
В Midwest Fetal Care Center, созданном при сотрудничестве Children’s Minnesota и Allina Health, мы специализируемся на индивидуальном подходе, который начинается с того, что у вас есть собственный личный координатор по уходу, который поможет вам ориентироваться в процессе лечения вашего ребенка.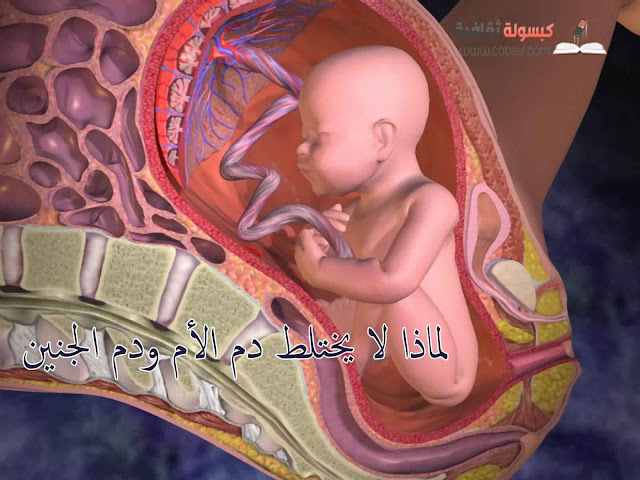 Мы используем комплексный командный подход к маловодию и любым связанным с ним аномалиям. Таким образом, вы можете быть уверены в получении наилучшей информации от самых опытных врачей страны. В случае олигогидрамниона ваша команда по уходу начнется со специалиста по охране матери и плода, но может также включать детского специалиста по почкам, неонатолога, детского хирурга, генетика, медсестру-координатора по уходу, перинатального социального работника и нескольких других технических специалистов.Вся эта команда будет внимательно следить за вами и вашим ребенком в процессе оценки и будет нести ответственность за разработку и выполнение вашего полного плана ухода.
Мы используем комплексный командный подход к маловодию и любым связанным с ним аномалиям. Таким образом, вы можете быть уверены в получении наилучшей информации от самых опытных врачей страны. В случае олигогидрамниона ваша команда по уходу начнется со специалиста по охране матери и плода, но может также включать детского специалиста по почкам, неонатолога, детского хирурга, генетика, медсестру-координатора по уходу, перинатального социального работника и нескольких других технических специалистов.Вся эта команда будет внимательно следить за вами и вашим ребенком в процессе оценки и будет нести ответственность за разработку и выполнение вашего полного плана ухода.
Познакомьтесь с командой
Что вызывает маловодие?
Несколько факторов могут привести к снижению количества амниотической жидкости по сравнению с нормой. Одним из них является преждевременный разрыв плодных оболочек или амниотического мешка. Если в амниотическом мешочке (мешке с водами) есть небольшое отверстие, амниотическая жидкость может вытекать во влагалище матери, оставляя меньше нормы вокруг ребенка. В то время как мы часто думаем о мешке с водой, который разорвется сразу, небольшая утечка может вызвать медленную струйку воды с течением времени, а не драматический поток.
В то время как мы часто думаем о мешке с водой, который разорвется сразу, небольшая утечка может вызвать медленную струйку воды с течением времени, а не драматический поток.
После 20-й недели беременности амниотическая жидкость состоит в основном из мочи ребенка. Все, что заставляет ребенка производить меньше мочи, чем обычно, может привести к уменьшению количества амниотической жидкости. Эти факторы включают следующее:
- Проблемы с почками у ребенка . Врожденный порок, связанный с почками — например, отсутствие или неработоспособность почек — серьезно ограничивает выработку мочи и амниотической жидкости.
- Проблемы с мочевым пузырем или уретрой у ребенка . Если у ребенка закупорка уретры или мочевого пузыря, то образовавшаяся моча может застрять в мочевом пузыре и не попасть в амниотический мешок, что приведет к низкому уровню амниотической жидкости.
- Плохое функционирование плаценты ребенка .
 Ребенок получает воду, питательные вещества и кислород из плаценты через пуповину. Если плацента не может производить достаточное количество воды и питательных веществ для ребенка, тогда ребенок может производить меньше мочи.Это состояние чаще всего встречается у детей с задержкой внутриутробного развития.
Ребенок получает воду, питательные вещества и кислород из плаценты через пуповину. Если плацента не может производить достаточное количество воды и питательных веществ для ребенка, тогда ребенок может производить меньше мочи.Это состояние чаще всего встречается у детей с задержкой внутриутробного развития.
В некоторых случаях, связанных с близнецами, олигогидрамнион вызывается синдромом переливания крови от близнеца (ТТТ), серьезным заболеванием, связанным с плацентой, в результате которого один близнец окружен слишком небольшим количеством амниотической жидкости, а другой — слишком большим.
Как диагностируется маловодие?
Маловодие диагностируется с помощью УЗИ. В некоторых случаях — например, если у ребенка врожденный порок, связанный с почками или мочевым пузырем — маловодие может быть замечено на 20-недельном УЗИ или даже раньше.В других случаях, например, при разрыве плодных оболочек или плохом функционировании плаценты, уровень жидкости может быть нормальным в начале беременности и снижаться позже.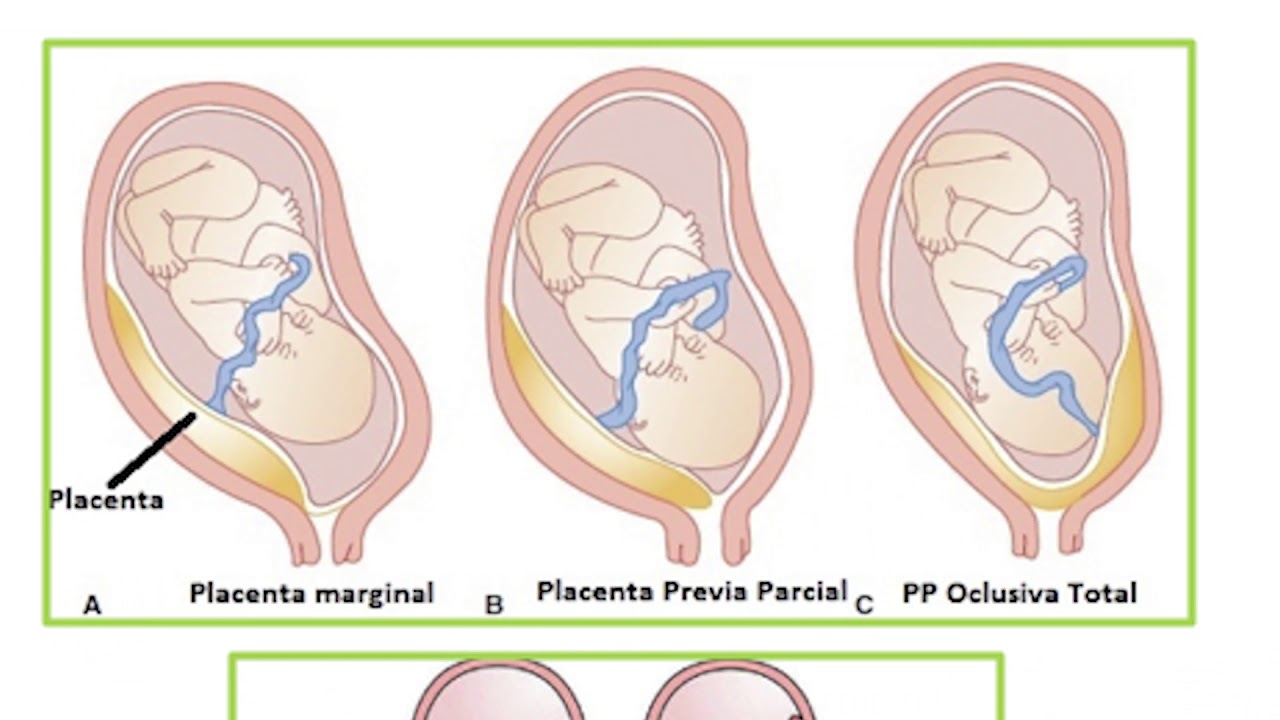
Во всех этих случаях диагноз маловодия подтверждается с помощью ультразвукового изображения для визуального измерения кармана амниотической жидкости в каждом из четырех квадрантов матки и последующего суммирования этих измерений.
Чтобы определить, не подтекает ли жидкость из амниотического мешка вашего ребенка, врач проведет гинекологический осмотр на наличие признаков скопления амниотической жидкости во влагалище.Мазок этой жидкости также может быть проверен на наличие химических веществ, обнаруженных только в амниотической жидкости. Если эти тесты положительны, то водяной мешок вашего ребенка, вероятно, порвался.
Как лечить маловодие до рождения?
Пренатальное ведение детей с маловодием начинается с получения как можно большего количества информации о состоянии как можно раньше. Для сбора этой информации мы можем порекомендовать один или несколько методов пренатального скрининга, включая УЗИ плода с высоким разрешением, эхокардиографию плода и ультразвуковую допплерографию.
Что такое УЗИ плода с высоким разрешением?
УЗИ плода с высоким разрешением — это неинвазивное исследование, которое проводит один из наших специалистов по УЗИ. Тест использует отраженные звуковые волны для создания изображений ребенка в утробе матери. Мы будем использовать ультразвуковое исследование, чтобы следить за развитием почек и других внутренних органов вашего ребенка, а также за объемом амниотической жидкости, которая окружает вашего ребенка на протяжении всей беременности.
Что такое эхокардиограмма плода?
Эхокардиография плода (сокращенно «эхо») проводится в нашем центре детским кардиологом (врачом, специализирующимся на пороках сердца плода).Эта неинвазивная ультразвуковая процедура с высоким разрешением направлена на изучение строения и функционирования сердца ребенка в утробе матери. Этот тест важен, потому что дети с врожденными дефектами подвергаются повышенному риску аномалий сердца.
Что такое ультразвуковая допплерография?
Ультразвуковая допплерографияиспользует звуковые волны для измерения скорости кровотока через пуповину или кровеносные сосуды вашего ребенка. Измерение кровотока позволяет нам оценить, насколько хорошо работает плацента вашего ребенка, в частности, насколько хорошо кровь течет между плацентой и вашим ребенком.Проблемы с кровотоком чаще всего встречаются у детей с задержкой внутриутробного развития.
Что произойдет после того, как моя оценка будет завершена?
После того, как мы соберем всю анатомическую и диагностическую информацию о вашем ребенке, наша команда встретится с вами, чтобы обсудить результаты. Поскольку маловодие связано с повышенным риском осложнений во время беременности и родов, мы рекомендуем внимательно следить за вашей беременностью, в том числе проводить дополнительные ультразвуковые обследования.
Как лечить маловодие после рождения?
Медицинская бригада вашего ребенка разработает план ведения с учетом конкретных потребностей вашего ребенка. Особенности плана будут зависеть от того, почему мы считаем, что у вашего ребенка мало амниотической жидкости.
- Если количество амниотической жидкости мало из-за разрыва плодных оболочек, вас госпитализируют, чтобы мы могли наблюдать за вами на предмет признаков преждевременных родов. Вы также получите антибиотики для предотвращения инфекции, и, возможно, вам будут индуцировать роды, в зависимости от того, на каком сроке вы находитесь во время беременности.
- Если количество амниотической жидкости мало из-за того, что плацента ребенка плохо функционирует, вам будут назначены частые обследования, возможно, включая ультразвуковую допплерографию. Мы будем внимательно следить за тем, как развивается ваш ребенок и как функционирует плацента. Иногда для этого мониторинга матерей необходимо госпитализировать. Кроме того, вам могут дать лекарства, чтобы подготовить легкие вашего ребенка к возможным досрочным родам. В некоторых случаях детей с плохо функционирующей плацентой необходимо родить раньше, чтобы предотвратить дистресс плода или мертворождение.
- Если у вашего ребенка мало амниотической жидкости из-за анатомической проблемы с почками, мочевым пузырем или уретрой ребенка, план ведения вашего ребенка будет основываться на конкретном врожденном дефекте. Мы постараемся определить любые осложняющие факторы, которые могут потребовать дополнительных методов лечения или консультаций. Таким образом, мы можем быть готовы во время и после родов оптимально заботиться о вашем ребенке. Мы также поможем организовать для вас консультации с детскими урологами или нефрологами (специалистами по почкам), которые посоветуют вам любую операцию или другую специализированную помощь, которая может понадобиться вашему ребенку после рождения.В некоторых случаях, например при обструкции нижних мочевыводящих путей (LUTO), мы также можем предложить пренатальное вмешательство.
- Если есть опасения, что у вашего ребенка может быть неадекватное развитие легких из-за длительного маловодия на ранних сроках беременности, мы будем работать с вашей семьей, неонатологом вашего ребенка и специалистами по паллиативной помощи, чтобы обеспечить лечение и уход, которые вы хотите для вашего ребенка. во время и после рождения.
Как лечить маловодие после рождения?
Младенцы с маловодием могут родиться через естественные родовые пути.Однако они подвержены повышенному риску во время родов оказаться в ненормальном положении (не «положить» голову вперед) и иметь временные падения (замедления) частоты сердечных сокращений. В любой из этих ситуаций может потребоваться кесарево сечение. Во время родов ваш ребенок будет находиться под пристальным наблюдением, и ваш врач будет готов ко всем осложнениям или исходам.
Если есть какие-либо опасения по поводу сопутствующих врожденных дефектов, ваш ребенок может родиться в Центре матери и ребенка в Abbott Northwestern and Children’s Minnesota в Миннеаполисе или в Центре матери и ребенка в United and Children’s Minnesota в Сент-Луисе.Павел. Children’s Minnesota — один из немногих центров в стране, где родильный дом расположен на территории больничного комплекса. Это означает, что ваш ребенок родится всего в нескольких футах от нашего отделения интенсивной терапии новорожденных (ОИТН). Кроме того, многие из врачей, с которыми вы уже встречались, будут присутствовать во время или сразу после рождения вашего ребенка, чтобы сразу же оказать помощь в уходе за ним.
Каков долгосрочный прогноз для моего ребенка?
Прогноз для детей с маловодием зависит от основной причины этого состояния, а также от того, насколько низко падает уровень амниотической жидкости и когда во время беременности уровни становятся низкими.Младенцы, у которых развивается олигогидрамнион после 23–24 недель, обычно имеют адекватное развитие легких и отличный прогноз, в зависимости от срока беременности, в котором они родились.
Если количество жидкости мало из-за разрыва плодных оболочек или плохой функции плаценты, прогноз зависит в первую очередь от гестационного возраста ребенка и массы тела при родах. Прогноз часто благоприятный, хотя многие из этих детей нуждаются в уходе в отделении интенсивной терапии новорожденных из-за небольшого размера или недоношенности.
Прогноз для детей, маловодие которых вызвано врожденными дефектами почек или мочевого пузыря, зависит от функции почек после рождения.Некоторым детям требуется диализ или трансплантация почки в младенчестве или раннем детстве, что может быть очень сложным для семей.


 Для уменьшения диспепсических явлений принимают с молоком.
Для уменьшения диспепсических явлений принимают с молоком.
 Роды у нее должен принимать высокопрофессиональный врач.
Роды у нее должен принимать высокопрофессиональный врач.
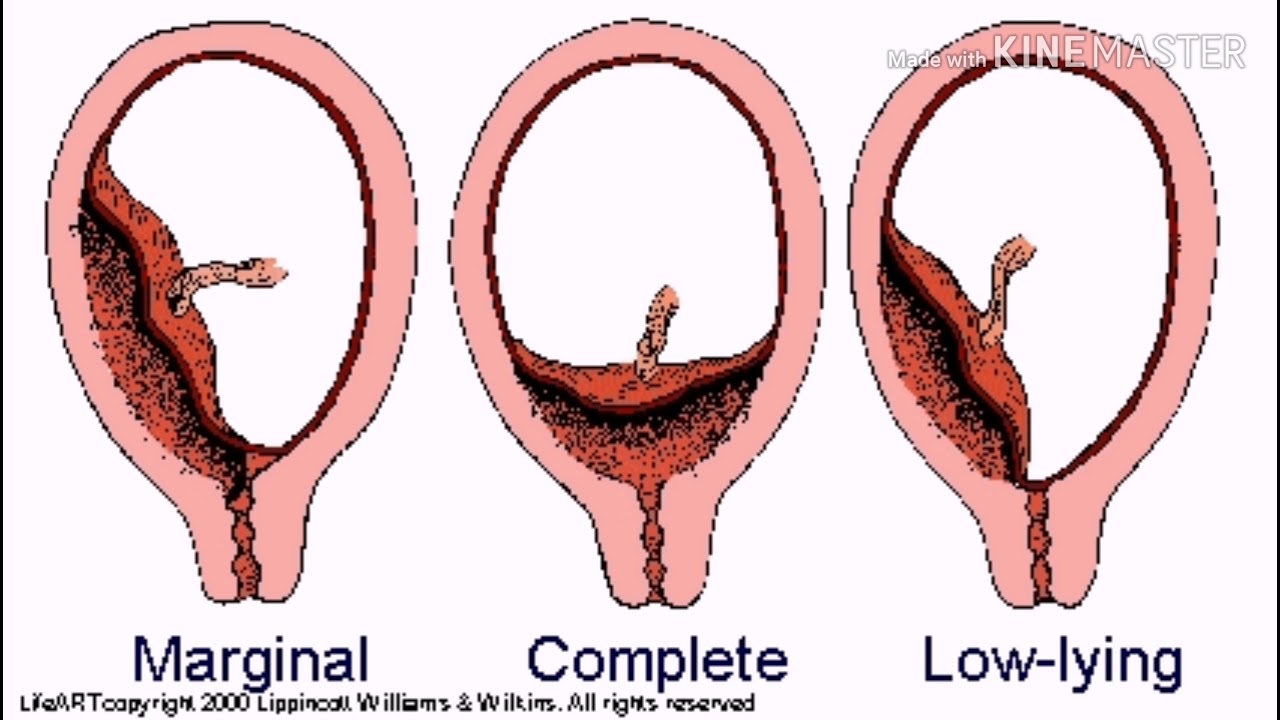 Матка постоянно растет, что и способствует изменению положения. Так что, если женщине ставят диагноз «низкая плацентация» на 20-22 или даже на 32 неделе, это еще не приговор. Считается, что до 36 недели положение плаценты вполне может измениться.
Матка постоянно растет, что и способствует изменению положения. Так что, если женщине ставят диагноз «низкая плацентация» на 20-22 или даже на 32 неделе, это еще не приговор. Считается, что до 36 недели положение плаценты вполне может измениться.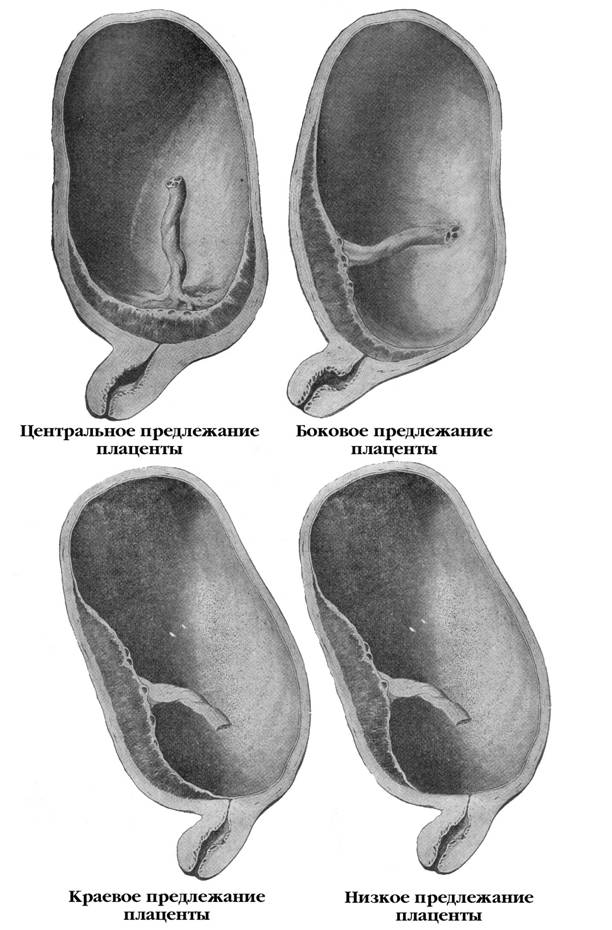
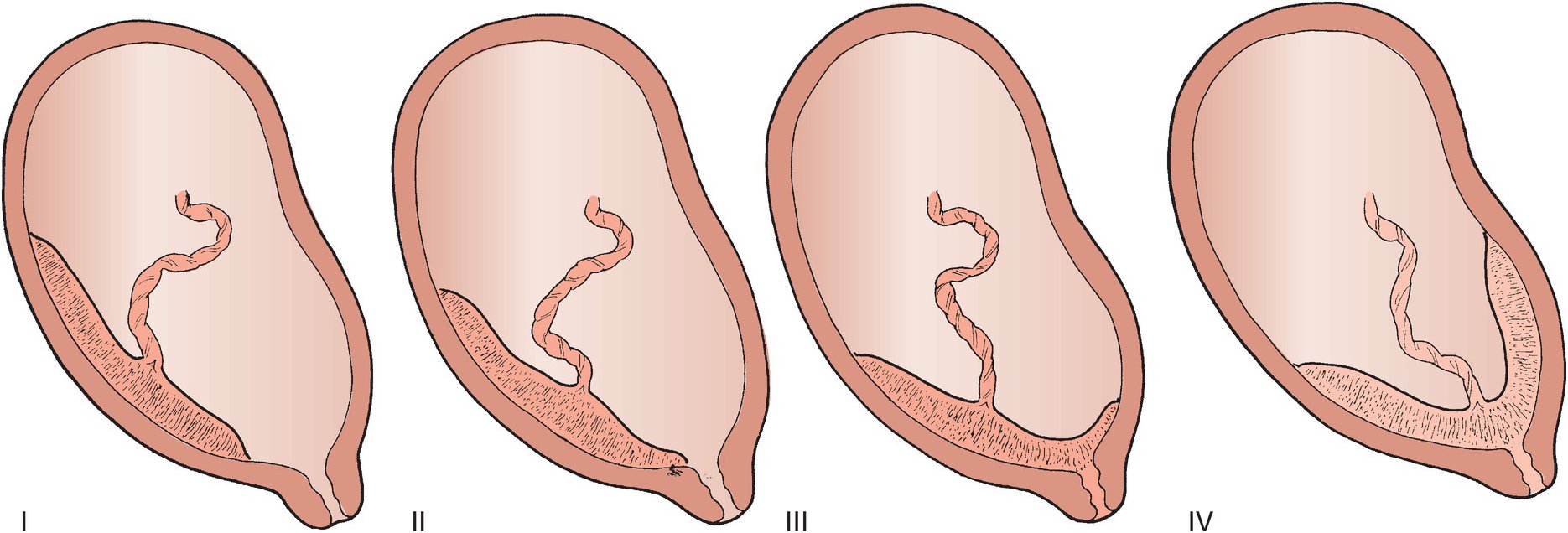

 В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребенка. Плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов.
В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребенка. Плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов. Скорее всего, по мере роста матки плацента изменит свое положение и поднимется вверх. При этом процесс вынашивания плода не нарушается, роды проходят самостоятельно без осложнений.
Скорее всего, по мере роста матки плацента изменит свое положение и поднимется вверх. При этом процесс вынашивания плода не нарушается, роды проходят самостоятельно без осложнений.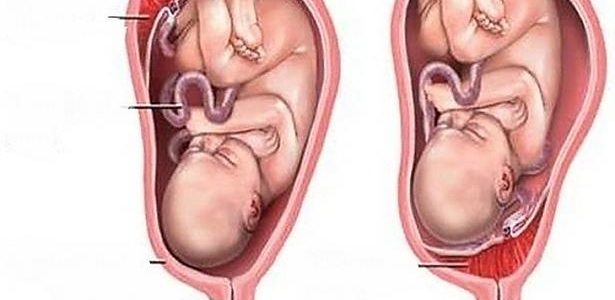

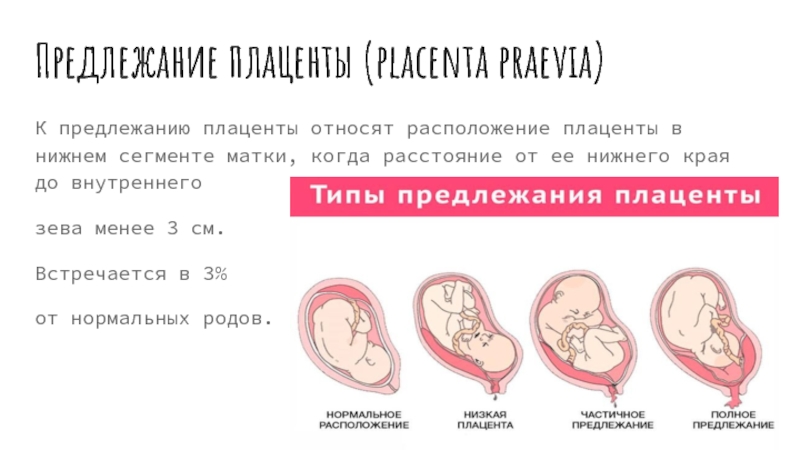
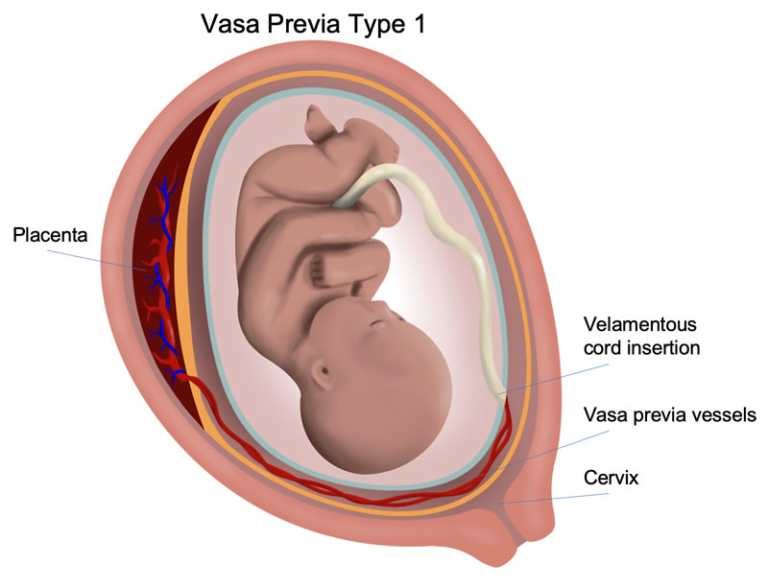





 Некоторые люди имеют D&C после выкидыша.
Некоторые люди имеют D&C после выкидыша. Ребенок получает воду, питательные вещества и кислород из плаценты через пуповину. Если плацента не может производить достаточное количество воды и питательных веществ для ребенка, тогда ребенок может производить меньше мочи.Это состояние чаще всего встречается у детей с задержкой внутриутробного развития.
Ребенок получает воду, питательные вещества и кислород из плаценты через пуповину. Если плацента не может производить достаточное количество воды и питательных веществ для ребенка, тогда ребенок может производить меньше мочи.Это состояние чаще всего встречается у детей с задержкой внутриутробного развития.