Признаки состояние комы: Основные симптомы состояния комы у человека. Первая помощь — клиника «Добробут»
Основные симптомы состояния комы у человека. Первая помощь — клиника «Добробут»
Оказание первой помощи пострадавшему в состоянии комы
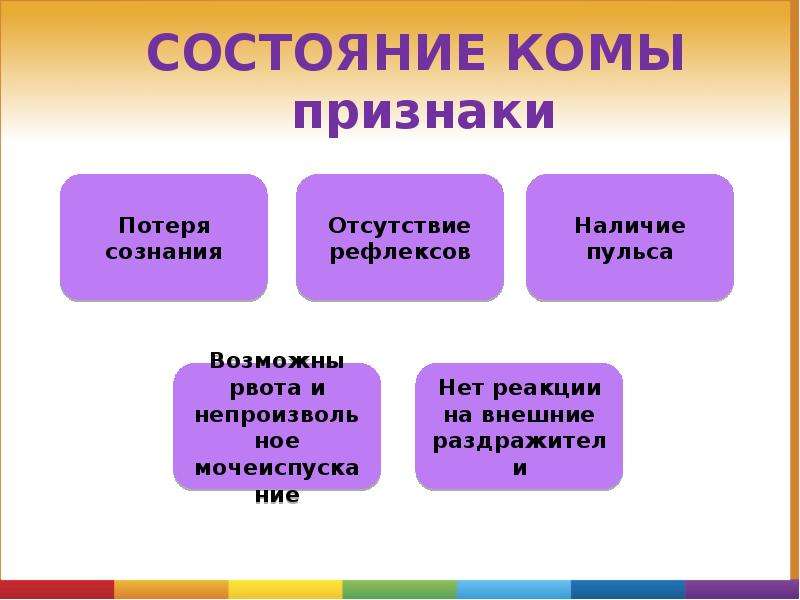
Кома – это тяжелое бессознательное состояние, характеризующееся нарушением важнейших функций организма, отсутствием рефлексов и угнетением сознания. Кома может наступить как мгновенно, так и развиться за несколько часов. Механизм ее возникновения – отек головного мозга на фоне гипоксии вследствие инфекции, травмы или влияния других патологических процессов. Симптомы состояния комы у человека – отсутствие сознания и реакции на любые раздражители. Лечение коматозного состояния проводится исключительно в отделении реанимации. Основная терапия направлена на предотвращение гибели мозговой ткани и поддержание жизненно важных функций организма. В статье будут рассмотрена симптоматика, лечение и оказание первой помощи пострадавшему в состоянии комы.
Провоцирующие факторы:
- черепно-мозговые травмы и поражение электротоком;
- инсульт, эпилепсия;
- резкие колебания сахара в крови;
- инфекции ЦНС или головного мозга;
- гипоксия, асфиксия, остановка сердца;
- обезвоживание, потеря электролитов;
- тяжелая степень интоксикации организма;
- введение в кому по медпоказаниям (состояние искусственной комы).

В зависимости от глубины угнетения сознания выделяют следующие виды ком: I степени (легкая), II степени (умеренная), III степени (глубокая), IV степени (терминальная). В основе классификации лежат различные клинические симптомы.
На нашем сайте https://www.dobrobut.com/ есть подробная информация по теме. По вышеуказанным телефонам можно записаться на личный прием к врачу.
Гипергликемическая кома
Гипергликемическая кома – наиболее тяжелое осложнение сахарного диабета, развивающееся в результате нарастания инсулиновой недостаточности и снижения утилизации глюкозы в крови. Симптоматика – частое и шумное дыхание, тахикардия, снижение АД, резкий запах ацетона изо рта. Без своевременного и квалифицированного лечения гипергликемической комы больной может погибнуть. О доврачебной помощи речь пойдет дальше.
Почечная кома
Развивается постепенно. К основным симптомам такого состояния относятся: сухость кожи, отеки в зоне поясницы и нижних конечностей, запах мочи от больного, одутловатость лица, низкое артериальное давление, узкие зрачки и высокие сухожильные рефлексы. Также возможно непроизвольное подергивание отдельных групп мышц.
Также возможно непроизвольное подергивание отдельных групп мышц.
Гипертензионная кома
Возникает в результате резкого повышения внутричерепного давления. Кома развивается из-за сдавления некоторых отделов мозга и сопровождается брадикардией, рвотой, урежением частоты дыхания, высоким артериальным давлением. Во время консультации врач расскажет, как можно помочь больному в таком состоянии и в каком положении необходимо перевозить пострадавшего в состоянии комы.
Симптомы комы различной тяжести
Прекома длится от нескольких минут до 3-5 часов. Состояние характеризуется спутанностью сознания, сохранением всех рефлексов и нарушением координации. Периоды возбуждения чередуются с периодами полного торможения. Важно уметь отличить и знать, чем состояние комы отличается от обморочного состояния.
Кома легкой степени. Основные симптомы – вялость, заторможенность, больной плохо идет на контакт, сознание спутано.
Кома умеренной тяжести. Больной не реагирует на боль, свет, звуки и находится в ступоре. Давление снижается, сердечный ритм ускоряется, зрачки сужены. Изредка может наблюдаться хаотичная двигательная активность конечностей и самопроизвольное испражнение.
Давление снижается, сердечный ритм ускоряется, зрачки сужены. Изредка может наблюдаться хаотичная двигательная активность конечностей и самопроизвольное испражнение.
Глубокая кома. У больного увеличены зрачки, неглубокое дыхание, давление снижено, глотательные рефлексы отсутствуют.
Терминальная степень. Больной находится на искусственной вентиляции легких и парентеральном питании. Полное отсутствие рефлексов, критическое падение артериального давления, зрачки не реагируют на свет. В большинстве случаев стадия заканчивается смертью.
Диагностика
При постановке диагноза крайне важно опросить людей, окружавших больного, и провести дифференциации комы с помощью шкалы Глазго. После тщательного осмотра врач назначит анализы крови (общий, биохимию и на гормоны), анализ мочи, печеночные пробы, спинномозговую пункцию, КТ головного мозга, МРТ головы и энцефалограмму. После получения результатов будет проведен курс терапии. Лечение диабетических ком проводится по специальной схеме. Об особенностях такой терапии речь пойдет дальше.
Об особенностях такой терапии речь пойдет дальше.
Лечение диабетических ком
Лечение комы осуществляется в отделении реанимации. Первоочередная задача врачей – стабилизация состояние пациента и поддержание его жизненных функций. Дальнейшее лечение будет зависеть от результатов проведенных анализов.
Особенности терапии при различных видах комы:
- антибиотикотерапия – при наличии воспаления;
- противосудорожные препараты – при эпилепсии;
- антикоагулянты – при острой ишемической болезни;
- дезинтоксикация организма – при любых отравлениях;
- инсулинотерапия при признаках кетоацидотической комы.
В период комы очень важно уделить особое внимание уходу за больным: профилактика пролежней, обработка кожи, кормление и правильное питание.
Вегетативное состояние после комы
Вегетативное состояние (апаллический синдром) – состояние после выхода их комы, при котором пациент дезориентирован в пространстве. У больного сохранены периоды сна и бодрствования, кардиореспираторная функция и рефлексы. Но нет понимания самого себя и собственного окружения.
У больного сохранены периоды сна и бодрствования, кардиореспираторная функция и рефлексы. Но нет понимания самого себя и собственного окружения.
Вегетативное состояние после комы развивается в силу поражения полушарий головного мозга, причинами которого могут стать травмы, инфекции, ишемия.
Прогноз
Прогноз зависит от степени повреждения головного мозга и первопричин. В медицинской практике шансы больного на выход из комы оцениваются так: при прекоме и коме I степени – прогноз благоприятный; при коме II и III – сомнительный, но есть шанс на выздоровление; кома IV в большинстве случаев заканчивается смертью.
Если у вас остались вопросы, запишитесь на консультацию к нашим специалистам. Врач поможет решить вопросы, связанные со здоровьем, и расскажет, какие действия предпринять при состоянии гипогликемической комы. Позаботьтесь о своем здоровье уже сейчас.
Коматозное состояние и случаи длительного пребывания в нем. Справка
Коматозное состояние продолжается от нескольких часов до нескольких дней, реже – больше; этим оно отличается от обморока, который продолжается недолго (от 1 до 15 мин) и, как правило, вызывается внезапным малокровием мозга.
Часто бывает трудно выявить причину коматозного состояния. Важное значение имеет темп развития заболевания. Внезапное развитие комы свойственно сосудистым нарушениям (мозговой инсульт). Относительно медленно развивается коматозное состояние при поражении мозга инфекционного характера. Значительно медленнее нарастают симптомы коматозного состояния при эндогенных интоксикациях – диабетическая, печеночная, почечная кома.
Выход из коматозного состояния под влиянием лечения характеризуется постепенным восстановлением функций центральной нервной системы обычно в порядке, обратном их угнетению. Вначале появляются корнеальные (роговичные), затем зрачковые рефлексы, уменьшается степень вегетативных расстройств. Восстановление сознания проходит стадии оглушенности, спутанного сознания, иногда отмечаются бред, галлюцинации. Нередко в период выхода из комы наблюдается резкое двигательное беспокойство с хаотичными дискоординированными движениями на фоне оглушенного состояния; возможны судорожные припадки с последующим сумеречным состоянием.
Случаи выхода из комы после длительного пребывания.
В июне 2003 года 39-летний житель США Терри Уоллис пришел в себя после того, как пробыл в коме 19 лет. Терри Уоллис впал в кому после автомобильной аварии, происшедшей в июле 1984 года, когда ему было 19 лет. Все эти годы Терри Уоллис находился под наблюдением врачей из реабилитационного центра округа Стоун. В 2001 году он начал общаться с родственниками и персоналом больницы при помощи элементарных знаков, а 13 июня 2003 года он впервые заговорил. Терри Уоллис парализован и передвигается в кресле-каталке.
В 2006 году Терри Уоллису все еще требовалась помощь при приеме пищи, однако его речь продолжала улучшаться и он мог последовательно досчитать до 25.
В июне 2003 года жительница Китая Джин Мейхуа очнулась от комы, в которой находилась последние четыре с половиной года. Она получила тяжелую травму головного мозга, упав с велосипеда.
21 января 2004 года СМИ сообщили, что в каирском Международном госпитале «Ас-Салям» пришел в сознание больной, пролежавший в коме полтора года. 25-летний сириец в 2002 году попал в Ливане в автокатастрофу. От полученных тяжелых травм головы он впал в кому, его сердце несколько раз останавливалось, пациент был подключен к установке искусственного дыхания. Сначала его лечили в американском госпитале в Бейруте, а затем он был перевезен в Каир, где ему был сделан ряд нейрохирургических операций. Придя в сознание, сириец смог двигать руками и стоять, понимать речь и стал пытаться сам говорить. Это очень редкий случай в медицинской практике, когда больной с такими тяжелыми травмами пережил продолжительную кому и пришел в себя.
В апреле 2005 года американский пожарный 43-летний Дон Херберт (Don Herbert) вышел из 10-летней комы. Херберт впал в кому в 1995 году. Во время тушения пожара на него обрушилась крыша горящего здания. После того, как кислород в дыхательном аппарате закончился, Херберт провел под завалом без воздуха 12 минут, в результате чего и наступила кома. В феврале 2006 года Дон Херберт умер от пневмонии.
Херберт впал в кому в 1995 году. Во время тушения пожара на него обрушилась крыша горящего здания. После того, как кислород в дыхательном аппарате закончился, Херберт провел под завалом без воздуха 12 минут, в результате чего и наступила кома. В феврале 2006 года Дон Херберт умер от пневмонии.
2 июня 2007 года в СМИ появилось сообщение, что житель Польши – 65-летний железнодорожник Ян Гжебски (Jan Grzebski) пришел в себя после 19-летнего пребывания в состоянии комы. В 1988 году Гжебски серьезно пострадал в результате происшествия на железной дороге. По мнению врачей, ему оставалось жить не более трех лет. В том же году 46-летний поляк впал в кому. В течение 19 лет жена Гжебски ежедневно была у постели своего мужа, каждый час, меняя положение его тела во избежание атрофии мышц и распространения инфекций. Придя в сознание, поляк узнал о том, что теперь все его четверо детей вышли замуж и женились, а также о том, что теперь у него есть 11 внучек и внучат.
В ноябре 2008 года СМИ сообщили, что в городе Эчжоу (центральнокитайская провинция Хубэй) китаянка очнулась после тридцати лет пребывания в коме. Женщина по имени Чжао Гуйхуа впала в бессознательное состояние после дорожно-транспортного происшествия. Все это время ее сердце работало нормально, точно так же в норме оставалось давление крови. Муж – Чэнь Дулинь кормил ее пищевыми смесями с помощью сложной системы питательных трубочек. Всегда старался говорить неподвижной женщине ласковые слова, рассказывал о последних событиях. За время беспамятства ей дважды делали операции.
симптомы, лечение, причины болезни, первые признаки
Описание
Кома – это угрожающее жизни состояние нарушения сознание, которое характеризуется полным отсутствием контакта человека с окружающим его миром.
Кома не является самостоятельным заболеванием, она представляет собой тяжелейшее осложнение со стороны центральной нервной системы, которое сопровождается повреждением нервных путей.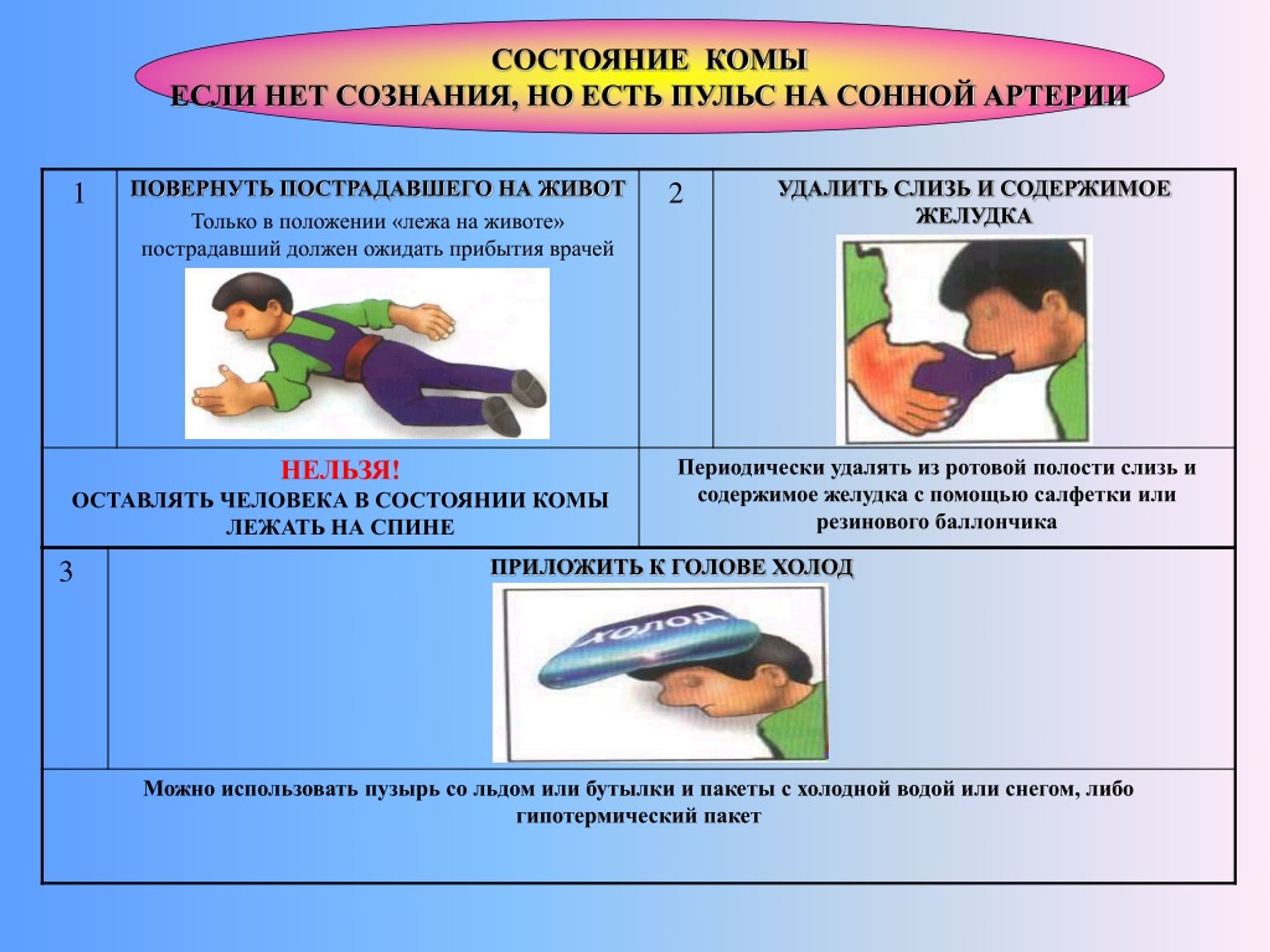 Стоит отметить, что для развития комы необходимо наличие повреждения определенных участков центральной нервной системы, отвечающих за бодрствование. Таким отделом является ретикулярная формация, благодаря которой происходит связь головного мозга с внешним миром. При нарушении проведения нервных импульсов через ретикулярную формацию происходит развитие глубокого нарушения сознания. Повреждение нервных волокон ретикулярной формации может происходить под действием как физического фактора, так и в результате токсического воздействия химических веществ.
Стоит отметить, что для развития комы необходимо наличие повреждения определенных участков центральной нервной системы, отвечающих за бодрствование. Таким отделом является ретикулярная формация, благодаря которой происходит связь головного мозга с внешним миром. При нарушении проведения нервных импульсов через ретикулярную формацию происходит развитие глубокого нарушения сознания. Повреждение нервных волокон ретикулярной формации может происходить под действием как физического фактора, так и в результате токсического воздействия химических веществ.
Причины развития комы:
- Гипоксия – недостаточное насыщение внутренних органов и тканей кислородом;
- Высокий или, наоборот, низкий уровень глюкозы в крови;
- Отравление различными химическими веществами, например, при передозировке наркотическими веществами, алкогольными напитками, снотворными средствами, антидепрессантами, транквилизаторами;
- Острое нарушение мозгового кровообращения;
- Черепно-мозговая травма;
- Новообразования головного мозга;
- Эндокринные нарушения;
- Интоксикация организма в результате декомпенсированных заболеваний печени или почек;
- Заболевания со стороны сердечно-сосудистой системы в стадии декомпенсации.

Прогноз комы во многом зависит от причины ее развития и тяжести процесса. Так, например, при умеренной коме прогноз относительно благоприятный (возможно полное выздоровление пострадавшего без развития осложнений в отдаленном будущем). Для остальных ком прогноз сомнительный, так как существует вероятность как выздоровления человека, которое, к сожалению, сопровождается некоторыми осложнениями, так и летального исхода.
Симптомы
Фото: medaboutme.ru
Главным симптомом, указывающим на коматозное состояние, является полное отсутствие контакта человека с окружающим его миром. В первую очередь внимание обращается на отсутствие речевой деятельности и на слабое реагирование или полное отсутствие реакции на болевые раздражители. Кроме того, меняется реакция зрачка на свет. Изучение реакции зрачка на свет не только помогает установить предполагаемый очаг повреждения в головном мозге, если таковой имеется, и возможную причину развития комы, но также помогает предугадать прогноз дальнейшего состояния человека. Узкие зрачки, не реагирующие на свет, указывают на отравление химическими веществами, например, алкоголем или наркотиками. Широкие зрачки, которые также не реагируют на свет, указывают на повреждение среднего мозга. Если обнаружены разные по диаметру зрачки, говорят о нарастании внутричерепного давления. Неблагоприятным признаком является расширение зрачка и полное отсутствие реакции на свет. Данный признак указывает на запредельную кому, которая грозит скорой смертью головного мозга.
Узкие зрачки, не реагирующие на свет, указывают на отравление химическими веществами, например, алкоголем или наркотиками. Широкие зрачки, которые также не реагируют на свет, указывают на повреждение среднего мозга. Если обнаружены разные по диаметру зрачки, говорят о нарастании внутричерепного давления. Неблагоприятным признаком является расширение зрачка и полное отсутствие реакции на свет. Данный признак указывает на запредельную кому, которая грозит скорой смертью головного мозга.
Цвет кожи может изменяться в зависимости от причины развития комы. Так, например, посинение кончиков пальцев и носогубного треугольника указывает на недостаточное насыщение крови кислородом. Бледность кожных покровов и видимых слизистых может говорить о выраженной кровопотери.
Такие показатели, как температура тела, уровень артериального давления, пульс, частота сердечных сокращений и частота дыхания могут варьировать в разных пределах, так как зависят от этиологии комы.
Диагностика
Фото: ixned. ru
ru
Для оценки степени нарушения сознания существует специальная шкала Глазго (Glasgow Coma Scale, GCS), в которую входят следующие показатели: открывание глаз, речевая функция и двигательная активность.
Открывание глаз:
- Самостоятельное (произвольное) – 4 балла;
- В результате голосовой команды — 3 балла;
- В результате реакции на болевой раздражитель – 2 балла;
- Отсутствует – 1 балл.
Речевая функция:
- Человек ориентирован в окружающей среде, способен быстро и четко отвечать на поставленные вопросы – 5 баллов;
- Человек дезориентирован в окружающей среде, речь спутанная – 4 балла;
- В ответ на задаваемые вопросы поступают слова, которые не имеют логическую связь с поступающими вопросами – 3 балла;
- В ответ на задаваемые вопросы поступают нечленораздельные звуки – 2 балла;
- Речь полностью отсутствует – 1 балл.
Двигательная активность:
- Точное выполнение движений по команде – 6 баллов;
- Целенаправленное движение, направленное на устранение источника болевого раздражителя (например, отталкивание) – 5 баллов;
- Отдергивание конечности в ответ на воздействие болевого раздражителя – 4 балла;
- Патологическое сгибание в ответ на болевой раздражитель — 3 балла;
- Патологическое разгибание в ответ ан воздействие болевого раздражителя – 2 балла;
- Полное отсутствие движений – 1 балл.

Затем необходимо суммировать полученные баллы по трем основным критериям, чтобы оценить состояние сознания человека.
- 15 баллов – сознание ясное.
- 13 – 14 баллов – умеренное или глубокое оглушение.
- 9 – 12 баллов – сопор.
- 7 – 8 баллов – кома умеренная.
- 5 – 6 баллов – кома глубокая.
- 3 – 4 балла – кома запредельная.
При установлении комы важно выяснить причину ее появления. Для этого необходимо тщательно опросить родственников пострадавшего или случайных свидетелей, которые находились рядом в момент потери сознания пострадавшего. Важно выяснить следующие моменты:
- Имелись ли у пострадавшего хронические заболевания сердца и сосудов, патология со стороны эндокринной системы, в частности сахарный диабет;
- Принимал ли пострадавший какие-либо лекарственные средства, их дозировки и количество;
- Какие симптомы предшествовали потере сознания.
Кроме того, следует обследовать окружающую обстановку, что в некоторых случаях окажет помощь в установлении причины развития комы. Например, при обнаружении рядом с человеком пустых блистеров или баночек из-под лекарственных средств возникают подозрения в пользу отправления медикаментами. Во время осмотра следует измерить температуру тела, артериальное давление, посчитать пульс, частоту сердечных сокращений и частоту дыхания.
Например, при обнаружении рядом с человеком пустых блистеров или баночек из-под лекарственных средств возникают подозрения в пользу отправления медикаментами. Во время осмотра следует измерить температуру тела, артериальное давление, посчитать пульс, частоту сердечных сокращений и частоту дыхания.
Далее выполняются общие лабораторные анализы, которые помогают оценить общее состояние организма, а также помогают обнаружить метаболических нарушений, если таковы имеются. Для людей, страдающих сахарным диабетом, особенно важен показатель глюкозы крови, который выполняется незамедлительно. При подозрении на развитие комы вследствие отравления токсическими веществами, например, наркотиками или лекарственными средствами (снотворные, антидепрессанты, транквилизаторы), выполняется анализ крови, показывающий наличие или отсутствие в крови токсических веществ.
Из инструментальных методов исследования наиболее информативными являются КТ (компьютерная томография) и МРТ (магнитно-резонансная томография), позволяющие оценить состояние ЦНС (центральной нервной системы). Благодаря полученным снимкам удается сделать вывод о структурных изменениях головного мозга, наличии объемных образований, а также выявить признаки повышенного внутричерепного давления. Как известно, не каждое медицинское учреждение оснащено аппаратами КТ и МРТ, поэтому при отсутствии возможности выполнить данные исследования на помощь прибегают к рентгенографии черепа в нескольких проекциях. Рентгенологическое исследование менее информативное и значительно уступает КТ и МРТ, но в некоторых случаях на основе рентгеновского снимка черепа можно сделать предположения о возможной причине развития комы.
Благодаря полученным снимкам удается сделать вывод о структурных изменениях головного мозга, наличии объемных образований, а также выявить признаки повышенного внутричерепного давления. Как известно, не каждое медицинское учреждение оснащено аппаратами КТ и МРТ, поэтому при отсутствии возможности выполнить данные исследования на помощь прибегают к рентгенографии черепа в нескольких проекциях. Рентгенологическое исследование менее информативное и значительно уступает КТ и МРТ, но в некоторых случаях на основе рентгеновского снимка черепа можно сделать предположения о возможной причине развития комы.
Помимо этого, существует еще один метод исследования, позволяющий произвести дифференциальную диагностику ком. Данным исследованием является ЭЭГ (электроэнцефалография), которая позволяет исследовать работу головного мозга с помощью регистрации электрических импульсов, исходящих об областей или отдельных зон головного мозга.
Лечение
Фото: stopalkogolizm.ru
В лечении комы в первую очередь производится поддержание жизненно важных функций организма, в том числе предотвращение гибели головного мозга. Уже на этапе транспортировки пациента в машине скорой медицинской помощи производится проверка проходимости дыхательных путей, которая заключается в очищении ротовой полости и вправлении запавшего языка, и оценка работы сердечно-сосудистой системы. При необходимости используется кислородная маска. Кроме того, при нарушении работы сердца выполняется закрытый массаж сердца. Пациент доставляется в ближайшее медицинское учреждение, снабженное отделением интенсивной терапии. В палате реанимации при необходимости производится подключение пациента к аппарату ИВЛ (искусственной вентиляции легких). Данный метод заместительной терапии используется для поддержания дыхательной функции и необходимого газообмена.
Уже на этапе транспортировки пациента в машине скорой медицинской помощи производится проверка проходимости дыхательных путей, которая заключается в очищении ротовой полости и вправлении запавшего языка, и оценка работы сердечно-сосудистой системы. При необходимости используется кислородная маска. Кроме того, при нарушении работы сердца выполняется закрытый массаж сердца. Пациент доставляется в ближайшее медицинское учреждение, снабженное отделением интенсивной терапии. В палате реанимации при необходимости производится подключение пациента к аппарату ИВЛ (искусственной вентиляции легких). Данный метод заместительной терапии используется для поддержания дыхательной функции и необходимого газообмена.
Далее производится внутривенное введение растворов для инфузии. Помимо этого, лекарственные средства используются для нормализации уровня артериального давления, температуры тела и т.д..
В дальнейшем лечебная тактика зависит от результатов диагностического обследования пациента. Важно понимать, что своевременное выставление точного диагноза лежит в основе благополучного исхода заболевания. После установления причины развития комы производится назначение медикаментозного или хирургического метода лечения, направленное на ее устранение.
Важно понимать, что своевременное выставление точного диагноза лежит в основе благополучного исхода заболевания. После установления причины развития комы производится назначение медикаментозного или хирургического метода лечения, направленное на ее устранение.
Длительное пребывание пациента в одном положении грозит появлением пролежней, поэтому крайне важно не забывать о профилактических мерах. Следует периодически менять положение пациента, поворачивая его с одного бока на другой, своевременно менять нательное и постельное белье и не забывать о ежедневном туалете кожи.
Лекарства
Фото: metacure.com
В лечении комы используются различные лекарственные средства, выбор которых во многом зависит от причины появления комы.
При повышении уровня артериального давления, которое грозит многими осложнениями, важно использовать средства с антигипертензивным эффектом. Если наблюдается обратная ситуация, при которой артериальное давление значительно снижается, что также неблагоприятно для организма, так как нарушается кровообращение во внутренних органах и тканях, используются гипертонические средства.
В случае нарушения ритма сердца используются антиаритмические средства. Данная группа включает в себя множество препаратов, выбор которых осуществляется в зависимости от типа нарушения ритма.
При кетоацидотической коме используются препараты инсулина, действие которого направленно на устранение высокой концентрации глюкозы в крови.
Также могут использоваться противосудорожные препараты при наличии судорог. Важно отметить, что использование препаратов центрального действия нежелательно, так как они могут угнетающе воздействовать на центральную нервную систему.
Народные средства
Фото: psychologies.co.uk
Кома является неотложным состоянием, которое требует незамедлительной помощи специалистов. Ни в коем случае нельзя полагать, что существуют какие-либо народные средства, способные оказать помощь в данной ситуации.
Для предотвращения такого серьезного нарушения сознания, которое влечет за собой опасные изменения в организме, необходимо соблюдать некоторые профилактические меры. В первую очередь рекомендуется своевременно обращаться к врачу при появлении каких-либо беспокоящих симптомов. В свою очередь, врач не только диагностирует заболевание на ранней стадии, но также назначит необходимое лечение. Данные действия способствуют своевременной коррекции состояний, которые могут стать причиной развития комы. Кроме того, людям, страдающим сахарным диабетом, важно тщательно соблюдать диету и вовремя принимать сахароснижающие препараты. С особой внимательностью следует относиться к препаратам инсулина, так как введение большой дозировки инсулина, превышающей терапевтическую, может привести к развитию комы. В большинстве случаев такая проблема может возникнуть у лиц пожилого возраста, которые в связи со своей забывчивостью или нечетким зрением могут пропустить время приема препарата или использовать большую дозу препарата. Поэтому такие люди особенно нуждаются в посторонней помощи. Людям, имеющим хронические заболевания сердечно-сосудистой системы, важно тщательно следить за состоянием своего здоровья и своевременно обращаться в медицинское учреждение при ухудшении общего самочувствия.
В первую очередь рекомендуется своевременно обращаться к врачу при появлении каких-либо беспокоящих симптомов. В свою очередь, врач не только диагностирует заболевание на ранней стадии, но также назначит необходимое лечение. Данные действия способствуют своевременной коррекции состояний, которые могут стать причиной развития комы. Кроме того, людям, страдающим сахарным диабетом, важно тщательно соблюдать диету и вовремя принимать сахароснижающие препараты. С особой внимательностью следует относиться к препаратам инсулина, так как введение большой дозировки инсулина, превышающей терапевтическую, может привести к развитию комы. В большинстве случаев такая проблема может возникнуть у лиц пожилого возраста, которые в связи со своей забывчивостью или нечетким зрением могут пропустить время приема препарата или использовать большую дозу препарата. Поэтому такие люди особенно нуждаются в посторонней помощи. Людям, имеющим хронические заболевания сердечно-сосудистой системы, важно тщательно следить за состоянием своего здоровья и своевременно обращаться в медицинское учреждение при ухудшении общего самочувствия.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Коматозные состояния | Компендиум — справочник лекарственных препаратов
Значение термина кома становится хорошо понятным при знакомстве с его историей. Древние греки писали его через два «м» и обозначало оно — удар, то есть уже в названии состояния было заложено определение наиболее частой сосудистой катастрофы, его и вызывающей (наше написание этого слова через одно «м» эквивалентно греческому слову «волос» и никак не соответствует современному медицинскому смыслу обсуждаемого термина). Иллюстрируя эмоциональную тяжесть определения, данного еще древними греками, можно привести следующий пример. В древнегреческих трагедиях часть действия обозначалась «commos» и именно в этой части хор вместе с действующими лицами доносили до зрителей ужас события и осознание его беспросветности (например в трагедии Софокла — известие об убийстве Эдипом отца и женитьбе на собственной матери).
Активность человека, сохранность когнитивных функций обеспечивается адекватной деятельностью гемисфер мозга и активирующим влиянием ретикулярной системы (комплекс ядер и соединяющих их волокон, простирающихся от моста через средний мозг к задним диэнцефалическим структурам). Система получает афферентные импульсы от соматических, висцеральных, слуховых и зрительных рецепторов, передавая их через таламические ядра в кору мозга. На любом уровне существует обратная связь. Нарушение этой функции вызывает снижение активности, нарушение сознания, которое может быть кратким или длительным, умеренным или глубоким. При судорожных припадках потеря сознания может длиться 1 ч и более. Полная потеря сознания, длящаяся 3 ч и более, — свидетельство тяжелых интракраниальных или метаболических нарушений и соответствует критериям комы.
Кома — крайне тяжелое состояние, характеризующееся потерей сознания, расстройством функций всех органов чувств, нарушением кровообращения, дыхания, метаболических процессов. Переходные состояния между бодрствованием и полной потерей сознания называются сомноленция и сопор (прекома). Кома, как и многие другие состояния, не диагноз, а исход большого количества болезненных расстройств. Кома чаще в медицинской практике вызвана сосудистыми катастрофами, но может развиться в результате общей интоксикации, нарушения обмена, травмы мозга, особенно деструкции его коры и ствола.
Переходные состояния между бодрствованием и полной потерей сознания называются сомноленция и сопор (прекома). Кома, как и многие другие состояния, не диагноз, а исход большого количества болезненных расстройств. Кома чаще в медицинской практике вызвана сосудистыми катастрофами, но может развиться в результате общей интоксикации, нарушения обмена, травмы мозга, особенно деструкции его коры и ствола.
Все вышеперечисленное ведет к дисфункции полушарий мозга, диэнцефалических структур и/или ствола мозга. Очаговые изменения в супратенториальных структурах могут либо сами по себе значительно повредить гемисферы, либо вызвать их отек со сдавлением диэнцефалических активирующих систем и среднего мозга, «выдавливая» их через налет с возрастанием давления на ствол мозга. Первичные субтенториальные повреждения (в стволе мозга или в мозжечке) могут непосредственно сдавливать ретикулярную формацию.
Супратенториальными причинами комы могут быть травма мозга, опухоли или абсцессы, кровоизлияния или ишемические инфаркты, эпи- или субдуральные гематомы.
Из возможных субтенториальных процессов известны инфаркты, травмы, опухоли моста и мозжечка.
Из общих заболеваний к коме могут привести аноксия или ишемия мозга (аритмия, отравление угарным газом), васкулит, диффузные болезни соединительной ткани, инфекции мозга, уремия, диабетический кетоацидоз, печеночная недостаточность, гипогликемия, этиловый и метиловый спирты, наркотики, а также эпилептический статус, субарахноидальное кровотечение, кататония.
Наиболее частые причины комы или состояния, требующие ее исключения, приведены в табл. 13.1.
Таблица 13.1
Наиболее частые причины глубоких бессознательных состояний
Алкогольная острая интоксикация
Запах алкоголя. Пациент обычно ступорозен, отвечает на резкие раздражители. Лицо и конъюнктивы гиперемированы. Температура тела в норме или субнормальная. Зрачки умеренно расширены, одинаковы, реагируют на свет. Дыхание глубокое и шумное, но не хрипящее. Концентрация алкоголя в крови 43 ммоль/л.
Лекарственные средства, ядовитые растения и грибы, наркотики
У взрослых — 60–70%, у детей и подростков — до 80–95% всех случаев комы неизвестной этиологии.
Гипогликемия
Инсулинома или передозировка инсулина. Начало может быть острое с судорог. Обычно дебютирует с головной боли, потливости, тошноты, боли в животе, ощущение голода. Кожа бледная, влажная. Зрачки на свет реагируют. Положительный симптом Бабинского.
Диабетический кетоацидоз
Начинается постепенно. Кожа сухая. Фруктовый или ацетоновый запах в выдыхаемом воздухе. Температура тела субнормальная. Боль в животе. Глаза запавшие. Гипервентиляция. Глюкозурия. Кетонурия. Гипергликемия. Метаболический ацидоз.
Инсульт
Возраст 40 лет и старше. АГ или другие заболевания сердечно-сосудистой системы. Начало острое. Признаки стволовых нарушений. Лицо часто ассиметричное. Очаговая неврологическая симптоматика вплоть до гемиплетии. Зрачки нередко разные по диаметру, реакция на свет вялая. Температура тела, частота пульса и дыхания вариабельны. Изменения на ЯМР и КТ. Может быть показана люмбальная пункция.
Температура тела, частота пульса и дыхания вариабельны. Изменения на ЯМР и КТ. Может быть показана люмбальная пункция.
Обморок
Начало острое. Часто следует за эмоциональным стрессом. В кому переходит редко (аритмии). Бледность. Пульс мягкий, редкий или резко учащен. В положении лежа — быстрое восстановление.
Травма черепа
Анамнез. Внешние следы травмы (кровотечения из носа или уха, ликворея, переломы костей). Кома начинается остро или постепенно. Температура тела повышена или нормальна. Зрачки неравномерны, реакция вялая. Характер дыхания, пульса вариабельны (дыхание учащено, неравномерное; пульс вначале быстрый, затем редкий). АД непостоянно. Рефлексы нарушены.
Эпилепсия
Судороги. Начало острое. Язык со следами прикусов. Бессознательное состояние. Температура тела, пульс и частота дыхания вариабельны (повышение на фоне приступа или тут же после него). Зрачки на свет реагируют.
Учитывая крайнюю тяжесть положения пациента, ДД должна быть краткой, решительной, коллегиальной, а посиндромная терапия — начинаться до окончательного выяснения всех этиологических факторов.
Что же следует предпринять?
А.
1. Убедиться в наличии комы.
2. Удостовериться, что жизненно важные функции (сердцебиение, кровообращение, дыхание) сохранены в той мере, чтобы обеспечить вам определенный период для раздумий и действий. Если проявления угрожающи, немедленно начать посиндромную терапию.
3. Определить диаметр зрачков, спонтанные движения глаз, двигательную активность пациента.
4. Общий анализ крови, определение уровня глюкозы, электролитов, биохимический анализ крови, газовый состав крови крови, токсикологический скрининг.
5. Ввести 100 мг тиамина. Ввести 50 г глюкозы (при быстром улучшении состояния введение продолжить). Эти действия призваны выявить и тут же устранить гипогликемию, быстро ведущую к гибели нейронов. Следующий неотложный шаг — исключение наркотической комы. Ввести 0,4 мг налоксона. Препарат может привести к расширению зрачков у пациента с миозом, но только этого недостаточно для утверждения о наркотической коме и введение можно повторить.
6. По возможности собрать анамнез и в совокупности попытаться обобщить его с уже имеющимися результатами физикального обследования (По осмотру кожи и мягких тканей, особенно на волосистой части головы исключить травму. Очень осторожно убедиться в сохранности позвоночного столба и проверить ригидность затылочных мышц. Определить гипер- или гипотермию у пациента. Определить запах выдыхаемого воздуха. Неврологическое обследование провести по упрощенной схеме, но обязательно оценить симметричность рефлексов, ответ на раздражители, наличие фасцикуляций. Глазное дно осмотреть без расширения зрачков). Этап А не должен занимать более 5–10 мин!
Б.
1. ЭЭГ, ЭКГ, рентгеновское исследование (череп, грудная клетка, позвоночник).
2. Окуловестибулярные пробы.
3. Люмбальная пункция (удостовериться предварительно, что нет критической внутричерепной гипертензии или местных ограничивающих изменений в области пункции).
4. КТ, ЯМР, ангиография.
Церебральная кома может быть обусловлена сосудистой патологией (кровоизлияния, церебромаляция) или иметь несосудистые причины (опухоль, травмы, инфекции). Возможно стремительное развитие симптомов при сосудистой патологии или травмах, и медленное формирование клинической картины комы при опухолях или инфекционных процессах.
Возможно стремительное развитие симптомов при сосудистой патологии или травмах, и медленное формирование клинической картины комы при опухолях или инфекционных процессах.
Остро возникшее длительно сохраняющее нарушение сознания типично для сосудистой патологии. Если в этих случаях при гемиплегии отмечают отклонение взгляда в противоположную сторону, то есть основания говорить о нарушениях в бассейне внутренней сонной артерии. Если имеется перекрестная симптоматика поражения черепно-мозговых нервов и конечностей, то нарушения развились в области кровоснабжения вертебральной или базилярной артерий. При этом возможно отведение глаза в здоровую сторону. Однако отклонение глаза в определенную сторону отмечают непостоянно, а гемисимптоматику у коматозного больного выявить сложно. В сомнительных случаях необходимо исключить гипогликемию, интоксикацию, уремию и водно-электролитные нарушения.
Сосудистые катастрофы мозга — одна из ведущих причин смерти. Они занимают 2-е место после болезни Альцгеймера среди всех причин тяжелейших и необратимых психоневрологических изменений личности.
Факторами риска развития цереброваскулярных катастроф являются:
- Корригируемые
- АГ;
- гиперлипидемия;
- гиперкоагуляция;
- повышение вязкости крови;
- сахарный диабет;
- васкулит;
- нарушения ритма сердца;
- клапанные пороки сердца;
- кардиомиопатия;
- мигрень в анамнезе;
- алкоголизм;
- табакокурение;
- наркомания;
- пероральные контрацептивы (прежде всего — первых поколений. Современные низкодозные контрацептивы менее токсичны).
- Некорригируемые:
- мужской пол;
- возраст 60 лет;
- инсульт в семейном анамнезе;
- ранее существовавшие преходящие нарушения мозгового кровообращения;
- ранее перенесенный инсульт.
Нарушения мозгового кровообращения — либо ишемический синдром, либо кровоизлияние.
В норме адекватный кровоток обеспечивается достаточно развитыми коллатералями от одной позвоночной артерии к другой, между сонными и позвоночными артериями через Виллизиев круг, через коллатерали на уровне гемисфер мозга.
Ишемию вызывают чаще тромбы или эмболы. Большие атероматозные бляшки обычно образуются в общей сонной артерии, позвоночных артериях и их ветвях. Но эмболы чаше всего исходят из области бифуркации сонной артерии. Эмболы могут появиться как самостоятельно, так и после инвазивных процедур (например катетеризации аорты). Тромбозы интракраниальных сосудов могут развиться в крупной артерии на основании мозга, в глубоких перфорантных или мелких кортикальных ветвях. Но чаще поражаются средняя церебральная артерия и ее ветви. Часто блокируются также сифон сонной артерии и базилярная артерия чуть проксимальнее задней мозговой артерии.
Внутримозговые кровоизлияния требуют ДД между кровоизлияниями при гипертензивных состояниях (наиболее вероятен возраст 45–65 лет) и субарахноидальных кровотечениях при разрыве аневризма сосудов. Интрацеребральный геморрагический синдром — это результат разрыва атеросклеротически измененного сосуда на фоне АГ или разрыв сосуда после его тромбирования. Значительно реже причинами являются мальформации сосудов, амилоидная ангиопатия, кокаиновый васкулит, нарушения свертывания крови или коллагенозы. При разрывах сосудов симптоматика развивается очень быстро, обычно ей предшествует длительная АГ. Появляется резкая головная боль, через несколько минут человек может потерять сознание. Нередки тошнота, рвота, фокальные или генерализованные судороги, делирий. Развивается глубокая кома, температура тела повышена. При больших кровоизлияниях более половины больных погибают в ближайшие несколько дней. Кровоизлияние может быть в любом участке мозга, но наиболее опасны кровоизлияния в область базальных ганглиев, внутренней капсулы, таламуса, мозжечка или в ствол мозга. Сравнительно массивные кровоизлияния отмечают из срединной мозговой артерии, обусловливая поражения области внутренней капсулы, что объясняет гемиплегию. Реже выявляют кровотечения в мозжечок и в мост. Медленно развивающаяся опухолеподобная симптоматика возможна при небольших внутримозговых кровоизлияниях с перифокальным отеком.
Значительно реже причинами являются мальформации сосудов, амилоидная ангиопатия, кокаиновый васкулит, нарушения свертывания крови или коллагенозы. При разрывах сосудов симптоматика развивается очень быстро, обычно ей предшествует длительная АГ. Появляется резкая головная боль, через несколько минут человек может потерять сознание. Нередки тошнота, рвота, фокальные или генерализованные судороги, делирий. Развивается глубокая кома, температура тела повышена. При больших кровоизлияниях более половины больных погибают в ближайшие несколько дней. Кровоизлияние может быть в любом участке мозга, но наиболее опасны кровоизлияния в область базальных ганглиев, внутренней капсулы, таламуса, мозжечка или в ствол мозга. Сравнительно массивные кровоизлияния отмечают из срединной мозговой артерии, обусловливая поражения области внутренней капсулы, что объясняет гемиплегию. Реже выявляют кровотечения в мозжечок и в мост. Медленно развивающаяся опухолеподобная симптоматика возможна при небольших внутримозговых кровоизлияниях с перифокальным отеком. В то же время и ишемические инсульты могут манифестировать резко, по типу удара, так что ДД этих расстройств с кровоизлияниями и инфарктами без применения дополнительных методов (КТ, ЯМР, ликвордиагностика) оказывается чрезвычайно затруднительной. Изменения ликвора целиком определяется тем, сообщается ли кровоизлияние с ликворной системой. При прорыве крови в желудочки или при субарахноидальном кровоизлиянии ликвор приобретает кровянистый характер, а при ишемических инфарктах остается нормальным или определяется легкий плеойоцитоз с незначительным повышением белка. Прорыв крови в желудочки приводит к дальнейшему углублению комы, дыхание становится аритмичным, отмечается гипертермия. У ряда больных развиваются тонические судороги, у других — арефлексия.
В то же время и ишемические инсульты могут манифестировать резко, по типу удара, так что ДД этих расстройств с кровоизлияниями и инфарктами без применения дополнительных методов (КТ, ЯМР, ликвордиагностика) оказывается чрезвычайно затруднительной. Изменения ликвора целиком определяется тем, сообщается ли кровоизлияние с ликворной системой. При прорыве крови в желудочки или при субарахноидальном кровоизлиянии ликвор приобретает кровянистый характер, а при ишемических инфарктах остается нормальным или определяется легкий плеойоцитоз с незначительным повышением белка. Прорыв крови в желудочки приводит к дальнейшему углублению комы, дыхание становится аритмичным, отмечается гипертермия. У ряда больных развиваются тонические судороги, у других — арефлексия.
При субарахноидальном кровотечении в результате разрыва врожденной или микотической аневризмы, при лейкозах, геморрагических диатезах, передозировке антикоагулянтов или после травм развивается резкая интенсивная головная боль, часто распространяющаяся в затылок. Не исключены судороги, в первые 5–10 дней повышается температура тела. Достаточно быстро появляются симптомы менингизма, возможны гемиплегический синдром и кома. Большинство аневризм связано со средней или передней мозговыми артериями, с коммуникативными артериями Виллизиева круга. Как правило, они исходят из бифуркационного кармана артерий, где тоньше всего мышечный слой стенки. В качестве сопричин называют артериосклероз и АГ. До разрыва аневризмы бессимптомны. Но их часто сопровождает незначительная головная боль. Некоторые аневризмы могут сдавливать расположенные рядом структуры мозга. Косоглазие, диплопия, парез взора, боль в области иннервации лицевого нерва возникают при сдавлении 3; 4; 5 или 6-й пар черепно-мозговых нервов. Снижение остроты зрения или битемпоральное выпадение полей зрения свидетельствуют о сдавлении перекреста зрительных нервов.
Не исключены судороги, в первые 5–10 дней повышается температура тела. Достаточно быстро появляются симптомы менингизма, возможны гемиплегический синдром и кома. Большинство аневризм связано со средней или передней мозговыми артериями, с коммуникативными артериями Виллизиева круга. Как правило, они исходят из бифуркационного кармана артерий, где тоньше всего мышечный слой стенки. В качестве сопричин называют артериосклероз и АГ. До разрыва аневризмы бессимптомны. Но их часто сопровождает незначительная головная боль. Некоторые аневризмы могут сдавливать расположенные рядом структуры мозга. Косоглазие, диплопия, парез взора, боль в области иннервации лицевого нерва возникают при сдавлении 3; 4; 5 или 6-й пар черепно-мозговых нервов. Снижение остроты зрения или битемпоральное выпадение полей зрения свидетельствуют о сдавлении перекреста зрительных нервов.
Тяжелая головная боль вовсе не обязательно связана с субарахноидальным кровоизлиянием. Но если возникла не свойственная ранее этому пациенту головная боль, то необходимо исключить и внутричерепную аневризму и ее разрыв.
Необходимо помнить, что артифициальная кровь в ликворе (ранение сосуда в момент пункции) может симулировать геморрагический ликвор. Свежую кровь в ликворе необходимо отличать от ксантоматозного ликвора, характерного при геморрагическом пахименингите, субдуральной гематоме, после контузии мозга, тромбоза синусов, геморрагического инсульта вблизи ликворнесущих полостей или при поздней пункции (спустя несколько дней) субарахноидального кровоизлияния. Как результат кровотечения развиваются вазоспазм и ишемия (¼ всех больных). Повторные кровотечения часты у пациентов, которым хирургически не удалили аневризму (вероятность 3% в год).
37–38% больных умирают непосредственно сразу после первого аневризматического кровотечения, еще 10–17% — в ближайшие несколько недель. Прогноз очень плохой при разрыве мозговых артерий, лучше — при кровотечении из артериовенозных мальформаций. Наиболее благоприятны ситуации, когда при четырехсосудистой артериографии место повреждения выявить не удалось. Это означает, что кровотечение очень небольшое и завершилось самостоятельно.
Это означает, что кровотечение очень небольшое и завершилось самостоятельно.
Ишемический инсульт протекает менее остро, чем кровоизлияние. Обычно кома не столь глубока, отмечается сопор. Симптомы развиваются в течение нескольких часов, поэтапно, ступенчатообразно. Чаще поражаются лица в возрасте старше 60 лет с выраженным артериосклерозом. АД не достигает критических цифр, более того, возможна АГ. Параличи распространенные, моторные нарушения могут, например сочетаться с афазией, что указывает на поражение крупных ветвей срединной мозговой артерии. Инсульт с локализацией в области продолговатого мозга, моста и среднего мозга протекаете перекрестной симптоматикой. Как правило, сознание сохранено. Только при базилярных тромбозах с двусторонним прерыванием ретикулярной формации развивается кома, часто в виде «растительной комы», то есть полная акинезия с открытыми глазами или глазами, открывающимися только на болевые раздражители. Сходные состояния развиваются при повреждениях дорзомедиальных ядер гипоталамуса, области опоясывающей извилины. Симптоматика инсульта указывает на область нарушенного кровообращения. Чаще всего блокируется кровоток по средней мозговой артерии или по одной из ее глубоких ветвей. Окклюзия проксимальной части артерии, которая обеспечивает питание существенной части лобной, височной и теменной долей, ведет к контрлатеральной гемиплегии (обычно тяжелой), гемианестезии и гомонимной гемианопсии. Афазия развивается при поражении доминантной гемисферы. Контрлатеральная гемиплегия лица, руки и ноги, иногда с гемианестизией, случается при нарушении кровотока по одной из глубоких ветвей, снабжающих базальные ганглии, внутреннюю и наружную капсулы, таламус. При блокаде терминальных веточек моторные и сенсорные нарушения выражены значительно меньше.
Симптоматика инсульта указывает на область нарушенного кровообращения. Чаще всего блокируется кровоток по средней мозговой артерии или по одной из ее глубоких ветвей. Окклюзия проксимальной части артерии, которая обеспечивает питание существенной части лобной, височной и теменной долей, ведет к контрлатеральной гемиплегии (обычно тяжелой), гемианестезии и гомонимной гемианопсии. Афазия развивается при поражении доминантной гемисферы. Контрлатеральная гемиплегия лица, руки и ноги, иногда с гемианестизией, случается при нарушении кровотока по одной из глубоких ветвей, снабжающих базальные ганглии, внутреннюю и наружную капсулы, таламус. При блокаде терминальных веточек моторные и сенсорные нарушения выражены значительно меньше.
Окклюзия внутренней сонной артерии ведет к обширному инфаркту центральнолатеральных частей больших полушарий мозга. Симптоматика аналогична таковой при нарушении кровотока по средней мозговой артерии (за исключением ипсилатеральных глазных симптомов). Редко блокируется передняя мозговая артерия. Поражаются медиальные части лобной и теменной долей, мозолистое тело, в ряде случаев — хвостатое ядро и внутренняя капсула. Появляются контрлатеральная гемиплегия (как правило, ноги), недержание мочи. Двусторонняя окклюзия приводит к спастическому парапарезу, апатии, спутанности сознания, мутизму.
Редко блокируется передняя мозговая артерия. Поражаются медиальные части лобной и теменной долей, мозолистое тело, в ряде случаев — хвостатое ядро и внутренняя капсула. Появляются контрлатеральная гемиплегия (как правило, ноги), недержание мочи. Двусторонняя окклюзия приводит к спастическому парапарезу, апатии, спутанности сознания, мутизму.
При окклюзии задней мозговой артерии поражаются участки височной и затылочной долей, внутренняя капсула, гиппокамп, таламус, сосочковые и коленчатые тела, сосудистое сплетение, верхние отделы ствола мозга. Возникают контрлатеральная гомонимная гемианопсия, гемисенсорные нарушения, спонтанные таламические боли, гемибаллизм. Алексия свойственна инфаркту доминантной гемисферы.
Закрытие ветвей вертебробазилярной системы вызывает комбинацию мозжечковых, кортикоспинальных, сенсорных нарушений и патологию черепно-мозговых нервов. При одностороннем поражении черепно-мозговые нервы изменяются контрлатерально по отношению к мышечной слабости тела или сенсорным нарушениям. Полная окклюзия базилярной артерии ведет к офтальмоплегии, зрачковой симптоматике, двусторонним кортикоспинальным знакам (тетраплегии или тетрапарезу). Достаточно часты псевдобульбарные расстройства (дизартрия, дисфония, эмоциональная лабильность). Поражение вертебробазилярных сосудов прогностически очень неблагоприятно и нередко завершается смертью.
Полная окклюзия базилярной артерии ведет к офтальмоплегии, зрачковой симптоматике, двусторонним кортикоспинальным знакам (тетраплегии или тетрапарезу). Достаточно часты псевдобульбарные расстройства (дизартрия, дисфония, эмоциональная лабильность). Поражение вертебробазилярных сосудов прогностически очень неблагоприятно и нередко завершается смертью.
При инсультах с кратковременной потерей сознания без сохранения значимой неврологической симптоматики необходима тщательная оценка состояния сосудов с применением ультразвуковых диагностических методик, а по показаниям — и ангиография. В то время как у людей пожилого возраста ишемический инсульт — результат прежде всего распространенного атеросклероза, у лиц молодого возраста это может быть проявлением сифилиса с его специфическим артериитом, а также при внутричерепном артериите, коллагенозах, облитерирующем эндартериите, синдроме Такаясу, фибромускулярной дисплазии сонных артерий и при сосудистых осложнениях применения контрацептивных препаратов. Всегда следует помнить о возможных кардиогенных эмболиях при пороках сердца, пролапсах митрального клапана или миксомах, а также газовой и жировой эмболии. Газовая эмболия возникает при быстрой декомпрессии у работников кессонов и ныряльщиков, а жировая — при распространенных переломах длинных трубчатых костей. Ей свойственны преходящие одышка, тахикардия и цианоз, а несколько дней спустя на верхней половине туловища, глазном дне и коньюнктиве появляются желтоватые петехии.
Всегда следует помнить о возможных кардиогенных эмболиях при пороках сердца, пролапсах митрального клапана или миксомах, а также газовой и жировой эмболии. Газовая эмболия возникает при быстрой декомпрессии у работников кессонов и ныряльщиков, а жировая — при распространенных переломах длинных трубчатых костей. Ей свойственны преходящие одышка, тахикардия и цианоз, а несколько дней спустя на верхней половине туловища, глазном дне и коньюнктиве появляются желтоватые петехии.
В заключение можно отметить, что ишемические повреждения мозга чаще возникают при локальных поражениях сосудов (эмболы, тромбы). Системные процессы редко приводят к катастрофической ишемии мозга (точно так же, как и к кровоизлияниям). Требуются очень тяжелая анемия, выраженная интоксикация угарным газом, значительная полицитемия (повышение вязкости крови). Артериальная гипотензия должна быть выраженной и длительной и сочетаться с гипоксемией. Ишемия может быть результатом васкулита и нарушения микроциркуляции (в том числе на фоне приема кокаина, амфетамина).
Очень редкой причиной является сдавление артерии остеофитами позвонков.
Артерио-венозные мальформации мозга — врожденные аномалии сосудов в виде извитости, беспорядочного сплетения со сбросом крови непосредственно в вену без наличия демпфирующей капиллярной сети. Артерио-венозные мальформации обычно располагаются в паренхиме мозга, лобно-теменном регионе, в лобной доле, по бокам мозжечка, на поверхности затылочной доли. Сдавливая ткань мозга, они могут вызывать следующие состояния:
- Паренхиматозные или субарахноидальные кровоизлияния (отмечают в 50% всех случаев артерио-венозных мальформаций мозга). Неврологические знаки при этом варианте кровотечений выражены меньше, чем при гипертензивных или аневризматических кровотечениях, но вероятность их повторения значительно выше.
- Фокальная эпилепсия.
- Прогрессирующая очаговая неврологическая симптоматика. Сенсомоторные расстройства. Все это является результатом постепенного расширения мальформации со сдавлением и ишемией мозга.

Кровоизлияния в опухоли проявляются теми же симптомами остро возникшего геморагического инсульта, как и мозговое кровоизлияние. Точно так же, как и после развития субдуральной или эпидуральной гематомы, возможно подострое развитие комы. Но, как правило, при объемных интракраниальных процессах кома развивается постепенно с медленно нарастающих расстройств сознания, появления признаков внутричерепной гипертензии в виде застойного соска зрительного нерва, тошноты, рвоты, головная боль нарастающей интенсивности. Прогрессирует психическая заторможенность, появляются локальные и генерализованные судороги. При вклинении среднего мозга кома развивается очень быстро.
Абсцессы мозга могут сопровождаться сходной симптоматикой, и если они развиваются подостро и не сопровождаются дополнительными симптомами, клинически отличить их от других объемных процессов невозможно. Абсцессы длительное время, будучи инкапсулированными, могут существовать асимптомно. Обычно это абсцессы после ранений. Известен случай, когда абсцесс мозга напомнил о себе спустя более 20 лет после ранения на фронте. Абсцессы после травм мозга, переломов основания черепа, инфекциях лобных пазух или среднего уха обычно солитарные. Гематогенные абсцессы при актиномикозе, эндокардите, бронхоэктазах, абсцессе легкого могут быть множественными. При инкапсулированном абсцессе лейкоцитоз отсутствует, а в ликворе определяют плейоцитоз.
Известен случай, когда абсцесс мозга напомнил о себе спустя более 20 лет после ранения на фронте. Абсцессы после травм мозга, переломов основания черепа, инфекциях лобных пазух или среднего уха обычно солитарные. Гематогенные абсцессы при актиномикозе, эндокардите, бронхоэктазах, абсцессе легкого могут быть множественными. При инкапсулированном абсцессе лейкоцитоз отсутствует, а в ликворе определяют плейоцитоз.
Тромбоз синусов возникает при общих тяжелых заболеваниях, при фурункулах лица выше угла рта, гнойной инфекции среднего уха, после родов. Тромбоз пещеристого синуса распознается по нарастающему локальному отеку век и тканей орбиты. При тромбозе сагиттального синуса возникает застой в полушариях мозга с выпадением прежде всего парасагиттально локализованных функций, затем развиваются судороги и помрачнение сознания. Ликвор при этом ксантохромный.
Травма головы — довольно частая причина смерти у мальчиков и мужчин в возрасте до 30 лет. Травма головы у людей в возрасте до 50 лет приводит к большему числу смертей и тяжелых неврологических нарушений, чем какие-либо другие неврологические расстройства.
Обычно травма мозга не вызывает диагностических трудностей за исключением случаев, когда ни один из доставивших больного не может сообщить о травме, или если травма была обусловлена нарушением кровообращения с падением больного в момент инсульта.
Повреждения мозга возникают при внедрении в паренхиму мозга обломков костей, локально при быстром положительном или отрицательном ускорении, по типу «противоудара», или диффузно. Развиваются интра- и экстрацеребральные кровотечения и ишемия, отек мозга, угроза его вклинения. Осколки костей могут поранить менингеальную оболочку и ее сосуды с образованием эпи- и субдуральных гематом. Переломы основания черепа приводят к истечению спинномозговой жидкости из носа или уха (ринорея или оторея). Через эти же ворота может проникать инфекция. Микроорганизмы могут достигать менингеальной оболочки и через скрытые переломы в придаточных пазухах носа.
Сотрясение мозга характеризуется посттравматической потерей ориентировки или памяти, длящихся от нескольких секунд до минут. Нет признаков структурного повреждения мозга. Нет изменений на ЭЭГ. Стволовые функции полностью сохранены. На очень короткий срок могут появиться экстензорные подошвенные рефлексы, но никогда не бывает гемиплегии. Спинномозговая пункция абсолютно противопоказана. После сотрясения мозга возможны головная боль, головокружение и неустойчивость, нарушение концентрации внимания, амнезия, депрессия, апатия, страхи. Изменения чаще развиваются после небольших, чем после тяжелых сотрясений. Они наиболее выражены у людей с преморбидными невротическими или неврологическими изменениями.
Нет признаков структурного повреждения мозга. Нет изменений на ЭЭГ. Стволовые функции полностью сохранены. На очень короткий срок могут появиться экстензорные подошвенные рефлексы, но никогда не бывает гемиплегии. Спинномозговая пункция абсолютно противопоказана. После сотрясения мозга возможны головная боль, головокружение и неустойчивость, нарушение концентрации внимания, амнезия, депрессия, апатия, страхи. Изменения чаще развиваются после небольших, чем после тяжелых сотрясений. Они наиболее выражены у людей с преморбидными невротическими или неврологическими изменениями.
Контузия и ушиб мозга вызывают значительно более тяжелые расстройства, нередко сочетаются с переломами костей черепа. В отличие от сотрясения мозга при его ушибе бессознательное состояние длится 3 ч, амнезия распространяется на несколько суток. Возникают гемиплегия или другая очаговая симптоматика, отек мозга, декортикальная ригидность (руки согнуты и приведены, туловище и ноги выпрямлены), децеребрационная ригидность (челюсти сжаты, шея разогнута, руки и ноги распрямлены). Зрачки расширены, на свет не реагируют, дыхание неравномерное, кома. Хирургическое лечение наиболее оправдано до симптомов включения мозга: тонические судороги и широкие ареактивные зрачки. Повышение внутричерепного давления вызывает сдавление и смещение ствола мозга, приводя к так называемому феномену Кушинга: повышение АД + урежение пульса и дыхания.
Зрачки расширены, на свет не реагируют, дыхание неравномерное, кома. Хирургическое лечение наиболее оправдано до симптомов включения мозга: тонические судороги и широкие ареактивные зрачки. Повышение внутричерепного давления вызывает сдавление и смещение ствола мозга, приводя к так называемому феномену Кушинга: повышение АД + урежение пульса и дыхания.
При ушибе мозга ликвор, как правило, ксантохромный.
Ушиб мозга может протекать без потери сознания или изменений на ЭЭГ, если травма мозга пришлась на неврологически «немые зоны».
С тяжелыми травмами головы часто сочетаются травмы грудной клетки, усугубляя первые. Развиваются отек легких, гипоксия, нарушения кровообращения.
Острая субдуральная гематома (кровь между твердой и арахноидальной мозговыми оболочками) обычно венозная. Иногда сопутствует внутримозговым кровоизлияниями при тяжелой травме головы. Субдуральная гематома с отеком мозга часто приводит к летальному исходу.
Хроническая субдуральная гематома в первые несколько недель после травмы может протекать бессимптомно. Субдуральная гематома после минимальных травм часто возникает у лиц, получающих антикоагулянты, больных хроническим алкоголизмом и асоциальных лиц в возрасте старше 50 лет, которые не вспоминают о травме головы не из-за амнезии, а из-за обыденности для них этого события. Типичны нарастающая головная боль, флюктуирующие расстройства ориентации (что симулирует раннюю деменцию), нередко выраженные или умеренные гемипарезы. У детей хроническая субдуральная гематома приводит к увеличению окружности головы, что служит поводом для ошибочной диагностики гидроцефалии. Ликвор при субдуральной гематоме ксантохромный, хотя прозрачный ликвор не исключает наличия субдуральной гематомы. При подозрении на субдуральную гематому необходимо безотлагательно выполнить КТ или ЯМР.
Субдуральная гематома после минимальных травм часто возникает у лиц, получающих антикоагулянты, больных хроническим алкоголизмом и асоциальных лиц в возрасте старше 50 лет, которые не вспоминают о травме головы не из-за амнезии, а из-за обыденности для них этого события. Типичны нарастающая головная боль, флюктуирующие расстройства ориентации (что симулирует раннюю деменцию), нередко выраженные или умеренные гемипарезы. У детей хроническая субдуральная гематома приводит к увеличению окружности головы, что служит поводом для ошибочной диагностики гидроцефалии. Ликвор при субдуральной гематоме ксантохромный, хотя прозрачный ликвор не исключает наличия субдуральной гематомы. При подозрении на субдуральную гематому необходимо безотлагательно выполнить КТ или ЯМР.
Эпидуральная гематома (кровь скапливается между костью и твердой мозговой оболочкой) — артериальная. Чаще развивается при ранении средней мозговой артерии. Рентгенологически признаком является линия перелома височной кости на рентгенограммах черепа, но видна она не всегда. Поэтому необходимо срочно выполнить эхоэнцефалограмму (эхоЭГ), КТ или ЯМР. Между травмой и развернутой клинической картиной есть светлый интервал. Через несколько часов после травмы нарастает головная боль, расстройства сознания и моторной деятельности, изменения со стороны зрачков. Эпидуральная гематома возникает значительно реже, чем субдуральная, но клинически значимей, поскольку быстрая эвакуация крови предотвращает сдавление мозга, отек, кому, тяжелые неврологические последствия.
Поэтому необходимо срочно выполнить эхоэнцефалограмму (эхоЭГ), КТ или ЯМР. Между травмой и развернутой клинической картиной есть светлый интервал. Через несколько часов после травмы нарастает головная боль, расстройства сознания и моторной деятельности, изменения со стороны зрачков. Эпидуральная гематома возникает значительно реже, чем субдуральная, но клинически значимей, поскольку быстрая эвакуация крови предотвращает сдавление мозга, отек, кому, тяжелые неврологические последствия.
Посттравматическая эпилепсия развивается спустя годы у 10–12% лиц, переживших закрытую травму мозга, и почти у половины (40%) — после проникающей травмы.
Менингоэнцефалит после травм мозга может развиваться спустя месяцы и годы. Герпетический менингоэнцефалит обычно битемпоральный и проявляется нарастающими нарушениями сознания и дезориентацией. Энцефалит и менингоэнцефалит (последний с явлениями менингизма) протекают с постепенно формирующейся комой. При бактериальных менингоэнцефалитах (менингококковом, пневмококковом) кома развивается быстро и возникают сложности в ее ДД с субарахноидальным кровотечением. Сомнения разрешает исследование ликвора.
Сомнения разрешает исследование ликвора.
В случае гранулематозного энцефалита при болезни Бехчета, ретикулогистиоцитозе, саркоидозе и оппортунистической инфекции при СПИДе нарушения сознания прогрессируют медленно. В целом же при нарушениях сознания с неясными воспалительными изменениями ликвора необходимы подробнейшие неврологические и иммунологические исследования.
Острый геморрагический энцефалит взрослых развивается как осложнение малярии, скарлатины, менингита, пневмонии, эпидемического паротита, опоясывающего лишая. Температура тела поднимается до 39 °C и выше, развиваются интенсивная головная боль, плегии, кома. ДД проводят с синдромом Крейцфельда — Якоба, лейкодистрофией, мультифокальной лейкоэнцефалопатией, которые также протекают с нарушением сознания.
Геморрагический псевдоэнцефалит Вернике у лиц с хроническим алкоголизмом или с любыми другими хроническими заболеваниями развивается за счет периваскулярных кровоизлияний и гиперплазии соединительной ткани адвентиция прежде всего в среднем мозгу, гипоталамусе и сосочковых телах. Развивается парез глазных мышц, атаксия, потеря сознания или корсаковский психоз. Развитие комы делает прогноз крайне неудовлетворительным.
Развивается парез глазных мышц, атаксия, потеря сознания или корсаковский психоз. Развитие комы делает прогноз крайне неудовлетворительным.
Нарушения сознания от сомноленции до комы описаны и при базилярной мигрени.
Диабетическая, кетоацидотическая кома — результат гипергликемии и кетоацидоза — важнейшая, хотя не единственная причина комы при сахарном диабете 1-го типа. Кома развивается сравнительно медленно в течение часов или нескольких суток, чаще всего в результате нарушения диеты, присоединения инфекции или неоправданного снижения дозы гипогликемизирующих препаратов. Появляются усталость, вялость, жажда с полиурией, потеря аппетита, уменьшение массы тела. Часто возникает боль в верхней чаете живота, что в сочетании со рвотой служит поводом для ошибочного направления больных в хирургические стационары. Дыхание глубокое, быстрое (тип Куссмауля), выдыхаемый воздух имеет отчетливый запах ацетона, быстро развивается эксикоз с «пустыми яремными венами» и мягкими запавшими глазными яблоками. Температура тела даже при сопутствующей инфекции снижена. В результате гиповолемии отмечается артериальная гипотензия, снижаются сухожильные рефлексы. В противоположность гипогликемической коме отсутствует симптом Бабинского. Уровень глюкозы в крови повышается до 55 ммоль/л и выше, но не коррелирует со степенью неврологических и соматических расстройств. Отмечают положительную корреляцию с кетоацидозом. Лейкоцитоз выражен даже без сопутствующей инфекции и является результатом как гемоконцентрации, так и преренальной почечной недостаточности. Потеря калия с мочой маскируется ацидозом, переводящим внутриклеточный калий в межклеточное пространство. В моче — резко положительная реакция на глюкозу и ацетон. ДД проводят с церебральными глюкозурией и ацидозом голодающих. При церебральных поражениях глюкозурия и гипергликемия умеренные, ацидоз не выражен. Повышенные рефлексы позволяют отграничить эти два состояния уже клинически. Незначительное повышение уровня креатинина в сыворотке крови ни в коем случае не должно служить причиной диагностики уремической комы, также протекающей с учащенным дыханием.
Температура тела даже при сопутствующей инфекции снижена. В результате гиповолемии отмечается артериальная гипотензия, снижаются сухожильные рефлексы. В противоположность гипогликемической коме отсутствует симптом Бабинского. Уровень глюкозы в крови повышается до 55 ммоль/л и выше, но не коррелирует со степенью неврологических и соматических расстройств. Отмечают положительную корреляцию с кетоацидозом. Лейкоцитоз выражен даже без сопутствующей инфекции и является результатом как гемоконцентрации, так и преренальной почечной недостаточности. Потеря калия с мочой маскируется ацидозом, переводящим внутриклеточный калий в межклеточное пространство. В моче — резко положительная реакция на глюкозу и ацетон. ДД проводят с церебральными глюкозурией и ацидозом голодающих. При церебральных поражениях глюкозурия и гипергликемия умеренные, ацидоз не выражен. Повышенные рефлексы позволяют отграничить эти два состояния уже клинически. Незначительное повышение уровня креатинина в сыворотке крови ни в коем случае не должно служить причиной диагностики уремической комы, также протекающей с учащенным дыханием. Ацидоз заставляет думать о лактоацидозе, в то время как гипергликемия подозрительна и на наличие вторичных форм сахарного диабета.
Ацидоз заставляет думать о лактоацидозе, в то время как гипергликемия подозрительна и на наличие вторичных форм сахарного диабета.
Гиперосмолярная неацидотическая кома свойственна сахарному диабету 2-го типа. Чаще развивается у пациентов в возрасте старше 50 лет при легком до того не диагностированном сахарном диабете. Гипергликемия провоцируется тяжелым сопутствующим заболеванием: пневмонией, вызванной грамотрицательной флорой сепсисом, почечной недостаточностью. Кома нередко манифестирует с судорог. Вследствие отсутствия кетоацидоза нет дыхания типа Куссмауля, ацетонурии, в то время как выражена гипергликемия (>33 ммоль/л). Определяют азотемию, гиперосмолярность, гипернатремию, сгущение крови, полиурию и дегидратацию. Гиперосмолярная кома возможна и при сахарном диабете в случае ограничения жидкости или сухоедения.
Лактоацидотическая кома может возникать при неэффективной терапии сахарного диабета с лактоацидозом, особенно при применении бигуанидов при почечной недостаточности. Кроме того, лактоацидотическая кома может развиваться при нарушенной перфузии тканей, врожденных ферментных дефектах, печеночной недостаточности и злокачественных опухолях. К лактоацидозу могут вести и передозировка салициловой кислоты, интоксикация алкоголем, непомерное употребление фруктозы, ксилита и сорбита. Снижается аппетит, возникают тошнота, рвота, глубокое и быстрое дыхание, резкая артериальная гипотензия. Выявление гиперлактемии позволяет тут же установить правильный диагноз, подтверждением служит наличие метаболического ацидоза при отсутствии кетоза и уремии.
Кроме того, лактоацидотическая кома может развиваться при нарушенной перфузии тканей, врожденных ферментных дефектах, печеночной недостаточности и злокачественных опухолях. К лактоацидозу могут вести и передозировка салициловой кислоты, интоксикация алкоголем, непомерное употребление фруктозы, ксилита и сорбита. Снижается аппетит, возникают тошнота, рвота, глубокое и быстрое дыхание, резкая артериальная гипотензия. Выявление гиперлактемии позволяет тут же установить правильный диагноз, подтверждением служит наличие метаболического ацидоза при отсутствии кетоза и уремии.
Гипогликемическая кома развивается при опухолях островкового аппарата поджелудочной железы, острых гепатитах, лейкозах, врожденных нарушениях обмена углеводов и многих других состояниях. Глюкоза крови — практически единственный источник энергии для мозга, поэтому мозг тут же откликается на ее недостаток. Симптомы могут варьировать, но общими признаками являются головная боль, снижение умственной и физической активности, усталость, судороги, атакже бледность, потливость, тремор, сердцебиение, страх, тревога. При гипогликемии всегда следует выделить пациентов с сахарным диабетом. Гипогликемия может быть вызвана органическими причинами, быть реактивной или посталиментарной, вызванной экзогенными причинами. При сахарном диабете гипогликемическая кома развивается прежде всего при терапии инсулином. У пациентов молодого возраста с сахарным диабетом приступы гипогликемии возникают по ночам. Предрасполагающими факторами являются ограничения в пище, рвота, понос, физическое перенапряжение. При сахарном диабете гипогликемическую кому всегда следует дифференцировать с гипергликемической. Против диабетической комы свидетельствует отсутствие кетоацидоза и запаха ацетона изо рта, эксикоза, наличие влажной холодной, бледной кожи, дрожь и мышечная ригидность, быстрый хорошего наполнения пульс, часто — положительный рефлекс Бабинского. Введение 20–40 мл гипертонического раствора глюкозы обусловливает быстрое, хотя часто и преходящее улучшение состояния при гипогликемической коме, и никак не влияет на состояние пациента при гипергликемической коме.
При гипогликемии всегда следует выделить пациентов с сахарным диабетом. Гипогликемия может быть вызвана органическими причинами, быть реактивной или посталиментарной, вызванной экзогенными причинами. При сахарном диабете гипогликемическая кома развивается прежде всего при терапии инсулином. У пациентов молодого возраста с сахарным диабетом приступы гипогликемии возникают по ночам. Предрасполагающими факторами являются ограничения в пище, рвота, понос, физическое перенапряжение. При сахарном диабете гипогликемическую кому всегда следует дифференцировать с гипергликемической. Против диабетической комы свидетельствует отсутствие кетоацидоза и запаха ацетона изо рта, эксикоза, наличие влажной холодной, бледной кожи, дрожь и мышечная ригидность, быстрый хорошего наполнения пульс, часто — положительный рефлекс Бабинского. Введение 20–40 мл гипертонического раствора глюкозы обусловливает быстрое, хотя часто и преходящее улучшение состояния при гипогликемической коме, и никак не влияет на состояние пациента при гипергликемической коме.
Реактивные посталиментарные гипогликемические состояния свойственны астеничным пациентам с выраженной вегетативной лабильностью и симпатикотонией. Последние симптомы и определяют клиническую картину, в то время как потерю сознания отмечают достаточно редко. Кроме того, этот же вариант развития гипогликемий свойственен больным с быстрым опорожнением желудка после гастрэктомии, гастроэнтеростомии или ваготонии. Гипогликемия развивается через 1–3 ч после обильной углеводистой пищи. В лабораторных условиях посталиментарная гипогликемия может быть определена после обычной сахарной нагрузки, при этом уровень глюкозы через 2 ч после ее приема падает ниже 3,3 ммоль/л. Уровень глюкозы натощак — в пределах нормы. Аналогичный тип сахарной кривой отмечают при сниженной толерантности к глюкозе у пациентов с ожирением. Экзогенно индуцированные гипогликемии возникают при передозировке инсулина и сульфонилмочевины. Алкогольная интоксикация у истощенных дистрофичных лиц может сопровождаться приступами тяжелой гипогликемии за счет снижения гликонеогенеза в печени.
Гипогликемия — основной симптом непереносимости фруктозы, передающейся по а/p типу. Больные вынуждены отказываться от всех продуктов, содержащих фруктозу, но могут утешаться статистикой, согласно которой кариес развивается у них крайне редко.
Наиболее частой из всех врожденных форм гипогликемий является гликогеновая болезнь (ГБ). В настоящее время выделено не менее 12 типов этого заболевания, различающихся по дефекту фермента и соответственно по клиническим и биохимическим проявлениям.
ГБ I типа — болезнь Гирке, классический гепаторенальный гликогеноз, составляющий 1/3 среди всех других гликогенозов печени. Наследуется по а/p типу, выявляют с частотой примерно 1:100000. Заболевание обусловлено дефектом глюкозо-6-фосфатазной системы. В зависимости от дефекта активности того или иного фермента этой системы различают 3 подтипа этого состояния. При этом нарушается не только расщепление гликогена до глюкозы, но и образование глюкозы в процессе глюконеогенеза, в тканях ощущается постоянный дефицит глюкозы. В результате дефекта этой ферментной системы в крови накапливается большое количество молочной кислоты (лактата), которая может усваиваться тканями вместо глюкозы. Однако в противоположность глюкозе лактат вызывает значительные метаболические нарушения (изменения pH, нарушения калиево-кальциевого обмена и т. д.), что приводит к напряжению многих компенсаторных реакций и усугубляет течение заболевания. Оно проявляется с рождения и характеризуется гепатомегалией без спленомегалии и гипогликемией при одновременном снижении концентрации инсулина. Семейному врачу следует помнить, что гипогликемию различного генеза выявляют у новорожденных чаще, чем это принято думать, что создает большие сложности в ДД ГБ. Так, гипогликемия нередко развивается у недоношенных, а также у детей, у матерей которых в период беременности был сахарный диабет. Гипогликемия и в этих случаях может скрываться под маской постгипоксической энцефалопатии. Для ДД с ГБ необходимо динамическое наблюдение и проведение специфических нагрузочных проб.
В результате дефекта этой ферментной системы в крови накапливается большое количество молочной кислоты (лактата), которая может усваиваться тканями вместо глюкозы. Однако в противоположность глюкозе лактат вызывает значительные метаболические нарушения (изменения pH, нарушения калиево-кальциевого обмена и т. д.), что приводит к напряжению многих компенсаторных реакций и усугубляет течение заболевания. Оно проявляется с рождения и характеризуется гепатомегалией без спленомегалии и гипогликемией при одновременном снижении концентрации инсулина. Семейному врачу следует помнить, что гипогликемию различного генеза выявляют у новорожденных чаще, чем это принято думать, что создает большие сложности в ДД ГБ. Так, гипогликемия нередко развивается у недоношенных, а также у детей, у матерей которых в период беременности был сахарный диабет. Гипогликемия и в этих случаях может скрываться под маской постгипоксической энцефалопатии. Для ДД с ГБ необходимо динамическое наблюдение и проведение специфических нагрузочных проб. В отличие от транзиторной гипогликемии, при ГБ снижение содержания глюкозы в крови остается, с 5-7 мес начинает формироваться типичная клиническая картина болезни. Поскольку новорожденного кормят часто, симптомы гипогликемии (бледность, повышенная потливость, адинамия) практически не заметны. При задержке питания симптомы гипогликемии усиливаются вплоть до судорог. Судорожный синдром при указании в анамнезе на патологическую беременность или роды служит основанием для диагноза «постгипоксическая энцефалопатия» и едва ли не автоматически ведет к назначению фенобарбитала. Препарат устраняет судороги, что успокаивает родителей и вызывает диагностическую «релаксацию» врача, однако гипогликемия сохраняется. Поэтому при адинамии, особенно в сочетании с гепатомегалией, необходимо неоднократное определение уровня глюкозы в крови натощак (при повторных определениях — исключить ночные кормления). С 5–7 мес существенно увеличиваются паузы между кормлениями, особенно ночные, ребенок начинает получать мясное пюре, желтки, бульоны.
В отличие от транзиторной гипогликемии, при ГБ снижение содержания глюкозы в крови остается, с 5-7 мес начинает формироваться типичная клиническая картина болезни. Поскольку новорожденного кормят часто, симптомы гипогликемии (бледность, повышенная потливость, адинамия) практически не заметны. При задержке питания симптомы гипогликемии усиливаются вплоть до судорог. Судорожный синдром при указании в анамнезе на патологическую беременность или роды служит основанием для диагноза «постгипоксическая энцефалопатия» и едва ли не автоматически ведет к назначению фенобарбитала. Препарат устраняет судороги, что успокаивает родителей и вызывает диагностическую «релаксацию» врача, однако гипогликемия сохраняется. Поэтому при адинамии, особенно в сочетании с гепатомегалией, необходимо неоднократное определение уровня глюкозы в крови натощак (при повторных определениях — исключить ночные кормления). С 5–7 мес существенно увеличиваются паузы между кормлениями, особенно ночные, ребенок начинает получать мясное пюре, желтки, бульоны. Меняется ритм введения углеводов. В зависимости от типа и режима питания в этом возрасте по-разному проявляются симптомы гипогликемии. Гипогликемия может быть либо хронической, к которой ребенок адаптируется, в результате чего отсутствуют ее манифестные клинические симптомы, либо острой с классическими проявлениями вплоть до судорог. С 5–7 мес отмечают следующие клинические проявления: «кукольное лицо», увеличение живота в объеме, петехиальную сыпь на коже и носовые кровотечения. Выявляют разболтанность суставов, так что дети могут свободно закидывать ноги на плечи. Увеличенная в размерах печень вначале мягкая, но по мере развития дистрофии гепатоцитов и замещения их соединительной тканью становится плотной. Живот вследствие гипотонии мышц увеличивается в значительно большей степени, чем если бы это было обусловлено массивной печенью. Поэтому необходимо эхоГ-исследование для достоверной оценки состояния органов брюшной полости. Печень при этом выглядит увеличенной в размерах, край ее закругляется, акустическая плотность значительно повышается.
Меняется ритм введения углеводов. В зависимости от типа и режима питания в этом возрасте по-разному проявляются симптомы гипогликемии. Гипогликемия может быть либо хронической, к которой ребенок адаптируется, в результате чего отсутствуют ее манифестные клинические симптомы, либо острой с классическими проявлениями вплоть до судорог. С 5–7 мес отмечают следующие клинические проявления: «кукольное лицо», увеличение живота в объеме, петехиальную сыпь на коже и носовые кровотечения. Выявляют разболтанность суставов, так что дети могут свободно закидывать ноги на плечи. Увеличенная в размерах печень вначале мягкая, но по мере развития дистрофии гепатоцитов и замещения их соединительной тканью становится плотной. Живот вследствие гипотонии мышц увеличивается в значительно большей степени, чем если бы это было обусловлено массивной печенью. Поэтому необходимо эхоГ-исследование для достоверной оценки состояния органов брюшной полости. Печень при этом выглядит увеличенной в размерах, край ее закругляется, акустическая плотность значительно повышается. От паренхимы регистрируют множественные мелкие эхосигналы. При динамическом наблюдении эти сигналы сливаются. Рентгенологически выявляются остеопороз и задержку формирования ядер окостенения. В анализах крови — тромбоцитопения, анемия, нейтропения. При биохимическом исследовании крови выявляют гипогликемию, гиперлипидемию с повышением уровня триглицеридов, повышенную активность трансаминаз и повышение концентрации общего белка до 90 г/л, при исследовании кислотно-основного состояния — субкомпенсированный метаболический ацидоз. Патогномоничным для ГБ I типа является повышение концентрации в крови молочной кислоты натощак до очень высоких цифр: 6,7 ммоль/л (в норме — до 2,6 ммоль/л). Прогноз при ГБ I типа неблагоприятен, хотя и отмечают сравнительно легкие типы. Заболевание, как правило, протекает с нарастанием симптомов поражения печени вплоть до цирроза.
От паренхимы регистрируют множественные мелкие эхосигналы. При динамическом наблюдении эти сигналы сливаются. Рентгенологически выявляются остеопороз и задержку формирования ядер окостенения. В анализах крови — тромбоцитопения, анемия, нейтропения. При биохимическом исследовании крови выявляют гипогликемию, гиперлипидемию с повышением уровня триглицеридов, повышенную активность трансаминаз и повышение концентрации общего белка до 90 г/л, при исследовании кислотно-основного состояния — субкомпенсированный метаболический ацидоз. Патогномоничным для ГБ I типа является повышение концентрации в крови молочной кислоты натощак до очень высоких цифр: 6,7 ммоль/л (в норме — до 2,6 ммоль/л). Прогноз при ГБ I типа неблагоприятен, хотя и отмечают сравнительно легкие типы. Заболевание, как правило, протекает с нарастанием симптомов поражения печени вплоть до цирроза.
ГБ II типа — болезнь Помпе. Наследуется а/p с некоторым преобладанием среди женщин, частота распространения в популяции — 1:200 000. Болезнь обусловлена нарушением активности кислой лизосомальной альфа-1,4-глюкозидазы и накоплением гликогена в лизосомах либо во всех органах и тканях (генерализованная или детская форма), либо в скелетных мышцах (мышечная или взрослая форма). Деление ГБ II типа на взрослую и детскую формы условно: зарегистрировано начало так называемой взрослой формы как в детском возрасте (в 4 мес), так и в возрасте 52 лет. Генерализованная форма может проявляться с первых дней жизни. Появляются нарушения глотания, диспноэ, двигательное беспокойство, нарастающий цианоз. Отложение гликогена в миокардиоцитах ведет к развитию инфильтративной кардиомиопатии с последующей дилатацией полостей сердца в результате неспособности перерожденного миокарда выдерживать давление крови. Затруднение притока крови в ЛЖ с ее депонированием в легких приводит к рецидивирующей пневмонии, что и обусловливает крайне тяжелый прогноз при ГБ II типа. 2-й вариант этого типа ГБ — мышечная или «взрослая» форма заболевания — более благоприятна и обычно проявляется с возраста 5–10 лет проксимальной мышечной слабостью, гипотонией, гипорефлексией (миопатический синдром).
Болезнь обусловлена нарушением активности кислой лизосомальной альфа-1,4-глюкозидазы и накоплением гликогена в лизосомах либо во всех органах и тканях (генерализованная или детская форма), либо в скелетных мышцах (мышечная или взрослая форма). Деление ГБ II типа на взрослую и детскую формы условно: зарегистрировано начало так называемой взрослой формы как в детском возрасте (в 4 мес), так и в возрасте 52 лет. Генерализованная форма может проявляться с первых дней жизни. Появляются нарушения глотания, диспноэ, двигательное беспокойство, нарастающий цианоз. Отложение гликогена в миокардиоцитах ведет к развитию инфильтративной кардиомиопатии с последующей дилатацией полостей сердца в результате неспособности перерожденного миокарда выдерживать давление крови. Затруднение притока крови в ЛЖ с ее депонированием в легких приводит к рецидивирующей пневмонии, что и обусловливает крайне тяжелый прогноз при ГБ II типа. 2-й вариант этого типа ГБ — мышечная или «взрослая» форма заболевания — более благоприятна и обычно проявляется с возраста 5–10 лет проксимальной мышечной слабостью, гипотонией, гипорефлексией (миопатический синдром). На электромиограмме регистрируют псевдомиопатические разряды. Мышечный синдром может симулировать конечностно-поясничную форму миодистрофии. При детальном сборе анамнеза выясняют, что у пациентов с «мягкой» формой ГБ II типа, в отличие от указанной формы миодистрофии, в раннем детстве было снижение аппетита, нарушение глотания, их моторное и речевое развитие отставало от сверстников. У этих детей возможны фебрильные судороги, а у 50% — макроглоссия. При электронномикроскопическом исследовании мышц выявляют значительное увеличение лизосом за счет накопления гликогена, что патогномонично для этого типа гликогеноза. Прогноз благоприятнее, чем при генерализованной форме болезни Помпе — продолжительность жизни значительно больше (20–40 лет).
На электромиограмме регистрируют псевдомиопатические разряды. Мышечный синдром может симулировать конечностно-поясничную форму миодистрофии. При детальном сборе анамнеза выясняют, что у пациентов с «мягкой» формой ГБ II типа, в отличие от указанной формы миодистрофии, в раннем детстве было снижение аппетита, нарушение глотания, их моторное и речевое развитие отставало от сверстников. У этих детей возможны фебрильные судороги, а у 50% — макроглоссия. При электронномикроскопическом исследовании мышц выявляют значительное увеличение лизосом за счет накопления гликогена, что патогномонично для этого типа гликогеноза. Прогноз благоприятнее, чем при генерализованной форме болезни Помпе — продолжительность жизни значительно больше (20–40 лет).
ГБ III типа — болезнь Кори, печеночная форма гликогеноза, передается а/p, вызвана дефектом активности амило-1,6-глюкозидазы. В результате в пораженных тканях вместо гликогена в избыточном количестве накапливается измененный по структуре полисахарид — фосфорилазный конечный декстрин гликогена. В настоящее время известно 6 биохимических подтипов, которые не различаются клинически. ГБ III типа составляет 1/3 всех печеночных форм гликогенозов. Начальные этапы проявления (гипогликемия и гепатомегалия) сходны с ГБ I типа. Но у пациентов с ГБ III типа, хотя и нарушено образование глюкозы из гликогена, сохраняется образование ее из аминокислот (глюконеогенез). Одновременно с этим образуется избыток кетоновых тел и, в отличии от ГБ I типа, развивается кетоацидоз, что приводит к напряжению компенсаторных реакций организма. Для ГБ III типа характерна гиперлипидемия за счет повышения концентрации холестерина, вплоть до образования ксантом. Ацетонемия обусловливает появление запаха ацетона, который ощущается при дыхании пациента, особенно отчетливо через 1–2 ч после еды и при голодании, что может быть ошибочно расценено как проявление сахарного диабета. С возрастом деструктивные процессы в печени приостанавливаются, цирроз печени обычно не развивается, но продолжает оставаться существенная гепатомегалия.
В настоящее время известно 6 биохимических подтипов, которые не различаются клинически. ГБ III типа составляет 1/3 всех печеночных форм гликогенозов. Начальные этапы проявления (гипогликемия и гепатомегалия) сходны с ГБ I типа. Но у пациентов с ГБ III типа, хотя и нарушено образование глюкозы из гликогена, сохраняется образование ее из аминокислот (глюконеогенез). Одновременно с этим образуется избыток кетоновых тел и, в отличии от ГБ I типа, развивается кетоацидоз, что приводит к напряжению компенсаторных реакций организма. Для ГБ III типа характерна гиперлипидемия за счет повышения концентрации холестерина, вплоть до образования ксантом. Ацетонемия обусловливает появление запаха ацетона, который ощущается при дыхании пациента, особенно отчетливо через 1–2 ч после еды и при голодании, что может быть ошибочно расценено как проявление сахарного диабета. С возрастом деструктивные процессы в печени приостанавливаются, цирроз печени обычно не развивается, но продолжает оставаться существенная гепатомегалия.
ГБ IV типа — болезнь Андерсона, ферментативный дефект выявлен практически во всех органах и тканях больного, но клинически заболевание проявляется гипогликемией и поражением печени. Передается а/p, обусловлено недостатком 1,4-глюкан-6-альфа-глюкозилтрансферазы. В результате этого дефекта в пораженных органах и тканях вместо гликогена синтезируется амилопектин — полисахарид, характеризующийся значительным уменьшением точек ветвления и низкой молекулярной массой. Однако количество его в пораженных тканях, в отличии от других форм ГБ, может быть нормальным. Первые симптомы заболевания могут проявиться с рождения в виде легкой гипогликемии, мышечной слабости, желтухи. В более старшем возрасте выраженность желтухи уменьшается, но сохраняются повышение активности трансаминаз и измененные показатели печеночных проб. Больные отстают в росте, у них отмечают микрополиадению, контрактуры, отсутствие сухожильных рефлексов, остеопороз трубчатых костей, гепато- и спленомегалию, асцит. Печеночная недостаточность обусловлена прогрессирующим фиброзом печени, который является ее реакцией на чужеродное тело — амилопектин. В связи с крайней сложностью клинической ДД постгепатического цирроза печени и ГБ IV типа, «гистологической мимикрией» последнего, есть основания считать, что истинная частота болезни Андерсона выше зарегистрированной. При подозрении на печеночные формы гликогенозов и для их отличия от гепатитов показана биопсия печени. Но сохранять биоптат необходимо при низких температурах, немедленно доставлять в лабораторию, не применять спирт для фиксации, так как спирт растворяет патологический гликоген и гистологический результат получается ложноотрицательным.
Печеночная недостаточность обусловлена прогрессирующим фиброзом печени, который является ее реакцией на чужеродное тело — амилопектин. В связи с крайней сложностью клинической ДД постгепатического цирроза печени и ГБ IV типа, «гистологической мимикрией» последнего, есть основания считать, что истинная частота болезни Андерсона выше зарегистрированной. При подозрении на печеночные формы гликогенозов и для их отличия от гепатитов показана биопсия печени. Но сохранять биоптат необходимо при низких температурах, немедленно доставлять в лабораторию, не применять спирт для фиксации, так как спирт растворяет патологический гликоген и гистологический результат получается ложноотрицательным.
ГБ V типа — болезнь Мак-Ардла, мышечная форма гликогеноза, передается а/p. Некоторые авторы не исключают а/д тип передачи с неполной пенетрантностью. Заболевание вызывается дефектом мышечной фосфорилазы и обусловливает нарушение расщепления гликогена в скелетной мускулатуре. Из-за этого мышечная ткань избыточно богата нормальным по структуре гликогеном. Активность фосфорилазы миокарда и гладких мышц не изменена. Гипогликемия умеренная. В клинической картине доминирует мышечная слабость. Для этого заболевания характерны появляющиеся в период работы пароксизмы тяжелой мышечной боли, их ригидность с образованием плотно-эластических опухолей, которые могут сохраняться 2–3 ч. Среди лабораторных признаков отмечают повышение активности ЛДГ, транзиторную миоглобинурию. ЭМГ типична для миопатии. Прогноз для жизни хороший, в ряде случаев развивается доброкачественная мышечная дистрофия.
Активность фосфорилазы миокарда и гладких мышц не изменена. Гипогликемия умеренная. В клинической картине доминирует мышечная слабость. Для этого заболевания характерны появляющиеся в период работы пароксизмы тяжелой мышечной боли, их ригидность с образованием плотно-эластических опухолей, которые могут сохраняться 2–3 ч. Среди лабораторных признаков отмечают повышение активности ЛДГ, транзиторную миоглобинурию. ЭМГ типична для миопатии. Прогноз для жизни хороший, в ряде случаев развивается доброкачественная мышечная дистрофия.
ГБ VI типа — болезнь Хага, вызвана дефектом фосфорилазы печени. Генетически отличается от мышечной фосфорилазы и его дефект вызывает совершенно не схожую с ГБ V типа картину заболевания. Не исключено, что в ряде случаев наследуется Х-сцепленно рецессивно, хотя более вероятен а/р тип наследования. Клиническая картина, как и при ГБ III типа, но протекает более благоприятно.
ГБ VII типа — болезнь Томсона, дефект фосфоглюкомутазы. Передается а/p, клиническая картина — умеренная гипогликемия, мышечная слабость, утомляемость, болезненные спазмы мышц — напоминает ГБ V типа.
ГБ VIII типа — болезнь Таруи, обусловлен дефектом мышечной фосфофруктокиназы, наследуется а/p. Клинически не отличается от ГБ V типа и для ДД требует применения точных биохимических методик.
ГБ IX типа — болезнь Херса, печеночная форма гликогеноза, обусловлена дефектом киназы фосфорилазы В. Выявляют относительно часто. Описано 4 подтипа заболевания, которые различаются как по характеру наследования, так и по поражению разных органов и систем. 3 подтипа передаются а/p, а 4-й (также рецессивный) связан с Х-хромосомой. Клинически ГБ IX типа проявляется как ГБ III и VI типа, протекает более благоприятно. При биохимическом исследовании выявляют гипогликемию, кетоацидоз, гиперлипидемию с повышением уровня триглицеридов в сыворотке крови, повышается активность трансаминаз, могут быть изменены и другие печеночные пробы. Однако гипогликемия может быть не выражена. В ряде случаев отсутствует метаболический ацидоз (кетоацидоз). При правильно подобранной корригирующей терапии к возрасту 16–19 лет основные симптомы заболевания (гипогликемия, гепатомегалия) могут практически исчезнуть.
ГБ X типа — недостаточность протеинкиназы, протекает с гепатомегалией и мышечной болью.
Таким образом, при гипогликемии, при наличии гепатомегалии, кардиомегалии, судорожных припадков или миопатического синдрома, лечащий врач, проводя ДД, должен помнить и о ГБ.
Органически обусловленные формы гипогликемий развиваются прежде всего по утрам, натощак. При инсулиномах имеет значение повышенная продукция инсулина, а при забрюшинных опухолях — инсулиноподобные субстанции или повышенное затраты глюкозы. При гипокортицизме патогенез обусловлен снижением образования глюкозы, а при деструктивных процессах в печени — уменьшением запасов гликогена.
Основная причина гиперинсулинизма — инсулинома поджелудочной железы. В 85% случаев формируется единственный узел патологического разрастания бета-клеток поджелудочной железы — инсулинома. Оставшиеся 15% приходятся на множественные инсулиномы, карциномы или диффузную гиперплазию инсулинового аппарата. Гипогликемические приступы отмечают после голодания или физической работы, в динамике их тяжесть и частота нарастает. Для диагностики гипогликемий при гиперинсулинизме в стационарных условиях для предупреждения гипогликемических неконтролируемых обмороков определяют уровень глюкозы в крови после 12-часового голодания с его определением через 6-часовые промежутки или при первых симптомах гипогликемии. При отсутствии клинико-биохимических симптомов гипогликемии голодание может быть продолжено до 72 ч. Одновременно определяют концентрацию инсулина в крови. Если соотношение концентрации инсулина (mU/1) к глюкозе (ммоль/л⋅18) превышает 0,3, есть основания говорить о гиперинсулинизме. Топический диагноз подтверждают данные эхоГ, КТ, ЯМР, ангиографии и уровень инсулина в различных участках панкреатической вены.
В редких случаях гипогликемию вызывают массивные забрюшинные и печеночные опухоли (фиброма, фибросаркома, гепатома) вследствие секреции пептидов, блокирующих распад гликогена или обладающих инсулиноподобным действием. Значительные размеры новообразований и доступность их для ультразвуковой диагностики позволяют быстро установить правильный диагноз.
К развитию гипогликемии ведут также недостаточность гормонов коры надпочечников и гормона роста. Но типичный внешний вид этих пациентов и обшая клиническая картина помогают установить правильный диагноз.
Печеночная кома имеет относительно специфические признаки — желтушное окрашивание кожи и слизистой оболочки, «мясной» запах в выдыхаемом воздухе. Остальные признаки относятся к проявлениям энцефалопатии. Эндогенную печеночную кому, то есть связанную с абсолютным уменьшением объема печеночной паренхимы (цитолиз, цирроз), необходимо отличать от экзогенной печеночной комы: «выпадение» печени из естественного кровотока за счет перевода его на коллатеральный путь. Прекоматозные признаки: помрачнение сознания, сонливость, тремор напоминают алкогольную энцефалопатию (тем более, что цирроз печени достаточно часто выявляют у алкоголиков), белую горячку, субдуральную гематому. При белой горячке в отличие от начинающейся печеночной комы тремор мелкоразмашистый, рефлексы оживлены, речь правильная, быстрая и тревожная. Ступора нет. Отсутствуют лабораторные признаки поражения печени, нет электролитных нарушений.
При гипокалиемическом синдроме диагноз устанавливается определением уровня калия в сыворотке крови, на ЭКГ определяется гигантская волна U, замедление внутрижелудочковой проводимости. Не наблюдают спутанности сознания и тремора, наоборот, типична мышечная слабость и гипотония. Тремор, клонико-тонические судороги типичны для гипомагниемии, которая возможна при хроническом алкоголизме. Мышечная слабость, судороги и кома характерны при гипофосфатемии, типичной для алкоголиков при резком переедании после длительного голодания.
Уремическая кома обычно развивается медленно, с постепенно прогрессирующим помутнением сознания, ей предшествует длительный почечный анамнез с обилием клинико-лабораторных симптомов. Метаболический ацидоз приводит к одышке, выдыхаемый воздух пахнет мочевиной, почечная анемия проявляется резкой бледностью. Наряду с этими признаками отмечают повышенные асимметричные рефлексы, миоклонии, тремор, фокальные или генерализованные судороги. Гиперкреатининемия не оставляет сомнений в диагнозе, одновременно отмечают многочисленные нарушения водно-электролитного баланса. Возможности современного гемодиализа и трансплантации почек резко снизили частоту развития уремической комы. ДД-сложности возникают при гипертензивной энцефалопатии (типичны АГ, характерные изменения глазного дна), при кето- и лактоацидозе, при экзогенной интоксикации, при водной интоксикации.
Кома при недостаточности надпочечников самостоятельно возникает редко. Чаше развивается при функциональной перегрузке уже пораженных надпочечников (высоколихорадочное инфекционное заболевание, профузный понос и рвота, травматические оперативные вмешательства, тепловой удар). Проявляется схваткообразной болью в животе, тошнотой, диареей, падением и до того сниженного АД, угнетением сухожильных рефлексов. Дегидратация ведет к развитию олигурии и легкой азотемии. Гемоконцентрация маскирует гипонатремию, но натрий-калиевый коэффициент снижен до 20 (в норме — 30). Дефицит кортизола проявляется гипогликемией в сочетании с эозинофилией, в то время как при шоковых реакциях другой этиологии эозинофильные гранулоциты практически полностью отсутствуют. Предшествующая пигментация кожи и слизистой оболочких подтверждает предположение о надпочечниковой коме. Биохимически выявленный дефицит кортизола позволяет верифицировать предварительное заключение, но тяжесть состояния пациента не оставляет времени для ожидания результатов этой реакции.
Кома при микседеме возникает преимущественно у женщин (6:1) среднего и пожилого возраста пикнического сложения. Чаще развивается зимой, провоцирующие факторы — прием седативных препаратов, инфекции, травмы и стресс. Типичен внешний «микседемный» вид, «голая трахея» (атрофия щитовидной железы в результате длительной радиотерапии или струмэктомии), снижение ректальной температуры до 30 °C и ниже, резкое снижение частоты и амплитуды дыхательных движений, брадикардия и кардиомегалия, резкое угнетение сухожильных рефлексов. Уровень холестерина в сыворотке крови повышен, а натрия снижен. Решающим для диагноза является определение уровня гормонов щитовидной железы в крови.
Тиреотоксическая кома развивается как продолжение тиреотоксического криза с делирием. Ее развитие провоцируют такие факторы, как неоправданно резкое снижение дозы тиреостатических препаратов, выполнение струмэктомии при неадекватно леченном тиреотоксикозе, инфекции, травмы, прием йодсодержащих препаратов (в том числе рентгенконтрастных средств). Первыми признаками являются повышение температуры тела до 40 °C, тахикардия — до 200 уд./мин, мерцание или трепетание предсердий, сухость кожных покровов. Общий эксикоз усугубляется диареей. Диагноз устанавливают на основании предшествующего тиреотоксикоза, экзофтальма, струмы. Адекватная медикаментозная терапия тиреотоксикоза перевела кому при микседеме в разряд редких.
Гипофизарная кома известна как питуитарная летаргия. Чаще всего причинами является послеродовый некроз передней доли гипофиза (синдром Шихана) или опухоль гипофиза. Развивается при одновременном дефиците тиреотропного и адрено-кортикотропного гормонов. Соответственно этому в клинической картине сочетаются симптомы микседемной и надпочечниковой комы. После желудочно-кишечных продромальных симптомов развиваются гипотермия, гиподинамия, брадикардия, артериальная гипотензия, значительная гипогликемия. Но кома развивается только после многолетнего существования пангипопитуитаризма, при наличии в динамике нарастающей бледности, микседематозных изменений кожи, потери вторичного волосяного покрова, эндокринно обусловленной недостаточности психической деятельности.
Парапротеинемическая кома развивается при множественной миеломе, макроглобулинемии Вальденстрема, криоглобулинемии и обусловлена нарушением микроциркуляции в результате резко повышенной вязкости крови. Прежде всего проявляются неврологические признаки: головная боль, головокружение, нарастает загруженность с последующими судорогами.
Кома развивается и при многих тяжелых соматических заболеваниях, особенно при сепсисе и опухолях, тяжелом течении малярии. Тем более, что соматические заболевания утежеляют течение ранее существовавшего сахарного диабета или других врожденных нарушений обмена веществ.
В современных урбанистических условиях достаточно часто развивается кома при экзогенной интоксикации. Ее могут вызывать различные химические соединения, наркотики, алкоголь. Для диагноза большое значение имеют обстоятельства выявления пациента, рассказ третьих лиц. Клиническая картина большей частью неспецифична, требуется токсикологический анализ крови, мочи, желудочного содержимого.
Наиболее частой современной проблемой, ведущей к экзогенной интоксикации, являются наркотики. Первое место среди клинических симптомов занимают сужение или расширение зрачков, угнетение дыхания, спазм коронарных артерий вплоть до инфаркта миокарда при отравлениях кокаином, острый живот и/или отек легких при интоксикации героином, наличие следов инъекций (искать не только в привычных местах, но и под языком, на половых органах), склерозированные периферические вены. Большое значение в ДД имеет успешное применение опиатных антагонистов, например налоксона при отравлениях опиатами.
Кома при отравлениях антидепрессантами развивается после периода возбуждения, в то время как при интоксикации нейролептиками развивается сонливость, переходящая в бессознательное состояние. И в том, и в другом варианте развиваются угнетение дыхания, нарушения ритма сердца и тонико-клонические судороги. При наличии атропиноподобного эффекта — мидриаз. Нейролептики в целом способны вызвать реакции страха, тревоги, усталости, депрессии, снижения коммуникабельности, а также гиперфагию, снижение порога судорожной готовности, повышение вероятности тромбозов, фотосенсибилизацию и нарушения пигментации. Возможны аллергическая уртикарная сыпь, холестатическая желтуха, ретино- и кератопатия, аменорея, гинекомастия и потеря либидо. Антихолинергическое действие проявляется повышением внутриглазного давления, запором и затруднением мочеиспускания. Реакция системы крови и иммунитета может протекать по «пиразолоновому» типу (лихорадка, потрясающий озноб, артралгия, шок, катастрофическое уменьшение количества лейкоцитов; смертность составляет около 10%, при попытках повторного применения препарата картина полностью повторяется) или по фенотиазиновому типу (инфекции, тромбоцитопения, анемия, экзантема; летальность — 30%; вероятность повторения клинической картины при повторном применении препарата данной группы чрезвычайно низкая). Комбинация симптомов может образовать злокачественный нейролептический синдром. Частота его развития достигает 1%, его выявляют не только у пациентов психиатрического профиля, но и при проведении премедикации. У мужчин синдром развивается в 2 раза чаще, чем у женщин, 80% больных в возрасте до 40 лет. Факторами риска является применение высокоактивных препаратов (галоперидол) или депо-форм, применение препаратов в высоких дозах, предшествующие органические поражения мозга, психический стресс, дегидратация и физическое истощение. 16% всех случаев злокачественного нейролептического синдрома манифестируют в 1-е сутки лечения нейролептиками, 90% — в ближайшие 10 дней. Осложнение развивается медленно, в течение 1–3 дней. Типичны повышение температуры тела более 40°С, мышечная ригидность, дистония, дискинезия, брадикинезия, дизартрия, дисфагия, сиалорея и высокая бронхиальная секреция (аспирационная пневмония), тахикардия, тахипноэ, бледная потная кожа, нарушение сознания, кома. В крови — лейкоцитоз, миоглобинемия, соответственно — миоглобинурия. Метаболический ацидоз. Значительно повышена активность трансаминаз и особенно — креатинкиназы в крови. Обратное развитие синдрома происходит не ранее 1,5 нед. Летальность достигает 20%. У 10% выживших сохраняются миоклонус, дистония, дизартрия, дисфагия. Вероятность повторного развития синдрома 30%. ДД злокачественного нейролептического синдрома проводят с сепсисом, энцефалитом, болезнью Вильсона, столбняком, кровоизлияниями в мозг и его опухолями, эпилептическим статусом, тепловым ударом, злокачественной гипертермией, острой фебрильной кататонией, интоксикацией стрихнином, атропином.
Атропиновая интоксикация чаще развивается при употреблении ядов растительного происхождения. Ведущие симптомы — гиперемия кожи лица, сухость слизистой оболочки, тахикардия, мидриаз, возбуждение, сменяющееся комой. Нами выявлена атропиновая интоксикация у детей, которым перед путешествиями в самолете или на корабле давали атропиноподобные препараты.
Интоксикация циансодержащими препаратами возникает на химическом производстве, при суицидальных попытках и при употреблении длительно хранившегося персикового, вишневого варенья, приготовленных с косточками, а также большого количества миндаля. Тяжелые случаи протекают с быстрой потерей сознания, тахикардией, судорогами, максимальным расширением зрачков и ведут к смерти.
Интоксикация анальгетиками и жаропонижающими, важнейшими из которых являются ацетилсалициловая кислота, парацетамол и пиразолоновые, производные дозозависима и определяется широким и преимущественно бесконтрольным применением средств этой группы. Интоксикация салицилатами проявляется ускоренным глубоким дыханием из-за раздражения дыхательного центра. В противоположность кетоацидотической или уремической коме определяется респираторный алкалоз. Пиразолоновые производные способны вызывать эпилептические припадки, парацетамол — некроз гепатоцитов. Так как широко продаются комбинированные препараты, или пациенты применяют препараты комбинированно, клиническая картина может быть смешанной.
Острая алкогольная интоксикация редко ведет к глубокой коме. Типичны гиперемия кожи лица, холодная влажная кожа и быстрый пульс. Нарушение сознания колеблется от возбуждения до угнетения. Эффект алкоголя резко потенцируется при комбинации с барбитуратами или транквилизаторами, что быстро приводит к коме. Интоксикационная кома у лиц с алкоголизмом следует дифференцировать с субдуральной гематомой, травмой черепа, синдромом Вернике.
Интоксикации органическими растворителями возникают как при неосторожном их применении, так и у токсикоманов. Определяется типичный запах выдыхаемого воздуха, а при интоксикации трихлорэтиленом в моче выявляют его дериват — трихлоруксусную кислоту.
Интоксикация угарным газом (моноксидом углерода) чаще возникает при наличии в атмосфере выхлопных газов, а в маленьких городках с большим количеством домов с печным отоплением нередко происходит в зимнее время вследствие отравления угарными газами. В военных условиях интоксикация возможна при стрельбе в изолированных укрытиях (доты, дзоты, корабельные и танковые башни [но в этой ситуации наслаивается и интоксикация оксидами азота]). Кожа пострадавших розовая, при дальнейшем угнетении дыхания она становится синюшной, развиваются судороги и лактоацидоз. Степень последнего прямо пропорциональна тяжести отравления.
Национальный центр массового обучения » 23. Научные и практические основы » 6. Как отличить кому от клинической смерти
1
Технология быстрой оценки состояния пострадавших в состоянии клинической смерти и комы
В случаях, когда пострадавший находится без сознания, необходимо немедленно приступить к определению пульса на сонной артерии. Не следует терять время на определение признаков дыхания. Признаки дыхания очень часто трудноуловимы. Даже если волонтер сделает вдох искусственной вентиляции (ИВЛ) при сохранении дыхания, то это никак не может навредить пострадавшему. Реальная угроза для жизни может возникнуть только в двух случаях:
1. Грудная клетка спасателя по объему значительно больше (в 2-3 раза), чем грудная клетка пострадавшего (например, ребенка до 5 лет).
2. Вдох ИВЛ был произведен в момент нажатия непрямого массажа сердца на грудную клетку пострадавшего.
Для выявления признаков клинической смерти или развития комы у пострадавшего, находящегося без сознания, достаточно убедиться в отсутствии или наличии пульса на сонной артерии.
Надавливание пальцами на шею в области сонной артерии вызывает очень сильную боль.
Если, лежащий без сознания пострадавший, не реагирует на это болевое воздействие, и у него есть пульс на сонной артерии, то это означает, что он жив и находится в состоянии комы. В этом случае его следует немедленно повернуть на живот. Он в любую секунду может захлебнуться рвотными массами или удавиться языком.
В случае, если у пострадавшего нет сознания и нет пульса на сонной артерии и при этом нет признаков биологической смерти, то это означает, что он находится в состоянии клинической смерти. Требуется немедленно приступить к реанимации.
При использовании такой тактики выявления признаков клинической смерти или развития комы нет необходимости терять время на:
- вопросы, типа — всё ли у тебя в порядке?
- «тормошение» за плечо или давление на болевые точки;
- выявление признаков дыхания.
Признаки дыхания трудноуловимы и очень часто обманчивы, что может привести к трагическим ошибкам. Например, запотевание блестящего предмета, поднесенного ко рту уже умершего человека, может отмечаться спустя несколько часов после наступления биологической смерти. Выяснение вопроса, по какой причине шевелятся ворсинки возле рта умершего можно часами. Высматривать подъем грудной клетки у мужчин с брюшным типом дыхания, да еще зимой в верхней одежде — пустая, а точнее, роковая трата времени, когда дорога каждая секунда.
Если учесть, что вдох искусственного дыхания (ИВЛ) ни при каких обстоятельствах не может причинить никакого вреда взрослому человеку, то определение признаков дыхания можно считать приносящим больше вреда, чем пользы в ситуациях развития комы или клинической смерти. В случае комы, пострадавший, лежащий на спине, может в любую секунду захлебнуться рвотными массами, а при развитии клинической смерти будет упущен шанс на его спасение.
Таким образом, для того чтобы максимально использовать все шансы на спасение пострадавших в состоянии комы или клинической смерти, достаточно убедиться только в отсутствии сознания и в наличии или отсутствии пульса на сонной артерии.
Именно наличие или отсутствие пульса на сонной артерии позволяет дифференцировать кому от клинической смерти.
Без определения пульса на сонной артерии отличить состояние комы от клинической смерти, практически, не возможно! Ориентироваться только на определение признаков дыхания – совершить фатальную ошибку.
Если учесть, что внезапная смерть на глазах очевидца встречается крайне редко, а обмороки и состояние комы — в десятки тысяч раз чаще (примерно 1:10.000), то когда возникают сомнения в наличии пульса на сонной артерии, следует немедленно повернуть пострадавшего на живот.
Приступить к реанимации пострадавших и больных в состоянии комы при сахарном диабете, отравлении алкоголем и инсультах, черепно-мозговой травме, включая сотрясение головного мозга (самой частой спортивной и бытовой черепно-мозговой травмой) — это 100% убийство!
Ошибочное проведение реанимации пострадавшему в коме, лежащему на спине, и надавливание на грудину с частотой до ста раз в минуту, обязательно в считанные минуты приведет к смерти от попадания рвотных масс в дыхательные пути и удушению собственным языком.
2
ПРИМЕР
ИСПОЛЬЗОВАНИЯ ТЕХНОЛОГИИ
быстрой оценки состояния пострадавших
в состоянии клинической смерти и комы
ЗАКЛЮЧЕНИЕ 1
Определение пульса на сонной артерии позволит волонтеру в течение 10-15 секунд, без излишней потери времени, отличить состояние комы от клинической смерти и спасти многих людей,оказавшихся в крайне критичном состоянии.
ЗАКЛЮЧЕНИЕ 2
Без определения пульса на сонной артерии отличить состояние комы от клинической смерти, практически, не возможно! Ориентироваться только на определение признаков дыхания – совершить фатальную ошибку. Если учесть, что внезапная смерть на глазах очевидца встречается крайне редко, а обмороки и состояние комы — в десятки тысяч раз чаще (примерно 1:10.000), то когда возникают сомнения в наличии пульса на сонной артерии, следует немедленно повернуть пострадавшего на живот.
ЗАКЛЮЧЕНИЕ 3
Приступить к реанимации пострадавших и больных в состоянии комы при сахарном диабете, отравления алкоголем и инсультах, черепно-мозговой травме, включая сотрясение головного мозга (самой частой спортивной и бытовой черепно-мозговой травмой) — это 100% убийство! Пострадавший, лежащий на спине, да еще которому с частотой до ста раз в минуту давят на нижнюю треть грудины, обязательно удавиться языком и захлебнется рвотными массами, что в считанные минуты обязательно приведет летальному исходу.
19
Дистанционное выявление наличия ран, признаков повреждений костей и суставов
Сначала следует обратить внимание на позу пострадавшего и положение его конечностей:
- поза лягушки – признак повреждения костей таза и тазобедренных суставов;
- неестественное положение конечности или ее деформация – прелом костей конечности;
- наличие раны, с торчащими из нее фрагментами костей, – признак открытого перелома.
Если раненый в сознании, то любые жалобы на боль в конечностях должны вызвать подозрение на повреждение костей. При малейшем подозрении на повреждение костей и суставов дать раненому обезболивающие средства и, при необходимости, наложить транспортные шины.
Важна не скорость выявления ран и повреждений, а бережное отношение к пострадавшему. Главное — уберечь его от лишней боли и травмирования. Профилактика развития травматического шока и его осложнений начинается с щадящего осмотра пострадавшего.
Для этого следует избегать ощупывание головы, шеи, груди, живота, костей таза, рук и ног с целью постановки диагноза: «хрустит-не-хрустит», «болит-не-болит». Нет необходимости упоминать, чем может закончиться малейшее смещение височных костей, отломков ребер или тазовых и бедренных костей. Подобный осмотр может проводить только медицинский персонал, после обязательных практических занятий под контролем специалистов. Любое неосторожное прикосновение к месту повреждения может привести к летальному исходу.
Лицам без медицинского образования (волонтерам) достаточно заподозрить наличие той или иной травмы и действовать по принципу гипердиагностики. Наложенный шейный корсет, транспортная шина на предплечье, голеностопный сустав или подложенный под колени валик никогда не будут излишними.
ПРИМЕР
дистанционное выявление наличия ран,
признаков повреждений костей и суставов
ЗАКЛЮЧЕНИЕ 1
Использование осмотра пострадавших методом ощупывания, следует исключить из массового обучения волонтеров навыкам оказания первой помощи, как методику приводящую к излишней травматизации пострадавших, несущую угрозу для их жизни
ЗАКЛЮЧЕНИЕ 2
Дистанционное выявление наличия ран, признаков повреждений костей и суставов (гипер-диагностика) – один из факторов профилактики развития травматического шока.
Статья 66. Определение момента смерти человека и прекращения реанимационных мероприятий / КонсультантПлюс
Статья 66. Определение момента смерти человека и прекращения реанимационных мероприятий
1. Моментом смерти человека является момент смерти его мозга или его биологической смерти (необратимой гибели человека).
2. Смерть мозга наступает при полном и необратимом прекращении всех его функций, регистрируемом при работающем сердце и искусственной вентиляции легких.
3. Диагноз смерти мозга устанавливается консилиумом врачей в медицинской организации, в которой находится пациент. В состав консилиума врачей должны быть включены анестезиолог-реаниматолог и невролог, имеющие опыт работы по специальности не менее чем пять лет. В состав консилиума врачей не могут быть включены специалисты, принимающие участие в изъятии и трансплантации (пересадке) органов и (или) тканей.
(в ред. Федерального закона от 25.11.2013 N 317-ФЗ)
4. Биологическая смерть человека устанавливается на основании наличия ранних и (или) поздних трупных изменений.
5. Констатация биологической смерти человека осуществляется медицинским работником (врачом или фельдшером).
6. Реанимационные мероприятия прекращаются в случае признания их абсолютно бесперспективными, а именно:
1) при констатации смерти человека на основании смерти головного мозга, в том числе на фоне неэффективного применения полного комплекса реанимационных мероприятий, направленных на поддержание жизни;
2) при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций, в течение тридцати минут;
3) при отсутствии у новорожденного сердцебиения по истечении десяти минут с начала проведения реанимационных мероприятий (искусственной вентиляции легких, массажа сердца, введения лекарственных препаратов).
7. Реанимационные мероприятия не проводятся:
1) при состоянии клинической смерти (остановке жизненно важных функций организма человека (кровообращения и дыхания) потенциально обратимого характера на фоне отсутствия признаков смерти мозга) на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимых с жизнью;
2) при наличии признаков биологической смерти человека.
8. Порядок определения момента смерти человека, в том числе критерии и процедура установления смерти человека, порядок прекращения реанимационных мероприятий и форма протокола установления смерти человека определяются Правительством Российской Федерации.
Открыть полный текст документа
Кома — одно из самых сложных и непредсказуемых состояний для медиков и пациентов
Завораживающие рассказы людей, переживших кому, о туннеле, в конце которого свет, или о созерцании собственного тела со стороны, хочет проверить международная группа учeных. На потолке операционных нарисуют картины, больным в состоянии комы станут шептать определенные фразы.
Если они, очнувшись, смогут всe это повторить и описать, то появится точный научный ответ на самый интригующий философский вопрос.
Репортаж Александра Коневича.
Александр Вергунов, актер: «И вдруг я отрываюсь и лечу. Огромный тоннель, безумно насыщенный голубой свет, и я летел вперед, вращаясь».
На сцене он никогда не играл ничего подобного — а в жизни такое случалось с актером Александром Вергуновым уже трижды.
Впервые он впал в кому, когда учился в шестом классе, потом — на третьем курсе университета, и вот совсем недавно — обычная репетиция чуть было не превратилась в танцы со смертью. Причины — проблемы с сердцем и сахарный диабет.
Сергей Комликов, заведующий отделением реанимации Минской больницы
скорой медицинской помощи: «Это не феномен. Из комы выходят или не выходят в зависимости от того, насколько вылечивается то заболевание, которое к коме привело».
Женя почти каждый день ходит в больницу — но к ее другу Андрею до сих пор пускают только маму. После аварии он уже почти месяц лежит в коме — одесские врачи чудом спасли его. Но как сделать, чтобы Андрей снова так же улыбался не знают — в больнице не хватает лекарств.
Инна Торбинская, заведующая нейро-сосудистым отделением городской клинической больницы №1: «Мы лечим словом, взглядом… В большинстве случаев. А если есть лекарства — родственники в состоянии купить — значит, предметно подбираем те лекарства, которые необходимы данному больному».
Родители и друзья Андрея вместе собирают деньги на лечение. Верят — есть улучшения, и не теряют надежду.
Евгения Оносова: «Когда попал он в аварию, у меня было такое впечатление, что пропало солнце. Ну, знаете (слезы утирает) вот солнышко исчезло…»
В отделении реанимации научного центра неврологии сейчас два пациента находятся в коме. Мужчину привезли совсем недавно, и сколько он пробудет в таком состоянии, сейчас не возьмется предположить ни один врач.
Показания прибора можно назвать линиями жизни. Электрокардиограмма, пульс, давление, температура, уровень кислорода в крови. Данные в этом конкретном случае, правда, не очень хорошие. Чтобы понять это, совсем не нужно быть врачом.
Реаниматологи, конечно, способны сделать так, чтобы цифры здесь стали такими же, как будто на больничной койке вполне здоровый человек. Однако, к сожалению, это еще не означает победить кому.
На восстановление уходят месяцы, а чаще и вовсе — годы. У пациентов, впавших в кому, особое питание, некоторые не могут самостоятельно дышать. Без помощи врачей им не обойтись, даже когда критическое состояние позади, рассказывает доктор Селиванов.
В отделении реанимации научного центра неврологии есть и нужное оборудование, и лекарства. Только таких больных гораздо больше, чем может принять эта палата.
Владимир Селиванов, врач-реаниматолог Научного центра неврологии РАМН: «В настоящее время эти больные, спасенные нами, остаются на плечах родственников. Они мечутся из одной клиники в другую, просят госпитализировать этих больных, а клиники, как правило, не имеют такой возможности. Вот у нас в институте 12 коек, вот 2 больных, и они могут тут долгие месяцы пролежать».
В Российской академии медицинских наук планируют создать специальную клинику для таких пациентов. По словам врачей, делать это необходимо как можно скорее. Ведь тогда многих людей, благодаря специализированному уходу, можно будет не только спасти, но и вернуть к нормальной жизни.
Как например, 9-летнего Виталика. В больнице он пролежал почти два года. Мальчик попал в реанимацию после аварии — его сбила машина.
Виталий Самойленко, пациент: «Не знаю, как ее начало крутить — и меня она зацепила, я полетел мячиком. Дальше не помню, потому что спал я …»
Виталию казалось, что он спал всего час. А на самом деле этот странный сон между жизнью и смертью продолжался неделю.
Елена Самойленко, мама Виталия Самойленко: «Врачи не говорили мне, что он в коме — говорили, что он спит. Самое главное — верить, надеяться на то, что он придет в себя, проснется. Я так же верила и ждала».
На днях ее сына должны выписать. Но ему до сих пор иногда вдруг становится плохо.
Александр Мидленко, заведующий нейрохирургическим отделением городской больницы № 1: «На сегодня у ребенка есть неврологический дефицит. Есть расстройства запоминания, нарушение памяти. Но это не безвыходное состояние — с этим можно бороться, и с этим нужно бороться».
Самое страшное давно позади, успокаивают врачи. Виталик, правда, говорит — что впереди тоже непростые времена — придется догонять одноклассников, слишком уж длинными оказались его вынужденные каникулы.
Ведущий: Разговор про такое тревожное состояние, как кома, продолжим с руководителем отделения реанимации и интенсивной терапии Научного центра неврологии РАМН Михаилом Пирадовым.
Ведущий: Кома в переводе с греческого означает «сон». Что это такое на самом деле?
Гость: Это отсутствие реакции на какие-либо внешние раздражители. Вообще, причин комы всего-навсего две. Это или поражение всего мозга, как такового, или поражение ствола головного мозга.
Ведущий: Из-за чего можно впасть в кому? Какие-то хронические болезни, травмы, еще что-то?
Гость: Существует не менее 500 различных причин комы. Наиболее часто кома развивается, в обыденной практике из-за нарушения мозгового кровообращения. То, что называется в просторечии инсультом. Комы достаточно часто бывают при черепно-мозговой травме. Комы достаточно часто бывают у людей, отравившихся чем-то серьезным.
Ведущий: Когда человек впал в кому, насколько важно, как быстро ему окажут помощь?
Гость: Если помощь приходит в течение нескольких минут, то существенного значения это не играет. Если она растягивается надолго, конечно, играет.
Ведущий: Долго — это сколько?
Гость: Долго — это час, два, три. Хотя в тех же случаях нарушения мозгового кровообращения, то есть при инсультах, принципиально важно больного, находящегося в коме, как можно быстрее доставить в стационар, потому что на улице с ним вы ничего не сделаете.
Ведущий: Если человек знает, что у него какой-то хронический недуг, который может привести к коме, допустим, диабет, что он должен делать, чтобы не допускать этого состояния?
Гость: На западе многие больные с эпилепсией, с сахарным диабетом, некоторыми другими заболеваниями подобного рода носят небольшие браслетики на руке, на которых написан диагноз. Для того чтобы в случае крайней ситуации можно было сразу понять, что с человеком делать.
Ведущий: Как протекает кома? Сколько она может длится?
Гость: Любая кома длится не более четырех недель. То есть, то, что происходит после этого, это уже не кома. Существуют различные состояния. Человек или начинает восстанавливаться, или он переходит в так называемое персистирующее вегетативное состояние, или в минимальное состояние сознания, или, к сожалению, покидает этот свет. Существует прямая взаимосвязь между длительностью нахождения в коме и прогностическим выходом. То есть, чем дольше человек находится в коматозном состоянии, тем меньше у него шансов на благоприятный исход.
Ведущий: Может ли человек, который перенес кому, вернуться к совершенно нормальной, здоровой жизни?
Гость: Иногда это бывает. В основном это касается метаболических ком. То есть, попросту говоря, различных отравлений. Если помощь человеку, который отравился чем-то, оказывается своевременно, то человек может вернуться к тому состоянию, в каком он был до того. Но это не так часто бывает.
У так называемой клинической смерти может быть 500 разных причин. От тяжeлых травм до обострений хронических болезней.
Кома редко проходит бесследно. Но при своевременной помощи можно полностью восстановиться после забытья, вызванного, скажем, сильным отравлением.
Потерявшего сознание и не реагирующего ни на какие раздражители человека принципиально важно быстро доставить в больницу и привести в себя.
Кома в любом случае заканчивается через четыре недели. Затем человек либо поправляется, либо переходит в вегетативное состояние, либо погибает.
Общий наркоз — это, по сути дела, рукотворная кома. Состояние хоть и управляемое, но бывают осложнения.
Кома — Диагностика и лечение
Диагноз
Поскольку люди, находящиеся в коме, не могут выразить себя, врачи должны полагаться на физические подсказки и информацию, предоставляемую семьями и друзьями. Будьте готовы предоставить информацию о пострадавшем, в том числе:
- События, приводящие к коме, такие как рвота или головные боли
- Подробная информация о том, как пострадавший потерял сознание, в том числе о том, произошло ли это внезапно или с течением времени
- Заметные признаки или симптомы перед потерей сознания
- История болезни пострадавшего, включая другие состояния, которые у него могли быть в прошлом, такие как инсульт или транзиторные ишемические атаки
- Последние изменения в здоровье или поведении пострадавшего
- Употребление пострадавшим лицом наркотиков, в том числе рецептурных и безрецептурных лекарств, а также неразрешенных лекарств и запрещенных рекреационных наркотиков
Физический осмотр
Экзамен, вероятно, будет включать:
- Проверка движений и рефлексов пострадавшего, реакции на болевые раздражители и размера зрачка
- Наблюдение за дыханием для диагностики причины комы
- Проверка кожи на наличие синяков в результате травмы
- Громко говорить или нажимать на угол челюсти или ногтевого ложа, наблюдая за признаками возбуждения, такими как голосовые шумы, открывание глаз или движение
- Тестирование рефлекторных движений глаз для определения причины комы и локализации повреждения головного мозга
- Брызгать холодом или теплом в слуховые проходы пострадавшего и наблюдать за реакциями глаз
Лабораторные исследования
Образцы крови будут взяты для проверки:
- Общий анализ крови
- Электролиты, глюкоза, функция щитовидной железы, почек и печени
- Отравление угарным газом
- Передозировка наркотиками или алкоголем
Спинальная пункция (люмбальная пункция) позволяет выявить признаки инфекций в нервной системе.Во время спинномозговой пункции врач или специалист вводит иглу в позвоночный канал и собирает небольшое количество жидкости для анализа.
Сканирование мозга
Визуализирующие обследования помогают врачам точно определять области черепно-мозговой травмы. Тесты могут включать:
- Компьютерная томография. С помощью серии рентгеновских лучей создается детальное изображение мозга. КТ может показать кровоизлияние в мозг, опухоли, инсульты и другие состояния. Этот тест часто используется для диагностики и определения причины комы.
- МРТ. Он использует мощные радиоволны и магниты для создания детального изображения мозга. МРТ позволяет обнаружить ткань мозга, поврежденную ишемическим инсультом, кровоизлияниями в мозг и другими состояниями. МРТ особенно полезны для исследования ствола и глубоких структур мозга.
- Электроэнцефалография (ЭЭГ). Измеряет электрическую активность мозга с помощью небольших электродов, прикрепленных к коже черепа. Врачи пропускают через электроды слабый электрический ток, который регистрирует электрические импульсы мозга.Этот тест может определить, могут ли судороги быть причиной комы.
Дополнительная информация
Показать дополнительную информациюЛечение
Кома — это неотложная медицинская помощь. Врачи сначала проверит дыхательные пути пострадавшего и помогут поддерживать дыхание и кровообращение. Врачи могут оказать помощь при дыхании, внутривенные лекарства и другую поддерживающую терапию.
Лечение различается в зависимости от причины комы. Может потребоваться процедура или лекарства для снятия давления на мозг из-за отека мозга.Персонал скорой помощи может вводить глюкозу или антибиотики внутривенно, даже до получения результатов анализа крови, в случае диабетического шока или инфекции, поражающей мозг.
Если кома возникла в результате передозировки лекарствами, врачи пропишут лекарства для лечения этого состояния. Если кома возникла из-за судорог, врачи будут использовать лекарства для контроля судорог. Другие методы лечения могут быть сосредоточены на лекарствах или методах лечения основного заболевания, такого как диабет или заболевание печени.
Иногда причину комы можно полностью обратить вспять, и пострадавший может восстановить нормальное функционирование.Выздоровление обычно происходит постепенно. Человек с серьезным повреждением головного мозга может иметь постоянную инвалидность или никогда не прийти в сознание.
Подготовка к приему
Кома — это состояние, требующее неотложной медицинской помощи. Если вы находитесь с человеком, у которого появляются признаки и симптомы комы, немедленно позвоните в службу 911 или на местный номер службы экстренной помощи.
По прибытии в больницу персоналу отделения неотложной помощи потребуется как можно больше информации от семьи и друзей о том, что случилось с пострадавшим до комы.Во время поездки в машине скорой помощи вам могут задать следующие вопросы:
- Кома началась внезапно или постепенно?
- Были ли до этого проблемы со зрением, головокружение или слабость?
- Есть ли у пострадавшего в анамнезе диабет, судороги или инсульты?
- Заметили ли вы изменения в состоянии здоровья пострадавшего до комы, например повышение температуры или усиление головной боли?
- Заметили ли вы изменения в способности пострадавшего функционировать во время, ведущее к коме, например, частые падения или спутанность сознания?
- Употреблял ли пострадавший рецептурные или безрецептурные препараты?
Ноябрь20, 2020
Кома — NHS
Кома — это состояние бессознательного состояния, при котором человек не реагирует и не может быть разбужен.
Это может быть результатом травмы головного мозга, например, тяжелой травмы головы или инсульта. Кома также может быть вызвана тяжелым отравлением алкоголем или инфекцией головного мозга (энцефалит).
Люди с диабетом могут впасть в кому, если уровень глюкозы в их крови внезапно станет очень низким (гипогликемия) или очень высоким (гипергликемия).
Следующая информация может оказаться полезной, если у вас есть друг или любимый человек, который находится в коме.
Что такое кома?
Человек, находящийся в коме, находится без сознания и имеет минимальную мозговую активность. Они живы, но их нельзя разбудить, и они не проявляют никаких признаков осведомленности.
Глаза человека будут закрыты, и он будет казаться невосприимчивым к окружающей среде. Обычно они не реагируют на звук или боль, не могут общаться или двигаться по собственному желанию, а основные рефлексы, такие как кашель и глотание, значительно снижаются.
Они могут дышать самостоятельно, хотя некоторым людям нужна машина, чтобы дышать.
Со временем человек может постепенно приходить в сознание и становиться более осознанным. Некоторые люди просыпаются через несколько недель, в то время как другие могут перейти в вегетативное состояние или состояние минимального сознания. Подробнее о нарушениях сознания.
Уход за человеком, находящимся в коме, и наблюдение за ним
Врачи оценивают уровень сознания человека с помощью инструмента, называемого Шкалой комы Глазго (на веб-сайте Headway).Этот уровень постоянно контролируется на предмет признаков улучшения или ухудшения. Шкала комы Глазго оценивает 3 вещи:
- открытие глаз — оценка 1 означает, что глаза не открываются, а 4 означает, что глаза открываются спонтанно
- словесный ответ на команду — оценка 1 означает отсутствие ответа, а 5 означает бдительность и соответствующий ответ
- произвольных движений в ответ на команду — оценка 1 означает отсутствие ответа, а 6 означает выполнение команд
У большинства людей в коме общий балл 8 или меньше.Более низкий балл означает, что у кого-то, возможно, было более серьезное повреждение мозга, и у него меньше шансов на выздоровление.
В краткосрочной перспективе человек, находящийся в коме, обычно будет находиться под наблюдением в отделении интенсивной терапии (ОИТ). Лечение включает в себя обеспечение стабильного состояния и поддержание функций организма, таких как дыхание и артериальное давление, на время лечения основной причины.
В долгосрочной перспективе медицинский персонал будет проводить поддерживающее лечение в больничной палате. Это может включать в себя обеспечение питания, попытки предотвратить инфекции, регулярные перемещения человека, чтобы у него не образовались пролежни, и мягкую тренировку суставов, чтобы они не стеснялись.
Что вы можете делать как посетитель
Переживание комы у разных людей разное. Некоторые люди чувствуют, что могут вспомнить события, которые происходили вокруг них, когда они были в коме, а другие нет.
При посещении друга или любимого человека, находящегося в коме, вы можете найти этот совет полезным:
- по прибытии объявите, кто вы
- поговорите с ними о своем дне, как обычно — помните, что все, что вы говорите перед ними можно услышать
- показать им свою любовь и поддержку — даже просто сидеть и держать их за руку или поглаживать их кожу может быть большим комфортом
Исследования также показали, что стимулирование основных органов чувств — осязания, слуха, зрения и запах — потенциально могут помочь человеку выйти из комы.Сосредоточьтесь на приятных ощущениях, по одному ощущению за раз на короткие промежутки времени.
Помимо разговора с человеком и взятия его за руку, вы можете попробовать сыграть ему его любимую музыку через наушники, поставить цветы в его комнату или распылить любимый парфюм.
Выход из комы
Кома обычно длится всего несколько недель, в течение которых человек может начать постепенно просыпаться и приходить в сознание или переходить в другое состояние бессознательного, называемое вегетативным состоянием или состоянием минимального сознания:
- вегетативное состояние — когда человек бодрствует, но не проявляет никаких признаков того, что осознает свое окружение или себя
- состояние минимального сознания — когда человек имеет ограниченное осознание, которое приходит и уходит
Некоторые люди могут постепенно выздоравливать от этих состояний , в то время как другие могут не улучшаться годами или вообще не улучшаться.См. Страницу о нарушениях сознания для получения дополнительной информации об этих состояниях.
Люди, которые выходят из комы, обычно приходят в себя постепенно. Они могут быть очень взволнованы и сбиты с толку.
Некоторые люди полностью выздоравливают, и кома их совершенно не касается. У других будет инвалидность из-за повреждения мозга. Им может потребоваться физиотерапия, трудотерапия, психологическая оценка и поддержка в период реабилитации, а до конца жизни им может понадобиться уход.
Шансы на выздоровление человека из комы во многом зависят от серьезности и причины травмы головного мозга, возраста и продолжительности нахождения в коме. Но невозможно точно предсказать, выздоровеет ли человек в конечном итоге, как долго продлится кома и будут ли у него какие-либо долгосрочные проблемы.
Дополнительная информация и поддержка
Для получения дополнительной информации и поддержки со стороны медицинских работников и семей людей, находящихся в коме, вам могут быть полезны следующие веб-сайты:
Последняя проверка страницы: 6 сентября 2021 г.
Срок следующей проверки: 6 сентября 2024 г.
Кома: типы, причины, лечение, прогноз
Что такое кома?
Кома — это длительное бессознательное состояние.Во время комы человек не реагирует на свое окружение. Человек жив и похоже, что он спит. Однако, в отличие от глубокого сна, человека нельзя разбудить никакими раздражителями, в том числе болью.
Что вызывает кому?
Кома возникает в результате травмы головного мозга. Повреждение головного мозга может быть вызвано повышенным давлением, кровотечением, потерей кислорода или накоплением токсинов. Травма может быть временной и обратимой. Он также может быть постоянным.
Более 50% ком связаны с травмами головы или нарушениями в системе кровообращения головного мозга.Проблемы, которые могут привести к коме, включают:
- Аноксическая травма головного мозга . Это заболевание мозга, вызванное полным отсутствием кислорода в мозгу. Недостаток кислорода в течение нескольких минут вызывает гибель клеток тканей мозга. Аноксическое повреждение головного мозга может быть результатом сердечного приступа (остановки сердца), травмы или травмы головы, утопления, передозировки наркотиками или отравления.
- Травма : Травмы головы могут вызвать опухание и / или кровотечение головного мозга. Когда мозг раздувается в результате травмы, жидкость прижимается к черепу.Отек может в конечном итоге привести к тому, что мозг будет давить на ствол мозга, что может повредить РАС (ретикулярную активирующую систему) — часть мозга, которая отвечает за возбуждение и осознание.
- Отек : Отек мозговой ткани может произойти даже без стресса. Иногда отек может быть вызван нехваткой кислорода, электролитным дисбалансом или гормонами.
- Кровотечение : Кровотечение в слоях головного мозга может вызвать кому из-за отека и сжатия на травмированной стороне мозга.Это сжатие заставляет мозг смещаться, вызывая повреждение ствола мозга и РАС (упомянутого выше). Высокое кровяное давление, аневризмы головного мозга и опухоли не являются травматическими причинами кровотечения в головном мозге.
- Инсульт : Когда нет притока крови к большей части ствола мозга или потеря крови, сопровождающаяся отеком, может наступить кома.
- Уровень сахара в крови : У людей с диабетом кома может наступить, когда уровень сахара в крови остается очень высоким. Это состояние, известное как гипергликемия.Гипогликемия или слишком низкий уровень сахара в крови также может привести к коме. Этот тип комы обычно обратим после коррекции уровня сахара в крови. Однако продолжительная гипогликемия может привести к необратимому повреждению мозга и стойкой коме.
- Кислородное голодание : Кислород необходим для работы мозга. Остановка сердца вызывает внезапное прекращение притока крови и кислорода к мозгу, что называется гипоксией или аноксией. После сердечно-легочной реанимации (СЛР) люди, пережившие остановку сердца, часто находятся в коме.Кислородная недостаточность также может возникать при утоплении или удушье.
- Инфекция : Инфекции центральной нервной системы, такие как менингит или энцефалит, также могут вызывать кому.
- Токсины : Вещества, которые обычно присутствуют в организме, могут накапливаться до токсичных уровней, если организм не может их правильно утилизировать. Например, аммиак из-за заболевания печени, углекислый газ из-за тяжелого приступа астмы или мочевина из-за почечной недостаточности могут накапливаться в организме до токсичных уровней.Наркотики и алкоголь в больших количествах также могут нарушать работу нейронов мозга.
- Приступы : одиночный припадок редко вызывает кому. Но продолжительные припадки, называемые эпилептическим статусом, могут. Повторные припадки могут помешать восстановлению мозга в промежутках между припадками. Это вызовет длительное бессознательное состояние и кому.
Какие бывают типы комы?
Типы комы могут включать:
- Токсико-метаболическая энцефалопатия .Это острое состояние дисфункции головного мозга с симптомами спутанности сознания и / или делирия. Состояние обычно обратимо. Причины токсико-метаболической энцефалопатии разнообразны. К ним относятся системные заболевания, инфекции, органная недостаточность и другие состояния.
- Устойчивое вегетативное состояние . Это состояние тяжелой бессознательности. Человек не осознает свое окружение и не способен к произвольным движениям. Со стойким вегетативным состоянием кто-то может перейти в состояние бодрствования, но не обладает более высокой функцией мозга.При стойком вегетативном состоянии существуют циклы дыхания, кровообращения и сна-бодрствования.
- Медикаментозно: Этот тип временной комы или глубокого бессознательного состояния используется для защиты мозга от опухания после травмы. Пациент получает контролируемую дозу анестетика, что вызывает потерю чувствительности или осознанности. Затем врачи внимательно наблюдают за жизненно важными показателями пациента. Это происходит только в больничных отделениях интенсивной терапии.
Существует ли эффективное лечение комы?
Лечение комы зависит от причины.Люди, близкие к коматозному пациенту, должны предоставить врачам как можно больше информации, чтобы помочь врачам определить причину комы. Оперативная медицинская помощь жизненно важна для лечения потенциально обратимых состояний. Например, если есть инфекция, поражающая мозг, могут потребоваться антибиотики. Глюкоза может потребоваться в случае диабетического шока. Хирургическое вмешательство также может потребоваться для снятия давления на мозг из-за отека или для удаления опухоли.
Некоторые лекарства также могут помочь уменьшить отек.При необходимости также могут быть назначены лекарства для купирования приступов.
В целом, лечение комы является поддерживающим. Люди в коме находятся под наблюдением в отделении интенсивной терапии и часто могут нуждаться в полном жизнеобеспечении, пока их положение не улучшится.
Какой прогноз для комы?
Прогноз комы зависит от ситуации. Шансы на выздоровление человека зависят от причины комы, возможности устранения проблемы и продолжительности комы. Если проблема может быть решена, человек часто может вернуться к своему первоначальному уровню функционирования.Однако иногда, если повреждение головного мозга серьезное, человек может быть навсегда инвалидом или никогда не прийти в сознание.
Кома, возникшая в результате отравления лекарствами, быстро выздоравливает, если получить немедленную медицинскую помощь. Кома, возникшая в результате травм головы, выздоравливает быстрее, чем кома, связанная с недостатком кислорода.
Очень трудно предсказать выздоровление, когда человек находится в коме. Все люди разные, и лучше проконсультироваться с врачом.Как и следовало ожидать, чем дольше человек находится в коме, тем хуже прогноз. Даже в этом случае многие пациенты могут проснуться после многих недель в коме. Однако у них могут быть серьезные недуги.
Кожные признаки комы | DermNet NZ
Авторы: Клэр Джордан Виггинс, Рияд Н.Х. Сирвай, студенты-медики, Медицинский колледж Бейлора, Хьюстон, Техас, США. Главный редактор DermNet NZ: адъюнкт A / профессор Аманда Окли, дерматолог, Гамильтон, Новая Зеландия. Копия отредактирована Гасом Митчеллом.Июнь 2020.
Что такое кома?
Кома — это состояние длительного бессознательного состояния, когда пациент не двигается и не реагирует на болезненный раздражитель, свет или звук. Причины комы включают травму головы, инсульт, опухоль головного мозга, наркотики, алкоголь, сахарный диабет и инфекцию.
Обследование кожи пациента в коме может предоставить информацию о причине комы и ее влиянии на организм. Осмотр кожи может дать ключ к разгадке ранее существовавшего системного заболевания, которое может предрасполагать к коме, например изменений кожи, которые могут возникнуть при длительном сахарном диабете или злоупотреблении наркотиками.
Цвет кожи
Изменение цвета кожи может указывать на потенциальную причину комы.
- Белый или пепельный цвет может указывать на кровопотерю или другие формы анемии.
- Желтый может указывать на желтуху, вызванную повреждением печени.
- Красная кожа может указывать на иммунную реакцию.
- Фиолетовая или зеленая кожа может указывать на синяк.
Цветные изменения кожи и связанный с ними отек являются важными ключами к разгадке, например, целлюлита, венозного застоя или тромбоза глубоких вен.Сыпь при менингококкемии характерна.
Температура кожи
Колебания температуры кожи могут отражать глубину комы.
- Коматозные пациенты с более высоким уровнем сознания имеют колебания температуры в циркадном ритме, как у здорового человека.
- У пациентов в более глубокой коме температура более постоянная.
- Необычно высокая или низкая температура может указывать на инфекцию или потерю способности пациента контролировать температуру тела из-за травмы головного мозга.
Пузыри в коме
Пузыри в коме, традиционно связанные с передозировкой барбитуратов, могут развиваться вместе с комой по другим причинам, например, при диабетической коме. Считается, что они вызваны некрозом и давлением, связанными с гипотензией. Пузыри в коме появляются в течение 48–72 часов после начала комы в виде множественных, напряженных, наполненных кровью пузырей в местах давления. Обычно они проходят самостоятельно через несколько недель. Биопсия кожи показывает субэпидермальный волдырь и некроз потовых желез и протоков.Тромбы в сосудах кожи часто являются признаком того, что кома не вызвана лекарствами.
Пролежни
Неподвижные госпитализированные пациенты подвержены риску пролежней, в том числе пациенты в коме, которые не могут сообщить о своей ишемической боли. Профилактика пролежней включает ограничение давления, трения и сдвига при одновременном лечении сопутствующих заболеваний, которые могут препятствовать заживлению ран, например диабета.
Кома ногтей
Подногтевые кровоизлияния в ногтях могут наблюдаться через несколько недель после госпитализации по поводу комы.Сильное давление на ногтевое ложе можно многократно использовать во время госпитализации для определения реакции на боль у пациентов в коме.
Пролежневая язва
Каковы признаки улучшения?
«Сколько времени потребуется, чтобы мой любимый выздоровел?» «Каким он будет?» Вашему медицинскому персоналу может быть сложно ответить на эти вопросы. Возраст, степень повреждения, время, прошедшее с момента травмы, а также психическое и физическое здоровье пациента в прошлом — это факторы, которые используются при прогнозировании степени выздоровления.
Большинство пациентов выздоравливают по общей схеме после тяжелой черепно-мозговой травмы. Этот узор разбит на этапы. Важно знать, что каждый пациент индивидуален и может неточно следовать этапам. Пациенты различаются по времени, проведенному на каждом этапе, и их выздоровление может остановиться на любом этапе. Восстановление можно разделить на четыре этапа:
Этап 1: отсутствие ответа
На этой стадии пациент не отвечает последовательно или надлежащим образом.Вы можете услышать, что эта стадия называется комой. Вы можете заметить у пациента разные движения. Они называются рефлексивными или обобщенными ответами.
- Децеребрация: Рефлекс, вызывающий выпрямление рук и ног.
- Decorticate: Рефлекс, вызывающий сгибание рук и выпрямление ног.
- Обобщенные ответы: Случайное движение рук и ног без особой причины.
Этап 2: Ранние отзывы
На этом этапе пациент начинает реагировать на то, что с ним происходит.Ответы будут более подходящими, но могут быть непоследовательными или медленными. Пациент начнет реагировать локализованно и будет выполнять простые команды. Вот несколько примеров ранних ответов, на которые стоит обратить внимание:
- Локальная реакция: Это соответствующие движения пациента в ответ на звук, прикосновение или взгляд. Примеры: поворот на звук, отстранение от чего-то неудобного или отслеживание движения глазами.
- Следующие простые команды: Открывать и закрывать глаза, высунуть язык или сжимать и отпускать руки, когда их просят, являются примерами.
Этап 3: Волнение и замешательство
На этом этапе пациент реагирует более стабильно. Пациент не понимает, где он находится и что произошло. У пациента будут проблемы с памятью и поведением. Смущение пациента может привести к крику, ругани, укусам или ударам. Не пугайтесь, если для защиты пациента и предотвращения выдергивания трубок используются мягкие завязки на запястьях и щиколотках. Очень важно помнить, что этот этап является шагом к выздоровлению, и такое поведение не является преднамеренным.
Этап 4: ответы высшего уровня
Пациент без труда выполняет рутинные задачи, но по-прежнему нуждается в помощи в решении проблем, принятии суждений и решений. Пациент может не осознавать свои ограничения, и безопасность является большой проблемой. Необычные или сильные стрессовые ситуации затрудняют деятельность. Пациент может больше походить на человека, которого вы знали раньше. Однако возможны изменения личности.
К сожалению, невозможно предсказать, как долго человек будет оставаться на одной стадии или каков будет окончательный результат.Команда будет работать во время пребывания в больнице для достижения наилучшего результата.
Обзор комы и нарушения сознания — неврологические расстройства
Сначала выполняется пульсоксиметрия, измерение уровня глюкозы в плазме крови из пальца и мониторинг сердца.
Анализы крови должны включать комплексную метаболическую панель (включая, по крайней мере, электролиты сыворотки, азот мочевины крови [АМК], креатинин и уровни кальция), полный анализ крови (CBC) с дифференциалом и тромбоцитами, тесты печени и уровень аммиака.
Измеряются газы артериальной крови (ГКК), и при подозрении на отравление угарным газом измеряется уровень карбоксигемоглобина.
Кровь и моча должны быть получены для посева и стандартного токсикологического скрининга; уровень этанола в сыворотке также измеряется. Другие токсикологические скрининговые панели и дополнительные токсикологические тесты (например, уровни лекарственного средства в сыворотке) проводятся на основании клинических подозрений.
ЭКГ (в 12 отведениях) также выполняется для выявления инфаркта миокарда и новых аритмий.
Рентген грудной клетки необходимо сделать для выявления нового заболевания легких, которое может повлиять на оксигенацию мозга.
Если причина не очевидна сразу, следует как можно скорее провести КТ головы без контрастирования для выявления новообразований, кровоизлияний, отеков, признаков травмы костей и гидроцефалии. Первоначально для исключения кровоизлияния в мозг предпочтительнее КТ без контрастирования, чем КТ с контрастированием. Вместо этого можно сделать МРТ, если она доступна немедленно, но она не такая быстрая, как КТ-сканеры нового поколения, и может быть не такой чувствительной при травматических повреждениях костей (например, переломах черепа). Затем можно сделать МРТ или контрастную КТ, если неконтрастная КТ не является диагностической; он может обнаруживать изоденсные субдуральные гематомы, множественные метастазы, тромбоз сагиттального синуса, герпетический энцефалит или другие причины, которые не учитываются при неконтрастной КТ.
Если кома после МРТ или КТ и других тестов не объяснена, люмбальная пункция Люмбальная пункция (спинномозговая пункция) Люмбальная пункция используется для следующих целей: Оценить внутричерепное давление и состав спинномозговой жидкости (СМЖ) (см. Таблицу Нарушения спинномозговой жидкости при различных заболеваниях) ) Терапевтически … читать дальше (спинномозговая пункция) проводится для проверки давления открытия и исключения инфекции, субарахноидального кровоизлияния и других аномалий. Однако сначала необходимо проверить МРТ или КТ-изображения на предмет внутричерепных новообразований, обструктивной гидроцефалии и других аномалий, которые могут затруднять отток спинномозговой жидкости или желудочковую систему и, таким образом, значительно повышать ВЧД.Такие аномалии противопоказаны к люмбальной пункции. Внезапное снижение давления спинномозговой жидкости, которое может произойти во время люмбальной пункции у пациентов с повышенным ВЧД, может вызвать грыжу головного мозга Грыжа головного мозга Грыжа головного мозга возникает, когда повышенное внутричерепное давление вызывает аномальное выпячивание ткани мозга через отверстия в жестких внутричерепных барьерах (например, тенториальная вырезка). Потому что … читать дальше; однако такой исход встречается редко.
Анализ спинномозговой жидкости включает в себя подсчет клеток и дифференциальный подсчет, белок, глюкозу, окрашивание по Граму, посевы и, иногда, на основании клинических подозрений, специфические тесты (например, тест на криптококковый антиген, цитологию, измерение онкомаркеров, Лаборатория исследования венерических заболеваний [VDRL] тесты, полимеразная цепная реакция [ПЦР] на простой герпес, визуальный или спектрофотометрический анализ на ксантохромию).
Если судороги могут быть причиной комы, особенно если рассматривается бессудорожный эпилептический статус (повторяющиеся припадки без выраженных двигательных симптомов) или если диагноз остается неопределенным, может быть проведена ЭЭГ. У большинства пациентов в коме ЭЭГ показывает замедление и уменьшение амплитуды волн, которые являются неспецифическими, но часто возникают при токсико-метаболической энцефалопатии. У некоторых пациентов с бессудорожным эпилептическим статусом на ЭЭГ наблюдаются спайки, резкие волны или спайки и медленные комплексы.Если возможны психогенная невосприимчивость или судорожная активность (псевдосудор), являющаяся следствием поведенческого расстройства, требуется видео-ЭЭГ-мониторинг.
В зависимости от пункта назначения недавняя поездка должна потребовать тестирования на бактериальные, вирусные и паразитарные инфекции, которые могут привести к коме.
Клиницисты могут рассматривать вызванные потенциалы, такие как слуховые вызванные потенциалы ствола головного мозга, для оценки функции ствола головного мозга или соматосенсорные вызванные потенциалы для оценки коры головного мозга, таламуса, ствола головного мозга и проводящих путей спинного мозга (например, после остановки сердца).
Ступор и кома — заболевания головного мозга, спинного мозга и нервов
Насколько серьезно нарушено сознание
Нормально ли функционирует ствол головного мозга
Какая часть мозга повреждена
Если человек без сознания, врачи сначала пытаются разбудить его, разговаривая с ним, а затем касаясь его конечностей, груди или спины. Если эти меры не работают, врачи используют раздражители, вызывающие дискомфорт или боль, например давление на ногтевое ложе или защемление.Если люди открывают глаза или гримасничают при применении болезненного раздражителя или если они намеренно отказываются от него, сознание не сильно нарушается. Если люди могут издавать звуки, значит, полушария головного мозга в какой-то степени функционируют. Если глаза открыты, вероятно, некоторые части ствола мозга функционируют.
Врачи иногда используют стандартизированную систему оценок, такую как Шкала комы Глазго, чтобы отслеживать изменения в уровне сознания человека. По этой шкале баллы начисляются на основе ответов на стимулы.Оцениваются движение глаз, речь и движения. Эта шкала является относительно надежной и объективной мерой того, насколько люди невосприимчивы.
Аномальный характер дыхания может дать подсказку о том, какие части мозга работают со сбоями.
Проверка реакции на болезненную стимуляцию может помочь определить, работают ли части головного и спинного мозга со сбоями. В коме использование болезненных раздражителей может вызвать необычное положение тела. Например, голова может быть запрокинута назад с вытянутыми руками и ногами (это называется децеребрационной ригидностью).Или руки могут быть согнуты с вытянутыми обеими ногами (это называется декортикатной ригидностью). Этот тест помогает определить участок мозга, который не функционирует нормально.
Вялость всего тела и отсутствие движений в ответ на боль — это наихудший ответ. Они указывают на серьезную дисфункцию центральной нервной системы (головного и спинного мозга). Однако, если мышечный тонус и движения возвращаются, причина может быть обратимой, например, передозировка седативного средства.
Все автоматические рефлексы нормальны, если отсутствие реакции вызвано психическим расстройством, не нарушающим сознание.
Глаза также дают важные подсказки о том, насколько хорошо функционирует ствол мозга и что может нарушать сознание. Врачи проверяют положение зрачков, их размер, их реакцию на яркий свет, их способность следовать за движущимся объектом (у людей, которые бодрствуют и бодрствуют), а также внешний вид сетчатки. Обычно зрачки расширяются (расширяются) при тусклом свете и становятся меньше (сужаются), когда на них попадает свет. Однако у людей, находящихся в коме, зрачки могут не реагировать на свет нормально.То, как зрачки реагируют на свет или они реагируют, помогает врачам определить причину комы.
Чтобы точно оценить человека, врачам необходимо знать, принимает ли он лекарство от глаукомы, которая может повлиять на размер зрачка, и обычно им нужно знать, обычно ли зрачки у человека разного размера.
Если результаты показывают, что давление внутри черепа повышено, врачи немедленно проводят визуализацию, чтобы проверить наличие отека, кровотечения, структурных аномалий, блокирующих поток спинномозговой жидкости, или образования в головном мозге (например, опухоли, скопление крови или абсцесс).Если результаты теста указывают на повышенное давление, врачи могут просверлить небольшое отверстие в черепе и вставить устройство в одно из заполненных жидкостью пространств (желудочков) в головном мозге.