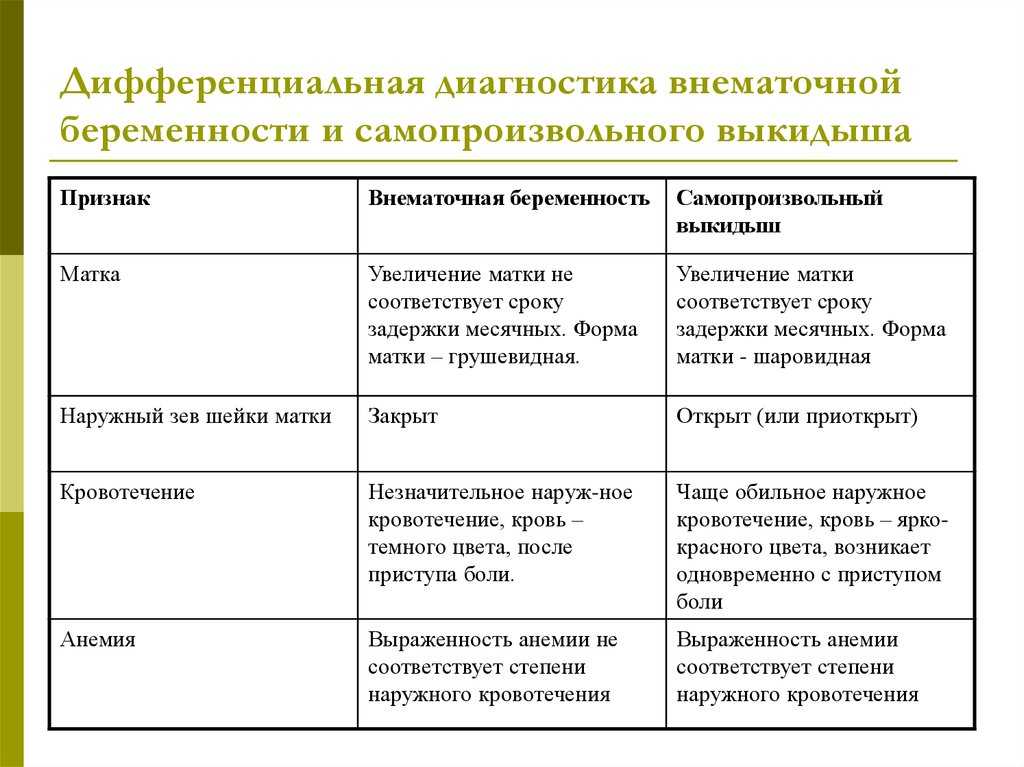
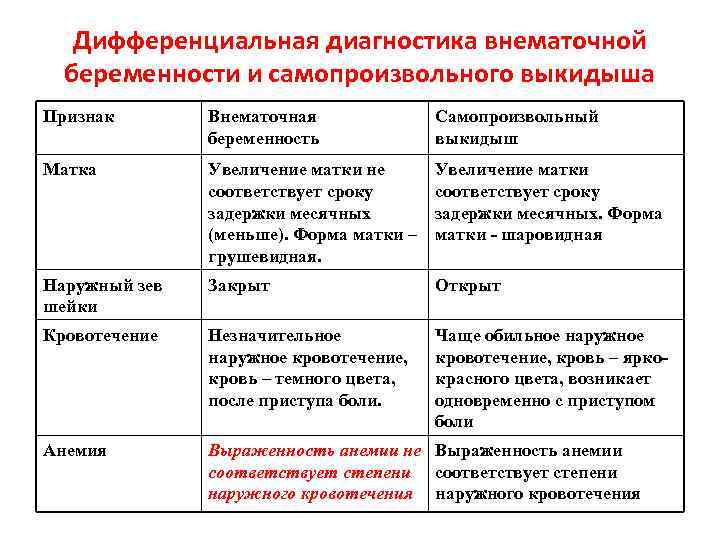
Сроки диагностики внематочной беременности: Байрашева Асия Абдрахмановна, Ганиева Наталья Юрьевна.
Диагностические критерии внематочной беременности » Акушерство и Гинекология
Цель исследования. Установить диагностические критерии прогрессирующей внематочной беременности (ВБ).
Материал и методы. Ретроспективный анализ 330 историй болезней пациенток с ВБ (I группа) и проспективное исследование 350 женщин с ВБ (II группа). Методы исследования включали общеклинические, лабораторные, эхографические, морфологические, эндоскопические, статистические.
Результаты исследования. При сроке ВБ до 3–4 нед наиболее информативным был мониторинг β-субъединицы хорионического гонадотропина (β-ХГ) в сыворотке крови в сочетании с трансвагинальным ультразвуковым исследованием – ТВУЗИ (98,3%), а проведение лапароскопии не имело высокой диагностической ценности (65,4%). При сроке беременности более 4 нед сохранялась высокая диагностическая ценность сочетанного мониторинга β-ХГ и ТВУЗИ (99,5%), увеличивалась значимость ТВУЗИ с 68,6 до 97,1%, а лапароскопии – с 65,3 до 97,4%.
Заключение. Критерии госпитализации при задержке менструации до 10–14 дней: прирост β-ХГ в сыворотке крови менее, чем на 50% за 48 часов, отсутствие плодного яйца в полости матки. При задержке менструации более 14 дней достаточным поводом для госпитализации является отсутствие плодного яйца в полости матки и положительное значение β-ХГ в сыворотке крови, либо положительный мочевой тест на беременность.
В Российской Федерации диагностировано 51 045 случаев внематочной беременности (ВБ). В стационар позже 24 ч доставлены 28,7% женщин с ВБ. Послеоперационная летальность составила 0,018% (после 24 ч – 0,03%).
До настоящего времени ВБ занимает второе место в структуре острых гинекологических заболеваний и первое – среди нозологических форм, сопровождающихся внутрибрюшным кровотечением [1, 4–6]. В последние годы, в связи с ростом частоты воспалительных заболеваний и наружного генитального эндометриоза, отмечена отчетливая тенденция к увеличению случаев ВБ – более чем в 2 раза по сравнению с данными исследований 70-х гг. прошлого века, нередко с атипичным клиническим течением [1–3].Среди срочных гинекологических операций оперативные вмешательства по поводу ВБ занимают одно из первых мест и составляют около 50% [4–6].
прошлого века, нередко с атипичным клиническим течением [1–3].Среди срочных гинекологических операций оперативные вмешательства по поводу ВБ занимают одно из первых мест и составляют около 50% [4–6].
В современном мировом здравоохранении приоритетное значение в диагностике ВБ имеет исследование сыворотки крови на наличие β-субъединицы хорионического гонадотропина (β-ХГ) в сочетании с трансвагинальным УЗИ и лапароскопия. Несмотря на достижения последних лет, сохраняется высокая частота разрывов маточной трубы и внутрибрюшных кровотечений. В этих условиях приходится выполнять радикальные операции (удаление маточной трубы), требуется длительная и дорогостоящая реабилитация. В последующем перенесенные осложнения ВБ оказывают отрицательное влияние на репродуктивную функцию женщин и качество их жизни.
Цель исследования: определить диагностические критерии прогрессирующей ВБ.
Материал и методы исследования
Ретроспективный анализ 330 историй болезней пациенток с ВБ (I группа) и проспективное исследование 350 женщин с ВБ (II группа). Методы исследования включали общеклинические, лабораторные, эхографические, морфологические, эндоскопические, статистические.
Методы исследования включали общеклинические, лабораторные, эхографические, морфологические, эндоскопические, статистические.
Результаты исследований
и обсуждение
Анализ данных, отображавших место первичного обращения пациенток с ВБ, показал, что несмотря на отсутствие достоверных различий (р>0,05), во II группе отмечалось увеличение числа пациенток, первично обращавшихся в женскую консультацию, одновременно с уменьшением числа женщин, избравших местом обращения клиническую больницу.
Основной жалобой обследованных женщин на этапе первичного обращения явилась задержка менструации (практически 95% пациенток). Установлено, что при первичном обращении
сроки задержки менструации у женщин обеих групп были различны, достоверных отличий
по группам при этом выявлено не было. Задержку менструации до 13 дней отмечали большинство пациенток (р>0,05). В обеих группах число пациенток, обратившихся с задержкой до 2 нед,
в 3,7 раза превышало число женщин, отмечавших более чем двухнедельную задержку менструации.
Число пациенток, предъявлявших жалобы при первичном обращении на резкие, схваткообразные боли различной интенсивности с иррадиацией в прямую кишку, было практически одинаковым (в среднем 6,2%), с некоторым превалированием их числа в ретроспективной группе (р>0,05). Жалобы на кровянистые выделения различной интенсивности регистрировались в 5 раз реже, чем задержка менструации без достоверных различий по группам (р>0,05).
Данные гинекологического исследования, проведенного при первичном обращении в лечебное
учреждение женщинам обеих групп, отличались разнообразием и частотой. Вероятные признаки
беременности (цианоз слизистой оболочки влагалища и шейки матки, размягчение матки и ее
некоторое увеличение) отмечались при осмотре у девяти из десяти пациенток, а увеличенные
придатки с одной стороны – у каждой пятой пациентки без различий по группам (р>0,05).
Симптомы, определявшие необходимость экстренного хирургического вмешательства (резкая
болезненность шейки матки при ее смещении, сглаженность и болезненность заднего, бокового сводов влагалища, кровянистые выделения из цервикального канала), диагностированы только у 6,2% всех женщин в обеих группах.
Анализ объема проведенных исследований в обеих группах показал достоверные различия в частоте экстренного определения концентрации β-ХГ в сыворотке крови и трансвагинального ультразвукового исследования (ТВУЗИ) при первичном обращении в женскую консультацию. В I группе полноценный объем необходимого обследования был произведен только у 40,3% пациенток. Во II группе вышеуказанные стандартные диагностические исследования, выполненные у 81,7% женщин (286 случаев обращения в женскую консультацию), позволили 97,6% из них направить в стационар с диагнозом «подозрение на прогрессирующую внематочную беременность» (р<0,05).
Временнóй интервал с момента первичного обращения к врачу до хирургического вмешательства был незначительно длиннее в группе проспективного наблюдения и в среднем составлял 3,4±0,3 суток в I группе и 3,9±0,2 – во II (р>0,05). Данное обстоятельство было обусловлено достаточно большим числом пациенток ретроспективной группы, поступивших в стационар с клиникой «острого живота», нуждавшихся в экстренном оперативном лечении. Характерной особенностью обследованных
Характерной особенностью обследованных
пациенток явились достоверные различия, выявленные между исследуемыми группами. У женщин с ВБ длительность заболевания с момента появления болевых симптомов или кровянистых выделений из половых путей до времени госпитализации в среднем составила в I группе 8,3±0,6 дня, а во II группе – 1,6±0,5 дня (р<0,05). Бóльшая длительность догоспитального периода у больных ретроспективной группы была обусловлена неполным объемом догоспитального обследования и, как следствие, постановкой неверного диагноза.
Сравнение диагнозов, установленных на этапе догоспитального обследования, с их интраоперационной верификацией показало, что частота диагностических ошибок в группе проспективного исследования оказалась в 4 раза ниже (р<0,05), чем в группе ретроспективного исследования (5,1 и 20,3% соответственно). Ошибочно были диагностированы обострение хронического сальпингоофорита с нарушением менструальной функции, дисфункция яичников, самопроизвольный аборт. В структуре неверных диагнозов отмечены характерные особенности. Так,
В структуре неверных диагнозов отмечены характерные особенности. Так,
в I группе из 66 женщин с ошибочным диагнозом диагностированы «обострение хронического сальпингоофорита с нарушением менструальной функции» у 33 (10%), «дисфункция яичников» — у 15 (4,5%) и «самопроизвольный аборт» – у 18 (5,5%). Во II группе ошибочный диагноз до госпитализации был установлен 18 пациенткам, из них 12 (3,4%) – «самопроизвольный аборт», 4 (1,1%) – «обострение хронического сальпингоофорита с нарушением менструальной функции» и 2 (0,6%) женщинам – «дисфункция яичников».
Таким образом, в ретроспективной группе проведение дифференциальной диагностики в основном сводилось к сопоставлению возможной ВБ и обострения воспалительного процесса в придатках матки, что было обусловлено невыполнением полноценного стандартного обследования с использованием ТВУЗИ и лабораторных критериев, подтверждающих наличие беременности. В отличие от этого, в проспективной группе основную трудность составил выбор между ВБ и прервавшейся маточной беременностью, что объяснялось как ранним проведением УЗИ (отсутствие трофобласта как в полости матки, так и вне ее), так и неинформативными показателями β-ХГ.
Проведенный анализ частоты использования традиционных каналов госпитализации в гинекологический стационар выявил интересную закономерность: более чем в половине случаев направление выдавал врач женской консультации или медицинского центра, при этом среди пациенток II группы этот канал госпитализации встречался практически в 1,5 раза чаще (%>0,05), а главное, как это было указано ранее, в 4 раза чаще подтверждался интраоперационный диагноз.
Канал «скорой помощи» был задействован в силу необходимости экстренной госпитализации только в каждом пятом случае (20,6%), с бóльшей частотой был характерен для пациенток I группы (р>0,05). В то же время поступление в отделение гинекологии самотеком, отмечавшееся практически в каждом десятом случае (9,4%), достоверно реже (р<0,05) выявлялось в группе проспективного наблюдения (15,2 и 4,0% соответственно).
Результатом совместной работы врачей амбулаторного звена и хирургической клиники явилась возможность госпитализации в стационар 78,9% женщин с прогрессирующей ВБ.
На госпитальном этапе максимально проявились различия в стратегии амбулаторного обследования. В ретроспективной группе жалобы пациенток, поступивших в стационар, отличались от таковых при первичном обращении к врачу: у них чаще отмечались жалобы, характеризовавшие клинику прервавшейся ВБ (боли внизу живота различной интенсивности, в том числе с иррадиацией в прямую кишку, кровянистые выделения из половых путей). У пациенток II группы, наоборот, жалобы характеризовались практически полной идентичностью при первичном обращении и поступлении в стационар.
В обеих группах более половины пациенток были прооперированы в течение ближайшего часа после поступления. Но если для пациенток I группы (66,6%) данная необходимость была обусловлена клиникой «острого живота», вызванной внутрибрюшным кровотечением, то для женщин II группы (57,3%) экстренное лапароскопическое вмешательство проводилось после подтверждения диагноза с помощью ТВУЗИ.
В случае отсутствия клиники «острого живота» причиной длительного предоперационного периода у 30 (9,1%) больных I группы был неправильно выставленный первоначальный диагноз. Ошибочно были диагностированы: «обострение хронического сальпингоофорита» – у 15 (4,5%) женщин, «дисфункция яичников» – у 10 (3,1%) женщин, «угроза самопроизвольного выкидыша» – у 5 (1,5%) женщин. Этим пациенткам назначали консервативную противовоспалительную и симптоматическую терапию, проводили обследование до получения данных за ВБ.
Ошибочно были диагностированы: «обострение хронического сальпингоофорита» – у 15 (4,5%) женщин, «дисфункция яичников» – у 10 (3,1%) женщин, «угроза самопроизвольного выкидыша» – у 5 (1,5%) женщин. Этим пациенткам назначали консервативную противовоспалительную и симптоматическую терапию, проводили обследование до получения данных за ВБ.
В группе проспективного исследования частота диагностических ошибок составила 0,9% (р<0,05
по сравнению с ретроспективной группой). Ошибочный диагноз «апоплексия яичника» был установлен 3 (0,9%) женщинам, поступившим с признаками внутрибрюшного кровотечения. Пациентки были прооперированы эндоскопическим доступом в течение 1-го часа с момента поступления в стационар. Интраоперационно был подтвержден гемоперитонеум и диагностирована прервавшаяся по типу разрыва трубы ВБ.
Отсутствие четких критериев ВБ, по данным лабораторно-инструментальных методов обследования, обусловило отсроченное оперативное лечение в I группе в 27 (8,2%,), а во II группе – в 77 (22,0%) наблюдениях (пациентки с прогрессирующей трубной беременностью малого срока). Проведенное в стационаре дообследование, включавшее проведение ТВУЗИ, мониторирование лабораторных маркеров беременности, позволило уточнить диагноз и провести полноценное хирургическое лечение.
Проведенное в стационаре дообследование, включавшее проведение ТВУЗИ, мониторирование лабораторных маркеров беременности, позволило уточнить диагноз и провести полноценное хирургическое лечение.
Следует особо подчеркнуть, что указанные пациентки находились в удовлетворительном состоянии при отсутствии признаков внутрибрюшного кровотечения, а средняя продолжительность периода дооперационного наблюдения в стационарных условиях варьировалась в обеих группах от 2 до 6 сут и составила в среднем 4,1±0,3 сут.
Особое место в подтверждении клинического диагноза отводилось диагностической лапароскопии. Показанием к использованию данного метода диагностики в I группе (10,3% всех случаев) служила необходимость проведения экстренной дифференциальной диагностики между ВБ и различными гинекологическими и экстрагенитальными заболеваниями, причем в случае верификаци и ВБ хирургическое лечение осуществлялось лапаротомным доступом. Во II группе преимуществом проведения диагностического эндоскопического вмешательства (в том числе и планового) являлась возможность одномоментного хирургического лечения выявленной патологии (13,4%). Необходимо особо отметить, что в 17 (5,2%) случаях у пациенток ретроспективной и в 4 (1,1%) – проспективной групп проведение данной процедуры не способствовало уточнению клинической ситуации, а, наоборот, только затрудняло постановку правильного диагноза (%<0,05).
Необходимо особо отметить, что в 17 (5,2%) случаях у пациенток ретроспективной и в 4 (1,1%) – проспективной групп проведение данной процедуры не способствовало уточнению клинической ситуации, а, наоборот, только затрудняло постановку правильного диагноза (%<0,05).
В целом опасность включения лапароскопии в алгоритм диагностики ранних сроков ВБ стала очевидной после анализа «стертых» диагнозов ВБ и внутрибрюшных кровотечений после разрыва
маточной трубы. Вероятно, отсутствие структурных изменений трубы с наличием в ней беременности,
не нарушающей в силу малых размеров плодного яйца (до 5–7 мм) анатомических особенностей,
может послужить источником ложноотрицательных результатов диагностики ненарушенной трубной беременности в ранние (до 3 нед) сроки. Большая длительность предоперационного обследования, частота диагностических ошибок у женщин ретроспективной группы объяснялись недостаточной обеспеченностью лечебнопрофилактических учреждений современным оборудованием, неудовлетворительным взаимодействием учреждений догоспитальной помощи и стационара, отсутствием современных диагностических возможностей при оказании помощи больным ВБ.
В отличие от представленной ранее картины, в группе проспективного исследования диагностика заболевания и методы его лечения представлялись принципиально иными. Результаты проведенных исследований показали, что среди современных методов диагностики ВБ наиболее информативными являются определение β-ХГ в сыворотке крови, ТВУЗИ и лапароскопия. Вместе с тем изолированное применение только одного из приведенных методов обследования редко способствовало правильной постановке диагноза. Диагностическая значимость каждого метода находилась в прямой зависимости от срока беременности.
При сроке ВБ до 3–4 нед наиболее информативен был мониторинг β-ХГ в сыворотке крови в сочетании с ТВУЗИ (98,3%), а проведение лапароскопии не имело высокой диагностической ценности (65,4%). При сроке беременности более 4 нед сохранялась высокая диагностическая ценность сочетанного мониторинга β-ХГ и ТВУЗИ (99,5%), увеличивалась значимость ТВУЗИ с 68,6 до 97,1% и лапароскопии с 65,3 до 97,4% (см. таблицу).
В группе проспективного исследования была проведена дооперационная диагностика (по результатам клинико-анамнестических данных, ультразвукового мониторинга и определения β-ХГ) у 350 женщин. При этом срок беременности в среднем составил 4,3±0,2 нед.
Сочетанное применение количественного исследования уровня β-ХГ в сыворотке крови и ТВУЗИ позволили не только установить диагноз, но и провести динамический мониторинг за течением ВБ и эффективностью лечения. Определение β-ХГ в сыворотке крови было проведено всем 350 пациенткам. Качественный анализ был положительным в 100% случаев. Результаты исследований показали, что для постановки диагноза ВБ при наличии ультразвуковых признаков ВБ достаточным фактором был уровень β-ХГ не ниже 1500 МЕ/л.
Таблица. Информативность различных методов диагностики ВБ.
Однократное трансвагинальное сканирование позволило диагностировать ВБ у 247 (70,6%) женщин. Остальным женщинам проводили повторное ТВУЗИ. Визуализация образования в области придатков неоднородной или повышенной эхогенности и свободной жидкости в брюшной полости наблюдалась у 124 (35,4%) женщин, образования в области придатков неоднородной или повышенной эхогенности без свободной жидкости – у 90 (25,7%). По эктопически расположенному плодному яйцу с живым эмбрионом (с/б+) диагноз был выставлен 78 (22,3%) пациенткам; а по эктопически расположенному эмбриону (с/б‒) – 55 (15,7%). Одним из наиболее достоверных критериев ТВУЗИ являлась визуализация утолщенного от 11 до 25 мм эндометрия без признаков деструкции (у 311 пациенток – 88,9%). Гораздо менее информативными были: расширение полости матки за счет передне-заднего размера от 10 до 26 мм, наличие жидкостного содержимого (гематометры) и отторгнутого в различной степени гравидарного эндометрия (у 22 женщин – 6,3%), визуализация М-эхо в виде гиперэхогенной полоски от 1,6 до 3,2 мм (в 17 случаях – 4,8%).
По эктопически расположенному плодному яйцу с живым эмбрионом (с/б+) диагноз был выставлен 78 (22,3%) пациенткам; а по эктопически расположенному эмбриону (с/б‒) – 55 (15,7%). Одним из наиболее достоверных критериев ТВУЗИ являлась визуализация утолщенного от 11 до 25 мм эндометрия без признаков деструкции (у 311 пациенток – 88,9%). Гораздо менее информативными были: расширение полости матки за счет передне-заднего размера от 10 до 26 мм, наличие жидкостного содержимого (гематометры) и отторгнутого в различной степени гравидарного эндометрия (у 22 женщин – 6,3%), визуализация М-эхо в виде гиперэхогенной полоски от 1,6 до 3,2 мм (в 17 случаях – 4,8%).
Результаты проведенных исследований позволили установить критерии госпитализации в зависимости от длительности задержки менструации при подозрении на ВБ (рис.1, 2, см. на вклейке).
Таким образом, показана целесообразность внедрения разработанной программы, позволяющей проводить раннюю диагностику ВБ, своевременную госпитализацию в стационар соответствующего уровня для дифференциального выбора оптимального доступа и объема хирургического лечения.
Хилькевич Елена Григорьевна, д-р мед. наук, вед. науч. сотр. отдела научного планирования и аудита Службы научного обеспечения ФГУ Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова Минздравсоцразвития России, проф. каф-ры акуш, гинек., перинатологии
и репродуктологии ФППОВ ГОУ ВПО Первый МГМУ им. И.М. Сеченова Минздравсоцразвития России
Адрес: 117997, Москва, ул. Академика Опарина, д. 4
Телефон: (8-495) 438-69-46.
E-mail: [email protected]
Внематочная беременность: что делать? Консультация акушера-гинеколога
Внематочная беременность: что делать?
В случаях, когда беременность диагностирована и подтверждена лабораторными исследованиями (кровь на ХГЧ), но динамика роста этих показателей недостаточна, а плодное яйцо не визуализируется в матке, акушер-гинеколог проводит дополнительную диагностику для исключения развития внематочной беременности. Если же внематочная беременность диагностирована — состояние, когда плодное яйцо прикрепилось к яичнику, осталось в маточной трубе, то есть не достигло полости матки — проводится оперативное лечение, задача которого, в первую очередь, не допустить дальнейшего развития патологического и воспалительного процесса.
Резекция яичника
Операция проводится в случаях, когда диагностирована внематочная беременность на яичнике. В таком случае показано удаление его части вместе с оплодотворенной яйцеклеткой.
Удаление маточной трубы
Трубэктомия — операция по удалению одной фалопиевой трубы. Показана в случае развития в ее полости внематочной беременности или в случае, когда функциональность органа невозможно восстановить лечением (например, при запущенном спаечном процессе). В таком случае, ее удаление – это необходимая мера, которая защищает женщину от риска развития внематочной беременности в дальнейшем, а также других осложнений, вызванных воспалительным процессом в измененном органе.
Как проходит операция
В случаях, когда диагностирована внематочная беременность, врачи рекомендуют принимать решение об операции и действовать незамедлительно, поскольку промедление в этом случае может грозить серьезными осложнениями.
Тем не менее, любому оперативному лечению предшествует детальная диагностика, на основании которой врач делает вывод о необходимости хирургического вмешательства, после чего планируется операция и проводится подготовка к ней.
Подготовка к операции заключается в ряде лабораторных исследований, которые укажут на общее состояние организма, а также помогут анестезиологам подобрать необходимое пособие для наркоза и скорректировать терапию в послеоперационном периоде. Также в случае скрытых воспалительных процессов или инфекционных заболеваний в острой фазе, анализы укажут на то, что в настоящее время операцию безопаснее перенести на более поздний срок, назначив необходимую терапию.
В распоряжении хирургов-гинекологов «Медгарда» есть все необходимое для профессиональной и бережной помощи. В большинстве случаев, операции проводятся лапароскопически, то есть без больших разрезов, но через три прокола в передней брюшной стенки от 0,5 до 1,5 см в длину.
Операция проводится в утренние часы. После нее пациента переводят в палату интенсивной терапии, где за ним присматривают врачи и медицинские сестры отделения. При стабилизации состояния пациента переводят в палату дневного стационара, откуда к вечеру текущего дня уже можно идти домой.
Послеоперационный прием лечащего врача назначается на следующее утро. При этом пациент остается на связи с врачом.
Хирургия одного дня или оne day surgery — одного из молодых направлений в медицине, которое по своей методологии не предполагает длительного пребывания в стационаре, позволяет решать проблемы здоровья пациента в короткие сроки, не «выключая» человека из социальной жизни.
В настоящее время до 70% пациентов развитых стран получают хирургическое лечение именно в рамках стационара «одного дня».
Внематочная беременность.
 Симптомы, диагностика и лечение
Симптомы, диагностика и лечениеВойдите или подпишитесь, чтобы получить доступ ко всем рекомендациям BMJ Best Practice
Последняя проверка: 11 февраля 2023 г.
Последнее обновление: 03 января 2023 г. последний нормальный менструальный цикл, но может появиться раньше или позже.
Риск внематочной беременности увеличивается при предшествующей внематочной беременности, хирургическом вмешательстве на маточных трубах, наличии в анамнезе инфекций, передающихся половым путем, курении, экстракорпоральном оплодотворении или если женщина беременна, несмотря на использование ВМС.
Классическими симптомами и признаками внематочной беременности являются боль, вагинальное кровотечение и аменорея. Гемодинамическая нестабильность и болезненность при движении шейки матки могут указывать на разрыв или неизбежный разрыв внематочной беременности.
Если женщина гемодинамически стабильна, трансвагинальное ультразвуковое исследование является первым тестом выбора.
Подходы к лечению внематочной беременности включают выжидательную, медикаментозную (метотрексат) или хирургическую (сальпингэктомия или сальпингостомия).
При разрыве внематочной беременности у женщины может наблюдаться шок от кровопотери и необычные паттерны отраженной боли от внутрибрюшинной крови.
Определение
Внематочная беременность возникает, когда оплодотворенная яйцеклетка имплантируется и созревает вне полости матки, при этом наиболее частым местом локализации является маточная труба (97%), затем яичник (3,2%) и брюшная полость (1,3%). ).[1] Буйе Дж., Косте Дж., Фернандес Х. и др. Места внематочной беременности: 10-летнее популяционное исследование 1800 случаев. Хум Репрод. 2002 Декабрь; 17 (12): 3224-30.
https://academic.oup.com/humrep/article/17/12/3224/569616 http://www.ncbi.nlm.nih.gov/pubmed/12456628?tool=bestpractice.com
Если его не диагностировать или не лечить, это может привести к материнской смерти из-за разрыва места имплантации и внутрибрюшинного кровотечения.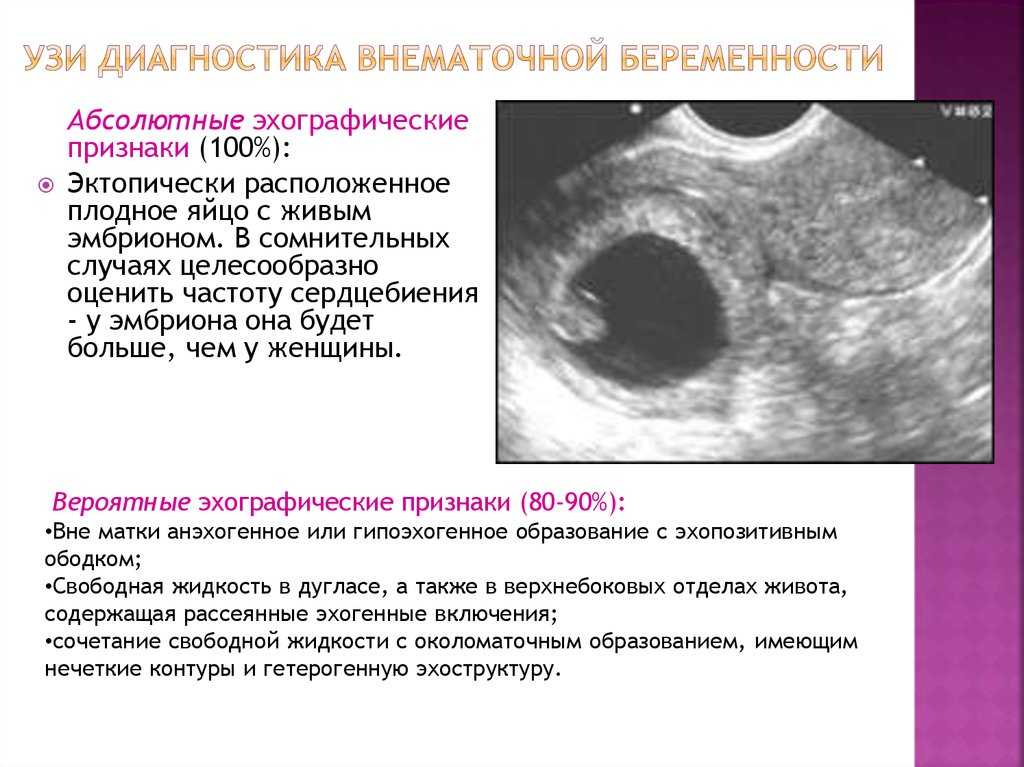 [2] Ankum WM, Mol BW, Van Der Veen F, et al. Факторы риска внематочной беременности: метаанализ. Фертил Стерил. 1996 июня; 65 (6): 1093-9.
http://www.ncbi.nlm.nih.gov/pubmed/8641479?tool=bestpractice.com
[2] Ankum WM, Mol BW, Van Der Veen F, et al. Факторы риска внематочной беременности: метаанализ. Фертил Стерил. 1996 июня; 65 (6): 1093-9.
http://www.ncbi.nlm.nih.gov/pubmed/8641479?tool=bestpractice.com
ИСТОРИЯ И ЭКСПЕР.
Другие ключевые диагностические факторы
Другие диагностические факторы
- Позревание отремонтировать
- , ссылалась на боль в плече
Другие диагностические факторы
Факторы риска
- Предыдущий эктопический беременность
- Предыдущая стерилизация. использование устройства (ВМС)
- перенесенные инфекции половых органов
- хронический сальпингит
- узелковый сальпингит
- Бесплодие
- Многочисленные сексуальные партнеры
- Курение
- Раса/Этническая принадлежность
- вспомогательные репродуктивные технологии (АРТ)
- Первые половые концерты <18 лет
- Материнский возраст> 35 лет
- Tubal Recounter.

Войдите или подпишитесь, чтобы получить доступ ко всем рекомендациям BMJ Best Practice
Диагностические исследования
Первые исследования по заказу
- Анализ мочи или сыворотки на беременность
- high-resolution transvaginal ultrasound (TVUS)
- transabdominal ultrasound
More 1st investigations to order
Investigations to consider
- serial serum human chorionic gonadotropin (hCG)
- uterine aspiration
More investigations to consider
Войдите или подпишитесь, чтобы получить доступ ко всем рекомендациям BMJ Best Practice
Алгоритм лечения
внематочная трубная беременность: прервавшаяся внематочная беременность или неэффективное медикаментозное лечение
внематочная трубная беременность: умеренный риск или неудачная выжидательная тактика
внематочная трубная беременность: низкий риск
Войдите или подпишитесь, чтобы получить доступ ко всем рекомендациям BMJ Best Practice
при условии соблюдения нашего заявления об ограничении ответственностиБыстрая диагностика означает эффективное лечение
Умелая интерпретация ультразвуковых изображений, значений ХГЧ, а также признаков и симптомов пациента может помочь выявить эктопию на ранней стадии.
 После постановки диагноза сальпингэктомия, сальпингостомия и метотрексат являются вашими терапевтическими вариантами.
После постановки диагноза сальпингэктомия, сальпингостомия и метотрексат являются вашими терапевтическими вариантами.ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ
Перейти к:
Выбрать раздел статьи… Постановка диагноза Когда ХГЧ выше дискриминационной зоны Когда ХГЧ ниже дискриминационной зоны Как
Беата Сибер, доктор медицины, и Курт Барнхарт, доктор медицины
Умелая интерпретация ультразвуковых изображений, значений ХГЧ, а также признаков и симптомов пациента может помочь выявить эктопию на ранней стадии. После постановки диагноза сальпингэктомия, сальпингостомия и метотрексат являются вашими терапевтическими вариантами.
Внематочная беременность, имплантация оплодотворенной яйцеклетки вне полости эндометрия, как полагают, затрагивает 2% всех беременностей в Соединенных Штатах и является причиной 9% смертей, связанных с беременностью. 1 Иными словами, примерно 108 800 случаев внематочной беременности в США в 1992 году привели к 58 200 госпитализациям, что обошлось примерно в 1,1 миллиарда долларов.
 1,2 Даже эти тревожные статистические данные могут недооценивать распространенность этого состояния, поскольку многие из этих пациентов лечатся амбулаторно и поэтому не учитываются в государственной статистике.
1,2 Даже эти тревожные статистические данные могут недооценивать распространенность этого состояния, поскольку многие из этих пациентов лечатся амбулаторно и поэтому не учитываются в государственной статистике.Исследователи потратили много времени, пытаясь определить, что предрасполагает женщин к внематочной беременности. 3 Основными факторами риска являются состояния, которые, как считается, препятствуют миграции оплодотворенной яйцеклетки в матку. К ним относятся повреждение фаллопиевой трубы из-за предшествующего воспалительного заболевания органов малого таза (ВЗОМТ), предшествующая внематочная беременность и хирургия маточных труб в анамнезе, включая перевязку маточных труб в анамнезе. Та же измененная целостность маточных труб, по-видимому, увеличивает количество внематочных беременностей, наблюдаемых у пациенток с бесплодием и предшествующими хирургическими вмешательствами на органах малого таза и брюшной полости. Курение сигарет, которое, как считается, влияет на перистальтику маточных труб, также было связано с повышенным риском внематочной беременности, но оно также может представлять определенный образ жизни, связанный с повышенным риском.

В то время как наличие в анамнезе вышеуказанных факторов риска должно вызывать подозрения, отсутствие факторов риска никоим образом не исключает эктопию. Имея это в виду, каждая женщина репродуктивного возраста с болями в животе и вагинальными кровотечениями должна пройти тест на беременность и пройти скрининг на возможную внематочную беременность, независимо от предшествующего гинекологического анамнеза. На самом деле, большой процент женщин с внематочной беременностью имеют , а не факторов риска.
Постановка диагноза
Боль в животе или тазу и вагинальное кровотечение в первом триместре беременности являются наиболее распространенными симптомами, указывающими на внематочную беременность. Однако эти жалобы могут быть непоследовательными, а в некоторых случаях и отсутствовать. Точно так же, поскольку эти симптомы очень распространены при невынашивании беременности на ранних сроках или могут быть ошибочно приняты за менструальный период, женщины могут откладывать сообщение о них своим врачам.
 При физикальном обследовании рикошетная болезненность и охранительные «признаки раздражения брюшины» часто наблюдаются при разрыве маточных труб в результате внематочной беременности, но клиницисты должны с осторожностью интерпретировать отрицательный результат исследования, поскольку он не исключает внематочную беременность, особенно неразорвавшуюся.
При физикальном обследовании рикошетная болезненность и охранительные «признаки раздражения брюшины» часто наблюдаются при разрыве маточных труб в результате внематочной беременности, но клиницисты должны с осторожностью интерпретировать отрицательный результат исследования, поскольку он не исключает внематочную беременность, особенно неразорвавшуюся.Диагностика внематочной беременности требует исключения внутриматочной беременности, поскольку одновременное наступление внематочной и внутриматочной беременности происходит очень редко (примерно одна из 30 000). 4 Для подтверждения внутриматочной беременности требуется идентификация ряда структур, которые можно визуализировать с помощью УЗИ. Гестационный мешок виден первым и выглядит как толстый эхогенный ободок, окружающий сонопрозрачный центр в эксцентричном месте, что иногда называют «двойным децидуальным признаком». Желточный мешок виден как яркий эхогенный ободок и сонопрозрачный центр примерно на 5-й неделе беременности; плодный полюс в виде утолщения по краю желточного мешка, с сердечным движением, впервые наблюдаемым примерно в 5–9 лет.
 0157 1 / 2 до 6 недель после последней менструации (рис. 1). 5 В целом диагностическая точность трансвагинального УЗИ для выявления внутриматочной беременности приближается к 100% при сроке беременности более 5 1/ 2 недель. 6 Однако имейте в виду, что многие женщины не уверены в датах своих менструаций, а точный срок беременности неизвестен на момент обследования.
0157 1 / 2 до 6 недель после последней менструации (рис. 1). 5 В целом диагностическая точность трансвагинального УЗИ для выявления внутриматочной беременности приближается к 100% при сроке беременности более 5 1/ 2 недель. 6 Однако имейте в виду, что многие женщины не уверены в датах своих менструаций, а точный срок беременности неизвестен на момент обследования.Количественный бета-хорионический гонадотропин человека стал стандартным суррогатным маркером гестационного возраста, введя понятие «дискриминационной зоны». Этот термин определяется как уровень ß-ХГЧ, при котором нормальную внутриматочную беременность можно визуализировать со 100% чувствительностью. Абсолютное значение этой зоны (обычно 1 500–2 500 мМЕ) варьируется в зависимости от учреждения, поскольку оно зависит от квалификации врача УЗИ и используемого оборудования.
При ХГЧ выше дискриминационной зоны
Если не удается визуализировать маточную беременность выше дискриминационной зоны, то диагностируется аномальная, нежизнеспособная беременность с дифференциальным диагнозом самопроизвольного выкидыша или внематочной беременности.
 На этом этапе мы рекомендуем дилатацию и выскабливание, чтобы определить, есть ли внутриутробные продукты зачатия. Если продукты зачатия не получены и не подтверждены патологоанатомическим исследованием, то можно с уверенностью заключить, что беременность является внематочной, и выполнить лапароскопию и возможную сальпингостомию или сальпингэктомию. В противном случае метотрексат (MTX) можно вводить однократно или многократно, как описано ниже. Из всех женщин с внематочной беременностью, у которых есть симптомы, 50% диагностируются таким образом во время первоначального обследования.
На этом этапе мы рекомендуем дилатацию и выскабливание, чтобы определить, есть ли внутриутробные продукты зачатия. Если продукты зачатия не получены и не подтверждены патологоанатомическим исследованием, то можно с уверенностью заключить, что беременность является внематочной, и выполнить лапароскопию и возможную сальпингостомию или сальпингэктомию. В противном случае метотрексат (MTX) можно вводить однократно или многократно, как описано ниже. Из всех женщин с внематочной беременностью, у которых есть симптомы, 50% диагностируются таким образом во время первоначального обследования.Мы рекомендуем выскабливание перед предполагаемым лечением метотрексатом, чтобы исключить возможность лечения женщины с метотрексатом, у которой действительно случился выкидыш. В описанной выше ситуации этот риск может достигать 50%. 7 Если вы сильно подозреваете внематочную беременность, замороженные срезы могут точно идентифицировать продукты зачатия по сравнению с окончательным патологическим диагнозом.
 8 Кроме того, в маловероятном случае ошибки вероятность ложноотрицательного результата выше, чем ложноположительного; другими словами, очень редко (около 1%) выявляются ворсинки при кюретаже, когда их на самом деле нет.
8 Кроме того, в маловероятном случае ошибки вероятность ложноотрицательного результата выше, чем ложноположительного; другими словами, очень редко (около 1%) выявляются ворсинки при кюретаже, когда их на самом деле нет.В качестве альтернативы можно проверить уровень ß-ХГЧ на следующий день после опорожнения матки, так как значение должно резко упасть, если ткань беременности была полностью удалена. Плато или даже повышение уровня ХГЧ через 24 часа подтверждает внематочную беременность. Этот подход является жизнеспособной альтернативой, если история болезни убедительно указывает на завершенный выкидыш (сильное кровотечение с выходом ткани) или если нет патологоанатома для быстрого исследования образца.
Вполне возможно, что офисной аспирации будет достаточно, чтобы опорожнить полость матки и позволить последующее определение ХГЧ в сыворотке, чтобы определить необходимость медикаментозного лечения. МТ следует назначать в том случае, если уровень ХГЧ был таким же или выше предыдущего значения.
 Женщине не следует лечиться метотрексатом, если уровень ХГЧ снижается. К сожалению, забор проб пипелем не является реальной заменой кюретажа; поскольку берется только небольшой объем полости, этот метод не очень надежен при обнаружении ворсинок. 9
Женщине не следует лечиться метотрексатом, если уровень ХГЧ снижается. К сожалению, забор проб пипелем не является реальной заменой кюретажа; поскольку берется только небольшой объем полости, этот метод не очень надежен при обнаружении ворсинок. 9 Когда уровень ХГЧ ниже дискриминационной зоны
Около половины всех внематочных беременностей не выявляются при первом поступлении пациентки и требуют тщательного наблюдения до вмешательства. У этих женщин уровень ß-ХГЧ в сыворотке ниже дискриминационной зоны, а УЗИ-обследования часто считаются «недиагностическими». Это связано с тем, что УЗИ имеет чувствительность всего от 30% до 40% для точного выявления внутриматочной беременности, аномальной внутриматочной беременности/выкидыша или внематочной беременности ниже дискриминационной зоны. 10 Поскольку велика вероятность того, что данные УЗИ будут неточными, целесообразно проводить серийные измерения уровня ß-ХГЧ, чтобы отличить внутриутробную беременность на ранних сроках от нежизнеспособной беременности.
 Сывороточный прогестерон ранее использовался для прогнозирования места беременности, но мы не поддерживаем его использование, потому что он пропускает внематочную беременность у пациенток с высоким риском и задерживает диагностику у пациенток с сомнительными значениями. 6
Сывороточный прогестерон ранее использовался для прогнозирования места беременности, но мы не поддерживаем его использование, потому что он пропускает внематочную беременность у пациенток с высоким риском и задерживает диагностику у пациенток с сомнительными значениями. 6 Хорионический гонадотропин человека экспоненциально повышается на ранних сроках беременности и должен удваиваться каждые 1,4–2,1 дня. 5 Последние данные показали, что жизнеспособная беременность может развиваться медленнее, чем предполагалось ранее. Минимальный подъем ХГЧ за 2 дня при жизнеспособной маточной беременности составляет 50%. 11 (Когда-то считалось, что он составляет 66%.) Как только ХГЧ поднимется выше дискриминационной зоны, можно использовать УЗИ для постановки диагноза, как мы обсуждали ранее. Но если ХГЧ поднимается ненормально или стабилизируется, это означает либо аномальную внутриматочную беременность (выкидыш), либо внематочную.
Снижение уровня ХГЧ может сигнализировать о самопроизвольном выкидыше, но также может произойти во время внематочной беременности, так как около 35% женщин с внематочной беременностью диагностируют при снижении уровня ХГЧ.
 4 По этой причине необходимы серийные оценки уровня ХГЧ, и пациенты должны находиться под наблюдением до тех пор, пока их уровень ß-ХГЧ не достигнет уровня небеременных. Если уровень ХГЧ перестает снижаться, выполните D&C, чтобы отличить выкидыш от внематочной беременности. Продукты зачатия подтверждают выкидыш, и дальнейшее вмешательство не требуется. Отсутствие ворсинок в образце выскабливания указывает на внематочную опухоль, которую необходимо лечить с помощью лапароскопии или метотрексата.
4 По этой причине необходимы серийные оценки уровня ХГЧ, и пациенты должны находиться под наблюдением до тех пор, пока их уровень ß-ХГЧ не достигнет уровня небеременных. Если уровень ХГЧ перестает снижаться, выполните D&C, чтобы отличить выкидыш от внематочной беременности. Продукты зачатия подтверждают выкидыш, и дальнейшее вмешательство не требуется. Отсутствие ворсинок в образце выскабливания указывает на внематочную опухоль, которую необходимо лечить с помощью лапароскопии или метотрексата.Как
вместо использовать метотрексатВ попытке ускорить лечение женщин с аномальной беременностью некоторые клиницисты использовали метотрексат перед постановкой окончательного диагноза. Два клинических сценария, для которых использовался этот подход, — это отсутствие нормальной внутриматочной беременности выше дискриминационной зоны и плато ХГЧ ниже дискриминационной зоны. Хотя эта стратегия позволяет избежать хирургического вмешательства и необходимости часто возвращаться пациенткам для сдачи анализов крови, недавнее исследование показало, что предполагаемый диагноз внематочной беременности в этих сценариях является неточным примерно в 40% случаев.
 7 Использование метотрексата без предварительно подтвержденной внематочной беременности без необходимости подвергает многих пациентов неблагоприятным эффектам препарата.
7 Использование метотрексата без предварительно подтвержденной внематочной беременности без необходимости подвергает многих пациентов неблагоприятным эффектам препарата.Также имейте в виду, что препарат неэффективен у 31% пациенток при прерывании беременности на ранних сроках, поэтому его может не хватить при аномальной внутриматочной беременности. Если его использовать у пациентки, у которой уже был завершенный выкидыш, это даст ложную оценку успеха медикаментозного лечения внематочной беременности. 7 Поэтому мы считаем, что крайне важно установить окончательный диагноз внематочной беременности, а не проводить предположительное лечение какой-либо пациентки (рис. 2).
ОБРАТИТЕ ВНИМАНИЕ: если вы используете Internet Explorer версии 6 или более поздней, после увеличения изображения щелкните значок изображения, который появляется в правом нижнем углу изображения.
Выбор наилучшего лечения
Конечно, основной целью ранней диагностики является ограничение осложнений внематочной беременности и спасение жизней.
 Второстепенная цель состоит в расширении возможностей лечения при одновременном сохранении целостности маточных труб для будущих беременностей.
Второстепенная цель состоит в расширении возможностей лечения при одновременном сохранении целостности маточных труб для будущих беременностей.Хирургия. Традиционным и наиболее радикальным методом лечения внематочной беременности является сальпингэктомия. Удаление фаллопиевых труб, содержащих внематочную беременность, всегда должно быть способно разрешить внематочную беременность, и лапаротомия по-прежнему является основой терапии гемодинамически нестабильных пациенток с высоким подозрением на разрыв маточных труб. Лапароскопический подход, который вызывает меньшую кровопотерю, требует меньше обезболивания и позволяет раньше выписаться, заменил лапаротомию в качестве золотого стандарта у клинически стабильных пациентов. 5,12
Более консервативные меры, применяемые у пациенток с неразорвавшейся эктопией, включают линейную сальпингостомию и инъекцию метотрексата, обе из которых позволяют сохранить фаллопиеву трубу. В умелых руках сальпингостомию можно выполнить с помощью прижигания (точечного или ножничного) или лазера с небольшой травмой трубки.
 Затем внематочную беременность в идеале удаляют целиком, а маточную трубу оставляют закрываться самостоятельно. Внематочная беременность, как правило, обнаруживается в проксимальной части растянутой фаллопиевой трубы, при этом сгусток крови и кровоизлияние составляют большую часть расширения маточных труб. Убедитесь, что трофобластическая ткань полностью извлечена из этой области.
Затем внематочную беременность в идеале удаляют целиком, а маточную трубу оставляют закрываться самостоятельно. Внематочная беременность, как правило, обнаруживается в проксимальной части растянутой фаллопиевой трубы, при этом сгусток крови и кровоизлияние составляют большую часть расширения маточных труб. Убедитесь, что трофобластическая ткань полностью извлечена из этой области.Сальпингостомия не приводит к разрешению внематочной беременности у 3-20% пациентов. 12 К сожалению, невозможно предсказать, у каких пациенток разовьется стойкая внематочная беременность. Факторы риска, такие как размер эктопии, количество дней аменореи и уровень ХГЧ, были связаны с персистирующей эктопией, но ни один из них не является диагностическим. 13 По этим причинам клиницисты должны наблюдать за пациентами с серийными измерениями ХГЧ, которые должны снижаться не менее чем на 20% каждые 72 часа. Плато или повышение этого значения указывает на наличие персистирующей эктопии, которая требует дальнейшего лечения метотрексатом.
 Имеются данные о том, что однократная профилактическая доза метотрексата после сальпингостомии действительно снижает частоту сохранения тканей плода, но ценой неприятных побочных эффектов у пациентки. 13 До сих пор неясно, улучшает ли сальпингостомия шансы на будущую фертильность по сравнению с сальпингэктомией, хотя несколько исследований показали, что показатели успеха последующей внутриматочной беременности сопоставимы в диапазоне от 50% до 60%.
Имеются данные о том, что однократная профилактическая доза метотрексата после сальпингостомии действительно снижает частоту сохранения тканей плода, но ценой неприятных побочных эффектов у пациентки. 13 До сих пор неясно, улучшает ли сальпингостомия шансы на будущую фертильность по сравнению с сальпингэктомией, хотя несколько исследований показали, что показатели успеха последующей внутриматочной беременности сопоставимы в диапазоне от 50% до 60%.Точно так же нет единого мнения относительно риска повторной внематочной беременности после консервативной хирургии маточных труб по сравнению с сальпингэктомией, при этом исследователи представляют противоречивые результаты. 5,12 Некоторые недавние обозреватели пришли к выводу, что с современными усовершенствованными хирургическими методами, такими как лазер, сальпингостомия не увеличивает этот риск. 5 В то же время другие факторы, такие как бесплодие в анамнезе, состояние контралатеральной трубы и периаднексальные спайки, постоянно приводили к более низкой частоте беременностей и более высокой частоте повторных внематочных беременностей.
 12
12 Метотрексат. MTX стал безопасным и эффективным способом лечения внематочной беременности без осложнений и рисков, связанных с операцией. Как антагонист фолиевой кислоты препарат препятствует синтезу ДНК и размножению клеток. Пролиферирующие трофобласты, составляющие место имплантации на ранних сроках гестации, особенно уязвимы для воздействия препарата.
Однако метотрексат противопоказан пациентам с ослабленным иммунитетом. Его также следует избегать пациентам с поражением органов, которые его метаболизируют, особенно печени, и пациентам с язвенной болезнью — препарат может усугубить заболевание.
Двумя наиболее часто используемыми схемами являются многодозовая в сочетании с лейковорином (1 мг/кг метотрексата, чередующегося с 0,1 мг/кг лейковорина в/м, ежедневно, до четырех доз каждого препарата) и однократная доза (50 мг/кг). м 2 МТХ) (табл. 1). Однодозовый режим проще в использовании и имеет меньше побочных эффектов, но также может быть менее эффективным.
 Метаанализ исследований, сравнивающих эти два режима, показал 89% успеха метотрексата при лечении внематочной беременности, но вероятность неудачи медикаментозного лечения почти в пять раз выше при однократном приеме. 14 Кроме того, пациентам, получавшим однократную дозу, часто вводят вторую дозу для улучшения показателей успеха. Метотрексат, скорее всего, не подействует, когда уровень ХГЧ в сыворотке выше, и когда вы можете определить сердечную деятельность плода; другие факторы, такие как размер и объем гестационного образования и наличие перитонеальной крови, не были окончательно связаны с плохим успехом.
Метаанализ исследований, сравнивающих эти два режима, показал 89% успеха метотрексата при лечении внематочной беременности, но вероятность неудачи медикаментозного лечения почти в пять раз выше при однократном приеме. 14 Кроме того, пациентам, получавшим однократную дозу, часто вводят вторую дозу для улучшения показателей успеха. Метотрексат, скорее всего, не подействует, когда уровень ХГЧ в сыворотке выше, и когда вы можете определить сердечную деятельность плода; другие факторы, такие как размер и объем гестационного образования и наличие перитонеальной крови, не были окончательно связаны с плохим успехом.Таблица 1
Дозирование метотрексата для эктопической беременностиодно доза
Multidose
TMTX (метотрексат)
50 MG/M
1 MTX (MethoTrexate)
50 Mg/M
1 MTX (Methotrexate)
50 Mg/M
1,0004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 10004 1000 40004 10004 10004 10004
.

0,1 мг/кг
Частота дозирования
Одна доза; при необходимости повторить через 7 дней
Чередовать ежедневные дозы метотрексата и LEU до снижения уровня ХГЧ на 15%; до четырех доз каждого
Мониторинг ХГЧ
Исходный уровень (день 0), день 4, день 7
Исходный уровень (день 0), дни 1, 3, 5, 7 до снижения уровня ХГЧ на 15% от предыдущего значения
Дополнительные дозы
Введена 2-я доза если уровень ХГЧ не снизился на 15% между 4 и 7 днями
Введите 2-ю, 3-ю, 4-ю дозу, если уровень ХГЧ не снизился на 15% по сравнению с предыдущим значением; максимум четыре дозы
Последующее наблюдение после ответа на лечение
Еженедельно ХГЧ до значения <5
Еженедельно ХГЧ до значения <5
Около 4% случаев внематочной беременности сохраняются после многократных доз и по меньшей мере 8% сохраняются при однократном приеме (± вторая доза). Побочные эффекты включают расстройство желудка, стоматит и преходящее повышение уровня трансаминаз.
 Мы считаем, что эффективность лечения должна быть движущей силой для принятия решений врачами, поэтому мы рекомендуем многодозовый режим. Режим однократной дозы должен быть зарезервирован для женщин, которые не реагируют на сальпингостомию или имеют низкий риск разрыва маточных труб и неэффективности медикаментозного лечения, например, в случаях, когда значение ХГЧ снижается на момент постановки диагноза или меньше более 1000 мМЕ.
Мы считаем, что эффективность лечения должна быть движущей силой для принятия решений врачами, поэтому мы рекомендуем многодозовый режим. Режим однократной дозы должен быть зарезервирован для женщин, которые не реагируют на сальпингостомию или имеют низкий риск разрыва маточных труб и неэффективности медикаментозного лечения, например, в случаях, когда значение ХГЧ снижается на момент постановки диагноза или меньше более 1000 мМЕ.Используйте многодозовый режим, если уровень ХГЧ повышается на момент постановки диагноза, превышает 1000 мМЕ или наблюдается сердечная деятельность плода. Консультируйте подходящих пациентов, когда вы предлагаете хирургическое и медикаментозное лечение. При наличии этих двух вариантов пациенты предпочитают безоперационный подход. 15 Мы не одобряем прямое местное введение цитотоксических веществ, таких как метотрексат, простагландины или хлорид калия, поскольку нет достаточных доказательств в поддержку их использования, а также из-за инвазивного характера этих процедур.

В конечном итоге
Внематочная беременность остается основной причиной заболеваемости женщин репродуктивного возраста. Достижения в области УЗИ позволили нам выявить такие аномальные беременности на ранних стадиях. А более ранняя диагностика позволила провести более консервативное лечение.
Мы рекомендуем клиницистам подтверждать диагноз внематочной беременности с помощью биопсии эндометрия с помощью D&C, а не предполагать диагноз и лечить эмпирически. Такой подход гарантирует, что только те пациенты, у которых действительно есть заболевание, подвергаются воздействию метотрексата.
Для клинически стабильных пациентов сальпингостомия через лапароскопический доступ или многодозовый протокол MTX являются жизнеспособными вариантами. Для пациентов с гемодинамической нестабильностью или другими признаками острого разрыва маточных труб сальпингэктомия путем лапаротомии остается золотым стандартом.
ЛИТЕРАТУРА
1. Внематочная беременностьСША, 1990-1992 гг.
 MMWR Morb Mortal Wkly Rep. 1995; 44:46-48.
MMWR Morb Mortal Wkly Rep. 1995; 44:46-48.2. Вашингтон А.Е., Кац П. Внематочная беременность в США: экономические последствия и тенденции источников оплаты. Акушер-гинеколог. 1993;81:287-292.
3. Ankum WM, Mol BW, Van der Veen F, et al. Факторы риска внематочной беременности: метаанализ. Fertil Steril. 1996;65:1093-1099.
4. Барнхарт К., Меннути М.Т., Бенджамин И. и др. Своевременная диагностика внематочной беременности в условиях отделения неотложной помощи. Акушер-гинеколог. 1994; 84:1010-1015.
5. Филстра Д.Л. Трубная беременность: обзор современной диагностики и лечения. Акушер-гинеколог Surv. 1998;53:320-328.
6. Gracia CR, Barnhart KT. Диагностика внематочной беременности: анализ решений, сравнивающий шесть стратегий. Акушер-гинеколог. 2001;97:464-470.
7. Barnhart K, Katz I, Hummel A, et al. Предположительный диагноз: внематочная беременность. Акушер-гинеколог.
 2002;100:505-510.
2002;100:505-510.8. Spandorfer SD, Menzin AW, Barnhart KT, et al. Эффективность оценки замороженных срезов маточных кюреток в диагностике внематочной беременности. Am J Акушер-гинеколог. 1996;175:603-605.
9. Barnhart KT, Gracia CR, Reindl B, et al. Полезность биопсии эндометрия пайпеля в диагностике женщин с риском внематочной беременности. Am J Акушер-гинеколог. 2003;188:906-909.
10. Барнхарт К.Т., Симхан Х., Камелле С.А. Диагностическая точность УЗИ выше и ниже дискриминационной зоны бета-ХГЧ. Акушер-гинеколог. 1999;94:583-587.
11. Barnhart KT, Rinaudo P, Sammel M, et al. Время удвоения бета-ХГЧ на ранних сроках беременности у пациенток с симптомами внутриматочной беременности: кривые переопределены . Акушерство Гинекол. В печати.
12. Яо М., Туланди Т. Современное состояние хирургического и нехирургического лечения внематочной беременности. Fertil Steril. 1997;67:421-433.
13.
 Gracia CR, Brown HA, Barnhart KT. Профилактический прием метотрексата после линейной сальпингостомии: анализ решения. Fertil Steril. 2001;76:1191-1195.
Gracia CR, Brown HA, Barnhart KT. Профилактический прием метотрексата после линейной сальпингостомии: анализ решения. Fertil Steril. 2001;76:1191-1195.14. Барнхарт К.Т., Госман Г., Эшби Р. и др. Медикаментозное ведение внематочной беременности: метаанализ, сравнивающий режимы «однократной дозы» и «многодозовой терапии». Акушер-гинеколог. 2003; 101:778-784.
15. Nieuwkerk PT, Hajenius PJ, Van der Veen F, et al. Системная терапия метотрексатом по сравнению с лапароскопической сальпингостомией при трубной беременности. Часть II. Предпочтения пациентов в отношении системного метотрексата. Fertil Steril. 1998;70:518-522.
ДР. SEEBER является научным сотрудником в области репродуктивной эндокринологии в Penn Fertility Care, отделение акушерства и гинекологии, Пенсильванский университет, Филадельфия, Пенсильвания,
DR. БАРНХАРТ — адъюнкт-профессор кафедры акушерства и гинекологии, кафедры эпидемиологии, старший научный сотрудник Центра клинической эпидемиологии и биостатистики и директор отдела репродуктивных исследований Центра репродуктивной медицины и хирургии Пенсильванского университета, Филадельфия, Пенсильвания.
 Исследовательская деятельность доктора Барнхарта включает исследование диагностики и лечения внематочной беременности, финансируемое NIH.
Исследовательская деятельность доктора Барнхарта включает исследование диагностики и лечения внематочной беременности, финансируемое NIH.Сообщения на дом
- Боль в животе или тазу и вагинальное кровотечение в первом триместре являются наиболее распространенными симптомами, указывающими на внематочную беременность, но эти жалобы могут быть непостоянными, а в некоторых случаях отсутствовать.
- Подтверждение внутриматочной беременности требует идентификации плодного яйца, которое сначала выглядит как толстый эхогенный ободок, окружающий сонопрозрачный центр в эксцентричном месте.
- «Дискриминационная зона», уровень ß-ХГЧ, при котором нормальная маточная беременность может быть визуализирована со 100% чувствительностью, обычно устанавливается на уровне 1500–2500 мМЕ, хотя этот диапазон варьируется в зависимости от учреждения, поскольку он основан на опыте УЗИ и используемое оборудование.
- Сальпингостомия не приводит к разрешению внематочной беременности у 3-20% пациенток.



 После постановки диагноза сальпингэктомия, сальпингостомия и метотрексат являются вашими терапевтическими вариантами.
После постановки диагноза сальпингэктомия, сальпингостомия и метотрексат являются вашими терапевтическими вариантами. 1,2 Даже эти тревожные статистические данные могут недооценивать распространенность этого состояния, поскольку многие из этих пациентов лечатся амбулаторно и поэтому не учитываются в государственной статистике.
1,2 Даже эти тревожные статистические данные могут недооценивать распространенность этого состояния, поскольку многие из этих пациентов лечатся амбулаторно и поэтому не учитываются в государственной статистике.
 При физикальном обследовании рикошетная болезненность и охранительные «признаки раздражения брюшины» часто наблюдаются при разрыве маточных труб в результате внематочной беременности, но клиницисты должны с осторожностью интерпретировать отрицательный результат исследования, поскольку он не исключает внематочную беременность, особенно неразорвавшуюся.
При физикальном обследовании рикошетная болезненность и охранительные «признаки раздражения брюшины» часто наблюдаются при разрыве маточных труб в результате внематочной беременности, но клиницисты должны с осторожностью интерпретировать отрицательный результат исследования, поскольку он не исключает внематочную беременность, особенно неразорвавшуюся. 0157 1 / 2 до 6 недель после последней менструации (рис. 1). 5 В целом диагностическая точность трансвагинального УЗИ для выявления внутриматочной беременности приближается к 100% при сроке беременности более 5 1/ 2 недель. 6 Однако имейте в виду, что многие женщины не уверены в датах своих менструаций, а точный срок беременности неизвестен на момент обследования.
0157 1 / 2 до 6 недель после последней менструации (рис. 1). 5 В целом диагностическая точность трансвагинального УЗИ для выявления внутриматочной беременности приближается к 100% при сроке беременности более 5 1/ 2 недель. 6 Однако имейте в виду, что многие женщины не уверены в датах своих менструаций, а точный срок беременности неизвестен на момент обследования. На этом этапе мы рекомендуем дилатацию и выскабливание, чтобы определить, есть ли внутриутробные продукты зачатия. Если продукты зачатия не получены и не подтверждены патологоанатомическим исследованием, то можно с уверенностью заключить, что беременность является внематочной, и выполнить лапароскопию и возможную сальпингостомию или сальпингэктомию. В противном случае метотрексат (MTX) можно вводить однократно или многократно, как описано ниже. Из всех женщин с внематочной беременностью, у которых есть симптомы, 50% диагностируются таким образом во время первоначального обследования.
На этом этапе мы рекомендуем дилатацию и выскабливание, чтобы определить, есть ли внутриутробные продукты зачатия. Если продукты зачатия не получены и не подтверждены патологоанатомическим исследованием, то можно с уверенностью заключить, что беременность является внематочной, и выполнить лапароскопию и возможную сальпингостомию или сальпингэктомию. В противном случае метотрексат (MTX) можно вводить однократно или многократно, как описано ниже. Из всех женщин с внематочной беременностью, у которых есть симптомы, 50% диагностируются таким образом во время первоначального обследования. 8 Кроме того, в маловероятном случае ошибки вероятность ложноотрицательного результата выше, чем ложноположительного; другими словами, очень редко (около 1%) выявляются ворсинки при кюретаже, когда их на самом деле нет.
8 Кроме того, в маловероятном случае ошибки вероятность ложноотрицательного результата выше, чем ложноположительного; другими словами, очень редко (около 1%) выявляются ворсинки при кюретаже, когда их на самом деле нет. Женщине не следует лечиться метотрексатом, если уровень ХГЧ снижается. К сожалению, забор проб пипелем не является реальной заменой кюретажа; поскольку берется только небольшой объем полости, этот метод не очень надежен при обнаружении ворсинок. 9
Женщине не следует лечиться метотрексатом, если уровень ХГЧ снижается. К сожалению, забор проб пипелем не является реальной заменой кюретажа; поскольку берется только небольшой объем полости, этот метод не очень надежен при обнаружении ворсинок. 9  Сывороточный прогестерон ранее использовался для прогнозирования места беременности, но мы не поддерживаем его использование, потому что он пропускает внематочную беременность у пациенток с высоким риском и задерживает диагностику у пациенток с сомнительными значениями. 6
Сывороточный прогестерон ранее использовался для прогнозирования места беременности, но мы не поддерживаем его использование, потому что он пропускает внематочную беременность у пациенток с высоким риском и задерживает диагностику у пациенток с сомнительными значениями. 6  4 По этой причине необходимы серийные оценки уровня ХГЧ, и пациенты должны находиться под наблюдением до тех пор, пока их уровень ß-ХГЧ не достигнет уровня небеременных. Если уровень ХГЧ перестает снижаться, выполните D&C, чтобы отличить выкидыш от внематочной беременности. Продукты зачатия подтверждают выкидыш, и дальнейшее вмешательство не требуется. Отсутствие ворсинок в образце выскабливания указывает на внематочную опухоль, которую необходимо лечить с помощью лапароскопии или метотрексата.
4 По этой причине необходимы серийные оценки уровня ХГЧ, и пациенты должны находиться под наблюдением до тех пор, пока их уровень ß-ХГЧ не достигнет уровня небеременных. Если уровень ХГЧ перестает снижаться, выполните D&C, чтобы отличить выкидыш от внематочной беременности. Продукты зачатия подтверждают выкидыш, и дальнейшее вмешательство не требуется. Отсутствие ворсинок в образце выскабливания указывает на внематочную опухоль, которую необходимо лечить с помощью лапароскопии или метотрексата. 7 Использование метотрексата без предварительно подтвержденной внематочной беременности без необходимости подвергает многих пациентов неблагоприятным эффектам препарата.
7 Использование метотрексата без предварительно подтвержденной внематочной беременности без необходимости подвергает многих пациентов неблагоприятным эффектам препарата. Второстепенная цель состоит в расширении возможностей лечения при одновременном сохранении целостности маточных труб для будущих беременностей.
Второстепенная цель состоит в расширении возможностей лечения при одновременном сохранении целостности маточных труб для будущих беременностей. Затем внематочную беременность в идеале удаляют целиком, а маточную трубу оставляют закрываться самостоятельно. Внематочная беременность, как правило, обнаруживается в проксимальной части растянутой фаллопиевой трубы, при этом сгусток крови и кровоизлияние составляют большую часть расширения маточных труб. Убедитесь, что трофобластическая ткань полностью извлечена из этой области.
Затем внематочную беременность в идеале удаляют целиком, а маточную трубу оставляют закрываться самостоятельно. Внематочная беременность, как правило, обнаруживается в проксимальной части растянутой фаллопиевой трубы, при этом сгусток крови и кровоизлияние составляют большую часть расширения маточных труб. Убедитесь, что трофобластическая ткань полностью извлечена из этой области. Имеются данные о том, что однократная профилактическая доза метотрексата после сальпингостомии действительно снижает частоту сохранения тканей плода, но ценой неприятных побочных эффектов у пациентки. 13 До сих пор неясно, улучшает ли сальпингостомия шансы на будущую фертильность по сравнению с сальпингэктомией, хотя несколько исследований показали, что показатели успеха последующей внутриматочной беременности сопоставимы в диапазоне от 50% до 60%.
Имеются данные о том, что однократная профилактическая доза метотрексата после сальпингостомии действительно снижает частоту сохранения тканей плода, но ценой неприятных побочных эффектов у пациентки. 13 До сих пор неясно, улучшает ли сальпингостомия шансы на будущую фертильность по сравнению с сальпингэктомией, хотя несколько исследований показали, что показатели успеха последующей внутриматочной беременности сопоставимы в диапазоне от 50% до 60%. 12
12  Метаанализ исследований, сравнивающих эти два режима, показал 89% успеха метотрексата при лечении внематочной беременности, но вероятность неудачи медикаментозного лечения почти в пять раз выше при однократном приеме. 14 Кроме того, пациентам, получавшим однократную дозу, часто вводят вторую дозу для улучшения показателей успеха. Метотрексат, скорее всего, не подействует, когда уровень ХГЧ в сыворотке выше, и когда вы можете определить сердечную деятельность плода; другие факторы, такие как размер и объем гестационного образования и наличие перитонеальной крови, не были окончательно связаны с плохим успехом.
Метаанализ исследований, сравнивающих эти два режима, показал 89% успеха метотрексата при лечении внематочной беременности, но вероятность неудачи медикаментозного лечения почти в пять раз выше при однократном приеме. 14 Кроме того, пациентам, получавшим однократную дозу, часто вводят вторую дозу для улучшения показателей успеха. Метотрексат, скорее всего, не подействует, когда уровень ХГЧ в сыворотке выше, и когда вы можете определить сердечную деятельность плода; другие факторы, такие как размер и объем гестационного образования и наличие перитонеальной крови, не были окончательно связаны с плохим успехом.
 Мы считаем, что эффективность лечения должна быть движущей силой для принятия решений врачами, поэтому мы рекомендуем многодозовый режим. Режим однократной дозы должен быть зарезервирован для женщин, которые не реагируют на сальпингостомию или имеют низкий риск разрыва маточных труб и неэффективности медикаментозного лечения, например, в случаях, когда значение ХГЧ снижается на момент постановки диагноза или меньше более 1000 мМЕ.
Мы считаем, что эффективность лечения должна быть движущей силой для принятия решений врачами, поэтому мы рекомендуем многодозовый режим. Режим однократной дозы должен быть зарезервирован для женщин, которые не реагируют на сальпингостомию или имеют низкий риск разрыва маточных труб и неэффективности медикаментозного лечения, например, в случаях, когда значение ХГЧ снижается на момент постановки диагноза или меньше более 1000 мМЕ.
 MMWR Morb Mortal Wkly Rep. 1995; 44:46-48.
MMWR Morb Mortal Wkly Rep. 1995; 44:46-48. 2002;100:505-510.
2002;100:505-510.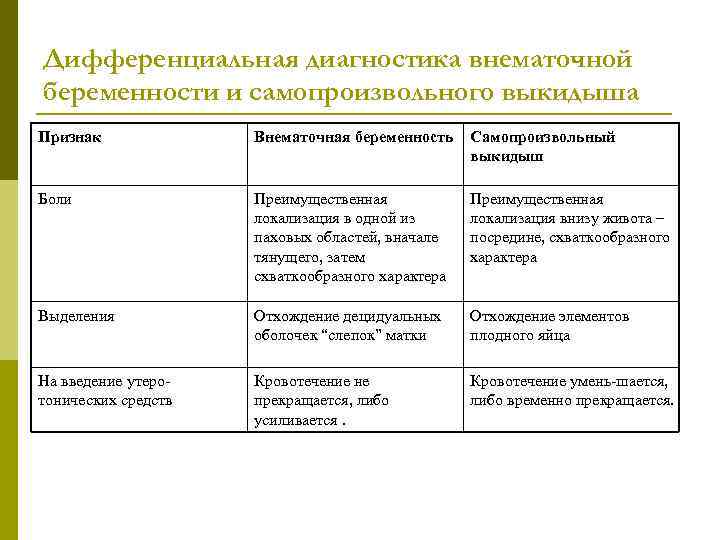 Gracia CR, Brown HA, Barnhart KT. Профилактический прием метотрексата после линейной сальпингостомии: анализ решения. Fertil Steril. 2001;76:1191-1195.
Gracia CR, Brown HA, Barnhart KT. Профилактический прием метотрексата после линейной сальпингостомии: анализ решения. Fertil Steril. 2001;76:1191-1195. Исследовательская деятельность доктора Барнхарта включает исследование диагностики и лечения внематочной беременности, финансируемое NIH.
Исследовательская деятельность доктора Барнхарта включает исследование диагностики и лечения внематочной беременности, финансируемое NIH.