Внутричерепные травмы новорожденных: Внутричерепная родовая травма. Что такое Внутричерепная родовая травма?
Внутричерепная родовая травма. Что такое Внутричерепная родовая травма?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Внутричерепная родовая травма – это травматическое повреждение ЦНС плода и новорожденного, приводящее к кровоизлияниям и деструкции ткани головного мозга. Внутричерепная родовая травма может включать эпидуральное, субдуральное, внутрижелудочковое, паренхиматозное, субарахноидальное кровоизлияние; характеризуется общемозговыми и очаговыми симптомами. При постановке диагноза принимается во внимание течение беременности и родов, данные осмотра новорожденного, результаты инструментальной диагностики (спинномозговой пункции, офтальмоскопии, ЭЭГ, ЭхоЭГ, РЭГ). Лечение внутричерепной родовой травмы включает физический покой, краниоцеребральную гипотермию, оксигенотерапию, гемостатическую, дегидратационную, метаболическую терапию.
- Причины внутричерепной родовой травмы
- Классификация внутричерепной родовой травмы
- Симптомы внутричерепной родовой травмы
- Диагностика внутричерепной родовой травмы
- Лечение внутричерепной родовой травмы
- Прогноз и профилактика внутричерепной родовой травмы
- Цены на лечение
Общие сведения
Внутричерепная родовая травма — разновидность родовой травмы новорожденных, обусловленная механическим фактором и сочетающаяся с вторичным геморрагическим повреждением мозга. На долю повреждений ЦНС приходится около 70% всех родовых травм ребенка. Несмотря на определенные успехи, достигнутые в области родовспоможения и неонатологии, частота внутричерепной родовой травмы остается высокой, что делает ее ведущей причиной нежизнеспособности и ранней гибели новорожденных (24-54%). Многие выжившие дети в дальнейшем страдают физической и умственной отсталостью, детским церебральным параличом, судорожными припадками, обусловливающими глубокую инвалидизацию.
Внутричерепная родовая травма
Причины внутричерепной родовой травмы
Специалистам в области педиатрии и детской неврологии известно, что ведущей причиной внутричерепной родовой травмы является хроническая внутриутробная гипоксия плода и асфиксия новорожденных. Существуют научно подтверждено данные, свидетельствующие о том, что наличие гипоксии (даже при отсутствии какого-либо механического воздействия на мозг) может послужить причиной поражения сосудистой системы плода и множественных внутримозговых кровоизлияний.
Вследствие гипоксии в организме плода развиваются глубокие метаболические и функциональные изменения, сопровождающиеся отеком тканей мозга, венозным застоем, нарушением регуляции внутричерепного давления, повышением проницаемости сосудистых стенок и возникновением мелкоочаговых диапедезных кровоизлияний.
В свою очередь, внутриутробная гипоксия плода является следствием отягощенного соматического и акушерско-гинекологического анамнеза женщины, неблагополучного течения беременности. Предрасполагающими к развитию внутричерепной родовой травмы факторами выступают анатомо-физиологические особенности новорожденных: тонкие и податливые кости черепа, широкие черепные швы, слабая резистентность стенок сосудов, несовершенная регуляция сосудистого тонуса, функциональная незрелость свертывающей системы крови (физиологическая гипопротромбинемия, дефицит витамина К).
Дополнительное повреждение ткани мозга обусловлено механическим воздействием на головку плода в процессе родового акта. Механизм происхождения внутричерепной родовой травмы может быть вызван несоответствием между родовыми путями и размерами головки плода (узкий таз, крупный плод), тракцией плода за головку, применением травмирующих плод акушерских пособий, неправильным вставлением головки или чрезмерными поворотами при ее выведении, затяжными родами, чрезмерно сильной родовой деятельностью и др.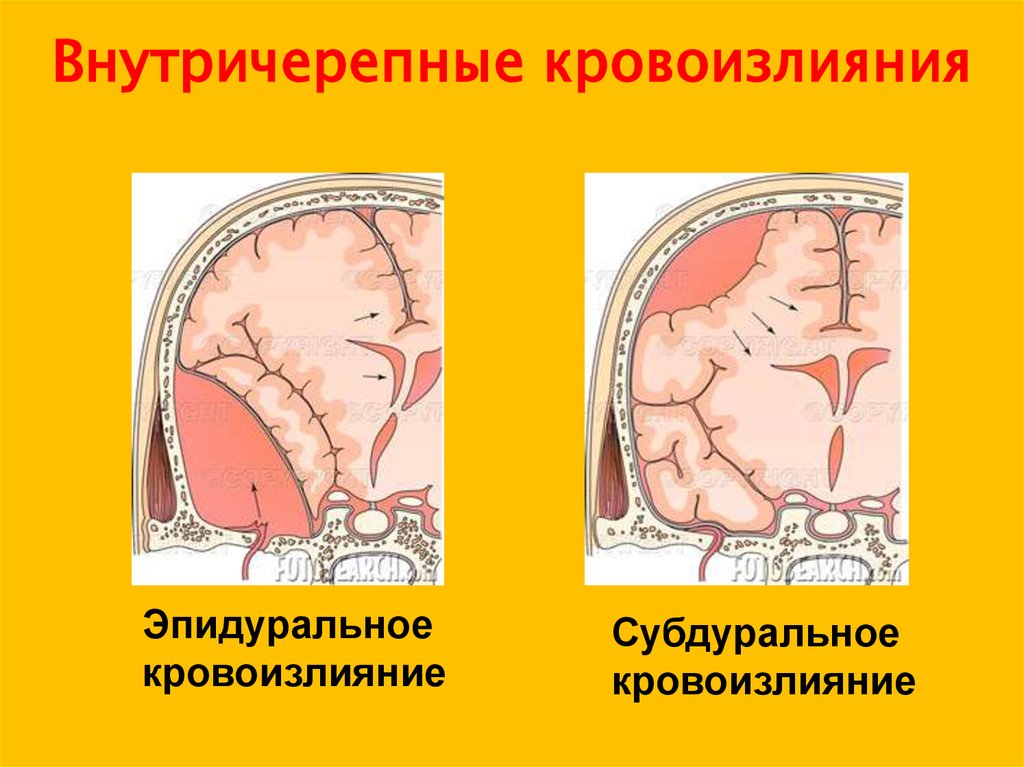
Классификация внутричерепной родовой травмы
По тяжести повреждения внутричерепная родовая травма может быть легкой, среднетяжелой и тяжелой. С учетом воздействующего фактора и распространенности повреждения выделяют изолированную внутричерепную родовую травму (при механическом повреждении головы плода), сочетанную (при механическом повреждении головы и других частей тела плода – краниоабдоминальная, краниоспинальная травма) и комбинированную внутричерепную родовую травму (при воздействии механических и других факторов — гипоксических, инфекционных, токсических).
В зависимости от локализации выделяют следующие виды внутричерепных кровоизлияний, обусловленных родовой травмой:
- эпидуральные (внутренние кефалогематомы), расположенные между твердой мозговой оболочкой и внутренней поверхностью черепных костей и вызванные повреждением свода черепа, разрывом ствола и ветвей средней оболочечной артерии;
- субдуральные, расположенные между твердой и паутинной мозговыми оболочками и связанные с разрывом серпа мозга, прямого и поперечного синусов, намета мозжечка либо большой мозговой вены;
- субарахноидальные, расположенные в подпаутиннном пространстве и обусловленные разрывом мелких вен, впадающих в верхний сагиттальный и поперечный синусы;
- интравентрикулярные, распространяющиеся в полость боковых, реже – III и IV желудочков и происходящие из собственных сосудистых сплетений;
- паренхиматозные — кровоизлияние в вещество головного мозга, носящие характер гематомы или пропитывания;
- смешанные — множественные кровоизлияния в оболочки мозга, желудочки, мозговое вещество.

Тяжелые нетипичные внутричерепные кровоизлияния могут отмечаться даже при минимальной родовой травме у новорожденных с артериальными аневризмами, коарктацией аорты, опухолями головного мозга (тератомой, глиомой, медуллобластомой), геморрагическими диатезами (К-витаминодефицитным геморрагическим синдромом, гемофилией А, тромбоцитопенической пурпурой).
В течении внутричерепной родовой травмы выделяют период ранних проявлений (от рождения до 7-10 суток), репарации (с 7-10 суток до 1-1,5 месяцев) и ближайших последствий (после 1,5 месяцев).
Симптомы внутричерепной родовой травмы
Внутричерепная родовая травма характеризуется многообразными клиническими проявлениями, которые зависят от локализации и размеров области поражении.
Симптоматика эпи- и субдуральных кровоизлияний обусловлена увеличением внутричерепного давления, сдавлением жизненно важных центров, расположенных в стволе, подкорковых образованиях и коре мозга, смещением ликворных путей образовавшейся гематомой. При данных видах внутричерепной родовой травмы после кратковременного «светлого промежутка» (3-6 часов) возникает рвота, судороги, аритмичное учащенное дыхание, брадикардия, мышечная гипотония, птоз. Отмечается быстрое увеличение размеров головы, выбухание родничков, иногда — расхождение черепных швов, кровоизлияние в сетчатку глаза. Без своевременного хирургического удаления гематомы ребенок может погибнуть в считанные дни.
При данных видах внутричерепной родовой травмы после кратковременного «светлого промежутка» (3-6 часов) возникает рвота, судороги, аритмичное учащенное дыхание, брадикардия, мышечная гипотония, птоз. Отмечается быстрое увеличение размеров головы, выбухание родничков, иногда — расхождение черепных швов, кровоизлияние в сетчатку глаза. Без своевременного хирургического удаления гематомы ребенок может погибнуть в считанные дни.
Внутричерепная родовая травма, сопровождающаяся субарахноидальным кровоизлиянием, может проявляться нерегулярным поверхностным дыханием, приступами апноэ, аритмичным пульсом, нарушением сна, косоглазием, судорогами, вялым сосанием, мышечной гипотонией. Ребенок, как правило, беспокоен, лежит с открытыми глазами и напряженным выражением лица. Данный вид внутричерепной родовой травмы при своевременном лечении совместим с жизнью.
Внутричерепные родовые травмы, осложненные внутрижелудочковым или паренхиматозным кровоизлиянием, как правило, возникают у недоношенных новорожденных. Большие внутрижелудочковые кровоизлияния могут вызывать цианоз, апноэ, внезапный коллапс, гипертермию, глубокое расстройство сердечной деятельности и кому. Мелкоточечные внутримозговые геморрагии проявляются слабо выраженной симптоматикой: срыгиваниями, вялостью, снижением рефлексов и мышечного тонуса, нистагмом, симптомом Грефе. Крупные внутримозговые гематомы дают отчетливую клинику, характерную для периинтравентрикулярных кровоизлияний.
Большие внутрижелудочковые кровоизлияния могут вызывать цианоз, апноэ, внезапный коллапс, гипертермию, глубокое расстройство сердечной деятельности и кому. Мелкоточечные внутримозговые геморрагии проявляются слабо выраженной симптоматикой: срыгиваниями, вялостью, снижением рефлексов и мышечного тонуса, нистагмом, симптомом Грефе. Крупные внутримозговые гематомы дают отчетливую клинику, характерную для периинтравентрикулярных кровоизлияний.
Кроме повреждения ЦНС, при тяжелой внутричерепной родовой травме может отмечаться полиорганное поражение (сердечно-сосудистая, дыхательная, надпочечниковая недостаточность), нарушение КЩС, водно-солевого обмена, иммунитета и т. д.
Диагностика внутричерепной родовой травмы
Диагноз внутричерепной родовой травмы основывается на тщательном изучении акушерского анамнеза, данных обследования ребенка неонатологом, детским неврологом, детским офтальмологом, при необходимости – нейрохирургом. Внутричерепная родовая травма, осложненную кровоизлиянием, подтверждается результатами нейросонографии, рентгенографии черепа, диафаноскопии черепа, эхоэнцефалографии, ЭЭГ, реоэнцефалографии, КТ или МРТ головного мозга.
Расширенное обследование ребенка с внутричерепной родовой травмой включает исследование коагулограммы, тромбоцитов, биохимического анализа крови, КОС и газов крови. При подозрении на внутричерепную родовую травму следует исключить внутриутробный энцефалит, менингит, наследственные нарушения обмена веществ (фенилкетонурию, галактоземию), краниостеноз и др.
Лечение внутричерепной родовой травмы
При эпидуральных и субдуральных кровоизлияниях показано экстренное хирургическое вмешательство – субдуральная пункция и аспирация, эндоскопическое или транскраниальное удаление гематомы. Выжидательная консервативная тактика может быть оправдана при отсутствии данных за нарастание неврологической симптоматики по данным динамического мониторинга внутричерепного состояния.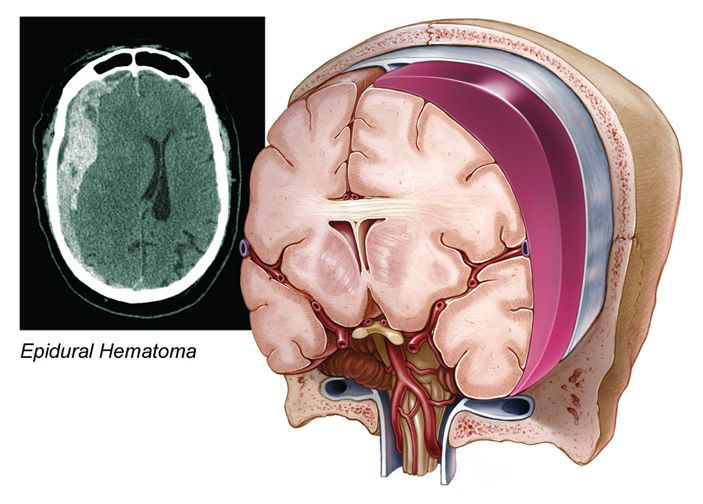
В остальных случаях в остром периоде внутричерепной родовой травмы ребенок нуждается в полном физическом покое, ингаляциях кислорода или гипербарической оксигенации, краниоцеребральной гипотермии. Медикаментозное лечение включает проведение гемостатической, дегидратационной, противосудорожной терапии; коррекцию метаболического ацидоза, дефицита калия, дыхательных расстройств. При развитии реактивного менингита проводится антибактериальная терапия. С целью снижения внутричерепного давления прибегают к люмбальной пункции. При прогрессировании гидроцефалии решается вопрос о проведении шунтирующей операции.
В восстановительном периоде детям с внутричерепной родовой травмой назначается массаж и ЛФК.
Прогноз и профилактика внутричерепной родовой травмы
На исход и прогноз внутричерепных родовых травм влияет тяжесть поражения, адекватность терапии, организация последующей реабилитационной работы. Тяжелые внутричерепные родовые травмы несовместимы с жизнью. В легкой и среднетяжелой степени, учитывая высокие компенсаторные возможности детского организма, в большинстве случаев можно рассчитывать на восстановление утраченных функций в той или иной степени. Последствия внутричерепных родовых травм могут заявить о себе спустя месяцы и даже годы развитием гидроцефалии, детского церебрального паралича, энцефалопатии, эпилепсии, гиперактивности, нарушений речи (алалии, заикания), ЗПР, олигифрении.
В легкой и среднетяжелой степени, учитывая высокие компенсаторные возможности детского организма, в большинстве случаев можно рассчитывать на восстановление утраченных функций в той или иной степени. Последствия внутричерепных родовых травм могут заявить о себе спустя месяцы и даже годы развитием гидроцефалии, детского церебрального паралича, энцефалопатии, эпилепсии, гиперактивности, нарушений речи (алалии, заикания), ЗПР, олигифрении.
Дети, перенесшие внутричерепные родовые травмы, относятся к категории часто болеющих и на первом году жизни должны каждые 2-3 мес. осматриваться педиатром и детским неврологом. При нарушении речевого развития они нуждаются в помощи логопеда с раннего возраста. Дети с внутричерепной родовой травмой в анамнезе имеют индивидуальный календарь вакцинации или освобождение от профилактических прививок. Профилактика внутричерепной родовой травмы заключается в предупреждении патологии беременности, гипоксии плода, рациональном ведении родов с учетом состояния и гестационного возраста плода.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении внутричерепной родовой травмы.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Родовые травмы — Медкор
Механические травмы возникают вследствие несоответствия размеров ребенка и родовых путей. Со стороны ребенка – крупный плод, диабетическая фетопатия, аномалии положения (лицевое, теменное и тазовое предлежание, поперечное положение), переношенная беременность, пороки развития плода (внутриутробная гидроцефалия) и другие. Со стороны матери – пожилой возраст, аномалии таза (узкий или рахитически плоский таз, экзостозы (костное или костно-хрящевое разрастание неопухолевого
Гипоксические родовые травмы возникают в результате асфиксии или гипоксии плода и новорожденного. Под асфиксией или удушьем подразумевается острое прекращение поступления кислорода, а под гипоксией – длительные повторные ограничения поступления кислорода с избыточным накоплением в организме углекислоты и других недоокисленных продуктов. Причиной прекращения поступления кислорода могут быть, например, пуповина обмоталась вокруг шеи, затрудняя дыхание, или в ротовой полости скопилась слизь, или язык запал, закрыв трахею, и т. д.
Под асфиксией или удушьем подразумевается острое прекращение поступления кислорода, а под гипоксией – длительные повторные ограничения поступления кислорода с избыточным накоплением в организме углекислоты и других недоокисленных продуктов. Причиной прекращения поступления кислорода могут быть, например, пуповина обмоталась вокруг шеи, затрудняя дыхание, или в ротовой полости скопилась слизь, или язык запал, закрыв трахею, и т. д.
Родовая травма в той или в иной степени имеется у каждого ребенка. Она происходит как результат родового процесса, механического взаимодействия матери и плода. Родовая травма, или послеродовое состояние, в одних случаях может повышать адаптивные возможности ребенка, а в других (после истощения компенсаторных механизмов и возникновением патологических процессов) понижать их.
Проявления родовой травмы
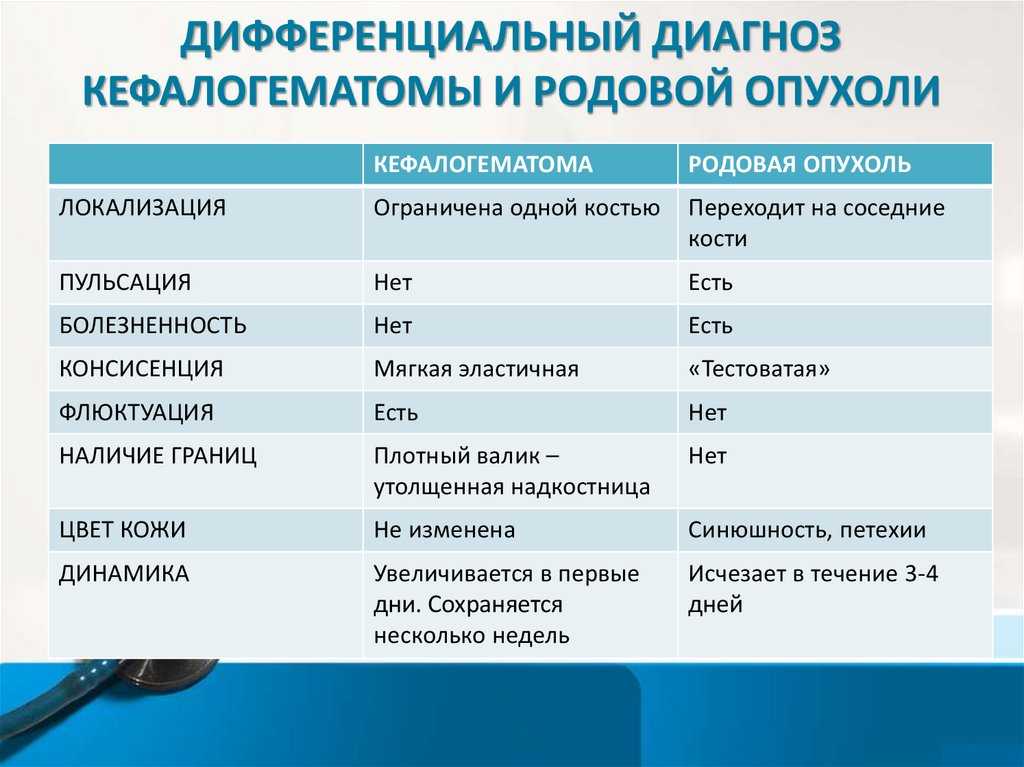
Родовая опухоль представляет собой отек мягких тканей предлежащей к родовым путям части (чаще головы) ребенка вследствие венозного застоя при прохождении по родовым путям матери, нередко с мелкоточечными кровоизлияниями на коже. Чаще встречается у детей первородящих матерей, при длительном прорезывании головы, у более крупных детей. Отечность исчезает в течение 1-2 дней.
Чаще встречается у детей первородящих матерей, при длительном прорезывании головы, у более крупных детей. Отечность исчезает в течение 1-2 дней.
Кефалогематома представляет собой кровоизлияние под надкостницу плоских костей черепа. Механизм травмы заключается в смещении кожи вместе с надкостницей и разрыве сосудов во время перемещения головы ребенка по родовому каналу. Кровь в кефалогематоме накапливается постепенно и поэтому опухоль, появившись во время или вскоре после рождения, продолжает увеличиваться в течение первых 2-3 дней жизни ребенка.
Наиболее частым кровоизлиянием в мышцы является кровоизлияние в грудино-ключично-сосцевидную мышцу. Эта травма чаще возникает при ягодичном предлежании или при рождении с помощью щипцов или ручной экстракции плода. Кровь изливается во влагалище мышцы или в саму мышцу. В области поврежденной мышцы прощупывается небольшая, умеренно плотная или тестоватой консистенции опухоль размером от грецкого ореха до сливы, которая часто появляется лишь к концу первой – началу 2-й недели жизни ребенка. В дальнейшем развивается кривошея – голова ребенка наклонена в больную сторону, а подбородок в противоположную. Кровоизлияния в другие мышцы наблюдаются крайне редко.
В дальнейшем развивается кривошея – голова ребенка наклонена в больную сторону, а подбородок в противоположную. Кровоизлияния в другие мышцы наблюдаются крайне редко.
Переломы костей чаще всего возникают при тяжелых родах и акушерских вмешательствах. Одной из наиболее частых травм скелета является перелом ключицы. Он наблюдается у 0,03-0,1% новорожденных, возможен даже при самопроизвольных родах без оказания акушерских пособий. Образуется перелом у крупных плодов, при тазовом предлежании с запрокидыванием ручек. Способствуют перелому бурная или слабая родовая деятельность, запоздалый поворот плечиков, узкий таз у роженицы. Чаще происходит перелом правой ключицы. Обычно это поднадкостничный перелом в средней трети ключицы без смещения. Переломы плечевой и бедренной костей наблюдаются редко, они возникают при низведении ручки при головном или ножки при ягодичном предлежании.
Повреждения нервов могут иметь центральное и периферическое происхождение. Наиболее часто поражаются лицевой нерв и нервы плечевого сплетения. Паралич нервов наблюдается во время затяжных родов в результате длительного давления на нерв при прохождении родовых путей, а также при применении щипцов и при переломах височной кости. Особенно пагубное влияние недостаток кислорода оказывает на клетки головного мозга, они просто-напросто погибают. Поэтому чем дольше ребенок испытывал удушье, тем тяжелее будут последствия. Нервные клетки, образующие ткань, из которой состоит вещество головного мозга, начинают погибать уже через 5-7 минут после прекращения поступления кислорода в кровь. Следствием гибели нервных клеток является интеллектуальная недостаточность разной степени выраженности – от легкой задержки психического развития до тяжелых степеней дебильности.
Наиболее часто поражаются лицевой нерв и нервы плечевого сплетения. Паралич нервов наблюдается во время затяжных родов в результате длительного давления на нерв при прохождении родовых путей, а также при применении щипцов и при переломах височной кости. Особенно пагубное влияние недостаток кислорода оказывает на клетки головного мозга, они просто-напросто погибают. Поэтому чем дольше ребенок испытывал удушье, тем тяжелее будут последствия. Нервные клетки, образующие ткань, из которой состоит вещество головного мозга, начинают погибать уже через 5-7 минут после прекращения поступления кислорода в кровь. Следствием гибели нервных клеток является интеллектуальная недостаточность разной степени выраженности – от легкой задержки психического развития до тяжелых степеней дебильности.
Основное клиническое значение имеют внутричерепные родовые травмы, сопровождающиеся повреждением центральной нервной системы: отёком головного мозга и внутричерепными кровоизлияниями. Они возникают в результате как механического, так и гипоксического повреждения. Различают лёгкую, средней тяжести и тяжёлую степень внутричерепной родовой травмы; последняя приводит к смерти новорождённого в первые часы (дни) после рождения или же к развитию стойких органических изменений центральной и периферической нервной системы (умственная отсталость, параличи, парезы и т. д.). В остром периоде внутричерепной травмы наблюдаются признаки возбуждения центральной нервной системы новорождённого: общее беспокойство, крик, учащённое судорожное дыхание, судороги, наблюдается дрожание конечностей, бессонница и др., сочетающиеся с угнетением рефлексов сосания и глотания. Период возбуждения сменяется состоянием угнетения с общей вялостью, снижением мышечного тонуса, слабым криком, бледностью кожных покровов, ребёнок сонлив, не просыпается для кормления, часто срыгивает. Характерны частые приступы вторичной асфиксии. У детей старшего возраста перенесенная родовая травма чаще всего проявляется:
Различают лёгкую, средней тяжести и тяжёлую степень внутричерепной родовой травмы; последняя приводит к смерти новорождённого в первые часы (дни) после рождения или же к развитию стойких органических изменений центральной и периферической нервной системы (умственная отсталость, параличи, парезы и т. д.). В остром периоде внутричерепной травмы наблюдаются признаки возбуждения центральной нервной системы новорождённого: общее беспокойство, крик, учащённое судорожное дыхание, судороги, наблюдается дрожание конечностей, бессонница и др., сочетающиеся с угнетением рефлексов сосания и глотания. Период возбуждения сменяется состоянием угнетения с общей вялостью, снижением мышечного тонуса, слабым криком, бледностью кожных покровов, ребёнок сонлив, не просыпается для кормления, часто срыгивает. Характерны частые приступы вторичной асфиксии. У детей старшего возраста перенесенная родовая травма чаще всего проявляется:
- головной болью,
- усталостью,
- головокружением,
- сколиозом и нарушениями осанки.

Травмы головы во время родов — PMC
1. Александр Дж.М., Левено К.Дж., Хаут Дж., Лэндон М.Б., Том Э., Спонг С.Ю. и соавт. Травма плода, связанная с кесаревым сечением. Акушерство Гинекол. 2006; 90: 885–890. [PubMed] [Google Scholar]
2. Амар А.П., Ариан Х.Е., Мельцер Х.С., Леви М.Л. Неонатальная подапоневротическая гематома, вызывающая сдавление головного мозга: отчет о двух случаях и обзор литературы. Нейрохирургия. 2003; 4: 1470–1474. [PubMed] [Google Scholar]
3. Ami O, Maran JC, Gabor P, Whitacre EB, Musset D, Dubray C, et al. Трехмерная магнитно-резонансная томография формирования головы плода и изменений формы головного мозга во втором периоде родов. ПЛОС Один. 2003;14:e0215721. [Бесплатная статья PMC] [PubMed] [Google Scholar]
4. Blanc F, Bigorre M, Lamouroux A, Captier G. Ранняя игольная аспирация большой детской цефалогематомы: безопасная процедура, позволяющая избежать эстетических осложнений. Eur J Педиатр. 2020;179:265–269. [PubMed] [Google Scholar]
5. Буле С.Л., Александр Г.Р., Салиху Х.М., Пасс М. Макросомные роды в США: детерминанты, исходы и предполагаемые степени риска. Am J Obstet Gynecol. 2003; 188:1372–1378. [PubMed] [Google Scholar]
Буле С.Л., Александр Г.Р., Салиху Х.М., Пасс М. Макросомные роды в США: детерминанты, исходы и предполагаемые степени риска. Am J Obstet Gynecol. 2003; 188:1372–1378. [PubMed] [Google Scholar]
6. Чедвик Л.М., Пембертон П.Дж., Куринчук Дж.Дж. Неонатальная подапоневротическая гематома: сопутствующие факторы риска, осложнения и исход. J Педиатр Здоровье ребенка. 1996;32:228–232. [PubMed] [Google Scholar]
7. Chang HY, Chiu NC, Huang FY, Kao HA, Hsu CH, Hung HY. Инфицированная кефалогематома новорожденных: опыт медицинского центра Тайваня. Педиатр Междунар. 2005; 47: 274–277. [PubMed] [Google Scholar]
8. Chung HY, Chung JY, Lee DG, Yang JD, Baik BS, Hwang SG, et al. Хирургическое лечение оссифицированной кефалогематомы. J Craniofac Surg. 2004; 15: 774–779. [PubMed] [Google Scholar]
9. Цеплински Дж.А.М., Бутани В.К. Лактационные и неонатальные заболевания, связанные с оперативными вагинальными родами. 1191. Педиатрические исследования. 1996; 39:201. [Google Scholar]
10. Дэвис Д.Дж. Неонатальное подапоневротическое кровотечение: диагностика и лечение. CMAJ. 2001; 164:1452–1453. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Дэвис Д.Дж. Неонатальное подапоневротическое кровотечение: диагностика и лечение. CMAJ. 2001; 164:1452–1453. [Бесплатная статья PMC] [PubMed] [Google Scholar]
11. Demissie K, Rhoads GG, Smulian JC, Balasubramanian BA, Gandhi K, Joseph KS, et al. Оперативные вагинальные роды и неблагоприятные исходы у новорожденных и младенцев: ретроспективный анализ на основе популяции. БМЖ. 2004; 329: 24–29. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12. Dupuis O, Silveira R, Dupont C, Mottolese C, Kahn P, Dittmar A, et al. Сравнение «инструментальных» и «самопроизвольных» акушерских вдавленных переломов черепа в когорте из 68 новорожденных. Am J Obstet Gynecol. 2005;192: 165–170. [PubMed] [Google Scholar]
13. Eseonu CI, Sacino AN, Ahn ES. Раннее оперативное вмешательство по поводу большой цефалогематомы новорожденного. Педиатр Нейрохирург. 2016;51:210–213. [PubMed] [Google Scholar]
14. Фирлик К.С., Адельсон П.Д. Большая хроническая цефалогематома без кальцификации. Педиатр Нейрохирург. 1999; 30:39–42. [PubMed] [Google Scholar]
Педиатр Нейрохирург. 1999; 30:39–42. [PubMed] [Google Scholar]
15. Gupta R, Cabacungan ET. Неонатальная родовая травма: анализ ежегодных тенденций, факторов риска и исходов. J Педиатр. 2021; 238: 174–180. [PubMed] [Академия Google]
16. Hanigan WC, Powell FC, Miller TC, Wright RM. Симптоматическое внутричерепное кровоизлияние у доношенных детей. Чайлдс Нерв Сист. 1995; 11: 698–707. [PubMed] [Google Scholar]
17. Högberg U, Fellman V, Thiblin I, Karlsson R, Wester K. Трудные роды являются основной причиной родовых переломов и несчастных случаев с другими неонатальными переломами. Акта Педиатр. 2020;109:2040–2048. [PubMed] [Google Scholar]
18. Кендалл Н., Волошин Х. Гематома головного мозга, связанная с переломом черепа. J Педиатр. 1952;41:125–132. [PubMed] [Google Scholar]
19. LeBlanc CM, Allen UD, Ventureyra E. Повторное посещение гематомы головного мозга. когда следует делать диагностический отвод? Клин Педиатр (Фила) 1995; 34: 86–89. [PubMed] [Google Scholar]
20. Lee SJ, Kim JK, Kim SJ. Клиника и прогноз подапоневротического кровотечения у новорожденных. Корейский J Педиатр. 2018;61:387–391. [PMC бесплатная статья] [PubMed] [Google Scholar]
Lee SJ, Kim JK, Kim SJ. Клиника и прогноз подапоневротического кровотечения у новорожденных. Корейский J Педиатр. 2018;61:387–391. [PMC бесплатная статья] [PubMed] [Google Scholar]
21. Левин М.Г., Холройд Дж., Вудс Дж.Р., младший, Сиддики Т.А., Скотт М., Миодовник М. Родовая травма: заболеваемость и предрасполагающие факторы. Акушерство Гинекол. 1984;63:792–795. [PubMed] [Google Scholar]
22. Мангуртен Х., Пуппала Б. Родовые травмы. Неонатальная перинатальная медицина Фанарова и Мартина — болезни плода и новорожденного. изд. 8. Филадельфия: Мосби Эльзевир; 2006. стр. 529–559. [Google Scholar]
23. Martin A, Paddock M, Johns CS, Smith J, Raghavan A, Connolly DJA, et al. Отказ от рентгенографии черепа у младенцев с подозрением на нанесенную травму, которым также проводится КТ головы: «легкая задача?» Евро Радиол. 2020;30:1480–1487. [Бесплатная статья PMC] [PubMed] [Google Scholar]
24. Мерхар С.Л., Клайн-Фат Б.М., Натан А.Т., Мелтон К.Р., Бирбрауэр К.С. Выявление и лечение переломов черепа у новорожденных.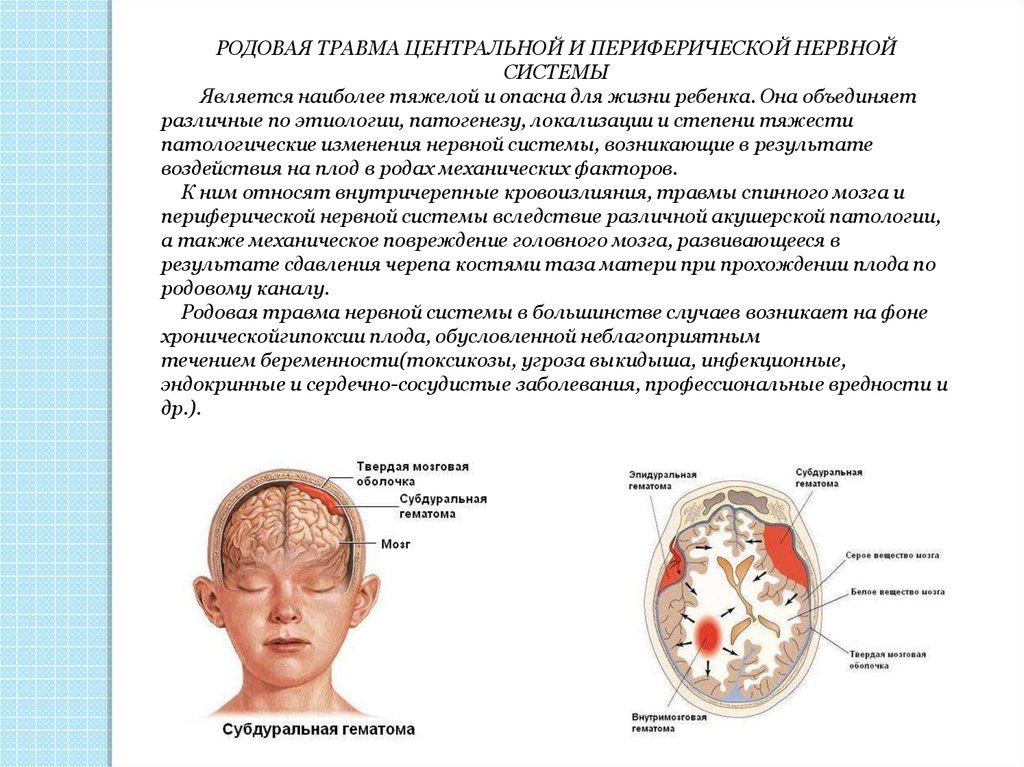 Дж. Перинатол. 2016; 36: 640–642. [PubMed] [Google Scholar]
Дж. Перинатол. 2016; 36: 640–642. [PubMed] [Google Scholar]
25. Nachtergaele P, Van Calenbergh F, Lagae L. Черепно-мозговые родовые травмы у доношенных новорожденных: ретроспективная серия. Чайлдс Нерв Сист. 2017; 33:1927–1935. [PubMed] [Google Scholar]
26. Nakahara K, Shimizu S, Kitahara T, Oka H, Utsuki S, Soma K, et al. Линейные переломы, невидимые при обычной аксиальной компьютерной томографии: ловушка при радиологическом скрининге легкой травмы головы. Neurol Med Chir (Токио) 2011; 51: 272–274. [PubMed] [Академия Google]
27. Orman G, Wagner MW, Seeburg D, Zamora CA, Oshmyansky A, Tekes A, et al. Диагностика переломов черепа у детей: следует ли добавить 3D-КТ в качестве рутинной визуализации? J Нейрохирург Педиатр. 2015; 16: 426–431. [PubMed] [Google Scholar]
28. Plauché WC. Подапоневротическая гематома. осложнение инструментального родоразрешения. ДЖАМА. 1980; 244:1597–1598. [PubMed] [Google Scholar]
29. Quayle KS, Jaffe DM, Kuppermann N, Kaufman BA, Lee BC, Park TS, et al.2009/155/1.jpg) Диагностическое обследование при острой черепно-мозговой травме у детей: когда показаны компьютерная томография головы и рентгенография черепа? Педиатрия. 1997;99:Е11. [PubMed] [Google Scholar]
Диагностическое обследование при острой черепно-мозговой травме у детей: когда показаны компьютерная томография головы и рентгенография черепа? Педиатрия. 1997;99:Е11. [PubMed] [Google Scholar]
30. Рейхард Р. Родовая травма черепа и центральной нервной системы. Мозговой патол. 2008; 18: 565–570. [PMC бесплатная статья] [PubMed] [Google Scholar]
31. Робинсон С. Неонатальная постгеморрагическая гидроцефалия недоношенных: патофизиология и современные концепции лечения. J Нейрохирург Педиатр. 2012; 9: 242–258. [Бесплатная статья PMC] [PubMed] [Google Scholar]
32. Towner D, Castro MA, Eby-Wilkens E, Gilbert WM. Влияние способа родоразрешения у нерожавших женщин на неонатальную внутричерепную травму. N Engl J Med. 1999;341:1709–1714. [PubMed] [Google Scholar]
33. Ulma RM, Sacks G, Rodoni BM, Duncan A, Buchman AT, Buchman BC, et al. Лечение кальцифицированной цефалогематомы у младенцев: 25-летний опыт Мичиганского университета. Plast Reconstr Surg. 2021; 148: 409–417. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
34. Wong CH, Foo CL, Seow WT. Обызвествленная цефалогематома: классификация, показания к операции и техника. J Craniofac Surg. 2006; 17: 970–979. [PubMed] [Google Scholar]
Повреждение головного мозга младенцев | Центр помощи родовым травмам
Мозг — важнейший орган человеческого тела. Электрические импульсы мозга контролируют все, от когнитивных мыслей до движения мышц. Однако мозг также является одним из самых нежных органов тела и особенно уязвим во время родов. Каждый год сотни младенцев в той или иной степени страдают от повреждения головного мозга в результате травмы во время родов. Родовые травмы, связанные с повреждением головного мозга, являются наиболее серьезными и потенциально разрушительными типами родовых травм. На этой странице представлены общие сведения о различных типах и причинах повреждения головного мозга у младенцев.
Гипоксически-ишемическая энцефалопатия («ГИЭ»)
Гипоксически-ишемическая энцефалопатия («ГИЭ») (также называемая перинатальной асфиксией) является одним из наиболее тяжелых и опасных видов родовой травмы.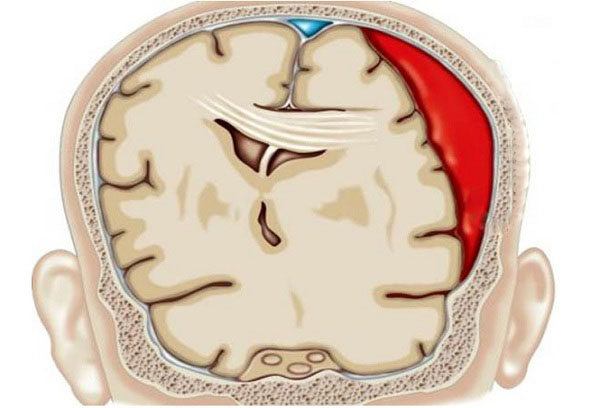 ГИЭ — это повреждение головного мозга, вызванное недостатком крови и кислорода. Все клетки человеческого тела нуждаются в постоянной циркуляции кислорода и крови, чтобы выжить. Когда подача кислорода прерывается, даже на короткое время, клетки начинают распадаться и умирать. Гибель клеток из-за недостатка кислорода называется гипоксией. Мозг особенно уязвим для гипоксии по двум простым причинам. Во-первых, мозгу требуется гораздо больше кислорода и крови, чем любому другому органу тела. Во-вторых, в отличие от клеток в других частях тела, когда клетки мозга разлагаются и умирают, они никогда не могут регенерировать. Это означает, что повреждение головного мозга будет постоянным.
ГИЭ — это повреждение головного мозга, вызванное недостатком крови и кислорода. Все клетки человеческого тела нуждаются в постоянной циркуляции кислорода и крови, чтобы выжить. Когда подача кислорода прерывается, даже на короткое время, клетки начинают распадаться и умирать. Гибель клеток из-за недостатка кислорода называется гипоксией. Мозг особенно уязвим для гипоксии по двум простым причинам. Во-первых, мозгу требуется гораздо больше кислорода и крови, чем любому другому органу тела. Во-вторых, в отличие от клеток в других частях тела, когда клетки мозга разлагаются и умирают, они никогда не могут регенерировать. Это означает, что повреждение головного мозга будет постоянным.
Прерывание или ограничение поступления крови и кислорода в мозг ребенка может быть вызвано рядом осложнений во время родов. ГИЭ встречается только у 2,5 из каждых 1000 живорождений в США, но на ГИЭ приходится 23% всех неонатальных смертей во всем мире. От 40 до 60% детей, страдающих ГИЭ, либо умрут, либо будут иметь серьезную умственную отсталость. Варианты лечения ГИЭ очень ограничены и в основном сосредоточены на предотвращении дальнейшего повреждения.
Варианты лечения ГИЭ очень ограничены и в основном сосредоточены на предотвращении дальнейшего повреждения.
Мозговые кровотечения у младенцев: кровоизлияние и гематома
Кровоизлияния в головной мозг представляют собой еще одну категорию травм головного мозга у детей раннего возраста, которые возникают при повреждении системы циркуляции крови в головном мозге, вызывая кровотечение и скопление крови в головном мозге и вокруг него. Младенческие кровоизлияния в мозг делятся на 2 основные категории: кровоизлияние и гематома.
Кровоизлияние — это медицинский термин, обычно используемый для описания внутреннего кровотечения — крови, вытекающей из кровеносных сосудов. Таким образом, кровоизлияние в мозг младенца — это просто кровоизлияние в мозг ребенка. Гематома представляет собой скопление или скопление крови вне кровеносных сосудов. Существует несколько различных типов гематом кровоизлияния в мозг в зависимости от области, в которой происходит кровотечение или скопление крови:
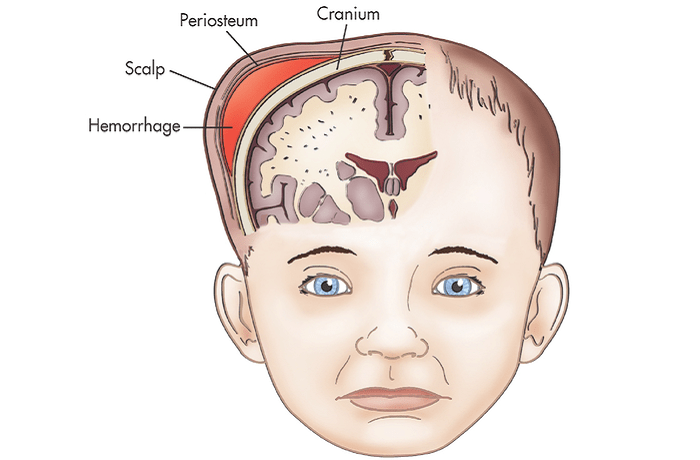
Подапоневротическая гематома
Подапоневротическая гематома представляет собой скопление крови, которое скапливается в области между черепом и кожей головы. Несмотря на редкость, неонатальные подапоневротические гематомы могут быть опасными для жизни. Этот тип гематомы возникает в результате разрыва эмиссарных вен вокруг черепа. Скопление крови в подапоневротическом пространстве может вызвать гиповолемический шок и необратимое повреждение головного мозга. Практически все неонатальные подапоневротические гематомы являются прямым следствием наружной травмы головы, вызванной небрежным использованием вакуум-экстрактора или акушерских щипцов во время тяжелых родов.
Несмотря на редкость, неонатальные подапоневротические гематомы могут быть опасными для жизни. Этот тип гематомы возникает в результате разрыва эмиссарных вен вокруг черепа. Скопление крови в подапоневротическом пространстве может вызвать гиповолемический шок и необратимое повреждение головного мозга. Практически все неонатальные подапоневротические гематомы являются прямым следствием наружной травмы головы, вызванной небрежным использованием вакуум-экстрактора или акушерских щипцов во время тяжелых родов.
Кефалогематома
Кефалогематома представляет собой небольшое скопление крови непосредственно под кожей головы. Это может показаться похожим на подгалеальную гематому, но два состояния значительно различаются. Кефалогематома возникает в другой области или слое головы, особенно в области надкостницы черепа. В отличие от подапоневротической гематомы, кефалогематома не может распространяться и, следовательно, не представляет риска повреждения головного мозга.
Перивентрикулярная лейкомаляция (ПВЛ)
Перивентрикулярная лейкомаляция («ПВЛ») представляет собой специфический тип повреждения головного мозга, возникающий у недоношенных детей и часто вызывающий церебральный паралич и эпилепсию. PVL возникает, когда «белое вещество» вокруг желудочков головного мозга повреждается и распадается. Этот распад ткани белого вещества оставляет полости в мозге, которые заполняются жидкостью. Обычно белое вещество в головном мозге способствует передаче электрических сигналов и защищает мозговую ткань. Эрозия белого вещества в результате ПВЛ является одной из ведущих причин эпилепсии; церебральный паралич; и другие задержки развития.
Считается, что основной причиной перивентрикулярной лейкомаляции является снижение поступления кислорода и крови в развивающийся мозг плода во время беременности. На ранних стадиях беременности желудочки головного мозга ребенка особенно уязвимы к травмам и нарушениям развития.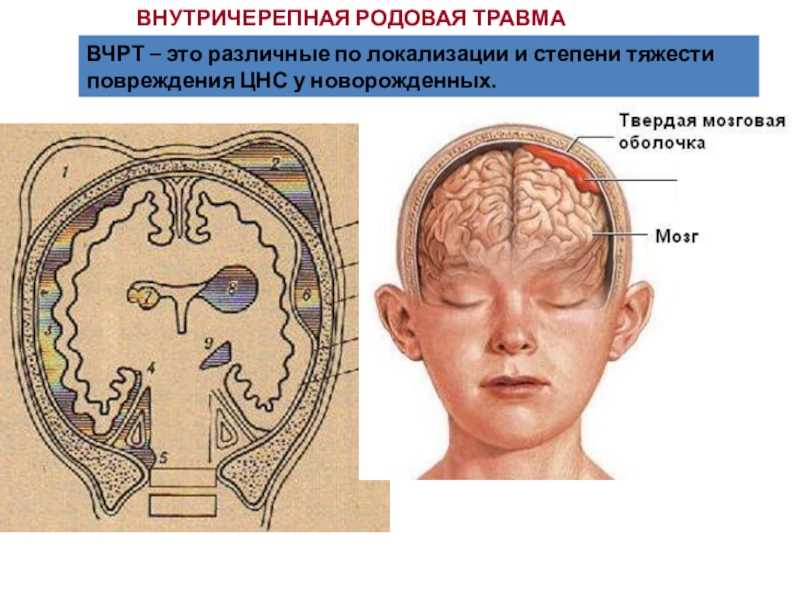 Нарушение нормального снабжения кислородом, кровью и питательными веществами от матери к ребенку может легко привести к травмам головного мозга. Также известно, что PVL вызывается инфекциями плодных оболочек, такими как хориоамнионит и другие типы материнских инфекций, которые нарушают поступление кислорода и крови к ребенку.
Нарушение нормального снабжения кислородом, кровью и питательными веществами от матери к ребенку может легко привести к травмам головного мозга. Также известно, что PVL вызывается инфекциями плодных оболочек, такими как хориоамнионит и другие типы материнских инфекций, которые нарушают поступление кислорода и крови к ребенку.
PVL — это тип повреждения головного мозга плода, который чаще всего вызывает церебральный паралич и связанные с ним неврологические расстройства. PVL CP — это термин, используемый для описания случаев церебрального паралича, вызванного PVL. Даже если PVL не вызывает церебральный паралич, он все же может привести к задержке развития и другим симптомам.
Гидроцефалия
Гидроцефалия — это очень серьезный тип повреждения головного мозга, который возникает, когда спинномозговая жидкость (ликвор) попадает в полости желудочков головного мозга. Гидроцефалия обычно наблюдается у новорожденных в результате внешней травмы головы во время родов. Гидроцефалия также может быть вызвана хромосомными аномалиями, в первую очередь Х-сцепленной гидроцефалией. Х-сцепленная гидроцефалия была впервые описана в 19 г.49 и был предметом ряда статей в медицинских журналах за последние 65 лет.
Гидроцефалия также может быть вызвана хромосомными аномалиями, в первую очередь Х-сцепленной гидроцефалией. Х-сцепленная гидроцефалия была впервые описана в 19 г.49 и был предметом ряда статей в медицинских журналах за последние 65 лет.
Корень слова «гидро» означает «вода», а «цефалия» относится к голове или мозгу, поэтому гидроцефалия буквально означает «вода в мозгу». Конечно, мозг наполняется не «водой», а спинномозговой жидкостью (ЦСЖ). CSF представляет собой жидкость, которая регулярно вырабатывается в желудочках головного мозга. Обычно спинномозговая жидкость высвобождается из желудочков и циркулирует в головной, а затем в спинной мозг, прежде чем всасывается в кровоток. Гидроцефалия возникает, когда нормальный отток спинномозговой жидкости блокируется, что приводит к застою жидкости внутри желудочков. По мере того как спинномозговая жидкость продолжает накапливаться, она, в конце концов, возвращается обратно в полости желудочков и вызывает внутреннее давление.
Гидроцефалия часто возникает в результате внешней травмы черепа ребенка во время родов.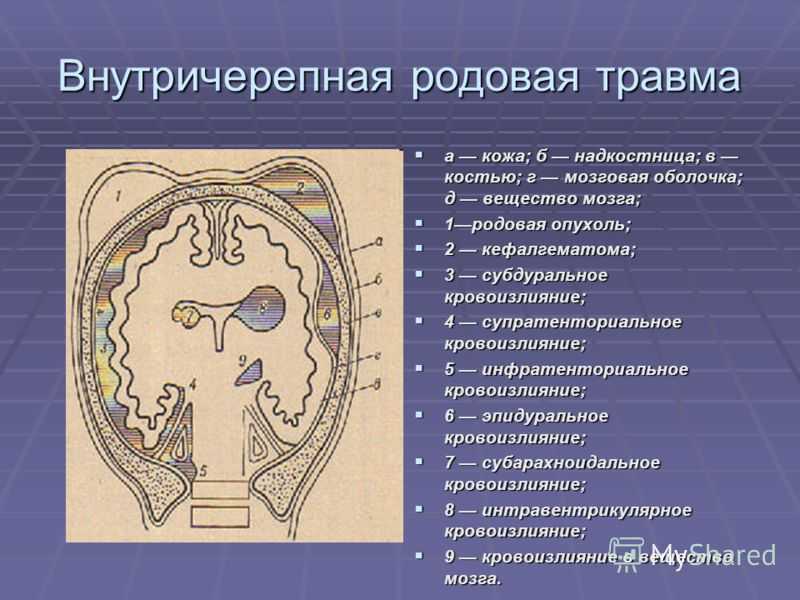 Чрезмерное давление или сила часто применяются к голове ребенка во время родов, повреждая ткани и разрывая кровеносные сосуды в головном мозге. Чрезмерное количество клеток крови и последующее воспаление могут блокировать циркуляцию ЦСЖ и вызвать резервную копию, приводящую к гидроцефалии.
Чрезмерное давление или сила часто применяются к голове ребенка во время родов, повреждая ткани и разрывая кровеносные сосуды в головном мозге. Чрезмерное количество клеток крови и последующее воспаление могут блокировать циркуляцию ЦСЖ и вызвать резервную копию, приводящую к гидроцефалии.
Хотя травматическая гидроцефалия часто возникает на фоне внутричерепного кровоизлияния и чаще является отсроченным осложнением, в медицинской литературе четко описаны случаи травматической гидроцефалии, развивающейся в течение нескольких часов после черепно-мозговой травмы и при отсутствии внутричерепного кровоизлияния.
Caput succedaneum
Caput succedaneum — это заболевание, при котором возникает опухоль вокруг головы и кожи головы новорожденного. Во время вагинальных родов головка ребенка часто подвергается значительному давлению извне. Это давление может возникать из-за естественного сжатия, когда головка проходит через родовые пути, или из-за усилий врачей по оказанию помощи при родах. Например, использование акушерских щипцов или вакуум-экстракторов для проведения ребенка через родовые пути часто может привести к чрезмерному давлению на головку. Чрезмерное внешнее давление может спровоцировать отек головы ребенка, который называется головным мозгом.
Например, использование акушерских щипцов или вакуум-экстракторов для проведения ребенка через родовые пути часто может привести к чрезмерному давлению на головку. Чрезмерное внешнее давление может спровоцировать отек головы ребенка, который называется головным мозгом.
Caput succedaneum не является черепно-мозговой травмой или серьезным заболеванием. Легкие случаи caput succedaneum на самом деле довольно распространены и обычно проходят сами по себе без каких-либо долгосрочных травм или вреда для ребенка. Тем не менее, caput succedaneum увеличивает риск некоторых других заболеваний, таких как детская желтуха. Более того, если отек, связанный с головным мозгом, не проходит сам по себе, это потенциально может привести к более серьезным заболеваниям, вызывающим повреждение головного мозга.
Ядерная желтуха
Ядерная желтуха — это очень серьезный тип повреждения головного мозга младенцев, который потенциально может возникнуть, если детская желтуха не будет должным образом диагностирована и лечится после рождения. Ядерная желтуха — это очень специфический тип повреждения головного мозга, вызванный чрезмерным уровнем билирубина. Билирубин — это вещество, которое естественным образом появляется в организме при распаде гемоглобина. Когда в крови накапливается слишком много билирубина, он может стать токсичным. Желтуха – это состояние здоровья, вызванное чрезмерным уровнем билирубина.
Ядерная желтуха — это очень специфический тип повреждения головного мозга, вызванный чрезмерным уровнем билирубина. Билирубин — это вещество, которое естественным образом появляется в организме при распаде гемоглобина. Когда в крови накапливается слишком много билирубина, он может стать токсичным. Желтуха – это состояние здоровья, вызванное чрезмерным уровнем билирубина.
Когда дети рождаются впервые, их печень не полностью развита, что делает их особенно уязвимыми для желтухи. Детская желтуха встречается очень часто. Приблизительно 60-80% всех новорожденных имеют ту или иную степень желтухи. Наиболее заметным симптомом желтухи является желтоватый оттенок белых участков глаз. В большинстве случаев детская желтуха проходит довольно быстро, так как печень ребенка начинает наверстывать упущенное. В более серьезных случаях детской желтухи может потребоваться фототерапия, чтобы стимулировать метаболический процесс билирубина. В самых крайних случаях могут потребоваться другие методы лечения, такие как переливание крови.
Надлежащее наблюдение и лечение детской желтухи очень важны. Если более серьезные случаи желтухи не выявить и не лечить надлежащим образом, высокий уровень билирубина вызовет ядерную желтуху. Реальная опасность детской желтухи заключается в том, что она настолько распространена, что врачи иногда не воспринимают ее всерьез, пока не становится слишком поздно. Детская желтуха (даже в тяжелых случаях) поддается эффективному лечению. Однако, если ядерная желтуха возникает из-за невылеченной желтухи, повреждение головного мозга невозможно обратить вспять.
Причины травм головного мозга у младенцев
Повреждение головного мозга у младенцев может произойти во время беременности, родов и вскоре после рождения. Травма головного мозга может быть результатом внешней травмы головы или нарушения притока кислорода и крови к мозгу ребенка. Ниже приводится обзор основных причин травм головного мозга у младенцев во время беременности и родов.
Недостаточность кислорода
Недостаток кислорода в мозге ребенка является основной причиной травм головного мозга младенцев во время беременности или родов. Человеческий мозг нуждается в постоянном снабжении кислородом и питательными веществами, чтобы выжить. Обычно это обеспечивается оксигенацией крови, которая непрерывно циркулирует в головной мозг. Когда что-то нарушает циркуляцию кислорода и крови в мозгу, клетки мозга начинают распадаться и умирать за очень короткое время. Кислородное голодание мозга бывает двух видов: гипоксия и аноксия. Гипоксия возникает, когда количество кислорода опасно уменьшается, тогда как аноксия предполагает полную нехватку кислорода. Гипоксия и аноксия могут быть результатом ряда различных осложнений, в том числе:
- Проблемы с пуповиной: если пуповина перекручивается, сжимается или иным образом повреждается во время родов, это может уменьшить или даже перекрыть приток обогащенной кислородом крови к ребенку.

- Отслойка плаценты : отслойка плаценты — это пренатальное событие, при котором плацента преждевременно отделяется от матки. Когда это происходит, снабжение ребенка кислородом и кровью может быть серьезно нарушено, что требует экстренного кесарева сечения.
- Материнское здоровье : определенные состояния здоровья матери, такие как низкое кровяное давление и серьезное респираторное заболевание, могут потенциально ограничивать поступление кислорода от матери к ребенку.
- Травма при родах : длительное и затрудненное прохождение через родовые пути во время вагинальных родов иногда может привести к нарушению снабжения ребенка кислородом.
Материнские инфекции
Материнские инфекции являются частым осложнением во время беременности. При неправильной диагностике и лечении материнские инфекции могут привести к повреждению головного мозга ребенка. Повреждение головного мозга от материнской инфекции обычно происходит во время родов или на поздних сроках беременности. Общие типы материнских инфекций, которые потенциально могут привести к повреждению головного мозга младенцев, включают:
Повреждение головного мозга от материнской инфекции обычно происходит во время родов или на поздних сроках беременности. Общие типы материнских инфекций, которые потенциально могут привести к повреждению головного мозга младенцев, включают:
- Хориоамнионит : Хориоамнионит (также известный как внутриамниотическая инфекция) представляет собой тип бактериальной инфекции, которая может возникать в амниотической жидкости и/или оболочках плода. Хориоамнионит часто начинается с невылеченной вагинальной инфекции. Бактерии мигрируют вверх и в конечном итоге становятся внутриамниотической инфекцией. Преждевременный разрыв мембраны также может привести к хориоамниониту.
- Токсоплазмоз : Токсоплазмозные инфекции вызываются Toxoplasma gondii – очень распространенным паразитом, обитающим в сыром мясе и почве. У большинства людей есть токсоплазма гондии в организме, но их иммунная система эффективно блокирует ее распространение. Однако иммунная система беременных женщин менее эффективно блокирует этого паразита и поэтому более восприимчива к токсоплазмозной инфекции.
 Инфекция токсоплазмоза может передаваться ребенку. Глазной токсоплазмоз может привести к повреждению глаза, что может привести к ухудшению зрения или даже к слепоте. Наиболее распространенными симптомами глазного токсоплазмоза являются мушки и нечеткость зрения.
Инфекция токсоплазмоза может передаваться ребенку. Глазной токсоплазмоз может привести к повреждению глаза, что может привести к ухудшению зрения или даже к слепоте. Наиболее распространенными симптомами глазного токсоплазмоза являются мушки и нечеткость зрения.
Дополнительные ресурсы о повреждениях головного мозга у младенцев
Гарсия-Аликс, А., и Арнаес, Дж. (2022). Значение биомаркеров повреждения головного мозга в спинномозговой жидкости у новорожденных с гипоксически-ишемическим поражением головного мозга. Биомаркеры в медицине, 16 (2), 117-125.
В этом исследовании изучалась способность нейробиохимических маркеров количественно определять тяжесть повреждения головного мозга и дальнейший риск неврологической инвалидности у младенцев. Исследователи пришли к выводу, что по этой теме необходимо провести дополнительные исследования.
Хармони Т. и др. (2022). Раннее выявление и лечение дефицита внимания у недоношенных и доношенных детей с факторами риска поражения головного мозга. Международный журнал психофизиологии, 172, 17-23.
Международный журнал психофизиологии, 172, 17-23.
В этом исследовании изучалось, позволит ли использование Шкалы селективного внимания младенцев (ISSA) и программ ранней стимуляции внимания (EASP) выявить и вылечить когнитивный дефицит как у недоношенных, так и у доношенных детей. Исследователи обнаружили, что ISSA помогает оценить слуховое и зрительное внимание младенцев, в то время как шесть месяцев EASP дали положительные результаты для детей, страдающих дефицитом внимания.
Энгерт В. и др. (2021). Тяжелое повреждение головного мозга у недоношенного ребенка средней тяжести как осложнение пост-COVID-19 ответа во время беременности. Неонатология, 118 (4), 505-508.
В этом тематическом исследовании рассматривался младенец, у которого было повреждение головного мозга после того, как его мать перенесла COVID-19 во время беременности. Исследователи обнаружили, что COVID-19 во время беременности может вызвать повреждение головного мозга плода. Они пришли к выводу, что медицинские работники должны проводить скрининг антител к COVID-19 при наличии необычных неонатальных проявлений.
Пассера С. и др. (2021). Терапевтический потенциал стволовых клеток при повреждении головного мозга у недоношенных детей: можем ли мы перейти от гетерогенности доклинических и клинических исследований к признанным терапевтическим средствам? Биохимическая фармакология , 186.
В этой статье были рассмотрены доклинические и клинические исследования, в которых проверялась способность стволовых клеток лечить внутриутробные повреждения головного мозга. Исследователи сообщили об отсутствии испытаний стволовых клеток, посвященных лечению травм головного мозга у младенцев. Они также сообщают, что исследования включали различные факторы, которые затрудняли достижение консенсуса. Тем не менее, исследователи пришли к выводу, что стволовые клетки могут уменьшить перинатальные повреждения головного мозга и что тестирование стандартизированных продуктов стволовых клеток улучшит разработку клинических испытаний.
Йейтс Н. и др. (2021). Предотвращение повреждения головного мозга у недоношенных детей — текущие споры и потенциальные методы лечения. International Journal of Molecular Sciences, 22 (4), 1671.
International Journal of Molecular Sciences, 22 (4), 1671.
В этой статье рассматриваются текущие разработки и проблемы в области предотвращения повреждения головного мозга у недоношенных детей.
Депино А.М. (2006). Материнская инфекция и мозг потомства. Journal of Neuroscience, 26 (30), 7777-7778.
В этом исследовании изучалось, как материнские инфекции могут повлиять на мозг младенца.
McLeod, R., et al. (2006). Результат лечения врожденного токсоплазмоза, 1981–2004 гг.: Национальное совместное исследование врожденного токсоплазмоза в Чикаго. Clin Infect Dis, 42 (10), 1383-1395.
Исследователи обнаружили, что более 70 процентов пациентов с врожденным токсоплазмозом, принимавших пириметамин и сульфадиазин, имели нормальные неврологические, когнитивные и слуховые результаты.
Генри, Дж. Д., и Кроуфорд, младший (2004). Метааналитический обзор беглости речи у пациентов с черепно-мозговой травмой.




 Инфекция токсоплазмоза может передаваться ребенку. Глазной токсоплазмоз может привести к повреждению глаза, что может привести к ухудшению зрения или даже к слепоте. Наиболее распространенными симптомами глазного токсоплазмоза являются мушки и нечеткость зрения.
Инфекция токсоплазмоза может передаваться ребенку. Глазной токсоплазмоз может привести к повреждению глаза, что может привести к ухудшению зрения или даже к слепоте. Наиболее распространенными симптомами глазного токсоплазмоза являются мушки и нечеткость зрения.