Замершая беременность первый триместр: Замершая беременность — Планирование и ведение беременности в гинекологии поликлиники Литфонда после замершей беременности
Прерывание замершей беременности — Медицинский центр «На Сенной» в СПб, доступная цена
Причины остановки развития плодаОдна из частых причин замершей беременности – резус-конфликт матери и плода. Особенно риск остановки развития плода увеличивается, если у женщины уже было несколько абортов. С каждой беременностью количество антител в крови увеличивается, что значительно снижает шансы выносить и родить здорового ребенка.
Также остановка в развитии плода происходит по следующим причинам:
- Отказ от здорового образа жизни, злоупотребление во время беременности алкоголем и курением.
- Серьезные гормональные сбои, препятствующие нормальному течению беременности.
- Инфекционные заболевания, хронические патологии в стадии обострения – пороки сердца, гипертоническая болезнь, сахарный диабет, заболевания почек.
- Заболевания половой сферы – герпес, хламидиоз, токсоплазмоз.
- Частые аборты – искусственное прерывание беременности негативно влияет на гормональный фон женщины.
 Ситуация усугубляется, если проводилось хирургическое выскабливание, при котором большой риск инфицирования и травматизации матки.
Ситуация усугубляется, если проводилось хирургическое выскабливание, при котором большой риск инфицирования и травматизации матки.
Тактика ведения
Такой диагноз как замершая беременность ставится на основе медицинских исследований. Если у врача во время осмотра возникают подозрения, что размеры матки не соответствуют предполагаемому сроку беременности, женщине дополнительно назначают УЗИ.
Несмотря на то, что замершая беременность всегда заканчивается выкидышем, не стоит ждать естественного отторжения плода. Когда окончательный диагноз поставлен, женщине назначается прерывание по медицинским показаниям. Врач выбирает наиболее безопасный для пациентки метод, учитывая ее анамнез, наличие предыдущих родов и срок беременности.
Методы прерывания замершей беременности
Прерывание замершей беременности проводится двумя методами – медикаментозным и вакуумным. Хирургическое выскабливание назначается лишь в случае, когда использовать более безопасные способы невозможно.
Самый безопасный способ прерывания замершей беременности – прием медицинских препаратов, провоцирующих выкидыш. Процедура малотравматичная, не вызывает побочных явлений и психологического дискомфорта. Медикаментозное прерывание позволяет полностью сохранить репродуктивное здоровье пациентки, что важно для женщин, которые планируют в будущем рождение детей. Первый прием препаратов осуществляется под наблюдением врача. Через несколько суток женщина принимает вторую дозу. Начинается сокращение матки и естественное отторжение погибшего плода вместе с кровянистыми выделениями.
При наличии противопоказаний для медикаментозного прерывания женщине назначают вакуум-аспирацию. Погибший плод извлекается из полости матки под высоким давлением.
Независимо от выбранного способа прерывания беременности, женщина должна сдать анализ крови на свертываемость, чтобы определить риск возникновения кровотечений.
Исследование материала после прерывания
Чтобы подтвердить или исключить отклонения в хромосомном материале плода, которые могли вызвать его остановку в развитии, извлеченный плод направляется на цитогенетическое или молекулярно-цитогенетическое исследование.
В качестве материала для исследования используется образец любой ткани, принадлежащей плоду.
Рекомендации после удаления
Для скорейшего восстановления организма после замершей беременности женщине необходимо придерживаться следующих рекомендаций:
- Воздержаться от половых контактов в течение нескольких недель.
- Избегать физических нагрузок и занятий спортом – есть риск возникновения кровотечений.
- Ограничить термическое воздействие на организм – отказаться от посещения бани и сауны, приема горячих ванн. При выполнении гигиенических процедур стоит отдавать предпочтение теплому душу.
- Тщательно придерживаться правил личной гигиены, не носить синтетическое белье.
- Не использовать вагинальные свечи и смазки.
- Для впитывания кровянистых выделений использовать гигиенические прокладки, а не тампоны.
Через несколько недель после прерывания замершей беременности женщине необходимо посетить контрольное обследование.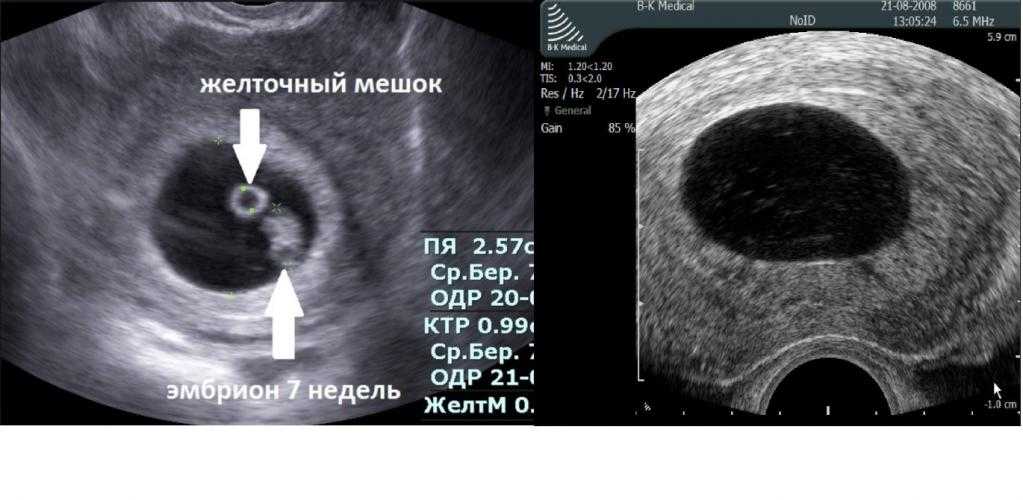
В случае, если после прерывания беременности у женщины начинается кровотечение, сильные боли в нижней части живота, высокая температура тела, необходимо срочно обращаться за медицинской помощью. В норме кровянистые мажущие выделения проходят в среднем через 14-20 недель.
Следующую беременность после замершей рекомендуется планировать не ранее, чем через 6-12 месяцев. Чтобы снизить все риски в будущем, необходимо пройти полное обследование, уделять достаточно внимания своему здоровью и питанию. При выполнении всех рекомендаций врача прогноз благоприятный. Большинство женщин, которые перенесли замершую беременность, рожают здорового ребенка. Чтобы скорее восстановить гормональный фон, женщине может быть показан прием оральных контрацептивов.
Акции дня
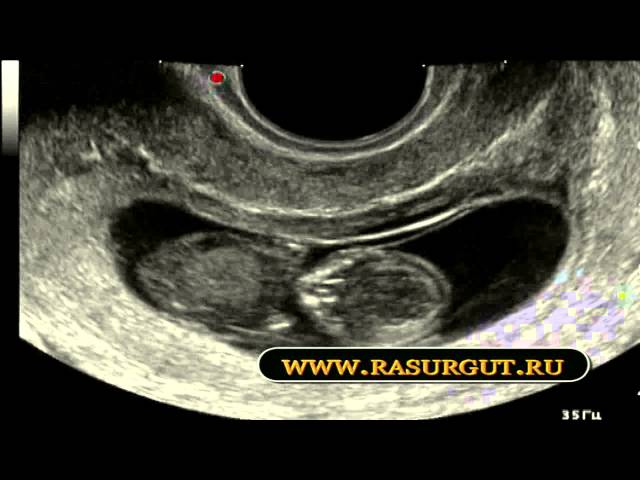
Определение замершей беременности по УЗИ
Главная
Вики
УЗИ
Замершая беременность на результатах УЗИ
- Гибель эмбриона (плода) – зародившийся эмбрион, начавший своё развитие, по различным причинам его прекращает, то есть гибнет.

- Анэмбриония – в матке есть закрепившееся плодное яйцо, но в нём нет эмбриона (изначально он не зародился). Также под данный термин подходит замирание роста эмбриона в плодном яйце через максимум 5 недель после его зарождения.
Возможна ли ошибка УЗИ?
Услышав диагноз «замершая беременность», женщина может подумать, что это ошибка УЗИ. Действительно, такое может случиться. Правильность диагноза всегда зависит и от функциональных возможностей УЗ-аппарата, и от квалификации врача-диагноста. Чаще всего в таких случаях женщины проходят повторное УЗИ у другого специалиста, чтобы убедиться в печальном диагнозе.
Причины замирания плода
После определения замершей беременности по УЗИ требуется разобраться в причинах её возникновения. Выделяют несколько факторов, способствующих замиранию развития плода:
- Изначальное зарождение эмбриона с генетическими либо хромосомными аномалиями.
- Нарушение функции репродуктивной системы женщины.

- Патология эндометрия (слизистого слоя в полости матки).
Замирание беременности возможно и в случаях, когда беременная женщина ранее делала аборт (тем более несколько абортов) либо у неё случались выкидыши. Также возраст будущей мамы (после 35 лет) может негативно повлиять на развитие плода.
Существует и ряд факторов риска замирания развития плода:
- Курение матери, наличие у неё алко/наркозависимости.
- Хронические заболевания внутренних органов у беременной женщины (почек, печени и т. д.).
- Сахарный диабет (некомпенсированного типа).
- Дефицит веса матери.
- Постоянные стрессы.
Какие признаки замершей беременности?
Замершая беременность даёт о себе знать. Беременным женщинам нужно прислушиваться к своему организму и при первых признаках замирания плода обращаться к лечащему врачу.
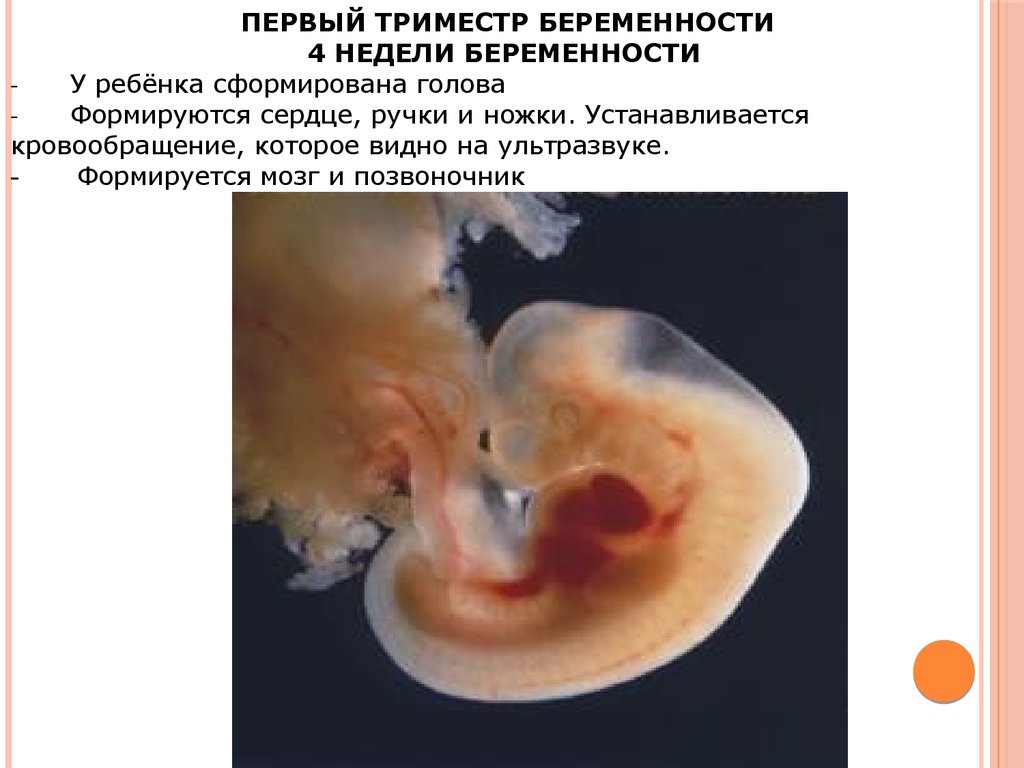
Первый триместр
К признакам замирания беременности на ранних сроках относят:
- Отсутствие признаков начавшегося токсикоза (прекращается тошнота, рвота и т.
 д.).
д.). - Появление постоянного ощущения слабости, усталости.
- Головокружение.
- Лихорадку.
- Уменьшение размеров молочных желёз.
Если женщина вовремя не поняла, что её беременность перестала развиваться, отложила надолго визит к своему врачу, то через некоторое время после гибели плода она почувствует боли в нижней части живота. Также может появиться кровотечение.
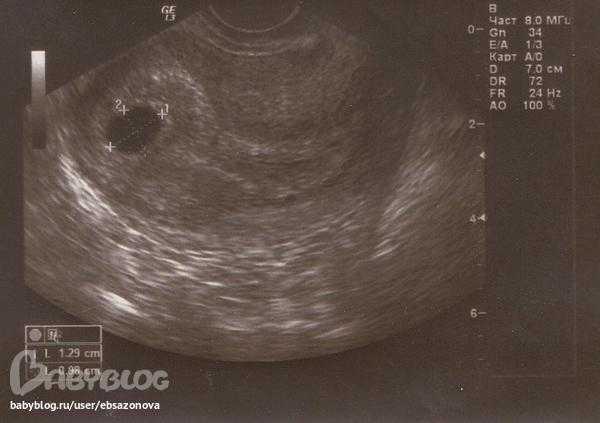
Существуют определённые правила, как определить по УЗИ замершую беременность. Если на ранних сроках проводить плановое ультразвуковое обследование, при замирании беременности оно не визуализирует плод. Также о гибели плода будут свидетельствовать малые объёмы матки, не соответствующие предполагаемому сроку гестации. Плодное яйцо может иметь деформацию, его контуры будут нечетко визуализироваться, структура будет неоднородной.
Второй триместр
На более поздних сроках, в частности во втором триместре, беременная женщина уже может чувствовать шевеления своего будущего ребёнка. Соответственно, первым признаком его внутриутробной гибели станет отсутствие привычных ранее движений плода. Также женщину станут беспокоить боли в области матки и обильные кровотечения.
Соответственно, первым признаком его внутриутробной гибели станет отсутствие привычных ранее движений плода. Также женщину станут беспокоить боли в области матки и обильные кровотечения.
Чтобы поставить точный диагноз замершая беременность, УЗИ сделать необходимо, так как перечисленные выше признаки сопровождают и много других патологических процессов при вынашивании плода.
Последствия замершей беременности
Если выявилась замершая беременность (ошибка УЗИ не подтвердилась), то её последствия, а также последствия чистки полости матки могут быть следующими:
- Повреждения эндометрия.
- Эрозия шейки матки.
- Инфицирование шейки матки.
- Образование полипов в цервикальном канале либо в полости матки.
Подобные состояния могут затруднить или сделать невозможной следующую беременность (то есть спровоцировать бесплодие). Чтобы этого не произошло, необходимо обращаться к квалифицированным специалистам в области гинекологии.
Когда можно снова забеременеть?
Чтобы понять, почему беременность перестала развиваться, женщине после того, как её матку очистят от погибшего эмбриона, нужно пройти ряд обследований. В перечень таких исследований входит анализ крови и мочи, УЗИ, анализ на гормоны. Лечащий врач может дать и другие назначения.
После того как причина выявлена, необходимо потратить определённое время на её устранение (если это возможно). Также время требуется на восстановление психо-эмоционального состояния женщины, так как замершая беременность – это потрясение, которое часто перетекает в депрессию.
Средним сроком, по прошествии которого можно снова пробовать забеременеть, считается 6 месяцев. Но не стоит воспринимать данную рекомендацию буквально и, выждав полгода, начинать активно планировать новую беременность.
Запишитесь на диагностику или консультацию уже сегодня!
Записаться можно по телефону: +7 (812) 901-03-03
Или оставьте заявку
ФИО
Номер телефона
Нажимая кнопку «Записаться на прием», я принимаю условия Политики обработки и обеспечения безопасности ПДн и даю согласие на обработку моих ПДн.
Наши медицинские центры
Запись на прием
Фамилия пациента*
Некорректное имя
Имя*
Отчество
Контактный телефон*
E-mail*
Нажимая кнопку «Записаться на прием», я принимаю условия Политики обработки и обеспечения безопасности ПДн и даю согласие на обработку моих ПДн.
Запись и оплата повторного онлайн приёма
Фамилия пациента*
Некорректное имя
Имя*
Отчество*
Контактный телефон*
E-mail*
Нажимая кнопку «Отправить заявку», я принимаю условия Политики обработки и обеспечения безопасности ПДн и даю согласие на обработку моих ПДн.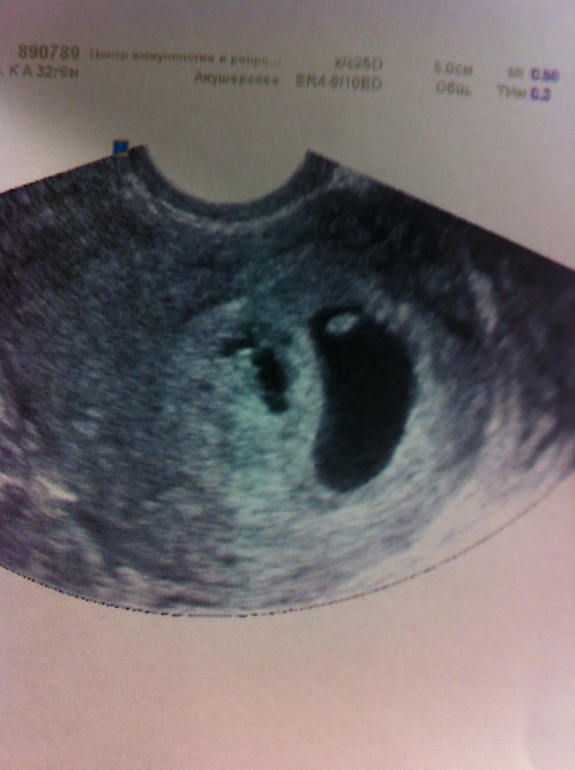
О файлах cookie на этом веб-сайте
Мы используем cookie-файлы, IP-адреса и данные об устройствах для аналитики, чтобы Ваше посещение сайта было удобным и персонализированным. Вы можете отключить cookie-файлы в настройках вашего браузера. Продолжая пользоваться нашим сайтом, Вы даете согласие на обработку перечисленных данных и принимаете условия Политики обработки и обеспечения безопасности ПДн.
Прерывание замершей беременности в СПб в Клинике «Нарвская»
Основные причины замершей беременности:
- Хромосомные и генетические аномалии плода.
- Нарушение свертываемости крови – антифосфолипидный синдром, наследственные тромбофилии.
- Аномалии половых органов – истмико-цервикальная недостаточность, спайки, врожденные аномалии матки.
- Неполноценность эндометрия, который не может обеспечить нормальные процессы развития беременности.
- Инфекционные заболевания – герпес, краснуха, цитомегаловирус, токсоплазмоз.
 На ранних сроках, когда у плода формируются важные системы и органы, опасность представляет даже обычная простуда.
На ранних сроках, когда у плода формируются важные системы и органы, опасность представляет даже обычная простуда. - Снижение защитных свойств организма беременной женщины в результате серьезных патологий.
- Гормональные нарушения – нормальный баланс гормонов в организме играет важную роль для нормального течения беременности. Избыток или недостаток тех или иных гормонов может стать причиной невынашивания беременности.
- Индивидуальные особенности организма – в медицинской практике нередко встречаются случаи, когда беременность замирает из-за банальной смены климата. Если одни женщины легко переносят все происходящие с ними изменения, то для других это настоящий стресс с негативными последствиями.
Также замершая беременность может произойти, если женщина злоупотребляет вредными привычками и не выполняет назначения врача. Негативным фактором для беременности может стать и нерациональное питание. Особенно внимательными к своему здоровью должны быть беременные с хроническими заболеваниями и женщины, у которых в анамнезе есть аборты, выкидыши и замершие беременности.
Показания к прерыванию беременности
Замершая беременность определяется на УЗИ. Немедленно обратиться к врачу необходимо в случае, если появились кровянистые выделения, исчезли признаки токсикоза, грудь перестала набухать. Начиная со второго триместра, замершую беременность можно определить по отсутствию шевелений.
Независимо от срока, при выявлении замершей беременности нужно сделать срочную чистку матки от плодного яйца. Выполнить процедуру необходимо как можно раньше, чтобы не допустить интоксикации организма.
Методы прерывания беременности
Самые безопасные способы прерывания замершей беременности – медикаментозный метод и вакуум-аспирация. Хирургическое выскабливание, которое является травматичной процедурой для женской половой системы, врачи рекомендуют только в крайних случаях, при наличии весомых противопоказаний к малоинвазивным методам.
Медикаментозное прерывание
Медикаментозное прерывание – самый безопасный способ извлечения погибшего плода из полости матки. В этом случае исключены травмы женских половых органов, которые часто становятся причиной вторичного бесплодия.
В этом случае исключены травмы женских половых органов, которые часто становятся причиной вторичного бесплодия.
При медикаментозном прерывании женщина принимает препараты, вызывающие сокращение матки. Погибший эмбрион выходит наружу вместе с кровянистыми сгустками. Перед процедурой нужно обязательно сдать кровь на резус-фактор и мазок из влагалища на исследование микрофлоры. В случае, если у женщины диагностируется бактериальная инфекция, перед операцией необходимо пройти лечение.
Преимущества медикаментозного прерывания беременности:
- Малоинвазивность – не происходит абсолютно никакого воздействия на полость матки.
- Доступность – процедура не требует больших финансовых вложений.
- Надежность – в комплекте с препаратами отечественного и французского производства идет гарантийный талон. В случае если медикаментозный аборт окажется не эффективным, женщина может рассчитывать на бесплатную вакуумную аспирацию под наркозом.
- Высокая эффективность – если использовано качественное лекарственное средство, гарантия положительного результата при медикаментозном прерывании – 93-95 %.

Медикаментозное прерывание беременности рекомендуется делать на сроке не более 6-7 недель. С определенной периодичностью необходимо выпить лекарственные препараты с абортивными свойствами. Плодное яйцо выходит из матки естественным путем, как при выкидыше. Вместе с кровянистыми выделениями у женщины могут появиться боли в животе, слабость и головокружение. В течение нескольких дней лучше побыть дома, исключить стрессы и физические нагрузки.
Результат во многом зависит от качества и состава препаратов, используемых для медикаментозного аборта. Наименее эффективными являются таблетки китайского производства, которые гарантируют положительный результат лишь в 75 % случаев. У остальных 25 % женщин в полости остаются части плодного яйца или сгустки крови, для удаления которых потребуется проведение вакуумной аспирации или хирургического выскабливания.
Препараты для медикаментозного аборта содержат ударную дозу гормонов, поэтому для полного восстановления женщине потребуется 3-6 месяцев. Особенно уязвима к изменениям, произошедшим в организме, гормональная система женщин, перенесших первую беременность. Для более быстрой реабилитации рекомендуется в течение трех месяцев принимать противозачаточные таблетки, которые врач подбирает индивидуально для каждой пациентки.
Особенно уязвима к изменениям, произошедшим в организме, гормональная система женщин, перенесших первую беременность. Для более быстрой реабилитации рекомендуется в течение трех месяцев принимать противозачаточные таблетки, которые врач подбирает индивидуально для каждой пациентки.
Вакуум-аспирация
Если по каким-либо причинам нельзя сделать медикаментозный аборт, женщине назначается вакуумная аспирация. Это щадящий метод, при котором матка не травмируется хирургическими инструментами. Во время процедуры во влагалище помещается специальная трубка, врач включает аппарат и начинается извлечение плодного яйца под высоким давлением. Процедура занимает несколько минут. Некоторое время женщина находится под наблюдением врача, после чего может покинуть клинику и отправиться домой.
Преимущества вакуумной аспирации:
- Отсутствие риска инфицирования – при хирургическом выскабливании есть риск вместе с недостаточно простерилизованными инструментами занести в матку инфекцию.

- Благоприятные прогнозы для будущей беременности – после качественного вакуумного аборта женщины не испытывают проблем с зачатием.
- – если процедура выполнена на ранних сроках, когда в организме еще не произошли серьезные гормональные изменения, менструальный цикл нормализуется в течение 1-2 месяцев. При использовании медикаментозного прерывания беременности для восстановления гормонального фона может потребоваться значительно больше времени.
После вакуумной аспирации пациентку могут беспокоить незначительные кровянистые выделения. Если их станет слишком много, внизу живота появятся сильные боли, сопровождающиеся головокружением и тошнотой, нужно немедленно обращаться за медицинской помощью.
При сроке беременности более 12 недель вакуумная аспирация уже не делается. Причина в том, что плодное яйцо сильнее крепится к матке и при воздействии вакуума есть риск повредить ее стенки. Поэтому при замершей беременности на поздних сроках извлечь погибшее плодное яйцо можно только с помощью оперативного вмешательства.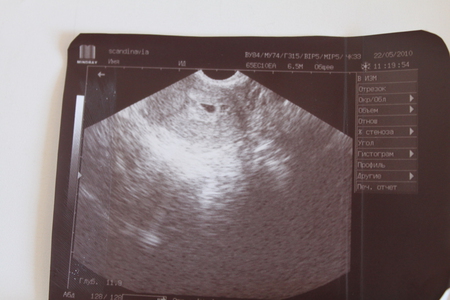
Сроки прерывания замершей беременности
Прерывание замершей беременности проводится до 12 недели беременности. На более поздних сроках делают только хирургическое выскабливание. Развитие плода может прекратиться в любом триместре беременности.
Прерывание замершей беременности проводится на любом сроке, сразу после того, как было установлено, что эмбрион прекратил свое развитие.
Перед планированием следующей беременности нужно обязательно установить причины, которые способствовали нарушению в развитии плода. Это позволит при необходимости пройти лечение и избежать подобных проблем в будущем. Женщине рекомендуется сделать иммунограмму, сдать анализы на ТОRCH-инфекции и коагулограмму крови. Чтобы исключить врожденные патологии у будущего ребенка, обеим супругам рекомендуется пройти генетическое обследование.
Акции клиники «Нарвская»
Ранняя потеря беременности — familydoctor.org
Что такое ранняя потеря беременности?
Потеря беременности на раннем сроке называется выкидышем.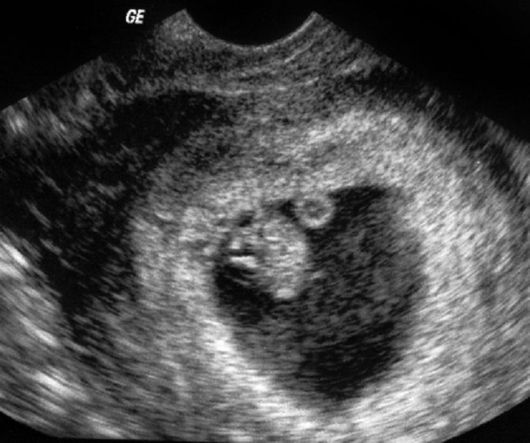 Это представляет собой любую беременность, которая заканчивается сама по себе в первые 20 недель беременности. По оценкам экспертов, от 10% до 20% известных беременностей заканчиваются выкидышем. Существует несколько классификаций выкидыша:
Это представляет собой любую беременность, которая заканчивается сама по себе в первые 20 недель беременности. По оценкам экспертов, от 10% до 20% известных беременностей заканчиваются выкидышем. Существует несколько классификаций выкидыша:
- Полный — , когда эмбрион и окружающие ткани опорожняются из матки. Обычно это сопровождается спазмами и кровотечением. Они быстро проходят, обычно в течение от нескольких дней до недели.
- Неполное или неизбежное — , когда шейка матки открывается и часть ткани выталкивается (высвобождается). Эмбрион или ткань могут не полностью покинуть матку. Это может вызвать постоянную боль и кровотечение.
- Пропущенный — , когда эмбрион погиб, но остается в матке. Вы можете не знать, что это произошло. Его часто обнаруживают, когда симптомы беременности прекращаются или на УЗИ не видно сердцебиения.
- Под угрозой — , когда вы испытываете небольшое кровотечение и спазмы, но шейка матки остается закрытой.
 Выкидыш может быть, а может и не быть.
Выкидыш может быть, а может и не быть. - Рекуррентный — , если у вас было 3 или более выкидыша в первом триместре.
Другие проблемы также могут привести к преждевременной потере беременности:
- Химическая беременность – Это очень ранний выкидыш. Обычно это происходит в первые несколько недель после зачатия. Хромосомные аномалии препятствуют нормальному развитию эмбриона. Ткань выходит из матки примерно в то же время, когда у вас обычно менструация. Многие женщины даже не знают, что они беременны, когда у них случается выкидыш в результате биохимической беременности.
- Пораженная яйцеклетка – Это также называется эмбриональной беременностью. Это происходит, когда оплодотворенная яйцеклетка имплантируется в стенку матки, но плод так и не развивается.
- Внематочная беременность – Это когда оплодотворенная яйцеклетка имплантируется не в матку, а в другое место.
 Часто он имплантируется в маточную трубу. Это может вызвать серьезные проблемы у матери. Лечение — обычно хирургическое — необходимо сразу же для удаления ткани. Это никогда не жизнеспособная беременность.
Часто он имплантируется в маточную трубу. Это может вызвать серьезные проблемы у матери. Лечение — обычно хирургическое — необходимо сразу же для удаления ткани. Это никогда не жизнеспособная беременность. - Молярная беременность – Это редкая проблема, которая начинается с генетической ошибки во время оплодотворения. Это вызывает рост аномальной ткани вместо эмбриона. Это нежизнеспособная беременность. Но это по-прежнему вызывает обычные симптомы беременности. К ним относятся задержка менструации, положительный тест на беременность и тошнота.
Симптомы потери беременности на ранних сроках
Наиболее распространенными симптомами выкидыша являются кровотечение и спазмы. Но они не обязательно означают, что у вас выкидыш. До одной трети беременностей начинаются с кровотечения на ранних сроках. Около половины из них заканчиваются нормальной беременностью. Если у вас есть кровотечение или спазмы в первом триместре, позвоните своему врачу.
Существуют и другие распространенные признаки, указывающие на то, что у вас может быть выкидыш. Если вы испытываете какой-либо из этих симптомов, немедленно позвоните своему врачу:
- Боль в спине от легкой до сильной (сильнее, чем менструальные спазмы)
- Потеря веса
- Бело-розовые слизистые выделения из влагалища
- Схватки (болезненные, случающиеся каждые 5-20 минут)
- Ткань, похожая на сгусток, выходящий из влагалища
- Внезапное уменьшение признаков беременности
Что вызывает преждевременную потерю беременности?
В некоторых случаях причина потери беременности неизвестна. Часто это случайная проблема с хромосомами, возникающая при зачатии. Вы можете бояться, что вы сделали что-то, что вызвало выкидыш. Но такие вещи, как работа, физические упражнения, секс или утренняя тошнота, не вызывают выкидыша. Любое падение или удар редко бывает причиной. Исследования воздействия алкоголя, табака и кофеина неясны. Таким образом, вы ничего не могли сделать, чтобы предотвратить это. Это не результат того, что вы сделали или не сделали. Вы никогда не должны винить себя за выкидыш.
Таким образом, вы ничего не могли сделать, чтобы предотвратить это. Это не результат того, что вы сделали или не сделали. Вы никогда не должны винить себя за выкидыш.
Как диагностируется ранняя потеря беременности?
Ваш врач начнет с того, что задаст вам вопросы о ваших симптомах и о том, когда они появились. Они проведут медицинский осмотр. Врач может сделать УЗИ. Это может показать, растет ли эмбрион, и проверить сердцебиение. Они также могут заказать анализы крови. Они могут измерять уровень гормонов беременности. Это может дать вашему врачу представление о том, теряете ли вы беременность.
Можно ли предотвратить преждевременную потерю беременности или избежать ее?
Не существует убедительных исследований, подтверждающих, что вы можете что-то сделать для предотвращения выкидыша. Вы не были причиной этого, поэтому вы не могли предотвратить это.
Факторы риска
Беременные пациентки, перенесшие выкидыш, подвергаются большему риску повторного выкидыша. Ваш риск также увеличивается, когда вы становитесь старше. Вы подвергаетесь наибольшему риску, когда вам 35 лет или больше. Некоторые медицинские условия также увеличивают риск. К ним относятся:
Ваш риск также увеличивается, когда вы становитесь старше. Вы подвергаетесь наибольшему риску, когда вам 35 лет или больше. Некоторые медицинские условия также увеличивают риск. К ним относятся:
- Диабет.
- Заболевания щитовидной железы.
- Синдром поликистозных яичников.
- Проблемы с иммунной системой.
Даже если у вас есть одно из этих состояний, вы ничего не можете сделать, чтобы избежать выкидыша. Многие пациенты, которые беременны и имеют эти состояния здоровья, имеют здоровую беременность.
Лечение невынашивания беременности на ранних сроках
Существует два основных вида лечения невынашивания беременности: безоперационное и хирургическое.
Без хирургического вмешательства
Во многих случаях ваше тело выходит из организма естественным путем. Это может занять от нескольких дней до нескольких недель. Лечение не требуется. Если это занимает много времени, ваш врач может дать вам лекарство, которое поможет продвинуть ткани.
Процесс прохождения ткани может сопровождаться сильным кровотечением, схваткообразной болью, диареей и тошнотой. Ваш врач может дать вам обезболивающее, чтобы облегчить ваши симптомы. Если вы находитесь в вашем первом триместре, ткань будет маленькой. Это будет похоже на кровяной сгусток. Это не будет похоже на ребенка.
Ваш врач может сделать УЗИ или анализы крови после того, как вы перенесете выкидыш. Это подтвердит, что выкидыш завершен и ткани не осталось.
Хирургическое лечение
Хирургическое лечение обычно проводится в случае осложнений выкидыша.
Возможные осложнения:
- Инфекция
- Сильное кровотечение
- Любое состояние, при котором ткань беременности остается внутри матки
Обычные хирургические методы лечения включают:
- Вакуумную аспирацию. При этой процедуре в матку вводится тонкая трубка. Он соединен с отсасывающим устройством. Беременная ткань отсасывается из вашего тела.
 Процедура проводится под местной анестезией. Ваш врач может сделать это в своем кабинете.
Процедура проводится под местной анестезией. Ваш врач может сделать это в своем кабинете. - Расширение и кюретаж (D&C) . Эта процедура открывает шейку матки и использует инструмент для удаления ткани беременной. Обычно это делается под регионарной или общей анестезией. Ваш врач проведет ее в больнице или хирургическом центре.
После лечения ваш врач может порекомендовать вам ничего не вводить во влагалище в течение нескольких недель. Это включает в себя использование тампонов и секс. Это помогает предотвратить заражение. Признаки инфекции включают:
- Сильное кровотечение
- Лихорадка
- Озноб
- Сильная боль
Немедленно позвоните своему врачу, если у вас есть какие-либо из этих симптомов.
Жизнь с потерей беременности на раннем сроке
Каждый переживает потерю по-своему. Некоторым беременным женщинам может быть трудно справиться с чувствами, которые могут сопровождать выкидыш. Если вы очень расстроены или чувствуете, что вам нужна помощь, есть доступные ресурсы. Поговорите со своим врачом. Возможно, они смогут направить вас в местную группу поддержки. Вы также можете получить доступ к национальным ресурсам, например ПОДЕЛИТЬСЯ: Помощь в связи с беременностью и потерей младенцев . В нем перечислены местные группы поддержки и предлагаются онлайн-ресурсы, которые могут вам помочь.
Если вы очень расстроены или чувствуете, что вам нужна помощь, есть доступные ресурсы. Поговорите со своим врачом. Возможно, они смогут направить вас в местную группу поддержки. Вы также можете получить доступ к национальным ресурсам, например ПОДЕЛИТЬСЯ: Помощь в связи с беременностью и потерей младенцев . В нем перечислены местные группы поддержки и предлагаются онлайн-ресурсы, которые могут вам помочь.
Вопросы к врачу
- У меня симптомы выкидыша. Каковы шансы, что у меня будет выкидыш?
- Как я узнаю, что послужило причиной потери беременности на раннем сроке?
- Есть ли преимущество в естественном прохождении ткани по сравнению с D&C?
- Повлияет ли выкидыш на мою способность снова забеременеть?
- Как долго я должен ждать после ранней потери беременности, чтобы снова попытаться забеременеть?
Ресурсы
Национальные институты здоровья, MedlinePlus: Выкидыши
Национальный институт здоровья ребенка и развития человека: Потеря беременности
SHARE: Поддержка при беременности и потере младенцев
Safed Benly Moves In Internacional Pregnty Management of First Trimester Pregnancy Management of First Trimester Pregnancy офис
Rev Obstet Gynecol. 2011 г.; 4(1): 5–14.
2011 г.; 4(1): 5–14.
, MD, 1 , RN, 2 и , MD 2
Информация об авторе Информация об авторских правах и лицензии Отказ от ответственности операционная. Новые варианты в амбулаторных условиях предоставляют женщинам альтернативы, которые могут быть менее дорогими и выполняться в более частных условиях. В этом обзоре обсуждаются доступные подходы к выжидательной, медикаментозной и хирургической тактике ведения невынашивания беременности в первом триместре, а также сравнительная эффективность каждого метода.
Ключевые слова: Выкидыш, дилатация и выскабливание, прерывание беременности, офисные процедуры
Самопроизвольное прерывание беременности происходит в 25-50% случаев до 14 недель беременности. Описание потерь в первом триместре может быть несколько запутанным из-за нестандартной терминологии. От термина пораженная яйцеклетка в значительной степени отказались, хотя продолжаются дебаты по поводу таких терминов, как анэмбриональная беременность и замершая беременность , которые все еще широко используются. Яуниакс и коллеги 1 попытались упростить описание потерь в первом триместре, охарактеризовав потерю беременности в соответствии со стадией процесса, в которой находилась пациентка на момент обращения к практикующему врачу. В упрощенных рекомендациях используются термины полная, неполная и отсроченная потеря беременности (). Полная потеря беременности характеризуется полным пассажем внутриматочной ткани. Шейка матки закрыта, а толщина оставшегося эндометрия обычно не превышает 15 мм по данным УЗИ. Неполная потеря беременности характеризуется частичным выходом продуктов зачатия с клиническими или ультразвуковыми признаками сохранения ткани беременности. Термин отсроченная потеря беременности включает те неудачные беременности, которые ранее назывались замершей беременностью, гнилью яйцеклетки или анэмбриональным 9.0209 1 и отличается от неполной потери беременности тем, что предшествует отхождению тканей и возникновению значительного вагинального кровотечения.
Яуниакс и коллеги 1 попытались упростить описание потерь в первом триместре, охарактеризовав потерю беременности в соответствии со стадией процесса, в которой находилась пациентка на момент обращения к практикующему врачу. В упрощенных рекомендациях используются термины полная, неполная и отсроченная потеря беременности (). Полная потеря беременности характеризуется полным пассажем внутриматочной ткани. Шейка матки закрыта, а толщина оставшегося эндометрия обычно не превышает 15 мм по данным УЗИ. Неполная потеря беременности характеризуется частичным выходом продуктов зачатия с клиническими или ультразвуковыми признаками сохранения ткани беременности. Термин отсроченная потеря беременности включает те неудачные беременности, которые ранее назывались замершей беременностью, гнилью яйцеклетки или анэмбриональным 9.0209 1 и отличается от неполной потери беременности тем, что предшествует отхождению тканей и возникновению значительного вагинального кровотечения.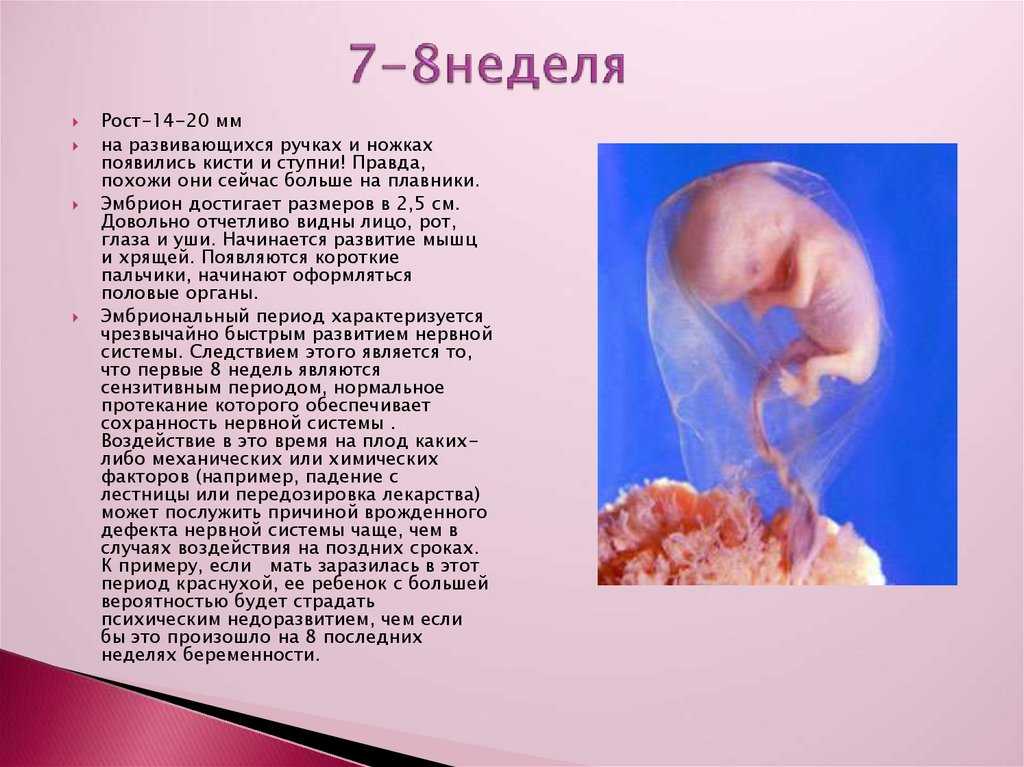
Table 1
Classification of First Trimester Pregnancy Loss
| Diagnosis | Characteristic |
| Complete pregnancy loss | Complete passage of products of conception |
| Cervix closed | |
| Endometrial thickness typically < 15 mm | |
| Incomplete pregnancy loss | Partial passage of products of conception |
| Cervix open or closed | |
| Any endometrial thickness | |
| Tissue distorting central endometrial echo is неоднородны и могут содержать плодное яйцо | |
| Поздняя потеря беременности | Отсутствие пассажа тканей |
| (включает то, что ранее называлось поврежденной яйцеклеткой, анэмбриональная беременность, замершая беременность) | Закрытие шейки матки |
| Гестационный мешок > 20 мм без признаков плодного полюса или желточного мешка | |
| Без изменений гестации размер в течение 7 дней | |
| Полюс плода > 6 мм без определяемой сердечной активности плода | |
| Полюс плода < 6 мм без изменений в течение 7 дней |
Открыть в отдельном окне
Взято из Jauniaux E et al.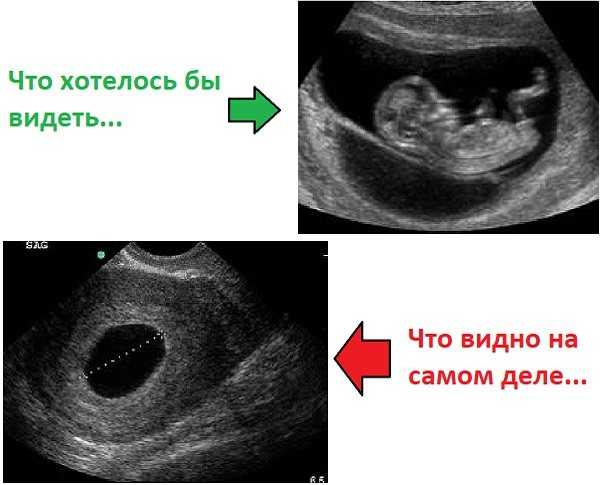 1
1
Хотя этиология невынашивания беременности в первом триместре является многофакторной и часто остается неизвестной, некоторые факторы риска увеличивают вероятность невынашивания беременности. Arck и коллеги 2 включили 1098 женщин со сроком беременности от 4 до 12 недель и определили факторы риска последующей потери беременности. Риск невынашивания беременности был достоверно выше у женщин старшего материнского возраста (> 35 лет), женщин с низким индексом массы тела (ИМТ; < 20 кг/м 9 ).0209 2 ) независимо от возраста, а также у женщин с повышенным уровнем кортизола (признак повышенного стресса) и низким уровнем прогестерона (< 12 нг/мл) до 7 недель беременности. 2 Другие сопутствующие факторы риска включают курение, прием нестероидных противовоспалительных препаратов (НПВП), плохой гликемический контроль, ожирение, дисфункцию щитовидной железы, острые инфекции ( Listeria , токсоплазмоз, парвовирус B19, краснуху, герпес) и состояния гиперкоагуляции.
Ни один из параметров не является высокочувствительным для прогнозирования надвигающейся потери, хотя некоторые клинические и ультразвуковые данные позволяют предположить, что беременность не будет жизнеспособной. Наиболее обнадеживающим маркером здоровой беременности является наличие сердечной деятельности, которая должна проявляться после 5 недель беременности или после того, как длина эмбриона достигнет 2 мм. При наличии сердечной деятельности риск спонтанной потери снижается до 3-6%. 3 До обнаружения сердцебиения такие признаки, как размер плодного яйца меньше, чем ожидалось для даты, или аномальный вид желточного мешка, который является большим, неправильным, свободно плавающим или кальцифицированным, могут указывать на последующую потерю беременности, и должны сопровождаться повторить ультразвуковое исследование. 4 Хотя они имеют плохую воспроизводимость, аномалии, такие как повышенная эхогенность плаценты, увеличение толщины трофобласта или внутриматочная гематома (субхориальное кровоизлияние), были выдвинуты в качестве потенциальных маркеров последующей потери беременности. 1
1
Несмотря на то, что аномалии плаценты трудно выявить с помощью УЗИ в первом триместре беременности, субхорионическое кровоизлияние может привести к клинической картине вагинального кровотечения. Вагинальное кровотечение в любое время и в любом количестве на ранних сроках беременности обычно вызывает большую тревогу у пациенток, но время кровотечения имеет наиболее важное прогностическое значение. Если кровотечение происходит до 6-й недели беременности, увеличение числа неблагоприятных исходов беременности, по-видимому, не происходит. 1 Кровотечение после 7 недель беременности, даже при наличии сердечной деятельности, указывает на риск потери беременности или более поздних осложнений беременности, приближающийся к 10%. 3 Чаще всего субхориальные кровоизлияния не выявляются клинически. Однако было высказано предположение, что использование ультразвуковой допплерографии для оценки плацентарного кровотока может служить возможным инструментом скрининга жизнеспособности беременности.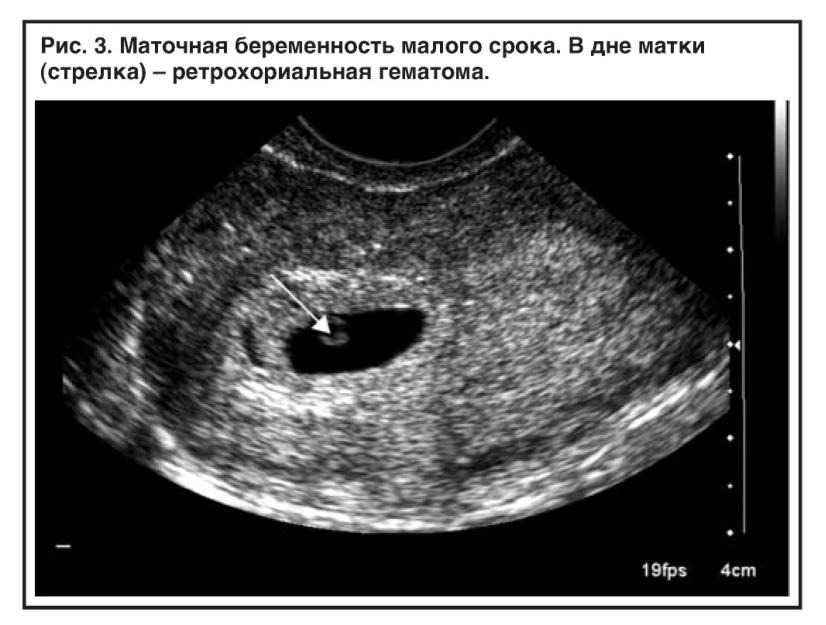 Удивительно, но материнская кровь не циркулирует в плаценте примерно до 9 недель беременности. До этого времени трофобластические клетки служат для «закупорки» материнских спиральных артерий, предотвращая приток к этим артериям и в межворсинчатое пространство до тех пор, пока ворсинки не созреют и не начнут прорастать в миометрий 1 (). Крайне важно иметь минимальное воздействие высокого уровня кислорода в материнской крови в течение первого триместра беременности человека. И плод, и ворсинки плаценты чрезвычайно чувствительны к окислительному стрессу, и преждевременное воздействие может привести к невынашиванию беременности. Преждевременный межворсинчатый кровоток был отмечен в гистопатологических исследованиях тканей плода и плаценты после невынашивания беременности. Тем не менее измерение кровотока в межворсинчатом пространстве с помощью ультразвуковой допплерографии не может достоверно предсказать, будет ли прогрессировать беременность. 5 Хотя поток доплера может быть недостаточно чувствительным для оценки исхода беременности, он показал себя многообещающим в прогнозировании успеха выжидательной тактики при неполной потере беременности.
Удивительно, но материнская кровь не циркулирует в плаценте примерно до 9 недель беременности. До этого времени трофобластические клетки служат для «закупорки» материнских спиральных артерий, предотвращая приток к этим артериям и в межворсинчатое пространство до тех пор, пока ворсинки не созреют и не начнут прорастать в миометрий 1 (). Крайне важно иметь минимальное воздействие высокого уровня кислорода в материнской крови в течение первого триместра беременности человека. И плод, и ворсинки плаценты чрезвычайно чувствительны к окислительному стрессу, и преждевременное воздействие может привести к невынашиванию беременности. Преждевременный межворсинчатый кровоток был отмечен в гистопатологических исследованиях тканей плода и плаценты после невынашивания беременности. Тем не менее измерение кровотока в межворсинчатом пространстве с помощью ультразвуковой допплерографии не может достоверно предсказать, будет ли прогрессировать беременность. 5 Хотя поток доплера может быть недостаточно чувствительным для оценки исхода беременности, он показал себя многообещающим в прогнозировании успеха выжидательной тактики при неполной потере беременности. Обнаружение кровотока в межворсинчатом пространстве с помощью цветной допплерографии при оценке угрожающей потери беременности в первом триместре увеличивает в четыре раза вероятность последующей полной потери беременности при выжидательной тактике. 1
Обнаружение кровотока в межворсинчатом пространстве с помощью цветной допплерографии при оценке угрожающей потери беременности в первом триместре увеличивает в четыре раза вероятность последующей полной потери беременности при выжидательной тактике. 1
Открыть в отдельном окне
Развитие плаценты при нормальной беременности на ранних сроках и при невынашивании беременности на ранних сроках. В норме: материнские спиральные артерии закупорены клетками трофобласта примерно до 9 лет.недель гестации при нормальных ранних сроках беременности. Это подавляет приток материнской крови в межворсинчатое пространство и любой связанный с ним окислительный стресс. Скорее, межворсинчатое пространство заполнено транссудатом сыворотки и питательными веществами для поддержки развивающегося плода. Ранняя потеря: Плохая плацентация, связанная с ранней потерей беременности, характеризуется ограниченным образованием трофобластной пробки в материнских спиральных артериях и свободным потоком материнской крови в межворсинчатое пространство. Это допускает окислительное повреждение чрезвычайно уязвимых плацентарных ворсинок.
Это допускает окислительное повреждение чрезвычайно уязвимых плацентарных ворсинок.
После диагностирования самопроизвольного прерывания беременности существует три формы ведения: выжидательная, медикаментозная или хирургическая. Оптимальный способ ведения определяется гестационным возрастом, отсроченной или неполной потерей беременности, гемодинамической стабильностью матери, наличием инфекции и, что наиболее важно, предпочтениями пациентки.
Выжидательная тактика
Выжидательная тактика часто является начальным методом лечения пациенток со спонтанной потерей беременности. Однако женщинам, выбравшим этот вариант, следует сообщить, что полное изгнание может занять до 1 месяца. К 7-му дню после постановки диагноза примерно 50% женщин обращаются за хирургическим вмешательством; 70% делают это к 14 дню. 6 Эмоциональные последствия затягивания процесса прерывания беременности могут быть значительными. Часто оперативное вмешательство является более привлекательной альтернативой.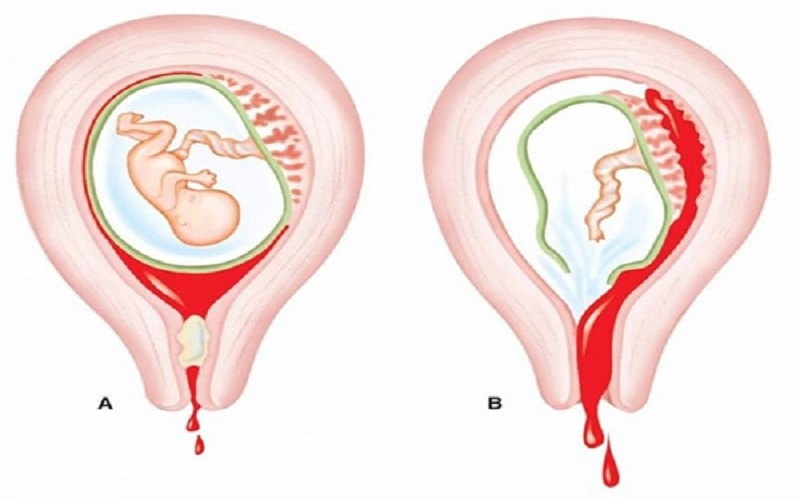 Вероятность спонтанного изгнания быстро снижается после 1 недели выжидательной тактики. Таким образом, может быть разумно предложить 1 неделю без вмешательства пациенту с ранней спонтанной потерей до изучения альтернативных вариантов лечения. При выжидательной тактике также необходимо учитывать стадию потери беременности. Женщины с неполной потерей беременности лучше реагируют на выжидательную тактику, чем женщины с отсроченной потерей беременности (85% против 33% с завершением беременности). 6
Вероятность спонтанного изгнания быстро снижается после 1 недели выжидательной тактики. Таким образом, может быть разумно предложить 1 неделю без вмешательства пациенту с ранней спонтанной потерей до изучения альтернативных вариантов лечения. При выжидательной тактике также необходимо учитывать стадию потери беременности. Женщины с неполной потерей беременности лучше реагируют на выжидательную тактику, чем женщины с отсроченной потерей беременности (85% против 33% с завершением беременности). 6
Медикаментозное лечение
Медикаментозное лечение может быть отличной альтернативой для женщин с задержкой беременности и тех, кто хочет минимального вмешательства. Медикаментозное лечение обычно начинается с мизопростола, аналога простагландина Е1, хотя стандартная доза и способ введения этого препарата окончательно не установлены. Мизопростол успешно завершает изгнание плода примерно у 66-99% женщин с неполной или отсроченной потерей беременности в первом триместре. Некоторые схемы медикаментозного лечения потери беременности на ранних сроках включают мифепристон (антагонист прогестероновых рецепторов) в сочетании с мизопростолом. Виникофф и коллеги 7 обнаружили, что прием мифепристона в дозе 200 мг за 24–36 часов до однократной дозы мизопростола в дозе 800 мкг приводил к общему показателю успешной экспульсии от 91 до 96 % при приеме до 9 недель беременности. 7 Ведутся споры о полезности ингибирования прогестерона при замершей беременности. Недостаток прогестерона был постулирован как возможная причина потерь в первом триместре; поэтому использование дальнейшего подавления прогестерона мифепристоном имеет сомнительную пользу. 8 , 9 Однако при использовании мифепристона для планового прерывания беременности частота экспульсий увеличивается. 7
Некоторые схемы медикаментозного лечения потери беременности на ранних сроках включают мифепристон (антагонист прогестероновых рецепторов) в сочетании с мизопростолом. Виникофф и коллеги 7 обнаружили, что прием мифепристона в дозе 200 мг за 24–36 часов до однократной дозы мизопростола в дозе 800 мкг приводил к общему показателю успешной экспульсии от 91 до 96 % при приеме до 9 недель беременности. 7 Ведутся споры о полезности ингибирования прогестерона при замершей беременности. Недостаток прогестерона был постулирован как возможная причина потерь в первом триместре; поэтому использование дальнейшего подавления прогестерона мифепристоном имеет сомнительную пользу. 8 , 9 Однако при использовании мифепристона для планового прерывания беременности частота экспульсий увеличивается. 7
Американский колледж акушерства и гинекологии (ACOG) одобряет протокол медицинского ведения женщин с неполным прерыванием беременности и размером матки менее 12 недель, в котором используется мизопростол, 600 мкг перорально или 400 мкг сублингвально. 10 При прерывании беременности на поздних сроках доза мизопростола может быть увеличена до 800 мкг вагинально или 600 мкг сублингвально. Дозы можно повторять каждые 3 часа до трех полных доз. 10 Также изучались альтернативные схемы лечения. В целом, мизопростол в дозе 800 мкг вызывает самую высокую скорость экспульсии, с небольшим дополнительным эффектом, отмеченным после третьей дозы. 11 У женщин со сроком беременности от 7 до 17 недель вагинальное введение 800 мкг мизопростола приводило к успеху в 80% случаев при измерении по полному изгнанию в течение 3 дней после лечения. 12 Эффективность одинакова при всех способах введения, хотя побочные эффекты со стороны желудочно-кишечного тракта (ЖКТ) (тошнота, диарея) чаще встречаются при пероральном или сублингвальном введении мизопростола. 13 При многократных режимах введение каждые 3-4 часа приводит к более выраженным побочным эффектам со стороны ЖКТ, а интервал между введениями 6-12 часов часто более переносим для большинства пациентов.
10 При прерывании беременности на поздних сроках доза мизопростола может быть увеличена до 800 мкг вагинально или 600 мкг сублингвально. Дозы можно повторять каждые 3 часа до трех полных доз. 10 Также изучались альтернативные схемы лечения. В целом, мизопростол в дозе 800 мкг вызывает самую высокую скорость экспульсии, с небольшим дополнительным эффектом, отмеченным после третьей дозы. 11 У женщин со сроком беременности от 7 до 17 недель вагинальное введение 800 мкг мизопростола приводило к успеху в 80% случаев при измерении по полному изгнанию в течение 3 дней после лечения. 12 Эффективность одинакова при всех способах введения, хотя побочные эффекты со стороны желудочно-кишечного тракта (ЖКТ) (тошнота, диарея) чаще встречаются при пероральном или сублингвальном введении мизопростола. 13 При многократных режимах введение каждые 3-4 часа приводит к более выраженным побочным эффектам со стороны ЖКТ, а интервал между введениями 6-12 часов часто более переносим для большинства пациентов. Оптимальный график дозирования должен определяться путем введения. Вагинальное введение мизопростола имеет самый длительный период полувыведения, при этом метаболиты в сыворотке сохраняются более 6 часов по сравнению с примерно 2 часами после перорального или подъязычного введения. 14 Пиковая абсорбция сыворотки оптимизируется при подъязычном введении, что позволяет избежать метаболизма при первом прохождении через печень, который происходит после перорального введения, и различной абсорбции через вагинальный эпителий из-за присутствия цервикальной слизи или крови в половых путях. 14 В конечном счете, оптимальный путь введения должен определяться предпочтениями пациента, поскольку эффективность каждого подхода одинакова. 15
Оптимальный график дозирования должен определяться путем введения. Вагинальное введение мизопростола имеет самый длительный период полувыведения, при этом метаболиты в сыворотке сохраняются более 6 часов по сравнению с примерно 2 часами после перорального или подъязычного введения. 14 Пиковая абсорбция сыворотки оптимизируется при подъязычном введении, что позволяет избежать метаболизма при первом прохождении через печень, который происходит после перорального введения, и различной абсорбции через вагинальный эпителий из-за присутствия цервикальной слизи или крови в половых путях. 14 В конечном счете, оптимальный путь введения должен определяться предпочтениями пациента, поскольку эффективность каждого подхода одинакова. 15
При консультировании женщин по поводу ожиданий от приема мизопростола важно обсудить распространенные побочные эффекты. Желудочно-кишечный дистресс является наиболее частым побочным эффектом, но пациенты также часто отмечают лихорадку или озноб. Характер кровотечения при прохождении тканей обычно описывается как более обильный, чем обычные менструальные выделения пациентки, и длится примерно 3 или 4 дня. Затем следует переход к вагинальным кровянистым выделениям, которые могут длиться неделю и дольше. Медицинские работники, рассматривающие возможность амбулаторного лечения мизопростолом, часто беспокоятся о возможности острой кровопотери, приводящей к гемодинамической нестабильности и возвращению в отделение неотложной помощи. Хотя это обоснованное беспокойство, которое усиливается с гестационным возрастом, исследователи сообщают о большем снижении гемоглобина среди пациентов, получавших кюретаж, по сравнению с теми, кто лечился мизопростолом. 16
Характер кровотечения при прохождении тканей обычно описывается как более обильный, чем обычные менструальные выделения пациентки, и длится примерно 3 или 4 дня. Затем следует переход к вагинальным кровянистым выделениям, которые могут длиться неделю и дольше. Медицинские работники, рассматривающие возможность амбулаторного лечения мизопростолом, часто беспокоятся о возможности острой кровопотери, приводящей к гемодинамической нестабильности и возвращению в отделение неотложной помощи. Хотя это обоснованное беспокойство, которое усиливается с гестационным возрастом, исследователи сообщают о большем снижении гемоглобина среди пациентов, получавших кюретаж, по сравнению с теми, кто лечился мизопростолом. 16
Хирургическое лечение
Хирургическое лечение самопроизвольного прерывания беременности в первом триместре может включать выскабливание, электрическую вакуумную аспирацию (EVA), ручную вакуумную аспирацию (MVA) или комбинацию вакуумной аспирации и острого выскабливания. EVA — обычная процедура. Он выполняется в операционной с помощью электрического отсоса и жесткой кюретки и обычно включает общую, внутривенную или спинномозговую анестезию. Его эффективность и осложнения были тщательно изучены. МВА выполняется с помощью гибкой кюретки, прикрепленной к шприцу объемом 60 мл, который может создавать отрицательное давление, равное давлению ЭВА. 17 Устройства MVA рекомендуются для использования при сроке беременности менее 12 недель.
EVA — обычная процедура. Он выполняется в операционной с помощью электрического отсоса и жесткой кюретки и обычно включает общую, внутривенную или спинномозговую анестезию. Его эффективность и осложнения были тщательно изучены. МВА выполняется с помощью гибкой кюретки, прикрепленной к шприцу объемом 60 мл, который может создавать отрицательное давление, равное давлению ЭВА. 17 Устройства MVA рекомендуются для использования при сроке беременности менее 12 недель.
Вещества для созревания шейки матки способствуют комфорту пациента и облегчают процедуры опорожнения матки. Доступные средства для созревания шейки матки включают мизопростол, мифепристон и осмотические расширители. Недавний мета-анализ сравнил эффективность каждого подхода и пришел к выводу, что ламинария, вагинальный или подъязычный мифепристон (200 мг) и мизопростол (400 мкг) одинаково эффективны в снижении сложности ручной дилатации. 18 При введении не менее чем за 2–3 часа до процедуры мизопростол дает лучшие результаты с меньшим количеством побочных эффектов при вагинальном или сублингвальном введении, а не пероральном. Однако по сравнению с мифепристоном в дозе 200 мг, введенным за 24 часа до процедуры эвакуации, применение мизопростола любым путем было менее эффективным. 18
Однако по сравнению с мифепристоном в дозе 200 мг, введенным за 24 часа до процедуры эвакуации, применение мизопростола любым путем было менее эффективным. 18
Анестезия при MVA обычно включает использование НПВП перед процедурой и парацервикальную блокаду, содержащую от 10 до 20 мл 1% лидокаина. 17 Добавление к лидокаину таких агентов, как ропивакаин и фентанил, используется для расширения и продления действия анестетика. Также поощряется использование протоколов минимальной и умеренной пероральной и внутривенной (IV) седации для дополнительного обезболивания. В исследовании, сравнивающем использование перорального оксикодона, 10 мг, и сублингвального лоразепама, 1 мг, с внутривенным введением фентанила, 100 мкг, и внутривенным введением мидазолама, 2 мг, пациенты сообщили о значительно лучшем контроле боли при внутривенной седации. 19 Анксиолитики, такие как лоразепам, часто используются в протоколах седации для опорожнения матки в амбулаторных условиях, но, по-видимому, они не значительно уменьшают боль, о которой сообщают пациентки. Фактически, Аллен и его коллеги сообщили о снижении удовлетворенности пациентов, когда лоразепам был добавлен к протоколам седации. 20
Фактически, Аллен и его коллеги сообщили о снижении удовлетворенности пациентов, когда лоразепам был добавлен к протоколам седации. 20
В послеоперационном периоде можно вводить утеротоник для уменьшения вагинального кровотечения при обеих формах хирургического лечения. Обычно используется метилэргоновин, но схемы варьируются в зависимости от поставщика. Резус-иммуноглобулин следует вводить резус-отрицательным больным. Доза 50 мкг эффективна до 12-й недели беременности. описывает протокол, наиболее часто используемый для офисной МВА в нашей клинике Университета Миссури.
Таблица 2
Протокол Университета Миссури для ручной вакуумной аспирации
| Pregnancy Loss Diagnosed by Ultrasound Evaluation |
| Patient counseling |
| Consents signed, procedure education, prescriptions provided for preprocedure preparation and postoperative care |
| Patient preparation 1 day prior to procedure |
| 800 мг ибупрофена внутрь каждые 8 ч по расписанию |
| 100 мг доксициклина внутрь 2 раза в день (продолжить 7-дневный курс) |
| 400 mcg misoprostol PO × 1 in the evening |
| Patient preparation day of procedure |
| Presedation medications 2 h before scheduled start time: |
| Diazepam 10 mg PO |
| Meperidine 100 мг перорально |
| Прометазин 50 мг перорально |
| (ибупрофен и доксициклин продолжались, как указано выше) |
| Пациент в хирургическом отделении |
Пациент, расположенный в дорсолитотомии для введения парацервикального блока, содержащего 22 куб. |
| 2 см3 фентанила 50 мкг/мл |
| * выдержать 15 мин до начала процедуры для оптимального обезболивания * |
| 0249 |
| Если боль у пациента плохо контролируется пероральными седативными препаратами, рассмотрите дополнительное применение мидазолама и/или меперидина внутривенно глобулин по показаниям |
| Пациент переведен на выздоровление; мониторинг в соответствии с протоколом седации в сознании |
| Послеоперационный уход (начало через 4 часа после процедуры) |
| 50 мг меперидина и 25 мг прометазина внутрь каждые 4–6 ч (продолжать в течение следующих 12–18 ч) |
| 0,2 мг метилэргоновина малеата перорально каждые 8 ч × 3 дозы | каждые 8 ч (преобразование в prn на следующий день после процедуры)
Пересмотрены меры предосторожности в отношении кровотечений и инфекций Запланировано 2-недельное послеоперационное посещение, ничего для влагалища (половой акт, спринцевание, тампоны и т. д.), пока не явится для последующего наблюдения Пациентка, которой следует избегать беременность × 2 цикла д.), пока не явится для последующего наблюдения Пациентка, которой следует избегать беременность × 2 цикла |
Открыть в отдельном окне
Несколько исследователей сравнили МВА с ЭВА для лечения невынашивания беременности на ранних сроках, и в настоящее время растет консенсус в отношении того, что использование первого имеет многочисленные преимущества. К ним относятся снижение затрат, времени процедуры, процедурных осложнений и кровопотери при отсутствии ущерба для показателей завершенности процедуры. Зарегистрированные показатели полной потери беременности при использовании этих методов колеблются от 9От 5% до 98% для MVA и от 97% до 98% для EVA. 17 , 21 , 22 Прогнозируется, что использование МВА в клинических условиях снизит процедурные затраты, поскольку ее можно проводить без использования общей или спинальной анестезии и с использованием недорогих многоразовых инструментов, которые могут автоклавировать (). Время, затрачиваемое на выполнение самой процедуры, также меньше при MVA, чем при EVA. Dalton и коллеги 23 обнаружили, что среднее общее время пациента для MVA составляло 97 минут, а конкретное процессуальное время составило 10 минут. Это по сравнению с 290 минутами общего времени и 19 минутами удельного процедурного времени с использованием EVA. 23 Увеличение стоимости ВКД в значительной степени связано с использованием операционной и более инвазивными протоколами анестезии и обезболивания. В 2006 году было подсчитано, что за счет эвакуации в клинике можно сэкономить около 1000 долларов на одну процедуру. 23
Время, затрачиваемое на выполнение самой процедуры, также меньше при MVA, чем при EVA. Dalton и коллеги 23 обнаружили, что среднее общее время пациента для MVA составляло 97 минут, а конкретное процессуальное время составило 10 минут. Это по сравнению с 290 минутами общего времени и 19 минутами удельного процедурного времени с использованием EVA. 23 Увеличение стоимости ВКД в значительной степени связано с использованием операционной и более инвазивными протоколами анестезии и обезболивания. В 2006 году было подсчитано, что за счет эвакуации в клинике можно сэкономить около 1000 долларов на одну процедуру. 23
Открыть в отдельном окне
Ручной вакуумный аспиратор Ipas с канюлями. Продукт можно автоклавировать, и он был одобрен для использования до 12 недель беременности. Изображение предоставлено WomanCare Global, Inc. http://www.womancareglobal.com.
У многих пациенток МВА приводит к уменьшению послеоперационной боли, особенно у пациентов с потерями на ранних сроках гестации. В метаанализе, проведенном Wen et al. 21 , в котором приняли участие более 800 участников, периоперационная боль была ниже во время MVA по сравнению с EVA в подгруппе женщин в сроке беременности 7 недель или меньше (относительный риск [RR], 0,04; достоверность 95 %). интервал [ДИ], 0,01–0,12; P < 0,0001). 21 Женщины в сроке от 7 до 11 недель беременности не сообщили о существенных различиях в периоперационной боли. 21
В метаанализе, проведенном Wen et al. 21 , в котором приняли участие более 800 участников, периоперационная боль была ниже во время MVA по сравнению с EVA в подгруппе женщин в сроке беременности 7 недель или меньше (относительный риск [RR], 0,04; достоверность 95 %). интервал [ДИ], 0,01–0,12; P < 0,0001). 21 Женщины в сроке от 7 до 11 недель беременности не сообщили о существенных различиях в периоперационной боли. 21
Хирургические осложнения, включая перфорацию матки, встречаются одинаково часто при использовании ЭВА по сравнению с МВА. 24 В крупнейшем на сегодняшний день исследовании Голдберг и его коллеги сообщили об отсутствии существенной разницы в частоте осложнений между двумя подходами при выполнении на 10-й неделе беременности или раньше (). 24 Хотя исследование 165 пациентов в 2006 г. выявило значительное снижение кровопотери (70 мл против 311 мл; P < 0,001) во время МВА по сравнению с ЭВА, 23 Последующие исследования не подтвердили значительного снижения кровопотери с помощью MVA. 21
21
Таблица 3
Непосредственные оперативные осложнения MVA по сравнению с EVA
| Сложность | MVA (%) (n = 1002) | EVA (%) (N = 724 (N = 724 (N = 724) (N = 724 (%) (N = 1002) | |
| Повторная аспирация матки | 2,2 | 1,7 | NS |
| Необходимость переливания | 0 | 0 | NS |
| Uterine perforation | 0. 3 3 | 0.3 | NS |
| Cervical laceration | 0 | 0 | NS |
| Hospital admission | 0 | 0,14 | NS |
| Все осложнения | 2,5 | 2,1 | NS |
Open Open Apence
Open Open Anterive winde 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000 9000
. МВА — ручная вакуум-аспирация; НС, не существенно.
МВА — ручная вакуум-аспирация; НС, не существенно.
Адаптировано из Goldberg AB et al. 24
Было показано, что использование интраоперационного ультразвука во время процедур эвакуации уменьшает образование ложных ходов в эндоцервиксе во время раскрытия шейки матки, перфорацию матки во время зондирования или раскрытия и задержку продуктов зачатия после процедуры. 25 Острый кюретаж, часто выполняемый после вакуумной аспирации для обеспечения полной эвакуации, связан с повышенным риском перфорации матки и синдрома Ашермана. В крупном шведском обсервационном исследовании (n = 84 850), включавшем 145 распознанных перфораций во время опорожнения матки в первом триместре, 31% произошли во время острого выскабливания. 26 Нет данных, свидетельствующих об уменьшении остаточной продукции при использовании острого выскабливания. Ультрасонографический контроль при опорожнении матки в первом триместре беременности является безопасной и эффективной альтернативой резкому выскабливанию в обеспечении полного опорожнения матки. Это также связано с меньшей интраоперационной и послеоперационной кровопотерей, более коротким временем операции и меньшим использованием НПВП в послеоперационном периоде. 25
Это также связано с меньшей интраоперационной и послеоперационной кровопотерей, более коротким временем операции и меньшим использованием НПВП в послеоперационном периоде. 25
В Соединенных Штатах тазовые инфекции возникают у 0,5–5% пациентов после аспирационного выскабливания, и частота инфекций не связана с методом эвакуации (MVA или EVA). 27 Метаанализ 12 исследований с участием женщин с хирургической эвакуацией до 16 недель беременности показал, что общий ОР послепроцедурных инфекций у женщин, получавших антибиотики, составил 0,58 (95% ДИ, 0,47–0,71) по сравнению с женщинами, получавшими плацебо. 27 В практическом бюллетене ACOG по антибиотикопрофилактике перед гинекологическими процедурами авторы рекомендуют введение доксициклина в дозе 100 мг перорально за 1 час до дилатации и эвакуации с последующим введением 200 мг после процедуры. 28
Хотя в нескольких исследованиях не было обнаружено значительного снижения послеоперационных воспалительных заболеваний органов малого таза (ВЗОМТ) при использовании антибиотикопрофилактики, стоимость лечения одного случая послеабортного ВЗОМТ в амбулаторных условиях намного превышает стоимость профилактики доксициклином. 29 Некоторые выступают за стратификацию риска для уменьшения чрезмерного использования антибиотиков для профилактики из-за низкой распространенности послеабортной инфекции. Однако даже в группах низкого риска (отсутствие ВЗОМТ в анамнезе, отрицательный результат посева на хламидии) только 35 женщин нуждаются в лечении, чтобы предотвратить один случай послеабортного ВЗОМТ, последствия которого большинство клиницистов сочтут достаточно значительными для проведения единообразной профилактики. 27 ACOG рекомендует проводить единый скрининг на Chlamydia trachomatis во время опорожнения матки. 28
29 Некоторые выступают за стратификацию риска для уменьшения чрезмерного использования антибиотиков для профилактики из-за низкой распространенности послеабортной инфекции. Однако даже в группах низкого риска (отсутствие ВЗОМТ в анамнезе, отрицательный результат посева на хламидии) только 35 женщин нуждаются в лечении, чтобы предотвратить один случай послеабортного ВЗОМТ, последствия которого большинство клиницистов сочтут достаточно значительными для проведения единообразной профилактики. 27 ACOG рекомендует проводить единый скрининг на Chlamydia trachomatis во время опорожнения матки. 28
Немногие исследователи сравнивали выжидательную, медикаментозную и хирургическую тактику ведения невынашивания беременности в первом триместре в рамках одного исследования. В метаанализе, проведенном в 2005 г. Sotiriadis et al., 30 медикаментозное лечение мизопростолом привело к 2,77-кратному большему успеху, чем выжидательная тактика (). Когда медикаментозное лечение сравнивали с хирургическим лечением с использованием EVA в операционной, хирургическое лечение приводило к 1,5-кратному увеличению частоты завершения. 30 Сравнение затрат на выжидательную, медикаментозную и хирургическую помощь в 2001 г. показало, что расходы составили приблизительно 1172, 1000 и 2007 долларов соответственно. 9 Следует отметить, что эти цифры были представлены в то время, когда почти все операции по дилатации и эвакуации, выполняемые в Соединенных Штатах при невынашивании беременности в первом триместре, включали выход в открытый космос в операционной. Стоимость использования MVA в офисе не была представлена в этом исследовании.
Когда медикаментозное лечение сравнивали с хирургическим лечением с использованием EVA в операционной, хирургическое лечение приводило к 1,5-кратному увеличению частоты завершения. 30 Сравнение затрат на выжидательную, медикаментозную и хирургическую помощь в 2001 г. показало, что расходы составили приблизительно 1172, 1000 и 2007 долларов соответственно. 9 Следует отметить, что эти цифры были представлены в то время, когда почти все операции по дилатации и эвакуации, выполняемые в Соединенных Штатах при невынашивании беременности в первом триместре, включали выход в открытый космос в операционной. Стоимость использования MVA в офисе не была представлена в этом исследовании.
Таблица 4
Сравнение выжидательной, медикаментозной и хирургической тактики
| Parameter | Medical vs Expectant | Surgical vs Expectant | Surgical vs Medical | ||
| Success | 2. 77 77 | 1.21 | 1.44 | ||
| Satisfaction | NA | 1.05 | 0,87 | ||
| ПИД | 1,0 | 1,33 | 1,23 | ||
| Переливание крови | 0,462480248 0.591.0 | ||||
| Emergency curettage | 0.94 | 0.86 | 0.4 | ||
| Bleeding | 0.31 | 0.95 | 0.77 | ||
| Nausea | 1. 38 38 | NA | 0.63 | ||
| Рвоирование | 1,4 | NA | 0,52 | ||
| Стоимость | 1,54 | NA | NA | 24220399924999924999249924924924992499249924999924924999924992499249959н.0005 |


 д.).
д.). На ранних сроках, когда у плода формируются важные системы и органы, опасность представляет даже обычная простуда.
На ранних сроках, когда у плода формируются важные системы и органы, опасность представляет даже обычная простуда.
 Выкидыш может быть, а может и не быть.
Выкидыш может быть, а может и не быть.  Процедура проводится под местной анестезией. Ваш врач может сделать это в своем кабинете.
Процедура проводится под местной анестезией. Ваш врач может сделать это в своем кабинете.  Тем не менее, женщины, перенесшие дилатацию и кюретаж, могут быть успокоены исследованиями, показывающими, что толщина эндометрия через 6 месяцев после процедуры не отличается при сравнении женщин, выбравших выжидательную тактику, с женщинами, выбравшими хирургическое удаление. 31
Тем не менее, женщины, перенесшие дилатацию и кюретаж, могут быть успокоены исследованиями, показывающими, что толщина эндометрия через 6 месяцев после процедуры не отличается при сравнении женщин, выбравших выжидательную тактику, с женщинами, выбравшими хирургическое удаление. 31  Некоторые практикующие врачи регулярно следят за уровнем β-ХГЧ до тех пор, пока он не упадет ниже определяемого уровня (обычно < 5 мМЕ/мл), чтобы гарантировать полное изгнание беременности и отсутствие гестационного трофобластического заболевания. Среднее время, необходимое для того, чтобы уровни β-ХГЧ в сыворотке крови стали неопределяемыми, зависит от исходного уровня во время невынашивания беременности и способа лечения. Среднее время снижения уровня β-ХГЧ в сыворотке крови до < 2 мМЕ/мл составляет 37,5 дня после аспирационного выскабливания и 27,4 дня после введения мизопростола. 33 В исследовании, проведенном Perriera и коллегами, 34 27 из 116 женщин, выбравших медикаментозное лечение, имели положительный тест мочи на беременность (уровень обнаружения 25 мМЕ/мл) через 1 месяц после лечения. Ни у одной из этих женщин не было продолжающейся беременности или гестационной трофобластической болезни с дальнейшим наблюдением. 34
Некоторые практикующие врачи регулярно следят за уровнем β-ХГЧ до тех пор, пока он не упадет ниже определяемого уровня (обычно < 5 мМЕ/мл), чтобы гарантировать полное изгнание беременности и отсутствие гестационного трофобластического заболевания. Среднее время, необходимое для того, чтобы уровни β-ХГЧ в сыворотке крови стали неопределяемыми, зависит от исходного уровня во время невынашивания беременности и способа лечения. Среднее время снижения уровня β-ХГЧ в сыворотке крови до < 2 мМЕ/мл составляет 37,5 дня после аспирационного выскабливания и 27,4 дня после введения мизопростола. 33 В исследовании, проведенном Perriera и коллегами, 34 27 из 116 женщин, выбравших медикаментозное лечение, имели положительный тест мочи на беременность (уровень обнаружения 25 мМЕ/мл) через 1 месяц после лечения. Ни у одной из этих женщин не было продолжающейся беременности или гестационной трофобластической болезни с дальнейшим наблюдением. 34  Для всех остальных представляется разумным проверить анализ мочи на беременность через 4 недели после экстракции или экспульсии беременности. В случае положительного результата следует рассмотреть трансвагинальное УЗИ для определения наличия продолжающейся внутриматочной беременности, задержки продуктов зачатия или внематочной беременности. После отрицательного результата теста на беременность в моче и получения продуктов зачатия снижение уровня β-ХГЧ в сыворотке до < 5 мМЕ/мл, по-видимому, не дает клинической пользы.
Для всех остальных представляется разумным проверить анализ мочи на беременность через 4 недели после экстракции или экспульсии беременности. В случае положительного результата следует рассмотреть трансвагинальное УЗИ для определения наличия продолжающейся внутриматочной беременности, задержки продуктов зачатия или внематочной беременности. После отрицательного результата теста на беременность в моче и получения продуктов зачатия снижение уровня β-ХГЧ в сыворотке до < 5 мМЕ/мл, по-видимому, не дает клинической пользы.  35 Однако при стратификации по интервалу между беременностями DaVanzo et al. 35 сообщили, что последующие беременности с интервалами < 6 месяцев в 31 раз чаще начинались с повторной спонтанной потери по сравнению с интервалами от 27 до 50 месяцев . Информированный баланс между повышенным риском, возрастом матери и предпочтениями пациентки должен быть подробно обсужден, когда пара, перенесшая недавнюю потерю беременности на раннем сроке, рассматривает возможность будущей беременности.
35 Однако при стратификации по интервалу между беременностями DaVanzo et al. 35 сообщили, что последующие беременности с интервалами < 6 месяцев в 31 раз чаще начинались с повторной спонтанной потери по сравнению с интервалами от 27 до 50 месяцев . Информированный баланс между повышенным риском, возрастом матери и предпочтениями пациентки должен быть подробно обсужден, когда пара, перенесшая недавнюю потерю беременности на раннем сроке, рассматривает возможность будущей беременности.  36 ВМС можно безопасно вводить сразу после процедуры опорожнения матки. Reeves и его коллеги сообщили, что 28 беременностей на 1000 женщин можно предотвратить при немедленном размещении, а не при последующем посещении. Риск экспульсии при немедленном размещении составил 5% в исследовании Reeves по сравнению с 4%, указанным производителем в соответствии с рекомендациями, которые рекомендуют размещение позже 6 недель после родов. 37
36 ВМС можно безопасно вводить сразу после процедуры опорожнения матки. Reeves и его коллеги сообщили, что 28 беременностей на 1000 женщин можно предотвратить при немедленном размещении, а не при последующем посещении. Риск экспульсии при немедленном размещении составил 5% в исследовании Reeves по сравнению с 4%, указанным производителем в соответствии с рекомендациями, которые рекомендуют размещение позже 6 недель после родов. 37  МВА, особенно когда она проводится в условиях офиса, дешевле и эффективнее, чем ЭВА в операционной, но сохраняет такую же или более высокую безопасность и эффективность. Было показано, что добавление ультразвукового контроля и антибиотикопрофилактики уменьшает операционные осложнения для любого оперативного доступа.
МВА, особенно когда она проводится в условиях офиса, дешевле и эффективнее, чем ЭВА в операционной, но сохраняет такую же или более высокую безопасность и эффективность. Было показано, что добавление ультразвукового контроля и антибиотикопрофилактики уменьшает операционные осложнения для любого оперативного доступа. 
 Энн Эмерг Мед. 2008; 52: 143–147. [PubMed] [Академия Google]
Энн Эмерг Мед. 2008; 52: 143–147. [PubMed] [Академия Google]  2008; 112:1303–1310. [PubMed] [Google Scholar]
2008; 112:1303–1310. [PubMed] [Google Scholar]  Акушерство Гинекол. 2002; 99: 563–566. [PubMed] [Google Scholar]
Акушерство Гинекол. 2002; 99: 563–566. [PubMed] [Google Scholar]  N Engl J Med. 2005; 353: 761–769.. [PubMed] [Google Scholar]
N Engl J Med. 2005; 353: 761–769.. [PubMed] [Google Scholar]  Вэнь Дж., Цай Цюй, Дэн Ф, Ли ЮП. Ручная и электрическая вакуумная аспирация при аборте в первом триместре: систематический обзор. БЖОГ. 2008; 115:5–13. [PubMed] [Google Scholar]
Вэнь Дж., Цай Цюй, Дэн Ф, Ли ЮП. Ручная и электрическая вакуумная аспирация при аборте в первом триместре: систематический обзор. БЖОГ. 2008; 115:5–13. [PubMed] [Google Scholar]  Eur J Obstet Gynecol Reprod Biol. 2004;114:69–74. [PubMed] [Google Scholar]
Eur J Obstet Gynecol Reprod Biol. 2004;114:69–74. [PubMed] [Google Scholar]  Акушерство Гинекол. 2005; 105:1104–1113. [PubMed] [Google Scholar]
Акушерство Гинекол. 2005; 105:1104–1113. [PubMed] [Google Scholar]  DaVanzo J, Hale L, Razzaque A, Rahman M. Влияние интервала между беременностями и исхода предыдущей беременности на исход беременности в Matlab, Бангладеш. БЖОГ. 2007; 114:1079–1087. [Бесплатная статья PMC] [PubMed] [Google Scholar]
DaVanzo J, Hale L, Razzaque A, Rahman M. Влияние интервала между беременностями и исхода предыдущей беременности на исход беременности в Matlab, Бангладеш. БЖОГ. 2007; 114:1079–1087. [Бесплатная статья PMC] [PubMed] [Google Scholar] 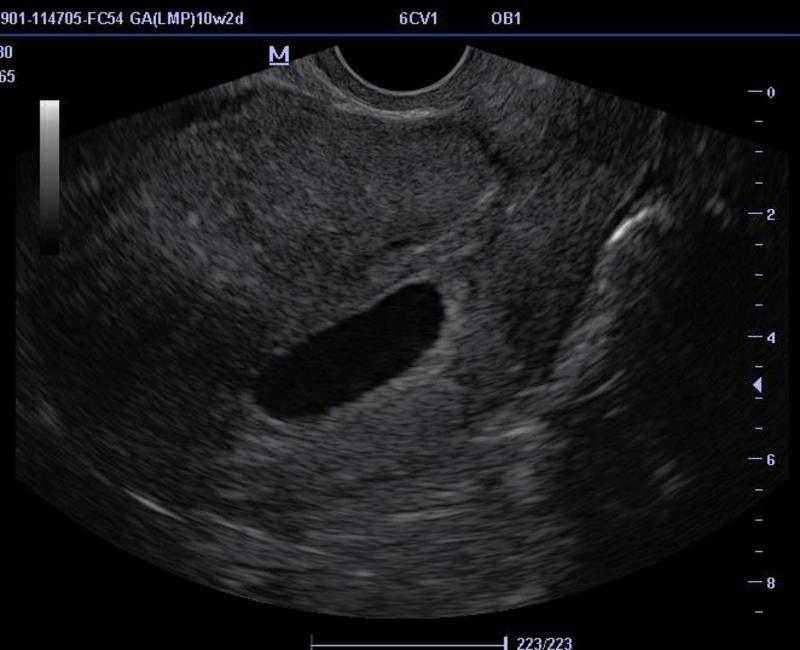 Большинство ранних выкидышей происходит до 10 недель беременности. Некоторые выкидыши случаются очень рано, еще до того, как женщина убедится, что беременна. Тем не менее, выкидыш может быть тяжелым и печальным опытом, независимо от того, когда он произошел.
Большинство ранних выкидышей происходит до 10 недель беременности. Некоторые выкидыши случаются очень рано, еще до того, как женщина убедится, что беременна. Тем не менее, выкидыш может быть тяжелым и печальным опытом, независимо от того, когда он произошел. 
 Даже если вам кажется, что вы прошли всю беременность и чувствуете себя лучше, вам следует обратиться к врачу. Иногда прохождение ткани происходит при внематочной беременности (беременность вне матки), которая может быть опасной для жизни, если ее не диагностировать на ранней стадии.
Даже если вам кажется, что вы прошли всю беременность и чувствуете себя лучше, вам следует обратиться к врачу. Иногда прохождение ткани происходит при внематочной беременности (беременность вне матки), которая может быть опасной для жизни, если ее не диагностировать на ранней стадии. 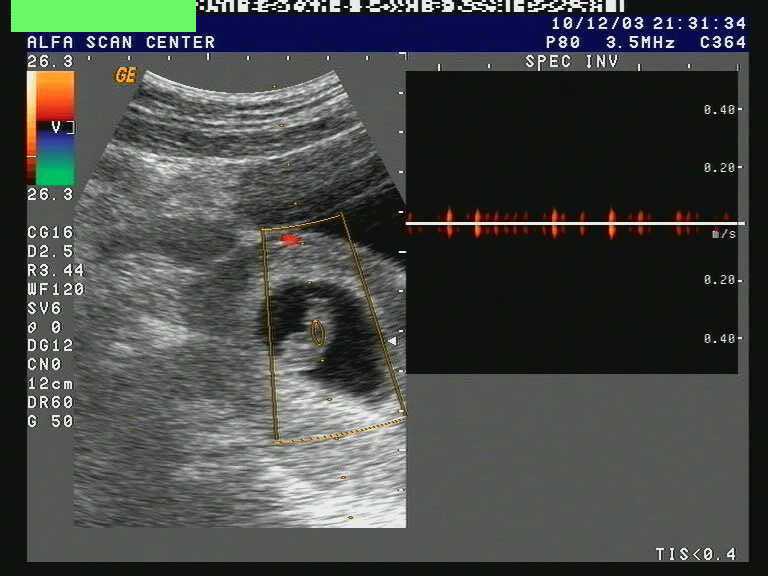 Ткань, которая все еще находится в матке, в конечном итоге отойдет сама по себе. Некоторым женщинам может потребоваться неотложная помощь, если есть сильное вагинальное кровотечение. В противном случае женщины могут использовать лекарства, чтобы вызвать отхождение остальной ткани, или просто ждать, пока остальная часть ткани не выйдет из матки.
Ткань, которая все еще находится в матке, в конечном итоге отойдет сама по себе. Некоторым женщинам может потребоваться неотложная помощь, если есть сильное вагинальное кровотечение. В противном случае женщины могут использовать лекарства, чтобы вызвать отхождение остальной ткани, или просто ждать, пока остальная часть ткани не выйдет из матки. 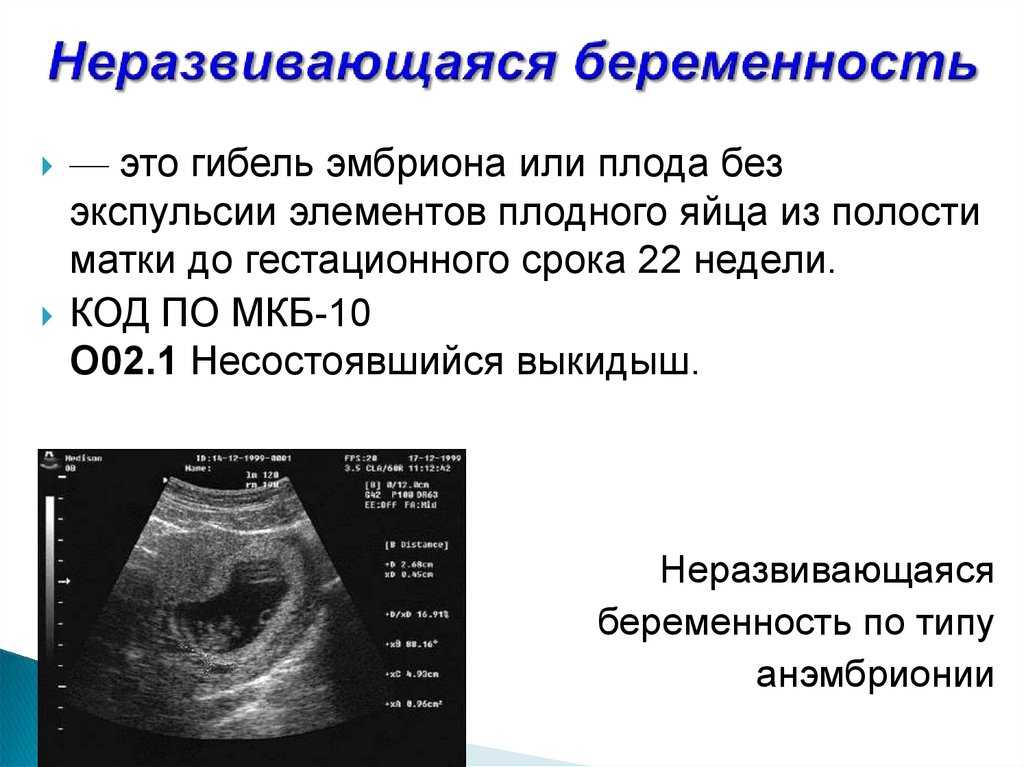 Это серьезное состояние, которое требует срочного лечения, чтобы предотвратить шок и смерть. При септическом выкидыше у пациентки обычно развиваются лихорадка и боль в животе, возможны кровотечения и выделения с неприятным запахом. Антибиотики и аспирационную эвакуацию матки важно начинать как можно быстрее.
Это серьезное состояние, которое требует срочного лечения, чтобы предотвратить шок и смерть. При септическом выкидыше у пациентки обычно развиваются лихорадка и боль в животе, возможны кровотечения и выделения с неприятным запахом. Антибиотики и аспирационную эвакуацию матки важно начинать как можно быстрее.  Любые лабораторные анализы или ультразвуковые исследования, которые необходимо сделать, могут быть выполнены легко и удобно. Мы проводим собственное ультразвуковое исследование в офисе и можем немедленно поделиться с вами результатами.
Любые лабораторные анализы или ультразвуковые исследования, которые необходимо сделать, могут быть выполнены легко и удобно. Мы проводим собственное ультразвуковое исследование в офисе и можем немедленно поделиться с вами результатами. 
 У большинства женщин беременность проходит в течение 24 часов после приема лекарства. Как и в случае с выжидательной тактикой, наши врачи могут точно определить, чего ожидать, сколько кровотечений является слишком большим кровотечением и какие обезболивающие препараты использовать во время лечения. Если беременность не проходит, можно повторить медикаментозное лечение, сделать аспирацию или продолжать ждать.
У большинства женщин беременность проходит в течение 24 часов после приема лекарства. Как и в случае с выжидательной тактикой, наши врачи могут точно определить, чего ожидать, сколько кровотечений является слишком большим кровотечением и какие обезболивающие препараты использовать во время лечения. Если беременность не проходит, можно повторить медикаментозное лечение, сделать аспирацию или продолжать ждать. 
 Любое кровотечение может изменить цвет с ярко-красного на розовый или коричневый. Также распространены спазмы внизу живота в течение нескольких дней после лечения. Вам следует немедленно обратиться к врачу, если кровотечение после выкидыша становится более сильным, а не более легким, если развивается лихорадка или если появляются выделения из влагалища или странный или неприятный запах из влагалища. Избегайте половых контактов, спринцевания или использования тампонов в течение одной недели. Обычные занятия можно возобновить сразу, в зависимости от самочувствия. Важно отметить, что если вы хотите отсрочить беременность после выкидыша, очень важно начать использовать эффективный метод контрацепции.
Любое кровотечение может изменить цвет с ярко-красного на розовый или коричневый. Также распространены спазмы внизу живота в течение нескольких дней после лечения. Вам следует немедленно обратиться к врачу, если кровотечение после выкидыша становится более сильным, а не более легким, если развивается лихорадка или если появляются выделения из влагалища или странный или неприятный запах из влагалища. Избегайте половых контактов, спринцевания или использования тампонов в течение одной недели. Обычные занятия можно возобновить сразу, в зависимости от самочувствия. Важно отметить, что если вы хотите отсрочить беременность после выкидыша, очень важно начать использовать эффективный метод контрацепции.