Инфильтрат фото картинки – ,
как передается, классификация, методы терапии, список
Содержание статьи
Кожный лейшманиоз: фото, висцереальный, симптомы у человека, лечение и возбудитель
Многие годы пытаетесь избавиться от ПАРАЗИТОВ?
Глава Института: «Вы будете поражены, насколько просто можно избавиться от паразитов принимая каждый день…
Читать далее »
Лейшманиозы — это целая группа инфекционных паразитарных заболеваний, передающихся трансмиссивным путем, особенно распространенных в странах с жаркими климатическими условиями. Изучение этого недуга было начато в конце 19 века. Доктор Боровский в Ташкенте впервые нашел в мазках из язв возбудителя болезни, известной задолго до этого как «кокандка», «багдадская язва», «ашхабадская язва» и др.
- Как передается лейшманиоз?
- Как развивается болезнь?
- Какие виды лейшманиоза существуют?
- Клинические проявления висцерального лейшманиоза
- Клинические проявления кожного лейшманиоза
- Как лечится лейшманиоз?
- Профилактика лейшманиоза
В самом начале 20 столетия из селезенки больного человека был выделен возбудитель, названный позднее по имени авторов лейшманией Доновани. В настоящее время лейшманиоз в разных формах продолжает регистрироваться более, чем в 70 государствах мира, в основном это африканские и южноамериканские территории.
Как передается лейшманиоз?
Большая часть лейшманиозов – это зоонозы, т.е. резервуары и источники инфекции, здесь животные и лишь пара видов – антропонозы (источники заражения – люди). Характерна природная очаговость заболевания в местах, где обитают представители определенной фауны – грызуны, лисицы, собаки, а также переносчики паразитов – самки москитов.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

В организме первого хозяина паразит находится в клетках системы тканевых макрофагов (селезенка, печень, лимфоузлы, клетки слизистого и кожного покровов) в неподвижной форме без жгутиков. В теле москита они приобретают подвижную жгутиковую форму, здесь они размножаются и накапливаются. Через неделю после укуса больного животного или человека москиты-переносчики становятся сами заразными. Возбудитель передается в организм нового хозяина при последующих укусах насекомых.
Как развивается болезнь?
Существуют две изученные формы заболевания у человека – кожный лейшманиоз и висцеральный лейшманиоз. Первая форма характеризуется тем, что в месте укуса москита происходит внедрение, размножение и накопление паразитов в коже, в результате образуется узел или инфильтрат, содержащий клетки иммунной системы человека.

В последующем происходит некроз, образуется язва с отеком окружающих тканей, после заживления ее формируется рубцовая ткань (шрам). В интернете часто встречаются фото кожного лейшманиоза с язвами в разных участках тела. При висцеральной форме заболевания в месте укуса также образуется узелковый элемент, в дальнейшем возбудитель из первичного очага размножения с кровотоком разносится по разным органам и тканям.
Вторичные очаги расположения паразитов формируются в печеночной паренхиме, селезенке, костномозговой ткани и лимфоузлах, что приводит к увеличению и последующему развитию дистрофии и некроза пораженных органов.
Какие виды лейшманиоза существуют?
Кожный лейшманиоз — это болезнь, названная в честь врача Боровского (городские антропонозные и сельские зоонозные инфекции), ашхабадские, пендинские язвы, багдадский фурункулез, эфиопский лейшманиоз.
Висцеральный лейшманиоз (зооноз) представлен детским кала-азаром (средиземноморского и среднеазиатского типа), лихорадкой «дум-дум», известной на востоке африканского континента, кожно-слизистым лейшманиозом. К антропонозам относится индийский тип кала-азара.
Разные формы лейшманиоза имеют выраженные отличия в патогенезе и клинике, а в морфологии возбудителей почти нет разницы, но существуют особенности отдельных штаммов – по вирулентности возбудителя, по тропности к тканям, биологическим характеристикам, чувствительности к лекарствам и др.
Клинические проявления висцерального лейшманиоза
Инкубационный период варьирует от двух-трех недель до трех-пяти месяцев. Чаще болеют дети и молодые люди. У приезжих и детей начало болезни обычно бывает острым, у местного взрослого населения – более постепенное начало и подострое течение.
В начальной стадии симптомы лейшманиоза выражены незначительно, отмечаются общие признаки интоксикации в виде усталости, разбитости, плохого аппетита, бледности кожных покровов, субфебрильной температуры. В последующем тяжесть клинической картины нарастает. В периоде выраженности клинических проявлений температура достигает фебрильных цифр, волнообразная лихорадка держится несколько дней, затем снижается на короткое время, опять повышается и так происходит два или три месяца.
Объективно отмечается гепатоспленомегалия, лимфаденит. По мере прогрессирования инфекции развивается бронхоаденит, пневмония, анемия, геморрагический синдром, истощение. Присоединяется вторичная инфекция, поражаются слизистые оболочки с образованием язвочек и некротических участков. По мере дальнейшего развития заболевания развивается миокардит, нарушается работа сердца с развитием сердечной недостаточности.
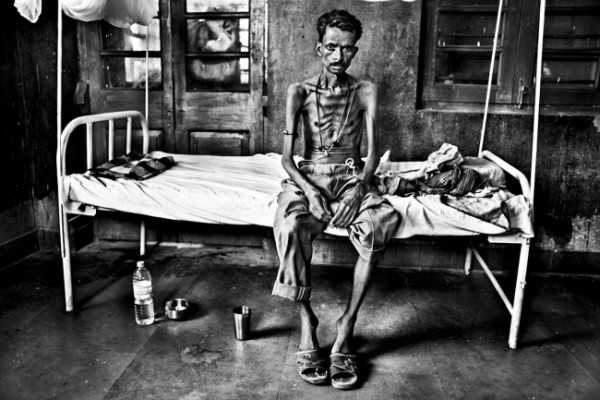
Фото больного человека в терминальной стадии – это крайняя степень истощения, бледность и истончение кожных покровов, отечность, иногда на коже могут быть узелки (лейшманоиды), папилломы или пятна, в которых содержится возбудитель. Такие лейшманоиды способны существовать на коже десятки лет.
Висцеральный лейшманиоз может иметь хроническое длительное течение со стертой симптоматикой.
Клинические проявления кожного лейшманиоза
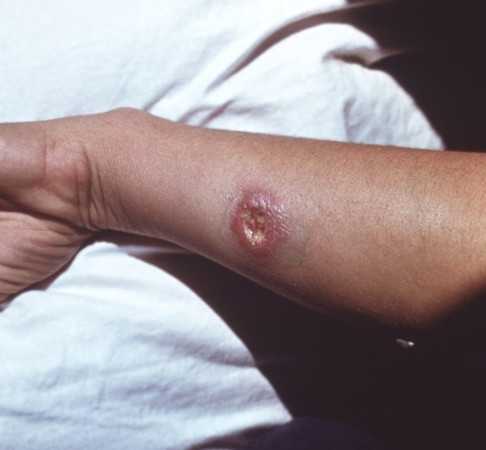
Инкубационный период в среднем составляет две или три недели при зоонозном лейшманиозе и несколько месяцев при антропонозной инфекции. Клиника характеризуется образованием первичного очага в месте проникновения возбудителя в коже – лейшманиомы.
Сначала это ровная, розоватая папула до 3 см в диаметре, потом происходит нагноение и формируется малоболезненный фурункул, через 7 -10 дней в центральной части его образуется очаг некроза, происходит расплавление и образуется характерная язва с неровными краями и воспалительным валиком вокруг. Это безболезненное образование с гнойным или кровянистым отделяемым.
На фото обычно хорошо видно саму язву и вторичные бугорки в окружающей области, которые затем могут слиться в одно большое изъязвление. При этом увеличиваются периферические лимфоузлы, наблюдается лимфангит без болезненных ощущений. У одного человека может быть от одной до нескольких десятков язв.
Заживление чаще наступает через три — шесть месяцев с образованием рубцовой ткани. Кожный лейшманиоз в целом длится до полугода. Антропонозная форма характеризуется умеренно выраженной симптоматикой и длительным медленным развитием заболевания.
Для диагностики лейшманиоза проводят следующие исследования:
- Кровь на общий анализ – выявляется анемия, нейтропения, лимфоцитоз, тромбоцитопения, ускорение СОЭ.
- Биохимия крови – гипергаммаглобулинемия.
- Обнаружение паразитов в посевах крови на флору (при висцеральной форме) или в мазках из отделяемого язв (при кожной форме).
- Исследование материала, полученного при биопсии ткани лимфоузлов, печени, селезенки.
- Серология – реакции ИФА.
Как лечится лейшманиоз?
Висцеральный лейшманиоз лечат препаратами, в основе которых пятивалентная сурьма:
- пентостам или глюкантим – 20 мг на 1 кг веса в сутки внутримышечно или в вену в 5% растворе глюкозы, курс от 3 недель до месяца. При необходимости возможно увеличение дозы обоих препаратов до 30 мг на 1 кг веса, курс до двух месяцев;
- солюсурмин – 0,02 г на 1 кг массы тела в сутки внутримышечно или внутривенно с постепенным нарастанием дозировки, курс 20 дней;
- для усиления терапевтического эффекта добавляют амфотерицин В — 0,1 мг на 1 кг веса, с постепенным нарастанием дозы, но не больше 1-2 г в сутки, вводят в вену в растворе глюкозы.
- При несостоятельности медикаментозных методов проводится хирургическое лечение лейшманиоза – удаление селезенки. При этом показатели крови вскоре восстанавливаются, но повышается риск развития вторичных инфекций.
При кожной форме лейшманиоза проводят лекарственное обкалывание и мази на основе мономицина, берберин сульфата или уротропина, кроме того используется ФТЛ (УФО, лазерная терапия и др.).
Прогноз при разных формах лейшманиоза неоднозначен. При легком течении заболевания возможно самопроизвольное избавление от недуга. Благоприятным будет прогноз при ранней диагностике и адекватной терапии. Тяжелые формы у людей с ослабленной иммунной системой, а также несвоевременное лечение значительно утяжеляют прогноз.
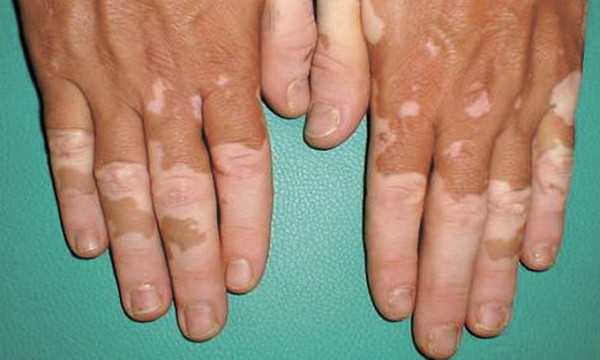
Кожный лейшманиоз часто оставляет дефекты косметического характера, на фото видны обесцвеченные пятна, узлы, бородавки на лице, разгибательных поверхностях конечностей, а также шрамы и рубцы в местах бывших язв. При плохом лечении может присоединиться вторичная инфекция с развитием абсцессов, флегмон и даже сепсиса.
Висцеральная форма при хорошем лечении не оставляет последствий. При несвоевременном обнаружении и позднем лечении возможно развитие таких осложнений, как: цирроз и печеночная недостаточность, тяжелые формы анемии, амилоидоз и почечная недостаточность, язвенные дефекты в пищеварительной системе.
Профилактика лейшманиоза
- Благоустройство населенных пунктов.
- Борьба с москитами (ликвидация затопленных подвалов, свалок, дезинсекция жилья).
- Использование индивидуальных средств защиты от укусов насекомых (репелленты, закрытая одежда).
- Изоляция больного и проведение пириметаминовой профилактики в коллективе.
- Вакцинопрофилактика для лиц, уезжающих в эндемичные районы, а также местного непривитого населения.
Проблема лейшманиоза в 21 веке остается актуальной, требующей пристального внимания мировой общественности и ВОЗ, особенно в бедных, слаборазвитых странах.
источник
Бычий цепень у человека
Бычий и свиной цепень – гельминты-братья. Для них характерны практически идентичные условия развития и размножения. Разница лишь в том, где именно созревают личинки бычьего и свиного цепня. Рассмотрим подробнее жизненный цикл данных гельминтов.
Жизненный цикл
И свиной, и бычий цепень принадлежат к классу ленточных червей, которые за всю жизнь способны достигать устрашающих размеров. Истории известны случаи, когда в теле человека были обнаружены гельминты бычьего цепня, достигшие размеров в двенадцать метров в длину. Чтобы убедиться, насколько устрашающим выглядит даже миниатюрный экземпляр, посмотрите на фото.
Пути заражения
Обычно у человека бычий или свиной цепень дорастает до четырех-восьми метров. Картинки внутренних органов, пораженных бычьим или свиным цепнем, заставляют содрогнуться даже закоренелых скептиков. Что уж говорить о видео. Как же данные гельминт попадает в организм человека?
Как и большинство гельминтов, бычий и свиной цепни попадают в организм человека через пищу, которая не прошла достаточную тепловую обработку. Главная опасность в том, что заболевание проявляется не раньше 70-80 дня с момента заражения.
Однако и это не означает, что при первом попадании в организм человека бычий цепень мгновенно начинает разрастаться до невероятных размеров, активно размножаться и поражать внутренние органы. Для этого гельминт должен быть половозрелым. Особенностью же этого вида паразитических червей является необходимость в созревании в теле так называемого промежуточного хозяина. Только в их организме личинки проходят все этапы взросления и готовы к размножению. Так что, если в организм человека попадает неполовозрелая личинка, ничего страшного (кроме, разумеется, того, что человек является разносчиков заболевания). Через некоторое время личинка будет выведена наружу с каловыми массами.
Для полового созревания бычьему цепню необходимо попасть в тело крупного рогатого скота, свиному, соответственно, в тело свиньи. И только после созревания в их утробе гельминты представляют опасность для человека.
Личинки бычьего и свиного цепня не представляют угрозы для человека, если они попали в его организм впервые. Для того, чтобы начать размножаться, личинкам цепей нужно созреть в организме промежуточного хозяина – коровы или свиньи соответственно. Только после этого гельминты могут размножаться в теле человека.
Особенности развития
Бычий и свиной цепни являются гермафродитами, то есть для размножения этих паразитов не нужно присутствие партнера – каждый гельминт способен оплодотворят себя самостоятельно.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Тело червей состоит из отдельных сегментов, или члеников (стробилов). Каждый такой членик у половозрелого гельминта заполнен личинками. На видео телостроение ленточных червей можно рассмотреть подробнее. Каждый такой членик может «отколоться» от тела червя в любой момент, при этом первый не погибнет, а продолжит существование самостоятельно. Если это произойдет в теле человека, такой членик способен самостоятельно прокладывать себе путь сквозь мягкие ткани и стенки слизистой, попутно откладывая яйца.
Если такой вариант развития событий происходит в окружающей среде (например, если половозрелый гельминт оказался на земле, в траве или воде), членики точно так же самостоятельно передвигаются, дожидаясь своего «звездного» часа, то есть пока крупный рогатый скот не проглотит их и цепень не продолжит свой жизненный цикл.
Главной особенностью строения тела бычьего и свиного цепней является наличие члеников, или стробилов. Каждый из них является самостоятельной единицей, способной продолжать жизненный цикл даже в случае «откола» от тела червя. Каждый членик является опасным носителем – в нем хранится до ста пятидесяти личинок гельминтов, которые могут быть отложены в любом участке организма.
Особенности передвижения
Главный вопрос, который задают себе многие перед просмотром видео о гельминтах: «Как же цепень передвигается?». У большинства гельминтов имеется ряд приспособлений, при помощи которых они преодолевают все преграды, встречающиеся у них на пути. У некоторых гельминтов имеются крючки, у некоторых – мини-лезвия. У бычьего и свиного цепня имеются присоски, благодаря которым он может удерживаться внутри органов и тканей. Эта особенность строения помогает паразиту даже при значительных размерах (особенно, когда он достиг более двух метров в длину) довольно комфортно располагаться во внутренних органах человека. На видео можно посмотреть, как он это делает.
Следует отметить, что при достижении огромных размеров передвижение бычьего и свиного цепня внутри организма имеет весьма серьезные последствия. Несмотря на своеобразную компактность (ленточные черви не зря называют «ленточными» – в диаметре они довольно миниатюрны), каждое проникновение цепней сквозь слизистую оболочку или внутри мягких тканей сопровождается появлением микротрещинок и разрывов, которые со временем могут начать кровить. Плюс ко всему гельминты регулярно оставляют во внутренних органах человека собственные продукты обмена. Так что, помимо внутренних локальных кровотечений, человека страдает от высокой интоксикации.
Еще одна опасность цепней в том, что во время передвижения внутри организма человека каждое проникновение сквозь слизистую или мягкие ткани сопровождается появлением трещинок и локальных кровотечений. Последние в совокупности с высоким уровнем интоксикации приводят к плачевным последствиям.
Резюме. Не так страшен черт, как его рисуют? Это не о бычьем цепне. На видео данный гельминт смотрится устрашающе. Особенно, если знать, что каждый сегмент его тела является носителем как минимум ста пятидесяти личинок, которые могут быть отложены в любом участке организма. Так что будьте бдительны: избегайте употребления недостаточно проготовленного мяса и соблюдайте правила личной гигиены.
lechenie.parazit-zdor.ru
Инфильтрат после укола фото — Ответы и советы
Инфильтратом по окончании укола (либо постинъекционный инфильтрат) называется образование участка уплотнения под кожей конкретно в месте инъекции. Образуется он потому, что введенное лекарственное вещество не рассосалось, что и ведет к повышению в объеме участка ткани.
В большинстве случаев, подобного рода образования проходят самостоятельно в течение 14 дней.
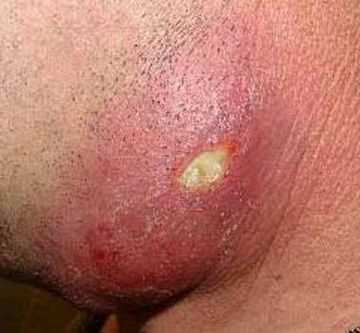
Чтобы избежать появления для того чтобы осложнения по окончании укола, нужно выполнять определенные советы. Прежде всего, любую инъекцию направляться делать при исполнении антисептических правил. Это окажет помощь избежать инфицирования и развития важных воспалительных осложнений, к примеру, абсцесса.
При внутримышечном введении медикамента игла должна быть соответствующей длины, не быть через чур маленькой, что кроме этого разрешает избежать появления инфильтрата.
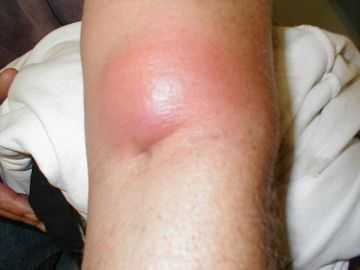
Также, нужно верно выбрать место для инъекции. Исходя из этого лучше доверить подобную процедуру человеку, который владеет достаточными медицинскими знаниями.
Проведение комплекса лечебных мероприятий при инфильтрате должно быть учтено в зависимости от клинической картины развития данного осложнения. Так, в случае если образование не приводит к неспециализированного состояния человека, нет показателей развития инфекционного осложнения, к примеру, нагноения, то это не требует особого лечения.
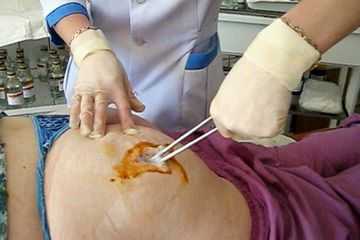
Крайне важно по окончании инъекции любого препарат не делать никаких массажных движений в области укола. Такая манипуляция лишь ускорит возможность развития вероятных осложнений.
Лечение продемонстрировано лишь при присоединении инфекционных осложнений. Развитие абсцесса в области инъекции требует проведения хирургического лечения. Оно содержится в его вскрытии. Затем полость абсцесса промывают антисептическими растворами. На последнем этапе нужно покинуть дренаж, который разрешит осуществить оттекание содержимого. Дренаж возможно в виде резиновых полос либо трубочек, его оставляют на пара дней. Все это время больной находится под медицинским наблюдением, дабы возможно было оценить динамику обратного развития патологического процесса.

Обязательным компонентом лечения абсцесса есть бактерицидная терапия. В этом случае смогут быть назначены препараты из пенициллинового и цефалоспоринового ряда. Спектр их бактерицидной активности разрешает охватить многочисленную группу вероятных возбудителей. Курс терапии образовывает пять, семь дней.
В случае развития абсцесса крайне важно уделить время восстановлению защитных сил организма. В обязательном порядке в состав схемы лечения должны быть включены комплексные витаминные препараты, сбалансированные не только по содержанию витаминов, но и микроэлементов. Представителем таковой группы лекарств есть дуовит. Необходимо подчеркнуть, что он выпускается в отдельных формах для мужчин и для дам с учетом личных потребностей и изюминок организма.
muzashtor.ru
Постинъекционные абсцессы, инфильтраты
 Здравствуйте.
Здравствуйте.
Публикация будет про постинъекционные абсцессы и инфильтраты. Если эта тема Вам интересна, то обязательно дочитайте до конца. Статья длинная, наберитесь терпения.
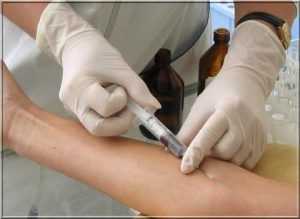
А Вам делали уколы? Да, да уколы в ягодицу, в плечо, под лопатку, внутривенные. Я думаю, делали всем. А не возникало ли у Вас осложнений после этих уколов (инъекций) в виде «шишек», уплотнений, гнойников?
Я полагаю, возникали. Не у всех конечно, но у некоторых такое бывало.
И как Вы с этим недугом боролись? Да кто как, наверное. Не правда ли? Кто что посоветует, то и делали.
Если Вы не против, то давайте поговорим на эту тему. Будем брать конкретные осложнения после укола (инъекции) и разбирать их с практической точки зрения.
Поговорим, как эти осложнения постараться предотвратить, а если возникли, то, как их правильно лечить.
Содержание статьи
Как правильно провести инъекцию
Как правило, уколы (инъекции) проводят в поликлиниках, стационарах, на дому. Основные – это внутрикожные, подкожные, внутримышечные, внутривенные.
Внутрикожные инъекции проводятся обычно с целью постановки пробы на переносимость (или непереносимость) определенного препарата (например, антибиотика, вакцины и пр.). Осложнений после них я не встречал (хотя, наверное, они бывают). Поэтому говорить об этом не буду.
Здесь не надо путать истинное осложнение после укола от различных реакций организма, которые проявляются в виде всевозможных аллергических реакциях – покраснение, образование пузырьков, кожный зуд, повышение температуры и даже образования инфильтрата на месте инъекции в течение суток после укола. Данные реакции купируются (проходят) после приема антигистаминных препаратов типа димедрол, супрастин, тавегил и т. д.
Подкожные инъекции (уколы) делают обычно в среднюю и верхнюю треть плеча, под лопатку, под кожу живота.
Препарат вводится непосредственно в подкожно-жировую клетчатку. Укол (инъекция) делается стерильным шприцем, длина иглы колеблется в пределах от 1,5 до 4-5 см.
Подкожно можно вводить не все препараты, а только те, которые разрешены инструкцией по применению данного лекарства. Поэтому внимательно ее (инструкцию) читайте.
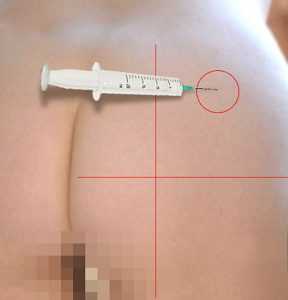 Места для внутримышечных инъекций это: верхненаружные квадранты ягодичных областей, плечо – область дельтовидной мышцы, передненаружная поверхность бедер (чаще в верхнюю и среднюю треть). Игла для инъекции (укола) должна быть не менее 5 см длиной. Особенно это касается людей с избыточным весом. Препарат желательно вводить медленно.
Места для внутримышечных инъекций это: верхненаружные квадранты ягодичных областей, плечо – область дельтовидной мышцы, передненаружная поверхность бедер (чаще в верхнюю и среднюю треть). Игла для инъекции (укола) должна быть не менее 5 см длиной. Особенно это касается людей с избыточным весом. Препарат желательно вводить медленно.
Внутривенно делаются препараты, которые разрешены инструкцией. Лекарство обязательно должно вводиться медленно, если этого не требуют обстоятельства.
Места инъекций
Места инъекций – это область локтевой ямки, иногда тыльной поверхности кисти, и даже – не удивляйтесь – тыльной поверхности стоп.
В тех случаях, когда ну никак не могут найти вену, врачом под местной анестезией производится катетеризация подключичной вены. Катетер подшивается к коже.
У некоторых больных, особенно с деформацией грудной клетки и позвоночника, врачу не удается поставить катетер в подключичную вену. Что тогда делать?
Есть другой способ, это венесекция. Что это такое? Это мини операция, которая проводится в локтевой ямке. В этой области производится разрез кожи и в подкожно-жировом слое выделяется вена, надсекается и в ее просвет вводится полихлорвиниловый катетер. Кожа ушивается.
Последнее время «модным» стал метод постановки периферического катетера, т. е. в вену вводится мягкий катетер, который лейкопластырем фиксируется к коже. Плюс этого метода в том, что не надо многократно каждый раз делать уколы (инъекции) в вену, делаются они в катетер. Еще одним достоинством данного метода является то, что пациент может сгибать руку в локте не боясь, что что-то не так приключится.
От частой травматизации вены иглой могут возникать осложнения, о которых поговорим ниже.
Подготовка к инъекции
Итак, Вам назначены уколы (инъекции). Многие считают, что сделать укол, особенно в мышцу, сможет каждый. В принципе да, но все же будет лучше, если сделает инъекцию медицинский работник (желательно с опытом работы).
Что для этого надо? Кожа в месте инъекции (укола) должна быть обработана стерильным материалом с 70% спиртом (от 96% получите ожог кожи). Сейчас часто используются специальные кожные антисептики.
Делающий инъекцию желательно должен быть в стерильных перчатках, шприц одноразовый. Если нет перчаток, то руки должны быть тщательно вымыты водой с мылом и обработаны спиртом или другим разрешенным дезсредством.
Перед вскрытием ампулу с препаратом (после надпиливания) обработать спиртом (само место надпила на шейке ампулы). В настоящее время практически все ампулы надпиливать не надо. Вверху ампулы есть точка, нарисованная краской. Повернуть ампулу точкой к себе и надломать ампулу от себя. Вот и все. (Молодцы, наконец то придумали что то дельное).
Осложнения после инъекций (уколов)
Ну а теперь давайте поговорим о том, какие осложнения могут возникнуть на месте инъекции.
 Ну это только пока инфильтрат. Хотя пунктировать уже надо
Ну это только пока инфильтрат. Хотя пунктировать уже надо
Сразу после внутримышечной инъекции может возникнуть боль (это зависит от состава самого препарата и скорости его введения), которая исчезает через небольшое время. Сразу после инъекции на это место желательно приложить теплую грелку или другое сухое тепло, что способствует расширению сосудов и более усиленному проникновению препарата в кровяное русло.
Иногда в течение ближайших дней (4-7-10 дней) на месте укола может возникнуть уплотнение, инфильтрация тканей. Данное образование пациенты иногда называют «шишками».
На данном этапе человек должен обязательно показаться врачу, желательно хирургу, который сможет правильно оценить ситуацию.
Доктор, для исключения абсцедирования образования, может направить пациента на УЗИ инфильтрата или провести пункцию его. При обнаружении гноя показано вскрытие абсцесса под местной анестезией или наркозом.
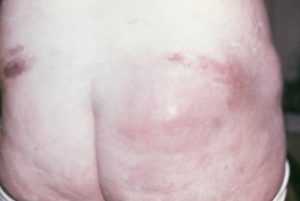 После вскрытия такого абсцесса гноя было 200 мл
После вскрытия такого абсцесса гноя было 200 мл
Если инфильтрат без нагноения, то показано применение антибиотиков (в таблетках или внутривенно), физиолечение на инфильтрат. Многим пациентам помогают компрессы из ржаного хлеба с медом, водочные компрессы или компрессы с мазью Вишневского.
Иногда после внутривенной инъекции препарат попадает не в вену, а под кожу. Проявляется это болью под иголкой, чувство жжения, появляется припухлость под кожей. Как правило данная ситуация замечается сразу и не требует какой-либо помощи (препарат потом «рассосется сам»). На место такой инъекции можно наложить полуспиртовый или водочный компресс.
Если же под кожу попадет хлористый кальций, то сразу надо обколоть это место 0,25% раствором новокаина (это уменьшит концентрацию хлористого кальция в окружающих тканях) и наложить один из вышеперечисленных компрессов.
 Такой некроз был когда лекарство попало не в вену, а под кожу
Такой некроз был когда лекарство попало не в вену, а под кожу
Если препарата под кожу попало много, то возникает некроз тканей. Мне приходилось лечить таких пациентов. Сразу скажу – это нелегко, как для больного, так и для врача. Некроз кожи черного цвета, как правило, глубокий, приходится его иссекать, иногда не один раз. Раны зарастают медленно с формированием грубого рубца.
Иногда после внутривенного введения некоторых препаратов почти сразу или в течение нескольких дней появляется гиперемия и уплотнение по ходу вены, боли в ней. Это так называемый флебит или воспаление стенок вены. Даже может возникнуть тромбофлебит, когда в просвете воспаленного сосуда образуются тромбы.
Я обычно в таких случаях применяю компрессы с мазью Вишневского, гепариновой мазью, препараты, улучшающие микроциркуляцию, антибиотики, низкомолекулярные гепарины.
Бывают случаи, когда пациенты обращаются по поводу «шишек» на ягодицах, которые сохраняются после уколов (инъекций) в течение нескольких месяцев или даже лет.
Что можно посоветовать в данной ситуации? Надо провести обследование и исследование данных образований и провести дифференциальную диагностику на предмет доброкачественных или злокачественных опухолей.
В большинстве таких случаев консервативное лечение «шишек» не дает положительного эффекта и данные образования приходиться иссекать, хотя и очень редко.
 Что же может привести к развитию постинъекционных осложнений и каковы их причины?
Что же может привести к развитию постинъекционных осложнений и каковы их причины?
Приведенные ниже выводы — это мое субъективное мнение, основанное на многолетнем опыте работы хирургом.
В большинстве случаев – это Нарушение правил асептики и антисептики, т. е. инфекция попадает в ткани через плохо обработанную кожу, руки, инфицированный шприц и т. д.
- Существует ряд препаратов, такие как анальгин, диклофенак, кеторол, магния сульфат (магнезия) и др., которые сами могут вызывать асептическое воспаление, которое может перейти в нагноение, если присоединится вторичная инфекция.
- Если препарат, предназначенный для внутримышечной инъекции, попадает в подкожно-жировую клетчатку, где «всасывание» препарата в кровь происходит медленней. В результате чего вновь может присоединиться вторичная инфекция.
- Ослабленный иммунитет у онкологических больных, страдающих сахарным диабетом и др.
- При попадании иглы в достаточно крупный сосуд образуется гематома (в мышцах или жировой ткани), которая может не успеть «рассосаться» и в результате чего происходит ее нагноение.
Ну вот, кажется, основное сказал. Некоторые читатели могут подумать, а причем здесь уколы и хирург?
А дело в том, что лечением осложнений, связанных с инъекциями, занимаются хирурги. И мы хотим, чтобы их, осложнений, было меньше, чего и Вам желаем.
Берегите себя. А. С. Подлипаев
А также не забывайте про комментарии, задавайте Ваши вопросы. Но сначала советую прочитать страницы «О сайте» и «Контакты».
Рекомендации даются исключительно в справочных целях и носят предварительно-информативный характер.
По итогам полученной рекомендации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний! Прием рекомендуемых медикаментов возможен ТОЛЬКО ПРИ УСЛОВИИ ИХ ХОРОШЕЙ ПЕРЕНОСИМОСТИ БОЛЬНЫМ, С УЧЕТОМ ИХ ПОБОЧНОГО ДЕЙСТВИЯ И ПРОТИВОПОКАЗАНИЙ!
Подпишитесь и первыми узнаете о новой статье на сайте. + Подарок
Я даю согласие на рассылку и принимаю политику конфиденциальности
Спасибо!
Вы успешно присоединились к нашему списку подписчиков! Перейдите в свой почтовый ящик, откройте письмо от меня и подтвердите подписку. Подарок близко!
www.zapdoc.ru
Инфильтрат фото картинки — Про паразитов
Кожный лейшманиоз: фото, висцереальный, симптомы у человека, лечение и возбудитель
Многие годы безуспешно боретесь с ПАРАЗИТАМИ?
Глава Института: «Вы будете поражены, насколько просто можно избавиться от паразитов просто принимая каждый день…
Читать далее »
Лейшманиозы — это целая группа инфекционных паразитарных заболеваний, передающихся трансмиссивным путем, особенно распространенных в странах с жаркими климатическими условиями. Изучение этого недуга было начато в конце 19 века. Доктор Боровский в Ташкенте впервые нашел в мазках из язв возбудителя болезни, известной задолго до этого как «кокандка», «багдадская язва», «ашхабадская язва» и др.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Как передается лейшманиоз?
- Как развивается болезнь?
- Какие виды лейшманиоза существуют?
- Клинические проявления висцерального лейшманиоза
- Клинические проявления кожного лейшманиоза
- Как лечится лейшманиоз?
- Профилактика лейшманиоза
В самом начале 20 столетия из селезенки больного человека был выделен возбудитель, названный позднее по имени авторов лейшманией Доновани. В настоящее время лейшманиоз в разных формах продолжает регистрироваться более, чем в 70 государствах мира, в основном это африканские и южноамериканские территории.
Как передается лейшманиоз?
Большая часть лейшманиозов – это зоонозы, т.е. резервуары и источники инфекции, здесь животные и лишь пара видов – антропонозы (источники заражения – люди). Характерна природная очаговость заболевания в местах, где обитают представители определенной фауны – грызуны, лисицы, собаки, а также переносчики паразитов – самки москитов.

Существует более двадцати видов лейшмании. Для человека опасными являются лейшмания тропика — возбудитель кожной формы лейшманиоза и лейшмания Доновани — возбудитель висцеральной формы болезни. Лейшмании имеют сложный цикл развития, требующий смены хозяев. Первый хозяин — это человек и животные (псы, лисы и т.д.), второй хозяин – кровососущие насекомые (москитные самки).
В организме первого хозяина паразит находится в клетках системы тканевых макрофагов (селезенка, печень, лимфоузлы, клетки слизистого и кожного покровов) в неподвижной форме без жгутиков. В теле москита они приобретают подвижную жгутиковую форму, здесь они размножаются и накапливаются. Через неделю после укуса больного животного или человека москиты-переносчики становятся сами заразными. Возбудитель передается в организм нового хозяина при последующих укусах насекомых.
Как развивается болезнь?
Существуют две изученные формы заболевания у человека – кожный лейшманиоз и висцеральный лейшманиоз. Первая форма характеризуется тем, что в месте укуса москита происходит внедрение, размножение и накопление паразитов в коже, в результате образуется узел или инфильтрат, содержащий клетки иммунной системы человека.
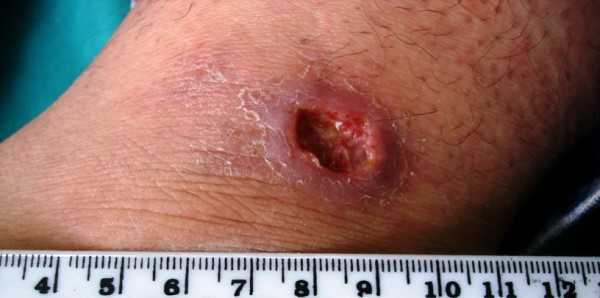
В последующем происходит некроз, образуется язва с отеком окружающих тканей, после заживления ее формируется рубцовая ткань (шрам). В интернете часто встречаются фото кожного лейшманиоза с язвами в разных участках тела. При висцеральной форме заболевания в месте укуса также образуется узелковый элемент, в дальнейшем возбудитель из первичного очага размножения с кровотоком разносится по разным органам и тканям.
Вторичные очаги расположения паразитов формируются в печеночной паренхиме, селезенке, костномозговой ткани и лимфоузлах, что приводит к увеличению и последующему развитию дистрофии и некроза пораженных органов.
Какие виды лейшманиоза существуют?
Кожный лейшманиоз — это болезнь, названная в честь врача Боровского (городские антропонозные и сельские зоонозные инфекции), ашхабадские, пендинские язвы, багдадский фурункулез, эфиопский лейшманиоз.
Висцеральный лейшманиоз (зооноз) представлен детским кала-азаром (средиземноморского и среднеазиатского типа), лихорадкой «дум-дум», известной на востоке африканского континента, кожно-слизистым лейшманиозом. К антропонозам относится индийский тип кала-азара.
Разные формы лейшманиоза имеют выраженные отличия в патогенезе и клинике, а в морфологии возбудителей почти нет разницы, но существуют особенности отдельных штаммов – по вирулентности возбудителя, по тропности к тканям, биологическим характеристикам, чувствительности к лекарствам и др.
Клинические проявления висцерального лейшманиоза
Инкубационный период варьирует от двух-трех недель до трех-пяти месяцев. Чаще болеют дети и молодые люди. У приезжих и детей начало болезни обычно бывает острым, у местного взрослого населения – более постепенное начало и подострое течение.
В начальной стадии симптомы лейшманиоза выражены незначительно, отмечаются общие признаки интоксикации в виде усталости, разбитости, плохого аппетита, бледности кожных покровов, субфебрильной температуры. В последующем тяжесть клинической картины нарастает. В периоде выраженности клинических проявлений температура достигает фебрильных цифр, волнообразная лихорадка держится несколько дней, затем снижается на короткое время, опять повышается и так происходит два или три месяца.
Объективно отмечается гепатоспленомегалия, лимфаденит. По мере прогрессирования инфекции развивается бронхоаденит, пневмония, анемия, геморрагический синдром, истощение. Присоединяется вторичная инфекция, поражаются слизистые оболочки с образованием язвочек и некротических участков. По мере дальнейшего развития заболевания развивается миокардит, нарушается работа сердца с развитием сердечной недостаточности.
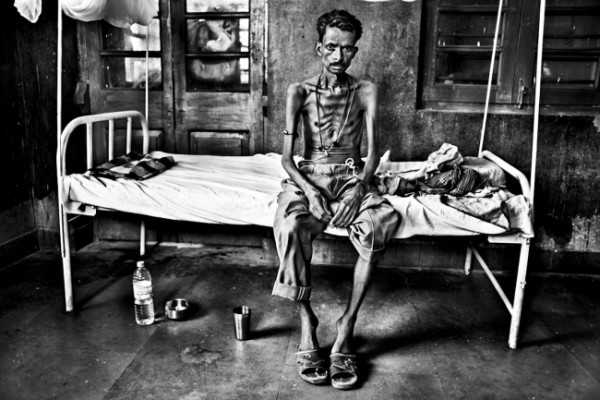
Фото больного человека в терминальной стадии – это крайняя степень истощения, бледность и истончение кожных покровов, отечность, иногда на коже могут быть узелки (лейшманоиды), папилломы или пятна, в которых содержится возбудитель. Такие лейшманоиды способны существовать на коже десятки лет.
Висцеральный лейшманиоз может иметь хроническое длительное течение со стертой симптоматикой.
Клинические проявления кожного лейшманиоза
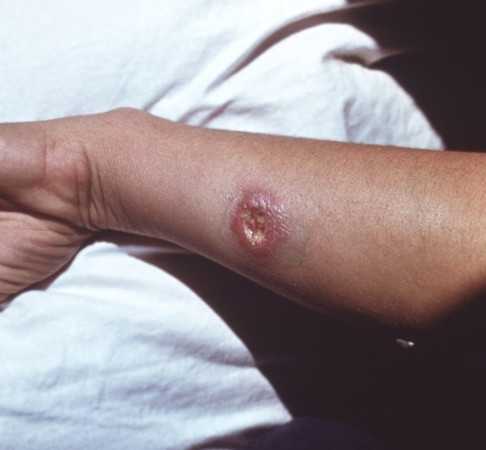
Инкубационный период в среднем составляет две или три недели при зоонозном лейшманиозе и несколько месяцев при антропонозной инфекции. Клиника характеризуется образованием первичного очага в месте проникновения возбудителя в коже – лейшманиомы.
Сначала это ровная, розоватая папула до 3 см в диаметре, потом происходит нагноение и формируется малоболезненный фурункул, через 7 -10 дней в центральной части его образуется очаг некроза, происходит расплавление и образуется характерная язва с неровными краями и воспалительным валиком вокруг. Это безболезненное образование с гнойным или кровянистым отделяемым.
На фото обычно хорошо видно саму язву и вторичные бугорки в окружающей области, которые затем могут слиться в одно большое изъязвление. При этом увеличиваются периферические лимфоузлы, наблюдается лимфангит без болезненных ощущений. У одного человека может быть от одной до нескольких десятков язв.
Заживление чаще наступает через три — шесть месяцев с образованием рубцовой ткани. Кожный лейшманиоз в целом длится до полугода. Антропонозная форма характеризуется умеренно выраженной симптоматикой и длительным медленным развитием заболевания.
Для диагностики лейшманиоза проводят следующие исследования:
- Кровь на общий анализ – выявляется анемия, нейтропения, лимфоцитоз, тромбоцитопения, ускорение СОЭ.
- Биохимия крови – гипергаммаглобулинемия.
- Обнаружение паразитов в посевах крови на флору (при висцеральной форме) или в мазках из отделяемого язв (при кожной форме).
- Исследование материала, полученного при биопсии ткани лимфоузлов, печени, селезенки.
- Серология – реакции ИФА.
Как лечится лейшманиоз?
Висцеральный лейшманиоз лечат препаратами, в основе которых пятивалентная сурьма:
- пентостам или глюкантим – 20 мг на 1 кг веса в сутки внутримышечно или в вену в 5% растворе глюкозы, курс от 3 недель до месяца. При необходимости возможно увеличение дозы обоих препаратов до 30 мг на 1 кг веса, курс до двух месяцев;
- солюсурмин – 0,02 г на 1 кг массы тела в сутки внутримышечно или внутривенно с постепенным нарастанием дозировки, курс 20 дней;
- для усиления терапевтического эффекта добавляют амфотерицин В — 0,1 мг на 1 кг веса, с постепенным нарастанием дозы, но не больше 1-2 г в сутки, вводят в вену в растворе глюкозы.
- При несостоятельности медикаментозных методов проводится хирургическое лечение лейшманиоза – удаление селезенки. При этом показатели крови вскоре восстанавливаются, но повышается риск развития вторичных инфекций.
При кожной форме лейшманиоза проводят лекарственное обкалывание и мази на основе мономицина, берберин сульфата или уротропина, кроме того используется ФТЛ (УФО, лазерная терапия и др.).
Прогноз при разных формах лейшманиоза неоднозначен. При легком течении заболевания возможно самопроизвольное избавление от недуга. Благоприятным будет прогноз при ранней диагностике и адекватной терапии. Тяжелые формы у людей с ослабленной иммунной системой, а также несвоевременное лечение значительно утяжеляют прогноз.
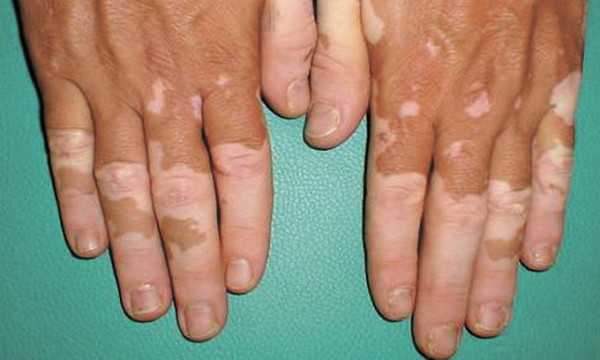
Кожный лейшманиоз часто оставляет дефекты косметического характера, на фото видны обесцвеченные пятна, узлы, бородавки на лице, разгибательных поверхностях конечностей, а также шрамы и рубцы в местах бывших язв. При плохом лечении может присоединиться вторичная инфекция с развитием абсцессов, флегмон и даже сепсиса.
Висцеральная форма при хорошем лечении не оставляет последствий. При несвоевременном обнаружении и позднем лечении возможно развитие таких осложнений, как: цирроз и печеночная недостаточность, тяжелые формы анемии, амилоидоз и почечная недостаточность, язвенные дефекты в пищеварительной системе.
Профилактика лейшманиоза
- Благоустройство населенных пунктов.
- Борьба с москитами (ликвидация затопленных подвалов, свалок, дезинсекция жилья).
- Использование индивидуальных средств защиты от укусов насекомых (репелленты, закрытая одежда).
- Изоляция больного и проведение пириметаминовой профилактики в коллективе.
- Вакцинопрофилактика для лиц, уезжающих в эндемичные районы, а также местного непривитого населения.
Проблема лейшманиоза в 21 веке остается актуальной, требующей пристального внимания мировой общественности и ВОЗ, особенно в бедных, слаборазвитых странах.
источник
ochishchenie.lechenie-parazitov.ru
Воспалительный инфильтрат
Воспалительный инфильтрат
 Воспалительный инфильтрат — возникает в очаге воспаления в результате реакции местных тканей и выхода клеточных элементов крови сквозь не поврежденные стенки кровеносных сосудов.
Воспалительный инфильтрат — возникает в очаге воспаления в результате реакции местных тканей и выхода клеточных элементов крови сквозь не поврежденные стенки кровеносных сосудов.
Этиология и патогенез. Воспалительные инфильтраты составляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция; в остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах.
Клиническая картина. Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области — кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину воспалительный инфильтрат перед термином «целлюлит», которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления — абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постинфекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Диагностика. Дифференциальную диагностику воспалительного инфильтрата проводят с учетом выявленного этиологического фактора и давности заболевания. Диагноз подтверждают нормальная или субфебрильная температура тела, относительно четкие контуры инфильтрата, отсутствие признаков гнойного расплавления тканей и резкой болезненности при пальпации. Другими, менее выраженными, отличительными признаками служат: отсутствие значительной интоксикации, умеренная гиперемия кожного покрова без выявления напряженной и лоснящейся кожи. Таким образом, воспалительный инфильтрат может характеризоваться преобладанием пролиферативной фазы воспаления мягких тканей челюстно-лицевой области. Это, с одной стороны, свидетельствует об изменени реактивности организма ребенка, с другой — служит проявлением естественного и терапевтического патоморфоза.
Наибольшие трудности для дифференциальной диагностики представляют гнойные очаги, локализующиеся в пространствах, отграниченных снаружи группами мышц, например в подвисочной области, под m. masseter и др. В этих случаях нарастание симптомов острого воспаления определяет прогноз процесса. В сомнительных вариантах помогает обычная диагностическая пункция очага поражения.
При морфологическом исследовании биоптата из воспалительного инфильтрата обнаруживают типичные для пролиферативной фазы воспаления клетки при отсутствии или небольшом количестве сегментоядерных нейтрофильных лейкоцитов, обилие которых характеризует гнойное воспаление.
В инфильтратах почти всегда обнаруживают скопления дрожжевых и мицелиальных грибов рода Candida, Aspergillus, Mucor, Nocardia. Вокруг них формируются эпителиоидно-клеточные гранулемы. Мицелий грибов характеризуется дистрофическими изменениями. Можно предположить, что длительная фаза продуктивной тканевой реакции поддерживается грибковыми ассоциациями, отражающими возможные явления дисбактериоза.
Лечение. Консервативное. Проводят противовоспалительную терапию с использованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
АЮРВЕДА И ЛЕЧЕНИЕ БОЛЕЗНЕЙ⇒
www.evaveda.com
Инфильтрат послеоперационного шва уплотнение кожиМЫ МОЖЕМ ВСЁ и ДАЖЕ БОЛЬШЕ! Восстановление и улучшение фотографий. А также СПЕЦИАЛИСТЫ В ОБЛАСТИ МЕДИЦИНЫ
Содержание статьи
Мы расскажем Вам об уплотнении, которое может возникнуть после оперативного вмешательства.
Введение (или возможное послеоперационное осложнение)
Проведение любой операции требует следования определенных правил, каждое движение и манипуляция имеют огромное значение для жизни человека. Также особенно важен период реабилитации после операции, в течение которого происходит восстановление сил пациента. К сожалению, имеют место быть и последствия печального рода, так называемые осложнения, которые требуют искоренения в кратчайшие сроки. Одним из видов таких осложнений можно считать послеоперационный инфильтрат.
Инфильтрат послеоперационного шва
Что такое послеоперационный инфильтрат?
Инфильтрат послеоперационного шва ощущается пациентом, как уплотнение на коже в области шва.
Инфильтрат (по адаптированным данным Wikipedia от лат. in-«в» и ср.- век. лат. filtratio , «процеживание») – просачившееся (и скопившееся там), пропитавшееся в ткани (в несвойственную ему среду) вещество (клеточных элементов с примесью крови и лимфы). Термин непривычен для слуха простого обывателя, хотя именно послеоперационный инфильтрат является наиболее распространенным осложнением во время операции.
Итак, чем же опасен инфильтрат?
Его появление связывают с низкой сопротивляемостью организма к проникающим извне инфекциям и вирусам. Организм, ослабленный заболеванием и операцией, нуждается в восстановлении, которое невозможно без применения определенных методов реабилитации.
Период возникновения инфильтрата
Инфильтрат шва нередко возникает на месте заражения кожного покрова после операции. Его появление может колебаться от двух дней до двух недель, в зависимости от степени заражения. Впрочем, существуют случаи, когда происходит воспаление послеоперационного рубца (даже спустя годы) и может запуститься процесс заражения. Это, конечно, требует вмешательства квалифицированного специалиста (Как его найти? Узнайте по тел: 8-918-55-44-698).
Опасен для каждого пациента
Если не начать своевременное лечение воспаления, то можно столкнуться с развитием более опасного процесса. Возрастная группа риска осложнений самая разная (и дети, и взрослые), так как от проведения операции не застрахован никто. Также важно указать, что в любом конкретном случае проявления поражения шва различаются, ведь организм каждого уникален и реагирует на воспаление по-своему. Кто-то восстанавливается быстрее, кто-то медленнее.
Клинические проявления
Пациенты, столкнувшиеся с развитием послеоперационного осложнения, могут жаловаться на зудящую боль в области раны, на повышение температуры и общую слабость. Кожа над пораженным участком может отличаться покраснением, а может быть и без покраснения. Иногда можно наблюдать вздутие кожных покровов.
Факторы появления инфильтрации
Причины возникновения инфильтрата шва также многообразны:
- Проникновение инфекции;
- Слабый иммунитет;
- Повреждение слоя подкожной клетчатки в процессе операции;
- Хронические заболевания пациента;
- Отторжение организма шовных тканей;
- Неправильное проведение дренирования раны (часто встречается у людей, имеющих лишний вес).
Помните! Все причины индивидуальны для каждого отдельного пациента.
Виды послеоперационного инфильтрата
Инфильтрат шва имеет разновидности:
1.Воспалительную. В тканях возможно скопление крови и лимфы.
Стоит отметить – данный вид самый распространенный и, по мнению медиков, самый «коварный». С чем это связано? Также с его классификацией:
— гнойный;
— геморрагический;
— лимфоидный;
— гистиоцитарно-плазмоклеточный.
2. Опухолевую. В данном случае на месте послеоперационного шва возможно образование раковых клеток, которые в большинстве случаев являются злокачественными;
3. Постинъекционную. Данный вид осложнения связан с возникновением припухлости после введения какого – либо анестетика или инъекции, способной вызвать аллергическую реакцию. Наблюдают с различной частотой.
Возникновение абсцесса
Самым опасным последствием можно считать быстрый воспалительный процесс или воспалительный процесс, осложненный развитием нагноения — абсцесса. При несвоевременном лечении возможен разрыв гнойника в области послеоперационного шва, который может спровоцировать проникновение гноя в кровь пациента. А это прямая угроза жизни человека.
Специалист поможет
Оказание качественной медицинской помощи — это залог сохранения жизни человека. Так как возникновение инфильтрата шва происходит после проведения операции, то от любого специалиста требуется максимум усилий для предотвращения его развития. Требуется быть особенно внимательным в реабилитационный период, а также необходимо быть осведомленным об индивидуальных особенностях организма каждого пациента. Так как некоторые пациенты, имеющие сильный иммунитет, менее предрасположены к возникновению осложнений.
Диагностические мероприятия
Заметить появление уплотнения на коже может и сам пациент после выписки. Но в условиях медицинского учреждения необходим осмотр врача. Он может применить метод пальпации (ощупывания опухоли) и при необходимости провести биопсию тканей. При особо сложных случаях воспаления важно провести УЗИ или КТ.
Лечение инфильтрата
Лечение послеоперационного инфильтрата шва рекомендуется проводить под наблюдением опытного специалиста (какого именно? Мы постараемся подсказать – 8-918-55-44-698). Чтобы остановить воспалительный процесс врачи могут использовать методы физиотерапии, ультрафиолетового облучения раны (противопоказан при развитии нагноения), а также широко применяют противовоспалительные и обезболивающие медицинские препараты. Все они применяются по решению специалиста и только в клинических условиях.
Запись на консультацию или лечение проводится по телефону: 8-918-55-44-698
Другая полезная информация может быть найдена на сайтах:
мед-рост.рф и foto-med.ru
foto-repair.ru
что это такое? Виды инфильтратов
Инфильтрат – что же все-таки это такое? Врачи выделяют несколько его видов – воспалительный, лимфоидный, постинъекционный и другие. 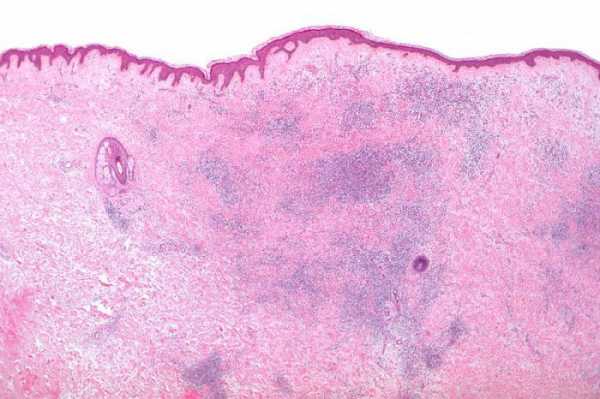 Предпосылки появления инфильтрата различные, но все его виды характеризуются наличием в ткани (либо органе) нехарактерных клеточных частей, ее завышенной плотностью, увеличенным объемом.
Предпосылки появления инфильтрата различные, но все его виды характеризуются наличием в ткани (либо органе) нехарактерных клеточных частей, ее завышенной плотностью, увеличенным объемом.
Постинъекционный инфильтрат
Этот вид патологических конфигураций возникает после инъекций в итоге проникания фармацевтического средства в ткани. Обстоятельств, по которым появляется постинъекционный инфильтрат, существует несколько:
1. Не были соблюдены правила дезинфицирующей обработки.
2. Маленькая либо тупая игла шприца.
3. Резвое введение фармацевтического средства.
4. Место инъекции выбрано ошибочно.
5. Неоднократное введение продукта в одно и то же место.
Возникновение постинъекционного инфильтрата зависит и от личных особенностей человеческого организма. У одних людей он появляется очень изредка, а у других пациентов – фактически после каждой инъекции.
Исцеление постинъекционного инфильтрата
В инфильтрированной ткани инфекции нет, но угрозой этой патологии после укола будет то, что вероятен риск появления абсцесса. В данном случае исцеление может проходить только под наблюдением доктора.
Если же не появляется осложнений, то инфильтрат после инъекций вылечивают физиотерапевтическими способами. Рекомендуется также на место уплотнения ткани наносить йодную сетку пару раз в денек, использовать мазь Вишневского.
Народная медицина тоже предлагает несколько действенных способов избавления от “шишек”, показавшихся после инъекций. Мед, лист лопуха либо капусты, алоэ, клюква, творог, рис могут оказать целебное действие при появлении схожей задачи. К примеру, листья лопуха либо капусты необходимо брать для исцеления в свежайшем виде, прикладывая их на длительное время к нездоровому месту. За ранее “шишку” можно смазать медом. Компресс из творога также отлично помогает избавиться от застарелых “шишек”.
Вроде бы неплох ни был тот либо другой способ исцеления обозначенной трудности, решающее слово должно принадлежать доктору, потому что конкретно он обусловит, чем вылечивать, и необходимо ли это делать.
Воспалительный инфильтрат
Эта группа патологий делится на некоторое количество видов. Воспалительный инфильтрат – что же все-таки это такое? Все разъясняет мед энциклопедия, где говорится о путях появления очага воспаления и указываются предпосылки возникновения патологических реакций тканей.
Медицина выделяет огромное количество разновидностей инфильтратов рассматриваемой подгруппы. Их наличие может указывать на трудности с иммунной системой, заболевания прирожденного нрава, наличие острого воспаления, приобретенного заразного заболевания, аллергических реакций в организме.
Более распространенный вид этого патологического процесса – воспалительный инфильтрат. Что же все-таки это такое, помогает осознать описание соответствующих признаков данного явления. Итак, на что стоит направить внимание? Уплотнение тканей в зоне воспаления. При надавливании появляются болезненные чувства. При более сильном нажатии на теле остается ямка, которая выравнивается медлительно, потому что вытесненные клеточки инфильтрата ворачиваются на прежнее место только через определенный просвет времени.
Лимфоидный инфильтрат
Одной из разновидностей патологии тканей является лимфоидный инфильтрат. Что же все-таки это такое, позволяет осознать Большой мед словарь. В нем говорится, что такая патология встречается при неких приобретенных заразных заболеваниях. Инфильтрат содержит лимфоциты. Они могут накапливаться в различных тканях организма.
Наличие лимфоидной инфильтрации свидетельствует о нарушении в работе иммунной системы.
Постоперационный инфильтрат
По какой причине может образоваться послеоперационный инфильтрат? Что же все-таки это такое? Необходимо ли его вылечивать? Как это делать? Обозначенные вопросы тревожут людей, которым пришлось столкнуться с обозначенной неувязкой.
Развитие послеоперационного инфильтрата происходит равномерно. Обычно его обнаружение происходит на 4-6 либо даже 10-15 денек после хирургического вмешательства. У хворого увеличивается температура тела, возникают ноющие боли в области брюшной полости, задержка стула. Определяется наличие болезненного уплотнения.
В отдельных случаях бывает тяжело найти, где находится инфильтрат – в брюшной полости либо в ее толще. Для этого доктор употребляет особые способы диагностики.
Предпосылки появления инфильтрата после операций не всегда удается точно найти, но его терапия почти всегда завершается благополучно. Лекарства и разные виды физиолечения дают положительные результаты.
Очень нередко появляется инфильтрат послеоперационного рубца. Время от времени он может показаться через пару лет после проведения хирургической процедуры. Одной из обстоятельств его появления является применяемый шовный материал. Может быть, инфильтрат рассосется без помощи других. Хотя такое случается изредка. В большинстве случаев явление осложняется абсцессом, который нужно вскрывать доктору.
Инфильтрат в легких
Это страшная патология, требующая немедленного исцеления. При помощи данных рентгенологических исследовательских работ и биопсии докторы могут найти у пациента инфильтрат легкого. Что же все-таки это такое? Легочную инфильтрацию необходимо отличать от отека легкого. При таковой патологии у хворого происходит проникновение и скопление жидкостей, хим веществ, клеточных частей в тканях внутреннего органа.
Инфильтрация легкого в большинстве случаев имеет воспалительное происхождение. Она может осложняться процессами нагноения, что приводит к потере функции органа.
Умеренное повышение легкого, уплотнение его ткани – соответствующие признаки инфильтрации. Распознать их помогает рентгенологическое обследование, при котором видны затемнения тканей внутреннего органа. Что это дает? По нраву затемнения доктор может найти вид рассматриваемой патологии и степень заболевания.
Опухолевый инфильтрат
К более нередко встречающимся патологиям относится и опухолевый инфильтрат. Что же все-таки это такое? Его в большинстве случаев составляют атипичные клеточки опухоли разной природы (рака, саркомы). Пораженные ткани меняют цвет, становятся плотными, время от времени болезненными. Проявляется в опухолевом росте.
Предпосылки возникновения
Возможность появления инфильтрата в одинаковой мере находится у людей хоть какого возраста.
Результаты исследования проявили, что предпосылкой заболевания могут стать различного рода травмы, недуги заразного нрава. Они могут передаваться контактным методом, иметь лимфогенный тип распространения.
В тканях околочелюстной области очень нередко развивается инфильтрат. Что же все-таки это такое? Как его отличить от других болезней? Оценить состояние хворого и дать четкий ответ на поставленные вопросы может только опытнейший доктор. Возбудителями воспаления являются стафилококки, стрептококки и другие представители микрофлоры ротовой полости.
Осложненное состояние острого аппендицита тоже может вызвать развитие инфильтрата. Он появляется при несвоевременном хирургическом вмешательстве.
Симптомы инфильтрата
При развитии заболевания у пациента может наблюдаться некординально завышенная температура. Она держится на определенной отметке некоторое количество дней. Время от времени этот показатель остается обычным. Распространение инфильтрата происходит на одну либо несколько частей тела. Это выражается в припухлости и уплотнении тканей с ясно выделенным контуром. Поражению подвержены все ткани сразу – слизистая, кожа, подкожно-жировая и мышечная оболочки.
Инфильтрат, который развивается на фоне отягощения аппендицита, характеризуется устойчивой болью в нижней части животика, увеличением температуры до 39 градусов, ознобом. В данном случае излечение пациента может быть только при своевременном хирургическом вмешательстве. Наличие данного вида инфильтрата устанавливается при осмотре доктором (не просит особых исследовательских способов).
В других же случаях только дифференциальный подход позволяет точно установить диагноз и назначить необходимое исцеление. Время от времени для установления диагноза во внимание принимаются данные результатов пункции из места воспаления.
Спецами проводится исследование материалов, взятых из воспаленной области. Установлена различная природа клеток, составляющих инфильтрат. Конкретно это событие позволяет докторам систематизировать болезнь. Обычно, в составе инфильтрата находится огромное скопление дрожжевых и мицелиальных грибов. Это гласит о наличии такового состояния, как дисбактериоз.
Основной целью исцеления инфильтрата является ликвидация воспалительных очагов. Это достигается ограниченными способами исцеления, к которым относится физиотерапия. Пациент не должен заниматься самолечением и затягивать с визитом к спецу.
Благодаря физиотерапевтическому исцелению достигают рассасывания инфильтрата методом роста кровотока. В это время происходит ликвидация явлений застоя. Также происходит уменьшение отека, снятие болевых чувств. В большинстве случаев назначается электрофорез лекарств, кальция.
Физиолечение противопоказано, если находятся гнойные формы заболевания. Насыщенное воздействие на пораженный участок только спровоцирует резвое развитие инфильтрата и предстоящее распространение очага.
tipsboard.ru

 Что же может привести к развитию постинъекционных осложнений и каковы их причины?
Что же может привести к развитию постинъекционных осложнений и каковы их причины?