Киста беккера код мкб – анализы, диагноз, лекарственные препараты, что это
причины и лечение в домашних условиях
Опухолевидная патология, заполненная серозной жидкостью либо другой субстанцией, называется кистой. Данный недуг способен появиться в любом органе или тканях и имеет доброкачественное течение.
Суть патологии, код по МКБ-10
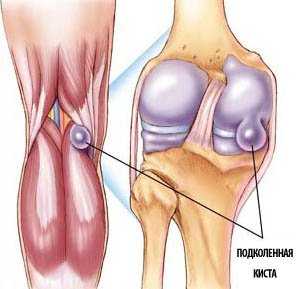
Киста Бейкера коленного сустава располагается сзади на поверхности сочленения в области подколенной ямки и заполнена синовиальной жидкостью. Размеры патологии имеют разные значения, критические могут окончиться разрывом.
Объективно недуг напоминает грыжу и виден при разгибании ноги, так как он соединен с суставной полостью. Нередко патология осложняется началом воспалительного процесса.
В медицинской терминологии обозначение кисты Бейкера (Беккера, Бехтерева) сустава коленного имеет шифр М71.2.
Причины
Болезнь чаще возникает у детей старше 7 лет и у взрослых после 45.
Причинами развития кисты Бейкера в суставе (коленном) становятся:
- повреждения колена при спортивных нагрузках или связанные с рабочей деятельностью;
- патологические изменения и травмы мениска;
- обострение хронических заболеваний в сочленении;
- разрушение ткани хряща в суставной капсуле;
- воспаление в суставе, связанное с артритом, остеоартритом, хондропатией.
Вследствие данных факторов происходит усиление выработки синовиальной жидкости с накоплением в задней части колена. Выпот сдавливает нервные окончания, что приводит к развитию симптоматики.
Типы патологии
Разновидности кисты в сочленении:
- Ганглиевая киста коленного сустава – образование, исходящее из сухожилия и суставной капсулы. Имеет вид овала или шара, наполнена прозрачной жидкостью. Болезнь встречается довольно редко, в основном у представительниц прекрасного пола, имеющих повышенную подвижность суставного сочленения или после травмирования.
- Параменисковая киста характеризуется большими размерами и не исчезает при разгибании колена. Данная форма лечится с использованием хирургического вмешательства, так как значительно снижает функциональные способности сочленения из-за кистозного перерождения менисков.
- Изменения в суставной сумке и оболочке вызывают развитие синовиальной кисты коленного сустава. К группе риска относят людей с артритом или имеющих повреждения колена. Вылечить патологию можно с помощью оперативного удаления образования, так как оно часто разрывается, чем усложняет процедуру по восстановлению сочленения.
- Кисту медиального мениска коленного сустава часто сопровождает болевой синдром с локализацией во внутренней части колена, который появляется при сгибании. Иногда симптоматикой служит слабость и признаки атрофии мышц бедра.
Клиническая картина
Патологический процесс развивается бессимптомно и не определяется до тех пор, пока образование не увеличится. Если недуг расположен в подколенной ямке и имеет мелкие размеры, человек может не знать о существовании болезни до случайного диагностирования.
К распространенным симптомам кисты Бейкера сустава коленного относят:
- отек, сопровождающийся тяжестью в области сочленения;
- появление интенсивной болезненности, чаще при сгибании;
- нарушение функциональной способности нижних конечностей из-за неприятных ощущений;
- иррадиация болей в стопу или голень, связанная с передавливанием сосудов и нерва патологическим выпотом;
- вследствие нарушенного кровообращения может развиться тромбоз или варикоз;
- присоединение воспаления влияет на общее состояние организма, которое выражается признаками интоксикации, слабостью, утомляемостью, иногда лихорадкой.
Разрыв кисты Бейкера сопровождается резкой болью, местной гиперемией кожных покровов и повышением температуры в пораженной зоне. При данном состоянии следует незамедлительно обращаться к специалисту за помощью.
Диагностика
Выявление кисты подколенной области складывается из нескольких методов:
- сбор жалоб и анамнеза;
- визуальный осмотр, при котором оценивают цвет кожных покровов и выпячивание образования при больших размерах;
- при пальпации определяется плотная опухоль, имеющая четкие границы;
- рентгенография с использованием контрастного вещества;
- УЗ-исследование колена и мягких тканей для точной локализации патологии;
- МРТ;
- артроскопия применяется как дополнительный метод обследования;
- 8иногда врач назначает пункцию кисты для определения ее составляющих или причины возникновения болезни.
Терапия заболевания комбинированная и составляется после выяснения причины, вызвавшей недуг.
К какому врачу обратиться
Лечение кисты Бейкера осуществляет ортопед. После необходимых исследований нередко назначается консультирование у ревматолога, хирурга и других специалистов.
Медикаменты
Лекарственные препараты для лечения кисты в колене направлены на снижение симптоматики и улучшение качества жизни больного.
Медикаментозное воздействие основано на применении нескольких средств:
- Хондропротекторы.
Лекарства предназначены для укрепления хрящевой ткани, что необходимо при разрушении суставных поверхностей. Их можно принимать в таблетках или инъекциях.
- Нестероидные противовоспалительные препараты.
Средства активно воздействуют на процессы воспаления, снижают боль, отечность, но имеют побочные эффекты, поэтому назначаются с осторожностью. Минусом приема НПВС является привыкание при их длительном использовании. Часто врачу приходится менять схемы лечения для достижения положительного результата или заменять препарат.
- Гормональные инъекции в полость сочленения. Данные методы лечения необходимы при тяжелых патологических процессах. Уколы делаются с периодичностью раз в две недели. Перед введением лекарства нередко из суставной полости откачивают излишки содержимого. Стероидные препараты имеют отрицательное действие на некоторые органы и системы и требуют тщательно подобранной дозировки.
- Местное применение основано на использовании гелей или мазей, улучшающих кровообращение и помогающих избавиться от болевых ощущений и отечности.
- При интоксикации организма и наличии инфекционного процесса доктор назначает антибиотики широкого спектра действия. Для выявления возбудителя берется синовиальная жидкость, которая отправляется на бакпосев.
- Для поддержки общего состояния больному следует принимать поливитаминные комплексы, гепатопротекторы и пробиотики.
Народные средства

Лечение в домашних условиях кисты Бейкера коленного сустава возможно с использованием рецептов нетрадиционной медицины.
- Компресс из листьев малины и бузины. Для его изготовления взять части растений в равных пропорциях и залить их горячей водой. Через полчаса выложить на пленку и укутать пораженный сустав на несколько часов. Повязку необходимо делать ежедневно.
- Побеги чистотела измельчают и заливают кипящей водой. Отвар настаивают в течение 15 минут и после прикладывают к кисте два раза в день.
- Чай с добавлением корня имбиря снижает воспалительные процессы в колене и улучшает общее состояние иммунитета.
- Яблочный уксус смешивают с медом и добавляют в стакан с теплой водой. Полученный напиток употреблять внутрь для снижения отечности в область сочленения.
- Нерафинированное масло подсолнечника наносят на марлю и крепят к месту недуга бинтом и пленкой. Компресс делают дважды в день.
- Цветки календулы измельчают и заливают подогретым гусиным жиром. В смесь добавить прополис и мешать до полного его растворения. Полученную мазь остудить и втирать в участок поражения. После коленку кутают теплым шарфом и оставляют на ночь.
Лечение народными средствами кисты Бейкера коленного сустава следует проводить только после консультации с врачом во избежание аллергических реакций или ухудшения состояния.
Лечебная физкультура
Комплекс ЛФК разрабатывается индивидуально с учетом возраста пациента после снятия болевых ощущений и воспалительного процесса.
В остром периоде заболевания запрещена активная нагрузка на мышцы, связанная с напряжением коленного сочленения.

Занятия должны выполняться ежедневно, без резких движений. Перед началом гимнастики следует сделать разминку.
Примерные упражнения:
- Легкие приседания.
- Стояние на одной ноге с прижиманием колена к животу. Можно делать у опоры.
- Из положения сидя на полу наклоны туловища с попыткой дотянуться до кончиков пальцев стоп.
- В положении стоя пытаться коснуться руками пола.
После физических нагрузок полезно принять теплую расслабляющую ванну или сделать самомассаж для улучшения кровообращения.
Физиотерапия
Методы физиовоздействия проводятся после снятия воспаления для активизации регенеративных процессов в хрящевой ткани.
Часто используют лечение электромагнитным полем и биорезонансную терапию для восстановления иммунной системы человека.
Оперативное вмешательство

Показания к удалению кисты Беккера коленного сустава:
- большие размеры патологии, приводящие к нарушению кровотока и разрушению костей;
- образование вызывает сильную болезненность при движении;
- прогрессирование недуга;
- отсутствие эффекта от консервативного лечения.
Операция по удалению кисты проходит в условиях стационара под местной анестезией. Швы снимают на 5 сутки.
Осложнения
При несвоевременном начале терапии болезнь опасна следующими последствиями:
- разрыв кисты;
- тромбоз;
- тромбофлебит глубоких вен;
- сдавливание нервов, кровеносных сосудов;
- воспалительные процессы в костном мозге;
- некротизирование мягких тканей;
- остеомиелит.
Профилактика
Для предупреждения рецидива кисты следует придерживаться ежедневных профилактических мер:
- Ношение эластичного бандажа на коленном суставе при нагрузках или занятиях спортом
- Своевременное пролечивание заболеваний, последствий от травм.
- Рациональное питание, позволяющее снизить нагрузку на больное колено вследствие избавления от лишнего веса.
- Периодический прием хондропротекторов для сохранения хрящевой ткани и предупреждения развития артроза.
- Ежедневные прогулки на свежем воздухе.
- Ношение удобной обуви без высокого каблука или платформы.
- Терапия инфекционных процессов в организме.
Киста Бейкера – недуг, который не следует оставлять без внимания. Болезнь имеет благоприятный исход в случае раннего обращения к врачу и подбора правильных методов терапии.
( Пока оценок нет )
noginashi.ru
Мкб 10 кисты бейкера коленного сустава — Вероника Савина
Лечение кисты коленного сустава в домашних условиях
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Киста — полое образование, сопровождающееся выпячиванием суставной сумки с синовиальной жидкостью внутри. Проявляется выраженным дискомфортом во время ходьбы, ограничением в подвижности колена и болью на запущенных стадиях.
Виды и локализация
Главные причины этого заболевания — травмы, повреждения, воспаления синовиальной оболочки и сопутствующие патологии опорно-двигательного аппарата. Обычно эта дисфункция развивается на фоне остеоартрита, остеоартроза или ревматоидного артрита. В подавляющем большинстве киста коленного сустава диагностируется у лиц пожилого возраста. Наиболее опасное осложнение — разрыв кисты, что сопровождается резкой пронизывающей болью, повышением температуры, заметной отечностью ноги.
В зависимости от характера образования и его расположения различают несколько видов заболевания:
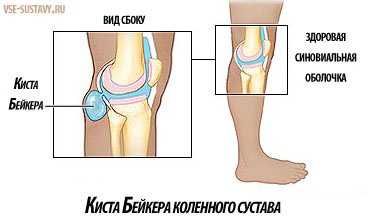
- Синовиальная киста (Бейкера). Напоминает грыжу и характеризуется изменением синовиальной оболочки колена. Локализуется в подколенной ямке и выглядит как выраженная припухлость.
- Киста подколенной ямки (Бехтерева). Развивается в результате растяжения бурсы полуперепончатой мышцы и сопровождается нарушением контакта между суставом и сумкой, в которой он находится.
- Ганглиевая киста. Доброкачественное образование в плотной массе соединительной ткани. Появляется в области колена и видно в положении стоя.
- Киста медиального мениска. Находится с внутренней стороны колена и представляет собой скопление суставной жидкости. Размер образования от 2 до 10 см.
Для определения вида кисты коленного сустава проводится комплексная диагностика, которая помогает не только дифференцировать разные образования, но и выяснить причины, по которым они возникли.
По международной классификации болезней (МКБ-10) киста коленного сустава относится к группе болезней костно-мышечной системы и соединительных тканей и болезней мягких тканей.
Методы лечения дома
Существует несколько способов лечения кисты коленного сустава: консервативный, хирургический или народными средствами. В некоторых случаях заболевание проходит без всякого вмешательства. Домашнее лечение этой патологии может быть весьма эффективным, если следовать рекомендациям врача и использовать комплексный подход.
Консервативное лечение
Главная процедура — пункция, которая приносит мгновенное облегчение и улучшение. Врач удаляет избытки скопившейся жидкости с помощью шприца, вводя иглу в центр кисты и откачивая таким образом ее содержимое. Дальнейшая терапия призвана не допустить повторного образование кисты и подразумевает прием стероидных гормонов, которые вводятся непосредственно в область кисты. Они снимают боль и оказывают противошоковое действие. Далее пациент принимает противовоспалительные таблетки. В качестве дополнения к лечению назначают мази:
- Гидрокортизон;
- Преднизолон;
- Диклофенак.
Они уменьшают боль, снижают воспалительные процессы, устраняют отечность. Мази в данном случае выступают отличной профилактикой от рецидивов заболевания.
Физиотерапия
Это вспомогательные процедуры, необходимые для восстановления после хирургического лечения. Пациенту назначают УВЧ, микротоки, магнито- или лазеротерапию. Главная задача этих мероприятий — восстановить и укрепить мышцы колена, чтобы не допустить повторного появления кисты.
Физиотерапевтические методики ускоряют выздоровление и улучшают подвижность сустава. Регулярное воздействие токами, магнитными волнами и другими способами стимулирует кровоток и обменные процессы, предотвращая появление сгустков, развитие тромбофлебита.
Гимнастика по Бубновскому
Доктор Сергей Бубновский разработал комплекс упражнений, которые помогают ускорить восстановление подвижности сустава. Правильно выполненная гимнастика делает связки более эластичными, укрепляет мышцы, увеличивает амплитуду движений сустава.
Упражнения нужно выполнять очень осторожно, иначе можно усугубить ситуацию, что приведет к развитию осложнений!
Упражнения ускоряют реабилитацию, компенсируют разницу между развитием передних и задних мышц ноги, предотвращают развитие артрозов, увеличивают эффективность комплекса. Такие тренажеры устанавливают в специальных медицинских центрах. Но если нет возможности использовать этот тренажер, то упражнения выполняются без него или с помощью стандартных эспандеров. ЛФК рассчитан на укрепление позвоночника и всего опорно-двигательного аппарата в целом, но отлично подходит в качестве восстановления после кисты коленного сустава.
Комплекс упражнений прост и не требует специальной физической подготовки:
- Встаньте на четвереньки и максимально расслабьте все мышцы — это исходное положение.
- В этом же положении выгибайте спину — вверх на выдохе и вниз на вдохе.
- Из ИП сядьте на правую ногу, а вторую, выпрямив, отведите назад, максимально вытягивая. Вернитесь в ИП и проделайте то же самое с другой ногой.
- Из ИП максимально вытяните тело вперед. Старайтесь удержать равновесие и не прогибать поясницу. Сделайте несколько подходов.
- Из ИП на выдохе согните руки в локтях, насколько это возможно, наклоняясь к полу. И опять же на выдохе сядьте на пятки, при этом выпрямите руки вперед.
- Лягте на спину, заведя руки за голову. Ноги согнуты в коленях. Задача — на выдохе достать подбородком до груди, далее сесть, прикоснувшись локтями колен.
- Возьмите резиновый бинт или эспандер, наступите ногами на середину. Поднимайте руки над головой, растягивая бинт.
- Встаньте носками ног на ступеньку и пружиньте вверх-вниз.
- Одним концом эспандер закрепите на опоре, другим — на лодыжке. Встаньте на четвереньки спиной к опоре так, чтобы эспандер был натянут. Сгибайте ногу в колене — 15–20 раз. Повторяйте с другой ногой.
Каждое упражнение нужно выполнять по 5–20 подходов. Начинать нужно с минимального количество повторений, постепенно увеличивая их. Регулярно выполняя этот комплекс, вы укрепите мышцы скелета и предотвратите множество болезней опорно-двигательного аппарата, включая кисту коленного сустава.
В данном видео доктор Бубновский рассказывает и показывает как вернуть коленным суставам здоровье:
Народные методы
От своевременно обнаруженной небольшой кисты можно избавиться простыми народными методами. Однако обычно они хороши лишь как дополнение к консервативному лечению. Сами по себе они не так эффективны и выступают только в качестве параллельного, но не основного средства. Правильное и последовательное применение народных методов приведет к положительному результату: боль и дискомфорт уйдут, подвижность колена увеличится. Большая часть рекомендаций при данном заболевании сводятся к компрессам. Их накладывают на колено ежедневно и держат в течение 2–8 часов.
Лечение народными методами:
- Спиртовая настойка золотого уса. Колено растирают по окружности 1–2 раза в день. Лекарство можно сделать самостоятельно, взяв золотой ус и водку в соотношении 1:3, перемешать и выдержав в темном месте в течение 3 недель.
- Компресс из измельченных и распаренных листьев лопуха и чистотела. Кашицу накладывают на колено и укрывают мягкой тканью. Держат 3–4 часа.
- Использование подсолнечного масла первого отжима. Следует смазать марлю, приложив к колену и сверху прикрыв пленкой, оставить на ночь.
- По 1 чайной ложки стрептоцида, сока алоэ и сока лимона смешать и на ночь сделать компресс на колено.
- 160 г камфары и 250 г медицинской желчи перемешать до однородной консистенции. Для ночного компресса использовать половину полученной смеси. Оставшуюся часть убрать в холодильник и использовать на следующий день.

Народные лекари предлагают и другие рецепты для лечения кисты коленного сустава. Например, различные отвары на основе зверобоя и золотого уса. Однако увлекаться такой терапией не стоит. Поскольку из-за обильного использования лекарственных трав, не исключено появление устойчивых аллергических реакций.
Киста Бейкера коленного сустава: причины, симптомы, лечение заболевания
Признаки наличия в коленном суставе кисты Бейкера появляются только после ее укрупнения. Образование начинает сдавливать нервные окончания, что и становится причиной болей при ходьбе, онемения, покалывания, ощущения «ползающих мурашек». Лечение чаще консервативное. Но при больших размерах кисты Бейкера, ее быстром росте, выраженном снижении чувствительности пациентам показано хирургическое вмешательство.
Общее описание кисты Бейкера коленного сустава
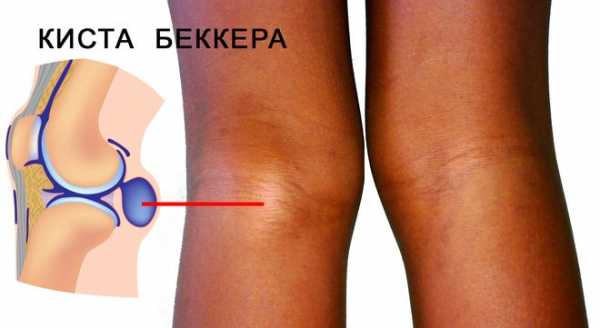
Киста Бейкера (подколенная или коленная киста) — это мягкое эластичное образование, по форме напоминающее виноградную гроздь. У 50% людей на задней поверхности колена находится межсухожильная сумка. Она располагается между сухожилиями икроножной и полуперепончатой мышц. При поражении коленных структур воспалительным процессом в полости сустава начинает скапливаться патологический экссудат. Жидкость проникает в межсухожильную сумку, что приводит к увеличению ее размеров. Формируется киста Бейкера, по мере роста которой нарастает болезненность, а объем движений в суставе снижается.
Почему возникает болезнь
Скопление избыточной жидкости в полости коленного сустава сопровождает течение многих воспалительных и дегенеративно-дистрофических заболеваний. Подобное состояние наблюдается при гонартрозе, подагрическом, ревматоидном, реактивном, инфекционном, псориатическом артритах. Киста Бейкера может формироваться после предшествующих травм колена — вывихов, подвывихов, переломов, разрывов менисков, связок, повреждений мышц и сухожилий.

Признаки и симптомы заболевания
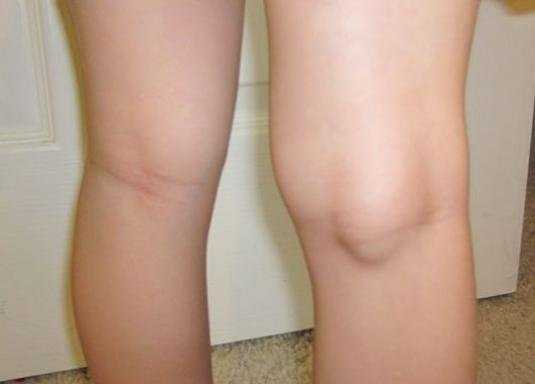
На начальном этапе образования кисты Бейкера возникают только слабые дискомфортные ощущения в колене после физических нагрузок или длительного нахождения на ногах. Но по мере ее роста выраженность симптоматики повышаются. Боли возникают во время ходьбы, сопровождают сгибание и разгибание сустава. Сдавление кистой нервных окончаний приводит к выпадению чувствительности. В области голеностопа ощущается онемение, покалывание.
Крупная киста хорошо прощупывается на наружной стороне колена в подколенной ямке. Она плотная, округлая, упругая, болезненная при надавливании. Формирование крупного опухолевидного образования становится причиной ограничения подвижности колена.
Принципы диагностики патологии
Основания для выставления диагноза — характерная клиническая картина, жалобы пациентов, наличие в анамнезе заболеваний коленного сустава или травм. Для его подтверждения проводится ряд инструментальных исследований. Наиболее информативны МРТ и УЗИ. По показаниям выполняется артроскопия для изучения состояния внутренней поверхности сустава.

Как лечить кисту Бейкера коленного сустава
При обнаружении кисты Бейкера на начальном этапе формирования пациентам показано консервативное лечение с применением медикаментов, проведением физиотерапевтических и массажных процедур, ЛФК. Больным рекомендовано ношение ортопедических приспособлений — эластичных полужестких наколенников или согревающих бандажей из верблюжьей и овечьей шерсти.
Лекарственные средства
Препараты в форме таблеток и инъекционных растворов используются обычно только для лечения основной патологии, спровоцировавшей накопление экссудата в суставной полости. А терапия непосредственно кисты проводится с помощью наружных средств. Для локального нанесения чаще применяются нестероидные противовоспалительные препараты — Вольтарен, Фастум, Артрозилен, Долгит, Индометацин. Они купируют воспаление, устраняют боли и отеки, снижают местную температуру. В последующем, по мере ослабления симптоматики в лечебные схемы могут быть включены мази и гели с согревающим эффектом — Финалгон, Капсикам, Апизартрон.

Комплекс лечебной физкультуры
Лечебная физкультура не является самостоятельным методом терапии кисты Бейкера. Ежедневное выполнение упражнений рекомендовано на этапе реабилитации. После завершения хирургического или консервативного лечения пациент с результатами диагностики направляется к врачу ЛФК. Им составляется индивидуальный комплекс упражнений для ускоренного восстановления всех функций сустава, профилактики рецидивов.
Лечение по Бубновскому
В медицинских центрах С. Бубновского проводится реабилитация пациентов после терапии кисты Бейкера. Практикуются занятия гимнастикой на сконструированных мануальным терапевтом тренажерах. Но не менее эффективны и упражнения, выполнять которые можно в домашних условиях:
- лечь на спину, пальцы рук сцепить на затылке. На вдохе приподнимать верхнюю часть тела и согнутую ногу, стараясь коснуться локтем противоположного колена;
- сесть на пол, руками упереться в пол за спиной. Сгибать одну ногу, заводить ее за другую, пытаясь коснуться коленом гимнастического коврика;
- встать, используя для опоры стену или спинку стула, делать неглубокие выпады и приседания.
Выполнять упражнения нужно в медленном темпе, избегая чрезмерно резких, высокоамплитудных движений. Появление болей должно стать сигналом о необходимости отдыха.
Аквааэробика
В воде из-за перераспределения нагрузок разрешены упражнения, выполнение которых категорически запрещено на суше. В восстановительном периоде пациентам рекомендовано плавание кролем, брассом, на спине, махи и вращения согнутыми в коленях ногами. Особенно полезны глубокие приседания, выпады, имитация езды на велосипеде.
Физиотерапия
Из физиотерапевтических процедур наиболее эффективна лазеротерапия, позволяющая уменьшить размер кисты, ускорить процесс ее обратного развития. Для снижения выраженности болей, рассасывания опухолевидного образования проводится электрофорез с глюкокортикостероидами, протеолитическими ферментами, витаминами группы B. В период реабилитации также используются магнитотерапия, аппликации с озокеритом и парафином, грязелечение.
Оперативное вмешательство
Показания для хирургического лечения кисты Бейкера — ее длительное существование, большой размер, ущемление нервов, кровеносных сосудов и мягких тканей, ограничение сгибания колена и неэффективность консервативной терапии.
Пункция
На начальном этапе лечения с помощью пункции из межсухожильной сумки удаляется скопившаяся жидкость, а ее полость промывается антисептиками с последующей обработкой глюкокортикостероидами. Чаще всего используются Гидрокортизон, оказывающий выраженное противовоспалительное и обезболивающее действие. При выявлении инфекционного поражения коленного сустава его полость промывается растворами препаратов с антибактериальной и противомикробной активностью.
Удаление
Хирургическое лечение проводится под местной анестезией. В ходе операции хирург делает надрез. После прошивания и перевязывания места соединения межсухожильной сумки с суставом врач удаляет кисту. В последнее время все чаще выполняются артроскопические хирургические операции, для которых характерны незначительное травмирование мягких тканей и короткий срок нахождения пациента в стационаре.
Народная медицина
Для уменьшения размеров кисты Бейкера можно воспользоваться народными средствами, но только в качестве дополнения к основному лечению. Мази, компрессы, масляные и водочные настойки также устраняют слабые боли, изредка возникающие в период реабилитации после хирургического вмешательства.
Компрессы
Противоотечным, противовоспалительным действием обладают компрессы из свежего растительного сырья. До однородной массы измельчают по паре листьев подорожника, одуванчика, горсть цветков ромашки. Вмешивают по столовой ложке густого меда и сметаны, распределяют смесь толстым слоем на внутренней стороне колена, фиксируют полиэтиленовой пленкой, толстой тканью, марлевым или эластичным бинтом. Длительность процедуры — 1 час. Для приготовления смеси для компрессов можно использовать и листья хрена, капусты, лопуха.
Отвары и настои
В народной медицине для лечения кисты Бейкера применяются средства с диуретическим (мочегонным) эффектом. За счет выведения излишней жидкости из организма удается уменьшить размеры опухолевидного образования.
| Народное средство для лечения кисты Бейкера | Рецепт и способ применения |
| Противовоспалительный отвар | В кастрюлю всыпать по чайной ложке сухого растительного сырья — кукурузных рылец, шерстистой эрвы, медвежьих ушек. Влить 2 стакана горячей воды, довести до кипения и томить 15 минут. Охладить, процедить, пить по 1/3 стакана 3 раза в день во время еды |
| Тонизирующий настой | В термос всыпать по столовой ложке сухих брусничных листьев и цветков ромашки, залить 0,5 литрами кипятка. Через 3 часа остудить, процедить, принимать по 1/2 стакана 2 раза в день |
Мази
Для приготовления обезболивающей мази нужно растереть в ступке до однородной массы по столовой ложке сока алоэ и жирной густой сметаны. Не переставая смешивать, добавить 10 капель льняного масла и по 2 капли эфирных масел сосны, мелиссы, чабреца. Небольшими порциями ввести 100 г медицинского вазелина. Хранить в холодильнике, втирать в колено при появлении болезненных ощущений.
Особенности лечения детей
В лечении детей также используются те же консервативные и хирургические методы. Единственное отличие — применение фармакологических препаратов в сниженных дозах, соответствующих весу и возрасту ребенка. На этапе реабилитации детям показан курсовой прием сбалансированных комплексов витаминов и микроэлементов, например, Витамишки или Супрадин Кидс.
Возможные последствия
Наиболее тяжелые последствия возникают при разрыве кисты Бейкера. Из-за проникновения жидкости в мышечные ткани на задней поверхности голени образуется отек, возникают сильные боли. А при сдавлении кистой вен начинает застаиваться кровь, провоцируя развитие флебита, тромбообразование. Если тромб отрывается и мигрирует в легкие, то это может стать причиной опаснейшего осложнения — тромбоэмболии легочной артерии.
Профилактика заболевания
К формированию кисты Бейкера предрасполагают лишний вес, повышенные физические нагрузки, низкая двигательная активность, дефицит в организме витаминов и микроэлементов. В целях профилактики следует исключить эти факторы из привычного образа жизни. Ортопеды также рекомендуют надевать наколенники перед спортивными тренировками или выполнением работ с повышенной нагрузкой на колени.
Прогноз специалистов
Своевременное обращение за медицинской помощью позволит избежать нежелательных последствий, развития осложнений. Прогноз благоприятный. После проведения лечения все функции коленного сустава полностью восстанавливаются.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
agrarnik26.ru
первые признаки, продукты, свечи, что это такое
Гигрома на ноге — что делать, к кому обратиться?
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Гигрома — заболевание, которое проявляется возникновением округлого образования, содержащего серозную жидкость. Патология представляет собой доброкачественную кистозную опухоль. Гигрома на ноге располагается непосредственно около суставов и связок, растет медленно и не вызывает болевых ощущений.  Киста чаще всего образуется в области повышенного трения мягких тканей об одежду, обувь или поверхности. Постоянная микротравматизация вызывает вялотекущее воспаление. Через некоторое время в месте поражения происходит скопление и отграничение жидкости в форме кисты. Новообразование глубоких слоев образуется с вовлечением синовиальной оболочки в патологический процесс.
Киста чаще всего образуется в области повышенного трения мягких тканей об одежду, обувь или поверхности. Постоянная микротравматизация вызывает вялотекущее воспаление. Через некоторое время в месте поражения происходит скопление и отграничение жидкости в форме кисты. Новообразование глубоких слоев образуется с вовлечением синовиальной оболочки в патологический процесс.
Причины возникновения
Гигрома — полиэтиологическое заболевание, которое развивается вследствие нарушения метаболических процессов соединительной ткани. Можно выделить наиболее частые причины, способствующие возникновению гигромы на ноге:
- Наследственный фактор. Вероятность развития болезни у детей, чьи родители страдали данным недугом увеличивается в 2 раза.
- Воспалительные заболевания суставов(бурситы, артриты, тендовагиниты)
- Многократные, локализованные в одном месте, или единичные травмы (вывихи, растяжения, переломы и др.)
- Повышенная нагрузка на ноги при тяжелом физическом труде и занятиях спортом.
- Плоскостопие (дисплазия соединительной ткани вызывает повышенную нагрузку на суставы нижних конечностей и позвоночника)
- Ожирение. Оказывает повышенную нагрузку на суставы.
- Тесная обувь, высокий каблук.
Виды гигромы на ноге
Существует несколько классификаций болезни, рассмотрим основные из них. В зависимости от глубины поражения различают 2 вида гигром на ноге:
- Поверхностные. Формируется чаще в области боковой или тыльной поверхности стопы, а также на пальцах ног. На поверхности кожи вначале образуется округлая опухоль, кожа над ним постепенно истончается. При трении или травмы шишки могут образовываться дефекты, с выделением густой желтоватой массы. Наиболее распространённый вид.
- Глубокие. Формируется в области голеностопа. Образуется в результате длительного течения синовиита, бурсита. При увеличении размеров кисты возникают нарушения двигательной функции и болезненные ощущения.
В зависимости от локализации образования на ноге выделяют:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Гигрому колена. Возникает в результате травмы, причиняет дискомфорт и неудобство при ходьбе. Наиболее частая патология, локализованная на ногах. Отдельно выделяют кисту Бейкера — образование, расположенной в подколенной ямке. Образуется в результате длительного напряжения, лимфостаза. Проявляется дискомфортом, болью при сгибании и разгибании ноги в коленном суставе.

- Гигрому голеностопа. Возникает следствие постоянного ношения неудобной и тесной обуви, высоких каблуков. Образование характеризуется быстрым ростом, болевыми ощущениями при ходьбе.
- Гигрому на пальце ноги. Образуется чаще на боковой поверхности пальца. Сопровождается неудобством, болью. Ношение обуви вызывает постоянное трение шишки, что способствует быстрому росту и нарушению целостности кисты. Увидеть гигрому на пальцах ног можно на фото ниже.

Симптомы и проявления гигромы
Симптомы наличия шишки на ноге зависят от локализации патологического процесса. Рассмотрим общие клинические проявления, объединяющие все виды гигром:
- Начало болезни чаще всего проходит бессимптомно, т.к. образование имеет небольшие размеры и не причиняет неудобств.
- По мере роста образование отграничивается от других тканей, свободно отодвигается и перемещается под кожей.
- В дальнейшем возникает дискомфорт, болевые ощущения при ходьбе, движении в суставе. Надавливание на шишку вызывает резкую боль.
- При воспалении и нагноении кисты возникает ноящая тупая боль в покое и резкая боль при надавливании. Кожа над поверхностью гигромы гиперемирована, может шелушиться и грубеть, повышается местная температура.
Особенности у ребенка
Гигрома на ноге у ребенка наиболее распространённое местоположение опухоли. Локализация кисты различна, чаще всего формируется в области коленного сустава и в подколенной ямке, реже — на пальцах ног, стопе. Можно выделить причины образования недуга у детей:
- Наследственная предрасположенность.
- Повышенная подвижность или наоборот, гипо- и адинамия.
- Интенсивные физические нагрузки (бег, прыжки, гимнастика и др.)
- Однократные или многократные травмы сустава или кости
Возраст формирования шишки на ноге у ребенка варьирует от 5 до 13 лет, однако известны случаи внутриутробного формирования кисты.
Как проводится диагностика?
Пациентам с гигромой на ноге обязательно должны пройти обследование у терапевта. Специалист, в свою очередь, проведет осмотр, назначит дополнительное обследование и даст направление к узкому специалисту (артрологу, хирургу, ортопеду, онкологу).  Существует схема обследования, которая поможет поставить правильный диагноз:
Существует схема обследования, которая поможет поставить правильный диагноз:
- Анамнез жизни и заболевания, наследственность, образ жизни.
- Физикальный осмотр новообразования, а также основных систем и органов.
- Инструментальные исследования: УЗИ сустава и образования, МРТ и КТ, а также рентгенодиагностика. Данные метод позволят провести дифференциальную диагностику, а также определить размеры и точное местоположение опухоли.
- В некоторых ситуациях проводят пункцию или биопсию с последующим гистологическим анализом содержимого.
Методы лечения поверхностной и глубокой гигромы
После постановки диагноза «гигрома» специалист назначает комплексное лечение в отличие от стадии, локализации и распространённости патологического процесса. Основные методы лечения опухоли включают: использование мазей и гормональных препаратов, эвакуацию содержимого путем пункции кисты, физиотерапия и хирургические методы удаления образования. А как лечить гигрому на ноге может подсказать терапевт, травматолог, онколог.
Консервативная терапия
Консервативное лечение применяется на начальных этапах болезни, при небольших размерах гигромы на ноге. Лечение без операций — короткодействующий метод, который в 80-85 % случаев вызывает рецидив заболевания. К консервативной терапии относятся:
- Использование мазей. Антисептические (мазь Вишневского), противовоспалительные (нимулид), гормональные (дипроспан) крема и мази способствуют уменьшению размеров опухоли и воспаления, а также оказывают заживляющее и обезболивающее действие.

- Физиотерапия. Способоствует остановке роста и уменьшению размеров кисты, уменьшает воспалительные процессы и оказывает обезболивающее действие. К основным физиотерапевтическим процедурам, активно применяемым при гигроме на ноге, относят: грязелечение, электрофорез, бальнеотерапия, парфиноые аппликации, массаж и другие.

- Лечебная физкультура и гимнастика. Применяются при отсутствии воспаления и резкой боли, способствуют увеличению амплитуды движения в суставе.
Народные методы
Известно тысячи рецептов народной медицины, активно используемых для борьбы с новообразованием на ноге. Рассмотрим основные, наиболее эффективные и простые способы:
Рецепт №1: Медовый компресс.
Опустить ноги в горячую воду на 20 мин, затем нанести на образование мед, следует распарить гигрому в горячей воде на протяжении 30 минут. Потом на шишку на ноге наносится жидкий мед. Сверху гигромы положить лист пергаментной бумаги и укутать полотенцем. Процедуру проводят на ночь до полного исчезновения кисты. Гигрома на большом пальце ноги хорошо поддается лечению данным способом.
Рецепт №2: Солевой компресс.
Разводим в 500 мл кипяченой воды 3-4 столовые ложки морской соли, затем смачиваем полученным раствором отрезок шерстяной ткани, накладываем на пораженный участок. После этого накрываем ткань пленкой и укутываем полотенцем или фиксируем ногу эластичным бинтом. Процедуру следует проводить на ночь в течении 8-10 дней.
Рецепт №3: Йодный раствор.
10 таблеток аспирина перемалывают в кофемолке до порошкообразного состояния, добавляют 10% раствор йода, должна получиться кашицеобразная масса. Полученную смесь наносят на образование и держат в течение 30 мин. Процедуру проводят до исчезновения гигромы.
Рецепт №4: Ванночка из чистотела.
Растения чистотела промыть, измельчить и добавить 3-4 столовых ложки в ванную с теплой водой. Опустить ноги и держать около 30-40 минут.
Операция по удалению
Полностью удалить новообразование возможно только хирургическим путем. Вероятность повторного образования при этом снижается до 8-10 %. Основными показаниями к проведению операции являются:
- Быстрый рост гигромы
- Болезненные ощущения
- Большие размеры опухоли
- Нагноения и воспаления
- Нарушения сгибания и разгибания ноги
- Косметический и эстетический дискомфорт
Перед операцией проводят лабораторные и инструментальные исследования (ОАК, ОАМ, анализ крови на основные инфекции (ВИЧ, RW, геп В и С), биохимическое исследование крови). Диагностика также подразумевает проведение ультразвукового и рентгенологического обследования. В некоторых случаях применяют МРТ, КТ. После проведенной подготовки назначается день и время операции. Сама процедура проводится в стерильных условиях под местной анестезией.
Ход операции можно посмотреть на видео:
Выделяют несколько видов вмешательства:
- Традиционное иссечение с помощью скальпеля.
- Лазерное удаление образования.
- Эндоскопический метод удаления гигромы через микроскопический разрез.
В послеоперационном периоде применяют: антисептические и обезболивающие средства, физиотерапию и лечебную гимнастику. При наличии воспалительного процесса назначают антибактериальные средства.
Профилактика
Профилактические меры разнообразны, выполнение рекомендаций поможет избежать образования гигромы даже при наследственной предрасположенности. К основным рекомендациям относят:
- Ношение удобной обуви соответствующего размера.
- Ведение здорового и активного образа жизни.
- При занятиях спортом необходимо соблюдать меры осторожности, не перенапрягать мышцы ног. Проводить тренировки рекомендуется под руководством специалиста.
- Избегать травм, ограничить занятия экстремальными видами спорта
- Проводить своевременное лечение растяжений, вывихов и ушибов ног
- Следить за массой тела, не допускать ожирения
Прогноз заболевания
При соблюдении вышеперечисленных мер, а также своевременном лечении и диагностики новообразования на ноге, прогноз по гигроме благоприятный. В большинстве случаев удается избавиться от недуга, продолжить вести привычный образ жизни и избежать осложнений в виде нагноений и воспалений шишки. Необходимо сказать, что гигрома ноги — доброкачественное образование, которое не перерождается в злокачественные формы и хорошо поддается адекватному лечению.
Международная классификация болезней является нормативным документом, который разработан Всемирной организацией здравоохранения. Этот документ пересматривается специалистами каждые 10 лет, вносятся дополнения и исправления. Он является классификатором различных болезней и патологий, которые известны на данный момент. Такой документ сейчас содержит 21 раздел, а также дополнительно список терминов по алфавиту и инструкцию по использованию. Международный норматив создан для того, чтобы облегчить процесс изучения, сбора, анализа и хранения данных по здравоохранению всех стран.
В международной классификации не предусмотрено такого диагноза как энцефалопатия дисциркуляторного типа, так что для пациентов с данным недугом используются различные коды. Необходимо уточнять причины недуга, клиническую картину и прочие факторы.
Коды заболевания
Дисциркуляторная энцефалопатия в МКБ 10 не имеет отдельного кода. В целом ее относят к разделу с заболеваниями цереброваскуляторного типа. Это патологии, которые постепенно развиваются и характеризуются наращиванием изменений в тканях головного мозга, что спровоцировано проблемами кровотока в этой области из-за сосудистых нарушений.
В МКБ-10 нет термина для энцефалопатии дисциркуляторного типа. Она относится к разделам I60-69, где описываются различные заболевания цереброваскуляторного типа. Это недуги, которые развиваются из-за нарушений в кровотоке мозга, что приводит к его поражению и органическим изменениям в тканях. Обычно пишется код I65, 66 либо 67 с дальнейшим уточнением. Эта патология имеет схожие симптомы с другими аналогичными болезнями головного мозга, которые связаны с сужениями просветов артерий. Классификация недуга учитывает причины, провоцирующие факторы, степень тяжести заболевания и его прогрессирование.
В целом энцефалопатия дисциркуляторного типа подходит под описание в разделе «Другие цереброваскулярные недуги». Если у человека такая эцефалопатия, МКБ-10 предусматривает следующие коды:
- I67.3. Тут учитывается лейкоэнцефалопатия сосудистого типа, причем она является прогрессирующей. Этот недуг называется синдромом Бинсвангера. Эта патология белого вещества мозга. Она развивается из-за ангиопатии амилоидного типа или кровеносной гипертонии.
- I67.4. Этот номер указывает на энцефалопатию гипертензивного типа. Это заболевание развивается из-за нарушений в кровотоке в головном мозге. Причиной является повышенное кровеносное давление.
- I67.8. Ишемия головного мозга, причем заболевание является хроническим. Оно тоже считается прогрессирующим, что приводит к нарушению функции головного мозга из-за проблем с кровотоком.
В разделе I67 есть и другие коды. К примеру, номер 67.0 указывает на расслоение артерии мозга, но при этом разрыва нет. Номер 67.1 используется для аневризмы, но разрыва тоже в данном случае нет. Кроме того, нужно исключать из такой подкатегории врожденные патологии. Код 67.2 указывает на атеросклероз церебрального типа, а номер 67.5 — это синдром Мойамойа. При негнойной форме тромбоза вен внутри черепа применяется код 67.6 в этом разделе. Если артериит церебрального типа не удается классифицировать, то пишется код 67.7, а если заболевание цереброваскулярного типа не уточнено, то используется номер 67.9.
В некоторых случаях, если у пациента энцефалопатия, код по МКБ-10 указывается из раздела I65. Тут учитывается только стеноз либо закупоривание артерий прецеребрального типа, причем такое состояние не приводит к инфаркту головного мозга. Если пострадала позвоночная артерия, то пишется номер 65.0, базилярная — 65.1, сонная — 65.2. При двустороннем или множественном стенозе либо закупоривании артерий пишется код 65.3. Для остальных артерий прецеребрального типа пишется кол 65.8, а если недуг не уточнен — то только номер 65.9.
Категория I66 используется для стеноза и закупоривания артерий церебрального типа, причем такое состояние тоже не должно провоцировать развитие инфаркта миокарда. Если пишется номер 66.0, то это касается средней мозговой артерии. Для передней используется код 66.1 в этом разделе, а для задней — 66.2. Если пострадала мозжечковая артерия, то последняя цифра будет 3. Если закупоривание или стеноз является двусторонним либо множественным, то пишется код 66.4. Для других артерий используется в качестве последней цифры 8, а если уточнить недуг не удалось, то ставится в конце цифра 9.
Механизм развития патологии
Такая болезнь как энцефалопатия дисциркуляторного типа развивается из-за различных факторов (травмы исключаются). Они влияют на кровеносные сосуды таким образом, что те перестают нормально транспортировать частицы кислорода и полезных веществ в ткани мозга. Постепенно ткани перестают нормально функционировать, а затем отмирают. При этом заболевание может проявляться в форме небольших очагов с изменениями в белом веществе головного мозга либо приобретать диффузную форму.
Сначала участки со здоровыми клетками, которые располагаются возле таких проблемных очагов, берут на себя функции пораженных клеточных структур. Но постепенно отростки теряют защитную оболочку миелинового типа. В итоге импульсы больше не поступают в соседние зоны головного мозга.
Когда нарушается кровоток в головном мозге, то ткани отекают, расширяется пространство между клетками, появляются образования кистозного типа. Просветы артерий расширены, как и само пространство между кровеносными сосудами.
Жидкость начинает накапливаться в тканях из-за того, что нарушены мембраны эпителиальных клеточных структур, которые выстилают желудочки головного мозга. Обычно более крупные очаги располагаются в конечных зонах артерий. Есть риск инфаркта или формирования небольшой полости в головного мозге (такая патология известна как инфаркт лакунарного типа). Это происходит из-за различных проблем со стенками сосудов и нестабильного кровяного давления. Нарушается отток крови из-за передавливания вен в голове накопленной жидкостью, кистами, опухолями и т.д.
В любом случае поврежденный участок головного мозга уже не восстановится. Постепенно из-за расширения очага поражения может наблюдаться стойкая утрата сенсорных, когнитивных, двигательных, эмоциональных, психических функций в зависимости от места дислокации проблемной зоны.
Провоцирующие факторы
Энцефалопатия дисциркуляторного типа постепенно развивается из-за того, что пространство артерий сужается. На это влияют такие факторы:
- Атеросклероз. Это заболевание, которое характеризуется накоплением на сосудистых стенках бляшек холестерина, формирующихся из-за нарушений жирового метаболизма. О церебральном атеросклерозе подробнее читайте здесь.
- Резкие перепады кровяного давления. Так как передача нервных импульсов нарушается, в некоторых участках артерий нет сокращения из-за повышения давления. В итоге часть крови проходит через стенки сосудов в ткани, которые располагаются рядом. На это влияет гипертония, а также заболевания надпочечников и почек.
- Травмы в области шейной зоны позвоночника и его болезни.
- Воспалительные процессы в суставах.
- Понижение давления крови.
- Аритмия. Из-за этой патологии кровоток недостаточен для того, чтобы нормально снабжать все ткани кислородом и полезными веществами.
- Генные патологии в кровеносных сосудах.
- Ревматизм.
- Радиационное воздействие.
- Сахарный диабет, так как из-за него изменяются кровеносные сосуды.
- Наличие опухолей и прочих новообразований.
- Проблемы со сворачиваемостью крови.
- Воздействие токсинов — ядов, спиртного, наркотических веществ.
Кроме того, способствовать развитию энцефалопатии дисциркуляторного типа могут травмы при родах, которые приводят к гипоксии, передавливанию головного мозга. Нужно учитывать и различные инфекции, недоразвитость ребенка.
Виды и стадии недуга
В зависимости от причин, которые провоцируют развитие энцефалопатии, выделяют разновидности:
- атеросклеротическая;
- венозная;
- гипертоническая;
- перинатальная;
- постравматическая;
- алкогольная;
- комбинированная (обычно это форма, которая включает гипертоническую и атеросклеротическую).
В зависимости от характера развития ДЭП, выделяют 2 основных типа. Первый характеризуется медленным прогрессированием недуга, а второй — частыми чередованиями ремиссии и обострения.
В зависимости от того, как нарастает степень тяжести недуга и усиливается выраженность симптомокоплекса, выделяют 3 основные стадии. На первой фазе ДЭП симптомы практически не проявляются. Потом наступает вторая стадии — выраженная. Третья стадия считается ярко выраженной.
Как исправить сколиоз: обзор эффективных методов.
Как вылечить атрофию мышц? О лучших способах читайте здесь.
Симптомы и лечение болезни
Что касается симптомов, то они у всех пациентов будут отличаться в зависимости от того, в какой части мозга появляются нарушения в тканях. Обычно изменения бывают следующими:
- Личностные. Человек становится агрессивным, раздражительным, нервным, появляются мании и прочее.
- Ментальные. Это касается только памяти и логического мышления.
- Вербальные. Тут учитывается способность говорить и понимать.
- Вестибулярные. Появляются проблемы в координации движений, поддержании равновесия. Человеку трудно удерживать себя вертикально в пространстве.
- Сигнальные. Это касается анализа информации от органов чувств — осязания, зрения, слуха, обоняния.
- Вегетативные. Больной жалуется на тошноту, приступы рвоты. Усиливается интенсивность выделения пота и слюны, изменяется тонус мышц, появляется тремор.
- Когнитивные. Тяжело сконцентрировать внимание, а поступающая информация дольше обрабатывается в головном мозге.
- Астено-невротические. Человек может часто плакать. Он эмоционально нестабилен.
- В разных зонах головы чувствуется боль разной интенсивности.
- Мучает бессонница либо сонливость.
- Появляются проблемы с половыми функциями.
Для установки диагноза требуется пройти обследование у ряда врачей, провести лабораторные и аппаратные обследования. Только после этого доктор сможет подобрать наиболее эффективное лечение. Как только появляются первые симптомы недуга, нужно сразу обратиться в больницу, чтобы предотвратить дальнейшее поражение тканей головного мозга. В противном случае игнорирование плохого состояния здоровья приведет к тяжелым осложнениям.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Чтобы точно установить диагноз, больной должен пройти обследование у невропатолога, ангиолога, флеболога, окулиста, кардиолога, нефролога. Обязательно проводится исследование аппаратного типа. Сюда относятся томография, УЗДГ кровеносных сосудов шеи и головы, УЗИ, ангиография, ЭКГ. Кроме того, нужно определенное время мониторить давление крови. Обязательно проводятся и лабораторные исследования: липидограмма и коагулограмма, аутоантитела, бактериологический посев, проверка концентрации сахара в крови и определение гематокрита.
Лечение предполагает как медикаментозную, так и ненемедикаментозную терапию. Также назначаются физиотерапевтические процедуры. В некоторых случаях не обойтись без хирургического вмешательства.
taginoschool.ru
Киста беккера мкб | Лечение Суставов
Периартрит коленного сустава: причины, симптомы, диагностика, лечение
Периартрит коленного сустава является распространенным заболеванием, поражающим сухожилия и ткани мышц. В большинстве случаев встречается поражение колена, что связано с большой нагрузкой, поступающей в указанную область. Если в течение долгого времени игнорировать проявления заболевания и не осуществлять лечение, то пациент рискует столкнуться с потерей подвижности колена.
Причины образования периартрита
Причины появления периартрита связаны со следующими проблемами:
- Переохлаждением сустава.
- Гормональными сбоями.
- Нарушениями обменных процессов.
- Сильной перегрузкой коленного сустава.
- Наличием иных патологий в колене.
- Получением травмы.
- Растяжение связок коленного сустава.
- Формированием воспаления в организме.
- Патологическими изменениями в кровообращении.

Необходимо отметить и группы риска. В них входят люди преклонного возраста и ведущие малоактивный образ жизни. Однако большие нагрузки тоже сказываются отрицательно, поэтому часто периартрит коленного сустава появляется у спортсменов и любителей силовых упражнений. Отдельную категорию представляют лица, чья профессия подразумевает длительное пребывание в одном положении. Речь идет об офисных служащих, программистах и грузчиках. Профессиональным спортсменам приходится за время своей карьеры сталкиваться с периартритом достаточно часто.
Необходимо указать на избыточную массу тела, которая тоже является располагающим к развитию периартрита фактором. Это связано с большой нагрузкой, поступающей на суставы. Специалисты указывают и на наследственную предрасположенность.

Симптомы болезни
Симптомы поражения коленного сустава не имеют специфических особенностей. Многие признаки присущи другим заболеваниям, поражающим опорно-двигательный аппарат. В международной классификации МКБ 10 заболевание имеет свое обозначение – М77.
Симптомы болезни связаны с наличием болезненности в коленном суставе. Боль может быть резкой, а ее усиление происходит во время совершения активных действий, направленных на сгибание и разгибание колена. В состоянии покоя болевой синдром тоже может присутствовать. В этом случае симптомы состояния связаны с ноющими ощущениями, появляющимися после поворота на бок или в результате запрокидывания ноги на ногу.
Часто у пациентов появляются симптомы в виде болезненных ощущений во время переноса тяжелых предметов или при подъеме по лестнице. Однако длительная прогулка также может омрачиться дискомфортом в области коленного сустава. В некоторых случаях симптомы возникают при пальпации колена или постукивании по внутренней поверхности.

Помимо боли, у пациентов возникает отечность в пораженной области. В некоторых ситуациях увеличивается местная температура, а кожные покровы приобретают красный оттенок. В запущенных случаях появляются признаки интоксикации, при которых у больного возникает недомогание, лихорадка и сильно снижается подвижность колена.
Таким образом, симптомы воспалительного процесса представлены следующими проявлениями:
dieta.lechenie-sustavy.ru
Код мкб киста беккера — народные средства, причины и диагностика, расшифровка, таблица
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Данная патология не так известна широкому кругу читателей, как, например, пневмония или стенокардия, однако она требует определенных знаний, чтобы вовремя обратиться за медицинской помощью… Как правило, с воспалением эпителиального копчикового хода (далее – ЭКХ) приходится сталкиваться врачам-колопроктологам и хирургам, хотя к толстому кишечнику и прямой кишке это заболевание никак не относится. Ниже приведена цитата с одного из форумов:
Что такое эпителиальный копчиковый ход?
Эпителиальный копчиковый ход (синонимы: киста копчика, эпителиальная копчиковая киста, пилонидальный синус) – это заболевание крестцово-копчиковой области неуточненной этиологии, характеризующееся образованием в коже хода-тяжа, имеющего два (иногда больше) отверстия, выстланного изнутри многослойным эпителием и содержащего волосы, потовые железы и сальные железы. Самое нижнее (дистальное) располагается на несколько сантиметров выше анального отверстия. Общая длина ЭКХ может составлять 2-3 см.
Частота встречаемости эпителиальной кисты копчика в связи с ее нагноением – примерно 1-2% от всех хирургических заболеваний. Частота данного заболевания 26:100 000, т.е. у одного из 3 900 человек имеется эта патология.
Развивается ЭКХ чаще у мужчин. Женщины и мужчины страдают воспалением в соотношении 1:3. Болеют, как правило, люди до 35-40 лет, позднее киста копчика обычно не выявляется.
Причины появления эпителиального копчикового хода
Причины формирования эпителиального копчикового хода до настоящего времени не изучены. Нет никаких убедительных научных данных по этому поводу. Основные теории возникновения, имеющиеся в настоящий момент, таковы:
- Копчиковый эпителиальный ход есть следствие процесса неправильного роста волос. Согласно этой теории волосы крестцово-копчиковой области вследствие роста из фолликулов вглубь кожи способны обуславливать формирование канала, выстланного эпителием. То есть волос при неправильном росте как бы утягивает кожу внутрь за собой.
Недостаток теории заключается в том, что подобный тип роста волос не встречается больше нигде на теле человека (некорректно брать в расчет врастание волос при травмировании кожи, например, бритье). Таким образом, непонятно, почему именно в крестцово-копчиковой области волосы могут расти подобным образом. Однако эта теория дала еще одно медицинское название ЭКХ, широко употребляемое в западных источниках, – пилонидальный синус.
- Киста копчика – это остаток хорды эмбриона. Копчиковая киста является рудиментарным остатком хвоста, проявляется в качестве атавизма, врожденной патологии у некоторых людей.
В норме рассасывание хвоста происходит у эмбриона к 3 месяцам, из мышц — опускателей хвоста сохраняется лишь копчиковая мышца, но у некоторых людей остается еще каудальная связка (остатки мышц — поднимателей хвоста). Она фиксирует участок кожи над копчиком, и при развитии подкожно-жировой клетчатки образуется углубление над местом фиксации связки. В результате из данного углубления может формироваться ЭКХ.
В любом случае, несомненно, пока нет процесса воспаления эпителиальный копчиковый ход (пилонидальный синус) себя никак не проявляет. Вся клиника связана с его нагноением под действием определенных факторов.
Причины воспаления ЭКХ
Причины, обуславливающие развитие воспалительной реакции в эпителиальном копчиковом ходе, перечислены ниже:
- Анатомически ЭКХ расположен таким образом, что его дистальный конец располагается близко к анальному отверстию, в связи с чем появляется дополнительный риск инфицирования кисты копчика условно-патогенной микрофлорой (кишечная палочка, стрептококки, стафилококки и др.), в норме обитающей на коже и в кишечнике человека. Важным фактором является также адекватная гигиена области ануса.
- Состояние иммунитета. При снижении собственных защитных сил организма условно-патогенная микрофлора способна проявлять свои патогенные свойства и вызывать развитие инфекционного заболевания. Например, пневмококк после перенесенной ОРВИ способен спускаться по бронхиальному дереву в терминальные бронхиолы и альвеолы, вызывая развитие пневмонии. При этом пневмококк является нормальным компонентом микрофлоры ротоглотки человека. Факторы снижения иммунитета человека во многом известны: сидячий малоподвижный образ жизни либо, напротив, длительные перегрузки, отсутствие режима сон-отдых, неправильное питание с избытком углеводистой и жиросодержащей пищи, курение, длительные хронические или кратковременные острые стрессы, переохлаждения.
- Сопутствующие заболевания. При некоторых соматических патологиях инфекционно-воспалительные заболевания развиваются чаще и протекают длительнее и тяжелее. К таким патологиям относятся сахарный диабет вне зависимости от его типа, системные заболевания соединительной ткани, аутоиммунные заболевания, врожденные иммунодефициты.
Классификация данной патологии
Ниже приведена классификация, разработанная российскими экспертами Ассоциации колопроктологов в 2013 г. Ее используют для формулировки диагноза.
По течению эпителиальный копчиковый ход подразделяют на:
- Неосложненный (у пациента нет никакой клиники и жалоб).
- Острое воспаление: инфильтративная стадия и абсцедирование.
- Хроническое воспаление: инфильтративная стадия, рецидивирующий абсцесс и гнойный свищ.
- Ремиссия воспаления – период заболевания, не имеющий никаких симптомов после очередного обострения, либо с незначительной симптоматикой.
Код по МКБ-10
Классификация МКБ (используется только медперсоналом для кодирования заболевания).
Класс – Болезни кожи и подкожной клетчатки (XII).
Блок – Инфекции кожи и подкожной клетчатки (L00-L08).
Код МКБ – L05.0 Пилонидальная киста с абсцессом;
L05.9 Пилонидальная киста без абсцессов.
Симптомы и развитие эпителиального копчикового хода
Первоначально киста копчика себя никак не проявляет и не имеет никаких клинических симптомов, за исключением обнаружения при внимательном осмотре дырки на копчике чуть выше ануса либо нескольких отверстий по срединной линии или чуть в стороне (см. рисунок 3). Из этого отверстия могут быть видны пучки волос. Размеры отверстий могут варьироваться от 2 до 7 мм. Следует различать первичные отверстия – те, которые были вне воспаления изначально (например, самое дистально расположенное), и вторичные отверстия – те, что появились в результате хронического воспаления (свищевые отверстия). Диаметр вторичных отверстий всегда больше.
При обтурации входа-выхода ЭКХ продуктами выделения клеток эпителия и сальных и потовых желез развивается стадия инфильтрации. Внешне эта стадия выглядит как плотный малоболезненный тяж длиной до 5 см. Кожа над ним в этот момент не изменена.
При попадании инфекции развивается гнойное воспаление, формируется абсцесс. Внешние признаки на этой стадии – болезненность этой зоны при ходьбе, сидении, при надавливании в крестцово-копчиковой области, ограниченное с ровными краями покраснение кожи и отек.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Выход гнойного содержимого за пределы копчиковой кисты и формирование свищевого хода происходит при хронизации воспалительного процесса.
Свищ на копчике – это своего рода канал, который образуется из полости, содержащей гнойное отделяемое, на поверхность кожных покровов. Изнутри он может быть выстлан либо грануляциями, либо эпителием. Самостоятельное заживление свищевого хода происходит крайне редко.
Современные методы диагностики
Согласно разработанным колопроктологами рекомендациям диагностика копчиковой кисты должна включать в себя следующие методы обследования: опрос и осмотр пациента, пальцевое ректальное исследование, проведение ректороманоскопии, фистулографии, УЗИ области крестца и копчика.
Ниже рассмотрим подробнее вышеперечисленные методы и их необходимость для установления диагноза и решения о тактике лечения.
Пальцевое исследование
Пальцевое ректальное исследование проводится всем пациентам без исключения. Цель – исключить патологический процесс в сегментах копчика, прямой кишке и окружающей ее клетчатке. Врач оценивает тонус мышц тазового дна, степень мобильности копчика, отсутствие образований в прямой кишке, наличие или отсутствие болевого синдрома при исследовании.
При ЭКХ без вовлечения в процесс окружающих органов болей, крови, гноя при ректальном исследовании быть не должно. Возможно повышение тонуса мышц тазового дна (рефлекторно).
Ректороманоскопия
Ректороманоскопия – метод дополнительного исследования, основанный на применении эндоскопа (ректоскопа) для визуализации и оценки состояния слизистой стенки прямой кишки. Ректороманоскопия применяется для дифференциальной диагностики копчиковой кисты и заболеваний прямой кишки.
При ЭКХ по данным ректороманоскопии слизистая оболочка прямой кишки и дистального отдела сигмовидной розовая, эластичная, целостность ее не нарушена, васкуляризация ее не изменена. Двигательная функция и тонус гладкой мускулатуры прямой кишки и дистального отдела сигмы сохранены. Не будет выявлено ни рубцовых сужений, ни отверстий свищевого хода, ни язвенных и эрозивных дефектов.
Исследование у пациента проводится на голодный желудок после предварительной подготовки в виде клизмы (сейчас, как правило, заменяют «Фортрансом» в течение дня до исследования) и низкоуглеводной диеты в течение 3 дней до исследования (повышенное газообразование и процессы брожения могут мешать визуализации).
Противопоказания к применению данного метода:
- Острые воспалительные процессы в области прямой кишки с выраженным болевым синдромом.
- Травмы заднепроходного отверстия.
- Выраженные рубцовые сужения анального отверстия.
Фистулография
Фистулография – это метод дополнительного исследования в медицине, предназначенный для изучения направления и локализации свищевого хода, при котором в отверстие свища вводится контрастное вещество и производится серия рентгенологических или КТ-снимков этой области.
Цель, которую преследует использование данного метода в медицине, – избежать оставления какого-либо кармана, затека с гнойным содержимым при проведении операции по иссечению свищевого хода по всей его длине, иначе возможен рецидив заболевания.
Одним из вариантов данного метода, применяемых в последнее время, является прокрашивание свищевого хода красителями, например, метиленовым синим, с целью лучшей визуализации его во время оперативного вмешательства. Это позволяет избежать дополнительной лучевой нагрузки на человека.
Проведение фистулографии также может рекомендоваться с целью проведения дифференциальной диагностики между копчиковым свищом ЭКХ и другими свищевыми ходами, например, при парапроктите, проктите и остеомиелите крестца и копчика. На снимках при данных патологиях будет выявляться вытекание контраста в полость прямой кишки, в клетчаточное пространство, в полость сегментов копчика и крестцового позвонка.
Противопоказания к использованию данного метода:
- Аллергические реакции и индивидуальная непереносимость в анамнезе рентген-контрастных веществ.
- Кровотечение из свища.
- Нестабильная гемодинамика, тяжелое состояние пациента.
УЗИ крестцово-копчиковой области
Ультразвуковое исследование с применением датчика 10 МГц позволяет врачу оценить размеры и локализацию очага воспаления, визуализацию свищевого хода, степень вовлечения в патологический процесс окружающих тканей. Данный метод требует высокой квалификации врача-УЗИста, так как визуализация мягких тканей достаточно сложна, обнаружение и уточнение локализации свищевого хода может быть затруднено.
Противопоказаний к применению данного метода нет.
Компьютерная и магнитно-резонансная томографии
МРТ и КТ копчика — это современные методы исследования, позволяющие достаточно точно установить наличие, локализацию, размеры ЭКХ, оценить количество его ответвлений, карманов, а также исключить другие заболевания крестцово-копчиковой области, сопровождающиеся воспалением этой зоны и образованием свищевого хода.
Единственным противопоказанием к проведению МРТ можно назвать невозможность лежать неподвижно в течение 20 минут. Однако даже эти трудности можно обойти, используя наркоз. Магнитно-резонансная томография не несет лучевой нагрузки.
Абсолютных противопоказаний к проведению КТ нет, из относительных можно назвать наличие у пациента металлических имплантов, острые психические нарушения, беременность и детский возраст, ОПН.
Диагностические признаки кисты копчика представлены в таблице ниже.
| Метод исследования | Признаки ЭКХ |
| Осмотр | Наличие одного или нескольких отверстий в близком расположении от ануса, с отделяемым или нет, наличие признаков воспаления (покраснение, отек, местное повышение температуры) |
| Пальцевое исследование прямой кишки | Напряжение мышц тазового дна |
| Ректороманоскопия | Отсутствие признаков поражения прямой кишки и дистального отдела сигмовидной |
| Фистулография | Изучение локализации, количества и сложности карманов свищевого хода, отсутствие связи с другими органами (кроме кожи) |
| УЗИ крестцово-копчиковой области | Изучение вовлечения в патологический процесс окружающих тканей |
| МРТ и КТ | Изучение локализации, количества и сложности карманов свищевого хода, отсутствие связи с другими органами (кроме кожи) |
Важный аспект в практике врача – проведение дифференциальной диагностики заболевания, т.е. способность отличить ЭКХ (кисту копчика) от других заболеваний этой области.
Копчиковую кисту следует отличать от:
- дермоидной кисты копчика;
- хронического вялотекущего парапроктита с локализацией абсцесса в подкожном или подслизистом клетчаточном пространстве;
- свищевого хода прямой кишки;
- опухоли крестцово-копчиковой области;
- остеомиелита копчика и крестца.
Терапия заболевания
Лечат копчиковую кисту оперативным путем, иногда используют некоторые методы консервативного лечения для подготовки больного к операции.
Вылечить консервативно ЭКХ с нагноением нельзя. Можно лишь уменьшить интенсивность воспалительной реакции. В связи с этим Ассоциация колопроктологов России не рекомендует длительную отсрочку оперативного вмешательства.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Виды операциий, применяемые при данной патологии:
- Иссечение ЭКХ с ушиванием раны наглухо. Операция производится под местной либо общей внутривенной анестезией. При этом выполняется удаление ЭКХ вместе с кожей и прилежащими тканями единым блоком, после чего края наглухо ушиваются. Считается, что при таком способе ведения пациента с неосложненным ЭКХ меньше риск возникновения рубцовых деформаций.
- Иссечение ЭКХ, края раны подшиваются ко дну. Данная операциия является модификацией первой, только края раны не ушиваются между собой, а подшиваются ко дну раны. Зачем это надо? Открытый способ ведения применяется при выраженном гнойном процессе, когда полное ушивание способно вызвать прогрессирование воспаления. Однако оставление краев раны, как было изучено, приводит к формированию грубых рубцов и требует длительного послеоперациионного периода. В связи с этими недостатками открытого способа было предложено подшивать края ко дну раны. В данном случае остается возможность дренирования гнойной раны (оттока гноя) и уменьшается раневая поверхность. Следовательно, сроки восстановления тоже сокращаются.
- Двухэтапное лечение ЭКХ, открытые операции. Двухэтапное лечение эпителиального копчикового хода производится при выраженных глубоких абсцессах крестцово-копчиковой области. Сначала производится его пункция и отсасывание шприцом, электроотсосом гнойного содержимого, а затем рассечение полости абсцесса и его дренирование. После стихания острой воспалительной реакции производится иссечение ЭКХ и окружающих тканей, далее рана ведется открыто. То есть все минусы открытого способа для данного вида также характерны.
- При осложненном ЭКХ с обширным гнойным воспалением крестцово-копчиковой области и формированием гнойных затеков в ягодичных областях экспертами рекомендуется вести пациента с широким иссечением ЭКХ и пластикой кожных покровов методом «перемещенных лоскутов». Чтобы объяснить данное оперативное вмешательство проще, нужно представить тот объем тканей, необходимых для удаления (см. рисунок 4)
- Синусэктомия – данный метод можно применять при неосложненном течении ЭКХ либо в стадию ремиссии при хроническом течении, но при отсутствии сложных разветвлений ЭКХ. Принцип его заключается во введении зонда в ЭКХ и электрокоагуляции на зонде. Предварительно кисту прокрашивают метиленовым синим.
Плюсы и минусы каждого из этих методов можно представить в виде таблицы.
| Методы оперативного лечения ЭКХ | Плюсы | Минусы |
| Иссечение с ушиванием раневой поверхности наглухо | Меньше длительность послеоперационного периода, быстрее происходит восстановление, меньше вероятность формирования грубого рубца | По некоторым данным выше риск рецидива заболевания в отсроченном периоде. Больше риск гнойных осложнений. Предпочтительно применять при неосложненном ЭКХ |
| Иссечение с подшиванием краев раны ко дну | Меньше вероятность развития гнойных осложнений, можно применять при осложненном течении ЭКХ, почти в два раза меньше риск рецидивов | Длительное течение послеоперационного периода, необходим длительный медицинский контроль. Выше вероятность образования рубца по сравнению с предыдущим пунктом |
| Двухэтапное лечение с ведением открытым способом | Низкий риск гнойных осложнений и распространения воспаления на окружающие ткани | Длительный послеоперационный период, долгое восстановление здоровья, высокий риск рубцовых деформаций и рецидивов |
| Синусэктомия | Малоинвазивное вмешательство, хорошие отдаленные результаты, быстрое восстановление здоровья после операции | Возможно применение лишь в ограниченном числе случаев: неосложненный ЭКХ, стадия ремиссии и определенная анатомия пилонидального синуса |
Российскими учеными были сформулированы принципы оперативного лечения ЭКХ в зависимости от анатомических особенностей и степени сложности заболевания (2).
Степени сложности:
- Свищевой ход (первичный либо вследствие хронизации процесса) располагается в межъягодичной складке.
- Свищевые отверстия располагаются не дальше 2 см от межъягодичной складки.
- Отверстия визуализируются не ближе 2 см от складки.
- Вторичные свищи с множественными свищевыми отверстиями, обширные инфильтраты, некроз кожи, располагающиеся в области внутренней полуокружности ягодиц.
- Вторичные свищи, обширные инфильтраты, располагающиеся на наружной полуокружности ягодиц и за ее пределами.
Результаты исследований представлены в таблице ниже.
| Степень сложности | Расположение ягодиц | ||
| высокое | среднее | низкое | |
| 1 | Иссечение с пластикой замещением кожным лоскутом | Иссечение с подшиванием краев раны ко дну | Радикальное иссечение с глухим швом |
| 2 | Иссечение туннелизацией с пластикой замещением кожным лоскутом | Иссечение туннелизацией с подшиванием краев раны ко дну | Иссечение туннелизацией с глухим швом |
| 3 | Иссечение до подкожно-жировой клетчатки, подшивание краев ко дну | Иссечение до подкожно-жировой клетчатки, подшивание краев ко дну | Иссечение до подкожно-жировой клетчатки, подшивание краев ко дну |
| 4 | Широкое иссечение с пластикой смещенным лоскутом | Широкое иссечение с пластикой смещенным лоскутом | Широкое иссечение с пластикой смещенным лоскутом |
| 5 | Иссечение до ПЖК патологически измененных тканей, далее вести открытым способом, закрытие раны после стихания процесса перфорированным лоскутом | Иссечение до ПЖК патологически измененных тканей, подшивание краев ко дну | Иссечение до ПЖК патологически измененных тканей, подшивание краев ко дну |
Консервативно лечить ЭКХ возможно в следующих случаях:
- Подготовка пациента к операции при хроническом течении ЭКХ.
- Инфильтративная стадия ЭКХ.
- После проведенного вмешательства для укорочения сроков послеоперациионного периода и реабилитации.
В остром периоде показано хирургическое лечение. Для консервативного лечения используются:
- Методы физиотерапии: УФО, УВЧ-терапия, электрофорез.
- Криотерапия – замораживание эпителия в ЭКХ.
- Диатермия – уничтожение эпителия ЭКХ под действием высокой температуры.
- Озонотерапия – использование камеры ГБО для подавления роста микрофлоры и выделения медиаторов в зоне воспаления, усиления процесса регенерации пораженных тканей.
Прогноз
Самые неприятные последствия после перенесенного нагноения ЭКХ – рецидивы. Наибольшая частота их возникновения наблюдается при оперативном ведении с ушиванием раны наглухо и открытым способом. Наименьшая вероятность – при иссечении с подшиванием краев, синусэктомии. Данные о частоте рецидивов представлены в таблице ниже.
| Тип оперативного вмешательства | Процент рецидивов |
| Иссечение и глухое ушивание раны | 20-40 |
| Иссечение и подшивание краев | 7-10 |
| Двухэтапное лечение, открытые операции | 20-30 |
| Синусэктомия | 7 |
| Иссечение + пластика перемещением кожного лоскута | 15-20 |
Дополнительные источники:
- Клинические рекомендации по диагностике и лечению взрослых пациентов с эпителиальным копчиковым ходом. Ассоциация колопроктологов России.
- Хирургическое лечение эпителиального копчикового хода: клинико-анатомические аспекты. – А.И. Жданов, С.В. Кривоносов, С.Г. Брежнев.
- ЖКТ № 1, 1, 2015 – Эпителиальный копчиковый ход и крестцово-копчиковые нагноения. – В.Л. Ривкин, ЗАО «Центр эндохирургии и литотрипсии», г.Москва.
moukhin.ru
Код мкб киста беккера — Лечение суставов
Содержание статьи:
Содержание
- Описание
- Причины
- Симптомы
- Лечение
Названия
Киста Бейкера.
Киста БейкераОписание
Киста Бейкера (Беккера) или киста подколенной ямки– это доброкачественное образование, анатомически связанное с полостью коленного сустава, заполненное жидкостью. Киста Бейкера (Беккера) является результатом воспалительного процесса слизистых межсухожильных сумок мышц. При воспалении в коленном суставе увеличивается образование суставной воспалительной жидкости. Избыток этой жидкости из полости сустава попадает в подколенную область.
Причины
Причиной развития воспаления являются воспалительные заболевания самого коленного сустава: остеоартрит, ревматоидный артрит, артроз, повреждение хрящевой ткани, травма коленного сустава, чрезмерные физические нагрузки. Слизистые сухожильные сумки имеют связь с полостью коленного сустава через узкое щелевидное отверстие. При воспалениях внутренней оболочки коленного сустава воспалительная жидкость из полости сустава попадает в сумку, накапливается там и вызывает развитие заболевания. Бывает, что киста Бейкера возникает без всякой причины.
Симптомы
Киста Бейкера представляет собой плотное образование в подколенной ямке. При прощупывании ощущается болезненность. Она может расти, вызывая боль и нарушение движений в коленных суставах. Может возникнуть онемение или покалывание в подошвах стоп за счет сдавливания большеберцового нерва. Если закупориваются вены, это приводит к боли в области икроножных мышц.
Лечение
Лечение кисты Бейкера может быть консервативное, но гораздо чаще и эффективнее — оперативное (удаление кисты).
Для решения вопроса о тактике лечения необходимо обратиться к ортопеду или хирургу.
Консервативное лечение заключается в выполнении пункции кисты толстой иглой, отсасывании ее содержимого шприцем и последующем введении в ее полость стероидных противовоспалительных средств (гидрокортизон, кеналог, дипроспан и др).
Консервативная терапия далеко не всегда дает позитивный результат. После прокола кисты и удаления содержимого, как правило, киста рецидивирует.
При воспалительных заболеваниях коленного сустава проводится лечение основного заболевания.
Применяются противовоспалительные таблетки, мази, компрессы, физиопроцедуры, лекарственные блокады (уколы в сустав с лекарствами гормонального ряда).
Показаниями к оперативному лечению являются большие размеры кисты, ограничение функции коленного сустава (сгибание), сдавление подколенного сосудисто-нервного пучка, рецидивирующие синовиты, а также безуспешность консервативного лечения.
Оперативное лечение кисты Бейкера заключается в иссечении кисты.
Операция длится около 20 минут, чаще выполняется под местной (реже проводниковой) анестезией.
После операции пациент находится в стационаре не более 3-5 часов.
Полноценная ходьба разрешается через 5-7 суток после операции.
Швы снимаются на 7-10 сутки после операции. На работу можно выходить на 7-10 день.
В послеоперационном периоде накладывают гипс или тугую повязку. 42a96bb5c8a2acfb07fc866444b97bf1
sustav.uef.ru
Киста коленного сустава | Симптомы и лечение кисты коленного сустава
Симптомы кисты коленного сустава
Симптомы кисты коленного сустава могут быть следующими:
- Чувство сдавленности в подколенной ямке;
- Болевые ощущения в коленном суставе;
- Припухлость в области колена;
- Возникновение затруднений при попытках согнуть или разогнуть колено;
- Блокады коленного сустава.
Киста мениска
Киста мениска коленного сустава наиболее часто встречается у лиц молодого и среднего возраста. Провоцирует такую патологию чрезмерная перегруженность коленного сустава, возникающая при тяжёлых физических нагрузках или активных занятиях спортом. В результате этого в полости мениска возникает новообразование с жидким содержимым – киста, чаще поражающая наружный мениск.
Симптомами возникновения кисты коленного мениска являются болевые ощущения, беспокоящие, как правило, при физических нагрузках, в частности, на коленный сустав. В полости мениска ощущается уплотнённое образование, размеры которого могут составлять от половины до трёх сантиметров.
Кисты мениска небольших размеров становятся невидимы, если колено согнуть, и хорошо заметны при разогнутом положении колена, при пальпации могут не прощупываться. Если киста увеличивается в размерах, она выходит за пределы сустава.
Если вовремя не предпринять меры по лечению кисты мениска коленного сустава, это может привести к развитию остеоартроза.
В качестве вспомогательного лечения пациенту рекомендовано минимизировать нагрузки на сустав колена. При сильных болях назначают анальгезирующие и нестероидные противовоспалительные препараты.
Основное лечение направлено на удаление кисты мениска. Однако абсолютная ликвидация кисты может стать причиной развития артроза, поэтому для её удаления целесообразно прибегнуть к методу артроскопической хирургии, который позволяет минимизировать риск травмирования и развития осложнений благодаря тому что сустав не вскрывают полностью, а проделывают в нём два небольших отверстия. Далее в зависимости от места нахождения и размеров кисты осуществляется её рассекание или удаляется поражённый участок мениска.
Диагностировать кисту мениска коленного сустава позволяет ультразвуковое обследование, артроскопия или магнитно-резонансная томография, а также рентгенологическое обследование.
Параменисковая киста
Параменисковая киста коленного сустава представляет собой осложнение обычной кисты, которое поражает связки. Размеры такого новообразования достаточно велики, положение колена не влияет на видимость кисты, и при его разгибании она не исчезает.
Диагностика такого новообразования не представляет сложности и осуществляется при помощи прощупывания коленного сустава. Параменисковая киста коленного сустава является третьей стадией преобразования кисты мениска и требует оперативного лечения. При своевременном обращении к врачу возможно полное восстановление функций коленного сустава.
Ганглиевая киста
Ганглиевая киста коленного сустава распространена менее остальных и представляет собой новообразование в виде шара или овала с протоком, объединяющим его с капсулой сустава и соединительнотканными оболочками, окружающими сухожилия. Полость кисты содержит жидкость прозрачного цвета. Причины развития такой патологии до конца не выяснены, существует предположение, что она возникает при повышенных нагрузках на коленный сустав или его травмировании.
ilive.com.ua




