Клиническая группа 2 в онкологии – Клинические группы рака
2 клиническая группа в онкологии что это
Антифосфолипидный синдром
Многие годы безуспешно боретесь с БОЛЯМИ в ПЕЧЕНИ?
Глава Института заболеваний печени: «Вы будете поражены, насколько просто можно вылечить печень просто принимая каждый день…
Читать далее »
Антифосфолипидный синдром (АФС) относится к группе аутоиммунных патологий. Характеризуется синтезом антител к фосфолипидам в большом количестве, которые в свою очередь приводят к образованию тромбов в сосудах.
Виды
В медицине существует несколько вариантов систематизации антифосфолипидного синдрома. Первый основывается на причинах, которые приводят к данному виду заболевания, второй – на форме протекания болезни.
Согласно причинам АФС может быть первичным и вторичным. Первичный АФС развивается самостоятельно и в течение пяти лет, с момента появления первых признаков, у пациента не диагностируются иммунные нарушения, онкология, заболевания инфекционного и ревматического происхождения. Данный вид АФС чаще всего приводит к развитию аутоиммунной патологии – системной красной волчанке. Вторичный АФС развивается на фоне прочих патологий, которые приводят к повышенному образованию тромбов.
В зависимости от формы протекания антифосфолипидного синдрома выделяют следующие виды:
- Катастрофический – на фоне повышения антител к фосфолипидам в короткое время происходит образование тромбов многих органов, что приводит к их дисфункции.
- Первичный – протекает без признаков прочих патологий.
- АФС на фоне системной красной волчанки протекает с признаками болезни первопричины.
- АФС с клинической картиной системной красной волчанки имеет клиническую картину аутоиммунного заболевания, однако, быстро проходит при отмене медикаментов, которые привели к развитию подобных признаков.
- АФС с отсутствием антител к фосфолипидам в крови.
- АСФ с признаками прочих тромбофилий.

Причины
На сегодня врачам достоверно не известны истинные причины развития антифосфолипидного синдрома. Однако, известно точно, что в группу риска попадают пациенты, у которых в роду были случаи развития подобного патологического состояния. Высокий риск повышенного синтеза антител к фосфолипидам у больных вирусными или инфекционными заболеваниями различной локализации. Риск этой патологии увеличивается при онкологических и аутоиммунных болезнях. Нарушить нормальные процессы синтеза фосфолипидов и антител к ним могут некоторые лекарственные препараты, которые обладают психотропным или гормональным эффектом.
Наибольшее влияние на развитие синдрома АФС оказывает нарушение выработки четырех видов иммуноглобулинов. При нарушении синтеза иммуноглобулинов класса IgG и IgM у пациентов развивается одной из опасных иммунных патологий – системная красная волчанка, которая является одной из причин нарушения выработки антител к фосфолипидам. В результате роста иммуноглобулинов классов G и M у больных системной красной волчанкой увеличивается количество тромбоцитов в крови, что приводит к тромбозу и закупорке сосудов.
Следующая группа антител, синтез которых приводит к АФС – антитела к кардиолипиновому антигену, иммуноглобулины классов А, G и M. Нарушенный синтез указанных антител во время диагностики обнаруживается у пациентов больных сифилисом.
Если антифосфолипидный синдром вызван эндокринными нарушениями, у больного в крови отмечается рост антител, которые проявляются в смеси липидов, кардиолипина и фосфатидилхолина. И последняя группа антител, которые ведут к повышенному образованию тромбов и развитию АФС, бета-2-гликопротеин-1-кофакторзависимые антитела к фосфолипидам.
Симптомы
Диагностика антифосфолипидного синдрома иногда сталкивается со сложностями. Это связано с клинической картиной протекания патологии, которая обладает клинической картиной схожей с многими другими болезнями. Проявление симптомов, прежде всего, зависит от локализации тромба, его размера, вида сосуда, в котором он располагается и предшествующего такому состоянию болезней.
При образовании тромбов органов происходит нарушение его функционирования. Если тромб привел к закупорке мелких сосудов, работоспособность органа снижается постепенно и при отсутствии лечения неизбежна его атрофия. При закупорке более крупных сосудов может произойти резкое нарушение и ухудшение функционирования органа.
При локализации тромба в конечностях, что встречается наиболее часто, АФС сопровождается возникновением сильным сосудистым спазмом, который сопровождается уже отечностью тканей, покраснением и болями. В запущенной форме, при отсутствии своевременной терапии, может привести к образованию язв и гангрене конечностей.
При смещении тромбов в кровеносные сосуды, которые располагаются вблизи дыхательных органов, могут привести к повышению локального давления в легочных сосудах и внутренним кровоизлияниям. Данный вид АФС сопровождается бледностью кожи, ухудшением общего состояния, нарушением дыхания.
При диагностировании АФС почек, тромб находится в почечных сосудах и приводит к нефротическим патологиям: развитию пиелонефрита, почечной недостаточности, повышению внутри почечного давления. Сопровождается уремией, протеинурией, болями в пояснице и нарушением мочеиспускательной функции.
АФС печени приводит к росту органа в размерах и нарушению его очистительной функции. Это приводит к резкому снижению липидного состава или калия в крови. Также повышается внутрипеченочное давление и активность АсАт и АлАТ.
Наибольшую опасность носит АФС при поражении нервной системы человека, которая может проявляться мигренью, инсультами, судорогами и прочими психиатрическими и неврологическими заболеваниями. При поражении сосудов мозга развивается рассеянный склероз, снижение остроты зрения, ослабление слуха, амнезия, частые головокружения.
При поражении антифосфолипидным синдромом сосудов сердца у больного могут появиться различные сердечно-сосудистые патологии: повышенное артериальное давление, нарушение работы сердечных клапанов и их недостаточность. При этом поражение сердечных сосудов АФС редко приводит к развитию сердечной недостаточности.
АФС во время вынашивания плода
АФ синдром и беременность часто сложно сопоставимые терминологии, так как повышение антител к фосфолипидам является причиной множества осложнений. Медициной доказано, что АФС приводит к бесплодию, неудачным попытками искусственного оплодотворения, выкидышам, самопроизвольному аборту, маловодью, плацентарной недостаточности и ее отслойке, преждевременным родам, патологиям развития плода, рождению мертвого ребенка.
Диагноз АФС в анамнезе беременной женщины приводит к развитию одной или нескольких перечисленных осложнений, с вероятностью более чем 80%. При этом, если не проводить лечение в 100% случае АФС приводит к гибели плода и к сложностям в репродуктивной функции в будущем.
Если беременность удалось сохранить при рождении у ребенка в гемме уже присутствуют антитела к фосфолипидам, которые могут циркулировать по крови бессимптомно или приводит к тромбозу различных органов.
На сегодня, благодаря достижениям медицины, АФС и беременность совместимы, однако требуют особой внимательности со стороны женщины и лечащего врача. Так, требуется тщательная подготовка на этапе планирования и вынашивания беременности. В это время женщине необходимо принимать препараты, препятствующие образованию тромбов, а также витамины (фолиевая кислота, магний, витамин В6, омега 3-6-9). Если антифосфолипидный синдром сопровождается прочими аутоиммунными болезнями, врач назначает гормональные препараты.
После родов женщине необходимо продолжить лечение, которое использовалось при беременности, а также тщательный контроль за своим состоянием у лечащего врача.

Диагностика
Диагностика АФС трудоемкий процесс, который включает множество лабораторных и инструментальных исследований. При постановке диагноза важно проводить дифференциальную диагностику, так как синдром АФ протекает с клинической картиной, которая свойственная другими заболеваниям.
Первым этапом исследования является сдача крови на присутствие в ней специфических маркеров. Сдавать анализ необходимо несколько раз, так как первый может быть ложноположительным. В случае двух и более положительных результатов, которые указывают на присутствие антител, назначается соответствующее лечение. Для определения общего состояния больного АФС необходимо сдать общий анализ крови, коагулограмму и анализ на гемостаз.
Ультразвуковое обследование с доплерограммой важный метод инструментального исследования, который позволяет определить состояние сосудов, наличие в них тромбов, а также оценить кровоток. При недостаточности данных проводится магнитно-резонансная томография, которая предоставляет более точные данные.

Лечение
Так как АФС встречается достаточно редко в медицинской практике, на сегодня не разработаны единые стандарты наблюдения и проведения лечения. Лечение АФС проводится с целью снижения клинических проявлений заболевания первопричины.
Также важно соблюдение определенного ритма жизни. При АФС не допускается подъем тяжестей, длительное сидение, тяжелые физические нагрузки, усиленные кардиотренировки, и упражнения с рывками. Чрезмерные занятия спортом могут привести к отрыву тромба и ухудшению состояния больного. Также на время лечения и до полного выздоровления пациенту необходимо отказаться от путешествий и длительного пребывания в дороге. В особенности авиаперелеты.
Медикаментозное лечение направлено на устранение и профилактику тромбоза. Устранение тромбов при антифосфолипидном синдроме проводится антикоагулянтами. На первом этапе терапии используются прямые антикоагулянты, что необходимо для быстрого снижения показателя свертываемости крови. Данная группа медикаментозных препаратов также способствует растворению образовавшихся тромбов в крови. После курса непрямых антикоагулянтов используются препараты с прямым действием, которые помогают удерживать нормальные показатели свертываемости, достигнутые ранее.
При катастрофическом виде АФС больному требуется срочная госпитализация и терапия в реанимации с использованием антибактериальных препаратов, гепаринов, гормональных средств и иммуноглобулина.
После удачного устранения тромбоза больному АФС требуется поддержание этих результатов. В зависимости от особенностей протекания патологии назначается приема Аспирина или Варфина, которые предотвращаются свертываемость крови и образование тромбов.
Больной узнав, что это такое антифосфолипидный синдром, должен срочно посетить доктора (гинеколога, ревматолога или гематолога) с целью диагностики и назначения соответствующего лечения. Протекает АФС с различной клинической картиной, в соответствии с которой назначается терапия.
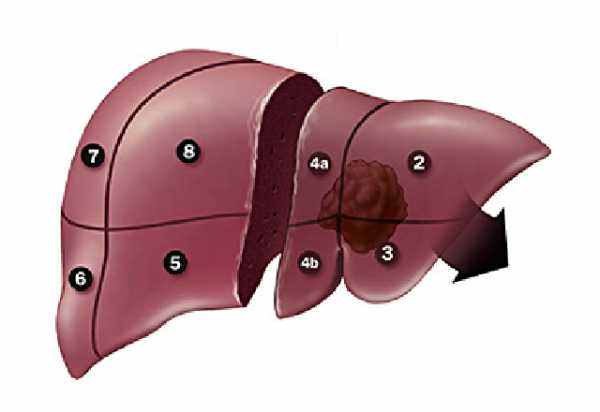
Опухоль Клацкина (Холангиокарцинома)
Онкологические заболевания относятся к числу наиболее опасных, ведь их лечение представляет довольно сложный процесс. Многие из них диагностируются слишком поздно, что приводит к безуспешности любого рода терапии. К одному из таких заболеваний относится опухоль Клацкина или, как ее еще называют, холангиокарцинома.
Что это такое
Опухоль Клацкина (внутрипеченочный рак, холангиокарцинома) представляет собой онкологическое заболевание, которое локализуется в желчных протоках. Поражению подвергаются верхние отделы протоков, при этом опухоль может локализоваться в одном или сразу в двух протоках.
Согласно МКБ 10 Холангиокарцинома входит в группу «Злокачественное новообразование печени и внутрипеченочных желчных протоков (C22)» и находится под кодом C22.1 под названием «Рак внутрипеченочного желчного протока»
Опасность этой болезни заключается в очень сложной диагностике, поэтому своевременно удается поставить диагноз только 2% от всех случаев. Остальные пациенты оказываются наедине со своим заболеванием, что ведет к медленному ожиданию смерти. Как бы жестоко это не звучало, но позднее выявление этого заболевания не позволяет лечить его операбельным способом, поэтому больному не остается ничего другого, как лишь облегчать симптомы с помощью обезболивающих средств.
Первым делом опухоль образовывается на эпителии печени, постепенно распространяя метастазы по организму. Они поражают брюшную полость, непосредственно саму печень, а также лимфоузлы. Еще несколько десятилетий назад считалось, что опухолью Клацкина страдают преимущественно люди преклонного возраста, то сейчас наблюдается тенденцию к «омоложению» данного заболевания. Еще хотелось бы отметить, что эта болезнь развивается практически только у мужского населения, тогда как зарегистрированных случаев среди женщин крайне мало.
Наглядно об опухоли вам расскажут в этом видео.
Причины
Опухоль Клацкина считается достаточно редким заболеванием, поэтому ее изучение еще продолжается. В частности, медики не до конца знают о тех факторах и причинах, которые становятся следствием образования опухоли. Согласно тем сведениям, которые получают врачи от заболевших, клинические признаки очень схожи со склеротическим холангитом, который практически в половине случаев и ведет к образованию опухоли.
Опухоль локализуется в области печени, поэтому различные вредные привычки только усугубляют ситуацию. Более того, злоупотребление ими может и стать следствием появления онкологии. Таким образом, можно выделить несколько факторов, влияющих на появление опухоли Клацкина:
- употребление табака;
- чрезмерное употребление спиртного;
- употребление наркосодержащих средств;
- несбалансированное питание, а также употребление в пищу вредных продуктов;
- воздействие на организм различных токсичных веществ;
- наличие у больного гепатита или других заболеваний подобного рода также может являться следствием появления опухоли.
Именно поэтому, при малейших проявлениях заболевания нужно полностью отказаться от подобного рода привычек, чтобы была хоть какая-то возможность победить недуг.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Симптомы
Опухоль Клацкина очень плохо поддается диагностике на ранней стадии, поэтому пациент должен быть максимально внимателен к состоянию своего здоровья, а также к тем сигналам, которые подает ему организм.
Если у вас наблюдаются следующие признаки, то стоит немедленно обратиться к врачу:
- Пожалуй, главным признаком этого заболевания считается появление желтухи, что объясняется неправильным оттоком желчи.
- Постоянное ощущение зуда.
- Неприятные ощущения, а также боли тянущего характера в области печени.
- Отсутствие аппетита, что ведет к значительной потере массы тела.
- Организм больного оказывается истощен, что видно невооруженным взглядом по его внешнему виду.
- Повышенная температура тела также является симптомом появления опухоли, хоть и незначительным.
- Изменяется цвет каловых масс и мочи. Кал становится более светлым, а моча наоборот, темнеет.
Подобного рода симптоматика может наблюдаться не у всех пациентов, кому был поставлен диагноз «опухоль Клацкина». Некоторые больные ощущали боли, некоторые нет, у кого-то стул оставался нормального цвета, кто-то вовсе не чувствовал никаких зудящих ощущений.
Обратите внимание! Если у больного наблюдается выраженная желтушность лица, то это является явным признаком развития какого-либо онкологического заболевания, поэтому нужно учитывать этот факт.
Виды
Анатомическая классификация Н. Bismuth — М.В. Corlett используется для определения распространения таких опухолей.
Тип I — опухоль общего печеночного протока без инфильтрации его бифуркации (области слияния желчных протоков).
Тип II — опухоль распространяется на область слияния желчных протоков без вовлечения долевых протоков, обструкция опухолью общего печеночного протока.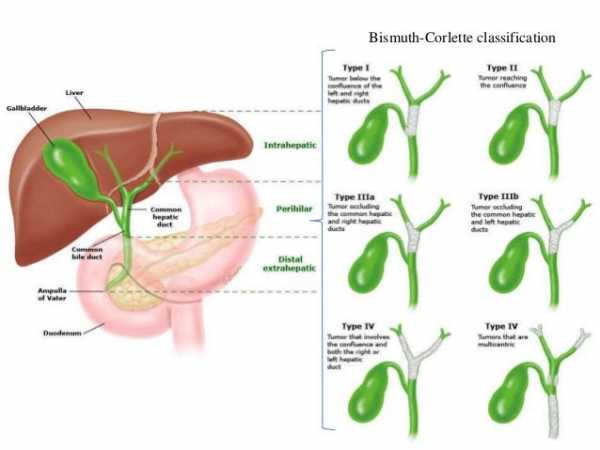
Тип IIIа — преимущественная инвазия бифуркации и правого печеночного протока.
Тип IIIb — преимущественная инвазия бифуркации и левого печеночного протока.
Тип IV — мультицентрическое распространение опухоли или опухолевая инвазия обоих печеночных протоков и их ветвей.
Методы диагностики
Холангиокарцинома тяжело поддается диагностике, поэтому для ее выявления должно быть задействовано множество лабораторных тесов и исследований. Самое первое, что врач назначает пациентам — это общий анализ крови, по результата которого он принимает решение о целесообразности дальнейших исследований. 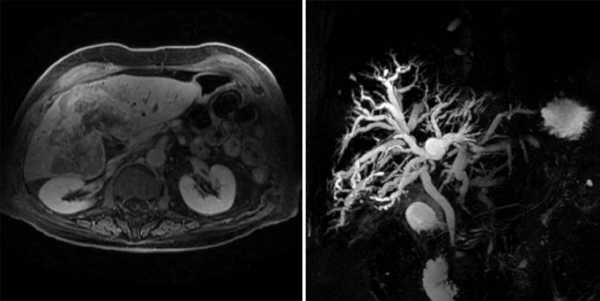 Так, если в данном анализе зафиксированы следующие факторы, то это может говорить о начале развития заболевания:
Так, если в данном анализе зафиксированы следующие факторы, то это может говорить о начале развития заболевания:
- увеличение показателей щелочной фосфатазы и билирубина;
- повышенный уровень лейкоцитов;
- анемия при поздней стадии заболевания.
Однако, стоит отметить тот факт, что общий анализ крови не дает стопроцентной уверенности в диагнозе, поэтому назначаются следующие виды исследований:
- Ультразвуковое исследование, позволяющее увидеть состояние печени наглядно, с учитывая возможные злокачественные образования.
- Может быть назначена компьютерная томография, позволяющая диагностировать возможные поражения лимфоузлов и желчных протоков.
- МРТ проводится с помощью введения в печень специальной жидкости, что позволяет оценить состояние структуры протоков и самой печени.
- Рентгеноскопия позволяет оценить состояние желчевыводящих путей.
Внимание! В ходе лабораторных исследований особое внимание уделяется выявлению онкологических тел, вроде CA 199 и CA 125.
Лечение
Мы уже говорили о том, что опасность этого заболевания заключается в невозможности ранней диагностики. Получается, что выявить болезнь можно только на поздней стадии, когда эффективность лечения становится крайне незначительной. Но это не говорит о том, что лечить опухоль не имеет никакого смысла, ведь отсутствие терапии ведет к значительному уменьшению продолжительности жизни больного.
В среднем, если человека не лечить от этой болезни, то он живет не более полугода.
Что касается операции, то ее эффективность также крайне мала. Это объясняется поздней стадией заболевания, когда после оперативного вмешательства выживает примерно 20% от всех пациентов, что естественно нельзя назвать успешным лечением. Операция также противопоказана, если оказываются поражены кровеносные сосуды печени.
Хирургическое лечение также представляет несколько способов, в зависимости от стадии заболевания:
- Холедохотомия. Желчный проток рассекается продольно, после чего удаляется опухоль.
- Лобэктомия. Такая операция целесообразна, если желчные ходы поражены на одной области печени. Само оперативное вмешательство сводится к удалению части пораженной печени.

К сожалению, успех таких операций не велик. Это объясняется запущенностью самого процесса болезни, а также большим количеством удаляемых тканей.
Существует несколько факторов, при которых оперативное вмешательство признается целесообразным:
- опухоль не распространилась на кровеносные сосуды;
- желчные протоки не поражены новообразованием.
Во всех остальных случаях опухоль признается неоперабельной. Единственным выходом для больного становится поддержание своего здоровья при условии, что его болезнь уже никогда не излечится, т. е. паллиативное лечение. К методам данной терапии можно отнести:
- искусственное осуществление оттока желчи из желчевыводящих путей;
- химиотерапия;
- шунтирование;
- воздействие на организм ультразвуковыми лучами.
При комплексном подходе к лечению, когда используется сразу несколько методов терапии, позволяет немного улучшить прогноз относительно жизни больного. Но и тут приходится констатировать, что смерть неизбежна — больные могут прожить с данным заболеванием не более пяти лет. Если же опухоль Клацкина локализуется непосредственно в самой печени, то тут прогноз еще менее утешительный — продолжительность жизни пациента достигает всего пару недель.
1-popecheni.ru
Принципы диспансеризации больных в онкологии
В настоящее время онкологи исходят из концепции, что только раннее выявление злокачественной опухоли и ее адекватное лечение обеспечивают стойкий и длительный клинический эффект.Практика онкологической службы показала, что только диспансерный метод, являющийся достижением отечественного здравоохранения, дает возможность обеспечить правильную организацию профилактики, лечения онкологических больных и последующего наблюдения за ними.
В реализации диспансерного метода часть функций возложено на общую лечебную сеть, в частности выявление ранних форм рака, предраковых заболеваний и их лечение и др. и носит название онкологического компонента диспансеризации.
Необходимо отметить, что в настоящее время он является составной и неотъемлемой частью профилактических осмотров, проводимых с целью выявления различных широко распространенных заболеваний.
После дифференцированного обследования, больные, у которых выявлено злокачественное новообразование, подлежат госпитализации и лечению в установленном порядке; больные с предопухолевыми заболеваниями подлежат диспансерному наблюдению либо онколога, либо врачей амбулаторно-поликлинической сети и, наконец, больные хроническими процессами должны наблюдаться в амбулаторно-попиклинических учреждениях.
Многолетняя совместная работа в области организации и проведения медицинских профилактических осмотров населения дает основание рассматривать их как одно из наиболее важных звеньев системы противораковой борьбы.
Общий же принцип проведения онкологического компонента диспансеризации состоит в формировании групп повышенного риска включающих лиц, имеющих ту или иную патологию и/или имеющие те или иные факторы риска, которые могут привести к развитию опухолевого или предопухолевого заболевания.
Фактором, побудившим возложить на амбулоторно-поликлиническую сеть эту работу, является наличие постоянной и прочной связи между населением и общей лечебной сетью, построенной по участковому принципу и осуществляющей наблюдение и лечение одних и тех же контингентов населения в пределах одной территории (участка).
Углубленное изучение состояния здоровья населения, преемственность сведений о характере и динамике его общей заболеваемости обеспечивается наличием в лечебной сети адекватной кадровой и материально-технической базы, располагающей средствами и возможностями для планомерного и ежегодного осуществления профилактических и противораковых мероприятий.
Сегодня очевидно, что онкологический компонент диспансеризации, предусматривающий активное выявление больных с новообразованиями на ранних стадиях, активное выявление, наблюдение и лечение больных с предопухолевыми и хроническими заболеваниями, а также лиц, отнесенных к группам высокого риска заболевания, является одним из наиболее перспективных направлений современной онкологии.
Собственно диспансерное наблюдение за онкологическими больными осуществляется в основном онкотютической службой. Диспансеризация больных с онкологическими заболеваниями предполагает заполнение учетной документации, выбор врачом стратегии и тактики лечения бопьного, контрольные сроки наблюдения и порядок диспансеризации, деонтологические аспекты работы с больным и его родственниками.
Основные принципы диспансерной работы в онкологии:
1. Повсеместный и строгий учет больных раком и предопухолевыми заболеваниями.
2. Динамическое наблюдение и печение больных раком и предраковыми заболеваниями.
3. Изучение и своевременная коррекция условий труда и быта больных.
4. Оперативная связь онкологической службы с учреждениями общей лечебной сети.
Диспансеризация больных злокачественными новообразованиями
Диспансеризация больных злокачественными новообразованиями осуществляется пожизненно.Особенно велико значение диспансеризации в работе с онкологическими больными, получившими радикальное лечение по поводу рака.
Выделяют следующие аспекты диспансерного наблюдения больных III клинической группы:
1) ранняя диагностика рецидивов и метастазов злокачественных опухолей, которая приобретает все большее значение в связи с расширяющимися возможностями специального печения;
2) выявление и коррекция расстройств, возникших после радикального противоопухолевого лечения;
3) проведение комплекса общеукрепляющих лечебных мероприятий, в том числе санаторно-курортного лечения,
4) экспертиза временной и стойкой утраты трудоспособности онкологических больных, их рациональная трудовая реабилитация;
5) диагностика метахронных первично-множественных злокачественных опухолей, поскольку вероятность возникновения новой опухоли у таких больных значительно выше, чем в популяции.
Периодичность осмотра состоящих на учете пациентов определяется временем, прошедшим с момента окончания специального лечения.
Онкологические больные, которым проводилось радикальное лечение по поводу злокачественных новообразований, подвергаются регулярному патронажному обследованию и осмотрам у онколога:
• в течение первого года после печения — 1 раз в квартал;
• в течение второго и третьего годов — 1 раз в полугодие;
• в дальнейшем — не реже 1 раза в год.
В первые 3 года после радикального лечения в особо пристальном наблюдении больные нуждаются потому, что именно в этот период возникают до 70-75% рецидивов и метастазов.
Ключевым звеном в адекватном функционировании диспансерного метода в онкологии является принцип разделения всех онкологических больных на клинические группы (табл. 2.2). Для пациентов каждой из таких групп предусматривается определенный стандарт лечебных, реабилитационных и организационных мероприятий.
Таблица 2.2. Клинические группы онкологических больных.
К группе Iа, относят больных с неясной клинической картиной, подозрительной на злокачественное новообразование. Их обследование и уточнение диагноза должно быть организовано не позднее, чем через 10 дней с момента взятия на учет. Больных группы la при подтверждении диагноза рака переводят во II или IV группы или снимают с учета при исключении опухоли. На больных la группы учетная документация не заполняется.
Больные группы 1б — с предопухолевыми заболеваниями — наблюдаются у специалистов по профилю в зависимости от пораженного органа, больных облигатным предраком наблюдают врачи-онкологи.
После радикального лечения предопухолевых заболеваний больные подлежат диспансерному наблюдению в течение 2 лет (осматриваются 1 раз в 3 месяца). При полном выздоровлении и отсутствии рецидива больные снимаются с учета. Учетная документация — контрольная карта диспансерного наблюдения (ф. № 030/у-03-онко).
Больные II группу злокачественными новообразованиями подлежат специальному лечению. Учетная документация: извещение (ф. № 090/у-03) и контрольная карта диспансерного наблюдения (ф. № 030/у-03-онко).
Кроме того, выделяют группу IIа — больных, подлежащих радикальному печению. Под радикальным лечением понимают применение методов, направленных на полное излечение больного. После проведенного специального (радикального) лечения больные переводятся в III клиническую группу, а при обнаружении отдаленных метастазов — в IV.
К группе III относят больных после радикального печения, при отсутствии рецидивов и метастазов, т.е. это практически здоровые люди, излеченные от злокачественных новообразований. При возникновении рецидивов больные из этой группы могут переводиться в группу II для проведения специального лечения (хирургического, лучевого и др.) или в группу IV если специальное лечение не показано или не может быть проведено.
К IV клинической группе относят больных с распространенной формой злокачественного новообразования, специальное лечение которых даже с паллиативной (симптоматической) целью невозможно. Если у больного впервые выявлена злокачественная опухоль в IV стадии, то заполняется извещение, контрольная карта и «Протокол на случай выявления у больного запущенной формы злокачественного новообразования».
Больных, не подлежащих специальному лечению (IV клиническая группа) направляют для диспансерного наблюдения и симптоматической терапии к врачам общей лечебной сети.
Больным IV группы при необходимости должно быть обеспечено стационарное симптоматическое печение в лечебных учреждениях общей сети. Организационные мероприятия, тактика и принципы перемещения больных в клинических группах схематично представлены в таблице 2.3.
Таблица 2.3. Клинические группы онкологических больных.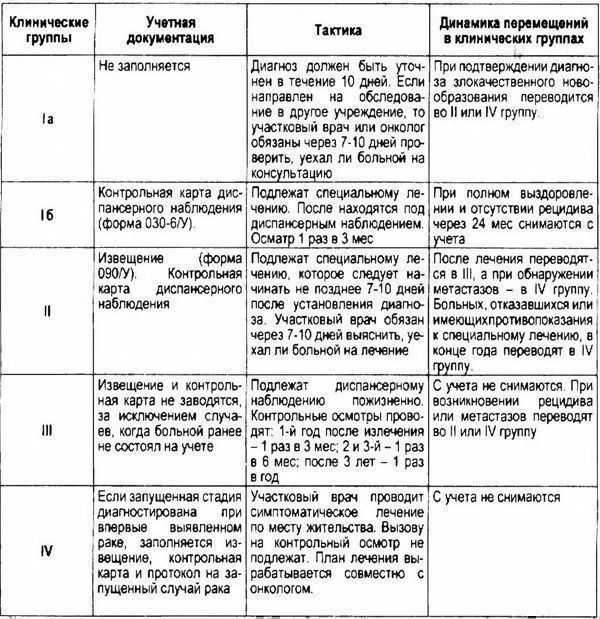
Клинические группы больных
Тактика врача общей лечебной сети зависит от клинической группы больного.la клиническая группа
Заподозрив злокачественное новообразование, врач обязан обеспечить обследование больного в максимально короткий срок (10 дней), придерживаясь клинического минимума, позволяющего диагностировать опухоль.При отсутствии условий для обследования и для установления окончательного диагноза больного следует направить на консультацию в онкологический кабинет или диспансер, выдав ему на руки подробную выписку с результатами проведенных исследований. При этом важно не упустить из поля зрения направленного на консультацию больного. Для чего через 5-7 дней врач обязан проверить, уехал ли больной на консультацию.
Госпитализация больных с подозрением на рак в отделения общего профиля оправдана лишь для проведения специального обследования. Динамическое наблюдение за больными в амбулаторных или стационарных условиях с целью исключения рака недопустимо.
Iб клиническая группа
Больных с облигатными и факультативными предраками, требующими специального (хирургического, лучевого) лечения, врач направляет к онкологу. Больные с факультативными предраком, не нуждающиеся в специальном лечении, находятся на диспансерном наблюдении в общей лечебной сети, им проводится консервативная терапия и осмотры в сроки, установленные при данном заболевании.II и IIа клинические группы
При выявлении у больного злокачественного новообразования врач направляет его с подробной выпиской в онкологический кабинет соответствующей городской или районной поликлиники.Допускается направление больных врачом общей сети непосредственно в онкологический диспансер или другое лечебное учреждение, где ему может быть проведено специальное лечение. Через 7-10 дней участковый врач обязан выяснить, уехал ли больной на лечение.
Одновременно врач заполняет и отправляет в онкологический кабинет извещение (или извещение и контрольную карту), указав в какое лечебное учреждение направлен больной на лечение.
III клиническая группа
По указанию онколога участковый врач обеспечивает явку больного на контрольный осмотр в онкологический кабинет При отсутствии онколога участковый врач самостоятельно производит в установленные сроки осмотр и обследование больного, решает вопрос о наличии или отсутствии рецидива и метастазов и сообщает дату и результаты контрольных осмотров в онкологическое учреждение.IV клиническая группа
В случае удовлетворительного состояния врач направляет больного на консультацию к онкологу для выработки схемы симптоматического печения. Больных в тяжелом состоянии консультирует с онкологом на дому и по согласованию с ним проводит симптоматическое лечение.На впервые выявленных больных заполняет и отправляет в онкокабинет или диспансер извещение и протокол на запущенный случай.
Тактика врача стационара лечебно-профилактического учреждения
Установив диагноз злокачественной опухоли, врач после консультации онкологом направляет больного в онкологическое учреждение заполняет и направляет в онкологический кабинет или диспансер извещение о больном с впервые установленным диагнозом рака и выписку из медицинской карты стационарного больного злокачественным новообразованием.При обнаружении опухоли в запущенной стадии, кроме указанных документов, направляет в диспансер протокол на выявление запущенного случая рака.
Угляница К.Н., Луд Н.Г., Угляница Н.К.
medbe.ru
2. Международная классификация злокачественных новообразований. Клинические группы онкологических больных.
Принципы классификации злокачественных опухолей по международной системе tnm
TNM(аббревиатураотtumor,nodus иmetastasis) — международная классификация стадийзлокачественных новообразований
Классификация TNM
Используется во всем мире. Для злокачественной опухоли дается отдельная характеристика следующих параметров:
1. T (tumor, опухоль) — величина опухоли. 2. N (nodes, узлы) — наличие метастазов в регионарных (местных) лимфоузлах. 3. M (metastasis) — наличие отдаленных метастазов.
Потом классификация была расширена еще двумя характеристиками:
4. G (gradus, степень) — степень злокачественности. 5. P (penetration, проникновение) — степень прорастания стенки полого органа (используется только для опухолей желудочно-кишечного тракта).
Теперь по порядку и подробнее.
T (tumor) — опухоль. Характеризует размеры образования, распространенность на отделы пораженного органа, прорастание окружающих тканей. Для каждого органа существуют свои конкретные градации указанных признаков.
Например, для рака толстой кишки:
To — признаки первичной опухоли отсутствуют.
Tis (in situ) — внутриэпителиальная опухоль. О ней ниже.
T1 — опухоль занимает незначительную часть стенки кишки.
T2 — опухоль занимает половину окружности кишки.
T3 — опухоль занимает более 2/3 или всю окружность кишки, суживая просвет.
T4 — опухоль занимает весь просвет кишки, вызывая кишечную непроходимость и (или) прорастает в соседние органы.
N (nodes) — узлы (лимфоузлы).
Характеризует изменения в регионарных (местных) лимфоузлах. Как известно, лимфа, оттекающая от органа, попадает сперва в ближайшие регионарные лимфоузлы (коллектор 1-го порядка), после них лимфа идет к группе более далеких лимфоузлов (коллекторы 2-го и 3-го порядков). В них попадает лифма от всего органа и даже сразу нескольких органов. Группы лимфоузлов имеют свое название, которое дается по их расположению.
Например, для рака желудка:
Nx — нет данных о наличии метастазов в регионарных лимфоузлах (больной недообследован).
No — в регионарных лимфоузлах нет метастазов.
N1 — метастазы в коллекторе 1-го порядка (по большой и малой кривизне желудка).
N2 — метастазы в колекторе 2-го порядка (препилорические, паракардиальные, лимфоузлы большого сальника).
N3 — метастазами поражаются парааортальные лимфоузлы (коллектор 3-го порядка, возле аорты), неудалимые при операции. На этой стадии полностью удалить злокачественную опухоль невозможно.
Итак, градации No и Nx — общие для всех локализаций, N1 – N3 — различны.
M (metastasis). Характеризует наличие отдаленных метастазов.
Дополнительные параметры классификации TNM:
G (gradus) — степень злокачественности. Определяется гистологически (под световым микроскопом) по степени дифференцировки клеток.
G1 — опухоли низкой степени злокачественности (высокодифференцированные).
G2 — средней злокачественности (низкодифференцированные).
G3 — высокой степени злокачественности (недифференцированные).
P (penetration) — проникновение. Только для опухолей полых органов. Показывает степень прорастания их стенки.
P1 — в пределах слизистой.
P2 — прорастает в подслизистую.
P3 — прорастает в мышечный слой (до серозного).
P4 — прорастает серозную оболочку и выходит за пределы органа.
Согласно классификации TNM, диагноз может звучать, например, так: рак слепой кишки T2N1M0G1P2. Такая классификация удобна, так как детально характеризует опухоль. С другой стороны, она не дает обобщенных данных о тяжести процесса и возможности излечения. Поэтому используют также клиническую классификацию опухолей.
Клиническая классификация опухолей
Здесь все параметры злокачественного новообразования (размер первичной опухоли, наличие регионарных и отдаленных метастазов, прорастание в окружающие органы) рассматриваются в совокупности.
Выделяют 4 стадии онкозаболевания:
1-я стадия: опухоль небольшая, занимает ограниченный участок, не прорастает стенку органа, нет метастазов.
2-я стадия: опухоль больших размеров, не распространяется за пределы органа, возможны одиночные метастазы в регионарные лимфатические узлы.
3-я стадия: опухоль больших размеров, с распадом, прорастает всю стенку органа или опухоль меньших размеров со множественными метастазами в регионарные лимфатические узлы.
4-я стадия: прорастание опухоли в окружающие ткани, в том числе неудалимые (аорта, полая вена и др.) или любая опухоль с отдаленными метастазами.
studfiles.net
Клинические группы
Все больные онкологическими заболеваниями, которые обращались в онкологические учреждения делятся на 4 клинические группы, в зависимости то того, какие методы лечения им необходимы. Принадлежность пациента к той или другой клинической группе рака проводится на основании результатов обследования. В динамике заболевания клиническая группа рака может меняться и в большую, и в меньшую сторону.
К 1а клинической группе относят больных, клиническая картина которых неясна, у которых есть только подозрение на рак. На протяжении 10 дней больные из этой группы должны пройти углубленное исследование и диагноз злокачественной опухоли должен быть или подтвержден или опровергнут. При подтверждении больной переводится в другую клиническую группу, при опровержении снимается с учета у онколога.
К 1b клинической группе относятся больные с предопухолевыми состояниями – предраком, который может быть факультативный (иногда перерождается в рак) или облигатный (всегда перерождается в рак). Больных с факультативным предраком наблюдают врачи, профиль которых зависит от пораженного органа. Больные с облигатным предраком наблюдаются только у онкологов. При облигатном предраке практически обязательно хирургическое лечение с исследованием удаленных тканей на предмет злокачественного перерождения. После радикального лечения больной предраком еще 2 года должен наблюдаться у онколога.
2 клиническая группа рака это больные со злокачественными опухолями, которые могут быть полностью излечены от рака после применения современных методов лечения или больные у которых можно достичь длительной ремиссии заболевания. Эта группа делится на две подгруппы:
2а – это больные, которые подлежат радикальному лечению, то есть те, у которых возможно полное выздоровление
2b – это больные с небольшим распространением опухолевого процесса (первая или вторая стадия рака)
3 клиническая группа рака – это пациенты, которые есть практически здоровыми, то есть прошли радикальное лечение и у них нет признаков рака. Они находятся под наблюдением онколога и при появлении признаков заболевания переводятся обратно во вторую группу для решения вопроса о радикальном лечении или в четвертую группу, если радикальное лечение не показано.
4 клиническая группа рака – это больные с распространенными формами опухолей, когда радикальное лечение уже невозможно, даже если планируется проведение хирургического, комбинированного или другого лечения. Таким больным как правило проводится только паллиативная помощь.
www.kostyuk.ru
Что значит 4 группа в онкологии?
Клиническая группа — понятие отображающее этапы диагностики и лечения онкологических заболеваний (не путать со стадией заболевания) 4 — клиническая группа это пациенты, которые не подлежат специальному радикальному лечению. В Вашем примере больная не подлежит специальному радикальному лечению в связи с распространённостью процесса (4 стадией заболевания (метастазы в легкие) Химиотерапевтическое лечение назначено с паллиативной целью, для облегчения состояния больной. На его фоне могут уменьшиться образования в легких, одышка, тяжесть в грудной клетке. При достаточной чувствительности образования к лечению, возможно проведение нескольких курсов химиотерапии. Состояние больной может стабилизироваться, на некоторое время.
Практически труп
Последняя стадия (
4 клиническая группа рака – больные с распространенными формами патологии или запущенными процессами, у которых невозможно проведение радикального лечения. В 4 клиническую группу входят пациенты, которым показана паллиативная терапия для улучшения качества жизни и устранения неблагоприятных симптомов. Также в 4 клиническую группу входят пациенты, у которых выявили рецидив, не поддающийся лечению. Помимо этого, в 4 клиническую группу вносят больных из 2 группы при отказе от лечения или при неэффективности проведенных мероприятий. Пациентов 4 клинической группы рака наблюдают врачи по месту жительства, иногда консультируют онкологи. Не исключено внесение пациентов в 4 клиническую группу даже после первичного выявления опухоли, это случается при позднем обращении пациентов, у которых диагностируется 3 или 4 стадия. Многие специалисты при записи «4 клиническая группа рака» отказывают людям в помощи, но этого делать нельзя. Ведь пациенты 4 клинической группы нуждаются в специализированной помощи для улучшения качества жизни до необходимого уровня. С этой целью могут применяться оперативные вмешательства, химио и радиотерапия, медикаменты. Диспансерное наблюдение за пациентами 4 клинической группы осуществляет пожизненно. Стоит отметить, что для пациентов 4 клинической группы рака, помимо выше указанных документов, составляют протокол 027-2/у, если злокачественное новообразование было выявлено впервые сразу на завершающих стадиях (3-4). Также он составляется посмертно, если опухоль явилась причиной смерти или была обнаружена на вскрытии в запущенной форме.
Значит можно гроб заказывать.
вСё просто… последняя стадия ((
4 клиническая группа рака – больные с распространенными формами патологии или запущенными процессами, у которых невозможно проведение радикального лечения. В 4 клиническую группу входят пациенты, которым показана паллиативная терапия для улучшения качества жизни и устранения неблагоприятных симптомов. Также в 4 клиническую группу входят пациенты, у которых выявили рецидив, не поддающийся лечению. Помимо этого, в 4 клиническую группу вносят больных из 2 группы при отказе от лечения или при неэффективности проведенных мероприятий. Пациентов 4 клинической группы рака наблюдают врачи по месту жительства, иногда консультируют онкологи. Не исключено внесение пациентов в 4 клиническую группу даже после первичного выявления опухоли, это случается при позднем обращении пациентов, у которых диагностируется 3 или 4 стадия. Многие специалисты при записи «4 клиническая группа рака» отказывают людям в помощи, но этого делать нельзя. Ведь пациенты 4 клинической группы нуждаются в специализированной помощи для улучшения качества жизни до необходимого уровня. С этой целью могут применяться оперативные вмешательства, химио и радиотерапия, медикаменты. Диспансерное наблюдение за пациентами 4 клинической группы осуществляет пожизненно. Стоит отметить, что для пациентов 4 клинической группы рака, помимо выше указанных документов, составляют протокол 027-2/у, если злокачественное новообразование было выявлено впервые сразу на завершающих стадиях (3-4). Также он составляется посмертно, если опухоль явилась причиной смерти или была обнаружена на вскрытии в запущенной форме.
Жалко человека, гребаный рак!!!
При 4 стадии не оперирует, только будут химиотерапию проводить
Это очень плохо!
не группа, а стадия. Неоперабельная стадия. Следующая стадия-матастазы
Ты шо совсем тупая?, как можно не знать что такое последняя стадия рака?, вот была у тебя простуда, потом бронхит, потом пневмония, потом эмфизема, потом туберкулез. И ты умераешь, 4 стадия не излечима, сожалею …(
НЕСКОЛЬКО МЕСЯЦЕВ ЖИЗНИ
IV клиническая группа — лица с доказанными злокачественными опухолями, которые по тем или иным причинам не подлежат специальному противоопухолевому лечению, но подлежат паллиативному лечению.
Значит есть отдаленные метастазы, и опухоль большая.
Не понимаю как можно так себя запустить чтобы дожить до 4 группы рака и не обращаться до этого диагноза к врачу. Неужели врачи могут пропустить и не отправить вовремя на онко-обследование больного. Может ей не рак лечили ?
Последняя стадия .метостазы в другие оргалы и операцию делать поздно
touch.otvet.mail.ru
Деление онкологических больных на клинические группы.
В соответствии с инструкцией по регистрации и ведению учета больных со злокачественными новообразованиями в Российской Федерации, утвержденной приказом МЗ РФ ? 135 от 19.04.99 «О совершенствовании системы государственного ракового регистра», все больные со злокачественными новообразованиями (в том числе в стадии in situ)регистрируются онкологическими учреждениями, диспансерами, диспансерными учреждениями, кабинетами по месту постоянного жительства пациентов. Всех больных со злокачественными новообразованиями, взятых на диспансерный учет для наблюдения в онкологических учреждениях, в зависимости от необходимости и возможности применения различных методов специального лечения и облегчения ведения учета объединяют в 4 клинические группы. Принадлежность больного к той или иной клинической группе при постановке на учет определяется на основании результатов обследования. В зависимости от результатов лечения и динамики развития онкологического процесса клиническая группа больного может меняться.
К клинической группе Ia относят больных с неясной клинической картиной, при наличии подозрения на злокачественное новообразование.
Сроки диспансеризации больных клинической группы Iа соответствуют 10 дням со дня взятия на учет с заболеванием, подозрительным на злокачественное новообразование, что достаточно для углубленного обследования пациента с целью установления оконча-
тельного диагноза. При подтверждении диагноза злокачественного новообразования больного переводят в другую клиническую группу, а если диагноз не подтвердился — снимают с учета.
К клинической группе Ib относят больных с предопухолевыми заболеваниями, называемыми предраком (факультативным и облигатным).
Факультативный предрак — это патологическое состояние, на основе которого может развиться рак. Наблюдают больных с факультативным предраком специалисты по профилю (в зависимости от пораженного органа).
Облигатный предрак — это предопухолевое патологическое состояние, которое характеризуется высокой частотой озлокачествления. Наблюдают таких больных врачи-онкологи. При хирургическом лечении предопухолевых заболеваний строго обязательным является гистологическое исследование удаленного очага. После радикального лечения предракового заболевания больные подлежат активному диспансерному наблюдению в течение 2 лет, после чего при отсутствии рецидива заболевания их снимают с диспансерного учета.
Ко II клинической группе относят больных со злокачественными новообразованиями, которые в результате применения современных схем лечения могут быть полностью избавлены от злокачественного новообразования, а также больных, у которых может быть достигнута длительная ремиссия.
В составе II клинической группы выделяется подгруппа IIа — больные, подлежащие радикальному лечению. Под радикальным лечением следует понимать применение современных методов лечения опухолевого процесса, направленных на полное излечение больного от опухоли. В клиническую подгруппу Па следует относить больных с ограниченным развитием опухолевого процесса (в основном I и II стадии заболевания).
К III клинической группе относят пациентов, являющихся практически здоровыми лицами, находящимися под динамическим наблюдением онкологического учреждения после проведенного по радикальной программе лечения злокачественного новообразования. Пациентов этой группы в случае возникновения у них рецидивов заболевания или метастазирования новообразования переводят во II клиническую группу для специального лечения (хирургического, лучевого и др.) или в IV клиническую группу, если проведение специального лечения не показано в связи с распространенностью процесса.
Сроки диспансеризации больных III клинической группы: в течение 1-го года после проведенного специального лечения обследование 1 раз в 3 мес, в течение 2-го года после проведенного специального лечения — 1 раз в 6 мес, на 3-м году из-за высокого процента рецидивов и метастазов допускается обследование 1 раз в 3 мес, далее до 5 лет — 1 раз в 6 мес, а в дальнейшем пожизненно — 1 раз ежегодно, если нет специальных показаний для интенсивного режима наблюдения.
К IV клинической группе относят больных с распространенными формами злокачественного новообразования, радикальное лечение которых уже невозможно даже в том случае, если им намечено проведение хирургического, комбинированного, комплексного и других видов лечения с паллиативной (симптоматической) целью.
В IV клиническую группу входят больные, которые ранее входили во II клиническую группу, но не получили специального лечения по различным причинам (отказ от лечения, тяжелое соматическое состояние и т.д.).
Больных IV клинической группы наблюдают участковые врачи, консультируют их врачи-онкологи.
studfiles.net
8. Диспансеризация онкологических больных. Клинические группы диспансерного учета.
Общий принцип проведения онкологического компонента диспансеризации состоит в формировании групп повышенного риска, включающих лиц, имеющих ту или иную патологию и/или те или иные факторы риска, которые могут привести (или привели) развитию опухолевого или предопухолевого заболевания. Фактором, побудившим возложить на амбулаторно-поликлиническую сеть эту работу, является наличие постоянной и прочной связи между населением и общей лечебной сетью, построенной по участковому принципу и осуществляющей наблюдение и лечение одних и тех же контингентов населения в пределах одной территории (участка).
Диспансерное наблюдение за онкологическими больными осуществляется в основном онкологической службой. Диспансеризация больных с онкологическими заболеваниями предполагает заполнение учетной документации, выбор врачом стратегии и тактики лечения больного, контрольные сроки наблюдения и порядок диспансеризации, деонтологические аспекты работы с больным и его родственниками. Основные принципы диспансерной работы в онкологии:
Повсеместный и строгий учет больных раком и предопухолевыми заболеваниями.
Динамическое наблюдение и печение больных раком и предраковыми заболеваниями.
Изучение и своевременная коррекция условий труда и быта больных.
Оперативная связь онкологической службы с учреждениями общей лечебной сети.
Диспансеризация больных злокачественными новообразованиями осуществляется пожизненно. Особенно велико значение диспансеризации в работе с онкологическими больными, получившими радикальное лечение по поводу рака. Выделяют следующие аспекты диспансерного наблюдения больных III клинической группы: 1) ранняя диагностика рецидивов и метастазов злокачественных опухолей, которая приобретает все большее значение в связи с расширяющимися возможностями специального печения; 2) выявление и коррекция расстройств, возникниших после радикального противоопухолевого лечения; 3) проведение комплекса общеукрепляющих лечебных мероприятий, в том числе санаторно-курортного лечения, 4) экспертиза временной и стойкой утраты трудоспособности
онкологических больных, их рациональная трудовая реабилитация; 5) диагностика метахронных первично-множественных злокачественных опухолей, поскольку вероятность возникновения новой опухоли у таких больных значительно выше, чем в популяции.
Периодичность осмотра состоящих на учете пациентов определяется временем, прошедшим с момента окончания специального лечения. Онкологические больные, которым проводилось радикальное лечение по поводу злокачественных новообразований, подвергаются регулярному патронажному обследованию и осмотрам у онколога:
• в течение первого года после печения — 1 раз в квартал;
• в течение второго и третьего годов — 1 раз в полугодие;
• в дальнейшем — не реже 1 раза в год.
Ключевым эвеном в адекватном функционировании диспансерного метода в онкологии является принцип разделения всех онкологических больных на клинические группы. Для пациентов каждой из таких групп предусматривается определенный стандарт лечебных, реабилитационных и организационных мероприятий. К группе Iа, относят больных с неясной клинической картиной, подозрительной на злокачественное новообразование. Их обследование и уточнение диагноза должно быть организовано не позднее, чем через 10 дней с момента взятия на учет. Больных группы la при подтверждении диагноза рака переводят во II или IV группы или снимают с учета при исключении опухоли. На больных la группы учетная документация не заполняется.
Больные группы Iб — с предопухолевыми заболеваниями — наблюдаются у специалистов по профилю в зависимости от пораженного органа, больных облигатным предраком наблюдают врачи-онкопоги. После радикального лечения предопухолевых заболеваний больные подлежат диспансерному наблюдению в течение 2 пет (осматриваются 1 раз в 3 месяца). При полном выздоровлении и отсутствии рецидива больные снимаются с учета. Учетная документация — контрольная карта диспансерного наблюдения (ф. № 030/у-03-онко).
Больные II группы злокачественными новообразованиями подлежат специальному лечению. Учетная документация: извещение (ф. № 090(у-03) и контрольная карта диспансерного наблюдения (ф. № 030/у-03-онко). Кроме того, выделяют группу IIа — больных, подлежащих радикальному печению. Под радикальным лечением понимают применение методов, направленных на полное излечение больного. После проведенного специального (радикального) лечения больные переводятся в III клиническую группу, а при обнаружении отдаленных метастазов — в IV.
К группе III относят больных после радикального печения, при отсутствии рецидивов и метастазов, т.е. это практически здоровые люди, излеченные от злокачественных новообразований. При возникновении рецидивов больные из этой группы могут переводиться в группу II для проведения специального лечения (хирургического, лучевого и др.) или в группу IV, если специальное лечение не
показано или не может быть проведено.
К IV клинической группе относят больных с распространенной формой злокачественного новообразования, специальное лечение которых даже с паллиативной (симптоматической) целью невозможно. Если у больного впервые выявлена злокачественная опухоль в IV стадии, то заполняется извещение, контрольная карта и «Протокол на случай выявления у больного запущенной формы злокачественного новообразования». Больных, не подлежащих специальному печению (IV клиническая группа) направляют для диспанседного наблюдения и симптоматической терапии к врачам общей лечебной сети. Больным IV группы при необходимости должно быть обеспечено стационарное симптоматическое лечение в лечебных учреждениях общей сети.
studfiles.net