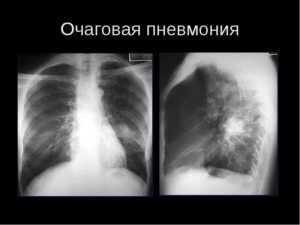
Симптомы очаговой пневмонии – Очаговая пневмония — причины, симптомы, диагностика и лечение
Очаговая пневмония — причины, симптомы, диагностика и лечение
Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц — долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью. Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
Общие сведения
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев. Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония». В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа. Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре. Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
Среди микробных возбудителей очаговой пневмонии в 70-80% случаев выделяются пневмококки различных типов. Наряду с пневмококком, этиологическими агентами бронхопневмонии могут выступать палочка Фридлендера, стрептококк, стафилококк, менингококк, кишечная палочка, микробные ассоциации, в некоторых случаях — микоплазмы, хламидии, риккетсии и др. Стафилококковые пневмонии часто осложняются абсцедированием легких и развитием эмпиемы плевры.
При первичной очаговой пневмонии имеет место бронхогенный путь проникновения возбудителей, при вторичных — гематогенный или лимфогенный пути распространения. Предрасполагающим моментом может выступать снижение функции местных и общих защитных систем вследствие курения, переохлаждения, стресса, вдыхания токсических веществ, снижения вентиляционных способностей легких (при пневмосклерозе, эмфиземе), метеорологических факторов (колебаний влажность воздуха, барометрического давления и др.).
Патоморфология
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными. Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Альвеолярный экссудат при очаговой пневмонии обычно имеет серозный характер с примесью лейкоцитов и слущенного альвеолярного эпителия, иногда — геморрагический характер. Обычно поражаются задненижние сегменты легких, в редких случаях — верхнедолевые сегменты. Серо-красные участки воспаленной легочной ткани уплотнены, чередуются с более светлыми участками эмфиземы и темными – ателектаза, что придает легкому неоднородный пестрый вид. Обычно очаговая пневмония полностью разрешается, однако возможны исходы в абсцесс, гангрену легкого, хроническую пневмонию.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Температура тела при очаговой пневмонии, как правило, повышается до 38-39°С, у ослабленных и пожилых пациентов может сохраняться нормальной или подниматься до субфебрильных цифр. Продолжительность лихорадочного периода при своевременно начатой антибактериальной терапии обычно составляет 3—5 дней. Кашель носит сухой или влажный характер с отделением незначительного количества слизистой, иногда — слизисто-гнойной мокроты. При крупноочаговой и сливной пневмонии может отмечаться одышка и цианоз носогубного треугольника.
Объективные данные при очаговой пневмонии характеризуются учащением дыхания до 25–30 в мин., тахикардией до 100-110 уд. в мин., приглушенностью сердечных тонов, жестким дыханием, звучными влажными хрипами. При наличии сопутствующего бронхита выслушиваются рассеянные сухие хрипы; в случае присоединения сухого плеврита — шум трения плевры.
При благоприятном течении очаговой пневмонии клиническое выздоровление обычно наступает к 12—14-му дню, рентгенологическое — к исходу 2—3-й недели или несколько позже.
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры. Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный. Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое). В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок. Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп. В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней. Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды. Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные). Активно применяются витамины и стимуляторы иммуногенеза.
При явлениях дыхательной недостаточности показана оксигенотерапия, при сердечной недостаточности — сердечные гликозиды и мочегонные препараты. Тяжелые формы очаговой пневмонии требуют проведения плазмафереза. После стихания острых явлений к лечению очаговой пневмонии добавляют физиотерапевтические процедуры (лекарственный электрофорез, УВЧ, ДМВ-терапия), массаж грудной клетки.
Прогноз
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
www.krasotaimedicina.ru
Очаговая пневмония — прогноз, симптомы, лечениеВсе о пневмонии
Очаговая пневмония – это серьезное поражение органов дыхания, которое проявляется на незначительной области легочной ткани, около долек легкого. Очаговая пневмония способна проявляться в виде осложнения различных заболеваний. Болезнь берет свое начало в области бронхов, поэтому ее именуют бронхопневмонией. Течение пневмонии знаменуется болью в грудной клетке, ознобом, лихорадкой, сухим кашлем с незначительной мокротой.
Прогноз
Избавление от очаговой пневмонии определяется по

лабораторным и рентгенологическим исследованиям, по устранению клинических симптомов. Эффективно спланированная и своевременная терапия позволит предотвратить возникновение рецидивных воспалений и уменьшить течение болезни. Пациенты, переболевшие очаговой пневмонией, находятся на учете у терапевта – пульмонолога не меньше 6 месяцев.
Самый неблагоприятный результат имеют стафилококковые воспаления, которые проходят с деструкцией и абсцедированием и стремительные вирусные поражения.
Осложнения
У больных очаговой пневмонией зачастую проявляются осложнения в области органов дыхания. Среди легочных осложнений выделяют:
- Деструкция легких
- Эмпиема плевры
- Дыхательная недостаточность
- Парапневмонический плеврит
- Бронхообструктивный синдром.
- Эндокардит
- Сепсис
- Эндокардит
- Анемия
- Психозы
- Острое легочное сердце
- Миокардит.
Тяжелая форма пневмонии со значительным количеством пораженных тканей, способствует возникновению осложнений, связанных с влиянием токсинов. Это, прежде всего, инфекционно – токсический шок, дыхательная, печеночная и сердечная недостаточность, тромбогеморрагический синдром.
Важно. Смертность при очаговой пневмонии происходит в 8 случаях из 100.
Причины
Такой тип пневмонии может проявиться в случае осложнений, после перенесенных болезней:
- Порок сердца

- Инфаркт миокарда
- Опухоли
- Коклюш
- Бронхит
- Менингит
- Корь
- ОРВИ
- Фурункулез
- Грипп
- Скарлатина
- Постоянные стрессы
- Катар дыхательных путей
- Хронические болезни легких.
Помимо этого, спровоцировать пневмонию может переохлаждение, послеоперационное состояние больного (ослабленный иммунитет), вдыхание токсичных и ядовитых компонентов, проникновение в легкие различных жидкостей, предметов и субстанций.
Возбудителями очаговой пневмонии выступают вирусы, пневмококки, стрептококки, стафилококки и кишечная палочка.
Инфекция распространяется следующими путями:
- Бронхогенный – присущ первичной очаговой пневмонии
- Гематогенный – при вторичном поражении
- Лимфогенный – вторичное заражение.
Симптомы очаговой пневмонии
Пневмонию просто определить по ярко представленным симптомам: сухой кашель с небольшим количеством мокроты, озноб, слабость, боль в груди. Симптомы очаговой пневмонии проявляются постепенно, спустя время приобретают тяжелую форму. Зачастую, заболевание начинает развиваться в результате катара верхних дыхательных путей, на основе тяжелой формы бронхита или гриппа. Присутствия второстепенных заболеваний затрудняет определение симптоматики.
Специалисты выделяют такие симптомы очаговой пневмонии:
- Увеличение температуры тела до 39 градусов.

- Боль в области грудной клетки
- Тахикардия, ускоренное сердцебиение, дыхание
- Сухой кашель с отделением мокроты
- Увеличенная потливость
- Головные боли
- Лихорадка
- Озноб.
Очаговая пневмония характеризуется присутствием высокой температуры, но, если болезнь проявилась вследствие ослабленного иммунитета, температура может быть субфебрильной. В случае своевременного лечения, температура удерживается 3-5 дней, а кашель может быть сухим или мокрым с гнойной мокротой. Если возбудителем пневмонии является стрептококковая инфекция, то к представленным симптомам прибавляется экссудативный плеврит.
Очаговая пневмония у детей
Зачастую, очаговая пневмония у малышей носит острый характер и всегда заканчивается рядом осложнений. Пневмония у малышей встречается весьма часто и характеризуется разрушением легочной ткани небольшого объема. Очаговая пневмония проявляется из-за стрептококков, пневмококков, грибов, вирусов, бактерий. Пневмония может проявиться как аллергическая реакция на болезни дыхательных путей. Бактерии попадают на слизистые оболочки, вследствие чего возникает отечность, накапливается мокрота.
Симптомы очаговой пневмонии у детей:
- Субфебрильная температура, которая может увеличиваться до 39 градусов.
- Снижение аппетита, ухудшение общего самочувствия, снижения активности, вялость.
- Отдышка, хрипы.
- Посинение кожных покровов около носа.
- В результате постоянного кашля ощущается боль в горле.
Важно. Если представленные симптомы имеются у малыша, необходимо стразу обратиться к специалисту, чтобы снизить вероятность проявления осложнений.
Очаговую пневмонию у малышей определяют благодаря рентгену грудной клетки, а также лабораторных анализов. В случае подтверждения диагноза, используют этиотропную терапию. Специалисты назначают малышам препараты, направленные на избавление от инфекции.
Диагностика
Чтобы определить наличие пневмонии и ее разновидность, используют различные процедуры и методики. Установить диагноз по представленным симптомам не составит большого труда. Известно такое понятие, как «золотой стандарт» диагностики, который подразумевает:

- Критическое начало заболевания (увеличение температуры, лихорадка, озноб)
- Мокрый кашель с гнойной мокротой, в который присутствуют прожилки крови.
- Аускультативные нарушения над пораженным легким
- Лейкопения, лейкоцитоз
- Инфильтрат в легких.
При обследовании пациента, специалист применяет диагностический минимум, который включает в себя:
- Рентген грудной клетки в двух проекциях
- Биохимический и общий анализ крови
- Анализ мокроты на наличие бактерий
- Серологическая диагностика
- Анализ газов артериальной крови
Точный диагноз устанавливается на основе рентгеново исследования легочной ткани и двух клинических анализов.
Лечение очаговой пневмонии
Терапия очаговой пневмонии практически ничем не отличается от терапии других пневмоний:
- Антибактериальное лечение. Продолжительность терапии антибактериальными препаратами не меньше 10 дней. Если спустя несколько дней, нет никаких изменений в самочувствии больного, стоит заменить антибиотик. Прежде, чем употреблять антибиотики, необходимо правильно выбрать группы, на которые не выработаны антитела. Препараты вводятся внутривенно, внутримышечно, внутриплеврально, в лимфоузлы и бронхи.
- Бронхолитические препараты
- Муколитические средства
- Антигистаминные препараты
- Физиологические препараты – УВЧ, электрофорез, массаж грудной клетки, ДМВ.
- В случае существенного кислородного голодания осуществляется оксигенотерапия и аэротерапия.
- Для снижения проницаемости сосудов вводится внутривенно хлористый кальций и аскорбиновая кислота.
- Комплексы витаминов.
В период терапии сливной разновидности очаговой пневмонии, возникают рецидивы, которые спустя время самостоятельно исчезают. Это осуществляется без увеличения температуры. При лечении следует придерживаться постельного режима, много пить жидкости, хорошо кушать.
Важно. При простой форме очаговой пневмонии можно осуществлять терапию в домашних условиях, при тяжелой стадии – стоит лечь в стационар.
Терапия очаговой пневмонии подразумевает избавления от первопричины воспаления. Если болезнь проходит в тяжелой форме, специалист может прописать плазмаферез.
Дополнительная информация. При правильно назначенной терапии, у 70% пациентов происходит окончательное восстановление легочной ткани, у 20% — пневмосклероз, а у 2% происходит снижение сегмента легкого.
pnevmoniya.com
Очаговая пневмония: виды, причины, симптомы, лечение
Очаговая пневмония – это воспалительно-инфекционное заболевание, которое затрагивает не всю лёгочную ткань, а лишь определённый её участок. При этом происходит формирование мелкоочагового или крупноочагового воспаления в дольках лёгкого. Патология может быть как самостоятельной, так и вторичной. В первом случае источником являются болезнетворные бактерии, а во втором – протекание иных недугов, негативно влияющих на ткани этого органа.
Симптоматика у болезни неспецифическая, т. е. характерная для довольно большого количества других заболеваний, что в значительной степени усложняет установление правильного диагноза. Основные симптомы зачастую представлены болью в груди, кашлем, сухим или с мокротой, а также лихорадкой и ознобом.
Диагностика очаговой пневмонии требует комплексного подхода и основывается на данных лабораторно-инструментальных мероприятий. Тактика терапии очень часто консервативная, включает в себя приём медикаментов, физиотерапию и массаж.
Этиология
Острая очаговая пневмония наиболее часто выступает в качестве осложнения, которое развивается на фоне тяжёлого течения или полного отсутствия лечения другой патологии. В таких ситуациях, формирование воспалительного процесса может быть обусловлено следующими недугами:
Примечательно то, что помимо вышеуказанных факторов, очаговая пневмония у детей может быть вызвана сильнейшей стрессовой ситуацией или нервным перенапряжением, а также влиянием таких факторов:
- переохлаждение организма;
- проникновение в бронхи инородного предмета;
- вдыхание токсических или ядовитых веществ.
В случаях, когда воспаление дольки лёгкого выступает в качестве самостоятельного недуга, патологию вызывает влияние болезнетворных агентов, которыми являются:
Необходимо учитывать, что наиболее часто вышеуказанные микроорганизмы влияют на развитие внебольничной пневмонии.
Также среди предрасполагающих факторов клиницисты выделяют:
- недостаток физической активности;
- снижение сопротивляемости иммунной системы;
- чрезмерное пристрастие к вредным привычкам, в частности к выкуриванию сигарет;
- нерациональное питание;
- гиповитаминоз;
- перенесённые ранее операции, причём неважно на какой области проводилось хирургическое вмешательство;
- длительное перегревание организма.
Патогенез очаговой пневмонии обладает некоторыми особенностями:
- локализация воспаления в одной или нескольких дольках лёгкого;
- медленное развитие патологического процесса, что объясняется небольшой площадью поражённой области;
- приобретение стенками лёгкого интенсивной проницаемости;
- плавный переход из одной степени тяжести в другую, симптоматика при этом резко не меняется.
Классификация
По типу очаговая пневмония у взрослых и детей может также протекать:
- аспирационная пневмония – развивается из-за проникновения в лёгкие посторонних предметов, влияния токсических веществ и сильнейшего алкогольного опьянения;
- застойная пневмония – формируется у тяжелобольных пациентов, которые прикованы к постели и нуждаются в сестринском уходе. Наиболее часто это происходит на фоне пороков сердца, запущенного сахарного диабета, ишемической болезни и инсульте, травмах позвоночного столба или черепа.
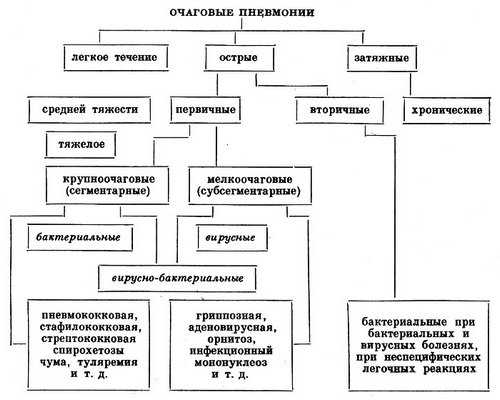
Классификация очаговых пневмоний
Существует несколько путей проникновения патологических агентов в человеческий организм:
- бронхогенный – такой механизм действует во время осуществления бронхоскопии или иных инструментальных диагностических процедур;
- гематогенный – приобретает значение, в случаях присутствия отдалённых септических очагов или при бактериемии;
- лимфогенный;
- воздушно-капельный;
- контагиозный – связан с непосредственным распространением возбудителя из соседних с лёгкими органов.
Заболевание проходит три стадии протекания:
- прилив – длится первые трое суток с момента влияния провоцирующего фактора;
- опеченение – при этом ткани поражённого участка лёгкого меняют свой оттенок. Продолжается такой этап с четвёртого по седьмой день течения воспаления;
- разрешение или выздоровление – начинается с седьмого дня и длится до полного восстановления нормального состояния пациента.
Классификация в зависимости от степени тяжести:
- лёгкая – симптоматика слабо выражена, иногда полностью отсутствует;
- среднетяжелая – клинические признаки становятся интенсивнее;
- тяжёлая или острая – у взрослых и у детей симптомы приводят к значительному ухудшению общего состояния.
Воспаление может развиваться при различных условиях, отчего выделяют:
- внебольничную или домашнюю очаговую пневмонию;
- нозокомиальную, госпитальную или внутрибольничную пневмонию;
- очаговую пневмонию, связанную с оказанием медицинской помощи.
По месту локализации воспалительного очага, заболевание делится на:
- правостороннюю пневмонию – диагностируется наиболее часто, что объясняется особенностью строения правого лёгкого – оно больше и шире левой половины;
- левостороннюю пневмонию;
- двустороннее поражение – при этом наблюдается воспаление долек как левого, так и правого лёгкого;
- верхнедолевую;
- среднедолевую;
- нижнедолевую пневмонию – встречается наиболее часто.
Отдельно выделяется очагово-сливная пневмония – при этом воспаление поражает несколько сегментов или долек лёгкого. Во время диагностики выражается наличием множественных отдельных областей, подверженных воспалительному процессу. Отличается тяжёлым течением и высокой вероятностью развития последствий.
Симптоматика
Клинические проявления будут несколько отличаться в зависимости от места локализации патологического очага.
Например, для двухсторонней очаговой пневмонии характерными будут:
- резкое повышение температуры, от которой очень сложно избавиться, даже при помощи жаропонижающих средств;
- сильные головные боли;
- интенсивная болезненность и жжение в груди. Такие неприятные симптомы склонны к обострению при вдохе;
- повышенное потоотделение;
- одышка и сухой кашель, к которому по мере прогрессирования болезни присоединяется мокрота. В таких случаях говорят про развитие гнойной пневмонии;
- бледность или синюшность кожи;
- появление высыпаний.
Правосторонняя нижнедолевая пневмония имеет следующие симптомы:
- дискомфорт и боли с локализаций в правой стороне грудной клетки;
- кашель с выделением мокроты, в которой могут присутствовать прожилки гноя или крови;
- озноб и лихорадка;
- выделение пота по ночам.
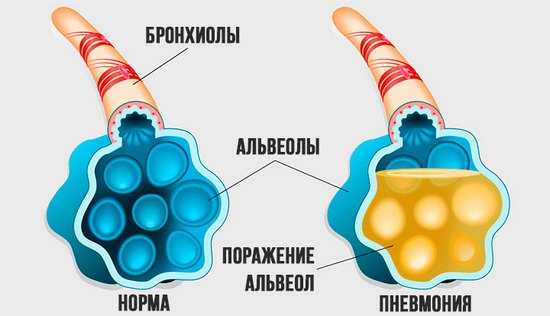
Изменения при пневмонии
Симптоматика левосторонней очаговой пневмонии представлена:
- субфебрильной температурой;
- тяжестью и болями в правом боку;
- сильным кашлем – может быть сухим или с выделением мокроты;
- ознобом и общей слабостью;
- одышкой и потливостью.
Любые виды пневмонии могут дополняться следующими клиническими проявлениями:
- понижение работоспособности;
- слабость и разбитость;
- появление хрипов при дыхании;
- мышечные и суставные боли;
- понижение или полное отсутствие аппетита;
- нарушение ЧСС;
- спутанность сознания;
- патологический румянец кожи лица;
- нездоровый блеск в глазах;
- боли в области живота;
- нарушение процесса опорожнения кишечника, что зачастую выражается в диарее;
- приступы тошноты и рвоты.
Последняя категория симптомов наиболее характерна для внебольничной очаговой пневмонии.
Все вышеуказанные признаки можно относить как к взрослым, так и к детям, только стоит учитывать, что у последних болезнь развивается быстрее и протекает тяжелее.
Диагностика
Поскольку правостороння или левосторонняя очаговая пневмония имеет самые разнообразные причины возникновения, то для установления окончательного диагноза и определения провоцирующего этиологического фактора потребуется осуществление широкого спектра лабораторно-инструментальных исследований.
Тем не менее, прежде всего, пульмонологу стоит самостоятельно провести ряд манипуляций:
- ознакомиться с историей болезни – для выявления хронического заболевания, которое могло послужить источником развития внебольничной очаговой пневмонии;
- анализ анамнеза жизни больного – для выяснения факта влияния того или иного предрасполагающего фактора, не имеющего патологической основы;
- тщательный физикальный осмотр – для оценивания состояния кожного покрова и прослушивания пациента при помощи фонендоскопа. Сюда также стоит отнести измерение температуры и ЧСС;
- детальный опрос – для установления степени выраженности симптоматики, что укажет на тяжесть протекания левосторонней или правосторонней очаговой пневмонии у ребёнка и взрослого.
Лабораторные диагностические мероприятия основываются на:
- ПЦР-тестах;
- общеклиническом анализе и биохимии крови;
- бактериальном посеве мокроты – для определения возбудителя болезни;
- анализе крови на гемокультуру;
- микроскопическом изучении смыва с бронхов.
Помимо этого, проводят такие инструментальные процедуры:
- рентгенография грудины;
- фибробронхоскопия;
- МРТ и КТ поражённого органа.
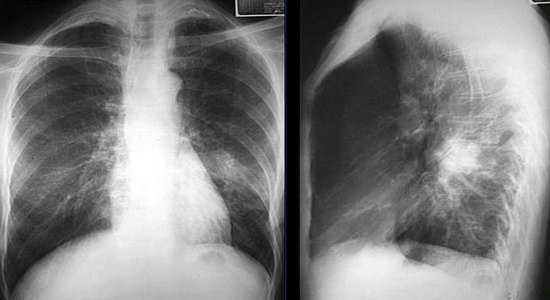
Рентгенограмма при очаговой пневмонии
Дифференцировать пневмонию, сопровождающуюся долевым поражением лёгкого, необходимо со следующими недугами:
Лечение
В независимости от классификации, устранение подобного заболевания проводится консервативными методиками.
Лечение очаговой пневмонии основывается на приёме лекарственных препаратов, среди которых:
- антибактериальные вещества – применяются курсом не меньше двух недель;
- противовоспалительные лекарства;
- дезинтоксикационные средства;
- кортикостероиды;
- муколитики и бронхолитики;
- препараты для разжижения мокроты и облегчения её отхода;
- иммуномодуляторы;
- витаминные комплексы.
Подобное заболевание также лечится при помощи физиотерапевтических процедур, в частности:
- лекарственный электрофорез;
- УВЧ;
- ДВМ-терапия.
Помимо этого, терапия включает в себя курс лечебного массажа и ЛФК. При тяжёлом течении недуга обращаются к плазмаферезу.
Другое лечение очаговой пневмонии у детей и взрослых недопустимо.
Осложнения
Игнорирование клинических признаков и несвоевременная терапия чревата развитием следующих, довольно опасных осложнений очаговой пневмонии:
Профилактика и прогноз
В качестве профилактических мероприятий, снижающих вероятность возникновения такого заболевания, могут выступать:
- вакцинация против возбудителей воспаления;
- отказ от вредных привычек;
- рациональное питание;
- недопущение переохлаждения или перегрева организма;
- избегание стрессовых ситуаций;
- своевременное лечение вирусных инфекций и других заболеваний органов дыхательной системы;
- регулярное прохождение полного медицинского осмотра.
Рациональное и раннее лечение приводит к тому, что очаговое воспаление лёгких имеет благоприятный прогноз. Осложнения развиваются довольно редко, отчего недуг практически никогда не приводит к летальному исходу.
simptomer.ru
Что такое очаговая пневмония
Пневмония — это воспаление ткани легких, которое имеет в большинстве случаев инфекционный характер.
Болезнь затрагивает в первую очередь альвеолы — небольшие образования в виде пузырьков, в которых непосредственно осуществляется обмен газов при дыхании, а также строму — каркас легких, образованный соединительной тканью.
Очаговая пневмония — это воспаление, которое затрагивает небольшой участок легкого, не распространяясь на весь орган. Заболевание часто начинается с бронхов, поэтому его называют также бронхопневмонией.
Причины
Причиной развития очаговой пневмонии могут быть различные инфекции.В большинстве случаев возбудителями заболевания становятся бактерии.
Это могут быть:
Также заболевание вызывают некоторые вирусы:
- Вирус гриппа;
- Вирус парагриппа;
- Аденовирус;
- Риновирус.
Есть и другие возможные инфекционные агенты:
- Микоплазмы;
- Протей;
- Различные грибки.
Наиболее часто причиной развития очаговой пневмонии становятся пневмококки.
К факторам, которые провоцируют развитие заболевания при ослабленном, предрасположенном к пневмонии организме, относятся:
- Хронические болезни легких;
- Переохлаждение;
- Курение;
- Постоянный контакт с токсинами, попадающими при дыхании в легкие;
- Стрессы;
- Депрессии.

Важным провоцирующим фактором развития очаговой пневмонии являются острые и хронические заболевания различных органов организма помимо легких.
Если больной проводит много времени лежа на спине, нормальная работа органов дыхания нарушается, что может привести к развитию в них воспаления.
Формы очаговой пневмонии
Различают несколько разновидностей очаговой пневмонии:
- Мелкоочаговая;
- Крупноочаговая;
- Очагово-сливная.
При мелкоочаговой пневмонии очаги поражения имеют небольшой размер, что и нашло отражение в названии этой формы заболевания.
Соответственно крупноочаговая пневмония предполагает наличие более обширных очагов поражения легочной ткани. Они проявляются хорошо заметными изменениями на рентгенограмме, в то время как мелкоочаговые изменения в легких обычно становятся причиной лишь незначительного изменения рисунка органов дыхания.
При очагово-сливной пневмонии отдельные очаги воспаления сливаются. Воспалительный процесс распространяется на несколько сегментов легкого, в особо тяжелых случаях поражается целая доля.
Во время осмотра четко диагностируется отставание одного легкого от другого при дыхании, у больного развиваются одышка и цианоз (посинение некоторых участков кожи и слизистых оболочек).
По локализацию заболевания выделяют две формы очаговой пневмонии — левосторонняя — если воспаление локализуется только в левом легком, и правосторонняя.
Симптомы
Хроническая очаговая пневмония развивается, как правило, постепенно, начало заболевания не бывает острым и выраженным. Появлению воспаления предшествует инкубационный период, во время которого заболевание никак себя не проявляет.
После того, как очаговая пневмония переходит в активную стадию, появляются характерные симптомы:
- Появляется боль в груди, которая усиливается при глубоких вдохах и при кашле;
- Хрипы в легких;
- Возникает одышка;
- Дыхание и сердцебиение учащаются;
- Больного мучает кашель — в начале развития заболевания сухой, затем с мокротой;
- Носогубной треугольник приобретает синеватый оттенок;
- Мокрота имеет белый или желтый оттенок и содержит примесь гноя;
- Возникают боли в голове и затылке;
- В большинстве случаев повышается температура тела — от может составлять от 37 до 39 °C;
- Появляется озноб;
- Больного беспокоят общее недомогание и слабость.

Это общая картина очаговой пневмонии, но эта болезнь имеет множество вариантов течения, и признаки ее могут быть разнообразны. У пациентов молодого возраста заболевание может развиваться остро, с высокой температурой и ознобом с первого дня.
Кашель является самым характерным признаком очаговой пневмонии — этот симптом проявляет себя чаще других. Он может быть иметь различный характер и разную интенсивность.
На ранних стадия развития очаговая пневмония часто напоминает бронхит. В таких случаях ее обычно диагностируют поздно, после того, как она успела распространиться на множество долек легочной ткани и нанести большой вред здоровью.
Воспаление распространяется сверху вниз, постепенно захватывая бронхи, бронхиолы и альвеолы. В некоторых случаях появляются перибронхиальные очаги — так называют пораженные болезнью горизонтальные участки при поперечном распространении пневмонии.
Диагностика заболевания
При осмотре больных обследовании инструментальными методами выявляются:
- Нарушения работы дыхательной системы, которые становятся заметны при прослушивании легких — они могут проявляться хрипами и жестким дыханием;
- Нарушения в работе сердечно-сосудистой системы: тахикардию, приглушение тонов сердца, расширение перкуторных границ;
- Изменения в легких — каждый очаг воспаления проявляется на ренгтене в виде затемнений;
- Изменения в общем анализе крови — лейкоцитоз или лейкопению, увеличенный показатель СОЭ.

Наиболее важное значение среди всех возможных методов обследования имеет рентген. Как правило, на снимке хорошо видны патологические изменения в тканях легких, которые сосредоточены обычно в нижних долях. Этим заболевание отличается от туберкулеза.
Для дифференциальной диагностики этих двух заболеваний необходимо исследование мокроты на наличие микобактерии туберкулеза.
Лечение очаговой пневмонии
В большинстве случаев правильное подобранное своевременно начатое лечение позволяет вылечить заболевание, избежав серьезных осложнений со здоровьем. Основой лечения являются антибактериальные препараты.
Чаще всего используются антибиотики из групп фторхинолонов, пенициллинов или цефалоспоринов. Их вводят внутривенно, внутримышечно или перорально. Оптимальная продолжительность курса лечения антибактериальными препаратами — от 10 до 14 дней.
В качестве вспомогательного лечения могут применяться:
- Противовоспалительные средства;
- Дезинтоксикационная терапия;
- Муколитические и бронхолитические препараты;
- Иммуностимулирующие средства;
- Витамины для поддержания организма.
Для лечения пневмонии острого течения также используют кортикостероиды, с помощью которых можно быстро снять воспаление. К препаратам этой группы относятся преднизолон и метилпреднизолон.
Даже в том случае, если лечение помогает, положительные изменения становятся заметны не сразу.
На рентгене становится заметным обратное развитие изменений в легочных тканях, также постепенно уменьшается скорость оседания эритроцитов, что свидетельствует об уменьшении активности воспаления.
Осложнения: чем опасна очаговая пневмония
Очаговое воспаление легких может стать причиной множества нарушений в работе организма. Все осложнения пневмонии делят на две группы — легочные и внелегочные.
К первым относится острая дыхательная недостаточность, которая может стать причиной смерти. При развитии этого состояния больному требуется искусственная вентиляция легких. Самое опасное внелегочное осложнение болезни — инфекционно-токсический шок, который также может привести к летальному исходу.
Можно выделить характерные осложнения для некоторых возбудителей заболевания.
| Стафилококк | Легочные кровотечения, пневмоторакс, гнойный перикардит, сепсис |
| Стрептококк | Экссудативный плеврит и эмпиема плевры |
| Палочка Фридлендера | Сильная интоксикация, увеличение количества мокроты с обильным гноем, развитие абсцессов |
Профилактика
Помимо сердца, воспаление с легких может распространиться и на другие органы. Очаговая пневмония может стать причиной развития энцефалита, менингита, гломерулонефрита.
 Вакцинация
ВакцинацияКак и в случае с любым другим заболеванием, риск развития пневмонии можно свести к минимуму, если соблюдать здоровый образ жизни и соблюдать ряд простых мер:
- Тщательно одеваться, не допуская переохлаждения организма;
- Вовремя проводить вакцинацию против возможных возбудителей заболевания;
- Своевременно принимать меры против бактериальных и вирусных инфекций различных органов, в первую очередь — органов дыхательной системы
- Избегать стрессов;
- Регулярно проходить медицинские осмотры, которые позволяют выявить заболевание на ранних стадиях;
- Правильно и рационально питаться, следя за тем, чтобы пища содержала достаточно большое количество витаминов и минералов, которые необходимы для нормальной работы иммунитета;
- регулярно совершать прогулки на свежем воздухе и заниматься другой физической активностью;
- избегать вдыхания агрессивных веществ, особенно в течение долгого времени, и своевременно проводить влажную уборку помещения.
Так как болезнь развивается постепенно и нередко ставятся ошибочные диагнозы, особенно на ранних стадиях очаговой пневмонии, каждому стоит знать симптомы и лечение этого заболевания.
В таком случае шансы вовремя распознать болезнь и получить соответствующую терапию значительно повышаются, а это позволяет избежать серьезных осложнений.
Видео
pnevmonii.net
симптомы и лечение очагового воспаления легких
Наиболее распространенным видом воспалительного процесса в легочной ткани является очаговая пневмония. Она развивается чаще всего как следствие бронхита. По этой причине ее также обозначают термином «бронхопневмония».
Для данного варианта пневмонии характерна локализация патологического процесса на ограниченном участке в пределах долей. Пик заболеваемости очаговым воспалением легких приходится на осенне-зимний период.
Содержание статьи
Причины очаговой пневмонии
В большинстве случаев болезнь провоцируется пневмококками. Также в роли возбудителей выступают стрептококки, стафилококки, вирусы, кишечная палочка. Пути заражения — бронхогенный, гематогенный, а в редких случаях — лимфогенный. Последние два варианта распространения характерны для вторичных инфекций. Очаговое воспаление легких развивается под воздействием следующих факторов:
- переохлаждение;
- курение;
- стрессы;
- вдыхание воздуха, содержащего токсические вещества.
При легких нарушениях проницаемости сосудистой стенки происходит формирование серозного либо слизисто-гнойного экссудата. Концентрируется он в просвете бронхиального дерева.
К морфологическим особенностям данного варианта воспаления легких следует отнести небольшой размер очага поражения, медленное прогрессирование процесса, умеренные нарушения проницаемости сосудистых стенок, отсутствие выраженной стадийности процесса. А теперь рассмотрим, какие симптомы дает очаговая пневмония и какое необходимо лечение.
Признаки патологии
В большинстве случаев начало не острое: симптомы вирусной инфекции преобладают в течение нескольких дней. Температура тела постепенно повышается до фебрильных цифр, больного беспокоят слабость, насморк, кашель (со слизистой мокротой или сухой).
Если имеет место очаговая пневмония, симптомы интоксикации на фоне проводимой терапии нарастают, возникают такие явления, как тахикардия, одышка, ознобы. Мокрота становится уже слизисто-гнойной, слабость усиливается.
Боли при кашле и дыхании — это признак того, что присоединился плеврит. При физикальном осмотре выявляются бледность кожного покрова, ослабленность дыхания, влажные мелкопузырчатые хрипы при аускультации. В некоторых случаях выслушивается шум трения плевры.
Огромна роль таких диагностических методов, как рентген и компьютерная томография. Если случай типичен, определяются очаговые затемнения на фоне перибронхиальной и периваскулярной инфильтрации. Анализы крови показывают повышение СОЭ, лейкоцитоз, диспротеинемию. Для точного определения вида возбудителя нужны микробиологические исследования мокроты, а также смывов и крови.
Правосторонняя очаговая пневмония
Данный вариант заболевания встречается чаще в следствие анатомических особенностей бронхиального дерева. Главный бронх с правой стороны более короткий и широкий, что обеспечивает более быстрый переход инфекции на меньшие бронхи и на саму легочную ткань.
При врачебном осмотре обнаруживаются и характерные для пневмонии мелкопузырчатые влажные хрипы, и сухие (возникающие при бронхитах и иногда маскирующие начало воспаления легких). Часто данное заболевание протекает со стертой симптоматикой. Это значительно затрудняет своевременную и правильную диагностику. При неосложненном течении болезни она хорошо поддается лечению. Даже очаговая правосторонняя пневмония у ребенка иногда успешно лечится в домашних условиях, то есть госпитализация не обязательна.
Левосторонняя очаговая пневмония
При физикальном осмотре во время дыхательного акта можно наблюдать отставание грудной клетки с левой стороны. Некоторую специфику имеет инструментальная диагностика.
На обычной рентгенограмме выявить небольшие левосторонние очаги в нижних и задних сегментах трудно. Для оценки небольших затемнений следует использовать компьютерную томографию. Также она позволяет выявить плеврит.
Двусторонняя очаговая пневмония
Данное явление может возникнуть при искусственной вентиляции легких либо после длительного интубационного наркоза. При этом наблюдаются выраженные симптомы интоксикации.
Больного беспокоят озноб и интенсивные болевые ощущения в области грудной клетки с обеих сторон. Если на рентгене выявляется двустороннее воспаление, пациента нужно лечить в условиях стационара.
Очагово-сливная пневмония
В данном случае патологические изменения затрагивают несколько сегментов или даже долю легкого. На стороне поражения отмечается резкое отставание во время дыхания. Нарастают проявления дыхательной недостаточности (цианоз и одышка).
На снимке можно увидеть, что воспалительные очаги чередуются с эмфизематозно измененными зонами, микроабсцессами. По клинической симптоматике такой вариант воспаления легких напоминает крупозную пневмонию. Желательно лечить данную болезнь в условиях стационара.
Осложнения очаговой пневмонии
Тяжелые последствия возникают в случае запоздалого или неадекватного лечения. Очаговая пневмония осложнения со стороны легких вызывает следующие:
- гангрену легкого;
- абсцесс;
- острую дыхательную недостаточность;
- плеврит;
- обструктивный синдром.
Что касается внелегочных осложнений, то наиболее частыми являются миокардит, эндокардит, гломерулонефрит, анемия, токсический шок, менингит, менингоэнцефалит. Если течение болезни — неосложненное, то клиническое выздоровление наступает уже через 2 недели.
Лечение очаговой пневмонии
Основа терапии — это грамотно подобранные антибактериальные препараты. При отсутствии точной микробиологической верификации необходимы антибиотики широкого спектра. Если улучшения не заметно в течение 2-3 дней, то необходимо сменить препарат.
Симптоматическая терапия включает отхаркивающие препараты, муколитики, бронхолитики, противовоспалительные и антигистаминные средства. Очаговая пневмония у детей и взрослых лечится с соблюдением постельного режима, также необходимы богатая калориями диета, витаминотерапия и обильное питье.
Хороший эффект дает физиотерапия, то есть массаж, ингаляции, лечебная гимнастика. Эти методы воздействия на организм назначаются в период реконвалесценции.

Лечение народными средствами
Рецепты нетрадиционной медицины — хорошее дополнение к стандартным методикам. Хороший эффект дают настои и отвары, ванны с травами, ингаляции.
Хорошо укрепляет иммунитет смесь шиповника, малины, брусники, чабреца и черной смородины. Она дает эффект при любом воспалительном процессе. Также полезны лук, чеснок, оливковое масло, прополис.
При наличии сухого кашля можно принимать настои мать-и-мачехи, душицы, корня солодки, алтея. Хорошие средства для разжижения мокроты — чаи с добавлением сосновых почек, фиалки, подорожника. Также дает эффект сок черной редьки и лука с добавлением меда.
Противовоспалительное народное средство — это мед в виде теплых компрессов. Барсучий жир ускоряет разрешение воспаления и предотвращает фиброз. Можно использовать ингаляции с березовыми почками, а также с эвкалиптом.
Уход за ребенком при очаговой пневмонии
Очень часто лечение очаговой пневмонии проводят в домашних условиях. В этом случае очень важно обеспечить ребенку адекватный уход, в частности правильное питание.
Необходимо исключить тяжело усваивающиеся продукты. Полезнее всего в этот период есть овощи и фрукты, а также курицу и говядину. Нужно часто менять ребенку нательное и постельное белье, регулярно проветривать его комнату и поддерживать в ней температуру около 20 градусов.
Профилактика очаговой пневмонии у детей
Основа профилактических мер — это процедуры закаливания. Очень важно с самого раннего возраста приучать малыша к воздушным ваннам и обтираниям. Также нужно укреплять его иммунитет и своевременно лечить вирусные инфекции, в частности грипп.
При затяжных болезнях нужно предпринимать меры по предотвращению гипостаза (застоя крови в легких) и ателектаза (спадения легкого при нарушениях вентиляции, причина которой — обтурация бронха либо сдавливание легкого). Чрезвычайно важно своевременно лечить патологии сердечно-сосудистой системы.
Желательно приучить ребенка в холодное время года не вдыхать воздух ротиком. Можно при помощи шарфа немного прикрывать дыхательные пути, а также двигаться по возможности неторопливо, чтобы ритм дыхания не ускорялся.
mypulmonolog.ru
Очаговая пневмония симптомы и лечение
План статьи:
1. Что такое очаговая пневмония 2. Причины развития заболевания 3. Симптомы 4. Методы лечения 5. Роль народных методов лечения при пневмонии
В настоящее время очаговая пневмония стала встречаться намного чаще, чем раньше. Заболевание сложное, но современная медицина способна помочь в излечении данной патологии. Нужно только терпение и чёткое следование инструкциям врача. Рассмотрим болезнь более подробно.
Что такое очаговая пневмония
Очаговая пневмония представляет собой наиболее частое заболевание дыхательной системы, характеризующееся воспалением лёгких вследствие бронхита. Именно поэтому болезнь часто называют – бронхопневмония.
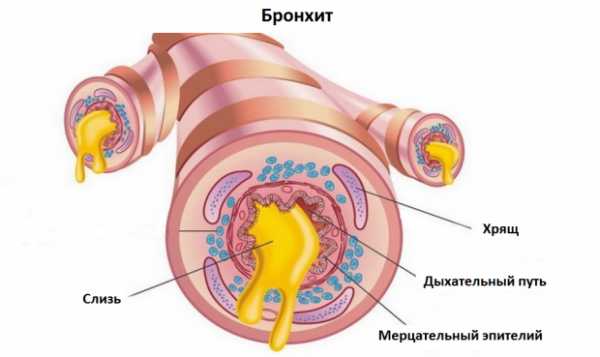
Среди разнообразных видов воспаления лёгких очаговые пневмонии распространены больше других, примерно в 2/3 всех случаев. Воспаление при очаговой пневмонии, как правило, начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Именно из-за этого очаговую пневмонию в пульмонологии часто называют: бронхопневмония и лобулярная пневмония. В общем, процесс воспаления при данном виде пневмонии является вялотекущим, а клинические проявления выражены не ярко, смазано, в отличие от крупозной пневмонии.
В зависимости от размера очага воспаления бывают мелкоочаговые и крупноочаговые, формирующиеся в пределах дольки. Кроме того, очаги воспаления могут быть единичными или множественными.
Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Причины развития заболевания
Наибольшее число заболевших наблюдается с наступлением холодов. Частые простудные заболевания в это время года приводят к возникновению острого бронхита, на фоне снижения иммунных сил организма. Болезнь бронхит очень часто приводит к развитию пневмонии.
Предрасполагающие факторы к развитию воспаления лёгких:
- Переохлаждение.
- Снижение иммунных сил организма.
- Возраст.
- Чаще болеют пожилые люди и дети.
- Излишняя нервозность.
- Хронические болезни лёгких.
- Вдыхание вредных веществ, в том числе и сигаретного дыма.

Самой главной причиной развития болезни считаются вдыхания инфекционных агентов.
Возбудители пневмоний:
- Стрептококки и пневмококки.
- Стафилококки.
- Кишечные палочки.
- Простейшие.
- Вирусы.
Распространяются возбудители следующим образом:
- Бронхогенный.
- Лимфогенный.
- Гематогенный путь (через кровь).
По бронхогенному пути возбудители распространяются сверху-вниз. Из трахеи возбудители болезни проникают в бронхи, из бронхов в бронхиолы, альвеолы, и далее идут в лёгкие. В лёгочной ткани соответственно возникает очаг воспаления.
Особенности течения очагового воспаления лёгкого:
- Поражается, как правило, небольшой очаг.
- Болезнь развивается очень медленно.
- Проницаемость сосудов страдает несильно.
- Содержимое воспалительного очага серозное либо слизистое с примесью гноя.
- Просвет бронхов сокращается.
- Нет чётких стадий воспаления.
Пневмония является вторичным заболеванием при некоторых инфекциях, особенно детских, вроде: краснухи, кори, тифа и т.п. В подобных случаях возбудитель распространяется по кровеносной и лимфатической системам.
Симптомы
Начинаться пневмония может по-разному, бывает острая и постепенная, манифестирующая с продромальными явлениями.
При очаговой пневмонии симптомы следующие:
- Сначала наблюдаются проявления острой респираторно вирусной инфекции.
- Далее повышается температура тела.
- После возникает насморк.
- Немного позже возникает сухой кашель.
- Примерно через 7 дней симптомы становятся более ярко выраженными.
- Температура поднимается до высоких цифр.
- Возникает усталость после небольшой нагрузки.
- Затем проявляются симптомы общей интоксикации.

Симптомы острой интоксикации могут говорить о наслаивании дополнительной инфекции.
Из-за небольшого нарушения проницаемости сосудистого русла появляется мокрота, либо просто серозная, либо слизисто-гнойная, как сказано выше. Мокроты становится больше, из-за чего нарушается проход бронхов (именно в них она собирается). Кровохарканья здесь нет. Иногда развивается плеврит, из-за чего наблюдается боль в боку, со стороны воспаления.
Типичные признаки пневмонии при осмотре:
- Учащённое сердцебиение.
- Кожные покровы становятся бледными.
- При простукивании – тупой звук над поражённым местом.
- При выслушивании – слабое дыхание с влажными мелко пузырными хрипами, слышится трение листков плевры.
В анализах крови повышены лейкоциты, скорость оседания эритроцитов также повышена, нет нормального соотношения между группой белков. Для подтверждения диагноза пневмонии необходимы смывы из бронхов и мокрота на анализ. Если надо, могут проверить чувствительность микробов к антибиотикам.
Обязательно для достоверности результата анализов проводят рентгенографию грудной клетки или компьютерную томографию.
На рентгене видны очаги затемнения. Если на рентгене поражены несколько сегментов и видно как они сливаются в один более крупный, говорят об очагово-сливной пневмонии. Проявления такого вида пневмонии сложнее и более ярко выражены, характеризуются: дыхательной недостаточностью и симптомами интоксикации. По-проявлениям очагово-сливная пневмония напоминает крупозное воспаление лёгких и всегда требует госпитализации в стационар.
Методы лечения
Прежде всего, нужно помнить, что при очаговой пневмонии лечение является комплексным. Включает в себя:
- Лечение антибиотиками. Для начала назначаются антибиотики широкого спектра действия. Если спустя несколько ней состояние пациента не улучшается, необходимо подобрать антибиотики более узкой направленности. Часто в случае смены антибиотико препаратов назначают анализ мокроты и тест на чувствительность возбудителей к антибиотикам.
- Симптоматическое лечение. Это лечение основано на лечении симптомов болезни, в зависимости от чего и выбирают препараты.
- Общеукрепляющая терапия. Сюда относится: соблюдение постельного режима, питьевой режим, применение витаминов и правильное питание.
- Физиотерапевтический метод. Сюда включены: ингаляции, массаж, общеукрепляющие упражнения (назначаются в периоде восстановления организма).

Если пациент слишком ослаблен или имеет очагово-сливную пневмонию, то лечение более тщательное и наблюдение будет более пристальное.
Роль народных методов лечения при пневмонии
Медицина развита довольно хорошо, поэтому в настоящее время важно помнить, что народными способами лечения можно лишь дополнять классический вариант лечения. Нельзя применять для лечения только нетрадиционные методы и бороться с болезнью дома самостоятельно, крайне опасно. В противном случае лечиться придётся дольше, и не факт, что вы не усугубите процесс болезни.
Основные средства, применяемые при нетрадиционном методе лечения:
- Ингаляции.
- Настойки и сборы трав.
- Горячие ножные ванны.
- Растирания и массажи.
Все перечисленные средства являются симптоматическим вариантом лечения, а также оказывают общеукрепляющее действие на организм.
Широкое применение указанные методы получили для лечения кашля, и сухого, и влажного. Можно применять мёд в качестве противовоспалительного средства, и внутрь и для компрессов. Дабы не допустить фиброзных изменений следует использовать барсучий жир или сливочное масло.

Богатая на традиции русская культура, за всё время своего существования придумала много различных методов лечения нетрадиционной терапией. Есть рецепты практически от всех болезней, поэтому применяя их в сочетании с современными химическими препаратами классической медицины, можно добиться быстрейшего выздоровления вашего организма.
Теперь вы знаете, что представляет собой очаговая пневмония симптомы и лечение её.
Ещё нужно сказать, что критериями, отвечающими за выздоровление, считают исчезновение клинических проявлений, нормализация показателей в клинических анализах и на рентгене.
Если терапия начата своевременно и подобрана качественно, то это станет залогом скорейшего выздоровления и отсутствия повторного воспаления лёгких. Выздоровев от очаговой пневмонии, необходимо наблюдаться ещё в течение полугода у терапевта-пульмонолога.
Хуже прогноз при пневмониях вызванных стафилококком, протекающих с абсцедированием и деструкцией, а также вирусные пневмонии с быстрым развитием.
vlegkih.ru
Очаговая пневмония: симптомы, лечение и виды
Очаговая пневмония представляет собой опасные нарушения в работе дыхательной системы, которые затрагивают часть легочной ткани рядом с дольками легкого. Заболевание может стать осложнением других проблем в организме, оно начинает формироваться в бронхах, в связи с чем носит еще одно название бронхопневмонии. Протекание воспаления всегда сопровождается болью в грудной клетке, непродуктивным кашлем, лихорадкой. Очаговая пневмония опасна тем, что сохраняется риск распространения и поражения более обширных участков легкого.
Причины и симптомы
Очаговое воспаление может возникать и прогрессировать, как самостоятельное заболевание, а может являться осложнение сопутствующих патологий – тонзиллита, скарлатины, бронхита и других вирусных и бактериальных инфекций. В большинстве случаев диагностируется именно вторичная очаговая пневмония. Причины, симптомы и лечение очаговой пневмонии взаимосвязаны, потому что от этиологии и развивающихся признаков будет зависеть выбор основного антибактериального препарата.
Чаще всего этиология очаговой пневмонии заключается в поражении легких такими возбудителями, как стрептококки, стафилококки или пневмококки. Инфекция попадает и распространяется в организме человека через кровь, лимфу, воздушно-капельным путем. Патогенные микроорганизмы закрепляются на слизистой поверхности в легком и при создании благоприятной среды начинают распространяться, оказывая негативное влияние на альвеолы и бронхи и провоцируя развитие признаков поражения. Распространенность очага воспаления ограничивается размерами дольки органа.
Главные причины поражения очаговым типом воспаления легких у взрослых это:
- недостаток поступления витаминов в организм;
- частые стрессовые ситуации, проблемы, связанные с функциями нервной системы;
- простуда или грипп;
- хронические болезни;
- курение и злоупотребление спиртным;
- переохлаждение или резкая перемена температурных условий окружающей среды.
Важно! Также пневмония возникает из-за травмирования сосудистых стенок, которое провоцирует скопление в легких экссудата. К группе риска относятся люди с вредными привычками.
У ребенка очаговое воспаление бывает спровоцировано:
- попаданием инородного тела в легкие;
- вдыхание токсинов и ядовитых веществ;
- стресс;
- переохлаждение.
Острая форма

Пневмония очаговая классифицируется на несколько форм. Они отличаются друг от друга в зависимости от характера протекания. Острая форма имеет ярко выраженные симптомы. Заболевание развивается, как осложнение ОРВИ. Само воспаление сначала затрагивает бронхи и потом переходит на альвеолы. Первое проявление – это резкий скачок температуры, озноб и сильное откашливание. Сразу кашель непродуктивный, но постепенно преобразуется во влажный с отделением слизи и гноя.
Клиническая картина будет соотноситься с глубиной локализации острого воспаления и его распространенности. Лихорадка может затягиваться на срок до 10 дней, а нормализация температурного режима происходит медленно.
На рентгеновском снимке врач четко видит острые изменения в легких. Очаги инфильтрации бывают разными: сливные, одиночные, мелкие, множественные и крупные. Болезнь может быть односторонней или двусторонней.
Очагово-сливная пневмония
Это самая опасная форма очаговой пневмонии. При ее развитии воспаление затрагивает более одного сегмента или целую долю. Отмечается сильное изменение ткани легкого, типа эмфиземы, формируются микроскопические абсцессы. Также у пострадавших развиваются признаки дыхательной недостаточности – цианоз и постоянная одышка.
Мелкоочаговая пневмония
Инфекционное воспаление начинается в легких из-за проникновения патогенных микроорганизмов через бронхи. Обычно этой пневмонии предшествует бронхит. Процесс воспаления кроме бронхов начинает воздействовать на близлежащие участки ткани легкого. Так появляются мелкие очаги воспалительного процесса, которые потом могут сливаться все вместе. Пневмония мелкоочаговая подразделяется на токсическую и локализованную, токсико-септическую.
Право и левостороннее поражение
Правое легкое подвержено очаговой пневмонии больше левого. Так происходит по причине анатомических особенностей строения системы дыхания. Частое скопление вирусов и бактерий именно в правом бронхе объясняется его наклонным расположением. Он инфицируется из-за ухудшения функций иммунитета, а на снимке рентгена воспаление выглядит, как маленькие затененные очаги.
К симптомам правосторонней очаговой пневмонии относятся:
- боль в грудной клетке, которая значительно усиливается во время глубокого вдоха;
- кашель с отхождением густой мокроты, в которой могут находиться прожилки крови;
- озноб и сильная лихорадка;
- интенсивное потоотделение.
Перечисленный комплекс симптомов развивается в случае классической очаговой пневмонии. Очаги воспаления и их инфильтрация развивается постепенно, сначала в бронхиолах, потом в альвеолах.
О развитии левосторонней очаговой пневмонии свидетельствует умеренная интоксикация со сглаженными проявлениями на фоне формирования небольших очагов воспалений. К симптомам состояния относятся:
- интенсивный непродуктивный кашель;
- отхождение мокроты с прожилками крови;
- периодически возникающая лихорадка;
- боль с левой стороны;
- постоянная смена улучшений ухудшениями и наоборот.
Двусторонняя патология

К очаговому воспалению обоих легких приводит долговременная искусственная вентиляция, поражение патогенными микробами, долгий интубационный наркоз. Двухсторонняя очаговая пневмония характеризуется явной симптоматикой и сильными болями в зоне грудной клетки. К другим симптомам относятся:
- сильный подъем температуры, она плохо поддается коррекции жаропонижающими;
- резкие боли головы и в грудной клетке, усиливающиеся на вдохе;
- сильная потливость и одышка;
- откашливание с гноем и сгустками крови;
- сыпь, побледнение и посинение кожи.
Сегментарное воспаление
Когда речь идет о сегментарной пневмонии, то она обозначает инфекционный процесс, который охватывает один ли сразу несколько сегментов. По сути это более распространенная в легком форма очаговой пневмонии.
В воспаленном сегменте альвеолы спадают, он исключается из процессов газообмена. Такая форма патологии часто диагностируется именно у детей 3 – 7 лет. Она характеризуется следующими симптомами:
- подъем температуры и интоксикация;
- продуктивный кашель;
- боль во время дыхания;
- увеличение частоты дыхания;
- одышка;
- тахикардия – сердечные сокращения доходят до 125 за минуту;
- снижение показателей давления меньше 90/60 мм рт. ст..
Важно! Часто перед возникновением острых признаков у пациента отмечается симптоматика обычного респираторного заболевания. Она не всегда сопровождается очень высокими показателями температуры, а проявляется ринитом, заложенностью носа и кашлем.
Вирусное поражение легких
Вирусная пневмония – это воспаление, спровоцированное воздействием вирусов на ткани легкого. Характерными возбудителями болезни считаются:
- вирус гриппа;
- аденовирус;
- вирус ТОРС;
- респираторно-синцитиальный вирус.

Обычно вирусные агенты попадают в легкие воздушно-капельным путем. Формирующаяся там микрофлора убивает клетки тканей легкого, также атакует и другие органы, ослабляя иммунитет т делая организм уязвимым перед патогенными бактериями.
Диагностика и лечение болезни
Чтобы диагностировать болезнь и ее точную форму, проводятся различные мероприятия. Макропрепарат «Очаговая пневмония»: все слои бронха подвержены инфильтрации, в просвете располагается экссудат из лейкоцитов и слущенных клеток эпителия, есть места деструкции бронхиальной стенки. В Близлежащих альвеолах находится серозно-лейкоцитарный экссудат. Перифокально становятся видны альвеолы – расширенные и наполненные воздухом.

Постановка предполагаемого диагноза по развивающейся симптоматике несложная для специалиста. Также методы выявления патологии могут быть следующими:
- рентгенография;
- биохимия крови и общий анализ;
- анализ образца мокроты на выявление возбудителя;
- серологическое обследование;
- исследование крови на газовый состав.
Терапия очагового воспаления реализуется консервативными методами. Оно основано на приеме подобранных врачом антибиотиков. Их пьют курсом, минимум 2 недели. Также из препаратов назначаются такие группы:
- противовоспалительные средства;
- дезинтоксикационные;
- муколитические средства и бронхолитики;
- кортикостероиды;
- иммуномодуляторы;
- комплексы витаминов и минералов.
Также после нормализации температуры в терапию включаются физиотерапевтические процедуры:
- лекарственный электрофорез;
- УВЧ.
Также лечение будет более эффективным при организации лечебного массажа и занятий ЛФК. В запущенных случаях может потребоваться плазмаферез.
Возможные осложнения

При неправильном проведении коррекции состояния больного и в случае выбора неподходящих препаратов может произойти развитие серьезных осложнений очаговой пневмонии. Они могут затрагивать не только легкие, но и другие системы. К самым распространенным легочным осложнениям болезни относятся:
- гангрена;
- абсцесс;
- развитие недостаточности дыхания;
- обструктивный синдром;
- плеврит;
- внутреннее кровотечение.
Правильный подход к лечению заболевания помогает добиться благоприятного исхода заболевания, увеличивая шансы на положительные прогнозы. Последствия очагового воспаления легких возникают не так часто, поэтому оно почти никогда не провоцирует летальный исход.
pnevmonya.ru