Тимома средостения причины возникновения – причины, симптомы, диагностика и лечение, прогноз
причины, симптомы, диагностика и лечение, прогноз
Тимома – гетерогенная группа новообразований, различных по гистогенезу и степени зрелости, берущих начало из эпителиальной ткани вилочковой железы. Варианты клинического течения тимомы могут быть различны: от бессимптомного до выраженного (компрессионный, болевой, миастенический, интоксикационный синдром). Топографо-анатомический и этиологический диагноз устанавливается с помощью лучевых методов (рентгенография, КТ средостения), трансторакальной пункции, медиастиноскопии, исследования биоптата. Лечение хирургическое: удаление тимомы вместе с вилочковой железой и жировой клетчаткой переднего средостения, дополненное по показаниям химиолучевой терапией.
Общие сведения
Тимома – органоспецифическая опухоль средостения, происходящая из клеточных элементов мозгового и коркового вещества тимуса. Термин «тимома» был введен в употребление в 1900 году исследователями Grandhomme и Scminke для обозначения различных опухолей вилочковой железы. Тимомы составляют 10-20% всех новообразований медиастинального пространства. В 65-70% случаев тимомы имеют доброкачественное течение; инвазивный рост с прорастанием плевры и перикарда отмечается у 30% пациентов, отдаленное метастазирование – у 5%. Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет. На детский возраст приходится менее 8% опухолей тимуса.
Причины формирования опухолей вилочковой железы неизвестны. Предполагается, что тимомы могут иметь эмбриональное происхождение, быть связаны с нарушением синтеза тимопоэтина или иммунного гомеостаза. Факторами, провоцирующими рост и развитие опухоли, могут служить инфекционные заболевания, радиационное воздействие, травмы средостения. Замечено, что тимомы часто сочетаются с различными эндокринными и аутоиммунными синдромами (миастенией, дерматомиозитом, СКВ, диффузным токсическим зобом, синдромом Иценко-Кушинга и др.).
Тимома
Строение и функции вилочковой железы
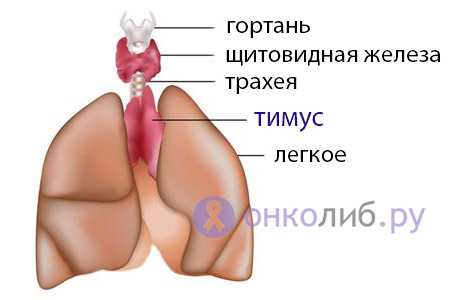
Вилочковая железа, или тимус располагается в нижней части шеи и переднем отделе верхнего средостения. Орган образован двумя асимметричными долями – правой и левой. В свою очередь, каждая доля представлена множеством долек, состоящих из коркового и мозгового вещества и заключенных в соединительнотканную строму. В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную. Эпителиальные клетки секретируют тимические гормоны (тимулин, a-, b-тимозины, тимопоэтины и пр.), лимфоидная ткань состоит из Т-лимфоцитов различной степени зрелости и функциональной активности.
Таким образом, вилочковая железа одновременно является железой внутренней секреции и органом иммунитета, обеспечивающим взаимодействие эндокринной и иммунной систем. После 20 лет тимус подвергается возрастной инволюции; после 50 лет паренхима тимуса на 90% замещается жировой и соединительной тканью, сохраняясь в виде отдельных островков, лежащих в клетчатке средостения.
Классификация тимом
В онкологии различают три типа тимом: доброкачественную, злокачественную тимому 1-го типа (с признаками атипии, но относительно доброкачественным течением) и злокачественную тимому 2-го типа (с инвазивным ростом).
-
- Тимома типа А (медуллярная) составляет 4–7% доброкачественных опухолей вилочковой железы. В зависимости от строения может быть солидной и веретеноклеточной-крупноклеточной, практически всегда имеет капсулу. Прогноз благоприятный, 15-летняя выживаемость составляет 100%.
- Тимома типа АВ (кортико-медуллярная) встречается у 28–34% пациентов. Сочетает в себе очаги кортикальной и медуллярной дифференцировки. Имеет удовлетворительный прогноз; 15-летняя выживаемость – более 90%.
- Тимома типа В1 (преимущественно кортикальная) встречается в 9–20% случаев. Часто имеет выраженную лимфоцитарную инфильтрацию. Более чем у половины пациентов сопровождается миастеническим синдромом. Прогноз удовлетворительный; 20-летняя выживаемость — более 90%.
- Злокачественная тимома 1-го типа (20-25% случаев) представляет собой одиночный или множественные дольчатые узлы без четкой капсулы. Размер опухоли чаще не превышает 4-5 см, однако иногда встречаются новообразования больших размеров. Отличается инвазивным ростом в пределах железы. В гистологическом отношении представлена кортикальной тимомой (тип В2) и высокодифференцированной карциномой.
- Тимома типа В2 (кортикальная) составляет около 20–36% тимом. Гистологические разновидности вариабельны: темноклеточная, светлоклеточная, водянисто-клеточная и др. В большинстве случаев протекает с миастенией. Прогностически менее благоприятна: 20 лет живут менее 60% больных.
- Тимома типа В3 (эпителиальная) развивается у 10–14% пациентов. Часто обладает гормональной активностью. Прогноз хуже, чем при кортикальной разновидности; 20-летняя выживаемость менее 40%.
- Злокачественная тимома 2-го типа (рак тимуса, тимома типа C) составляет до 5% всех наблюдений. Отличается выраженным инвазивным ростом, высокой метастатической активностью (дает метастазы в плевру, легкие, перикард, печень, кости, надпочечники). Выделяют 6 гистологических типов рака тимуса: плоскоклеточный, веретеноклеточный, светлоклеточный, лимфоэпителиальный, недифференцированный, мукоэпидермоидный.
В зависимости от удельного веса лимфоидного компонента в тимоме дифференцируют лимфоидные (более 2/3 всех клеток опухоли представлено Т-лимфоцитами), лимфоэпителиальные (Т-лимфоциты составляют от 2/3 до 1/3 клеток) и эпителиальные тимомы (Т-лимфоцитами представлено менее 1/3 всех клеток).
Основываясь на степени инвазивного роста, выделяют 4 стадии тимомы:
- I стадия — инкапсулированная тимома без прорастания жировой клетчатки средостения
- II стадия – прорастание элементов опухоли в медиастинальную клетчатку
- III стадия — инвазия плевры, легкого, перикарда, крупных сосудов
- IV стадия – наличие имплантационных, гематогенных или лимфогенных метастазов.
Симптомы тимомы
Клинические проявления и течение тимомы зависит от ее типа, гормональной активности, размеров. Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Инвазивные тимомы вызывают компрессионный медиастинальный синдром, который сопровождается болями за грудиной, сухим кашлем, одышкой. Сдавление трахеи и крупных бронхов проявляется стридором, цианозом, дыхательной недостаточностью. При синдроме компрессии верхней полой вены возникает одутловатость лица, синюшность верхней половины туловища, набухание шейных вен. Давление растущей опухоли на нервные узлы обусловливает развитие синдрома Горнера, осиплость голоса, элевацию купола диафрагмы. Сдавливание пищевода сопровождается расстройством глотания – дисфагией.
По различным данным, от 10 до 40% тимом сочетаются с миастеническим синдромом. Больные отмечают снижение мышечной силы, быструю утомляемость, слабость мимических мышц, двоение в глазах, поперхивание, нарушения голоса. В тяжелых случаях может развиться миастенический криз, требующий перехода к ИВЛ и зондовому питанию.
В поздних стадиях злокачественной тимомы появляются признаки раковой интоксикации: лихорадка, анорексия, снижение массы тела. Нередко тимоме сопутствуют различные гематологические и иммунодефицитные синдромы: апластическая анемия, тромбоцитопеническая пурпура, гипогаммаглобулинемия.
Диагностика
Диагностика тимомы проводится торакальными хирургами с привлечением онкологов, рентгенологов, эндокринологов, неврологов. При клиническом осмотре может выявляться расширение вен грудной клетки, выбухание грудины в проекции опухоли; увеличение шейных, надключичных, подключичных лимфоузлов; признаки компрессионного синдрома и миастении. Физикальное исследование обнаруживает расширение границ средостения, тахикардию, свистящие хрипы.
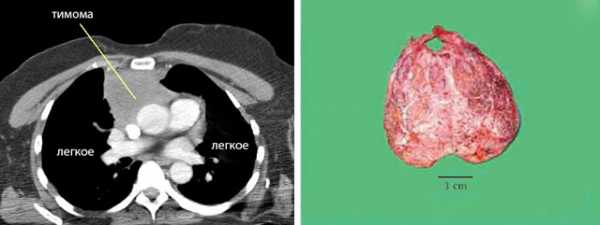
На рентгенограмме грудной клетки тимома имеет вид объемного образования неправильной формы, расположенного в переднем средостении. КТ грудной клетки значительно расширяет объем информации, полученный при первичной рентгендиагностике и в ряде случаев позволяет поставить морфологический диагноз. Уточнение локализации и взаимоотношения новообразования с соседними органами при КТ средостения позволяет в дальнейшем выполнить трансторакальную пункцию опухоли средостения, что чрезвычайно важно для гистологического подтверждения диагноза и верификации гистологического типа тимомы.
Для визуального исследования средостения и выполнения прямой биопсии проводится диагностическая медиастиноскопия, парастернальная торакотомия или торакоскопия. Диагноз миастении уточняется с помощью электромиографии с введением антихолинэстеразных препаратов. Дифференциально-диагностические мероприятия позволяют исключить другие объемные процессы в средостении: загрудинный зоб, дермоидные кисты и тератомы средостения.
Лечение тимом
Лечение опухолей вилочковой железы проводится в отделениях торакальной хирургии и онкологии. Хирургический метод является основным в лечении тимомы, поскольку только тимэктомия обеспечивает удовлетворительные отдаленные результаты. При доброкачественных тимомах оперативное вмешательство заключается в удалении опухоли вместе с вилочковой железой (тимомтимэктомия), жировой клетчаткой и лимфатическими узлами средостения. Такой объем резекции диктуется высоким риском рецидива опухоли и миастении. Операция выполняется из срединного стернотомического доступа.
При злокачественных новообразованиях тимуса операция может дополняться резекцией легкого, перикарда, магистральных сосудов, диафрагмального нерва. Послеоперационная лучевая терапия показана при II и III стадиях тимомы. Кроме этого, облучение является ведущим методом лечения неоперабельных злокачественных тимом IV стадии. В настоящее время большее значение в лечении инвазивных тимом получает трехэтапное лечение, включающее неоадъювантную химиотерапию, резекцию опухоли и лучевую терапию.
В послеоперационном периоде у больных, перенесших тимэктомию, может случиться миастенический криз, который требует проведения интенсивной терапии, трахеостомии, ИВЛ, длительного назначения антихолинэстеразных препаратов.
Отдаленные результаты лечения доброкачественных тимом хорошие. После удаления опухоли исчезают или значительно уменьшаются симптомы миастении. У больных злокачественной тимомой, прооперированных на ранних стадиях, 5-летняя выживаемость достигает 90%, на III стадии – 60-70%. Неоперабельные формы онкологического заболевания имеют плохой прогноз с летальностью 90% в течение ближайших 5 лет.
www.krasotaimedicina.ru
Тимома
Тимома — крайне разнородная группа эпителиальных опухолей вилочковой железы, встречающаяся во всех возрастных группах с пиком заболеваемости в 40-60 лет. Несмотря на то, что тимомы довольно редкие опухоли с медленным ростом, они являются наиболее часто встречающимися новообразованиями переднего средостения. В 90% случаев тимома расположена в переднем средостении. Иная локализация (шея, среднее и заднее средостение) встречается в 5-10 % случаев и связана, вероятнее всего, с добавочной долькой вилочковой железы. Причины возникновения до конца не изучены, предполагается, что развитие данного заболевания связано с нарушениями иммунных процессов, в частности, аутоиммунными системными заболеваниями, есть сведения о влиянии вируса Эпштейна-Барр и облучения средостения.
К счастью, на сегодняшний день большинство тимом могут успешно излечиваться, при условии, что лечением исходно занимается квалифицированный специалист в этой области. Большинство пациентов могут полностью выздороветь и полноценно вернуться к привычному образу жизни. Исключение составляют ситуации, когда исходно выявляются множественные метастазы в других органах или врастание в сердце, крупные сосуды. Но даже в таких случаях, при невозможности полного излечения, пациентам можно увеличить продолжительность жизни и облегчить симптомы заболевания.
Лечение тимом – задача не одного специалиста. В зависимости от конкретной ситуации, требуется наличие в клиники высококвалифицированного торакального хирурга, химиотерапевта, специалиста по лучевой терапии, патоморфолога, терапевта, анестезиолога, реаниматолога. В НМИЦ онкологии им. Н.Н.Блохина индивидуально подходят к лечению каждого пациента, план лечения составляется и обсуждается на консилиуме до госпитализации, привлекаются все необходимые специалисты с учёной степенью не ниже кандидата медицинских наук.
Как проявляется тимома? Симптомы тимомы
Большинство тимом, как правило бессимптомны и часто являются случайной находкой во время прохождения рентгенологического исследования органов грудной клетки. Продолжительность заболевания с момента первых жалоб до клинического проявления опухоли может колебаться от нескольких месяцев до нескольких лет. В силу специфики своей локализации тимомы характеризуются потенциальной угрозой врастания и/или сдавления сердца, легких, крупных сосудов и нервных стволов. При сдавлении органов грудной клетки появляются боли за грудиной, кашель, одышка, осиплость, появление жидкости в плевральных полостях, одутловатость лица, отечность верхних конечностей, вздутие вен шеи. У 30-40 % тимомы могут сочетаться с рядом системных синдромов, прежде всего myasthenia gravis. Мyasthenia gravis или болезнь Эрба–Гольдфлама–Джоли, аутоиммунное нервно-мышечное заболевание, клинически проявляющееся патологической слабостью и утомляемостью поперечно-полосатой мускулатуры. Симптомы миастении напоминают состояния, возникающие при воздействии токсинов животного и растительного происхождения: опущение верхнего века, двоение в глазах, усиление выработки слюны, нарушение речи, утомляемость, нарастающую мышечную слабость, трудности при глотании пищи т.д. После удаления тимомы при миастении через один-два года можно ожидать исчезновения проявлений мышечной слабости.
В случае подозрения на наличии опухолевого образования в переднем средостении, окончательная диагностика и комплекс лечебных мероприятий должны проводиться в специализированном онкологическом учреждении, которое имеет большой опыт в диагностике и лечении опухолей грудной клетки, в частности тимом.
Диагностика тимом. Какие обследования необходимо выполнить при выявлении тимомы до начала лечения?
Чаще всего болезнь обнаруживают при плановом рентгенологическом обследовании или тогда, когда опухоль достигла достаточных размеров, чтобы оказывать влияние на соседние органы. Основные методы диагностики: рентгенография, компьютерная томография органов грудной клетки, УЗИ надключичных областей. Рентгенография позволяет обнаружить патологическую тень на снимке, определить локализацию опухоли, ее форму и размеры. Более точные сведения предоставляет компьютерная томография. Она помогает определить контуры злокачественного образования, его отношение к соседним органам, структуру, подвижность. По данным УЗИ надключичных областей можно выявить измененные лимфатические узлы и возможно выполнить их биопсию. Традиционно диагноз тимома основывается на совокупном анализе клинической картины, рентгенологических методах визуализации. В случае небольшого размера опухоли возможно ее полное удаление без предварительной биопсии для гистологического исследования. Биопсия опухоли проводится для установки диагноза. Возможно взятие биопсии опухоли путем пункции, которая проводится под местным обезболиванием под визуализацией с помощью компьютерного томографа. Это сложная диагностическая процедура, для выполнения которой необходим большой опыт. Врачи научно-консультативного и торакального отделений НМИЦ онкологии им. Н.Н. Блохина обладают необходимой квалификацией для выполнения подобных процедур. Также возможна биопсия во время диагностической торакоскопии. Торакоскопия позволяет детально визуализировать медиастинальную опухоль, определить ее распространенность, связь с окружающими органами и тканями, осуществить прицельную биопсию и установить диагноз более чем в 90 % исследований.
После установки диагноза проводится уточняющая диагностика. Она проводится с целью решения нескольких задач:
- Оценка локализации опухоли грудной клетки по отношению к соседним органам и структурам.
- Исключение наличия метастазов в другие органы. Тимомы наиболее часто метастазируют в лимфатические узлы, жировую клетчатку переднего средостения, в легкие и в плевру. Желательно выполнение УЗИ надключичных областей и компьютерной томографии органов грудной клетки с внутривенным контрастированием.
- Оценка общего состояния пациента, степени риска проведения операции. Эти обследования назначаются индивидуально и обычно включают ЭКГ, консультацию терапевта, ЭХОКГ, спирометрию, консультацию анестезиолога, реаниматолога, эндокринолога.
- Иммуногистохимические исследования для определения подтипа опухоли включают анализы ткани опухоли на определение пролиферативной активности опухоли Ki-67, экспрессии белка р53, экспрессии bcl2. Эти факторы могут влиять на прогноз заболевания и определяют группы риска.
Как устанавливается стадия тимомы?
У больных с опухолью вилочковой железы стадия заболевания окончательно устанавливается только после операции и тщательного морфологического исследования удалённого препарата и окружающих его лимфатических узлов. Врач на основании данных обследования может лишь разделить пациентов на три большие группы для выбора правильной тактики лечения: «опухоль вилочковой железы небольших размеров, без метастазов», «опухоль вилочковой железы с врастанием в другие органы», «опухоль вилочковой железы с метастазами в другие органы».
На сегодняшний день пользуются патологоанатомической классификацией тимом по гистологическому типу, предложенной комитетом ВОЗ в 1999 год.
Тимома типа А.
Характеризуются медленным ростом, длительно могут протекать бессимптомно, гормонально-неактивные.
Тимома АВ.
По клиническим проявлениям неотличима от тимом типа А. Опухоль может достигать гигантских размеров. Тимомы типа А и АВ встречаются чаще у лиц пожилого возраста.
Тимомы типа В.
Составляют до 70-80% тимом. Чаще встречаются у молодых.
Как правило, гормонально активны. Характеризуются более быстрым ростом, чем тимомы типа А и АВ.
Рак тимуса (“тип C”) — это группа злокачественных опухолей вилочковой железы. Более агрессивные и чаще метастазируют.
На сегодняшний день, наиболее удобной классификацией опухолей вилочковой железы по стадиям, считается классификация предложенная Akira Masaoka в 1981 году и в последующем доработанная Kasui Koga. в 1994 году.
Таблица 1. Классификация Masaoka/Koga (1994)
|
Стадия |
Описание |
|
I Т1N0М0 |
опухоль не прорастает капсулу |
|
II Т2N0М0 |
IIa. прорастание капсулы видно только под микроскопом |
|
IIb. прорастание капсулы видно глазом |
|
|
III Т3N0М0 |
Опухоль распространяется на соседние органы |
|
IIIa. Врастает в крупные сосуды |
|
|
IIIb. Не врастает в крупные сосуды |
|
|
IV Т4N0М0; |
IVa. Врастает в плевру и перикард |
|
IVb. Отдаленные метастазы (лимфогенные — по лимфатическим узлам) Т1-4N1-2М0; (гематогенными — по крови) Т1-4N0-2М1. |
Данная система стадирования одобрена к практическому применению такими ведущими организациями как: Международная организация по изучению тимом (ITMIG), Японская ассоциация исследований тимуса (JART), Европейская ассоциация торакальных хирургов (EACTS), Северо-американский Национальный онкологический регистр (NCCN), Китайский альянс по исследованию тимом (ChART).
Параллельно классификации Masaoka общепринятым является TNM стадирование Всемирной Организации Здравоохранения, разработанное в 1999 году, с последующими дополнениями в 2004 и 2015 годах, под редакцией William Travis.
Лечение тимом. Что нужно знать перед тем, как соглашаться на лечение?
Существует 3 наиболее распространённые ситуации, требующие различных лечебных подходов:
-
Опухоль вилочковой железы небольших размеров, без врастания в соседние органы. Данная ситуация встречается редко, в основном у пациентов, которые проходят профилактическое обследование. Такие формы тимом не имеют симптомов. Оптимальным лечением таких форм заболевания является хирургический. На сегодняшний день в хирургии средостения сформировалось два направления: «открытые» и «малоинвазивные» оперативные доступы (через проколы с использованием маленького разреза только для удаления опухоли). Выбор хирургического доступа определяется размером опухоли и стадией. При начальных стадиях возможно выполнение «малоинвазивного» торакоскопического удаления опухоли. В некотором роде, безусловным преимуществом торакоскопических операций считается более быстрое восстановление, а также лучший косметический эффект. Однако такую процедуру может выполнить не любой торакальный онколог. В идеале врач должен обладать техникой выполнения как эндоскопических, так и открытых операций. Специалисты торакального отделения НМИЦ онкологии им. Н.Н. Блохина могут проконсультировать Вас о преимуществах данной методики и обладают большим клиническим опытом выполнения подобных операций. Объём и качество операции не зависят от использованного открытого или торакоскопического доступа. Операции в НМИЦ онкологии им. Н.Н.Блохина проводятся с использованием самого современного оборудования, включая современные электроинструменты, ультразвуковой скальпель, сшивающие аппараты. Использование данного оборудования позволяет снизить кровопотерю во время большинства стандартных операций до минимальных значений. Во время торакоскопических операций используется камера, которая позволяет получать трёхмерное изображение грудной полости для максимально точного и тщательного проведения любых манипуляций. Обязательным условием удаления тимомы является полное иссечение остатков вилочковой железы и окружающей клетчатки с лимфатическими узлами, нахождение «ножки» опухоли, которая зачастую уходит на шею. Лимфатические узлы и жировая клетчатка средостения должны удаляться профилактически, вне зависимости от данных обследованиях об их поражении. После удаления опухоль обязательно должна отправляться на морфологическое исследование. При окончательном морфологическом исследовании могут выявляться дополнительные факторы риска, в том числе может встать вопрос о необходимости проведения дополнительного лечения. Для большинства пациентов удаление вилочковой железы не имеет долгосрочных последствий, и пациенты могут полноценно вернуться к привычному образу жизни. После операции, в зависимости от результатов морфологического исследования, может быть назначена профилактическая (или адъювантная) химиотерапия и/или лучевая терапия. Назначение такого лечения вовсе не означает, что в организме остались проявления заболевания. Такое лечение назначается, если при углубленном иммуногистохимическом изучении удалённых тканей морфолог выявил определённые факторы риска более агрессивного течения болезни. Наиболее часто это бывает при выявлении метастазов в удалённых лимфоузлах. В этом случае проведение профилактического лечения может снизить риск возврата заболевания.
-
Опухоль вилочкой железы с врастанием в соседние органы, но без метастазов. При возможности полного удаления опухоли, лечение начинают с операции. Если опухоль не получится удалить полностью, то до получения лечения пациент должен получить консультацию химио- и лучевого терапевта. В таком случае лечение следует начинать с химио–и/или лучевой терапии. Если получен объективный положительный эффект, решается вопрос о хирургическом вмешательстве. Операции в этих случаях связаны с рядом технических особенностей из-за рубцово-склеротических изменений окружающих тканей, однако полное удаление опухоли дает возможность к полному выздоровлению. Наличие предоперационного лечения не является гарантией на назначения дополнительного лечения после операции, все также зависит от результатов гистологического и иммуногистохимического исследования удаленной опухоли.
-
Опухоль вилочковой железы с метастазами в другие органы. Каждый из метастатических очагов тимомы является самостоятельным, и, при невозможности удаления всех проявлений заболевания, удаление отдельных метастазов или первичной опухоли может быть нецелесообразным. В НМИЦ онкологии им. Н.Н.Блохина используется индивидуальный подход к лечению больных с метастатическим течением заболевания. К обсуждению плана лечения привлекаются все необходимые специалисты. Доступен широкий спектр методов лечения. Основным методом лечения для большинства пациентов с метастатическим процессом является химиотерапия и/или лучевая терапия. В НМИЦ онкологии им. Н.Н.Блохина применяются все современные схемы химиотерапии, есть возможность облучения опухоли на новейших линейных ускорителях последнего поколения. Кроме того, в клинике постоянно проводятся национальные и международные клинические исследования, в рамках которых пациенты могут получить лечение с использованием новейших научных разработок. Вы можете узнать об участии в клинических исследованиях на консультации у врача-онколога в поликлинике или у химиотерапевта.
Наблюдение после лечения
К сожалению, характерной особенностью тимом является высокая частота рецидивов, несмотря на радикальное лечение, которое по данным медицинской литературы колеблется от 10 до 50 %. Известно, что эти новообразования обладают склонностью к поздним рецидивам даже при начальных стадиях. Правильный контроль после завершения основного этапа лечения – залог успеха в борьбе против тимомы. Наблюдение после лечения проводится для пациентов в поликлинике НМИЦ онкологии им. Н.Н.Блохина по индивидуальным программам. Контрольные визиты после операции обычно проводятся не реже 1 раза в 6 месяцев и не чаще 1 раза в 3 месяца. На каждом осмотре выполняются осмотр хирурга-онколога, анализы крови, рентгенография органов грудной клетки. Не реже одного раза в год должна выполняться компьютерная (КТ) или магнитно-резонансная (МРТ) томография органов грудной клетки с в/в контрастированием.
www.ronc.ru
причины, симптомы, диагностика и лечение
Под термином «тимома средостения» понимается опухолевый процесс, протекающий в вилочковой железе. Последняя играет важную роль в формировании защитной системы организма у детей, у взрослых же она, как правило, атрофируется. Тем не менее тимома наиболее часто диагностируется у людей зрелого и пожилого возрастов. Согласно статистике, подобного рода новообразование выявляется у 8 % детей. Опухоль переднего средостения представляет угрозу не только для здоровья, но и для жизни пациента. Это обусловлено тем, что на фоне роста новообразования происходит сдавливание сосудов, сердца, легких.
Механизм развития
Не каждый знает, что средостение — это такой собирательный термин, обозначающий группу органов, расположенных между плевральными полостями. В верхней его части находится вилочковая железа (другое ее название — тимус). Это орган, состоящий из двух асимметричных долей. Каждая из них представлена множеством частиц из мозгового и коркового вещества.
Тимус — это не только орган иммунной системы, но и железа внутренней секреции. Примерно после 20 лет происходит его инволюция возрастного характера. Около 90% органа замещается соединительной и жировой тканью. Несмотря на это, под воздействием различных неблагоприятных факторов может запуститься процесс развития новообразования — тимомы средостения. Постепенный ее рост приводит к сдавливанию жизненно важных органов и сосудов. Сложность лечения заключается в том, что в большинстве случаев пациенты обращаются за медицинской помощью на поздней стадии заболевания.
Развитие новообразования может произойти из любой ткани. В связи с этим различают следующие виды тимомы:
- Лимфоэпителиальную.
- Веретеноклеточную.
- Липотимому.
- Эпидермоидную.
- Лимфоидную.
- Гранулематозную.
Согласно Международной классификации болезней (МКБ-10), тимома средостения имеет код С38.
Причины
В настоящее время неизвестно, почему происходит развитие опухолей вилочковой железы. Необходимо помнить о том, что средостение — это такое понятие, означающее группу органов, а значит, провоцирующих факторов может быть множество.
Врачи склоняются к тому, что в большинстве случаев опухоли имеют эмбриональное происхождение. Кроме того, причинами развития новообразований средостения могут быть следующие заболевания и состояния:
- Патологии инфекционного характера.
- Нарушение выработки тимопоэтина.
- Радиационное воздействие на организм.
- Нарушение иммунного гомеостаза.
- Травмы средостения.
Кроме того, отмечено, что тимомы нередко возникают при наличии аутоиммунных и эндокринных синдромов.
Симптомы
У половины пациентов опухоль имеет небольшие размеры и не сопровождается выраженными клиническими проявлениями. В большинстве случаев новообразование выявляется случайным образом при прохождении профилактического рентгенологического обследования.
По мере роста тимомы средостения начинают появляться первые ее признаки. Они разделяются на те, которые связаны со сдавливанием близлежащих органов, и те, что обусловлены нарушением работы самой железы.
В переднем средостении расположены: бронхи, трахея, восходящая аорта, легочные и верхняя полая вена, лимфоузлы, артерии и диафрагмальные нервы. При их сдавливании у пациента появляются следующие симптомы:
- Кашель.
- Одышка.
- Чувство сдавливания в зоне грудины.
- Отечность лица.
- Синюшность шеи.
- Осиплость в голосе.
- Набухание вен, расположенных на шее.
Клиническая картина при нарушениях гормонального характера более выражена. В подобных случаях возникают следующие симптомы тимомы средостения:
- Миастения (атрофия мышечной ткани).
- Признаки анемии.
- Ожирение.
- Гипертония.
- Гирсутизм у женщин и гинекомастия у мужчин.
Кроме того, на фоне тимомы развивается остеопороз и сахарный диабет. Если новообразование имеет злокачественный характер, пациенты жалуются на: общую слабость, снижение массы тела, бледность кожного покрова, нарушение аппетита, бессонницу. При метастазировании опухоли возникают болезненные ощущения в конечностях и позвоночнике.

Степени тяжести
На практике используется классификация тимомы для того, чтобы определить нужный объем лечебных мероприятий. Опухоль имеет следующие стадии развития:
- I. Новообразование заключено в плотную капсулу со всех сторон. Опухоль имеет небольшие размеры. На данной стадии прогноз благоприятный, так как заболевание легко поддается лечению.
- II. Характеризуется наличием элементов опухоли в рядом расположенной жировой клетчатке и перикапсулярной зоне. На данной стадии консервативные методы терапии малоэффективны, целесообразно только проведение хирургического вмешательства.
- III. Элементы тимомы прорастают в близлежащие ткани средостения. В подобных случаях показана химиотерапия и оперативное вмешательство.
- IV. Стадия характеризуется метастазированием опухоли посредством лимфо- и кровообращения. В подобных ситуациях показан курс химиотерапии.
Таким образом, при своевременном обращении к врачу наиболее благоприятен прогноз. Лечение тимомы средостения на ранней стадии в большинстве случаев успешно и не приводит к серьезным последствиям.
Новообразования доброкачественного характера
На их долю приходится от 50 до 70% опухолей вилочковой железы. Внешне тимома имеет вид инкапсулированного узла. Его диаметр не превышает 5 см. В зависимости от гистогенеза, опухоль может иметь следующие виды:
- Тип А. Другое ее название — медуллярная. На ее долю приходится до 7% тимом доброкачественного характера. Опухоль всегда имеет капсулу. При проведении адекватного лечения тимомы средостения прогноз благоприятный, выживаемость в ближайшие 15 лет — 100 %.
- Тип АВ. Другое название опухоли — кортико-медуллярная. Диагностируется у трети пациентов. Прогноз удовлетворительный. Выживаемость в течение следующих 15 лет — 90 % и более.
- Тип В1. Встречается в 20 % случаев. Сопровождается лимфоцитарной инфильтрацией и нередко миастеническим синдромом. Прогноз при подобной тимоме удовлетворительный. Выживаемость в последующие 20 лет — 90 % и более.
Злокачественная опухоль первого типа
На ее долю приходится от 20 до 25 % случаев. Тимома представлена одиночным узлом или множественными новообразованиями. Они не имеют четкой капсулы. Как правило, диаметр тимомы составляет не более 5 см, но встречаются и опухоли больших размеров.
В гистологии принято выделять кортикальные (тип В2) и эпителиальные (В3) опухоли. В обоих случаях прогноз неблагоприятный. Менее 60 % больных живут еще 20 лет с кортикальной тимомой, не более 40 % — с эпителиальной.
Злокачественная опухоль второго типа
На долю подобного заболевания тимуса приходится до 5 % пациентов. В подобных случаях рак сопровождается выраженной симптоматикой. Рост опухоли происходит крайне быстро, по организму распространяются метастазы.
К кому обращаться
При наличии тревожных симптомов нужно показаться участковому терапевту или онкологу. При необходимости врач направит на консультацию к иным узким специалистам. Как правило, для диагностики тимомы средостения привлекается не только онколог, но и хирург, невролог и эндокринолог.
Диагностика
В процессе первичного приема врач осуществляет сбор анамнеза и проводит физикальный осмотр. В ходе последнего выявляются хрипы свистящего характера, расширение зоны средостения и тахикардия.
На основании результатов первичной диагностики специалист назначает комплексное обследование. Оно включает следующие основные методы:
- Рентгенографию. При наличии тимомы на снимке можно визуализировать объемное новообразование, которое имеет неправильную форму.
- КТ органов грудной клетки. Данный вид исследования позволяет получить больше информации относительно имеющейся патологии. С помощью КТ органов грудной клетки возможно уточнить локализацию опухоли, оценить ее морфологические свойства, а также выявить характер ее взаимодействия с близлежащими тканями.
- Биопсию. У пациента осуществляется забор биологического материала — пункция небольшого количества патологически измененной ткани. Затем образец исследуют под микроскопом с целью определения типа опухоли.
- МРТ. Позволяет получить четкие изображения необходимой части тела.
- ПЭТ. Пациенту вводят в организм контрастное вещество и делают ряд снимков. Раковые клетки поглощают большое количество радиоактивного вещества, благодаря чему их можно обнаружить.
Кроме того, врачом проводится дифференциальная диагностика с дермоидными кистами, загрудинным зобом и тератомой средостения.

Лечение
Существует несколько вариантов избавления от тимомы. Целесообразность назначения того или иного метода определяется исключительно врачом.
Способы лечения тимомы средостения:
- Хирургическое вмешательство. Во время проведения операции врачи удаляют новообразование и окружающие его ткани. Как правило, на практике чаще всего применяют метод, который называется срединная стернотомия. Доступ к опухоли осуществляется посредством разреза в грудине. Кроме того, для лечения тимомы могут применяться малоинвазивные методики, которые являются видеоуправляемыми. В подобных случаях операция проводится посредством нескольких небольших разрезов в грудине, в которые вводят эндоскопические инструменты.
- Лучевая терапия. Подразумевает использование частиц с высоким энергетическим показателем. Данные вещества способны уничтожать раковые клетки. Наиболее распространенным является вид терапии, при котором излучение исходит вне тела, то есть от специального аппарата. Как правило, курс лечения назначается после проведения операции по удалению тимомы. Побочные эффекты лучевой терапии: повышенная утомляемость, кожные реакции, расстройства пищеварения. Нередко пациенты жалуются на возникновение трудностей при глотании пищи.
- Химиотерапия. Под данным термином понимается использование медикаментозных препаратов, активные вещества которых уничтожают раковые клетки или останавливают их рост. Курс химиотерапии состоит из нескольких процедур. Длительность лечения определяется только врачом. Как правило, используются следующие препараты: «Карбоплатин», «Циклофосфамид», «Этопозид», «Паклитаксел». В ряде случаев химиотерапия назначается непосредственно перед хирургическим вмешательством с целью уменьшения размеров тимомы. К побочным эффектам относятся следующие состояния: выпадение волос, постоянная усталость, тошнота и рвота. Они проходят сразу после завершения лечения.
- Поддерживающая терапия. Является дополнительным методом лечения. Необходима для облегчения самочувствия больного. Кроме того, подобная терапия подразумевает поддержку социальных, физических и эмоциональных потребностей пациента.
Общий прогноз
После лечения тимомы доброкачественного характера отдаленные результаты хорошие. Вскоре после удаления новообразования исчезают неприятные симптомы, состояние человека улучшается.
При наличии злокачественной тимомы прогноз удовлетворительный только при своевременном обращении к врачу. 90 % прооперированных пациентов живут 5 лет и более. На III стадии заболевания данный показатель ниже — 60-70 %. В запущенных случаях, то есть при наличии неоперабельной опухоли, прогноз неблагоприятный. Большая часть пациентов (90 %) погибает в течение следующих 5 лет.
Профилактика
Специфических мероприятий по предотвращению развития заболевания не существует. Это обусловлено наличием многих провоцирующих факторов. Кроме того, в настоящее время неизвестны точные причины возникновения опухоли.
При наличии новообразования доброкачественного характера важно не допустить ее перехода в рак. Для этого необходимо своевременно обратиться к врачу (при возникновении первых тревожных симптомов) и пройти назначенный специалистом курс лечения, включающий как консервативные, так и оперативные методы.
В заключение
Под термином «тимома средостения» понимается опухолевый процесс, развивающийся в вилочковой железе. Это орган, который у детей принимает участие в формировании иммунной системы. С течением времени железа подвергается возрастной инволюции. Тем не менее тимома средостения наиболее часто диагностируется у взрослых. Основной метод лечения опухоли — ее удаление хирургическими методами. Дополнительно может быть назначена химио-, лучевая и поддерживающая терапия.
fb.ru
лечение, прогноз, удаление и симптомы
Тимус находится вверху грудной клетки. Железа имеет 2 доли, которые вырабатывают Т-лимфоциты и гормоны. Вилочковая железа важна для детей, поскольку тимус налаживает гормональные функции и иммунитет. Во взрослом возрасте организм перестает нуждаться в железе и орган атрофируется.
Тимома – это новообразование, поражающее эпителиальный слой вилочковой железы и лимфоидную ткань. Патология может быть злокачественной или доброкачественной.
Тимома средостения диагностируется среди заболеваний данной области в 20% случаев, треть которых представлена раковыми опухолями. Доброкачественные патологии способны малигнизировать, прорастать в соседние органы и распространять метастазы.
Опухоль тимуса обычно встречается у взрослых людей старше 40 лет. Если у человека присутствует миастения, шанс развития тимомы увеличивается. Заболевание одинаково поражает представителей мужского и женского пола. У детей патология встречается в 8% очагов переднего средостения. Раковая форма тимомы чаще диагностируется у мужчин старше 20 лет.
Злокачественная опухоль средостения по МКБ-10 обозначена кодом С38.1.
Этиология заболевания
При тимоме происходит поражение верхнего отдела переднего средостения. На вид опухоль плотная, бугристая, с включениями кист, кровоизлияний и некрозов.
Для доброкачественной патологии характерно медленное развитие и невыраженные симптомы. Неприятные ощущения возникают при достижении узлом крупного размера и влияния на любой соседний орган.
Первичная злокачественна тимома или перерождённая доброкачественная быстро растёт, может занять всю область между плеврой. Опухоль способна покидать капсулу вилочковой железы и внедряться в соседние ткани. Здоровые клетки разрушаются, происходит сдавливание и нарушение функций прилежащих органов. Метастазы развиваются в лимфатической системе и распространяются в отдалённые участки тела.

Опухоль тимома
Истинные причины возникновения тимомы неизвестны. Врачи сопоставляют развитие новообразования с некоторыми негативными факторами:
- Хронические инфекционные заболевания;
- ВИЧ;
- Длительное воздействие высоких доз радиации на человека;
- Аутоиммунные патологии;
- Гормональные нарушения;
- Миастения.
Основа роста новообразования – лимфоэпителиальная ткань. Гистология и степень злокачественности выделяют 3 типа опухоли:
- Доброкачественную;
- 1-й тип злокачественной опухоли;
- 2-й тип злокачественного узла – карцинома.
Тело доброкачественного узла находится в капсуле, не превышает 5 см. Новообразование бывает медуллярным (А), смешанным (АВ) и преимущественно кортикальным (В1):
- Тип А представлен солидным или веретеноклеточным-крупноклеточным строением внутри капсулы. Выживаемость в течение 15 лет – 100%.
- При опухоли АВ очаги состоят из кортикальных и медуллярных клеток. Прогноз жизни на 15-летний период положительный у 90% пациентов.
- Для новообразования типа В1 характерна выраженная инфильтрация лимфоцитами. Болезнь развивается вместе с миастеническим синдромом у половины больных. Выживаемость высокая.
Злокачественные новообразования типа 1 представлены единичными или несколькими дольчатыми узлами. Капсула нечёткая. Диаметр опухоли достигает 5 см, иногда больше. Характерна инвазия всего тимуса.

Гигантская удалённая тимома
При микроскопическом исследовании повреждённой ткани определяется кортикальная тимома (В2) и высокодифференцированная карцинома.
- Кортикальный тип В2 имеет различный состав: тёмноклеточный, светлоклеточный, водянисто-клеточный. Болезнь развивается на фоне миастении. В течение 20 лет выживают 60% пациентов.
- Эпителиальная опухоль типа В3 отличается повышенной активностью гормонов. Больные выживают в 40% случаев.
Карцинома тимуса встречается в 5% тимом. Инвазия происходит во все соседние органы. Рак средостения бывает недифференцированным, плоскоклеточным, тёмноклеточным, лимфоэпителиальным, веретеноклеточным, светлоклеточным и мукоэпидермоидным.
Также тимома бывает микронодулярная, метапластическая и склерозирующая.
Классификация заболевания по TNM:
- На I стадии патология не распространяется дальше капсулы. Признаки поражения регионарных лимфоузлов и отдельных органов отсутствуют.
- Стадия IВ характеризуется прорастанием тимомы в прекапсулярную область. Метастазирование не происходит.
- На II стадии поражена прекапсулярная соединительная ткань. Вторичные очаги не выявлены.
- Для III стадии очаг может находиться в капсуле или выходить за её пределы в прекапсулярную ткань, или инфильтрируется группа органов и тканей грудной клетки. Метастазы возникают в медиастинальных лимфоузлах.
- При IV степени развития тимомы происходит поражение плевры и перикарда. Метастазы распространяются по всем лимфатическим узлам и возникают отдельные очаги в любом органе тела.
Если опухоль диагностирована на первых двух этапах развития, лечение даёт положительный результат. На 3-й стадии тимома плохо реагирует на манипуляции, однако шанс на выздоровление остаётся. При 4-й стадии опухоль обычно неоперабельная и больному назначают симптоматическое лечение.

Симптоматическая картина
Симптомы заболевания различны для типов опухолей, размеров очага и степеней поражения отдельных тканей. Для новообразований маленького размера характерно скрытое течение болезни. Узлы обнаруживаются случайно, когда грудина просвечивается на рентгене при других заболеваниях. Латентный период длится долго. Время развития зависит от клеточного состава опухоли.
Клиника злокачественных узлов характеризуется быстрым развитием болезни и выраженными симптомами. Гиперплазия поражённых тканей провоцирует нарушения в работе других органов. Больной испытывает:
- Одышку;
- Ощущение постороннего предмета в груди;
- Боли при кашле;
- Невозможность вдохнуть полной грудью;
- Давление на часть пищевода затрудняет проглатывание пищи.
Объёмные новообразования сдавливают верхнюю полую вену. Полноценный отток венозной крови невозможен, поэтому пациент отмечает:
- Отечность верхней части тела;
- Одутловатость лица;
- Расширение и уплотнение вен шеи;
- Синий оттенок кожных покровов;
- Боли при кашле и глубоком вдохе;
- Шум в голове.
Болезненные ощущения возникают со стороны расположения узла и распространяются в руку. Часто патологию принимают за сердечные нарушения при боли в левой руке. Отмечается обильное потоотделение и нарушение терморегуляции. Возможно развитие птоза и нарушение зрительных функций.
Если поражен гортанный нерв, возникают отклонения в голосе вплоть до полного исчезновения. Давление на нервные корешки позвоночника проявляется онемением участков тела и снижением двигательных функций.
Ослабление дыхательных мышц, туловища и диафрагмы вызвано производимыми тимусом антителами. Нарушения характерны для пациентов с аутоиммунными патологиями. Развивается миастения. Больные ощущают:
- Мышечную слабость;
- Першение в груди;
- Утомляемость при любой физической нагрузке, даже при ходьбе;
- Мышцы лица не выражают эмоций;
- При развитии миастенического криза больной не может самостоятельно дышать.
Рак на поздних этапах развитиях проявляется общими симптомами интоксикации:
- Снижение массы тела;
- Повышение температуры;
- Тошнота и рвота;
- Повышенная потливость;
- Отвращение к пище;
- Боли и ломота в теле;
- Отёк конечностей;
- Кровотечения;
- Аритмия.
Диагностические исследования
Тимома может не проявляться достаточно долго. Обычно начальные стадии выявляются при диагностике других болезней. К примеру, при исследовании состояния щитовидной железы пациент сдает ряд анализов. На наличие злокачественного процесса в области средостения указывает повышенный уровень паратгормона.

Чтобы уточнить диагноз, врач должен располагать результатами следующих анализов:
- Лабораторный анализ крови. При тимоме повышается скорость оседания эритроцитов (СОЭ), снижается гемоглобин, увеличиваются лейкоциты, и усиливается свертываемость крови.
- Анализ на гепатит В и сифилис.
- Выявление группы крови и резус-фактора.
- Общий анализ мочи.
Обязательно проводят инструментальную диагностику:
- Для выявления отклонений в структуре вилочковой железы проводят флюорографию и двухпроекционный рентген. Рентгенологическая картина показывает объёмное новообразование с неправильными контурами.
- КТ органов грудной клетки детализирует опухоль по морфологическому признаку. На КТ уточняется локализация узла и его взаимодействие с прилежащими органами.
- Биопсия опухоли проводится трансторакально для уточнения природы новообразования.
- Дифференциальная диагностика определяет степень злокачественности опухолевых клеток.
- Эхопризнаки вторичных очагов в лимфоузлах и других органах уточняются на УЗИ.
Окончательный диагноз определяется только после комплексного исследования.
Принципы лечения
Основное лечение проводится оперативным путём. Операция на начальных стадиях необходима для предотвращения врастания тимомы в окружающие ткани. Хирурги проводят удаление капсулы опухоли и тела тимуса.
Восстановление после удаления длительное, болезненное и с высокими рисками осложнений, т.к. доступ к опухоли получают через продольное рассечение грудины.
Если диагностирован рак, операцию сопровождают химиотерапия и лучевое облучение.
После вмешательства возможно развитие миастенического криза. Симптомы снимаются в условиях реанимации. Стабилизированному больному необходима интенсивная реабилитация.
Тимома хорошо реагирует на лечение, поэтому пациенты входят в стойкую ремиссию и при начальных стадиях заболевания выживают 90 человек из 100.
onko.guru
Тимома (опухоль вилочковой железы): понятие, развитие, симптомы, лечение
Новообразования, исходящие из эпителиальных компонентов вилочковой железы, именуют тимомой. Это гетерогенная группа органоспецифических опухолей, которые могут быть как доброкачественными, так и злокачественными.
На долю тимом приходится примерно пятая часть всех новообразований переднего средостения. Обычно эти опухоли доброкачественны, но до трети их имеют признаки злокачественности. Особенностью доброкачественных тимом может считаться их способность рецидивировать, расти инвазивно с внедрением в рядом расположенные органы, а также метастазировать. Эти признаки отличают злокачественные опухоли, но очень редко могут быть свойственны и доброкачественным процессам.
Заболевают тимомами обычно люди зрелого и пожилого возраста, пик заболеваемости приходится на 4-6 десятилетие жизни. Больше подвержены патологии лица с миастенией. Среди пациентов приблизительно одинаковое число мужчин и женщин, детей – не более 8%. Злокачественные разновидности опухоли чаще поражают мужчин 20-50 лет.
 Тимус – это железа, расположенная в области переднего средостения, состоящая из двух долей и вырабатывающая гормоны внутренней секреции (тимулин, тимопоэтин). Кроме этого, железа играет иммунную роль, так как в ней образуются и созревают Т-лимфоциты.
Тимус – это железа, расположенная в области переднего средостения, состоящая из двух долей и вырабатывающая гормоны внутренней секреции (тимулин, тимопоэтин). Кроме этого, железа играет иммунную роль, так как в ней образуются и созревают Т-лимфоциты.
У детей тимус играет важную координирующую роль между эндокринной и иммунной системами, а ко взрослому возрасту значение тимуса для организма ослабевает, он атрофируется и замещается жировой тканью. У пожилых людей тимус представлен жировой тканью и единичными островками железы.
Тимома средостения представляет большую опасность ввиду врастания и компрессии соседних органов, поэтому своевременное удаление опухоли – первостепенная задача в лечении.
Причины и стадии опухоли
Тимома располагается в переднем средостении, за грудиной, внешне напоминает плотный бугристый узел, в котором могут обнаруживаться кисты, кровоизлияния, очаги некроза. Злокачественная тимома очень быстро увеличивается в размерах и может занять все переднее медиастинальное пространство. При выходе за пределы капсулы вилочковой железы она внедряется в соседние структуры, разрушая и сдавливая их, начинает метастазировать в лимфоузлы грудной клетки и отдаленные органы.
Доброкачественная опухоль тимуса растет медленно, не доставляет никаких неудобств до достижения таких размеров, когда становится возможным сдавление органов грудной клетки. Доброкачественная тимома может озлокачествиться, и тогда ее рост заметно ускорится с быстрым нарастанием симптоматики.
Причины тимомы вилочковой железы точно неизвестны, но предполагается роль инфекций, повреждений переднего средостения, нарушений иммунитета, облучения. В большом числе случаев тимомы сочетаются с аутоиммунными заболеваниями, эндокринной патологией (токсический зоб, поражение надпочечников) и нарушениями иммунной системы, особенно часто – с миастенией.
Источником роста тимомы могут стать эпителиальные элементы органа, а также лимфоидная ткань. В зависимости от гистологических особенностей и степени дифференцировки выделяют типы опухолей вилочковой железы:
- Доброкачественная;
- Злокачественная тимома 1-го типа;
- Карцинома 2-го типа.
Внутри каждой из них выделяют несколько вариантов в зависимости от клеточного состава (кортикальная, медуллярная, лимфоэпителиальная, плоскоклеточная и др.).
Доброкачественная тимома обычно не превышает в размерах 5 см, окружена капсулой, растет медленно и бессимптомно, отличается благоприятным прогнозом – более 90% пациентов живут 15 и более лет.
Злокачественная тимома может иметь разный характер течения. В одном случае (1 тип) она относительно благоприятна, не больше 4-5 см, растет в пределах тимуса, но клетки ее несут признаки атипии, могут вырабатывать избыток гормонов, провоцировать миастению.
Карцинома тимуса 2-го типа протекает неблагоприятно. Она интенсивно растет, повреждая органы средостения, рано метастазирует в серозные оболочки грудной клетки, лимфоузлы и внутренние органы. Прогноз при этой форме опухоли наиболее неблагоприятен.
Тимома переднего средостения протекает в несколько стадий:
- На первой стадии опухоль ограничена тканью железы и не выходит за пределы капсулы.
- Внедрение опухоли в клетчатку средостения.
- Прорастание в плевру, сердечную сорочку, легкие, магистральные сосуды и нервы.
- Метастазирование вне зависимости от размеров и поведение первичного опухолевого узла.
Первые две стадии относительно благоприятны, лечение их эффективно, на третьей стадии прогноз сомнителен, опухоль может быть неудалимой, а четвертая стадия – самая опасная, когда лечение ограничивается паллиативными мерами.
Проявления опухолей тимуса
Клинические признаки тимомы очень вариабельны, их можно «уложить» в три основные группы:
- Симптоматика компрессии окружающих медиастинальных структур.
- Специфические признаки тимом.
- Явления опухолевой интоксикации.
Небольшие тимомы вилочковой железы протекают скрыто, больной не подозревает об их наличии, а выявляются они случайно, при очередном профосмотре или рентгенологическом обследовании грудной клетки по поводу другой патологии. Этот период заболевания называют бессимптомным, он может длиться неопределенно долго в зависимости от строения неоплазии. Злокачественные тимомы активно увеличиваются, и бессимптомная стадия быстро переходит в период выраженных клинических проявлений.

По мере увеличения объема новообразования, появляются симптомы повреждения других органов. Возникает одышка, чувство инородного тела и боли в нижней части шеи и груди. У детей трахея узкая, поэтому ее сдавление провоцирует выраженные дыхательные расстройства. Сужение просвета пищевода опухолью вызывает нарушение глотания.
Характерным признаком крупной тимомы является синдром верхней половой вены, связанный с компрессией этого сосуда, вследствие чего затрудняется отток венозной крови от тканей головы и верхней части туловища. Он проявляется отечностью, одутловатостью тканей лица, увеличением и полнокровием шейных вен, цианозом кожи, болями в груди, одышкой, возникает шум и ощущение тяжести в голове.
Сдавление нервных стволов приводит к боли на стороне опухолевого роста, которая может отдавать в руку, шею, лопатку, имитируя клинику стенокардии при левосторонней локализации. Прорастание симпатического сплетения провоцирует расстройство терморегуляции и потоотделения, синдром Горнера – птоз (опущение века), сужение зрачка, западение глаза со стороны роста опухоли.
При вовлечении возвратного гортанного нерва нарушается голос, он становится осиплым и может совсем пропасть. Поражение спинномозговых корешков чревато расстройством чувствительности и двигательной активности ниже места сдавления.
Характерным признаком именно опухолей вилочковой железы считается миастения, то есть слабость мышц туловища, диафрагмы, дыхательной мускулатуры. Это связано с продукцией в тимусе антител, блокирующих рецепторы к ацетилхолину на нервных окончаниях. Процесс носит аутоиммунный характер, поэтому особенно подвержены миастении больные тимомой, у которых уже диагностирована системная красная волчанка, склеродермия и другая аутоиммунная патология.
Миастения проявляется слабостью мышц. Сначала больные ощущают утомляемость скелетной мускулатуры при ходьбе, затем ослабевают мимические мышцы, появляется поперхивание, а самым тяжелым проявлением этого синдрома считается невозможность дыхательных движений при миастеническом кризе, что требует незамедлительной искусственной вентиляции легких и реанимационных мероприятий, иначе больной погибнет.
На фоне местных признаков опухолевого роста при злокачественных тимомах нарастают явления общей интоксикации, больной теряет вес, присоединяется лихорадка, потливость, пропадает аппетит. Возможны боли в суставах, их припухлость, отеки мягких тканей, аритмии.
Симптомы интоксикации прогрессируют с началом метастазирования. Клетки карциномы распространяются по плевре, перикарду, диафрагме, обнаруживаются в лимфоузлах грудной клетки. При появлении болезненности в костях есть основания подозревать появление костных метастазов.
Диагностика тимомы
При подозрении на опухоль тимуса больному необходима консультация онколога, эндокринолога, хирурга. Его подробно опрашивают о симптомах, выслушивают сердце, границы которого могут быть расширены, в легких выявляются свистящие хрипы.
Общий и биохимический анализы крови не показывают специфических изменений, но возможен лейкоцитоз и ускорение СОЭ либо признаки иммунодефицита.
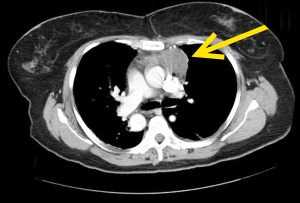
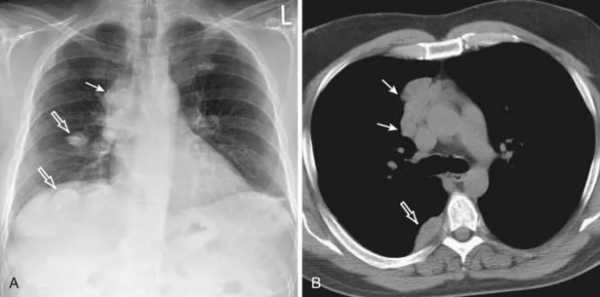
тимома на рентгеновском снимке
Диагноз новообразования вилочковой железы подтверждается рядом исследований, главное место среди которых принадлежит рентгенологическим. Определить расположение, размер тимомы, ее соотношение с окружающими структурами помогает КТ, рентгеноскопия, обзорный снимок грудной клетки.
КТ- один из наиболее информативных методов обследования, после которого возможна постановка правильного диагноза и проведение пункции медиастинального образования. При поражении лимфатических узлов показана биопсия, при мышечной слабости проводят электромиографию.
Лечение опухолей тимуса
Основным способом лечения тимом является хирургическая операция. Она направлена на иссечение самой неоплазии и устранение компрессии структур средостения. Важно, чтобы операция была проведена как можно раньше, поскольку промедление увеличивает вероятность врастания новообразования в окружающие ткани, что делает более сложным процесс иссечения опухоли и неблагоприятно сказывается на функции окружающих органов, сосудов и нервных сплетений.
Хирургическому удалению подлежит неоплазия, вся вилочковая железа с капсулой и клетчатка средостения. Операция должна быть максимально радикальной, чтобы по возможности исключить рецидивирование заболевания.
 Доступ к опухоли осуществляют, рассекая грудину продольно, что позволяет наиболее полно осмотреть переднее средостение и характер поражения его тканей. Если при гистологическом анализе установлен доброкачественный характер тимомы, то операция ограничивается иссечением опухоли с вилочковой железой, клетчатки и лимфатического аппарата.
Доступ к опухоли осуществляют, рассекая грудину продольно, что позволяет наиболее полно осмотреть переднее средостение и характер поражения его тканей. Если при гистологическом анализе установлен доброкачественный характер тимомы, то операция ограничивается иссечением опухоли с вилочковой железой, клетчатки и лимфатического аппарата.
При злокачественных тимомах операция бывает довольно обширной. При прорастании в соседние органы может потребоваться резекция участка легкого, сердечной сумки, диафрагмы, крупных сосудистых и нервных стволов. После операции пациент направляется в онкологический стационар, если первичное лечение опухоли осуществлялось в обычном хирургическом отделении.
Консервативное лечение тимом включает химиотерапию и облучение. Облучение показано на II-III стадиях опухоли после операции, а также при четвертой стадии в качестве основного способа воздействия. Запущенные формы заболевания не могут быть подвергнуты удалению ввиду высокого риска для окружающих органов, а также невозможности радикального иссечения, поэтому облучение – единственная возможность хотя бы частично уменьшить опухоль и ее давление на нервы, сосуды, сердце.

лучевая терапия
Пожилым пациентам с сопутствующей тяжелой патологией проводить операцию довольно рискованно, поэтому им обычно назначается лучевое лечение. Если состояние стабилизируется и технически станет возможным удалить тимому, то хирурги это сделают. В противном случае опухоль признается нерезектабельной, и в операции пациенту приходится отказывать.
Химиотерапия как самостоятельный метод не нашла широкого применения при тимомах ввиду низкой чувствительности опухоли к лекарственным препаратам. Она может быть проведена в предоперационном периоде (неоадъювантная химиотерапия) для уменьшения объема новообразования и облегчения его удаления. Эффективность цитостатиков повышается при их совместном применении с облучением.
Инвазивные тимомы в настоящее время лечат в три этапа. Сначала назначаются цитостатики, затем опухоль удаляется, а в послеоперационном периоде для уничтожения оставшихся раковых клеток и профилактики рецидива показано облучение.
Поскольку операция по удалению тимомы сложна технически, предполагает риск травмирования соседних структур, то осложнения весьма вероятны, а послеоперационный период протекает не всегда гладко. Среди последствий удаления тимуса наиболее частым считают миастенический криз. Нарушение сократимости мышц тела, дыхательной мускулатуры может представлять угрозу для жизни и требует медикаментозного лечения, искусственной вентиляции легких, интенсивной терапии, дезинтоксикационных мероприятий, направленных на удаление избытка антител.
 Медикаментозная коррекция нарушений проведения импульсов по нервам состоит в применении антихолинэстеразных препаратов – прозерин, галантамин.
Медикаментозная коррекция нарушений проведения импульсов по нервам состоит в применении антихолинэстеразных препаратов – прозерин, галантамин.
При небольших тимомах, не выходящих за пределы капсулы железы, возможны малоинвазивные эндоскопические операции, которые сочетаются с химиотерапией. Положительный эффект оказывает фотодинамическая терапия, но этот метод лечения пока находится в стадии разработки.
Прогноз при тимомах зависит от стадии, на которой опухоль была диагностирована, ее разновидности, общего состояния больного, возможности применить все доступные методы лечения. Доброкачественные новообразования вилочковой железы дают обычно стойкое излечение, симптомы миастении могут исчезнуть полностью или значительно уменьшиться.
При злокачественных опухолях тимуса начальных стадий своевременное удаление дает 5-летнюю выживаемость на уровне 90%, к третьей стадии этот показатель снижается до 60-70%, при нерезектабельных тимомах девять из десяти пациентов умирают в течение первых пяти лет.
Видео: тимома средостения, современные хирургические технологии
Автор: врач-онколог, гистолог Гольденшлюгер Н.И. (OICR, Toronto, Canada)
Обсуждение и вопросы автору:
Автор выборочно отвечает на адекватные вопросы читателей в рамках своей компетенции и только в пределах ресурса ОнкоЛиб.ру. Очные консультации и помощь в организации лечения в данный момент не оказываются.
onkolib.ru
симптомы болезни, профилактика и лечение Тимомы, причины заболевания и его диагностика на EUROLAB
Что такое Тимома —
Клеточные элементы мозгового и коркового слоев, равно как и строма, могут стать источником различных опухолей. Эти опухоли, по данным большинства авторов, чаще располагаются в передневерхнем средостении и известны под названием тимом.
Термин «тимома», предложенный Грандхоуммом еще в 1900 г., объединяет все виды опухолей вилочковой железы и применяется и в настоящее время.
Опухоли вилочковой железы — тимомы — встречаются у лиц всех возрастных групп, одинаково часто как у мужчин, так и у женщин, у детей значительно реже (около 8%). Наиболее часто тимомы встречаются у больных миатенией в зрелом и пожилом возрасте. По строению различают: эпителиоидную тимому (эпидермоидную, веретеноклеточную, лимфоэпителиальную, гранулематозную) и лимфоидную тимомы.
Большинство тимом относится к лимфоэпителиомам. В ряде случаев опухоль вилочковой железы состоит из элементов тимуса и жировой ткани — так называемая липотимома, образование которой обычно протекает бессимптомно.
Патогенез (что происходит?) во время Тимомы:
Опухоль обычно небольших размеров, покрыта капсулой, относительно доброкачественная. Однако понятие «доброкачественная тимома» весьма условно, так как в ряде случаев те опухоли, которые при гистологическом исследовании расцениваются как доброкачественные, нередко имеют тенденцию к инфильтративному росту, метастазированию и дают рецидивы после их удаления.
Доброкачественные тимомы длительное время могут протекать бессимптомно, достигая иногда значительных размеров. При этом отмечаются признаки сдавливания органов средостения (ощущение сдавливания, одышка, сердцебиение, набухание шейных вен, цианоз лица). У детей они могут вызвать деформацию грудной клетки — выбухание грудины. Злокачественная тимома составляет около 20-30%. Злокачественные опухоли вилочковой железы характеризуются бурным инфильтративным ростом, ранним и обширным метастазированием. Метастазирует в ближайшие лимфатические узлы и отдаленные органы (реже).
При любом гистологическом типе строения опухоли в толще ее нередко встречаются очаги некроза, кровоизлияния с последующим кистообразованием, фиброзом.
У 10-50% больных с тимомами и задержкой инволюции тимуса выявляются симптомы миастении.
Симптомы Тимомы:
Клиническая картина тимом весьма разнообразна. Около 50% случаев образования опухолей протекает бессимптомно и выявляется во время профилактических рентгенологических исследований или проявляется симптомами сдавливания органов переднего средостения.
При значительном сдавливании появляется чувство стеснения за грудиной, неприятные ощущения и боли, одышка, набухание шейных вен, одутловатость и синюшная окраска лица. Особенно выражены респираторные нарушения у детей вследствие сдавливания относительно узкой податливой трахеи.
Наиболее часто тимомы сочетаются с миастенией, реже — с агаммаглобулинемией, арегенераторной анемией, синдромом Иценко-Кушинга.
В течении болезни можно выделить бессимптомный период и период выраженных клинических проявлений. Длительность бессимптомного периода зависит от локализации и размеров новообразования, его характера (злокачественное, доброкачественное), скорости роста, взаимоотношений с органами и образованиями средостения. Очень часто новообразование длительное время развивается бессимптомно, и его случайно обнаруживают при профилактическом рентгенологическом исследовании грудной клетки.
Клинические признаки новообразований состоят из:
- симптомов сдавливания или прорастания опухоли в соседние органы и ткани;
- общих проявлений заболевания;
- специфических симптомов, характерных для различных новообразований.
Наиболее частыми симптомами являются боли, возникающие вследствие сдавливания или прорастания опухоли в нервные стволы или нервные сплетения, что возможно как при доброкачественных, так и при злокачественных новообразованиях. Боли, как правило, неинтенсивные, локализующиеся на стороне поражения, и нередко иррадиируют в плечо, шею, межлопаточную область. Боли с левосторонней локализацией часто похожи на боли при стенокардии. При возникновении болей в костях следует предполагать наличие метастазов. Сдавливание или прорастание опухолью пограничного симпатического ствола обусловливает возникновение синдрома, характеризующегося опущением верхнего века, расширением зрачка и западением глазного яблока на стороне поражения, нарушением потоотделения, изменением местной температуры и дермографизма. Поражение возвратного гортанного нерва проявляется осиплостью голоса, диафрагмального нерва — высоким стоянием купола диафрагмы. Сдавливание спинного мозга ведет к расстройствам функции спинного мозга.
Проявлением компрессионного синдрома является и сдавливание крупных венозных стволов, и в первую очередь верхней полой вены (синдром верхней полой вены). Он проявляется нарушением оттока венозной крови от головы и верхней половины туловища: у больных появляются шум и тяжесть в голове, усиливающиеся в наклонном положении; боли в груди, одышка, отечность и синюшность лица, верхней половины туловища, набухание вен шеи и грудной клетки. Центральное венозное давление повышается до 300-400 мм вод. ст. При сдавливании трахеи и крупных бронхов возникают кашель и одышка. Сдавливание пищевода может вызвать дисфагию — нарушение прохождения пищи.
На поздних стадиях развития новообразований возникают: общая слабость, повышение температуры тела, потливость, похудание, которые характерны для злокачественных опухолей. У некоторых больных наблюдаются проявления нарушений, связанных с интоксикацией организма продуктами, выделяемыми растущими опухолями. К ним относится артралгический синдром, напоминающий ревматоидный полиартрит; боли и припухлость суставов, отеки мягких тканей конечностей, нарастание частоты сердечных сокращений, нарушение сердечного ритма.
Таким образом, клинические признаки новообразований тимуса весьма многообразны, однако они проявляются в поздних стадиях развития заболевания и не всегда позволяют установить точный этиологический и топографо-анатомический диагноз. Важным для диагностики являются данные рентгенологических и инструментальных методов, особенно для распознавания ранних стадий заболевания.
Диагностика Тимомы:
Синдромы, сопутствующие тимоме, заставляют начать целенаправленное исследование для обнаружения тимомы, поэтому опухоли раньше выявляются и имеют сравнительно небольшие размеры. Бессимптомно развивающиеся опухоли вилочковой железы достигают значительно больших размеров к моменту обнаружения или появления симптомов сдавления органов средостения. Опухоли размером 3 см в диаметре и меньше выявляются с помощью компьютерной томографии. Быстрое увеличение опухоли при динамическом наблюдении, неровные нечеткие контуры указывают на злокачественный ее характер.
Основным методом диагностики новообразований является рентгенологический. Применение комплексного рентгенологического исследования позволяет в большинстве случаев определить локализацию патологического образования — средостение или соседние органы и ткани (легкие, диафрагма, грудная стенка) и распространенность процесса.
К рентгенологическим методам обследования больного с новообразованием тимуса относятся: рентгеноскопия, рентгенография и томография грудной клетки, контрастное исследование пищевода.
Рентгеноскопия дает возможность выявить патологическую тень, составить представление о ее локализации, форме, размерах, подвижности, интенсивности, контурах, установить отсутствие или наличие пульсации ее стенок. В ряде случаев можно судить о связи выявленной тени с расположенными рядом органами.
Для уточнения полученных при рентгеноскопии данных производят рентгенографию. При этом уточняют структуру затемнения,его контуры, отношение новообразования к соседним органам и тканям. Контрастирование пищевода помогает оценить его состояние, определить степень смещения или прорастания опухолью.
При наличии увеличенных лимфатических узлов надключичных областей проводят их биопсию, что позволяет определить их метастатическое поражение или установить системное заболевание. При наличии компрессионного синдрома производят измерение центрального венозного давления.
Больным с новообразованиями выполняют общий и биохимический анализ крови. При подозрении на эхинококкоз показано определение реакции латексагглютинации с эхинококковым антигеном. Изменения морфологического состава периферической крови обнаруживаются, главным образом, при злокачественных опухолях (анемия, лейкоцитоз, лимфопения, повышенная скорость оседания эритроцитов), воспалительных и системных заболеваниях. При сочетании опухоли с аутоиммунными заболеваниями повышается титр аутоантител против различных антигенов.
Рентгенсемиотика опухолей и кист вилочковой железы. Рентгенологическая семиотика. В прямой проекции по правому или левому Контуру срединной тени выявляется неправильной формы полуовальная тень средней или высокой интенсивности. Уровень расположения этой тени различен, но чаще это верхний или средний отдел срединной тени. Структура затемнения однородна, очертания его обычно бугристые, крупноволнистые, реже гладкие.
Как и при других образованиях, расположенных в непосредственной близости к сердцу и магистральным сосудам, тень тимомы обладает передаточной пульсацией. Исследование в боковой проекции позволяет определить, что затемнение располагается спереди и примыкает к тени грудины. Иногда есть необходимость провести послойную томографию. Особенно демонстративна рентгенологическая картина при пневмомедиастинуме.
Четкие очертания опухоли и отграниченность ее от соседних органов и тканей дают основание предположить доброкачественный вариант тимомы. Злокачественный вариант опухоли вилочковой железы проявляется обычно двусторонним расширением срединной тени с нечеткими бугристыми очертаниями и быстрым увеличением на фоне заметного ухудшения общего состояния больных.
Дифференциальная диагностика. От загрудинного зоба тимома отличается отсутствием связи с областью шеи и наличием отчетливо выявляемой верхней границы; тень опухоли не смещается кверху при глотании.
От дермоидов и тератоидов, располагающихся в этом же отделе средостения, тимому отличают бугристые очертания. Для тератодермоидов типично наличие ровных очертаний и правильной овоидной формы, что для тимомы исключение.
Лечение Тимомы:
Основным методом лечения больных с опухолями вилочковой железы является хирургический — удаление вилочковой железы с опухолью. И чем раньше будет выполнено хирургическое вмешательство, тем лучше, так как нередко опухоль имеет инвазивный рост, вовлекая в процесс жизненно важные органы, из-за чего опухоль оказывается нерезектабельной. При операции по поводу тимомы необходимо удалять не только опухоль, но и обязательно — всю вилочковую железу и, если возможно, всю жировую клетчатку переднего средостения.
В противном случае может быть рецидив опухоли и рецидив миастении. Операции выполняются трансстернальным доступом, который позволяет произвести хорошую ревизию и удалить опухоль, вилочковую железу и прилежащую жировую клетчатку переднего средостения. Если при гистологическом исследовании опухоль оказывается злокачественной, после операции больного (после снятия с раны операционных швов) необходимо перевести в специализированное онкологическое учреждение для химио-и лучевого лечения.
Ранний послеоперационный период у больных миастенией с опухолью вилочковой железы протекает тяжелее, чем у больных с гиперплазией железистой ткани.
Чаще наблюдается миастенический криз, требующий многодневной искусственной вентиляции легких, трахеотомии, интенсивной терапии, включая современные методы детоксикации и др.
Лучевая терапия вилочковой железы до операции проводится больным пожилого возраста с сопутствующими заболеваниями, так как риск операции у них слишком высок. В дальнейшем, может быть, некоторым из них при улучшении общего состояния удастся выполнить радикальную операцию. Большинству же в оперативном лечении приходится отказывать.
Определенный лечебный эффект оказывают ингибиторы холинэстеразы: галантамин (по 1 мл 1%-ного водного раствора), прозерин (по 1 мл 0,05%-ного раствора). Глюкокортикоиды дают временный эффект.
К каким докторам следует обращаться если у Вас Тимома:
Онколог
Эндокринолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Тимомы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Онкологические заболевания:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.www.eurolab.ua
Отчего появляется тимома – связь с другими заболеваниями
Тимома – это редкая опухоль, которая поражает тимус и ассоциируется с такими заболеваниями, как миастения. Часто носит доброкачественный и благоприятный характер, но может быть злокачественной, если поздно обнаружить.
К сожалению, её трудно диагностировать, так как в большинстве случаев совершенно бессимптомна, а если и есть симптомы, то они неспецифические: кашель, насморк, усталость мышц и др…
Что такое тимома
Тимома – это новообразование, то есть опухоль, затрагивающая тимус (вилочковая железа), небольшой орган, который находится на уровне переднего средостения (отдел грудной клетки). Тимома образуется из эпителиальных клеток тимуса.
Эта патология очень редкая, но часто связана с другими заболеваниями, такими как миастения, которая обычно проявляется в возрастном диапазоне от 30 до 70 лет.
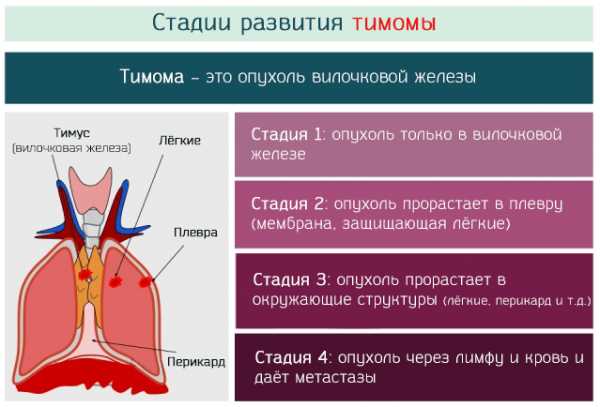
Обычно это доброкачественная опухоль, но может принять характер злокачественного новообразования и затронуть другие структуры, которые находятся вокруг тимуса, такие как легкие, грудина, перикард и кровеносные сосуды.
Стадии рака вилочковой железы
Для правильного прогноза для пациента важно получить полную информацию о состоянии тканей вокруг опухоли и её инвазивности.
На основе критериев Масаока, выделяют следующие стадии развития тимомы:
- 1 стадия: опухоль имеет инкапсулированный вид и не наблюдается распространения на смежные структуры. Прогноз хороший, опухоль редко рецидивирует, а уровень выживания в пределах 5 лет превышает 90%.
- 2 стадия: происходит вторжение в плевры (в этом случае опухоль входит в контакт с перикардом) или окружающую жировую ткань.
- 3 стадия: опухоль прорастает в окружающие структуры (например, легкие, грудину, перикард, кровеносные сосуды). На этом этапе всё ещё возможно хирургическое вмешательство для удаления первичной опухоли, это улучшает прогноз и даёт больший процент выживаемости в период 5 лет (около 83%).
- Стадия 4a: опухоль распространяется внутрь перикарда или плевры.
- Стадия 4b: опухоль даёт отдаленные метастазы за счет диффузии в лимфу или кровь.
Заболевания, связанные с тимомой – тревожный звонок
Обычно тимома ассоциируется с другими заболеваниями, среди наиболее частых заболеваний, связанных с тимомой, мы имеем:
- Миастения: это патология, при которой нарушается процесс передачи нервных импульсов к мышцам из-за дефицита ацетилхолина, что вызывает мышечную слабость, особенно в мышцах глаз и век, но также в мышцах лица и участвующих в процессе глотания.
- Системная красная волчанка: заболевание, характеризующееся присутствием аутоантител, которые атакуют организм, что вызывает сильные воспалительные реакции.
- Аплазия эритроцитов: для этой патологии характерны снижение или отсутствие синтеза красных кровяных клеток на уровне костного мозга, вероятно, из-за наличия аутоантител, что приводит к состоянию сильной анемии.
- Гипогаммаглобулинемия: это патология, при которой отмечается дефицит гамма-глобулинов, – класс антител, и, следовательно, большая восприимчивость субъекта к инфекциям.
Симптомы тимомы – только в 50% случаев
Тимома, особенно на начальных стадиях, часто (в 50% случаев) развивается совершенно бессимптомно. Если присутствуют симптомы, то они очень неспецифические, такие как кашель, мышечная слабость, ощущение боли в груди и затрудненное дыхание.
По этой причине важна профилактическая диагностика, которая проводится с помощью:
- Рентгена грудной клетки: как правило, этого достаточно, чтобы поставить диагноз тимома.
- Компьютерная томография: выполняется после рентгенографии, чтобы увидеть влияние опухоли на соседние органы и ткани. Также используется для выявления небольших опухолей, которые на рентгенограмме не были видны. Компьютерная томография, кроме того, нужна чтобы правильно выполнить биопсию, потому что даёт картину точного положения тимомы.
Терапия выбора для тимомы – хирургическая операция
Хирургическое удаление тимомы применяется у всех пациентов, которые не имеют отдаленных метастазов, она эффективна даже в случае вторжения в окружающие ткани, такие как легкие, кровеносные сосуды и перикард.
Существуют различные виды хирургических вмешательств, выполняемых под общей анестезией, направленных на удаление опухоли:
- Классическая тимэктомия: предусматривает выполнение реза на уровне грудины (стернотомия) для достижения и удаления тимуса. Этот метод позволяет не только удалить тимус, а также визуально изучить средостение и органы, чтобы выявить ранние стадии вторичных повреждений. К сожалению. имеет дефект – оставляет очевидный шрам.
- Торакоскопическая тимэктомия: этот метод менее инвазивный и используется в случае тимом малого размера или оболочечных. Операция выполняется через 3-4 отверстия на одной стороне груди. Однако, используемые инструменты жесткие и неудобные и не позволяют получить оптимального отображения операционного поля.
- Роботизированная техника: сочетает в себе преимущества обоих предыдущих методов – то есть мало инвазивна и даёт отличные результаты.
Другие методы лечения тимомы без операции
Наряду с хирургическим лечением, могут быть использованы другие три вида терапии тимомы:
- Химиотерапия: то есть введение препарата с целью уничтожить опухолевые клетки или уменьшить размер опухоли (например, перед операцией). В настоящее время с используют такие химиотерапевтические препараты, как цисплатин в комбинации с этопозидом.
- Лучевая терапия: предполагает использование излучения высокой частоты, которые направляют в место локализации опухоли с целью уничтожения раковых клеток или уменьшения размеров опухоли.
- Гормонотерапия: этот вид терапии предусматривает введения гормонов (стероиды или синтетических гормонов), чтобы предотвратить рост и размножение раковых клеток.
Как выбрать методы лечения – зависит от стадии рака
Выбор типа терапии тимомы – хирургическое, радиотерапия или химиотерапия – очень сильно зависит от стадии развития тимомы.
Мы можем утверждать, что:
- Для тимомы 1 стадии методом выбора будет хирургическое удаление всей вилочковой железы. Либо, если хирургия невозможна, химиотерапия или лучевая терапия.
- Для тимомы 2 стадии также возможно хирургическое удаление тимуса с сопутствующей лучевой терапией.
- В случае тимомы стадии 3 или 4 сначала используют химиотерапию, за которой следует хирургическое удаление вилочковой железы, и, возможно, дополнительные сеансы химиотерапии или лучевой терапии.
- При тимоме последней стадии, то есть стадии 4b, хирургическое вмешательство не имеет смысла, но применяют методы химиотерапии и радиотерапии, которые улучшают симптомы, но не приносят исцеления.
- Если имеет место рецедив тимомы, то требуется скорейшее хирургическое вмешательство с лучевой терапией или химиотерапией, в зависимости от случая.
sekretizdorovya.ru
