Болезнь боуэна лечение: Болезнь Боуэна (плоскоклеточный рак кожи)
Болезнь Боуэна. Что такое Болезнь Боуэна?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
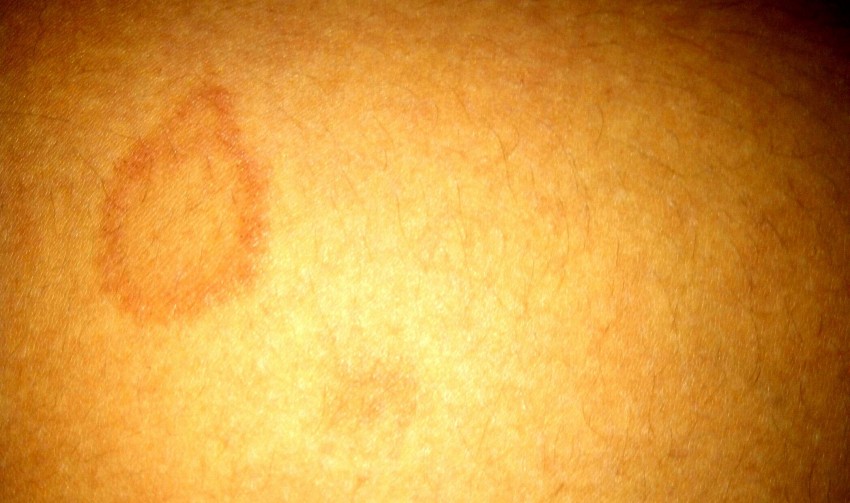
Болезнь Боуэна – это внутриэпидермальный рак кожи и слизистых, разновидность карциномы, которая поражает чешуйчатые клетки эпидермиса, но не распространяется на базалиоциты. Патологические очаги имеют вид бляшек насыщенно розового или красного цвета с приподнятыми, неровными, четко отграниченными краями. Поверхность бляшек покрыта роговыми чешуйками, коричневыми и сероватыми корочками. Диагноз ставится на основании данных анамнеза, общего осмотра, дерматоскопии, гистологического исследования образцов тканей. Лечение преимущественно хирургическое: полное удаление пораженных участков позволяет предотвратить развитие инвазивного рака кожи.
МКБ-10
D04 Карцинома in situ кожи
- Причины
- Патогенез
- Симптомы болезни Боуэна
- Осложнения
- Диагностика
- Лечение болезни Боуэна
- Консервативная терапия
- Хирургическое лечение
- Профилактика и прогноз
- Цены на лечение
Общие сведения
Синонимичные названия патологического процесса: дискератоз Боуэна, дискоидный чечевицеобразный дискератоз. Первым, кто дал подробное клиническое описание заболевания, стал в начале XX века американский дерматолог Джон Т. Боуэн. Болезнь редко диагностируется у детей и молодых людей. Частота встречаемости дискоидного дискератоза возрастает у пациентов старше 65 лет. Мужчины болеют чаще женщин. Вероятность заболеть выше у людей, проживающих в регионах с интенсивной солнечной инсоляцией. По статистике, в США ежегодно регистрируется 15 новых случаев патологии на 100 тысяч белого населения.
Болезнь Боуэна
Причины
Возникновение характерных изменений при болезни Боуэна является следствием длительного, часто хронического воздействия на открытые участки кожи и слизистые оболочки повреждающих факторов внешней среды. Реже прослеживается связь с эндогенными причинами (вирусным инфицированием, неоплазиями). К числу основных факторов можно отнести:
- Воздействие ультрафиолетового излучения. Вероятность появления дискератоза находится в прямой зависимости от растущих суммарных доз солнечной экспозиции, имевших место в прошлом солнечных ожогов. Тип ультрафиолетового излучения не имеет существенного значения. С одинаковой вероятностью повреждение кожных покровов могут вызвать и солнечные лучи, и свет ламп солярия.
- Воздействие канцерогенных веществ. Воспаление, атрофию, гиперплазию и другие изменения клеток на контактных участках кожи могут спровоцировать каменноугольная смола, минеральные масла, мышьяк, неочищенный керосин и ряд других субстанций.
 Разовый контакт с канцерогенами не вызывает перерождения тканей. Имеет значение накопительный эффект. Это могут быть профессиональные вредности или же местное лечение препаратами, содержащими мышьяк, хлорметин и другие агрессивные соединения.
Разовый контакт с канцерогенами не вызывает перерождения тканей. Имеет значение накопительный эффект. Это могут быть профессиональные вредности или же местное лечение препаратами, содержащими мышьяк, хлорметин и другие агрессивные соединения. - Вирус папилломы человека. У пациентов с болезнью Боуэна были выделены вирусы ВПЧ девяти разных подтипов. Наибольшее значение в генезе заболевания, по мнению исследователей, принадлежит 16-му подтипу. Особенностью вирусов является способность встраиваться в геном клеток и вызывать изменение их свойств, в частности, способность к делению.
- Паранеопластические процессы. Ряд исследователей предполагает, что появление чечевицеобразного дискератоза связано с онкологическими заболеваниями внутренних органов в 15-70% случаев, особенно если очаги локализуются в местах, которые скрыты одеждой. Проводимые в разных странах исследования дают по этому поводу противоречивые результаты, однако исключать такую вероятность нельзя.
К числу предрасполагающих факторов развития дискератоза Боуэна можно отнести иммунодепрессию, что связано со снижением иммунного контроля за появлением в тканях атипичных клеток.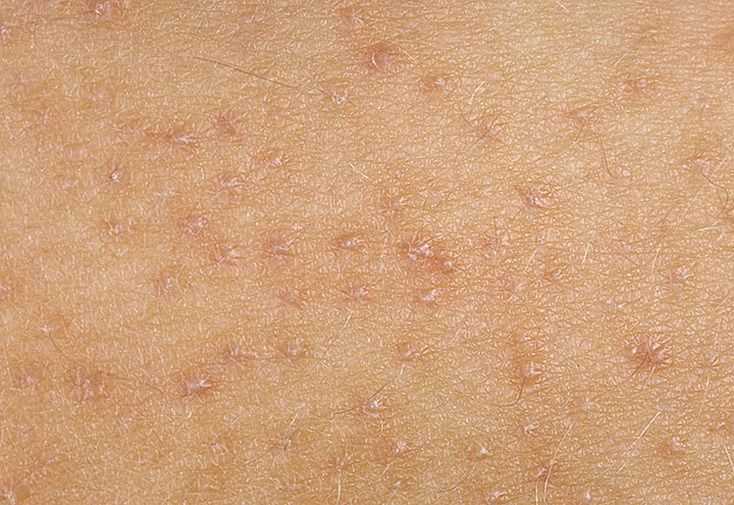 Ослабляют организм тяжелые эндокринные и соматические заболевания, травмы и перенесенные хирургические вмешательства. Высказываются предположения о том, что в развитии характерных местных симптомов играет роль хроническое механическое повреждение кожи. Важное значение в структуре заболеваемости имеет принадлежность человека к 1 или 2 фототипу кожи, когда кожные покровы быстро сгорают на солнце.
Ослабляют организм тяжелые эндокринные и соматические заболевания, травмы и перенесенные хирургические вмешательства. Высказываются предположения о том, что в развитии характерных местных симптомов играет роль хроническое механическое повреждение кожи. Важное значение в структуре заболеваемости имеет принадлежность человека к 1 или 2 фототипу кожи, когда кожные покровы быстро сгорают на солнце.
Патогенез
Развитие заболевания связано с изменением митотической активности клеток росткового слоя эпидермиса по причине мутации основного гена-супрессора опухолевого роста TP53. В месте развития патологического процесса кожа утолщается за счет быстрого увеличения численности шиповатых клеток. В течение длительного времени опухолевый рост локализован в эпидермисе, но последующие мутации способствуют перемещению раковых клеток в глубжележащие ткани, распространению их гематогенным и лимфогенным путем.
Повышение степени злокачественности новообразования может происходить постепенно или скачкообразно под воздействием провоцирующих внешних и внутренних факторов. До тех пор, пока измененные клетки располагаются выше базальной мембраны (границы между эпидермисом и дермой), болезнь Боуэна расценивается как неинвазивный рак. Как только патологический рост охватывает дерму, можно говорить об инвазивном раке.
До тех пор, пока измененные клетки располагаются выше базальной мембраны (границы между эпидермисом и дермой), болезнь Боуэна расценивается как неинвазивный рак. Как только патологический рост охватывает дерму, можно говорить об инвазивном раке.
Симптомы болезни Боуэна
Характерными внешними проявлениями патологии являются единичные или множественные пятна, бляшки на коже. Излюбленная локализация образований – открытые участки тела: голова и шея у мужчин, нижние конечности и щеки у женщин. Встречаются бляшки на туловище, половых органах, верхних конечностях, на слизистой рта. Диаметр бляшек варьирует в широких пределах и составляет от 2 мм до 5 см. Растут кожные образования медленно, постепенно распространяясь на окружающие ткани. Расположенные рядом элементы могут со временем сливаться.
Края образований неровные, слегка приподняты, розовая или красная поверхность обильно шелушится. Формирование плотных корок на поверхности элементов часто сопровождается появлением трещин.
На половых органах бляшки могут содержать пигмент, а на головке полового члена поверхность образований может быть бархатистой или, наоборот, гладкой. При расположении образования на ногтевой фаланге шелушение наблюдается вокруг ногтя, а сама ногтевая пластинка может со временем деформироваться и расплавиться. Поражение кожных складок сопровождается развитием эритематозного или хронического неспецифического дерматита, присоединением неприятного запаха. Изъязвление поверхности элементов сыпи, контактная кровоточивость свидетельствуют о перерождении очагов дискоидного дискератоза в инвазивный рак.
Осложнения
Болезнь Боуэна – это так называемое «фоновое заболевание», на основе которого может формироваться плоскоклеточный рак кожи. Частота перехода чечевицеобразного дискератоза в раковый рост составляет 3% при расположении элементов на коже туловища и конечностей и до 10% при поражении половых органов. В связи с этим большинство онкологов рассматривают болезнь Боуэна как внутриэпидермальную форму плоскоклеточного рака in situ и рекомендуют удалять очаги незамедлительно.
Частота перехода чечевицеобразного дискератоза в раковый рост составляет 3% при расположении элементов на коже туловища и конечностей и до 10% при поражении половых органов. В связи с этим большинство онкологов рассматривают болезнь Боуэна как внутриэпидермальную форму плоскоклеточного рака in situ и рекомендуют удалять очаги незамедлительно.Диагностика
Поставить диагноз по одному внешнему виду бляшек врачу-дерматологу бывает затруднительно. Для установления характера патологического процесса, стадии болезни, наличия у пациента сопутствующих заболеваний, которые могут повлиять на результативность лечения, проводится всестороннее обследование, которое помимо общеклинических и лабораторных тестов включает:
- Эпилюминесцентную микроскопию. Использование оптического или электронного дерматоскопа позволяет врачу получить изображение внутрикожных структур, которые невооруженным глазом неразличимы. Характерной особенностью бляшек при дискоидном дискератозе является обильное вкрапление единичных сосудов и сосудистых сплетений, которые располагаются на однородном розовом или красном фоне.

- Цифровую ультразвуковую визуализацию. В отличие от обычного УЗИ мягких тканей, метод предполагает использование приборов, датчики которых работают на частоте 20-100 МГц. Благодаря этому с помощью цифровой УЗИ-визуализации высокого разрешения можно изучать строение кожи и ее отдельных слоев без повреждения тканей, сохранять результаты исследований с целью их дальнейшего сравнения между собой.
- Конфокальную лазерную сканирующую микроскопию. Метод позволяет получать изображения слоев эпидермиса и дермы, сравнимые по качеству и информативности с обычным микроскопическим исследованием. Разница заключается в том, что при сканирующей микроскопии анализ строения тканей и отдельных клеток проводится без их предварительного удаления из организма: линза объектива фиксируется на определенном участке тела и передает полученные данные в память аппарата. Необходимости в биопсии нет.
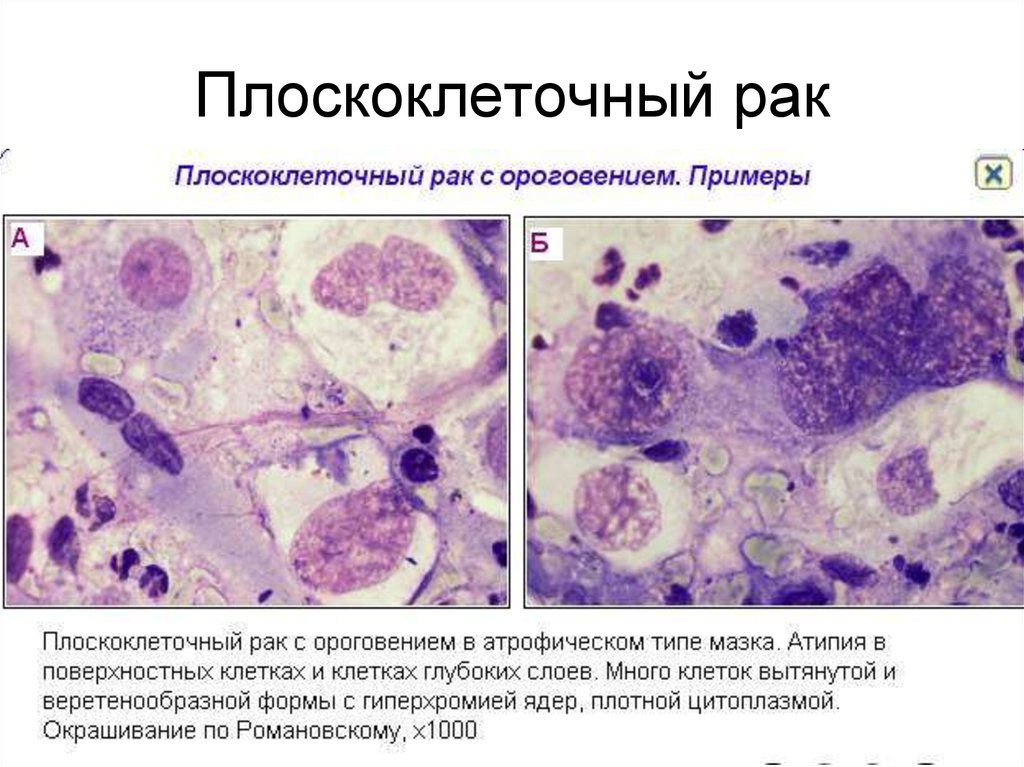
- Морфологическое исследование. Это «золотой стандарт» диагностики злокачественных кожных новообразований.
 В зависимости от строения и распространения измененных клеток в эпидермисе, дерме, подкожной клетчатке врач может классифицировать болезнь, установить ее стадию, определить прогноз для жизни и выздоровления. Для исследования образцы ткани получают методом биопсии.
В зависимости от строения и распространения измененных клеток в эпидермисе, дерме, подкожной клетчатке врач может классифицировать болезнь, установить ее стадию, определить прогноз для жизни и выздоровления. Для исследования образцы ткани получают методом биопсии. - Анализ антигенной структуры опухоли. Иммуногистохимический метод диагностики предполагает использование моноклональных антител с целью выявления специфических молекулярных маркеров на поверхности и внутри патологически измененных клеток. Используя антитела к отдельным компонентам цитоплазмы и клеточной мембраны, можно определить тип опухоли, степень дифференцировки, способность к инвазии.
Дифференциальный диагноз болезни Боуэна проводят с рядом онкологических заболеваний: раком потовых желез, базальноклеточным раком, экстрамаммарным вариантом болезни Педжета. К числу дерматологических проблем, которые по своим клиническим проявлениям напоминают чечевицеобразный дискератоз, относят монетовидную экзему, псориаз, солнечный кератоз.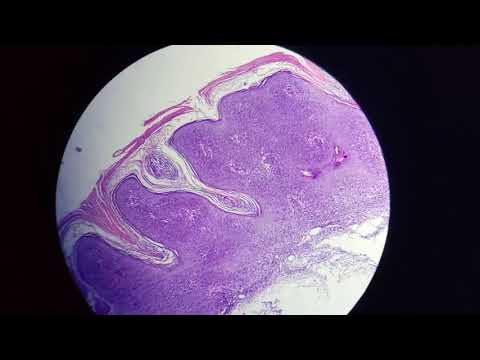
Лечение болезни Боуэна
Применяемые в современной медицине терапевтические и оперативные методы удаления очагов имеют свои преимущества и недостатки. Однако многообразие подходов к терапии дает возможность дерматоонкологу выбрать наиболее подходящий метод лечения с учетом локализации новообразования, его размеров, состояния пациента и наличия у него сопутствующей патологии.
Консервативная терапия
Местное воздействие на очаги поражения позволяет снизить общую нагрузку на организм, что особенно важно для ослабленных больных, пациентов с иммунодефицитом, лекарственной непереносимостью и другими ограничивающими факторами. К числу методов терапевтического лечения относят:
- Местное применение лекарственных средств. Назначаются кремы с имиквимодом или 5-фторурацилом. Длительность лечения для каждого из пациентов определяется в индивидуальном порядке, составляет от 1 недели до 2-3 месяцев. Обеспечивают более глубокое проникновение 5-фторурацила, достижение значительной его концентрации в тканях окклюзионные повязки, ионофорез или предварительное лазерное облучение патологического очага.

- Фотодинамическая терапия. Метод предполагает применение средств, повышающих чувствительность тканей к световому воздействию. Активные ингредиенты лекарств накапливаются преимущественно в очагах поражения. Под воздействием света опухолевые клетки гибнут. Показано фотодинамическое лечение в первую очередь пациентам с множественными очагами значительной площади.
Хирургическое лечение
Способ удаления измененных тканей определяется техническим оснащением клиники, уровнем подготовки хирурга. Высокотехнологичные методы позволяют провести лечение с меньшим риском рецидива и рубцевания, однако они доступны далеко не везде. Более простые методики не требуют значительных затрат времени и финансов для того, чтобы получить удовлетворительный результат. Хирургическое лечение может включать:
- Простое оперативное удаление. Хирург иссекает новообразование в пределах здоровых тканей. Образец кожных покровов с дискератозом отправляется в лабораторию на экспресс-диагностику.
 Края раны стягиваются или проводится кожная пластика. Метод подходит для устранения патологических очагов небольшой площади, расположенных на туловище и конечностях. На лице могут остаться заметные рубцы.
Края раны стягиваются или проводится кожная пластика. Метод подходит для устранения патологических очагов небольшой площади, расположенных на туловище и конечностях. На лице могут остаться заметные рубцы. - Микрографическую операцию Мооса. Данная хирургическая техника позволяет удалить новообразование слой за слоем, не повреждая здоровые ткани. Применяется она при рецидивах болезни Боуэна, иммунодефицитных состояниях, для удаления элементов в зонах повышенного риска: вокруг глаз и носа, в области гениталий. Более тонкая и аккуратная работа хирурга снижает вероятность развития рубцов.
- Кюретаж. Выскабливание очага поражения при помощи кюретки позволяет удалить эпидермис с очагами внутриэпидермального рака. Процедура имеет небольшое количество противопоказаний, проводится под местным обезболиванием, не нарушает самочувствия пациента, поэтому ее применение оправдано у широкого круга лиц старшей возрастной группы.
- Криотерапию. Метод эффективен в отношении одиночных образований небольшого диаметра.
 Под воздействием жидкого азота измененные ткани необратимо повреждаются и спустя некоторое время ссыхаются в плотную корочку. Заживление очагов происходит без рубцевания. Проведение криотерапии не требует предварительного обезболивания за исключением чувствительной к воздействиям области лица.
Под воздействием жидкого азота измененные ткани необратимо повреждаются и спустя некоторое время ссыхаются в плотную корочку. Заживление очагов происходит без рубцевания. Проведение криотерапии не требует предварительного обезболивания за исключением чувствительной к воздействиям области лица. - Лазерную абляцию. Процедура проводится на неодимовой или углекислотной медицинской лазерной установке. Изменяя настройки аппарата, хирург может контролировать глубину и степень повреждения тканей. При помощи лазера удаляются одиночные очаги небольшого размера. Проводится лазерное лечение под местной анестезией. После удаления новообразований, расположенных в верхних слоях кожи, риск рубцевания минимальный.
Профилактика и прогноз
Прогноз в отношении выздоровления благоприятный. Болезнь Боуэна не угрожает жизни. После консервативного или хирургического удаления бляшек возможны рецидивы, которые хорошо поддаются лечению. Пациенту необходимо посещать своего лечащего врача 1 раз каждые 6-12 месяцев для своевременного выявления повторного появления бляшек.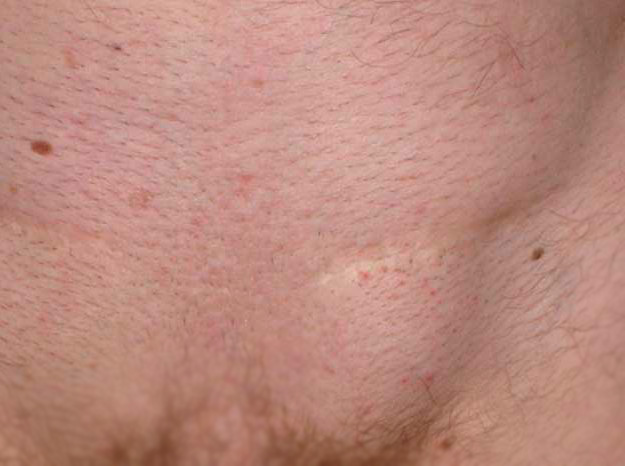
Снизить вероятность развития патологии позволяет отказ от посещения соляриев, ограничение пребывания на открытом солнце в теплое время года, использование шляп, кепок с козырьками, рубашек и платьев с длинными рукавами, уходовой косметики с солнцезащитными фильтрами. Рекомендуется смена работы при наличии профессиональных вредностей, предотвращение постоянного травмирования кожи с помощью защитной одежды и перчаток.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении болезни Боуэна.
Источники
- Плоскоклеточный рак кожи/ Ганцев Ш.Х., Юсупов А.С.// Практическая онкология — 2012 — Том 13, №2.
- Опухоли и опухолеподобные поражения органов полости рта, челюстей, лица и шеи/ Карапетян И. С., Губайдуллина Е. Я., Цегельник Л. Н. — 2004.
- Рак кожи. Современное состояние проблемы/ Шляхтунов Е.А., Гидранович А.В., Луд Н.Г., Луд Н.Л., Кожар В.Л., Прокошин А.В.// Вестник ВГМУ — 2014 — №3.
- Настоящая статья подготовлена по материалам сайта: https://www.
 krasotaimedicina.ru/
krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Болезнь Боуэна: методы лечения и диагностики болезни Боуэна, консультация в клинике «Евроонко»
Болезнь Боуэна изначально считалась только предраковым процессом, в настоящее время её однозначно признают плоскоклеточной карциномой кожи 0 стадии, то есть раком in situ.
Что такое болезнь Боуэна
При болезни Боуэна рак развивается внутри эпидермиса, а в глубоких слоях кожи нет раковых клеток, это самое начало раковой трансформации. В большинстве случаев даже при существенном увеличении опухолевого узла в размере, злокачественные клетки не покидают пределов эпидермиса, но у каждого шестого-десятого пациента рак 0 стадии может перерасти в типичную инвазивную карциному.
Новообразование развивается из плоских клеток — кератиноцитов, но это не базалиома и не меланома, хоть эти злокачественные процессы внешне довольно схожи, особенно при накоплении клетками пигмента. Плоскоклеточный рак течет агрессивнее базалиомы и способен метастазировать, хоть по злокачественности уступает меланоме. В отличие от обычного плоскоклеточного рака неинвазивная кожная карцинома Боуэна не образует метастазов.
Болезнь Боуэна, как правило, возникает у пожилых, гендерных предпочтений не имеет, тяготеет к развитию в коже туловища, рук и паха, в отличие от «любящей» открытые участки базалиомы, но в принципе способна появиться в любом месте: на лице, во рту, под ногтем.
Симптомы
Главный симптом плоскоклеточного рака 0 стадии — появление опухолевого узелка, часто не похожего на «типичное» новообразование. В большинстве случаев появляется выпячивание, отграниченное от нормальной кожи, покрытое чешуйками как при псориазе. Поверхность опухоли может быть мелкобугорчатой, как у бородавки, возможны крошечные эрозии — ранки, впоследствии покрывающиеся корочками. Размеры опухоли различны — от крошечной до нескольких сантиметров в диаметре.
Размеры опухоли различны — от крошечной до нескольких сантиметров в диаметре.
Новообразование не причиняет неприятностей — не чешется, не кровоточит, растет медленно. Иногда болезнь Боуэна начинается сразу из нескольких крошечных очажков, со временем срастающихся в единый узел. Возможно одновременное появление двух образований в разных местах, причём одно из них может быть неинвазивным — 0 стадии, а второе инвазивным плоскоклеточным раком.
Классификация ориентируется только на внешние проявления, поэтому выделяют четыре типичных варианта:
- кольцевой или анулярный — опухоль округлая, хорошо отграниченная по краям и чуть западающая в центральной части;
- бородавчатый или веррукозный — узел с шершавой поверхностью, маскируется под вульгарную бородавку;
- пигментный вариант — образование темной окраски, его можно спутать с меланомой или невусом;
- болезнь Боуэна ногтевого ложа — появляется под ногтем, постепенно разрушает его, симулируя грибковое поражение.

Не имея характерных проявлений, клинические разновидности новообразования маскируются под другие кожные заболевания, но никогда рядом с ним не будет увеличенных лимфатических узлов и метастазы исключены.
Причины болезни
Первопричиной всех кожных злокачественных процессов считают избыточную солнечную инсоляцию. Ультрафиолетовое излучение с длиной волн от 290 до 400 нанометров способно проникать через одежду, поэтому опухоли возникают на туловище и в паху. Искусственный ультрафиолет тоже был замечен в инициации злокачественной трансформации, что доказали на примере отдаленных злокачественных последствий PUVA-терапии при псориазе.
Развитие заболевания связывают с иммунным дефицитом, что характерно для некоторых врожденных синдромов, особенно для альбинизма и ксеродермы. Пожилой возраст тоже осложняется иммунодефицитом, поэтому кожный рак считается болезнью старения. Есть связь с возрастным кератозом — предраковым поражением кожи.
Плоскоклеточные карциномы развиваются на фоне хронических ран и грубых рубцов после ожога, как результат длительного использования противоопухолевых таргетных препаратов и десятилетий употребления противогипертонических средств.
Диагностика болезни Боуэна
Визуально сложно поставить точный диагноз — все кожные карциномы похожи, у каждого пятнадцатого пациента одновременно на разных участках развиваются меланома и рак. Уточняющая диагностика невозможна без дерматоскопии — осмотра при большом увеличении, с фотографированием подозрительных участков и компьютерной обработкой изображения. При дерматоскопии болезнь Боуэна от плоскоклеточного рака отличают по строению сосудистой сети и бесструктурных зон.
Окончательную точку в диагностике ставит только биопсия поражённого участка кожи, и лучше — панч-биопсия, когда для микроскопического исследования специальной иглой отрезается «столбик» ткани на всю толщину опухоли.
Только после морфологической верификации процесса проводится дополнительное обследование, цель которого — выявление хронических заболеваний, препятствующих хирургическому лечению.
Лечение болезни Боуэна
Лечебная тактика выбирается по состоянию здоровья пациента и основана на размерах новообразования. Радикальный метод — хирургическая операция, но хорошие результаты также достигаются криодеструкцией, лазерной и фотодинамической терапией.
Радикальный метод — хирургическая операция, но хорошие результаты также достигаются криодеструкцией, лазерной и фотодинамической терапией.
Выжидательная тактика с отказом от противоопухолевой терапии на несколько месяцев возможна только при необходимости восстановления состояния здоровья пациента, подорванного обострением или декомпенсацией тяжелого хронического недуга. В остальных случаях откладывать лечебные мероприятия нецелесообразно — новообразование хоть и медленно, но растёт, вероятность перехода в инвазивную метастазирующую карциному составляет 10-15%.
Стандартный метод хирургии — полное иссечение пораженной раком кожи с подлежащей клетчаткой, обязательно с учетом косметических последствий вмешательства и с сохранением всех функций, что важно при опухолях в области суставов.
Небольшие поверхностные узлы, не вовлекающие подкожную жировую клетчатку, могут удаляться выскабливанием — кюретажем, но только вне зон роста волос, таких как, голова, подбородок у мужчины, подмышки и пах. Кюретаж не используется при рецидивном или воспалительном процессах. Удалённые ткани обязательно отправляются на плановое гистологическое исследование.
Кюретаж не используется при рецидивном или воспалительном процессах. Удалённые ткани обязательно отправляются на плановое гистологическое исследование.
Болезнь Боуэна успешно излечивается лазерным или радиоволновым воздействием, а также одновременным сочетанием этих хирургических методов. Радиохирургия по объему удаления не уступает классической операции, но менее травматична и гарантирует быстрое заживление. При лазерном воздействии нет кровотечения, формируется плотная корочка, рубцы не грубые.
При противопоказаниях к хирургическому иссечению используется криотерапия — выжигание жидким азотом, обычно требуется не более двух циклов замораживания. Максимально хорошего результата добиваются при небольшой зоне поражения. Заживление проходит под струпом, на что потребуется несколько недель, рубцовые изменения после криодеструкции нельзя назвать эстетичными. Криотерапия испаряет опухолевую ткань, исключая плановое гистологическое исследование, поэтому процедура проводится только после панч-биопсии и при 100% уверенности в верификации.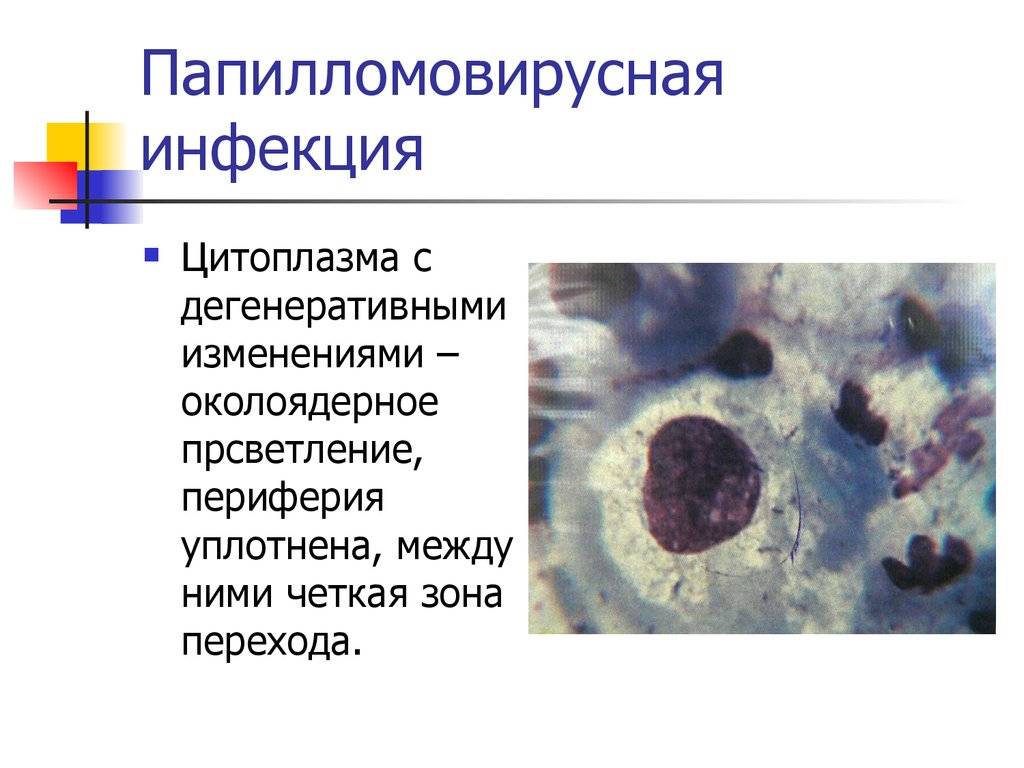
Консервативные методики включают фотодинамическую, лучевую терапию и местное применение лекарственных препаратов. При фотодинамической терапии (ФДТ) предварительно на зону поражения под непроницаемую для света повязку накладывается мазь с фотосенсибилизатором. Через 3-4 часа повязка снимается и проводится облучение специальным лазером. Как правило, достаточно двух сеансов с месячным перерывом. Результаты оценивают через 2 месяца после завершения ФДТ. Методику можно использовать несколько раз, в том числе и с внутривенным введением фотосенсибилизатора.
Лучевая терапия применяется не только при противопоказаниях к операции, но и при прогнозировании неудовлетворительных косметических последствий. При небольшом узелке Боуэна на лице эстетические последствия облучения несравнимы с послеоперационными шрамами. В зависимости от используемого источника лучевой энергии облучение может занять от двух до семи недель.
При плоскоклеточном раке кожи in situ используются два вида противоопухолевых лекарственных препаратов в форме мазей: с цитостатиком фторурацилом и с иммуномодулятором имихимодом.
Фторурациловая мазь наносится на опухоль дважды в неделю на протяжении месяца. Фторурацил нарушает синтез ДНК не только раковых, но и других клеток, из-за чего возможно появление кровоточащих эрозий и распад тканей, причём выраженность осложнений коррелирует с размерами новообразования. Регрессия достигается у каждого второго пациента.
Имихимод используется ежедневно в течение 6 недель непрерывно или 16 недель по 5 раз в неделю с перерывом на выходные, как правило, при небольших узелках. Побочные реакции минимальны, поскольку препарат активирует местный иммунитет и блокирует развитие новых сосудов. Заживление достигается чаще, чем при использовании цитостатической мази. В федеральные клинические рекомендации 2020 года включена только топическая терапия имихимодом.
Осложнения
Осложнения зависят от выбранного метода воздействия, но во всех случаях возможно образование грубых рубцов, нарушающих функционирование суставов, сдавливающих нервные окончания и сосудистые пучки. Размер шрама зависит от размера первичного новообразования, поэтому раннее обращение гарантирует лучший косметический и функциональный результат.
Размер шрама зависит от размера первичного новообразования, поэтому раннее обращение гарантирует лучший косметический и функциональный результат.
Профилактика и прогноз
Прогноз благоприятный, но не исключается вероятность перехода рака in situ в инвазивную плоскоклеточную карциному с деструкцией окружающих тканей и метастазами в лимфоузлы и другие органы. Ранние работы указывали на частоту трансформации не более 5%, современные исследователи считают, что это возможно в диапазоне от 10% до 80% случаев.
Профилактика заболевания: ограничение пребывания на солнце и отказ от соляриев. Не подлежат коррекции все остальные факторы риска: рубцы после ожогов и хронические язвы, лекарственные препараты и токсичные продукты. Поэтому главный и самый надёжный способ профилактики — это ежегодные осмотры кожи с дерматоскопей.
Цены на лечение
Выбор метода терапии зависит от множества факторов, в первую очередь, от размера и локализации патологического очага. Во вторую очередь – от состояния здоровья пациента и его предпочтений. В большинстве случаев госпитализации не требуется, что существенно удешевляет терапию.
В большинстве случаев госпитализации не требуется, что существенно удешевляет терапию.
При необходимости инвазивного воздействия — хирургии, криодеструкции, радиохирургии в цену включаются стоимость пребывания в операционной, анестезиологического пособия и работы бригады онкологов-хирургов. Консервативное лечение длительное, поэтому стоимость его высока.
Стоимость терапии — всегда болезненный вопрос, но качественное лечение в онкологической клинике не может быть дешевым по определению. Промедление при обращении за медицинской помощью обойдется дороже своевременного обследования и лечения. Обращайтесь в клинику вовремя и хороший результат не заставит себя ждать.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Список литературы:
- Haddad R., Nesher E., Weiss J., et al. /Photodynamic therapy for Bowen’s disease and squamous cell carcinoma of the skin// Photodiagnosis Photodyn Ther; 2004, 1(3).

- Hansen J.P., Drake A.L., Walling H.W. /Bowen’s Disease: a four-year retrospective review of epidemiology and treatment at a university center// Dermatol Surg; 2008, 34(7).
- Morton C.A., Whitehurst C., Moore J.V., MacKie R.M./ Comparison of red and green light in the treatment of Bowen’s disease by photodynamic therapy// Br J Dermatol; 2000, 143(4).
- Рayapvipapong K., Tanaka M. /Dermoscopic classification of Bowen’s disease// Australas J Dermatol; 2015, 56(1).
- Peris K., Micantonio T., Fargnoli M.C., et al./Imiquimod 5% cream in the treatment of Bowen’s disease and invasive squamous cell carcinoma// J Am Acad Dermatol; 2006, 55(2).
Лечение актинического кератоза | Лечение болезни Боуэна
Актинический кератоз
Актинический кератоз обычно считается предраковым состоянием. Его часто лечат, потому что он может превратиться в плоскоклеточный рак кожи. Но поскольку этот риск низок, лечение, как правило, направлено на то, чтобы максимально избежать шрамов или других обезображивающих следов.
Актинический кератоз часто лечат либо криотерапией, либо кремами или гелями для местного применения, такими как фторурацил (5-ФУ), имихимод или диклофенак. Эти методы лечения разрушают пораженный участок эпидермиса, самый внешний слой кожи, который обычно излечивает актинический кератоз.
Иногда также используются другие локальные методы лечения (фотодинамическая терапия, лазерная хирургия, химический пилинг) или виды хирургии (бритье, кюретаж и электродесикация).
Болезнь Боуэна
Болезнь Боуэна (плоскоклеточный рак in situ) обычно лечится путем иссечения (вырезания опухоли). Хирургия Мооса, кюретаж и электродесикация, лучевая терапия, местное применение фторурацила (5-ФУ) и криохирургия являются другими вариантами лечения. Лазерная хирургия или другие местные методы лечения могут быть рассмотрены в особых ситуациях.
- Написано
- Рекомендации
Группа медицинского и редакционного контента Американского онкологического общества
Наша команда состоит из врачей и сертифицированных онкологических медсестер с глубокими знаниями в области лечения рака, а также журналистов, редакторов и переводчиков с большим опытом написания медицинских текстов.
Aasi SZ, Hong AM. Лечение и прогноз плоскоклеточного рака кожи низкого риска. До настоящего времени. 2019. Доступ по адресу https://www.uptodate.com/contents/treatment-and-prognosis-of-low-risk-cutaneous-squamous-cell-carcinoma 4 июня 2019 г.
Christensen SR, Wilson LD, Leffell DJ. Глава 90: Рак кожи. В: ДеВита В.Т., Лоуренс Т.С., Розенберг С.А., ред. Девита, Хеллман и рак Розенберга: принципы и практика онкологии . 11-е изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2019.
Jorizzo J. Лечение актинического кератоза. До настоящего времени. 2019. Доступ по адресу https://www.uptodate.com/contents/treatment-of-actinic-keratosis от 4 июня 2019 г..
Национальная комплексная онкологическая сеть (NCCN). Практические рекомендации по онкологии: плоскоклеточный рак кожи. Версия 2.2019. Доступ по адресу www.nccn.org/professionals/physician_gls/pdf/squamous.pdf 4 июня 2019 г.
Xu YG, Aylward JL, Swanson AM, et al. Глава 67: Немеланомный рак кожи. В: Нидерхубер Дж. Э., Армитаж Дж. О., Дорошоу Дж. Х., Кастан М. Б., Теппер Дж. Э., ред. Клиническая онкология Абелоффа . 6-е изд. Филадельфия, Пенсильвания: Elsevier; 2020.
В: Нидерхубер Дж. Э., Армитаж Дж. О., Дорошоу Дж. Х., Кастан М. Б., Теппер Дж. Э., ред. Клиническая онкология Абелоффа . 6-е изд. Филадельфия, Пенсильвания: Elsevier; 2020.
Автор:
Команда медицинского и редакционного контента Американского онкологического общества
Наша команда состоит из врачей и сертифицированных онкологических медсестер с глубокими знаниями в области лечения рака, а также журналистов, редакторов и переводчиков с большим опытом написания медицинских текстов.
Ссылки
Aasi SZ, Hong AM. Лечение и прогноз плоскоклеточного рака кожи низкого риска. До настоящего времени. 2019. Доступ по адресу https://www.uptodate.com/contents/treatment-and-prognosis-of-low-risk-cutaneous-squamous-cell-carcinoma 4 июня 2019 г..
Кристенсен С.Р., Уилсон Л.Д., Леффелл Д.Дж. Глава 90: Рак кожи. В: ДеВита В.Т., Лоуренс Т.С., Розенберг С.А., ред. Девита, Хеллман и рак Розенберга: принципы и практика онкологии . 11-е изд.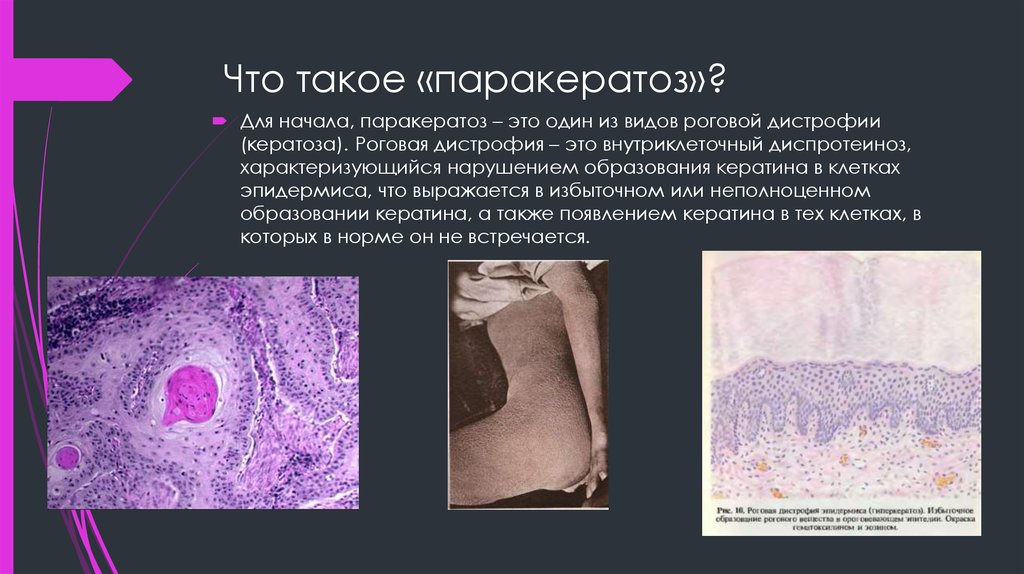 Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2019.
Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2019.
Jorizzo J. Лечение актинического кератоза. До настоящего времени. 2019. Доступ по адресу https://www.uptodate.com/contents/treatment-of-actinic-keratosis от 4 июня 2019 г.
Национальная всесторонняя онкологическая сеть (NCCN). Практические рекомендации по онкологии: плоскоклеточный рак кожи. Версия 2.2019. Доступ по адресу www.nccn.org/professionals/physician_gls/pdf/squamous.pdf 4 июня 2019 г.
Xu YG, Aylward JL, Swanson AM, et al. Глава 67: Немеланомный рак кожи. В: Нидерхубер Дж. Э., Армитаж Дж. О., Дорошоу Дж. Х., Кастан М. Б., Теппер Дж. Э., ред. Клиническая онкология Абелоффа . 6-е изд. Филадельфия, Пенсильвания: Elsevier; 2020.
Последняя редакция: 22 февраля 2021 г.
Медицинская информация Американского онкологического общества защищена авторским правом. Запросы на перепечатку см. в нашей Политике использования контента.
Болезнь Боуэна — NHS
Болезнь Боуэна — это очень ранняя форма рака кожи, которая легко поддается лечению. Основным признаком является красное чешуйчатое пятно на коже.
Основным признаком является красное чешуйчатое пятно на коже.
Он поражает плоскоклеточные клетки, которые находятся во внешнем слое кожи, и иногда его называют плоскоклеточным раком in situ.
Пятно обычно очень медленно растет, но есть небольшой шанс, что оно может превратиться в более серьезный тип рака кожи, если его не лечить.
Самый эффективный способ снизить риск развития болезни Боуэна, а также других более серьезных видов рака кожи — ограничить пребывание на солнце.
Получите больше советов о солнцезащитном креме и безопасности на солнце
Является ли болезнь Боуэна серьезной?
Болезнь Боуэна сама по себе обычно не является серьезной. Он имеет тенденцию очень медленно расти в течение нескольких месяцев или лет, и для него существует несколько очень эффективных методов лечения.
Беспокойство вызывает то, что болезнь Боуэна может в конечном итоге перерасти в другой тип рака кожи, называемый плоскоклеточным раком кожи, если его не диагностировать или игнорировать.
По оценкам, это происходит у 1 из 20–1 из 30 человек с невылеченной болезнью Боуэна.
Плоскоклеточный рак кожи часто поддается лечению, но он может распространяться глубже в организм и иногда протекает очень серьезно.
Симптомы болезни Боуэна
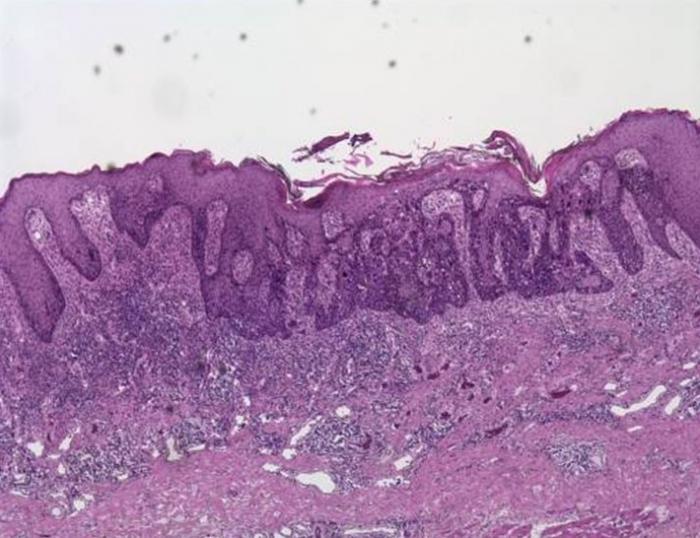
Болезнь Боуэна обычно проявляется в виде пятен на коже с четкими краями, которые не заживают.
У некоторых людей более 1 патча.
Кредит:
DR P. MARAZZI/SCIENCE PHOTO LIBRARY https://www.sciencephoto.com/media/251721/view
Пятно может быть:
- чешуйчатым или покрытым коркой
- плоским или приподнятым
- до нескольких сантиметров в поперечнике
- зудящим (но не постоянно)
- красным или розовым на белой коже, но это может быть сложнее см.
 на коричневой и черной коже
на коричневой и черной коже
Пятно может появиться на любом участке кожи, но особенно часто встречается на открытых участках, таких как голени, шея и голова.
Иногда они могут поражать область паха и, у мужчин, половой член.
Если пятно кровоточит, начинает превращаться в открытую рану (язву) или на нем появляется припухлость, это может быть признаком того, что оно превратилось в плоскоклеточный рак кожи.
Когда обращаться за медицинской консультацией
Обратитесь к врачу общей практики, если у вас постоянное красное или шелушащееся пятно на коже, и вы не знаете причину.
Важно правильно поставить диагноз, так как болезнь Боуэна может выглядеть как другие состояния, такие как псориаз или экзема.
При необходимости врач общей практики направит вас к специалисту по кожным заболеваниям (дерматологу), чтобы определить, в чем проблема.
Если они не уверены в причине, им может потребоваться взять небольшой образец кожи, чтобы его можно было изучить более внимательно (биопсия).
Причины болезни Боуэна
Болезнью Боуэна обычно страдают люди в возрасте от 60 до 70 лет.
Точная причина неясна, но она тесно связана с: 9или больные СПИДом
Болезнь Боуэна не передается по наследству и не заразна.
Лечение болезни Боуэна
Существует несколько вариантов лечения болезни Боуэна. Поговорите со своим дерматологом о том, какое лечение наиболее подходит для вас.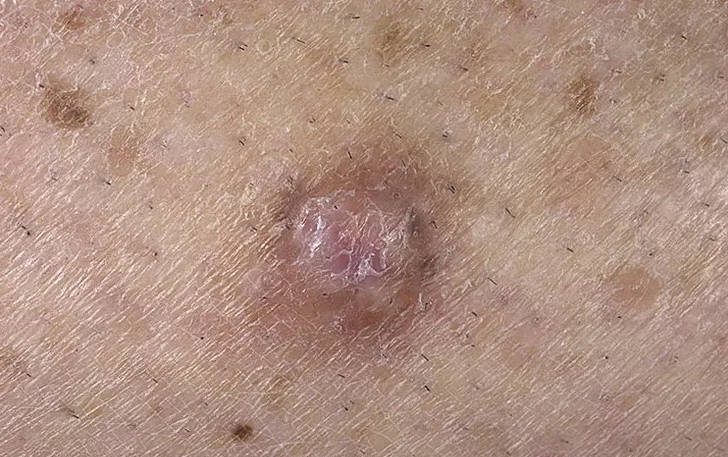
Основные методы лечения:
- криотерапия – на пораженную кожу распыляется жидкий азот, чтобы заморозить ее. Процедура может быть болезненной, и кожа может оставаться немного неудобной в течение нескольких дней. Пораженная кожа покроется коркой и отпадет в течение нескольких недель.
- крем с имиквимодом или крем для химиотерапии (например, 5-фторурацил) — его регулярно наносят на пораженную кожу в течение нескольких недель. Это может привести к тому, что ваша кожа станет красной и воспаленной, прежде чем станет лучше.
- кюретаж и прижигание – пораженный участок кожи соскабливают под местной анестезией, при этом кожа обезболена, а для остановки кровотечения используется тепло или электричество, после чего участок покрывается струпьями и заживает через несколько недель.
- фотодинамическая терапия (ФДТ) — на пораженную кожу наносится светочувствительный крем, а через несколько часов на кожу направляется лазер для уничтожения аномальных клеток.
 Сеанс лечения обычно длится от 8 до 45 минут. Вам может понадобиться более 1 сеанса.
Сеанс лечения обычно длится от 8 до 45 минут. Вам может понадобиться более 1 сеанса. - Хирургия — аномальная кожа вырезается под местной анестезией, после чего могут потребоваться швы.
В некоторых случаях ваш дерматолог может просто посоветовать внимательно следить за вашей кожей — например, если она очень медленно растет и по его мнению, побочные эффекты лечения перевесят пользу.
Уход за кожей после лечения
После лечения болезни Боуэна вам могут потребоваться повторные визиты к дерматологу или терапевту, чтобы узнать, нужно ли вам какое-либо дальнейшее лечение.
Если у вас была операция, вам может потребоваться снять швы на приеме у врача общей практики через 5–14 дней или после того, как рана заживет. Иногда используются рассасывающиеся швы, которые не нужно снимать.
Если у вас была повязка на ране, возможно, вам придется обратиться к врачу общей практики или в больницу, чтобы ее сменить.

 Разовый контакт с канцерогенами не вызывает перерождения тканей. Имеет значение накопительный эффект. Это могут быть профессиональные вредности или же местное лечение препаратами, содержащими мышьяк, хлорметин и другие агрессивные соединения.
Разовый контакт с канцерогенами не вызывает перерождения тканей. Имеет значение накопительный эффект. Это могут быть профессиональные вредности или же местное лечение препаратами, содержащими мышьяк, хлорметин и другие агрессивные соединения.
 В зависимости от строения и распространения измененных клеток в эпидермисе, дерме, подкожной клетчатке врач может классифицировать болезнь, установить ее стадию, определить прогноз для жизни и выздоровления. Для исследования образцы ткани получают методом биопсии.
В зависимости от строения и распространения измененных клеток в эпидермисе, дерме, подкожной клетчатке врач может классифицировать болезнь, установить ее стадию, определить прогноз для жизни и выздоровления. Для исследования образцы ткани получают методом биопсии.
 Края раны стягиваются или проводится кожная пластика. Метод подходит для устранения патологических очагов небольшой площади, расположенных на туловище и конечностях. На лице могут остаться заметные рубцы.
Края раны стягиваются или проводится кожная пластика. Метод подходит для устранения патологических очагов небольшой площади, расположенных на туловище и конечностях. На лице могут остаться заметные рубцы. Под воздействием жидкого азота измененные ткани необратимо повреждаются и спустя некоторое время ссыхаются в плотную корочку. Заживление очагов происходит без рубцевания. Проведение криотерапии не требует предварительного обезболивания за исключением чувствительной к воздействиям области лица.
Под воздействием жидкого азота измененные ткани необратимо повреждаются и спустя некоторое время ссыхаются в плотную корочку. Заживление очагов происходит без рубцевания. Проведение криотерапии не требует предварительного обезболивания за исключением чувствительной к воздействиям области лица. krasotaimedicina.ru/
krasotaimedicina.ru/
 на коричневой и черной коже
на коричневой и черной коже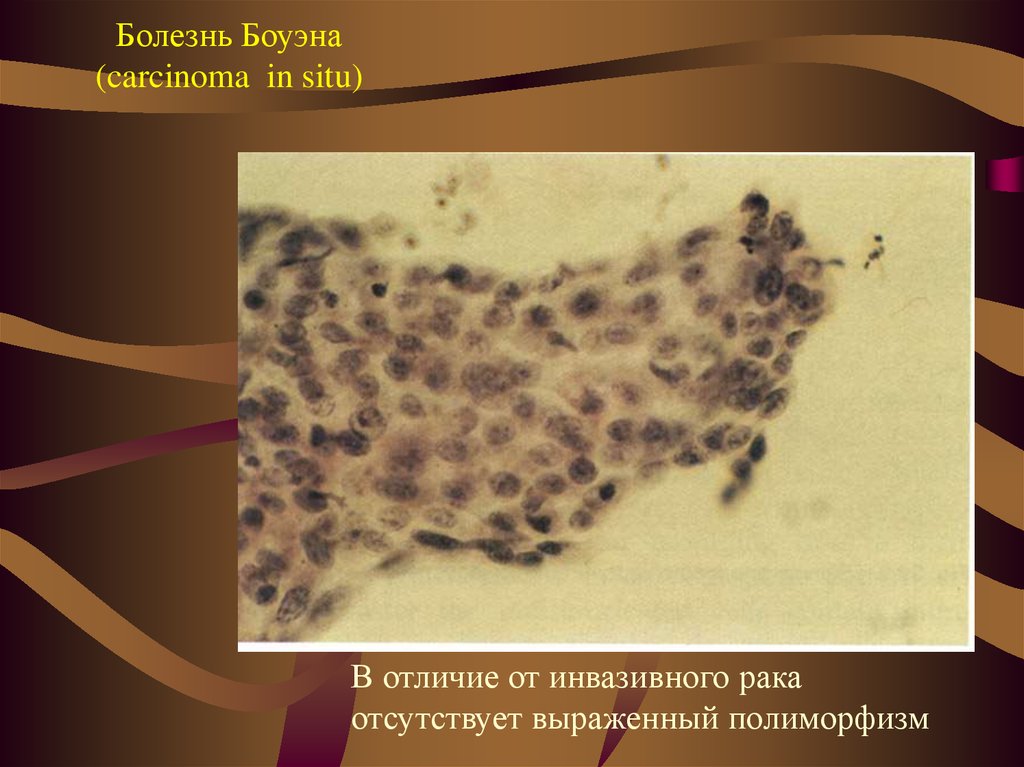 Сеанс лечения обычно длится от 8 до 45 минут. Вам может понадобиться более 1 сеанса.
Сеанс лечения обычно длится от 8 до 45 минут. Вам может понадобиться более 1 сеанса.