Инфильтрат кишечника: как вылечить, причины, симптомы, профилактика, консультация врача, последствия
Инфильтрация кишечника что это
Инфильтративное заболевание кишечника (IBD) является дисфункцией желудочно-кишечного тракта (ЖКТ) и развивается в результате инфильтрации слизистой и подслизистой оболочек популяциями эозинофилов, лимфоцитов, макрофагов, клеток плазмы или базофилов. Клинические признаки IBD различны, среди них колики, потеря веса, сонливость, диарея и ортостатический отек. Инфильтративные заболевания кишечника обычно сопровождаются энтеропатией и нарушением всасывания питательных веществ. В некоторых случаях у лошадей с IBD были обнаружены этиологические возбудители. Данные агенты включают микобактерии, Lawsonia intercellularis, кишечные нематоды и растение вика черная лохматая. Были определены следующие четыре синдрома идиопатического IBD у лошадей: гранулематозный энтерит, лимфоцитарно-плазмацитарный энтероколит, мультисистемное эозинофильное эпителиотропное заболевание и идиопатический эозинофильный энтероколит. Клинические признаки, клинико-патологические данные и серьезные патологические поражения иногда являются характерными для определенных форм IBD, но обычно данные признаки у большинства лошадей одинаковы при любой форме IBD, и морфологический или этиологический диагноз ставится на основании гистологического исследования пораженной ткани кишечника. Данные о возникновении клинических и клинико-патологических признаков и поражений, вызванных данными заболеваниями и выявленных при вскрытии, приведены в сравнении в табл. 3.18-1, 3.18-2 и 3.18-3.
Инфильтрат брюшной полости характеризуется неестественным уплотнением скопленной крови, лимф, клеток человека. Это участок живой ткани, характеризующийся существованием обычно несвойственных ему клеточных элементов, увеличенный в размерах и с сильной плотностью; а иногда и участок ткани, инфильтрированный каким-либо веществом, введенным искусственным путем: антибиотики, спирт, анестезирующие растворы. Зачастую инфильтрат зарождается после ввода подкожной или внутримышечной инъекции, когда основными факторами его образования является следующее:
- неправильно выбранное место введения инъекции;
- ввод инъекции посредством тупой иглы;
- выполнение нескольких инъекций в одно и то же место;
- использование неправильной иглы для выполнения инъекций, то есть для подкожных или внутримышечных введений нужно подбирать короткие иглы;
- пренебрежение правилами асептики.
Инфильтрат является накапливанием в тканях организма клеточных элементов с примесью лимфы и крови. Во множестве случаях наблюдается инфильтрат в виде опухоли и воспаления.

Опухолевый инфильтрат структурирован из опухолевых клеток разного типажа, является проявлением инфильтрирующего увеличения опухоли. Когда образуется инфильтрационное уплотнение, ткань меняется в цвете, расширяется в объеме, оказывается более плотным, может стать болезненным.
Воспалительный инфильтрат состоит из множества морфноядерных лейкоцитов, эритроцитов, лимфоидных клеток, гистиоцитов и плазматических клеток. Данные виды инфильтратов могут расплавляться, исчезать, но только с образованием каверны, абсцесса или рубца. Инфильтрат в брюшной полости бывает следующих видов: лимфоидный, воспалительный, постинфекционный, опухолевый, послеоперационный инфильтрат.
Этиология явления
Инфильтрат в брюшной полости — это в основном последствие некоторых заболеваний, вызванных воспалительным процессом. Из-за избыточного содержания крови или же лимфы во внутренних органах человека происходит процесс скапливания биологических жидкостей. Такого рода жидкости могут содержать элементы крови, белки, минеральные вещества, вымершие клетки, болезненные микроорганизмы, вызывающие воспалительный процесс у человека. По составу жидкости существует следующее разделение:
- серозный, жидкость из сыворотки крови;
- геморрагический, то есть кровянистая жидкость;
- фибринозный, из лейкоцитов;
- гнойная жидкость.

Встречаются случаи, когда при несвоевременном удалении аппендицита появляется опухоль с внутренним воспалением, а также случаи выявления послеоперационного инфильтрата брюшной полости спустя несколько недель после перенесения хирургической операции. В данных случаях причиной образования уплотнений служат применение анестезирующих препаратов, использование антибиотиков, спирта и др. Инфильтрату рубца может способствовать использование некачественных ниток для швов после операций даже через пару лет. В случаях распространения злокачественных образований ткани разрастаются, увеличиваются в объеме, образуя болезненный опухолевый инфильтрат. Различные инфекционные заболевания, характеризующиеся снижением иммунной системы человека, могут привести к лимфоидным уплотнениям органов брюшной полости.
Симптоматические проявления
Симптомами, характеризующие прогрессирование инфильтрата брюшной полости, являются:
- тупая, ноющая боль в области брюшной полости;
- появление вмятины при надавливании, выпрямляющейся довольно медленно;
- повышение температуры тела;
- проблемы, связанные с пищеварительным процессом;
- запоры, нарушение стула;
- припухлость пораженного участка тела;
- покраснение пораженного участка;
- избыточное наполнение кровеносных сосудов кровью;
- появление узлов вперемешку с лимфой и крови;
- в особо тяжелых случаях отмечается лихорадка.

В зависимости от того, какое заболевание развивается у пациента, проявления данной патологии могут быть самыми разными. При обнаружении вышеуказанных симптомов необходимо немедленно обратиться к врачу для обследования.
Диагностические мероприятия
Диагностика инфильтрата брюшной полости подразумевает выявление причины, условий, а также срок давности появления заболевания. На правдивость диагноза могут указать следующие факторы: температура тела больного, четкие контуры инфильтрата, сильные болевые ощущения при обследовании руками, отсутствие гноя в уплотненной части тела.
При обследовании необходимо обратить внимание на следующие симптомы:
- невыраженная интоксикация;
- появление невыраженных вмятин при надавливании, такие признаки могут вполне сигнализировать о наличии заболевания.

Зачастую диагностировать инфильтрат мешают гнойные очаги на тех местах, где находятся уплотнения. С помощью гистологического исследования можно обнаружить характер и тип заболевания. Инфильтрат на фоне аппендицита определяется при осмотре врачом, что не требует специального обследования. Если есть подозрение на абсцедирование, то в обязательном порядке делается эхографическое исследование, что может точно определить структуру инфильтрата, а также кистозные образования в виде капсул, содержащих гнойную жидкость.
Принципы лечения
Лечение инфильтрата брюшной полости проводится путем совмещения физиотерапевтических и противовоспалительных лекарственных препаратов. В случаях когда гнойный вид инфильтрата образовывает флегмоны, то проводится оперативное вмешательство в обязательном порядке. А если гной в инфильтрации отсутствует или присутствует в малом количестве, то применяются физиотерапевтический метод лечения, что способствует рассасыванию уплотнения, и противовоспалительный и анальгетический метод для устранения болевых ощущений.
Противовоспалительная терапия эффективно сказывается при инфильтрате без гноя и способствует нормальному кровообращению уплотненной области и устраняет застойные явления.
Когда речь идет о гнойном виде, методы с термическим эффектом назначаются только на пятый день после терапии УВЧ или облучения СУФ. В этом случае электрофорез антибиотиков играет антибактериальную роль, а для отграничения очага воспаления назначают электрофорез кальция. Опухолевые или гнойные образования требуют проведения операции и применения консервативного метода лечения, включающего:
- физиотерапию;
- гипотермию локального характера;
- прием антибиотиков;
- соблюдение постельного режима.
Терапия аппендикулярного инфильтрата осуществляется только при стационарных клинических условиях. Обычно применяются антибактериальные препараты, немаловажно следование диете, назначенной врачом, и ограничение физических нагрузок. Такое лечение обычно требует 2 недель. Для профилактики последующего возникновения таких симптомов врач рекомендует провести хирургическую операцию по удалению червеобразного отростка через 3 месяца.
При наполнении полости вокруг червеобразного отростка гнойной жидкостью осуществляется операция по извлечению гноя, при этом червеобразный отросток не удаляется. Больной выздоравливает после того, как через несколько месяцев после операции по выводу гноя удаляется червеобразный отросток.
Клиническое обследование
Бессимптомный дивертикулёз ободочной кишки не имеет клинических проявлений, его обнаруживают случайно при диагностике каких-либо других заболеваний. Клинически выраженный дивертикулёз (дивертикулёз с клиническими проявлениями) часто сопровождается спастическими болями (кишечной коликой) в левой подвздошной области, затруднением дефекации (запорами). После дефекации болевой синдром обычно уменьшается. Часть больных отмечают в период между спазмами тупую ноющую боль в тех же отделах. При пальпации живота можно не определить локализации болезненного очага, что говорит об отсутствии органической причины болевого синдрома, который связан в этом случае с дискоординацией моторики кишки. Продолжительность болевого синдрома варьирует от нескольких дней и недель до постоянных болей в течение длительного времени. Нарушение стула обычно проявляется в виде запоров, кроме того, больные жалуются на чувство неполного опорожнения кишки и вздутие живота. У части больных возникает чередование запоров с появлением жидкого стула.
Осложнённый дивертикулёз всё чаще становится объектом ургентной хирургии. Наиболее частое осложнение дивертикулярной болезни — острый дивертикулит (воспаление одного или нескольких дивертикулов в ободочной кишке).
Воспаление дивертикула возникает вследствие дистрофии стенки кишки, потери барьерных свойств эпителия и действия патогенной кишечной микрофлоры. Пусковыми моментами могут быть либо застой кишечного содержимого в дивертикулах на фоне, например, запоров, либо, наоборот, воспаление в слизистой оболочке дивертикула или рядом расположенной кишечной стенке, обусловленное патогенной кишечной флорой.
За счёт гиперемии и отёка дивертикул с участком прилегающей стенки увеличивается, серозная оболочка кишки нередко покрывается фибрином — возникает локальный местный перитонит.
Воспалительные изменения в дивертикуле могут быть выражены настолько, что уменьшается внутренний просвет поражённого сегмента толстой кишки, нарушается пассаж кишечного содержимого, клинически проявляющийся явлениями нарушения кишечной проходимости (частичная кишечная непроходимость).
Дивертикулит сопровождается постоянными болями в животе, повышением температуры тела до субфебрильных значений. Вовлечение в очаг воспаления брыжейки сигмовидной кишки, большого сальника и окружающих органов формирует околокишечный инфильтрат, который пальпируется в виде воспалительной опухоли чаще в левой половине живота. Следует отметить, что все воспалительные осложнения обычно локализованы в дивертикулах, расположенных в сигмовидной кишке.
Развитие воспаления в брюшной полости, нарушение целостности стенки дивертикула приводят к образованию околокишечного инфильтрата или абсцесса. Воспалительная опухоль (псевдоопухоль) может быть расположена в левой подвздошной области, над лобком или в проекции левого латерального канала.
Пальпируемый инфильтрат (опухоль), как правило, бывает малоподвижным или совсем неподвижным и болезненным. Сочетание пальпируемого опухолевидного образования с пожилым возрастом пациентов даёт врачам повод заподозрить наличие злокачественного процесса. Дифференциальная диагностика нередко чрезвычайно затруднена, и это служит основанием активной хирургической тактики.
Формирование абсцесса изменяет интенсивность и характер болей, отмечают лихорадку, нередко приобретающую гектические размахи в вечерние часы. На фоне инфильтрата происходит сужение просвета кишки, что приводит к задержке стула, появляются вздутие живота, тошнота и рвота — возникает картина кишечной непроходимости.
Наиболее грозное и опасное осложнение дивертикулярной болезни — перфорация дивертикула, то есть его разрыв. Более чем у 80% больных перфорация дивертикула наступает внезапно и становится первым проявлением дивертикулярной болезни. Это обстоятельство служит причиной частых диагностических ошибок. Важно отметить, что перфорацию в свободную брюшную полость отмечают лишь у 18% больных. У остальных возникновению разлитого перитонита предшествует период формирования паракишечного абсцесса, воспалительный процесс поначалу протекает как местный перитонит.
Тщательный опрос больного позволяет получить важную информацию для определения точного диагноза. Жалобы на дискомфорт в животе, спастические боли и периодическую задержку стула, а также наличие в анамнезе эпизодов повышения температуры, связанных с интенсивным болевым синдромом в левой подвздошной области, свидетельствуют о возможности дивертикулярной болезни.
Пальпация живота позволяет выявить болезненные зоны. Обычно это левая подвздошная и левая мезогастральная области. В случае развития дивертикулита можно найти болезненный инфильтрат с нечёткими контурами, также занимающий указанные анатомические зоны. Симптомы раздражения брюшины свидетельствуют о более опасных осложнениях: параколическом инфильтрате или паракишечном абсцессе. При нарастании явлений нарушения кишечной проходимости можно обнаружить вздутие и асимметрию живота. Перкуторно определяют увеличенные в объёме ободочную кишку и петли тонкой, перистальтика усилена.
Инструментальные методы

Рис. 54-3. Дивертикулёз левых отделов ободочной кишки (ирригограмма).
Для обнаружения дивертикулов иногда необходимы снимки в боковой проекции. Обращают внимание на тонус кишки, глубину межгаустральных складок, а также растяжимость и эластичность кишечной стенки. Ирригоскопия позволяет определить смещаемость различных отделов ободочной кишки или, напротив, их фиксацию вследствие паракишечного воспалительного процесса.
Кроме того, с помощью рентгенологического метода можно выявить сужение просвета сигмовидной кишки в случае образования инфильтрата, а также заполнить контрастом свищевые ходы (фистулография). Различают 3 типа морфофункциональных изменений, выявляемых рентгенологически при дивертикулярной болезни.
- Первый тип — просвет кишки 3,5-4 см, гипертонус не выражен, межгаустральные складки сглажены, эластичность стенки сохранена.
- Второй тип — просвет 2,5-3,5 см, гаустральный рисунок деформирован, высокие межгаустральные складки, эластичность сохранена.
- Третий тип — просвет менее 2,5 см, стойкий гипертонус, гаустрация хаотичная, «пилообразный» контур, эластичность снижена, кишка фиксирована.
Третий тип морфофункциональных изменений наименее благоприятен в прогностическом отношении, при нём следует ожидать осложнений заболевания, таких как дивертикулит, паракишечный инфильтрат, абсцедирование или перфорация.
Весьма информативный метод выявления дивертикулёза, дивертикулита и паракишечного инфильтрата — УЗИ брюшной полости. При этом хорошо определяются сами дивертикулы, их локализация, наличие в них воспалительных осложнений.
При дивертикулите использование такого распространённого в колопроктологии диагностического метода, как колоноскопия, нежелательно в связи с угрозой перфорации воспалённого дивертикула. Между просветом кишки и брюшной полостью в подобных случаях находится лишь воспалённая слизистая оболочка, покрытая перерастянутой висцеральной брюшиной. Колоноскопию лучше выполнять после стихания острого процесса.
В случаях перфорации дивертикула в ряде случаев прибегают к лапароскопии, с помощью которой выявляют признаки местного перитонита и воспалительный инфильтрат в зоне поражения.
Дифференциальная диагностика
Достоверно подтвердить у больного дивертикулярную болезнь часто бывает нелёгкой задачей, особенно если первая манифестация заболевания была связана с воспалительными осложнениями.
Дивертикулит и рак дифференцируют по следующим критериям: при злокачественном процессе более длительный анамнез, постепенное развитие заболевания, нередко присутствуют «малые» симптомы рака, анемия. С помощью клизмы с барием можно выявить протяжённую стриктуру в зоне дивертикулов с довольно чёткими границами, для рака более характерно супрастенотическое расширение кишки, связанное с длительно развивающимся нарушением кишечной проходимости. Эндоскопическое исследование при подозрении на дивертикулит необходимо проводить с осторожностью ввиду опасности перфорации, однако визуальный осмотр позволяет установить воспалительные изменения слизистой оболочки дистальнее сужения, что более характерно для дивертикулёза. Решающим является обнаружение в биоптате кишки опухолевой ткани, хотя и её отсутствие не позволяет отвергнуть наличие злокачественного поражения. В некоторых случаях может быть использована ультразвуковая колоноскопия. Однако нередко окончательное установление диагноза возможно только после морфологического изучения удалённого во время операции поражённого участка ободочной кишки.
Болезнь Крона также может иметь сходную с дивертикулитом клиническую картину. Для постановки правильного диагноза помогает анамнез с характерной для болезни Крона диареей и примесью слизи и крови в кале, а также ректальный осмотр и ректороманоскопия. При исследовании прямой кишки обнаруживают воспалительные изменения, продольные язвы-трещины, а также следы перианальных поражений, часто возникающих при болезни Крона.
Дифференцировать дивертикулёз и ишемический колит помогают: характер болевого синдрома, длительный анамнез болей и меньшая их интенсивность, частые позывы на дефекацию, локализация процесса в левом изгибе ободочной кишки.
Во всех случаях какого-либо местного инфильтративного процесса на фоне дивертикулов в ободочной кишке следует обязательно выполнять морфологическое исследование. При невозможности такого исследования показано хирургическое лечение, так как ни один из дифференциальных критериев не является абсолютным для исключения злокачественного процесса. При этом необходимо помнить, что рак толстой кишки на фоне дивертикулярной болезни встречается в 2-3 раза чаще, чем у лиц без дивертикулов в ободочной кишке.
Аппендикулярный инфильтрат — причины, симптомы, диагностика и лечение
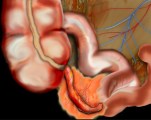
Аппендикулярный инфильтрат — это одно из осложнений острого аппендицита. Представляет собой воспалительную опухоль, которая включает червеобразный отросток с окружающими его органами (слепой кишкой, сальником). Заболевание проявляется тупыми болями справа внизу живота, слабостью, субфебрильной температурой тела. Для постановки диагноза используют различные методы визуализации органов брюшной полости — УЗИ, КТ, диагностическую лапароскопию. Вспомогательное значение имеют клинический и биохимический анализы крови. коагулограмма. В типичных случаях аппендикулярного инфильтрата показано консервативное лечение с отсроченной аппендэктомией.
Общие сведения
Распространенность аппендикулярного инфильтрата (АИ), по разным данным, составляет от 2% до 10%. Заболевание чаще диагностируется у пожилых пациентов, для которых характерна стертая клиническая картина воспаления аппендикса. У женщин осложнение развивается чаще, чем у мужчин. Высокие показатели распространенности аппендикулярного инфильтрата зарегистрированы у детей. Летальность при АИ составляет 0,34-0,36%. Патология имеет важное значение для хирургии, поскольку свидетельствует о несвоевременной или неполной диагностике аппендицита.

Аппендикулярный инфильтрат
Причины
Аппендикулярный инфильтрат как осложнение аппендицита имеет такие же этиологические факторы. Его развитие связано с проникновением микробной флоры в червеобразный отросток и следующими за этим воспалительными изменениями в органе. Инфильтрат образуется при распространении патологического процесса за пределы аппендикса, вовлечении соседних петель кишечника, сальника. В хирургии выделяют три главные причины формирования АИ:
- Позднее обращение к врачу. Более трети больных с острым аппендицитом обращаются за медицинской помощью спустя сутки и более после появления симптомов. Этому способствуют проблемы с доступностью медицинской помощи, несознательное отношение к своему здоровью.
- Атипичное течение аппендицита. При снижении общей реактивности организма болевой синдром выражен незначительно, поэтому пациенты могут длительное время не осознавать факт наличия болезни. Это характерно для пожилых людей.
- Диагностические ошибки. Несмотря на высокий уровень развития современной медицины, по статистике ошибки в диагностике аппендицита на догоспитальном этапе выявляются в 25% случаев. Это обуславливает запоздалую госпитализацию и неадекватное лечение.
Патогенез
Аппендикулярный инфильтрат по структуре является воспалительной опухолью. Процесс воспаления затрагивает не только аппендикс, но и соседние ткани. На начальных этапах болезни формируется «рыхлый» инфильтрат, в котором органы не связаны между собой. По мере прогрессирования воспалительный процесс переходит в стадию пролиферации, на которой образуются соединительнотканные спайки. В таком случае возникает «плотный» АИ.
Симптомы аппендикулярного инфильтрата
Зачастую начало заболевания по клинической картине напоминает типичный острый аппендицит. Человек жалуется на сильные схваткообразные боли в правой подвздошной области, которые появляются внезапно. Болевые ощущения сопровождаются тошнотой, одно- или двукратной рвотой. Реже отмечаются диарея или болезненность при мочеиспускании. Характерно повышение температуры тела до 37-38 °С, слабость.
При атипичном начале характер и интенсивность болей меняется. В течение нескольких дней больного беспокоят ноющие или тупые боли справа в боку, которые имеют умеренную интенсивность. Болевой синдром в подобных клинических случаях может оказаться единственным проявлением аппендикулярного воспаления. Подобная клиническая симптоматика, как правило, встречается у людей пожилого и старческого возраста, ослабленных пациентов.
Спустя 2-3 дня после манифестации заболевания на фоне болевого синдрома начинает формироваться болезненная воспалительная опухоль. Больной может ее прощупать самостоятельно: инфильтрат представляет собой плотное и умеренно подвижное образование в правом нижнем квадранте живота. При этом постепенно уменьшаются боли в покое. Болезненность усиливается при наклонах туловища вперед и вправо. Температура тела при аппендикулярном инфильтрате держится на уровне 37-37,5 °С.

Аппендикулярный инфильтрат
Осложнения
При несвоевременном лечении АИ есть высокая вероятность развития аппендикулярного абсцесса. При формировании гнойника вокруг воспаленного аппендикса самочувствие резко ухудшается. Наблюдается фебрильная лихорадка с периодами озноба, боли становятся постоянными и очень интенсивными. Такое состояние требует неотложной хирургической помощи, при отсутствии которой у 90-95% пациентов возникает перитонит.
Среди поздних осложнений аппендикулярного инфильтрата основную роль играет спаечная болезнь. После перенесенного воспаления формируются перемычки между петлями кишечника, которые нарушают нормальный транспорт каловых масс по кишечнику. Под действием провоцирующих факторов спайки приводят к механической кишечной непроходимости, некрозу участка кишечника.
Диагностика
Опытный хирург ставит предварительный диагноз уже на основании объективного осмотра. Обращает на себя внимание опухоль в области проекции аппендикса, которая имеет плотноэластическую консистенцию, болит при надавливании. Далее для диагностики аппендикулярного инфильтрата применяют следующие лабораторные и инструментальные методы:
- УЗИ брюшной полости. С помощью ультразвукового исследования врач оценивает состояние кишечных петель и червеобразного отростка, выявляет признаки аппендикулярного воспаления — инфильтрацию и утолщение стенок ЖКТ, наличие экссудата. При небольшом размере инфильтрата УЗИ может быть малоинформативным.
- КТ брюшной полости. Компьютерную томографию чаще проводят пожилым больным, чтобы дифференцировать аппендикулярный инфильтрат с доброкачественными и злокачественными опухолями. Исследование дает четкое и детальное изображение абдоминальных органов.
- Диагностическая лапароскопия. В затруднительных случаях прибегают к инвазивному методу визуализации. Благодаря введению видеохирургического инструментария в брюшную полость можно детально осмотреть патологический инфильтрат. При необходимости во время диагностики выполняют лечебные лапароскопические манипуляции.
- Анализы. Общеклиническое исследование крови показывает неспецифические воспалительные признаки — повышение уровня лейкоцитов и СОЭ. Показатели эритроцитов и гемоглобина помогают исключить токсико-анемический синдром. Обязательно назначают биохимический анализ крови, коагулограмму.

Подпеченочный аппендикулярный инфильтрат
Лечение аппендикулярного инфильтрата
Консервативная терапия
Аппендикулярный инфильтрат — единственное из осложнений аппендицита, которое подлежит медикаментозной терапии. Лечение проводится только в условиях стационара. Подбираются этиотропные антибактериальные препараты широкого спектра. Местно на правую подвздошную область применяют холод, методы физиотерапии. Спустя 10-14 дней от начала проведения такой терапии инфильтрат рассасывается, аппендикулярные симптомы исчезают.
Хирургическое лечение
Если заболевание удалось купировать консервативным путем, спустя 3-4 месяца рекомендовано проведение плановой аппендэктомии. Операция предназначена для профилактики рецидивов воспалительного процесса. В абдоминальной хирургии для удаления аппендикса используют лапароскопическое оборудование. Операция проходит с небольшими разрезами кожи и минимальным повреждением тканей, что ускоряет реабилитационный период.
При нагноении аппендикулярного инфильтрата рекомендовано оперативное вмешательство в кратчайшие сроки. Производится вскрытие и дренирование гнойника, после чего самочувствие быстро улучшается. Обычно в таких ситуациях удаление червеобразного отростка не проводят, поскольку операция чревата осложнениями. Плановая аппендэктомия выполняется спустя 6 месяцев после первого этапа лечения.
Прогноз и профилактика
При своевременной комплексной терапии аппендикулярного инфильтрата пациенты полностью выздоравливают, никаких отдаленных осложнений болезни не возникает. Прогноз ухудшается при трансформации АИ в абсцесс или местный перитонит. Профилактика заболевания включает раннюю диагностику и адекватную хирургическую помощь при остром аппендиците, что особенно важно для ослабленных и пожилых больных.
Аппендикулярный инфильтрат: симптомы, последствия — ЛечуЖивот.ру

Аппендикулярный инфильтрат – это патология, относящаяся к осложненному течению острого аппендицита. В этом состоянии отмечается появление конгломерата или инфильтрации вокруг червеобразного отростка. Лечение болезни осуществляется консервативно или оперативно.
Аппендикулярный инфильтрат, что это такое
Аппендикулярный инфильтрат (АИ)- это осложненное течение аппендицита, при котором образуется конгломерат вокруг аппендикса (спаянные между собой органы, которые располагаются вокруг отростка – слепая, тонкая кишка, брюшина, сальник).
 Причина аппендикулярного инфильтрата — разрастание воспаления
Причина аппендикулярного инфильтрата — разрастание воспаленияВстречается в 10-12% случаев. Аппендикулярный инфильтрат код по мкб 10 – К 38.
В редких случаях причинами болезни являются:
- Ошибки на госпитальном и догоспитальном этапе из-за нетипичной клинической картины.
- Неправильное ведение больного при остром аппендиците.
Наиболее частой причиной появления АИ является позднее обращение в больницу. Аппендикулярный инфильтрат имеет стертую клинику, поэтому диагностика, лечение затруднены.
Классификация болезни
Согласно клиническим рекомендациям аппендикулярный инфильтрат имеет несколько видов.
| По клиническому течению | По отграничению отростка | По характеру инфильтрата |
|---|---|---|
| Прогрессирующий – это состояние характеризуется распространением воспалительной реакции на соседние органы; возникает по причине неэффективности лечения, неверной или поздней диагностике болезни | Полный – аппендикс полностью отграничен от пространства брюшной полости, что снижает риск развития перитонита | Рыхлый – возможность отделения инфильтрированных тканей от аппендикса тупым путем; есть возможность провести удаление червеобразного отростка |
| Регрессирующий – появляется при правильной хирургической терапии. Исходом состояния является хронический резидуальный аппендицит. Впоследствии для предупреждения рецидивов болезни назначается плановое оперативное удаление аппендикса (через 3 месяца после обострения) | Неполный – воспаленный червеобразный отросток контактирует со свободной брюшной полостью, что может привести к перфорации стенки аппендикса, развитию перитонита | Плотный – нет возможности отделить конгломерат тупым путем; при проведении разрезов есть риск повреждения или прокола кишечника, что приводит к кровотечению и другим последствиям |
Эти клинические формы болезни выделены, чтобы определиться с тактикой ведения больного.
Симптоматика болезни
Клиника аппендикулярного инфильтрата менее выражена, чем симптоматика аппендицита. Состоянию предшествуют проявления деструктивного типа воспаления червеобразного отростка.
Симптоматика проявляется на 3-5 сутки от начала воспалительного процесса. Возможно типичное и атипичное клиническое течение. У пациента наблюдаются следующие клинические симптомы:
- Болевой синдром. Отмечается уменьшение боли в области нижнего правого квадранта живота. Полностью болевой синдром не уходит. Боль затихает в покое, но при движении снова проявляется. Характер боли тупой, ноющий.
- Диспепсия. Возможен паралич кишки, который проявляется невыраженным вздутием, запором.
- Интоксикационный синдром. Пациенты отмечают слабость, плохое самочувствие. Отличительной чертой патологии является субфебрильная температура (не выше 37,4ᵒС). Больные жалуются на ломоту в теле, озноб, сухость ротовой полости.
Диагностической ценностью является субфебрильная температура. Аппендикулярный инфильтрат не проявляется лихорадкой. Это объясняется тем, что очаг воспаления удерживается конгломератом, развившимся вокруг аппендикса.
 Высокая температура не свойственна для аппендикулярного инфильтрата
Высокая температура не свойственна для аппендикулярного инфильтратаВо время диагностики важно выяснить вид патологии (полный, неполный). Полный аппендикулярный инфильтрат, отзывы пациентов:
- Больные отмечают учащение сердцебиения, температуру до 37,5ᵒС.
- После обострения аппендицита и перехода его в АИ самочувствие улучшается.
- Интенсивность боли снижается.
Во время осмотра при полном АИ состояние больного удовлетворительное, отмечается сухость и обложенность языка, вздутие кишечника, которое равномерно распределено по всему животу. При этом виде инфильтрации отростка нет мышечного напряжения во время поверхностной пальпации живота. Отсутствуют также специфические проявления аппендицита и перитонита.
 Пальпация — важная часть первичного осмотра при аппендиците
Пальпация — важная часть первичного осмотра при аппендицитеВо время глубокого пальпаторного исследования правой подвздошной области выявляют плотное образование. Оно малоболезненное и практически не двигается. Во время пальцевого исследования прямой кишки можно прощупать нижний полюс конгломерата. Образование имеет плотную структуру, без признаков жидкости.
Неполный АИ характеризуется следующей симптоматикой:
- Есть признаки неограниченного перитонита. Состояние пациента при этом средней тяжести.
- Выявляется вздутие кишки, запор, отставание правой подвздошной области в акте дыхания.
- Признаки мышечного напряжения и болевого синдрома при поверхностном пальпаторном исследовании. Локализация боли не совпадает с областью нахождения конгломерата.
- Выявляется один или 2-3 симптома раздражения брюшины, такие как Щёткин-Блюмберг, Мендель; другие признаки аппендицита: симптомы Воскресенского, Ситковского и т.д.
При диагностике все клинические проявления учитывают, чтобы правильно поставить диагноз и назначить верную терапию. Ошибки в лечении патологии ведут к развитию перитонита, абсцесса и других состояний, осложняющих ведение пациента и ухудшающих прогноз.
Диагностические мероприятия
К диагностическим мероприятиям относят осмотр пациента при поступлении в больницу. Но перед этим врач собирает анамнез, в который входят:
- Клинические проявления до поступления в стационар (наличие острого течения аппендицита, проявляющейся сильной болью, гипертермии; затихание симптоматики).
- Дата затихания симптомов острого аппендицита.
- Наличие операций или хронических болезней.
- Наличие аллергии на лекарственные средства, в том числе на анестезию и общий наркоз, пищу, химические вещества.
- Прием лекарственных средств и их дозы.
После сбора анамнеза врач проводит осмотр. Осуществляется поверхностное и глубокое пальпаторное исследование брюшной стенки с целью выявить напряжение мышц живота, а также других симптомов перитонита и аппендицита.
При подозрении на аппендикулярный инфильтрат пациенту назначают следующие методы обследования:
- Лабораторная диагностика: анализ крови из пальца (при АИ отмечается увеличение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов), анализ мочи (нет особенностей).
- Ультразвуковое обследование живота. На УЗИ выявляется образование в правой подвздошной области, т.к. конгломерат образован петлями тонкого кишечника и слепой кишкой.
- Диагностическая лапароскопия. Методика представляет собой оперативное вмешательство. Лапароскопию применяют, если не получается определиться с тактикой лечения, а УЗИ не дает четкой картины. Метод не применяется, когда точно известно о наличии полного АИ. Лапароскопию применяют, чтобы исключить частичный АИ, опухолевые новообразования и другие состояния.
Помимо этих исследований допускается сделать ирригографию, компьютерную томографию, колоноскопию. Эти обследования назначаются для исключения опухолевых образований в брюшной области и забрюшинного пространства.
Лечебные мероприятия
При выявлении АИ пациенту показана госпитализация в хирургическое отделение. Лечение аппендикулярного инфильтрата направлено на уменьшение болевого синдрома, улучшение самочувствия, купирование воспаления или конгломерата.
 Операция по удалению аппендицита – аппендэктомия
Операция по удалению аппендицита – аппендэктомияДиагноз ставят в течение первых 2 часов после поступления пациента в отделение. В противном случае лечение будет назначено поздно, разовьются осложнения, которые опасны для жизни больного.
Терапия полного АИ
При лечении аппендикулярного инфильтрата не применяют операцию, если развилась полная инфильтрация червеобразного отростка. Хирургическое вмешательство при полном АИ опасно развитием перитонита на операционном столе, кровотечением. Чтобы этого избежать пациенту назначается консервативная терапия, в которую входит:
- Постельный режим.
- Отказ от тепловых процедур.
- Диетотерапия с отказом от продуктов, содержащих клетчатку.
- Назначение противовоспалительных средств: Диклофенак, Индометацин.
- Антибактериальная терапия: Амоксициллин (монотерапия) или цефалоспорины 1,2 поколения одновременно с Метронидазолом. Срок лечения антибактериальными средствами определяется скоростью угасания конгломерата и воспалительной реакции. Размеры конгломерата оценивают по УЗИ.
- Прикладывание к правому нижнему квадранту брюшной стенки холода.
После исчезновения или уменьшения инфильтрата пациента выписывают и передают под наблюдение в поликлинику. В послеоперационном периоде больного ведет хирург на участке.
В хирургической практике принято использовать эндолимфатический способ введения антибактериальных препаратов. При такой методике больной быстрее выздоравливает.
Применяется Цефалоспорины 3-4 поколения или Аминогликозиды вместе с Метронифазолом. Контроль размеров конгломерата при этом методе лечения ведется при помощи УЗИ или ирригографии. Ирригография проводится чаще пациентам пожилого возраста для исключения опухолевого процесса. При подозрении на опухоль дополнительно к ирригографии назначают онкомаркеры.
Если лечение проводится неправильно, образуется аппендикулярный инфильтрат с абсцедированием. При этом показано дренирование или пункция гнойного образования. При правильной тактике терапии воспаленные ткани со временем рассасывается. Продолжительность лечения при положительной динамике составляет 10-20 дней.
По прошествии 3 месяцев пациенту назначают плановую операцию по удалению аппендикса. Это необходимо для предупреждения рецидивов. Сроки операции устанавливает лечащий врач.
Терапия неполного АИ
При неполной форме АИ терапия осуществляется хирургическим способом. Оперативное лечение подразумевает проведение ревизии брюшной полости с оценкой состояния инфильтрата. Если выявлен рыхлый конгломерат, проводится удаление органа (аппендикса). При плотном инфильтрате осуществляется постановка дренажа, который при возникновении абсцесса или прорыва выведет гной. Эти мероприятия предупреждают развитие перитонита. Удаляют дренажный тампон не ранее, чем через 7-8 дней.
Осложнения после операции аппендицита:
- спаечный процесс;
- воспаление;
- инфицирование раны;
- перитонит;
- сепсис.
Эти проявления могут возникнуть при несоблюдении рекомендаций доктора.
Особенности аппендикулярного инфильтрата в педиатрической практике
Аппендикулярный инфильтрат у детей развивается чаще в 10-14 лет. Это объясняется удлинением сальника и приобретением им взрослой структуры. Болезнь отмечается при позднем обращении пациента в стационар, так как симптоматика аппендицита у ребенка может быть стертой.
 У детей воспаление развивается быстрее, чем у взрослых
У детей воспаление развивается быстрее, чем у взрослыхКлиника проявляется на 3-5 сутки. Симптоматика похожа на проявления АИ у взрослых. Полный АИ лечат консервативно, неполный – оперативно. Если не помочь ребенку вовремя, возможно абсцедирование инфильтрата, прорыв гнойника, перитонит и токсический шок.
Чтобы избежать возникновение аппендикулярного инфильтрата, следует вовремя обращаться в скорую помощь или в поликлинику. Болезнь опасна развитием осложнений: абсцесса и перитонита. У ребенка возможно появление сепсиса и токсического шока, так как иммунитет слабый. Перед поступлением в больницу или обращением к врачу нельзя пить обезволивающие и противовоспалительные препараты, чтобы не стирать симптоматику болезни, а также не затруднять диагностику аппендицита и аппендикулярного инфильтрата.
Берегите себя!
[Всего: 5 Средний: 4.8/5]Инфильтрат толстого кишечника
Дивертикулом называют мешкообразное грыжеподобное выпячивание полого органа, а под дивертикулезом толстой кишки понимают множественное поражение дивертикулами толстой кишки. Дивертикулы поражают отделы толстого кишечника с разной частотой. В сигмовидной кишке они встречаются в 13 случаев, в нисходящем отделе толстой кишки — у 13%, сочетанное поражение этих отделов наблюдают у 38 % больных. Другая локализация дивертикулеза толстой кишки встречается редко (до 10% случаев).
Не занимайтесь самолечением, обратитесь к врачу
Причины
К образованию дивертикулов приводят 2 группы причин.
- Факторы, ослабляющие кишечную стенку. К ним относят: врожденные «слабые места» стенки, нарушение синтеза коллагена, старческая атрофия, нарушения микроциркуляции в стенке кишки, расстройства перистальтики, которые приводят к расслоению мышц кишечной стенки и другие.
- Факторы, приводящие к образованию сухого и объемного кала , который травмирует кишечную стенку и оказывает на нее повышенное давление. К ним относят: адинамию, запоры различной этиологии, обезвоживание, отсутствие в рационе растительной клетчатки и другие.
Симптомы дивертикулеза толстого кишечника
При бессимптомном дивертикулезе могут наблюдаться запоры и преходящие боли в левой половине живота без четкой локализации. Со временем симптомы нарастают, и болезнь переходит в клиническую фазу.
Специфических симптомов дивертикулез толстого кишечника не имеет. Его первыми симптомами, чаще других, оказываются боли различной интенсивности (чаще в левой половине живота) и нарушение стула. Болевой синдром локализуется слева в подвздошной области (проекция сигмовидной кишки) и носит схваткообразный характер, набирая интенсивность по мере заполнения кишечника каловыми массами.
Дефекация приносит облегчение. При пальпации локализация боли определяется не всегда, что говорит о связи болевого синдрома с расстройством перистальтики. Продолжительность болей непостоянна. Они могут закончиться через несколько дней или беспокоить месяцами. Как правило, купируются приемом миотропных спазмолитиков.
Нарушение стула проявляется запором. Бывает чувство неполноценной дефекации и явления метеоризма. Некоторые пациенты отмечают чередование запоров и жидкого стула.
Возможные осложения
- Дивертикулит – воспаление в дивертикуле. Он развивается, когда выпячивание достигает значительных размеров и в нем образуется застой каловых масс. Условно патогенная флора кишечника охотно размножается в дивертикуле, вызывая воспаление. Стенка кишки покрывается фибрином, а воспалительный отек приводит к полной закупорке дивертикула и дальнейшему прогрессированию воспаления. Дивертикулит сопровождается усилением болевого синдрома и повышением температуры.
- Околокишечный (параколярный) инфильтрат. Распространение воспаления на все слои кишечной стенки с вовлечением прилежащих тканей (брыжейка, большой сальник, соседние органы и т.д.) формирует околокишечный инфильтрат, который можно пальпировать, как «воспалительную опухоль» левой половины живота (иногда ошибочно ставится диагноз рака ободочной кишки).
- Перфорация (прорыв) воспаленного дивертикула в брыжейку сигмовидной кишки приводит к забрюшинной флегмоне, а в брюшную полость – к перитониту.
- Свищ. Если инфильтрат прорывается через кожу наружу или открывается в полый орган, говорят о формировании кишечного свища (наружного или внутреннего). Свищи не заживают самостоятельно и требуют хирургического вмешательства.
- Кишечное кровотечение. Признаки крови в кале выявляют у 13 пациентов с дивертикулезом толстого кишечника, но случаев обильных одноразовых кровотечений практически не встречается. Стул приобретает «черное окрашивание» и называется «мелена». Стул по типу «малиновое желе» характеризует профузное (сильное) толстокишечное кровотечение и требует неотложных хирургических манипуляций, как правило, госпитализации в реанимационное отделение.
Диагностика и лечение дивертикулеза толстого кишечника
Проктологи сети клиник «Столица» не полагаются на данные анамнеза и клинический осмотр, поскольку симптомы дивертикулеза нельзя отличить от других заболеваний ободочной кишки. Его диагностируют инструментальными методами: колоноскопия, ректороманоскопия, ирригоскопия, когда дивертикул определяется визуально. Показана рентгенография после введения клизмой рентгенконтрастного бария.
Консервативное
Бессимптомный дивертикулез не требует специальной терапии. Проктологи сети клиник «Столица» информируют пациента о выявленном у него при обследовании дивертикуле и предупреждают о риске осложнений. Диетолог центра рекомендует пациенту внести изменения в рацион, чтобы нормализовать стул.
При наличии клинических проявлений, жалоб дивертикулез толстого кишечника лечат нормализацией стула с помощью диеты и масляных слабительных, рекомендуют обильное питье и дополнительное введение в рацион клетчатки. Возможно применение ферментных препаратов, спазмолитиков, про- и пребиотиков. При развитии осложнений показано оперативное лечение.
Хирургическое
Дивертикулез толстого кишечника лечат оперативно по абсолютным показаниям при: перфорации, массивном кровотечении, прогрессировании дивертикулита (интоксикация, абсцедирование инфильтрата — формирование абсцесса и др.), кишечной непроходимости, перитоните. Относительными показаниями являются: периодические кишечные кровотечения, рецидивирующий дивертикулит, кишечные свищи, инфильтрат, упорный болевой синдром. Прогноз благоприятен при отсутствии осложнений, а после их развития – сомнительный.
При неясных болях в левой нижней части живота, при подъеме температуры тела свыше 37,5 гр. С ,чередовании поносов и запоров обращайтесь к проктологам сети клиник «Столица». Лучше вовремя выявить (или исключить) дивертикулез толстого кишечника и поправить ситуацию несложным консервативным лечением, чем доводить до тяжёлых осложнений и операции.
Клиническое обследование
Бессимптомный дивертикулёз ободочной кишки не имеет клинических проявлений, его обнаруживают случайно при диагностике каких-либо других заболеваний. Клинически выраженный дивертикулёз (дивертикулёз с клиническими проявлениями) часто сопровождается спастическими болями (кишечной коликой) в левой подвздошной области, затруднением дефекации (запорами). После дефекации болевой синдром обычно уменьшается. Часть больных отмечают в период между спазмами тупую ноющую боль в тех же отделах. При пальпации живота можно не определить локализации болезненного очага, что говорит об отсутствии органической причины болевого синдрома, который связан в этом случае с дискоординацией моторики кишки. Продолжительность болевого синдрома варьирует от нескольких дней и недель до постоянных болей в течение длительного времени. Нарушение стула обычно проявляется в виде запоров, кроме того, больные жалуются на чувство неполного опорожнения кишки и вздутие живота. У части больных возникает чередование запоров с появлением жидкого стула.
Осложнённый дивертикулёз всё чаще становится объектом ургентной хирургии. Наиболее частое осложнение дивертикулярной болезни — острый дивертикулит (воспаление одного или нескольких дивертикулов в ободочной кишке).
Воспаление дивертикула возникает вследствие дистрофии стенки кишки, потери барьерных свойств эпителия и действия патогенной кишечной микрофлоры. Пусковыми моментами могут быть либо застой кишечного содержимого в дивертикулах на фоне, например, запоров, либо, наоборот, воспаление в слизистой оболочке дивертикула или рядом расположенной кишечной стенке, обусловленное патогенной кишечной флорой.
За счёт гиперемии и отёка дивертикул с участком прилегающей стенки увеличивается, серозная оболочка кишки нередко покрывается фибрином — возникает локальный местный перитонит.
Воспалительные изменения в дивертикуле могут быть выражены настолько, что уменьшается внутренний просвет поражённого сегмента толстой кишки, нарушается пассаж кишечного содержимого, клинически проявляющийся явлениями нарушения кишечной проходимости (частичная кишечная непроходимость).
Дивертикулит сопровождается постоянными болями в животе, повышением температуры тела до субфебрильных значений. Вовлечение в очаг воспаления брыжейки сигмовидной кишки, большого сальника и окружающих органов формирует околокишечный инфильтрат, который пальпируется в виде воспалительной опухоли чаще в левой половине живота. Следует отметить, что все воспалительные осложнения обычно локализованы в дивертикулах, расположенных в сигмовидной кишке.
Развитие воспаления в брюшной полости, нарушение целостности стенки дивертикула приводят к образованию околокишечного инфильтрата или абсцесса. Воспалительная опухоль (псевдоопухоль) может быть расположена в левой подвздошной области, над лобком или в проекции левого латерального канала.
Пальпируемый инфильтрат (опухоль), как правило, бывает малоподвижным или совсем неподвижным и болезненным. Сочетание пальпируемого опухолевидного образования с пожилым возрастом пациентов даёт врачам повод заподозрить наличие злокачественного процесса. Дифференциальная диагностика нередко чрезвычайно затруднена, и это служит основанием активной хирургической тактики.
Формирование абсцесса изменяет интенсивность и характер болей, отмечают лихорадку, нередко приобретающую гектические размахи в вечерние часы. На фоне инфильтрата происходит сужение просвета кишки, что приводит к задержке стула, появляются вздутие живота, тошнота и рвота — возникает картина кишечной непроходимости.
Наиболее грозное и опасное осложнение дивертикулярной болезни — перфорация дивертикула, то есть его разрыв. Более чем у 80% больных перфорация дивертикула наступает внезапно и становится первым проявлением дивертикулярной болезни. Это обстоятельство служит причиной частых диагностических ошибок. Важно отметить, что перфорацию в свободную брюшную полость отмечают лишь у 18% больных. У остальных возникновению разлитого перитонита предшествует период формирования паракишечного абсцесса, воспалительный процесс поначалу протекает как местный перитонит.
Тщательный опрос больного позволяет получить важную информацию для определения точного диагноза. Жалобы на дискомфорт в животе, спастические боли и периодическую задержку стула, а также наличие в анамнезе эпизодов повышения температуры, связанных с интенсивным болевым синдромом в левой подвздошной области, свидетельствуют о возможности дивертикулярной болезни.
Пальпация живота позволяет выявить болезненные зоны. Обычно это левая подвздошная и левая мезогастральная области. В случае развития дивертикулита можно найти болезненный инфильтрат с нечёткими контурами, также занимающий указанные анатомические зоны. Симптомы раздражения брюшины свидетельствуют о более опасных осложнениях: параколическом инфильтрате или паракишечном абсцессе. При нарастании явлений нарушения кишечной проходимости можно обнаружить вздутие и асимметрию живота. Перкуторно определяют увеличенные в объёме ободочную кишку и петли тонкой, перистальтика усилена.
Инструментальные методы

Рис. 54-3. Дивертикулёз левых отделов ободочной кишки (ирригограмма).
Для обнаружения дивертикулов иногда необходимы снимки в боковой проекции. Обращают внимание на тонус кишки, глубину межгаустральных складок, а также растяжимость и эластичность кишечной стенки. Ирригоскопия позволяет определить смещаемость различных отделов ободочной кишки или, напротив, их фиксацию вследствие паракишечного воспалительного процесса.
Кроме того, с помощью рентгенологического метода можно выявить сужение просвета сигмовидной кишки в случае образования инфильтрата, а также заполнить контрастом свищевые ходы (фистулография). Различают 3 типа морфофункциональных изменений, выявляемых рентгенологически при дивертикулярной болезни.
- Первый тип — просвет кишки 3,5-4 см, гипертонус не выражен, межгаустральные складки сглажены, эластичность стенки сохранена.
- Второй тип — просвет 2,5-3,5 см, гаустральный рисунок деформирован, высокие межгаустральные складки, эластичность сохранена.
- Третий тип — просвет менее 2,5 см, стойкий гипертонус, гаустрация хаотичная, «пилообразный» контур, эластичность снижена, кишка фиксирована.
Третий тип морфофункциональных изменений наименее благоприятен в прогностическом отношении, при нём следует ожидать осложнений заболевания, таких как дивертикулит, паракишечный инфильтрат, абсцедирование или перфорация.
Весьма информативный метод выявления дивертикулёза, дивертикулита и паракишечного инфильтрата — УЗИ брюшной полости. При этом хорошо определяются сами дивертикулы, их локализация, наличие в них воспалительных осложнений.
При дивертикулите использование такого распространённого в колопроктологии диагностического метода, как колоноскопия, нежелательно в связи с угрозой перфорации воспалённого дивертикула. Между просветом кишки и брюшной полостью в подобных случаях находится лишь воспалённая слизистая оболочка, покрытая перерастянутой висцеральной брюшиной. Колоноскопию лучше выполнять после стихания острого процесса.
В случаях перфорации дивертикула в ряде случаев прибегают к лапароскопии, с помощью которой выявляют признаки местного перитонита и воспалительный инфильтрат в зоне поражения.
Дифференциальная диагностика
Достоверно подтвердить у больного дивертикулярную болезнь часто бывает нелёгкой задачей, особенно если первая манифестация заболевания была связана с воспалительными осложнениями.
Дивертикулит и рак дифференцируют по следующим критериям: при злокачественном процессе более длительный анамнез, постепенное развитие заболевания, нередко присутствуют «малые» симптомы рака, анемия. С помощью клизмы с барием можно выявить протяжённую стриктуру в зоне дивертикулов с довольно чёткими границами, для рака более характерно супрастенотическое расширение кишки, связанное с длительно развивающимся нарушением кишечной проходимости. Эндоскопическое исследование при подозрении на дивертикулит необходимо проводить с осторожностью ввиду опасности перфорации, однако визуальный осмотр позволяет установить воспалительные изменения слизистой оболочки дистальнее сужения, что более характерно для дивертикулёза. Решающим является обнаружение в биоптате кишки опухолевой ткани, хотя и её отсутствие не позволяет отвергнуть наличие злокачественного поражения. В некоторых случаях может быть использована ультразвуковая колоноскопия. Однако нередко окончательное установление диагноза возможно только после морфологического изучения удалённого во время операции поражённого участка ободочной кишки.
Болезнь Крона также может иметь сходную с дивертикулитом клиническую картину. Для постановки правильного диагноза помогает анамнез с характерной для болезни Крона диареей и примесью слизи и крови в кале, а также ректальный осмотр и ректороманоскопия. При исследовании прямой кишки обнаруживают воспалительные изменения, продольные язвы-трещины, а также следы перианальных поражений, часто возникающих при болезни Крона.
Дифференцировать дивертикулёз и ишемический колит помогают: характер болевого синдрома, длительный анамнез болей и меньшая их интенсивность, частые позывы на дефекацию, локализация процесса в левом изгибе ободочной кишки.
Во всех случаях какого-либо местного инфильтративного процесса на фоне дивертикулов в ободочной кишке следует обязательно выполнять морфологическое исследование. При невозможности такого исследования показано хирургическое лечение, так как ни один из дифференциальных критериев не является абсолютным для исключения злокачественного процесса. При этом необходимо помнить, что рак толстой кишки на фоне дивертикулярной болезни встречается в 2-3 раза чаще, чем у лиц без дивертикулов в ободочной кишке.
Дивертикулярная болезнь (дивертикулез) толстой кишки представляет собой морфофункциональный патологический процесс, характерным отличительным признаком которого является наличие мешковидных выпячиваний стенки ободочной кишки (дивертикулов).

Дивертикулы локализуются в разных отделах ободочной кишки с различной частотой. Изолированно в сигмовидной кишке дивертикулы встречаются у 30 % больных, в нисходящей ободочной кишке — у 15%, наиболее часто дивертикулы занимают оба эти отдела — 40 % случаев. В проксимальных отделах ободочной кишки дивертикулез встречается значительно реже.
Дивертикулы являются проявлением различных патологических состояний, среди которых ведущее значение имеют дистрофические изменения в мышечной стенке ободочной кишки, дискоординация ее моторики, врожденная или приобретенная слабость соединительной ткани,сосудистые изменения в стенке кишки. Дистрофия мышечного аппарата кишки возникает, в частности, у лиц пожилого возраста как проявление общих дегенеративных процессов, развития атеросклероза с ишемическими нарушениями. Кроме того, часть больных имеют врожденную слабость соединительной ткани, связанную с нарушением синтеза коллагена, что проявляется в образовании грыжевых выпячиваний брюшной стенки, диафрагмыи т. д. В появлении дивертикулов важную роль играет дискоординация моторики ободочной кишки. На фоне спазма, особенно левых отделов ободочной кишки, избыточное внутрикишечное давление приводит к расхождению мышечных волокон и образованию дивертикулов даже при отсутствии исходной дистрофии мышечного слоя.
Современные представления о развитии дивертикулярной болезни включают также сосудистый фактор. При спазме мышечного слоя происходит сдавление внутристеночных сосудов с нарушением микроциркуляции,возникновением ишемии и замедлением венозного оттока. Все выше указанное приводит к дистрофическим изменениям и расширению околососудистых пространств, которые впоследствии становятся устьем дивертикулов. Таким образом, дивертикулы — это конечное проявление болезни кишечной стенки, разволокнения циркулярного мышечного слоя, атрофиии расширения его в «слабых» местах. Имеются определенные анатомические предпосылки к развитию дивертикулов в ободочной кишке.К ним относятся:
- • формирование наружного мышечного слоя в виде трех полос (тений), что, ослабляет кишку перед внутренними и внешними воздействиями;
- • характер строения сосудистой сети — наличие артерий и вен, проникающих через мышечный каркас, в результате чего в стенке кишки образуются места наименьшего сопротивления;
- • наличие гаустр, в которых может генерироваться повышенное внутрикишечное давление.
В развитии дивертикулярной болезни важная роль принадлежит изменению характера питания и образа жизни людей за последние 100 лет в индустриальных странах, что подтверждаетфакт отсутствия дивертикулеза у сельских жителей Африкии Юго-Восточной Азии. Моделью распространения дивертикулеза на фонеиндустриализации могут служить жители Северной Америки, где доля растительной клетчатки в пищевом рационе с конца XIX века уменьшилась в 10 раз. Дивертикулез ободочной кишки здесь почти с одинаковойчастотой наблюдается и у белых, и у темнокожих пациентов.
В зависимости от клинической формы дивертикулеза наблюдаются самые различные кишечные симптомы. Дивертикулярная болезнь считается комплексом клинических признаков и симптомов, ассоциированных с дивертикулезом, — от незначительной интенсивности боли в животе до тяжелых осложнений.
У значительной части лиц дивертикулез протекает без каких-либо проявлений и выявляется случайно при обследовании кишечника по различным другим поводам.
Клинически выраженный неосложненный дивертикулез проявляется, в основном, болевым синдромом различного характера и интенсивности и нарушением стула. Боль локализуется чаще в левой нижней части живота — в проекции сигмовидной кишкии носит спастический характер, усиливаясь по мере наполнения толстой кишки каловыми массами. После дефекации болевой синдром обычно уменьшается.Часть больных отмечает в период между этими спазмами тупую ноющую больв тех же отделах. При пальпации живота можно не определитьлокализации болезненного очага, что свидетельствует об отсутствииорганической причины болевого синдрома, который связан в этом случаес дискоординацией моторики кишки. Продолжительность болевого синдромаварьирует от нескольких дней и недель до постоянной болив течение длительного времени.
Нарушение стула обычно проявляется в виде
Воспалительные заболевания тонкой кишки
Различают неспецифические (грануломатозный энтерит — БК, псевдомембранозный энтероколит) и специфические (туберкулез, актиномикоз) воспалительные процессы.
В настоящее время очень редко встречается перфорация брюшнотифозных язв, во время операции обнаруживаются болезнь Уипла (интестинальный липоидоз) и другие редкие болезни ТК.
Псевдомембранозный энтероколит
Это заболевание начинается остро, протекает тяжело и проявляет прогрессирующее течение. В большинстве случаев оно оканчивается смертью больного. Заболевание часто обостряется при применении антибиотиков и противоопухолевых химиопрепаратов, после перенесения операции и др. При этом заболевании преимущественно поражается СО кишечника. В ней развивается массивный альтеративный процесс, накапливается гнойная и слизистая жидкость, образуются пленки, которые представляют собой спущенную некротизированную СО.Диагноз ставится на основании резкого ухудшения состояния больного в ближайшие после операции дни, выраженных явлений интоксикации, частого жидкого стула с неприятным запахом. На фоне язвенно-некротического поражения стенки кишки может наступить ее прободение.
Лечение
Основными принципами лечения являются детоксикация организма, улучшение реологических свойств крови и микроциркуляции стенки кишки и обеспечение полноценного парентерального питания путем интенсивной инфузионной терапии. При появлении первых же признаков данного заболевания отменяют антибиотики, химиопрепараты и другие обостряющие и усугубляющие течение процесса лекарственные средства. Прогноз заболевания часто неблагоприятный.Туберкулез тонкой кишки
Туберкулезный процесс чаще локализуется в илеоцекальном углу (туберкулезный илеотифлит). Множественное поражение на всем протяжении ТК встречается относительно редко. Подобные поражения обычно встречаются при генерализации туберкулезного процесса.При поражении туберкулезом илеоцекального отдела в правой подвздошной области пальпируется круглой формы инфильтрат. При развитии язвенного и рубцого процесса (язвенно-склерозирующая форма) может наступить рубцовый стеноз просвета кишки с выраженными явлениями НК,
Диагноз ставится на основании болевых и неприятных ощущений, чаше в правой подвздошной области, пальпируемого инфильтрата, недомогания, примеси крови в кале (кал темного цвета) и нарастающих явлений НК. Диагноз подтверждается с помощью РИ кишечника и легких, колоноскопии и других методов.
Лечение
Главным образом проводится специфическое консервативное лечение. Операция показана при локализованных формах заболевания, сопровождающихся явлениями НК. В подобных случаях производят резекцию пораженного участка кишки в пределах здоровых тканей. Чаще всего производят правостороннюю гемиколэктомию с илеотрансверсоанастомозом. Проводят специфическую противотуберкулезную терапию как до операции, так и в послеоперационном периоде.При локализованном поражении кишки (без признаков генерализации туберкулеза) после успешной операции и продолжительного лечения можно добиться полного излечения больного.
Актиномикоз тонкой кишки
При этом хроническом специфическом заболевании чаше всего поражается илеоцекальный отдел кишечника. Как обычно, сопровождается абсцедированием и образованием свищей, как наружных, так и внутренних. Для этого заболевания характерно появление болезненного воспалительного, плотной консистенции инфильтрата, часто связанного с передней брюшной стенкой. Инфильтрат имеет «деревянистую» плотность и сопровождается образованием свищей, из которых выделяются друзы актиномикоза, гной и кишечное содержимое.При микроскопическом исследовании отделяемого могут обнаружиться друзы и мицелий гриба. Определенную помощь в диагностике заболевания может оказать РИ.
Дифференциальную диагностику проводят с опухолевым процессом, туберкулезом и БК.
Лечение комплексное
Специфические иммунопрепараты (актинолизаты), препараты йода (йодид калия в сочетании с рентгенотерапией). При соединении гнойной инфекции применяют антибиотики в комбинации с сульфиниламидными препаратами (этазол и др.). При абсцедировании производят вскрытие абсцесса, а затем, после специфической иммунотерапии, удаление инфильтрата и пораженного участка кишки со свищами.Актинолизаты вводят в/к или в/м 2 раза в неделю. Курс лечения начинают с введения 0,5 г препарата и, увеличивая дозу каждой последующей инъекции на 0,12, доводят ее до 2 г. Эту дозу повторяют, комбинируя с антибиотикотерапией. Всего делают 20-25 инъекций актинолизатов (И.В. Стручков, 1988). Иногда излечение может наступить и без хирургического вмешательства.
Григорян Р.А.
Опубликовал Константин Моканов
Инфильтрация передней брюшной стенки. Что такое инфильтрат брюшной полости
Что такое инфильтрат?
Инфильтрат — это уплотнение, образовавшееся в тканевой области либо органе ( , мышце, подкожной клетчатке, легком), возникновение которого обусловлено скоплением элементов клеток, крови, лимфы. Различают несколько форм инфильтрата. Воспалительная форма образуется вследствие стремительного размножения клеток ткани и сопровождается появлением значительного количества лейкоцитов и лимфоцитов, крови и лимфы, которые выпотевают из сосудов кровеносного типа.
Опухолевый инфильтрат составляют клетки, характерные для разных видов опухолей ( , миома, саркома). Его проявление состоит в инфильтрированном опухолевом росте. При таком образовании происходит изменение объемов ткани, изменение цвета, увеличивается её плотность и болезненность. Хирургическая форма инфильтрата представляет уплотнение, которое возникает в тканях при искусственном насыщении их анестезирующим препаратом, антибиотиком, спиртом и так далее.
Причины возникновения инфильтрата
Причины, по которым возникают воспалительные инфильтраты, составляют группу с многообразными факторами этиологической направленности. Исследования выявили 37 % больных причиной заболевания, у которых служил травматический источник, 23% имели одонтогенную инфекцию, у оставшейся части пациентов воспалительный инфильтрат получил развитие вследствие разнообразных процессов инфекционного характера. Данная форма воспалительного процесса возникает с одинаковой вероятностью в любой возрастной категории.
Инфильтраты воспалительной формы часто наблюдаются в тканях околочелюстного расположения, в частности, у детей при возникновении пульпитов и периодонтитов, которые можно спутать с реактивно проходящими процессами. Заболевания периаденита и серозного периостита, также являются разновидностью воспалительного инфильтрата. Чтоб точно оценить состояние пациента требуется распознать негнойную стадию процесса. Группа одонтогенных воспалений имеет воспалительную природу, касающуюся челюстных костей, тканей прилежащих к челюсти, лимфоузлов регионального расположения.
Возбудителями одонтогенного воспаления считаются агенты, представляющие микрофлору ротовой полости (стафилококки, стрептококки и другие). Наряду с ними причиной развития негативного процесса является резистентность микроорганизмов, которое определяется специфическими и неспецифическими защитными факторами, реактивностью организма иммунологического характера. Воспалительный инфильтрат проявляется при инфекции контактного вида и при лимфогенном пути её распространения с последующей инфильтрацией ткани.
Причина инфильтрата может крыться в осложненном состоянии острого аппендицита. Это воспалительного типа, в её центре присутствует отросток червеобразной формы и воспаленного состояния, которое возникает при отсутствии своевременного хирургического лечения. Разновидностью инфильтрата может быть постиньекционного вида. Он представляет воспаление местного типа, которое получает развитие в месте, где провели внутримышечный укол, то есть его причина в неправильной медицинской манипуляции, нарушенных нормах санитарных правил.
Симптомы инфильтрата
Развитие воспалительного инфильтрата занимает несколько дней. Температура больного в этот период может быть нормальной или носить субфебрильный характер (немного повышенная температура, которая не нормализуется долгое время). В районе поражения появляются припухлость и тканевое уплотнение с ясно видимым контуром, область распространения которого распределяется на одну анатомическую область либо несколько. Пальпация пораженного участка может вызывать сильную или слабую боль.
Определить наличие жидкости (флюктуация на предмет гноя, крови) в образовавшейся полости не возможно. Кожный покров очага поражения слегка напряжен, имеет красный цвет или легкую гиперемию. В данной области поражению подвергаются все мягкие ткани – кожа, слизистая, подкожно-жировая и мышечная ткани, несколько фасций с втягиванием в процесс инфильтрата лимфатических узлов. Инфильтраты с травматическим генезом имеют зону локализации в щечной, челюстно-лицевой области и полости рта.
Инфильтрат, в основе которого лежит осложнение аппендицита в острой форме, развивается до 3 суток от начала болезни. Воспалительн
Что такое инфильтрация прямой кишки. Заболевания прямой кишки и ануса
В структуре всех онкологических заболеваний рак ободочной, прямой кишки и анального канала находится на 8-м месте, составляя 2,5-3,5 % от всех злокачественных опухолей, а в некоторых странах (США, Англия, Франция) он встречается чаще (2-3-е место). Рак прямой кишки в среднем диагностируется с частотой 13,8 на 100 000 населения. Преимущественно заболевают люди в возрасте 50-60 лет, мужчины и женщины одинаково часто. В последние десятилетия отмечено достоверное увеличение заболеваемости раком прямой кишки , причем эта тенденция сохраняется и в настоящее время.
Возникновение рака прямой кишки связывают прежде всего с предшествующими предраковыми заболеваниями, к которым относят аденоматозные полипы, семейный аденоматозный полипоз, неспецифический язвенный колит, болезнь Крона, хронический парапроктит. Некоторое значение имеет характер принимаемой пищи (легкоусвояемая пища, содержащая мало шлаков, большое количество консервантов).
Классификация рака прямой кишки
I. По локализации: в анальном отделе кишки (10 %), нижнеампулярном, среднеампулярном и верхнеампулярном отделах (60 %), ректосигмоидном отделе (30 %).
II. По типу роста: эндофитный (30 %), экзофитный (20 %), смешанный (50 %).
III. По гистологическому строению: аденокарцинома, слизистый, солидный, плоскоклеточный, недифференцированный, фиброзный рак.
IV. По стадии процесса: по системе TNM (I-IV стадии).
Патологоанатомическая картина. Экзофитные опухоли имеют четкие контуры, растут в просвет прямой кишки. К ним относят полиповидный рак (опухоль на широком или узком основании, выступает в просвет кишки), бляшковидный (опухоль на широком основании, с плоской поверхностью, незначительно выступает в просвет кишки), ворсинчато-папиллярный рак (бугристая опухоль дольчатого строения).
Эндофитные опухоли характеризуются внутристеночным ростом; опухоль поражает стенку прямой кишки на большем или меньшем протяжении, в разной степени проникая в ее толщу (диффузно-инфильтративный рак) и сужая просвет кишки. Границы опухоли четко не определяются. На отдельных участках могут возникать изъязвления (эндофитно-язвенный рак). Стенка кишки становится ригидной.
Смешанный тип опухоли прямой кишки характеризуется тем, что наряду с ростом ее в просвет кишки происходит инфильтрация стенки на относительно большом протяжении. Смешанным ростом обладает блюдцеобразный рак, представляющий собой овальной или круглой формы изъязвление с плотными, бугристыми, валикообразно приподнятыми краями.
Гистологическая структура рака прямой кишки различна, однако у подавляющего большинства больных опухоль является аденокарциномой, реже — слизистым (обычно растет эндофитно), солидным, плоскоклеточным, мфференциро ванным (обладает инфильтрирующим ростом) или фиброзным раком (скирр). Особенно высокой степенью злокачественности обладают слизистый, солидный, недифференцированный рак.
Международная классификация по системе TNM (1997 г.)
Т — первичная опухоль
Тх — недостаточно данных для оценки первичной опухоли
ТО — нет данных за наличие первичной опухоли
Tis — рак in situ: интраэпителиальная опухоль или опухоль с инвазией собственной пластинки
Т1 — опухоль прорастает подслизистую основу
Т2 — опухоль прорастает в мышечный слой
ТЗ — опухоль прорастает мышечный слой и подсерозную основу или окружающие ткани неперитонизированных участков кишки
Т4 — опухоль прорастает висцеральную брюшину и/или распространяется на соседние органы и анатомические структуры
N — регионарные лимфатические узлы
Nx — недостаточно данных для оценки регионарных лимфатических узлов
N0 — нет метастазов в регионарные лимфатические узлы
N1 — метастазы в 1-3 регионарных лимфатических узлах
N2 — метастазы в 4 и более регионарных лимфатических узлах
М — отдаленные метастазы
MX — недостаточно данных для определения отдаленных метастазов
МО — нет отдаленных метастазов
Ml — имеются отдаленные метастазы
Гистопатологическая классификация (G):
- G — степень дифференцировки не может быть определена
- G1 — хорошо дифференцированная опухоль
- G2 — ум
Глубина инфильтрации кишечной стенки и клиническая картина глубокого инфильтрирующего эндометриоза: оценка 553 последовательных случаев.
J Laparoendosc Adv Surg Tech A 2018, 12 февраля; 28 (2): 152-156. Epub 2017 12 октября.
1 Отделение общей хирургии, Больница Сакро Куоре Дон Калабрия, Неграр, Италия.
Введение : Поражение кишечника при эндометриозе было впервые описано Сэмпсоном в 1922 году. Сообщаемая частота составляет от 3% до 37% у пациентов с диагнозом эндометриоз.В литературе немного исследований, которые коррелируют между тяжестью эндометриоза (с точки зрения кишечной инфильтрации) и его клинической картиной. Целью этого исследования было изучение корреляции между тяжестью симптомов, глубиной инфильтрации кишечной стенки и поражением лимфатических узлов в нашем специализированном центре.Материалы и методы : Мы ретроспективно проанализировали 553 пациента, перенесших резекцию кишечника по поводу глубокого инфильтрирующего эндометриоза в нашем учреждении (больница Sacro Cuore Negrar) в период с 2004 по 2009 год.Основываясь на инфильтрации кишечной стенки, мы разделили пациентов на три группы (группа A: кишечная инфильтрация, достигающая мышечного слоя, группа B: инфильтрация в подслизистую оболочку и группа C: эндометриоз достигает слизистой). Симптомы, стеноз кишечника и положительные лимфатические узлы сравнивались в трех группах с помощью теста хи-квадрат.
Результаты : Не было обнаружено статистической корреляции между симптомами и инфильтратами кишечной стенки. Три группы также сравнивались на основании положительных показателей висцеральных лимфатических узлов, и мы обнаружили статистическую разницу (P =.05) в подсчете лимфатических узлов в двух основных группах.
Заключение : По-видимому, нет статистически значимой разницы в симптомах между пациентами с разной степенью инфильтрации. Хотя вовлечение висцеральных лимфатических узлов иногда описывалось в литературе, мы обнаружили, что оно связано с инфильтрацией подслизистой оболочки.
.Роль кишечной щелочной фосфатазы в воспалительных заболеваниях желудочно-кишечного тракта
За последние несколько лет была установлена роль кишечной щелочной фосфатазы (IAP) как решающего фактора защиты слизистой оболочки, необходимого для поддержания гомеостаза кишечника. IAP является важным ферментом апикальной щеточной каймы, экспрессирующимся по всему желудочно-кишечному тракту и секретируемым как в просвет кишечника, так и в кровоток. IAP проявляет свои эффекты через дефосфорилирование провоспалительных молекул, включая липополисахарид (LPS), флагеллин и аденозинтрифосфат (ATP), высвобождаемые из клеток во время стрессовых событий.Снижение активности IAP может увеличить риск заболевания из-за изменений микробиома, воспаления кишечника и кишечной проницаемости. Экзогенный IAP оказывает защитное действие против кишечного и системного воспаления при различных заболеваниях и представляет собой потенциальный терапевтический агент при заболеваниях, вызванных дисфункцией кишечного барьера, таких как IBD. Защитные механизмы кишечника нарушены у пациентов с ВЗК из-за снижения синтеза и активности эндогенного ВБД, но патомеханизм дефицита этого фермента остается неясным.IAP безопасно вводили людям, и была разработана человеческая рекомбинантная форма IAP. Этот обзор был разработан, чтобы предоставить обновленную информацию о недавних исследованиях участия IAP в воспалительных процессах кишечника с акцентом на ВЗК на экспериментальных моделях животных и пациентах-людях.
1. Введение
Щелочная фосфатаза (ЩФ) — это суперсемейство металлоферментов, которые, как известно, катализируют гидролитическое удаление фосфата из множества молекул [1]. Семейство AP млекопитающих состоит из нескольких изоферментов, которые можно классифицировать как тканеспецифические AP (TNAP), экспрессируемые в костях, печени и почках, и тканеспецифические AP, кишечные, плацентарные и зародышевые клетки типа фермента [1, 2] ,Кишечная щелочная фосфатаза (IAP) проявляет свою биологическую активность в щелочных условиях с максимальной активностью при pH 9,7 [1, 3–5]. IAP экспрессируется во всем желудочно-кишечном тракте с наибольшей экспрессией в двенадцатиперстной кишке и в гораздо меньшей степени в тощей кишке, подвздошной кишке и толстой кишке, но также обнаруживается в стуле. Интересно, что экспрессия IAP почти отсутствует в здоровом желудке, но изоформа TNAP была идентифицирована на низких уровнях в здоровой толстой кишке [6]. IAP, присутствующий в апикальных микроворсинках щеточной каймы энтероцитов и секретируемый как в просвет кишечника, так и в кровоток, рассматривается как фактор защиты слизистой оболочки кишечника, необходимый для поддержания гомеостаза кишечника [3–5].Fawley и Gourlay [7], анализируя данные нескольких исследований на животных и людях, продемонстрировали, что экзогенный IAP оказывает защитный эффект против кишечного и системного воспаления при различных заболеваниях. Кроме того, рекомбинантный IAP человека в настоящее время проходит фазу 2 клинических испытаний, что ясно указывает на важность этого фермента в терапии нарушений нижних отделов ЖКТ [7]. IAP экспрессируется по всему кишечнику с наибольшей экспрессией в двенадцатиперстной кишке, тогда как его активность фосфатазы наиболее высока в терминальном отделе подвздошной кишки [7].Было показано, что IAP ингибирует активацию NF- κ B и его транслокацию в ядро, тем самым предотвращая экспрессию провоспалительных цитокинов [7].
2. Механизмы действия IAP
Среди основных функций IAP в желудочно-кишечном тракте наиболее важными являются регуляция секреции бикарбоната и pH на поверхности двенадцатиперстной кишки, модуляция абсорбции длинноцепочечных жирных кислот кишечника (LCFA) и детоксикация липополисахарида эндотоксина (ЛПС), приводящая к местным кишечным и системным противовоспалительным эффектам.Эти действия IAP имеют решающее значение для поддержания нормального гомеостаза кишечной микробиоты и ингибирования их транслокации через слизистый барьер кишечника [4, 10]. Из упомянутых, способность IAP инактивировать LPS кажется особенно важной. ЛПС является основным компонентом внешней мембраны грамотрицательных бактерий [11], которые составляют значительную часть молочной железы
.Справочное руководство по кишечной непроходимости
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 6 ноября 2018 г.
На этой странице

Обзор
Кишечная непроходимость — это закупорка, препятствующая прохождению пищи или жидкости через тонкую или толстую кишку (толстую кишку). Причины кишечной непроходимости могут включать фиброзные ткани (спайки) в брюшной полости, которые образуются после операции, воспаленный кишечник (болезнь Крона), инфицированные мешочки в кишечнике (дивертикулит), грыжи и рак толстой кишки.
Без лечения закупоренные части кишечника могут погибнуть, что приведет к серьезным проблемам. Однако при своевременной медицинской помощи кишечную непроходимость часто можно успешно вылечить.
Симптомы
Признаки и симптомы кишечной непроходимости включают:
- Спастическая боль в животе, которая приходит и уходит
- Потеря аппетита
- Запор
- Рвота
- Неспособность опорожнить кишечник или отхождение газов
- Вздутие живота
Когда обращаться к врачу
Из-за серьезных осложнений, которые могут развиться из-за кишечной непроходимости, немедленно обратитесь за медицинской помощью, если у вас сильная боль в животе или другие симптомы кишечной непроходимости.
Причины
Наиболее частыми причинами кишечной непроходимости у взрослых являются:
- Спайки кишечника — полосы фиброзной ткани в брюшной полости, которые могут образоваться после операций на брюшной полости или тазу
- Рак толстой кишки
У детей наиболее частой причиной кишечной непроходимости является выдвижение кишечника (инвагинация).
Другие возможные причины кишечной непроходимости включают:
- Грыжи — части кишечника, которые выступают в другую часть вашего тела
- Воспалительные заболевания кишечника, такие как болезнь Крона
- Дивертикулит — состояние, при котором небольшие выпуклые мешочки (дивертикулы) в пищеварительном тракте воспаляются или инфицированы
- Скручивание ободочной кишки (заворот)
- Затронутые каловые массы
Псевдообструкция
Псевдообструкция кишечника (паралитическая непроходимость кишечника) может вызывать признаки и симптомы кишечной непроходимости, но не связана с физической закупоркой.При паралитической непроходимости кишечника проблемы с мышцами или нервами нарушают нормальные скоординированные сокращения мышц кишечника, замедляя или останавливая движение пищи и жидкости через пищеварительную систему.
Паралитическая кишечная непроходимость может поражать любую часть кишечника. Причины могут включать:
- Абдоминальная или тазовая хирургия
- Инфекция
- Некоторые лекарства, влияющие на мышцы и нервы, включая трициклические антидепрессанты, такие как амитриптилин и имипрамин (тофранил), и опиоидные обезболивающие, например, содержащие гидрокодон (викодин) и оксикодон (оксиконтин)
- Мышечные и нервные расстройства, такие как болезнь Паркинсона
Факторы риска
Заболевания и состояния, которые могут увеличить риск кишечной непроходимости, включают:
- Операции на органах брюшной полости или таза, при которых часто возникают спайки — распространенная кишечная непроходимость
- Болезнь Крона, которая может вызывать утолщение стенок кишечника, сужение прохода
- Рак брюшной полости, особенно после операции по удалению опухоли брюшной полости или лучевой терапии
Осложнения
Без лечения кишечная непроходимость может вызвать серьезные опасные для жизни осложнения, в том числе:
- Смерть ткани. Кишечная непроходимость может перекрыть кровоснабжение части кишечника. Недостаток крови приводит к отмиранию стенки кишечника. Отмирание ткани может привести к разрыву (перфорации) стенки кишечника, что может привести к инфекции.
- Заражение. Перитонит — это медицинский термин, обозначающий инфекцию в брюшной полости. Это опасное для жизни состояние, требующее немедленной медицинской и часто хирургической помощи.
Диагностика
Тесты и процедуры, используемые для диагностики кишечной непроходимости, включают:
- Физический осмотр. Ваш врач спросит о вашей истории болезни и ваших симптомах. Он или она также проведет медицинский осмотр, чтобы оценить вашу ситуацию. Врач может заподозрить кишечную непроходимость, если ваш живот опух или болезненен, или если в нем есть уплотнение. Он или она может прослушивать звуки кишечника с помощью стетоскопа.
- Рентген. Чтобы подтвердить диагноз кишечной непроходимости, ваш врач может порекомендовать рентген брюшной полости. Однако некоторые кишечные непроходимости невозможно увидеть с помощью стандартных рентгеновских лучей.
- Компьютерная томография (КТ). Компьютерная томография объединяет серию рентгеновских изображений, полученных под разными углами, для получения изображений поперечного сечения. Эти изображения более детализированы, чем стандартный рентгеновский снимок, и с большей вероятностью покажут кишечную непроходимость.
- УЗИ. Когда кишечная непроходимость возникает у детей, ультразвуковое исследование часто является предпочтительным типом визуализации. У молодых людей с инвагинацией ультразвуковое исследование обычно показывает «яблочко», представляя кишечник, свернутый спиралью внутри кишечника.
- Воздух или бариевая клизма. Воздушная или бариевая клизма — это, по сути, улучшенное изображение толстой кишки, которое может быть выполнено при определенных предполагаемых причинах обструкции. Во время процедуры врач вводит воздух или жидкий барий в толстую кишку через прямую кишку. При инвагинации у детей воздушная или бариевая клизма может решить проблему в большинстве случаев, и дальнейшее лечение не требуется.
Лечение
Лечение кишечной непроходимости зависит от причины вашего состояния, но обычно требует госпитализации.
Госпитализация для стабилизации вашего состояния
Когда вы прибудете в больницу, врачи сначала постараются стабилизировать вас, чтобы вы могли пройти лечение. Этот процесс может включать:
- Установка внутривенного (IV) шланга в вену на руке для введения жидкости
- Введение назогастрального зонда через нос в желудок для откачивания воздуха и жидкости и снятия вздутия живота
- Помещение тонкой гибкой трубки (катетера) в мочевой пузырь для слива мочи и ее сбора для анализа
Лечение инвагинации
Бариевая или воздушная клизма используется как для диагностики, так и для лечения детей с инвагинацией.Если клизма подействует, дальнейшего лечения обычно не требуется.
Лечение частичной непроходимости
Если у вас есть непроходимость, через которую все еще может пройти некоторое количество пищи и жидкости (частичная непроходимость), после стабилизации состояния вам может не потребоваться дальнейшее лечение. Ваш врач может порекомендовать специальную диету с низким содержанием клетчатки, которая легче обрабатывается вашим частично закупоренным кишечником. Если препятствие не проходит само по себе, вам может потребоваться операция для его устранения.
Лечение полной непроходимости
Если через кишечник ничего не проходит, обычно требуется операция для снятия закупорки.Процедура, которая у вас будет, будет зависеть от того, что вызывает непроходимость и какая часть вашего кишечника затронута. Хирургия обычно включает удаление непроходимости, а также любого отмершего или поврежденного участка кишечника.
В качестве альтернативы ваш врач может порекомендовать лечить непроходимость саморасширяющимся металлическим стентом. Трубка из проволочной сетки вводится в толстую кишку через эндоскоп, который проходит через рот или толстую кишку. Он заставляет открыть толстую кишку, чтобы можно было устранить препятствие.
Стенты обычно используются для лечения людей с раком толстой кишки или для временного облегчения у людей, для которых экстренная операция слишком рискованна. Если ваше состояние стабилизируется, вам может потребоваться операция.
Лечение псевдообструкции
Если ваш врач определит, что ваши признаки и симптомы вызваны псевдообструкцией (паралитической кишечной непроходимостью), он или она может контролировать ваше состояние в течение дня или двух в больнице и устранять причину, если это известено. Паралитическая кишечная непроходимость может исчезнуть сама по себе.Тем временем вам, скорее всего, будут вводить еду через носовую трубку или капельницу, чтобы предотвратить недоедание.
Если паралитическая кишечная непроходимость не проходит сама по себе, ваш врач может назначить лекарство, вызывающее мышечные сокращения, которые могут помочь продвижению пищи и жидкости через кишечник. Если паралитическая кишечная непроходимость вызвана болезнью или приемом лекарств, врач вылечит основное заболевание или прекратит прием лекарства. В редких случаях для удаления части кишечника может потребоваться операция.
В случаях, когда толстая кишка увеличена, лечение, называемое декомпрессией, может принести облегчение.Декомпрессию можно выполнить с помощью колоноскопии — процедуры, при которой тонкая трубка вводится в задний проход и направляется в толстую кишку. Декомпрессия также может быть выполнена хирургическим путем.
Запись на прием
Кишечная непроходимость обычно требует неотложной медицинской помощи. В результате у вас может не хватить времени на подготовку к встрече. Если у вас есть время до приема, составьте список своих признаков и симптомов, чтобы лучше ответить на вопросы врача.
Чего ожидать от врача
Ваш врач может задать следующие вопросы:
- Когда вы начали испытывать боль в животе или другие симптомы?
- Ваши симптомы появились внезапно или у вас были такие симптомы раньше?
- Ваша боль непрерывна?
- Испытывали ли вы тошноту, рвоту, лихорадку, кровь в стуле, диарею или запор?
- У вас была операция или облучение брюшной полости?
© 1998-2019 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации.
Подробнее о кишечной непроходимости
Сопутствующие препараты
IBM Watson Micromedex
Симптомы и лечение
,Кишечная псевдообструкция | NIDDK
Что такое кишечная псевдообструкция?
Псевдообструкция кишечника — это редкое заболевание, симптомы которого напоминают симптомы, вызванные закупоркой или непроходимостью кишечника, также называемого кишечником. Однако, когда врач осматривает кишечник, закупорки нет. Вместо этого симптомы возникают из-за нервных или мышечных проблем, которые влияют на движение пищи, жидкости и воздуха через кишечник.
Кишечник является частью желудочно-кишечного тракта (ЖКТ) и включает тонкий и толстый кишечник.Тонкая кишка — это орган, в котором происходит большая часть пищеварения. Тонкая кишка размером около 20 футов включает в себя
- двенадцатиперстная кишка, первый отдел тонкой кишки
- тощая кишка, средний отдел тонкой кишки
- подвздошная кишка, нижний конец тонкой кишки
Толстая кишка поглощает воду из стула и превращает ее из жидкой в твердую форму, которая выходит из организма во время дефекации. Толстая кишка размером около 5 футов включает в себя
- слепая кишка, первая часть толстой кишки, которая соединяется с подвздошной кишкой
- Ободочная кишка, часть толстой кишки, идущая от слепой кишки до прямой кишки
- прямая кишка, нижний конец толстой кишки, ведущий к анусу
У кого выше вероятность возникновения псевдообструкции кишечника?
Это состояние может возникнуть у людей любого возраста.Некоторые дети рождаются с врожденной псевдообструкцией кишечника, а у некоторых людей это заболевание развивается во взрослом возрасте. Псевдообструкция кишечника может быть острой, возникать внезапно и продолжаться непродолжительное время, а может быть хронической или продолжительной.
Острая псевдообструкция толстой кишки, также называемая синдромом Огилви или острой кишечной непроходимостью, в основном поражает пожилых людей. В этом состоянии толстая кишка становится раздутой или увеличенной после
.- хирургические операции, такие как операции по открытию брюшной полости или замене бедра или колена
- травмы, например перелом бедра
- болезнь, например серьезная инфекция
Острая псевдообструкция толстой кишки может привести к серьезным осложнениям.Однако люди с этим заболеванием обычно поправляются после лечения.
Что вызывает псевдообструкцию кишечника?
Проблемы с нервами, мышцами или интерстициальными клетками Кахаля вызывают псевдообструкцию кишечника. Интерстициальные клетки Кахаля называются «пейсмейкерами», потому что они задают темп кишечных сокращений. Эти клетки передают сообщения от нервов к мышцам.
Проблемы с нервами, мышцами или интерстициальными клетками Кахаля препятствуют нормальному сокращению кишечника и вызывают проблемы с движением пищи, жидкости и воздуха через кишечник.
Первичная или идиопатическая кишечная псевдообструкция — это кишечная псевдообструкция, которая возникает сама по себе. У некоторых людей с первичной кишечной псевдообструкцией, мутации или изменения в генах — черты, передающиеся от родителей к ребенку, — вызывают состояние. Однако медицинские работники обычно не назначают генетическое тестирование на кишечную псевдообструкцию, поскольку они обычно не распознают генные мутации как причину.
У некоторых людей есть дупликации или делеции генетического материала в гене FLNA .Исследователи считают, что эти генетические изменения могут нарушить функцию белка, вызывая проблемы с нервными клетками в кишечнике. 1 В результате нервы не могут работать с мышцами кишечника, чтобы производить нормальные сокращения, которые перемещают пищу, жидкость и воздух через пищеварительный тракт. Кроме того, эти генетические изменения могут быть причиной некоторых других признаков и симптомов, которые могут возникать при псевдообструкции кишечника, например, симптомов со стороны мочевого пузыря и мышечной слабости.
Состояние, называемое митохондриальной нейрогастроинтестинальной энцефалопатией, также может вызывать первичную кишечную псевдообструкцию.У людей с этим заболеванием митохондрии — структуры в клетках, производящие энергию, — не функционируют нормально. Митохондриальная нейрогастроинтестинальная энцефалопатия также может вызывать другие симптомы, такие как проблемы с нервами конечностей и изменения в головном мозге.
Вторичная псевдообструкция кишечника развивается как осложнение другого заболевания. Причины вторичной кишечной псевдообструкции включают
- абдоминальная или тазовая хирургия
- заболеваний, поражающих мышцы и нервы, таких как красная волчанка, склеродермия и болезнь Паркинсона
- заражений
- лекарств, таких как опиаты и антидепрессанты, влияющих на мышцы и нервы
- облучение живота
- некоторые виды рака, включая рак легких
Каковы симптомы псевдообструкции кишечника?
Симптомы псевдообструкции кишечника могут включать
- Вздутие или вздутие живота, также называемое вздутием
- Боль в животе
- тошнота
- рвота
- запор
- диарея
Со временем это состояние может вызвать истощение, избыточный бактериальный рост в кишечнике и потерю веса.Недоедание — это состояние, которое развивается, когда организм не получает нужного количества витаминов, минералов и других питательных веществ, необходимых для поддержания здоровых тканей и функций органов.
У некоторых людей возникают проблемы с пищеводом, желудком или мочевым пузырем.
Как диагностируется псевдообструкция кишечника?
Для диагностики псевдообструкции кишечника медицинский работник может предложить пациенту проконсультироваться с гастроэнтерологом — врачом, специализирующимся на заболеваниях пищеварительной системы.Поставщик медицинских услуг проведет медицинский осмотр; собрать полный анамнез, визуализирующие исследования и биопсию; и сделать анализы крови. Поставщик медицинских услуг может назначить другие тесты для подтверждения диагноза. Медицинский работник также будет искать причину состояния, например, основного заболевания.
Псевдообструкция кишечника может быть трудной для диагностики, особенно первичная псевдообструкция кишечника. В результате для постановки правильного диагноза может потребоваться много времени.
Физический осмотр
Медицинский осмотр — это первое, что может сделать врач для диагностики кишечной псевдообструкции.Во время медицинского осмотра врач обычно
- осматривает тело человека
- использует стетоскоп для прослушивания звуков тела
- ударов по определенным участкам тела человека
История болезни
Поставщик медицинских услуг попросит человека предоставить медицинский и семейный анамнез, чтобы помочь диагностировать псевдообструкцию кишечника.
Визуальные исследования
Медицинский работник может заказать следующие визуализационные исследования:
- Рентген брюшной полости. Рентгеновский снимок — это изображение, записанное на пленку или компьютер, которое технический специалист делает с использованием низкоуровневого излучения. Количество используемого излучения невелико. Рентгенолог делает рентгеновский снимок в больнице или амбулаторном центре, а рентгенолог — врач, специализирующийся на медицинской визуализации — интерпретирует изображения. Анестезия человеку не нужна. Во время рентгена человек будет лежать на столе или стоять. Техник помещает рентгеновский аппарат в область живота. Человек будет задерживать дыхание, пока техник делает снимок, чтобы изображение не было размытым.Техник может попросить человека изменить положение для дополнительных изображений. Рентген брюшной полости покажет, связаны ли симптомы с кишечной непроходимостью.
- Верхняя серия GI. Медицинский работник может назначить серию исследований верхних отделов желудочно-кишечного тракта для исследования тонкой кишки. Техник-рентгенолог проводит тест в больнице или амбулаторном центре, а рентгенолог интерпретирует изображения; Поставщик медицинских услуг может назначить анестезию младенцам и детям. По возможности за 8 часов до процедуры нельзя есть и пить.Во время процедуры человек будет стоять или сидеть перед рентгеновским аппаратом и пить барий, меловую жидкость. Младенцы лежат на столе, и техник вводит им барий через крошечную трубку, вставленную в нос, которая входит в желудок. Барий покрывает слизистую оболочку тонкой кишки, благодаря чему признаки непроходимости более четко видны на рентгеновских снимках.
В течение короткого времени после теста у человека может наблюдаться вздутие живота и тошнота. Жидкий барий в желудочно-кишечном тракте вызывает белый или светлый цвет стула в течение нескольких дней или дольше у людей с псевдообструкцией кишечника.Поставщик медицинских услуг даст пациенту конкретные инструкции о еде и питье после теста.
- Нижняя серия GI. Медицинский работник может назначить серию обследований нижних отделов желудочно-кишечного тракта, рентгенологическое исследование толстой кишки. Рентгенолог выполняет тест в больнице или амбулаторном центре, а рентгенолог интерпретирует изображения. Анестезия человеку не нужна. Поставщик медицинских услуг может предоставить письменные инструкции по подготовке кишечника, которым следует следовать дома перед тестом.Врач может попросить человека соблюдать жидкую диету за 1–3 дня до процедуры. Перед обследованием человеку может потребоваться слабительное средство или клизма. Слабительное — это лекарство, разжижающее стул и ускоряющее опорожнение кишечника. Клизма включает в себя промывание ануса водой или слабительным с помощью специальной бутылочки для шприцев.
Во время теста человек ляжет на стол, а врач вставит гибкую трубку в задний проход человека. Лечащий врач заполнит толстую кишку барием, чтобы признаки основных проблем более четко выявлялись на рентгеновских снимках.Тест может показать проблемы с толстой кишкой, вызывающие симптомы у человека.
Жидкий барий в желудочно-кишечном тракте вызывает белый или светлый цвет стула в течение нескольких дней или дольше у людей с кишечной псевдообструкцией. Клизмы и повторяющиеся испражнения могут вызвать анальную болезненность. Поставщик медицинских услуг предоставит конкретные инструкции о еде и питье после теста.
- Компьютерная томография (КТ). КТ использует комбинацию рентгеновских лучей и компьютерных технологий для создания изображений.Рентгенолог выполняет тест в больнице или амбулаторном центре, а рентгенолог интерпретирует изображения. Для компьютерной томографии врач может дать пациенту раствор для питья и инъекцию специального красителя, называемого контрастным веществом. Компьютерная томография требует, чтобы человек лежал на столе, который вставляется в устройство в форме туннеля, где техник делает рентгеновские снимки. Компьютерная томография может показать как внутреннюю, так и внешнюю стенку кишечника. Поставщик медицинских услуг может дать детям успокаивающее средство, чтобы помочь им заснуть перед тестом.
- Эндоскопия верхних отделов ЖКТ. Эта процедура включает использование эндоскопа — небольшой гибкой трубки с лампой — для осмотра верхних отделов желудочно-кишечного тракта, включая пищевод, желудок и двенадцатиперстную кишку. Гастроэнтеролог проводит анализ в больнице или поликлинике. Гастроэнтеролог осторожно вводит эндоскоп по пищеводу в желудок и двенадцатиперстную кишку. Небольшая камера, установленная на эндоскопе, передает видеоизображение на монитор, что позволяет внимательно изучить слизистую оболочку кишечника.Медицинский работник может дать пациенту жидкий анестетик для полоскания горла или может распылить анестетик на заднюю часть горла. Медицинский работник вставит иглу для внутривенного введения (IV) в вену на руке, чтобы ввести седативный эффект. Седативные средства помогают пациентам расслабиться и чувствовать себя комфортно. Этот тест может показать закупорку или другие состояния в верхнем отделе тонкой кишки. Гастроэнтеролог может получить биопсию слизистой оболочки тонкой кишки во время эндоскопии верхних отделов ЖКТ.
Биопсия
Гастроэнтеролог может получить биопсию кишечной стенки во время эндоскопии или хирургического вмешательства, если у человека есть операция по поводу псевдообструкции кишечника, а причина неизвестна.Если врачу необходимо исследовать нервы в стенке кишечника, необходима более глубокая биопсия, которую гастроэнтеролог обычно может получить только во время операции.
Биопсия — это процедура, при которой берется кусок ткани стенки кишечника для исследования под микроскопом. Медицинский работник выполняет биопсию в больнице и использует легкую седацию и местную анестезию; При выполнении биопсии во время операции врач использует общую анестезию.Патолог — врач, специализирующийся на диагностике заболеваний — исследует ткань кишечника в лаборатории. Для диагностики проблем в нервных путях кишечной ткани требуются специальные методы, которые не широко доступны.
Медицинский работник также может использовать биопсию, полученную во время эндоскопии, чтобы исключить целиакию. Целиакия — это аутоиммунное заболевание, при котором люди не переносят глютен, потому что он повреждает слизистую оболочку тонкого кишечника и препятствует всасыванию питательных веществ.Глютен — это белок, содержащийся в пшенице, ржи и ячмене, а также в таких продуктах, как витаминные и питательные добавки, бальзамы для губ и некоторые лекарства.
Анализы крови
Анализ крови включает забор крови в офисе поставщика медицинских услуг или в коммерческом учреждении и отправку образца в лабораторию для анализа. Анализ крови может показать наличие других заболеваний или состояний, которые могут вызывать у человека симптомы. Анализ крови также может показать уровни основных витаминов и минералов, которые помогут выявить недоедание.
Манометрия
Манометрия — это тест, который измеряет мышечное давление и движения в желудочно-кишечном тракте, например, насколько хорошо сокращаются и расслабляются гладкие мышцы желудка и тонкой кишки. Гастроэнтеролог проводит анализ в больнице или поликлинике. Пока человек находится под седативным действием, врач помещает тонкую трубку или манометрическую трубку в желудок и продвигает ее вниз в тонкий кишечник. Гастроэнтеролог может использовать эндоскоп для установки этой трубки.Медицинский работник переместит человека в манометрическую комнату и подключит манометрическую трубку к компьютеру. Когда человек просыпается от седативных препаратов, компьютер записывает давление в кишечнике, пока человек постится, и после того, как человек поел. Манометрия может подтвердить диагноз псевдообструкции кишечника и показать степень заболевания.
Тесты опорожнения желудка
Тесты на опорожнение желудка могут показать, вызывает ли заболевание заболевание, называемое гастропарезом.У людей с гастропарезом, что буквально означает парализованный желудок, сильно задерживается опорожнение желудка или замедленное перемещение пищи из желудка в тонкий кишечник. У некоторых пациентов с псевдообструкцией кишечника также наблюдается гастропарез.
Типы тестов на опорожнение желудка включают следующее:
- Сцинтиграфия опорожнения желудка. Этот тест включает в себя употребление в пищу мягкой пищи — например, яиц или заменителя яиц — которая содержит небольшое количество радиоактивного материала.Специально обученный техник выполняет тест в радиологическом центре или больнице, а рентгенолог интерпретирует результаты; человеку не нужна анестезия. Внешняя камера сканирует брюшную полость, чтобы показать, где находится радиоактивный материал. Затем рентгенолог может измерить скорость опорожнения желудка через 1, 2, 3 и 4 часа после еды. Нормальные значения зависят от состава еды. Во время некоторых приемов пищи, если более 10 процентов еды все еще остается в желудке через 4 часа, врач подтверждает диагноз гастропареза.Очень важно делать снимки в течение 4 часов после еды. Когда техник выполняет сканирование только через 1-2 часа после еды, результаты часто ненадежны.
- Дыхательный тест. С помощью этого теста человек ест пищу, содержащую небольшое количество нерадиоактивного материала. Затем врач берет образцы дыхания в течение нескольких часов, чтобы измерить количество нерадиоактивного материала в выдыхаемом воздухе. Результаты позволяют врачу рассчитать, насколько быстро опорожняется желудок.
- SmartPill. SmartPill — это небольшое электронное устройство в форме капсулы. Тест SmartPill доступен в специализированных амбулаторных центрах. Человек проглатывает устройство, чтобы оно могло пройти через весь пищеварительный тракт и отправить информацию на приемник размером с сотовый телефон, который носит на талии или шее человека. Записанная информация предоставляет подробную информацию о том, как быстро пища проходит через каждую часть пищеварительного тракта.
Как лечится кишечная псевдообструкция?
Поставщик медицинских услуг будет лечить кишечную псевдообструкцию с помощью нутритивной поддержки, лекарств и, в некоторых случаях, декомпрессии.В редких случаях человеку требуется операция. Если болезнь, лекарство или и то, и другое вызывают псевдообструкцию кишечника, поставщик медицинских услуг вылечит основное заболевание, прекратит прием лекарств или сделает то и другое.
Пищевая поддержка
Людям с псевдообструкцией кишечника часто требуется нутритивная поддержка, чтобы предотвратить истощение и потерю веса. Энтеральное питание обеспечивает жидкую пищу через зонд для кормления, который вводится через нос в желудок или непосредственно в желудок или тонкий кишечник.Поставщик медицинских услуг вставляет зонд для кормления, иногда используя рентгеновский снимок или эндоскопию для руководства, и учит человека, как ухаживать за зондом после возвращения домой. Энтерального питания достаточно для большинства людей с псевдообструкцией кишечника. В тяжелом случае человеку может потребоваться внутривенное кормление, также называемое парентеральным питанием, при котором жидкая пища подается через трубку, помещенную в вену.
Энтеральное питание возможно, потому что у большинства людей с кишечной псевдообструкцией слизистая оболочка кишечника нормальна.Энтеральное питание предпочтительнее парентерального, поскольку оно значительно снижает риск осложнений.
Лекарства
Врач прописывает лекарства для лечения различных симптомов и осложнений псевдообструкции кишечника, например
- антибиотики для лечения бактериальных инфекций
- обезболивающее, которое следует использовать с осторожностью, если вообще следует использовать, потому что большинство обезболивающих задерживают транзит через кишечник
- Препарат для сокращения мышц кишечника
- лекарств от тошноты
- противодиарейные препараты
- слабительные
Декомпрессия
Человеку с острой псевдообструкцией толстой кишки и сильно увеличенной толстой кишкой, который не реагирует на лекарства, может потребоваться процедура, называемая декомпрессией, для удаления газа из толстой кишки.Гастроэнтеролог может провести процедуру в условиях стационара или поликлиники. Гастроэнтеролог может решить декомпрессию толстой кишки с помощью колоноскопии. Во время колоноскопии гастроэнтеролог вводит гибкую трубку в толстую кишку через задний проход. Лечащий врач дает пациенту легкое успокаивающее и, возможно, обезболивающее, чтобы расслабиться. Если человеку требуется длительная декомпрессия, гастроэнтеролог также может декомпрессировать толстую кишку через хирургическое отверстие в слепой кишке.В этом случае врач дает пациенту местную анестезию.
Хирургия
В тяжелых случаях псевдообструкции кишечника человеку может потребоваться операция по удалению части кишечника. Однако хирургическое вмешательство следует проводить редко, если оно вообще проводится, поскольку кишечная псевдообструкция является генерализованным заболеванием, которое обычно поражает весь кишечник. Удаление части кишечника не может вылечить болезнь.
Хирург — врач, специализирующийся на хирургии — проведет операцию в больнице; человеку понадобится общая анестезия.Несколько узкоспециализированных лечебных центров предлагают трансплантацию тонкой кишки. Врач может порекомендовать трансплантацию тонкой кишки, если все другие методы лечения не помогли.
Питание, диета и питание
Исследователи не обнаружили, что еда, диета и питание играют роль в возникновении или предотвращении псевдообструкции кишечника. Соблюдение специальных диет обычно не помогает избавиться от заболевания. Однако частый прием пищи небольшими порциями с протертыми продуктами или жидкостями может облегчить пищеварение.Добавки витаминов и микроэлементов могут помочь человеку, страдающему недоеданием.
Клинические испытания
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) и другие подразделения Национальных институтов здравоохранения (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и подходят ли они вам?
Клинические испытания являются частью клинических исследований и лежат в основе всех достижений медицины. Клинические испытания ищут новые способы предотвращения, обнаружения или лечения заболеваний.Исследователи также используют клинические испытания, чтобы изучить другие аспекты лечения, такие как улучшение качества жизни людей с хроническими заболеваниями. Узнайте, подходят ли вам клинические испытания.
Какие клинические испытания открыты?
Клинические испытания, которые в настоящее время открыты и набираются, можно просмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Кишечная псевдообструкция. Веб-сайт Национальной медицинской библиотеки США. www.ghr.nlm.nih.gov. Обновлено в октябре 2010 г.По состоянию на 17 июня 2013 г.
,