В первом триместре беременности может ли быть температура: Признаки беременности
Признаки беременности
Беременность – долгожданный и важный период в жизни женщины. С её наступлением меняется не только семейный уклад и планы, но и самочувствие будущей матери. Уже с первых дней зачатия появляются незначительные признаки интересного положения. А через неделю женские гормоны достигают такого уровня, что симптомы беременности становятся ощутимыми.
Первые признаки наступившей беременности
Во избежание каких-либо проблем и осложнений сразу нужно обратиться к врачу. Но до посещения больницы поставить себе диагноз «беременность» можно по нескольким характерным признакам.
— Задержка менструации.
Самый явный и заметный симптом наступившей беременности. У некоторых женщин вместо менструации могут появиться кровомазание или коричневые выделения. Не стоит этого пугаться. Это абсолютно естественный процесс, свидетельствующий о присоединении эмбриона к стенке матки.
— Повышение температуры.
У беременной женщины субфебрильная температура считается нормой. Но она может и не быть повышена. А вот температура базальная выше 37° будет в любом случае – это самый достоверный признак, который появляется ещё до задержки. Измерять базальную температуру важно правильно. Делать это нужно только сутра, не вставая с постели.
— Тошнота.
Этот симптом испытывает далеко не каждая женщина, но многим всё же не удаётся избежать раннего токсикоза. Часто его наличие или отсутствие обусловлено генетически. Тошнота может появляться в любое время суток, но чаще это происходит по утрам. Женщина невольно меняет свои вкусы, отказывается от некоторых продуктов. Может возникнуть отвращение к еде вообще или непомерный аппетит. Токсикоз возникает из-за серьёзных изменений в обмене веществ в связи с новым состоянием женского организма.
— Болезненные ощущения.
Процесс зачатия может сопровождаться незначительными болями внизу живота. Они очень схожи с менструальными. Если боль несильная и проходящая – это признак беременности. При сильных и постоянных болях нужно срочно обратиться к врачу. Спазмы являются признаком тонуса матки, которая готовится к вынашиванию плода. Также ранним признаком наступившей беременности является болезненность и набухание грудей. Они становятся чувствительными, поэтому любое прикосновение вызывает неприятные ощущения. У некоторых будущих мам могут наблюдаться желтоватые выделения из сосков. Это нормально и является подготовкой организма женщины к кормлению ребёнка.
— Изменение состояния кожи, волос, ногтей.
Наступление беременности у многих женщин сопровождается резким улучшением состояния кожи и волос. Это происходит благодаря переизбытку гормона эстрогена. Но после родов его содержание приходит в норму, что приводит к ухудшению состояния зубов и выпадению волос. У некоторых будущих мам могут появиться прыщи на лице, кожа становится жирной, пигментированной. Не стоит переживать, всё пройдёт сразу после родов.
Но после родов его содержание приходит в норму, что приводит к ухудшению состояния зубов и выпадению волос. У некоторых будущих мам могут появиться прыщи на лице, кожа становится жирной, пигментированной. Не стоит переживать, всё пройдёт сразу после родов.
— Общее недомогание.
Сразу после зачатия женский организм переживает огромный стресс, всё изменяется, перестраивается. На это тратиться много сил. Поэтому женщина чувствует слабость, усталость и сонливость. Кроме того, из-за всплеска гормонов портиться настроение, появляется плаксивость, тревожность. В этот период женщине требуется особая забота и уход.
Каждый организм индивидуален и беременность проявляет себя абсолютно по-разному. При первых симптомах нужно обратиться к врачу, тогда вынашивание долгожданного чада станет счастливым и приятным периодом в жизни.
Температура во время беременности — что делать на ранних сроках: 37 как признак, базальная, жар
Будущие мамы всегда трепетно относятся к своему здоровью, ведь от него зависит и состояние малыша. Внутренние изменения, происходящие с женщиной в этот период, вызывают много вопросов. Что означает повышение температуры тела при беременности, и стоит ли его бояться?
Внутренние изменения, происходящие с женщиной в этот период, вызывают много вопросов. Что означает повышение температуры тела при беременности, и стоит ли его бояться?
Температура как признак беременности
Обычно повышение температуры тела воспринимается как состояние болезни, свидетельствующее о воспалительном процессе. Именно поэтому многие женщины со страхом воспринимают повышение температуры при беременности на ранних сроках .
Тем не менее, температура 37 при беременности — вполне нормальное явление, ответная реакция организма на смену гормонального фона. В связи с переменами, происходящими в организме беременной женщины, терморегуляция и обменные процессы проходят иначе. Это чревато легким повышением температуры в течение нескольких недель. Колебания температуры тела допустимы в пределах от 37.2 до 37.4 градусов .
Стоит учесть, что нормой является температура 37 при беременности на ранних сроках, а во втором и третьем триместрах она уже может быть угрожающим симптомом. Обязательно сообщайте лечащему врачу о скачках температуры. Учитывая, что норма в 36,6 градусов относительна, специалист, ведущий беременность, должен понимать, какие отметки на градуснике являются критическими именно для вас.
Обязательно сообщайте лечащему врачу о скачках температуры. Учитывая, что норма в 36,6 градусов относительна, специалист, ведущий беременность, должен понимать, какие отметки на градуснике являются критическими именно для вас.
Температура и простуда во время беременности
1Если температура тела при беременности сопровождается характерными симптомами простуды, вызовите врача. Беременность связана с ослаблением иммунной защиты организма, поэтому будущая мама становится очень уязвимой для вирусов, бактерий, колебаний температуры воздуха. Переохлаждение и перегрев вполне способны вызвать у беременной повышение температуры. Поэтому женщине в положении стоит защищать свой организм как от морозного ветра, так и от прямых солнечный лучей. Уберечь себя и плод от вирусных и бактериальных заболеваний можно с помощью самых простых правил:
● Избегайте мест большого скопления людей
● Мойте руки после прогулки
● Не забывайте о правилах личной гигиены
● Проветривайте и своевременно убирайте квартиру
Чем грозит повышение температуры
1
Температура 37 при беременности на ранних сроках не несет опасности для плода. Другое дело — высокая температуры при инфекции: она может вызвать проблемы с передачей питательных веществ и кислорода через плаценту (оболочку) малышу, нарушить формирование центральной нервной системы. Болезнь, сопровождающаяся температурой 38 градусов (а на поздних сроках – 37.5), может поставить под угрозу саму беременность, вызвав отслойку плаценты и преждевременные роды, интоксикацию (отравление), выкидыш
.
Другое дело — высокая температуры при инфекции: она может вызвать проблемы с передачей питательных веществ и кислорода через плаценту (оболочку) малышу, нарушить формирование центральной нервной системы. Болезнь, сопровождающаяся температурой 38 градусов (а на поздних сроках – 37.5), может поставить под угрозу саму беременность, вызвав отслойку плаценты и преждевременные роды, интоксикацию (отравление), выкидыш
.
Исследования показали, что повышение температуры у беременных в течение первого триместра удваивает риск возникновения дефектов у плода. Врачи считают, что риск может быть снижен путем применения жаропонижающих препаратов и витаминов, содержащих фолиевую кислоту. Высокая температура у матери во время родов может вызвать судороги у новорожденного, паралич и другие грозные последствия.
Высокую температуру у беременных женщин необходимо снижать из-за угрозы развития осложнений для плода. Не дожидайтесь, пока повышенная температура превратится в жар, оперативно вызывайте врача.
Что делать, если температура уже выше 37
2Если температура у беременной не превышает значения 37.4, а также не сопровождается другими тревожными симптомами, состояние не требует постороннего вмешательства. При наличии ломоты в мышцах, першения в горле, насморка и плохого самочувствия, раздумывать долго не следует. Столбик термометра может быстро поползти вверх, поэтому необходима консультация специалиста. Если жар застиг врасплох ночью или вечером – вызывайте скорую помощь, промедление может дорого стоить.
Дожидаясь приезда врача, наблюдайте за температурой: нельзя допускать роста температуры выше 38 градусов, иначе появится серьезная угроза для здоровья плода. При этом важно помнить, что большинство лекарств противопоказано к приему во время беременности, особенно это касается аспирина.
Чтобы снять жар, воспользуйтесь следующими методами:
1. Пейте больше жидкости. Чай с липовым цветом, малиной или лимоном – вполне подходящее питье.
2. Ставьте водные компрессы. Прохладный компресс с водой поможет мягко снять жар.
Ставить диагноз и назначать препараты должен врач, если вы еще подобрали лечащего врача, ознакомьтесь со списком клиник здесь. Не превышайте выписанных дозировок и времени приема, внимательно отнеситесь к назначенным лекарствам. При соблюдении правил приема такое лечение не повредит малышу.
Пониженная температура при беременности
3
Такая ситуация встречается у женщин, страдающих от токсикоза
(тошноты, усиливающейся в утренние часы). Вследствие частой рвоты у беременной может начаться обезвоживание, сопровождающееся понижением температуры. Игнорировать это состояние нельзя, поэтому беременную могут направить на стационарное лечение.
Иногда понижение температуры свидетельствует о гормональных нарушениях, дефиците иммунитета или инфекционном заболевании. Не забывайте сообщать лечащему врачу о любом необычном состоянии, чтобы предупредить или своевременно вылечить начинающееся заболевание.
Наконец, слегка пониженная температура может быть просто индивидуальной особенностью организма, по-своему реагирующего на беременность. Однако полагаться только на эту причину не стоит – консультация с врачом все равно потребуется.
Что делать, если температура 37 долго держится
3Активное действие гормона беременности прогестерона, увеличивающего температуру тела, продолжается в течение всей беременности, поэтому небольшое повышение температуры может сохраняться долгое время. Беременной нужно чутко следить за своим самочувствием, а при первом появлении неприятных симптомов и увеличении температуры обратиться к врачу.
Каждая беременность – уникальна, и нуждается в пристальном наблюдении. Не бойтесь показаться «мамочкой в панике», требуя врачебной помощи при повышении столбика термометра, ведь от вас зависит здоровье малыша. Гораздо лучше ошибиться в негативном прогнозе, чем пропустить развитие заболевания.
Не бойтесь показаться «мамочкой в панике», требуя врачебной помощи при повышении столбика термометра, ведь от вас зависит здоровье малыша. Гораздо лучше ошибиться в негативном прогнозе, чем пропустить развитие заболевания.
Womenfirst
- Кузьмин В. Н. Проблема вируса гриппа h2N1 и особенности заболевания у женщин во время беременности //Лечащий врач. – 2010. – Т. 1. – С. 66-8.
- Свирская Е. В. Дневник будущей мамы. Беременность день за днем. – СПб. Издательский дом Питер, 2014. С. 87-89
- Шефер К. Лекарственная терапия в период беременности и лактации. – Logobook. ru, 2010. С. 179-180
RUDFS183673 от 29. 11.2018
11.2018
Простуда ОРЗ, ОРВИ при беременности, последствия, лечение
Простудные заболевания, могут внезапно застать в расплох наших замечательных будущих мам.
Что делать если во время беременности заболеешь простудой (ОРЗ/ОРВИ)?
А можно ли уберечь себя от ОРВИ?
Какие лекарства можно, а какие нельзя?
Опасно ли это для малыша?
Беременность – это чудесное состояние, но, к сожалению, даже этот прекрасный период в жизни женщины может быть омрачен обострением ранее существующих хронических заболеваний дыхательной системы (почти 10 % населения страдает той или иной патологией респираторных органов и не обращаются к врачу для лечения).
Чем грозит невнимание в ОРЗ/ОРВИ при беременности:
- Возбудители вирусных и инфекционных заболеваний могут способствовать невынашиванию беременности, увеличению кровопотери в родах.

- Вирусы также могут активизировать имеющуюся в организме и другую «дремлющую» инфекцию, способствует развитию воспалительных заболеваний внутренних половых органов.
- Особой предрасположенности к инфекции у беременных не существует, но респираторные заболевания инфекционной и вирусной природы у беременных нередко протекают тяжелее и дают значительно больше осложнений, если вовремя не начать лечение.
- Наиболее распространенным заболеванием у беременных является ОРВИ и грипп.
- Простудные заболевания опасны во время беременности как в 1 триместре, 2 триместре, так и в 3 триместре.
ОРВИ — острая респираторно-вирусная инфекция, т.е. источником болезни являются вирусы, которые в большом количестве выделяет больной человек при кашле, чихании, разговоре. Особенно мы подвержены вирусным инфекциям в холодное время года, а также в переходные периоды осень и весну — когда днем жарко, утром холодно и порой мы одеваемся совсем не по погоде.
Начало у ОРВИ как правило постепенное с общего недомогания вялости, незначительного повышения температуры и насморка или болей в горле.
Грипп, в отличие о ОРВИ, протекает тяжелее и представляет большую опасность, как для матери, так и для плода, Эпидемии гриппа повторяются почти ежегодно, во время них заболевает 30-40% населения.
Это острое вирусное заболевание, передающееся воздушно-капельным путем. Вирус гриппа проникает через дыхательные пути, поражает слизистую оболочку, повышает проницаемость стенок кровеносных сосудов. Вирус гриппа снижает иммунитет, на фоне чего могут обостриться хронические заболевания. Начало у Гриппа острое, внезапное: еще 30 минут назад вроде все хорошо а сейчас уже температура, озноб, жар.
Что же делать, если во время беременности заболели ОРВИ?
Лечить обязательно!!!
Не надеяться, что пройдет само и как-нибудь удастся отлежаться. Даже при незначительном недомогании вероятность возникновения осложнений у беременной женщины велика.
Даже при незначительном недомогании вероятность возникновения осложнений у беременной женщины велика.
Обязательно посетите врача, грамотный терапевт или врач общей практики даст Вам исчерпывающие рекомендации по лекарственной терапии, а также использованию домашних средств, которые не навредят Вам и Вашему малышу.
Не занимайтесь самолечением, противовирусные препараты, травки, леденцы, антибиотики и антибактериальные препараты без назначения врача принимать не следует. Ваш организм во время беременности может отреагировать по другому, не так, как в обычной жизни.
Можно ли уберечь себя от ОРВИ во время беременности?
Меры профилактики ОРВИ просты и доступны:
- Беременным женщинам следует ограничить посещение людных мест с большим скоплением народа в закрытых помещениях, чаще мыть руки( личная гигиена) , остерегаться переохлаждения, т.е. одеваться по сезону и по погоде.
- Большое значение имеет правильное сбалансированное питание, прием витаминов и побольше позитивных эмоций.

- После возращения с улицы или работы дома неплохо прополоскать горло морской водой и провести туалет носа.
- Перед работой смазывать носовую полость оксолиновой мазью или персиковым маслом.
- На работе и дома позаботьтесь о должном увлажнении воздуха (ионизаторы, увлажнители)
- Важно! Не забывайте о регулярных пеших прогулках на свежем воздухе, полноценной сексуальной жизни (при отсутствии противопоказаний) и занятиях спортом (с учетом физиологических особенностей беременной)
Какие лекарства можно принимать во время беременности, если заболели ОРВИ?
- Лекарства назначаются индивидуально, исходя из ситуации, подбирает сам доктор.
- Сбить температуру можно Парацетамолом (как таблетками, так и свечами).
- Абсолютно всем показано теплое щелочное витаминизированное питье.
Опасно ли ОРВИ для малыша?
- Если вовремя начать лечение и находиться под наблюдением врача, то малышу ваша простуда не навредит.

- Однако если заниматься самолечением, то возрастает риск невынашивания, внутриутробной гипоксии и формирования различных отклонений в развитии ребеночка.
Надеемся, что ведение беременности в клинике «Она» оставит только положительные эмоции. Наши врачи позаботятся о Вашем здоровье и здоровье Вашего будущего малыша.
Первый триместр беременности. Часть 2
Во время первого триместра беременности происходит формирование основных органов и систем у плода. Первой начинает функционировать сердечнососудистая система и центральная нервная система. Следует сказать, что центральная нервная система продолжает свое развитие до самого конца беременности и при этом развивается быстрее остальных других систем и органов у плода. Именно поэтому первый триместр беременности является очень важным и самым уязвимым с точки зрения воздействия на плод каких-то неблагоприятных факторов внешней среды. Поэтому до 8 недель желательным является ограничение, а лучше полное исключение приема любых лекарственных препаратов. Исключение составляют фолиевая кислота и йод. Эти препараты целесообразно начать принимать еще за несколько месяцев до зачатия или хотя бы с момента установления факта беременности. Беременность оказывает влияние на весь организм женщины, степень выраженности этих проявлений связана со сроком беременности, с количеством плодов и с индивидуальными особенностями женщины.
Поэтому до 8 недель желательным является ограничение, а лучше полное исключение приема любых лекарственных препаратов. Исключение составляют фолиевая кислота и йод. Эти препараты целесообразно начать принимать еще за несколько месяцев до зачатия или хотя бы с момента установления факта беременности. Беременность оказывает влияние на весь организм женщины, степень выраженности этих проявлений связана со сроком беременности, с количеством плодов и с индивидуальными особенностями женщины.
Первыми, а иногда и единственными признаками наступившей беременности является слабость, сонливость, головокружение, быстрая утомляемость. Может возникать тошнота, рвота. Если рвота продолжается несколько раз в сутки, иногда это несколько десятков раз в сутки, это может потребовать стационарного лечения. Поэтому, в любом случае, женщине необходимо обратиться к акушеру-гинекологу.
Безусловно, следует отказаться от табакокурения. Что касается физической активности при беременности, в частности в первом триместре беременности физические нагрузки являются крайне полезными для беременной женщины. Исключение составляет состояние, когда установлена угроза прерывания беременности. В этом случае физические нагрузки следует исключить. Если признаков угрозы прерывания беременности не наблюдается, то самыми благоприятными считаются для беременной женщины такие нагрузки, как ходьба, плавание, прогулки на свежем воздухе. Желательно, чтобы это были ежедневные прогулки на свежем воздухе в районе одного-полутора часов, предпочтительным являются прогулки перед сном. Следует исключить езду на велосипеде и любые другие физические нагрузки, которые сопровождаются вибрацией и сотрясением тела, так как это может вызвать осложнения беременности.
Исключение составляет состояние, когда установлена угроза прерывания беременности. В этом случае физические нагрузки следует исключить. Если признаков угрозы прерывания беременности не наблюдается, то самыми благоприятными считаются для беременной женщины такие нагрузки, как ходьба, плавание, прогулки на свежем воздухе. Желательно, чтобы это были ежедневные прогулки на свежем воздухе в районе одного-полутора часов, предпочтительным являются прогулки перед сном. Следует исключить езду на велосипеде и любые другие физические нагрузки, которые сопровождаются вибрацией и сотрясением тела, так как это может вызвать осложнения беременности.
Что касается питания беременной в первом триместре беременности, строгих ограничений по питанию на данном этапе нет. Следует сказать, что в первом триместре беременности вкусовые пристрастия беременных могут меняться. Не надо стесняться их удовлетворять, и питаться нужно часто. Примерно 5-6 приемов пищи в сутки это должно быть. Однако, порции не должны быть большими. То есть, частое дробное питание должно быть в первом триместре беременности.
То есть, частое дробное питание должно быть в первом триместре беременности.
В современном мире женщины ведут очень активный образ жизни. Поэтому хочется остановиться отдельно на том, что при беременности желательно исключить авиаперелеты. Все путешествия и командировки лучше осуществлять наземными видами транспорта. Естественно, при имеющейся возможности.
Беременность это не заболевание, однако это нагрузка на организм будущей матери, которая вносит определенные коррективы в образ жизни. Женщина должна высыпаться. При наличии работы, которая связана с профессиональными вредностями, следует от них отказаться с самого начала беременности.
Очень полезными являются посещения курсов для беременных, так как они включают в себя, как правило, не только занятия лечебной физкультурой, но и лекции, которые подразумевают информирование женщин о том, что происходит с ней в каждый период беременности.
В клинике Скандинавия создана онлайн школа беременных и молодых родителей , благодаря которой вы получите максимум теоретических и практических знаний.
После того, как женщина первый раз посетила доктора акушера-гинеколога, и был подтвержден факт беременности, женщина информируется о том, что ей необходимо встать на учет по беременности. Встать на учет по беременности можно как в женской консультации как по месту жительства, так и в медицинских центрах, которые имеют лицензию на ведение беременности.
Ведение беременности в клинике «Скандинавия» — это регулярные консультации квалифицированных врачей-акушеров-гинекологов, проведение необходимых исследований и анализов. Наши программы для будущих мам составлены в соответствии с последними рекомендациями Всемирной организации здравоохранения.
Встать на учет по беременности желательно до 12 недель. Это связано с тем, что при постановке на учет по беременности женщина сдает довольно широкий спектр анализов, проходит ряд обследований, что позволяет выявить какие-то отклонения достаточно рано и скорректировать их. В частности, очень важным является обследование на уровень гормонов щитовидной железы, так как коррекция гипотиреоза при беременности является необходимой и предотвращает развитие осложнений как беременности самой, так и формирования плода.
Далее женщина встает на учет по беременности и ей определяется план с той частотой, с которой она должна посещать доктора акушера-гинеколога. Если это нормально протекающая беременность, то до 20 недель беременности это может быть 1 прием в 4 недели.
Таким образом, при подозрении женщины на беременность, следует обратиться к акушеру-гинекологу за получением всех необходимых советов и рекомендаций, которые позволят выносить беременность и родить здорового малыша.
Дата публикации: 17.01.17
1 триместр беременности: что происходит с плодом
1-й триместр: 1—12-я недели
Срок беременности рассчитывается с первого дня последней менструации, т. к. точно определить день зачатия сложно. Поскольку зачатие обычно происходит в середине менструального цикла, в действительности в течение первых двух недель вы не беременны, однако этот период засчитывается именно как начало беременности.
Как только в районе 3-й недели происходит оплодотворение яйцеклетки, гормоны понемногу начинают производить изменения в Вашем организме. В результате у Вас могут появиться некоторые из следующих симптомов:
- Утреннее недомогание. В результате возрастания уровня гормонов, характерных для беременности, до 80% женщин в 1-м триместре испытывают утреннее недомогание с такими симптомами как тошнота и рвота. Представление о том, что такое недомогание наблюдается только утром, является распространенным заблуждением. На самом деле симптомы могут появляться в любое время дня и ночи. У 1 из 5 женщин утреннее недомогание наблюдается во 2-м триместре беременности, а иногда может сохраняться в течение всей беременности.
Если Вы испытываете утреннее недомогание, избегайте пищи, которая вызывает у Вас тошноту, ешьте понемногу и часто, избегайте жирной и острой пищи, пейте больше воды. Если Вы испытываете сильно выраженные или беспокоящие Вас симптомы, обратитесь к врачу.

- Изменения молочных желез. Молочные железы начнут увеличиваться в размере, может появиться болезненность. Соски увеличатся в размере, станут более темными и выступающими.
- Утомляемость. Высокий уровень гормона прогестерона может вызывать у вас ощущение усталости и сонливости. Как можно чаще отдыхайте в горизонтальном положении, подняв при этом ноги вверх, и как можно лучше питайтесь, что не просто, если Вы испытываете утреннее недомогание!
- Повышенная эмоциональность. Более высокий уровень эмоциональности, проявляющийся в результате роста уровня гормонов, — это нормальное явление. Здесь очень важно понимание и терпение со стороны Вашего партнера и близких.
- Пищевые пристрастия и антипатии. Может обнаружиться, что Вы не переносите одну пищу и пристрастились к другой. Обычно это не является проблемой, если только Вам не хочется питаться странными продуктами, например мелом. Если вы обеспокоены ситуацией, обратитесь к врачу.

- Учащенное мочеиспускание. По мере того как возрастает содержание жидкости в Вашем организме, а матка давит на мочевой пузырь, у Вас будет чаще возникать желание посетить туалет. Идите в туалет, как только почувствуете такую необходимость, — это минимизирует давление на мочевой пузырь.
- Чувство головокружения. Иногда у Вас может появляться небольшое головокружение (это следствие гормональных изменений). Старайтесь подолгу не оставаться на ногах и медленно подниматься из сидячего или лежачего положения. При сильном головокружении немедленно обратитесь к врачу.
- Изжога и запоры. Работа Вашей пищеварительной системы замедлится, чтобы обеспечить большее время для усваивания пищи. Это может приводить к появлению изжоги и запоров. Для избавления от изжоги старайтесь употреблять небольшие порции пищи через регулярные промежутки времени и избегать жареной или острой пищи, а также газированных напитков. Против запоров помогает пища, богатая клетчаткой, поддержание физической активности и употребление большого количества воды.

- Примерно через 7 дней после оплодотворения эмбрион имплантируется в стенку матки. Для обеспечения питания и защиты эмбриона начнут формироваться плацента, пуповина и амниотический мешок.
- К окончанию первых 12 недель беременности матка прощупывается через стенку живота, живот начнет увеличиваться.
К окончанию 1-го триместра:
- Сформированы все основные органы малыша, работает система кровообращения.
- Началось развитие половых органов.
- На руках и ногах сформированы пальцы, появились ногти.
- Сформировались черты лица.
- Длина тела малыша около 6 см от головы до нижней части туловища, он уже узнаваем. Ребенок совершает движения в амниотическом мешке, но вы еще не ощущаете его шевеления.
Ранний токсикоз беременных — причины и лечение
- Когда начинается ранний токсикоз при беременности
- Проявление раннего токсикоза
- Причины токсикоза на ранних сроках
- Степени тяжести токсикоза при беременности
- Как справиться с токсикозом и облегчить симптомы
- Принципы лечения раннего токсикоза
Большинство женщин, едва узнав о наступившей беременности, ждут плохого самочувствия, приступов тошноты и даже рвоты. И действительно, ранний токсикоз зачастую становится постоянным спутником многих будущих мам на ранних сроках беременности. Можно ли как-то облегчить эти неприятные симптомы?
И действительно, ранний токсикоз зачастую становится постоянным спутником многих будущих мам на ранних сроках беременности. Можно ли как-то облегчить эти неприятные симптомы?
Токсикоз (а врачи называют это состояние гестозом) – это синдром, который определяют как нарушение адаптации женщины к беременности. По времени возникновения выделяют ранний гестоз, о котором и пойдет речь в данной статье, и поздний гестоз, который появляется в последние 2-3 месяца беременности и проявляется отеками, повышением артериального давления и появлением белка в моче.
Когда начинается ранний токсикоз при беременности
Ранний токсикоз обычно возникает в первой половине беременности. Как правило, после окончания формирования плаценты, то есть в 12-13 недель беременности явления токсикоза прекращаются. Во время нормальной беременности в организме женщины происходят адаптационные изменения функции почти всех органов и систем, которые регулируются нервной системой с участием желез внутренней секреции. Токсикоз же возникает вследствие невозможности адаптационных механизмов организма будущей мамы адекватно обеспечить потребности развивающегося плода.
Токсикоз же возникает вследствие невозможности адаптационных механизмов организма будущей мамы адекватно обеспечить потребности развивающегося плода.
Проявление раннего токсикоза
Самым частым проявлением токсикоза является рвота. Очень редко встречаются другие формы раннего токсикоза:
- дерматозы беременных – это группа заболеваний кожи, которые возникают во время беременности и исчезают после нее. При возникновении на ранних сроках беременности дерматоз обусловлен иммунными нарушениями в организме беременной женщины, а также чаще всего встречается у пациенток с заболеваниями пищеварительной и эндокринной систем. Наиболее распространенной формой дерматозов беременных является зуд беременных, который может быть на небольшом участке кожи или распространяться по всему телу, включая стопы и ладони.
- тетания (хорея) беременных. Это состояние возникает при условии снижения функции паращитовидных желез, вследствие чего нарушается обмен кальция в организме.
 Клинически заболевание проявляется судорогами мышц, чаще судороги бывают в пальцах рук, иногда в мышцах лица.
Клинически заболевание проявляется судорогами мышц, чаще судороги бывают в пальцах рук, иногда в мышцах лица. - слюнотечение – повышенное выделение слюны, в связи с чем происходит большая потеря жидкости (до 1 литра в сутки). Слюнотечение может быть самостоятельным проявление токсикоза или сопровождать рвоту беременных. В развитии слюнотечения имеют значение не только изменения в центральной нервной системе, но и местные нарушения в слюнных железах и их протоках под влиянием гормональной перестройки.
- бронхиальная астма беременных – крайне редкая форма гестоза.
- остеомаляция беременных – размягчение костей вследствие нарушения обмена кальция и фосфора, при этом чаще поражаются кости таза и позвоночника
- невропатия и психопатия беременных.
Причины токсикоза на ранних сроках
Существует множество теорий, пытающихся объяснить причины и механизмы развития раннего токсикоза: наиболее признанными считаются так называемая нервно-рефлекторная и иммунологическая.
Согласно нервно-рефлекторной концепции, рвота возникает вследствие нарушения взаимоотношений между корой головного мозга и подкорковыми структурами. Во время беременности интенсивнее, чем обычно, начинают работать подкорковые центры мозга, которые ответственны за большинство защитных рефлексов, в том числе дыхание и сердечную деятельность. В тех же областях подкорковых структур располагаются рвотный и слюноотделительный центры, ядра обонятельной системы мозга. Процессы возбуждения захватывают и их. Поэтому тошноте и рвоте могут предшествовать такие явления, как углубление дыхания, учащение пульса, увеличение количества слюны, бледность, обусловленная спазмом сосудов, изменение обоняния.
Определенную роль в развитии гестоза играют иммунологические нарушения. Сроки появления рвоты обычно совпадают с формированием кровообращения в плаценте, усиленным размножением белых кровяных клеток – лимфоцитов, которые участвуют в иммунных реакциях. Плод является чужеродным для материнского организма, и ее иммунная система таким образом на него реагирует. После полного созревания плаценты, которая накапливает в себе все эти иммунные клетки, токсикоз обычно проходит.
После полного созревания плаценты, которая накапливает в себе все эти иммунные клетки, токсикоз обычно проходит.
Определенную роль в развитии рвоты беременных играет хорионический гонадотропин человека (ХГЧ). Этот гормон вырабатывается плацентой во время беременности. Его высокая концентрация может провоцировать рвоту.
Степени тяжести токсикоза при беременности
Основным симптомом раннего токсикоза беременных является рвота. В зависимости от частоты ее возникновения, а также степени нарушения обменных процессов в организме будущей мамы, врачи выделяют три степени тяжести рвоты беременных.
Как справиться с токсикозом и облегчить симптомы
Лечение легкой формы токсикоза обычно проводится дома. Но, тем не менее, беременная женщина должна находиться под контролем медиков, сдавать все рекомендованные доктором анализы, соблюдать назначения. Это позволит врачу контролировать состояние организма будущей мамы и вовремя предупредить возможные осложнения. Женщине необходимо организовать нормальный режим сна и отдыха, показаны прогулки на свежем воздухе, спокойная обстановка в семье.
Правильное питание
Питаться нужно маленькими порциями, дробно, через каждые 2-3 часа. Еда должна быть легкоусваиваемой, по возможности высококалорийной и витаминизированной. В связи со снижением аппетита рекомендуют разнообразную и приятную для будущей мамы пищу, то есть продукты выбираются с учетом желаний беременной, за исключением острых блюд, копченостей. Важно помнить, что очень горячая или очень холодная еда часто провоцируют рвоту, поэтому блюда должны быть теплыми. Показан прием щелочных минеральных вод в небольших объемах 5-6 раз в день.
Если тошнота и рвота возникают утром, сразу после пробуждения, рекомендуется завтракать, лежа в постели, не вставая. На завтрак можно съесть сухие крекеры, сухарик, попить чая или воды с лимоном, разрешен легкий йогурт. Все это лучше заранее положить рядом с кроватью или попросить кого-нибудь принести завтрак.
Каждая женщина сама подбирает для себя средство, помогающее бороться с тошнотой. Кому-то помогает долька апельсина, лимона или яблока, некоторые будущие мамы для облегчения симптомов токсикоза носят при себе сухарики или мятные конфеты. Хорошим противорвотным действием обладает тыквенный сок. Очень многим беременным помогает имбирный чай. Он готовится очень просто:
Хорошим противорвотным действием обладает тыквенный сок. Очень многим беременным помогает имбирный чай. Он готовится очень просто:
мелко нарезанный или натертый на крупную терку корень имбиря заливают кипятком и настаивают в течение 15-20 минут. Чай можно пить в теплом или охлажденном виде, добавив в него лимон, мяту или мед.
Жиры и белки животного происхождения рекомендуется употреблять в первой половине дня, когда более активны ферменты поджелудочной железы. Молочные продукты лучше есть после обеда или перед сном.
Не рекомендуется использовать пищу с консервантами, мясо бройлерных кур, продукты быстрого приготовления, фаст фуд.
Для поддержания обменных процессов в организме желательно выпивать 2-2,5 литра жидкости в сутки. При учащении рвоты не рекомендуется одновременно употреблять твердую и жидкую пищу. Жидкости не стоит пить за 30 минут до и в течение 1,5 часов после еды, поскольку это провоцирует рвоту за счет растяжения стенок желудка и влияния на рецепторы.
Отвары и настои
Овсяный отвар
В качестве обволакивающего средства, то есть вещества, которое образует слизистую пленку и препятствует раздражению рецепторов на стенках желудка и кишечника, рекомендуется овсяный отвар. Готовится он следующим образом: 2—3 ст. ложки овсяных зерен промывают, заливают 500-700 мл воды, кипятят на медленном огне под крышкой в течение 30 минут. Отвар сливают, зерна измельчают и заливают новой водой и варят до полной готовности. Полученную массу измельчают блендером. Употреблять отвар нужно натощак и вечером перед сном, но не ранее, чем через 2 часа после ужина, а также в течение всего дня небольшими порциями.
Особенно хорошее воздействие он оказывает в сочетании с настоем шиповника.
Настой шиповника
Этот настой является хорошим источником витаминов и микроэлементов – содержит витамины С, К, Р и РР, калий, марганец, железо, способствует нормализации функции желчного пузыря. Чтобы его приготовить, нужно 1 ст. ложку измельченных плодов шиповника залить 250 мл кипятка и настаивать в термосе около 2 часов.
Уменьшению тошноты и улучшению состояния будущей мамы способствуют следующие настои и отвары.
Фитонастой
Взять поровну: корня валерианы, плодов аниса обыкновенного, листьев кипрея, цветков липы, цветков календулы лекарственной, побегов черники обыкновенной, плодов боярышника кроваво-красного. 1 ст. ложку измельченной в кофемолке смеси залить 500 мл кипятка и настаивать в термосе в течение 2 часа, затем процедить. Принимать настой по необходимости, до 6 раз в сутки в подогретом виде по 1/3 стакана.
Сбор Бенедиктова
Для приготовления данного сбора понадобятся: тысячелистник обыкновенный (10 г), трава мяты перечной (20 г), трава пастушьей сумки (20 г), корневища валерианы лекарственной (10 г), соцветия календулы лекарственной (20 г) и соцветия ромашки лекарственной (20 г). 10 г смеси залить 400 мл воды, выдержать на водяной бане 30 минут, процедить. Принимать по 50 мл 6 раз в день в течение 25 дней, три курса с 15-дневными перерывами.
Калина с медом
Растереть 2 ст. ложки свежих ягод калины обыкновенной, залить их 250 мл кипятка, нагревать 10 минут на водяной бане, процедить, добавить немного меда. Принимать по 1/3 стакана теплого настоя перед едой 3-4 раза в день.
ложки свежих ягод калины обыкновенной, залить их 250 мл кипятка, нагревать 10 минут на водяной бане, процедить, добавить немного меда. Принимать по 1/3 стакана теплого настоя перед едой 3-4 раза в день.
Клюква с мятой, медом и лимоном
Отжать сок из 250 г ягод клюквы, охладить его, жмых вскипятить в 1 л воды, добавить 1 ст. ложку листьев мяты и настоять 15 минут под крышкой. Процедить, растворить в горячем отваре 2-3 ст. ложки меда, дать остыть до комнатной температуры, добавить охлажденный клюквенный сок и дольку лимона. Употреблять по 0,5 стакана после еды или при возникновении тошноты.
Шиповник с яблоками
Измельченные плоды шиповника (примерно 1 ст. ложку) залить 250 мл кипятка, добавить 0,5 ст. ложки сушеных яблок, нагревать на водяной бане в течение 15-20 минут. Этот напиток можно употреблять в течение дня вместо чая.
Шиповник с садовыми ягодами
Для приготовления напитка потребуются: 1 ст. ложка плодов шиповника, 1 ст. ложка плодов малины, 1 ст. ложка листьев черной смородины, 1 ст. ложка листьев брусники. 2 ст. ложки смеси залить 500 мл кипятка, кипятить в течение 5 минут, настаивать 1 час, процедить. Принимать по 100 мл отвара 3 раза в день.
ложка листьев черной смородины, 1 ст. ложка листьев брусники. 2 ст. ложки смеси залить 500 мл кипятка, кипятить в течение 5 минут, настаивать 1 час, процедить. Принимать по 100 мл отвара 3 раза в день.
Лечебная физкультура
Среди немедикаментозных средств хорошим эффектом обладает лечебная физкультура. Комплекс упражнений включает хождение, глубокое дыхание с потягиванием мышц туловища и конечностей. Необходимо исключить наклоны, они могут усиливать тошноту. В комплекс входят динамические упражнения для тренировки мышц рук, ног, упражнения на расслабление. Занятия лечебной гимнастикой предусматривают также обучение техникам дыхания. Как следствие, происходит насыщение организма кислородом, снижается возбудимость рвотного центра — токсикоз облегчается.
Физиотерапевтические процедуры
Среди физиотерапевтических процедур для лечения раннего токсикоза применяют электросон, иглорефлексотерапию, лазеротерапию. Электросон — это метод, использующий низкочастотные токи, вызывающие засыпание. Продолжительность процедуры — от 60 до 90 минут, курс лечения – 6-8 сеансов.
Продолжительность процедуры — от 60 до 90 минут, курс лечения – 6-8 сеансов.
Лазеротерапия
В комплексной терапии раннего токсикоза применяется облучение крови гелий-неоновым лазером через световод, проведенный через иглу, помещенную в локтевую вену. Процедура длится 15-20 минут. Лечебный эффект достигается за счет влияния лазера на клетки крови, изменение ее свойств, накопление в крови биологически активных веществ. В результате изменяется обмен веществ в клетках, увеличивается устойчивость тканей и организма к неблагоприятным условиям, повышается жизненный тонус.
Иглорефлексотерапия, акупунктура
Это методы лечения, основанные на раздражении биологически активных точек и зон на теле и лице. При раннем токсикозе такое воздействие изменяет тонус нервной системы беременной женщины. Сеанс иглотерапии проводится 1-2 раза в неделю и длится 15-30 минут.
При утренней тошноте и рвоте беременных эффективен метод точечного массажа. Для этого надо пальцем надавить на точку, которая находится на внутренней стороне запястья, посередине, на 3 поперечных пальца выше ладони.
Ароматерапия
Применение ароматов растений – оказывает положительное воздействие на будущую маму и малыша. Вдыханием приятных ароматов можно достичь хорошего психологического эффекта, создать хорошее настроение, уменьшить явления токсикоза. Во время беременности преимущественно используются аромалампы, аромамедальоны, подушечки – саше. Для облегчения тошноты и рвоты подходят масла лавра благородного, лимона, лаванды, кардамона настоящего, укропа, мелиссы, мяты перечной, аниса, эвкалипта, имбиря. Для ароматизации воздуха можно использовать следующую смесь 0 3 капли масла лаванды, 1 капля масла мяты перечной, 1 капля эвкалиптового масла.
Принципы лечения раннего токсикоза
Даже при легком течении раннего токсикоза беременных лечащий врач обязательно назначит ряд анализов – общий анализ крови, общий анализ мочи, биохимический анализ крови, гемостазиограмму. Это необходимо для контроля состояния беременной женщины и для своевременного назначения медикаментозных средств для коррекции возникающих в организме изменений.
При неэффективности немедикаментозных средств доктор назначает лекарства, которые помогают бороться с токсикозом. В первую очередь это растительные успокоительные средства, гомеопатические лекарства от тошноты, препараты витамина В6, противорвотные лекарства.
Если, несмотря на всю проводимую терапию, рвота усиливается, доктор обнаруживает изменения в анализах крови и мочи, а масса тела продолжает прогрессивно снижаться, показана госпитализация в стационар.
В стационаре проводится внутривенное вливание лекарств, которые восстанавливают потерянную организмом жидкость, микроэлементы и белки. В сутки беременная получает не менее 2-2,5 литров жидкости внутривенно.
Для улучшения кровотока через плаценту и улучшения поступления кислорода к плоду может назначаться оксигенотерапия — вдыхание кислородно-воздушной смеси в течение 20-30 минут дважды в день.
Чаще всего явления токсикоза постепенно уменьшаются к 12 – 13 неделям беременности.
Легкая степень
При легкой степени рвота натощак или после приема пищи наблюдается от 3 до 5 раз в сутки. Несмотря на рвоту, часть пищи все-таки удерживается и значительного похудения у таких беременных не наблюдается. Общее состояние существенно не страдает, изменений в анализах крови и мочи нет. Такая рвота легко поддается лечению различными немедикаментозными средствами, а зачастую самостоятельно проходит после нормализации режима питания и отдыха.
Несмотря на рвоту, часть пищи все-таки удерживается и значительного похудения у таких беременных не наблюдается. Общее состояние существенно не страдает, изменений в анализах крови и мочи нет. Такая рвота легко поддается лечению различными немедикаментозными средствами, а зачастую самостоятельно проходит после нормализации режима питания и отдыха.
Умеренная рвота
Умеренная рвота (или рвота средней тяжести) выражается в учащении рвоты до 10 раз в сутки независимо от приема пищи. Характерна упорная тошнота. Наступает обезвоживание организма, уменьшение массы тела на 3 – 5 кг (6% от исходной массы). Общее состояние беременных ухудшается. Будущие мамы жалуются на слабость, апатию, отмечается плаксивость, иногда депрессия. Кожа бледная, сухая, язык обложен белым налетом, может отмечаться желтушность кожи.
Чрезмерная рвота
Тяжелая форма (чрезмерная рвота беременных) встречается редко. Частота рвоты до 20 раз в сутки и более. Для чрезмерной рвоты характерно выраженное обезвоживание организма и интоксикация. Это состояние может возникнуть как продолжение рвоты беременных средней тяжести или изначально приобрести тяжелый характер. При чрезмерной рвоте масса тела быстро уменьшается, в среднем на 2-3 кг в неделю, кожа становится сухой и дряблой, подкожная жировая клетчатка быстро исчезает, язык и губы сухие, изо рта отмечается запах ацетона, температура тела может повышаться до 38 градусов.
Это состояние может возникнуть как продолжение рвоты беременных средней тяжести или изначально приобрести тяжелый характер. При чрезмерной рвоте масса тела быстро уменьшается, в среднем на 2-3 кг в неделю, кожа становится сухой и дряблой, подкожная жировая клетчатка быстро исчезает, язык и губы сухие, изо рта отмечается запах ацетона, температура тела может повышаться до 38 градусов.
Рвоту средней и тяжелой степеней лечат в стационаре.
Что можно и что нельзя при беременности?
- Заниматься фитнесом и спортом
Беременность, как известно, не болезнь, и при отсутствии осложнений и специфических рисков, умеренные физические нагрузки в этот период пойдут только пользу. Многочисленные исследования показывают, что фитнесс положительно влияет на самочувствие женщины и помогает держать набор веса под контролем. Что такое «умеренная» нагрузка каждая беременная должна решать совместно со своим врачом. Это зависит от множества факторов: возраста, состояния здоровья, уровня физической подготовки. Американская ассоциация гинекологов и акушеров советует исключить на время беременности такие виды физической активности как, например, дайвинг, горячую йогу и серфинг. С полным списком можно ознакомиться здесь. Традиционно рекомендуются ходьба, плавание и йога. Но, если до беременности вы много занимались спортом, бросать любимые занятия не обязательно, иногда достаточно немного снизить нагрузки и учесть некоторые нюансы. Перед началом любых занятий обязательно проконсультируйтесь с врачом.
Американская ассоциация гинекологов и акушеров советует исключить на время беременности такие виды физической активности как, например, дайвинг, горячую йогу и серфинг. С полным списком можно ознакомиться здесь. Традиционно рекомендуются ходьба, плавание и йога. Но, если до беременности вы много занимались спортом, бросать любимые занятия не обязательно, иногда достаточно немного снизить нагрузки и учесть некоторые нюансы. Перед началом любых занятий обязательно проконсультируйтесь с врачом.
- Посещать бассейн
Некоторые беременные отказывают себе в плавании из-за опасений что хлор и другие вещества, используемые для дезинфекции воды в бассейне, могут отрицательно сказаться на ребенке. Спешим развеять ваши сомнения – проникнуть в организм мамы хлор может только если она будет глотать воду, а для того чтобы вещество оказало хоть какое-то влияние на ребенка, выпить этой воды придется довольно много. Через шейку матки никакая вода, ни хлорированная, ни обычная, проникнуть не сможет, так как вход в матку надежно защищен слизистой пробкой, а сама шейка закрыта.
Удивлены? Да, оказывается кофе во время беременности пить можно, большинство врачей сходятся во мнении, что умеренное потребление кофеина не влияет на течение беременности и развитие плода. Но, разумеется, важно соблюдать меру. Согласно Американской ассоциации гинекологов и акушеров, женщинам, вынашивающим ребенка, можно употреблять до 200 мг кофеина***, т.е. 250-350 мл некрепкого кофе в день. Но помните, что кофеин содержится также в других напитках и продуктах, например, в чае, коле и шоколаде.
- Делать прививку от гриппа
Исследования показывают, что риски для мамы и малыша от прививки против гриппа гораздо ниже, чем риски от самой болезни и ее осложнений. Беременные и недавно родившие женщины больше остальных подвержены заражению гриппом и зачастую переносят его особенно тяжело. Минздрав РФ рекомендует делать прививку от гриппа на любом сроке, если беременность приходится на сезон эпидемии. Посоветуйтесь со своим врачом о возможности и сроках получения вакцины.
- Задавать вопросы своему врачу
Не стесняйтесь спрашивать своего врача о том, что можно, а что нельзя делать во время беременности или как трактовать те или иные симптомы. Чем больше вы будете знать о своей беременности и ее особенностях, тем меньше будете нервничать. Просите объяснить результаты анализов, расспрашивайте о причинах назначения препаратов и обследований. Если вас беспокоят боли или другие неприятные ощущения, запишитесь на прием вне очереди. Попросите у врача номер телефона и поинтересуйтесь, можете ли вы в случае необходимости отправить ему или ей сообщение в рабочее время.
*Рекомендации ВОЗ по профилактике и контролю потребления табака и пассивного курения при беременности
**American Pregnancy association: Pregnant in a hot tub
***ACOG: Moderate caffeine consumption during pregnancy
Лихорадка во время беременности: симптомы, причины и лечение
Когда вы беременны, может быть трудно сказать, у вас лихорадка или просто немного жарко. Как и большинство будущих мам, вы можете чувствовать себя покрасневшим или излишне поджаренным, а иногда даже испытывать приливы жара из-за гормональных колебаний и того, что ваш будущий ребенок излучает тепло по мере роста.
Как и большинство будущих мам, вы можете чувствовать себя покрасневшим или излишне поджаренным, а иногда даже испытывать приливы жара из-за гормональных колебаний и того, что ваш будущий ребенок излучает тепло по мере роста.
Вот что вам нужно знать о лихорадке во время беременности, в том числе о том, что считается лихорадкой у беременных женщин, какие лекарства вы можете принимать, и о важности консультации с врачом, чтобы свести к минимуму любые потенциальные риски, которые лихорадка может представлять для вас и вашего ребенка. растущий ребенок.
Что считается повышением температуры тела во время беременности?
Когда дело доходит до лихорадки, числа на вашем градуснике указывают на тяжесть ваших симптомов. Как правило, во время беременности правило то же самое: температура 100 или 101 градус по Фаренгейту считается лихорадкой.
Если ваша температура достигает 101 градуса по Фаренгейту, немедленно позвоните своему врачу, даже если сейчас посреди ночи.
Если у вас нет срочных симптомов простуды или гриппа и ваша температура поднимается до 100 градусов по Фаренгейту, сразу же начните снижать температуру парацетамолом (тайленолом) и позвоните своему врачу в тот же день, или, если вы измерили температуру посреди ночи, на следующее утро.
В противном случае не стоит беспокоиться о субфебрильной температуре или температуре ниже 100 градусов по Фаренгейту. Тем не менее, это также то, что вы не должны игнорировать — так что следите за термометром, чтобы убедиться, что цифры не начинают расти.
Что может вызвать жар во время беременности?
У вас может подняться температура во время беременности по многим из тех же причин, по которым вы могли бы подняться, когда не ожидали. Некоторые возможные причины лихорадки во время беременности могут включать:
- Простуда. На самом деле, вы, вероятно, на больше, чем на , вероятно, будете страдать от обычных вирусных инфекций, таких как простуда, во время беременности.
 Это потому, что ваша иммунная система претерпевает изменения во время беременности, чтобы защитить ваш плод, который ваше тело считает чужим, от отторжения. В результате может быть больше простуд, что не очень хорошо для носовых пазух.
Это потому, что ваша иммунная система претерпевает изменения во время беременности, чтобы защитить ваш плод, который ваше тело считает чужим, от отторжения. В результате может быть больше простуд, что не очень хорошо для носовых пазух. - Грипп. Как и при простуде, изменения иммунной системы во время беременности могут увеличить риск заражения гриппом (одна из причин, почему будущим мамам так важно сделать прививку от гриппа).Низкая температура может быть результатом доброкачественной вирусной инфекции, такой как простуда, а более высокая температура может быть признаком гриппа. Симптомы гриппа могут включать в себя боль в теле и озноб в дополнение к лихорадке.
- Бактериальные инфекции. Иногда лихорадка может быть вызвана бактериальной инфекцией — например, инфекцией мочевыводящих путей, почечной инфекцией или стрептококковой ангиной — для которой могут потребоваться антибиотики.
- Листериоз. Хотя шансы заразиться листериозом очень низки, вы подвергаетесь большему риску во время беременности.
 Беременным женщинам следует избегать употребления сырого мяса, рыбы и непастеризованного сыра, чтобы избежать контакта с бактериями листерий во время беременности, которые также могут вызвать высокую температуру.
Беременным женщинам следует избегать употребления сырого мяса, рыбы и непастеризованного сыра, чтобы избежать контакта с бактериями листерий во время беременности, которые также могут вызвать высокую температуру. - COVID-19. Лихорадка также может быть симптомом COVID-19, болезни, вызванной новым коронавирусом. Если вы считаете, что могли заразиться COVID-19, немедленно обратитесь к врачу, так как беременные женщины подвержены повышенному риску осложнений от болезни.
Как долго может держаться температура во время беременности?
Лихорадка во время беременности может длиться столько же, сколько и основная причина, такая как грипп, но вы должны немедленно позвонить своему врачу, если она достигнет 101 градуса по Фаренгейту.И примите меры, чтобы снизить температуру в тот же день, когда она поднимется до 100 градусов по Фаренгейту или выше.
Что можно принимать при лихорадке во время беременности?
Пока вы ждете разговора с врачом, примите парацетамол (тайленол), чтобы снизить температуру. Избегайте аспирина или ибупрофена (Адвил или Мотрин) во время беременности, если они специально не рекомендованы вашим врачом.
Избегайте аспирина или ибупрофена (Адвил или Мотрин) во время беременности, если они специально не рекомендованы вашим врачом.
Еще несколько советов по лечению лихорадки во время беременности:
- Примите прохладную ванну или душ
- Пейте много воды и других холодных напитков, чтобы охладиться и предотвратить обезвоживание
- Сохраняйте легкую одежду и покрывала
Что я могу сделать сделать, чтобы предотвратить повышение температуры во время беременности?
Избегайте простуды или гриппа, часто мойте руки, избегайте больных и делайте прививки от гриппа.Заболевание гриппом может не только вызвать лихорадку, но и потенциально может привести к другим осложнениям — тем более, что делать прививку от гриппа можно в начале сезона гриппа, в идеале в октябре, если вы беременны или планируете забеременеть.
Как лечить простуду во время беременности
Можно ли поднять температуру на ранних сроках беременности?
Да, возможно, и у вас может подняться температура на любом сроке беременности. Исследования показывают, что примерно у трети беременных в какой-то момент поднимется температура, и большинство рожает здоровых детей.
Исследования показывают, что примерно у трети беременных в какой-то момент поднимется температура, и большинство рожает здоровых детей.
Но, хотя повышение температуры возможно в любое время на протяжении беременности, высокая температура в первые недели беременности может быть более опасной, чем грипп на более позднем этапе. Исследование, опубликованное в журнале Pediatrics, связано с лихорадкой , особенно в первом триместре, с различными врожденными дефектами, хотя эксперты предупреждают, что источник, тяжесть, частота и лечение лихорадки — все это факторы, которые следует учитывать при оценке любого риска.
Тем не менее, неплохо иметь под рукой надежный термометр — вместе с номером врача — чтобы очень внимательно следить за своей температурой, если вы чувствуете себя плохо.
Как жар может повлиять на мою беременность?
Маловероятно, что температура повлияет на вашу беременность. Легкая температура ниже 100 градусов по Фаренгейту, как правило, не вызывает беспокойства и не оказывает никакого влияния на вашего растущего ребенка.
Но более высокая температура может быть более серьезной, поэтому так важно позвонить своему врачу и снизить температуру с помощью парацетамола, как только вы начнете видеть, что эти цифры растут.
Хотя беременные люди и их дети чаще страдают от осложнений из-за нелеченой высокой температуры, важно знать, что сама лихорадка может быть не причиной; это может быть признаком основного состояния, такого как инфекция или что-то еще.
Возможно, вы читали об исследованиях, связывающих множественные нелеченые высокие температуры у беременных женщин с повышенным риском аутизма у младенцев. Однако не беспокойтесь слишком сильно, поскольку шансы, что вы попадете в такую ситуацию, невелики, и еще предстоит провести гораздо больше исследований, прежде чем можно будет сделать какие-либо окончательные выводы.
Итог: Профилактика и быстрое лечение — лучшая защита от лихорадки во время беременности — и любых проблем, которые могут у вас возникнуть.Лихорадка при беременности | Бэбицентр
Как узнать, есть ли у вас жар во время беременности
Во время беременности нередко бывает покраснение и теплее, чем обычно, но если вы обеспокоены, измерьте температуру термометром.
Повышение температуры тела — это нормальная реакция на инфекцию, и, как и все, беременные женщины могут заболеть болезнью, вызывающей повышение температуры тела. Если у вас в доме еще нет надежного термометра, самое время его приобрести.
Температура выше 100,4 градусов по Фаренгейту (38 градусов по Цельсию) считается лихорадкой.
Если у вас поднялась температура, поговорите со своим врачом и посмотрите, сможете ли вы определить причину — и, если необходимо лечение, немедленно приступите к его лечению.
Что может вызвать жар при беременности?
Лихорадка во время беременности может быть вызвана теми же причинами, которые вызывают лихорадку, когда вы не беременны, например, бактериальной или вирусной инфекцией (например, простудой или гриппом), пищевым отравлением или инфекцией мочевыводящих путей (ИМП). Фактически, вы более восприимчивы ко всем заболеваниям во время беременности из-за подавленной иммунной системы. (Например, беременные женщины в десять раз чаще заболевают листериозом, чем население в целом. )
)
Чтобы свести к минимуму вероятность заражения инфекциями, вызывающими жар, примите практические меры, такие как частое мытье рук, избегание контактов с больными людьми и получение прививки от гриппа и вакцины против COVID-19. Также обязательно следуйте правилам безопасности пищевых продуктов, например, тщательно мойте продукты и избегайте недоваренных яиц и мяса.
Узнайте больше о продуктах и напитках, которых следует избегать во время беременности.
Может ли температура во время беременности навредить моему ребенку?
Повышение температуры тела во время беременности может быть вредным для ребенка, но обычно это не так.У 20 процентов беременных женщин в США хотя бы один раз во время беременности поднимается температура, и у подавляющего большинства из них есть здоровые дети. Менее всего беспокоит лихорадка, если она низкая (ниже 101 градуса по Фаренгейту) и если она непродолжительна.
Исследования продолжаются, но некоторые исследования показали связь между лихорадкой во время беременности и:
Некоторые исследователи предполагают, что риски выше, если не лечить лихорадку. Другие приходят к выводу, что прием рекомендованной суточной дозы фолиевой кислоты (400 мкг) до и во время беременности снижает риск ДНТ от лихорадки во время беременности.
Другие приходят к выводу, что прием рекомендованной суточной дозы фолиевой кислоты (400 мкг) до и во время беременности снижает риск ДНТ от лихорадки во время беременности.
Не все исследования подтверждают эти ссылки. Одно датское исследование более 77 000 беременных женщин и их детей, родившихся в период с 1996 по 2002 год, показало, что нет никакой связи между материнской лихорадкой во время беременности и риском врожденных дефектов.
Опасна ли температура на ранних сроках беременности?
Повышение температуры тела на очень ранних сроках беременности может быть более опасным (по сравнению с более поздней беременностью), потому что структуры плода все еще формируются. Повышенная температура на ранних сроках беременности повышает риск возникновения у вашего ребенка дефектов нервной трубки (ДНТ), таких как расщелина позвоночника, анэнцефалия и энцефалоцеле.Это потому, что нервная трубка, которая формирует спинной мозг ребенка, развивается в первые шесть недель беременности.
Женщины, у которых была лихорадка незадолго до или на ранних сроках беременности, в два раза чаще рожали ребенка с NTD, чем женщины, у которых не было температуры. А женщины, у которых была лихорадка и не потребляли 400 мкг фолиевой кислоты в день, имели самый высокий риск рождения ребенка с NTD.
Как только нервная трубка закрывается — в начале шестой недели — ваш ребенок больше не уязвим для NTD, вызванной лихорадкой.
Будьте уверены, что, несмотря на лихорадку, абсолютный риск NTD невелик, особенно если вы ежедневно принимаете пренатальный витамин с минимум 400 мкг фолиевой кислоты. Обычный скрининг на NTD проводится во втором триместре с анализом крови и ультразвуковым сканированием.
Узнайте больше о вариантах пренатального тестирования.
Повышение температуры тела — признак беременности?
Нет, лихорадка не является признаком беременности, хотя у некоторых женщин наблюдается небольшое повышение температуры наряду с повышением уровня прогестерона, которое происходит на ранних сроках беременности.
Повышение прогестерона и температуры начинается сразу после овуляции, поэтому график температуры может помочь вам зачать ребенка. Когда вы беременны, ваше тело продолжает вырабатывать прогестерон, который помогает поддерживать здоровую слизистую оболочку матки, предохраняет ваше тело от сокращений по мере роста матки и помогает вашему организму подготовиться к грудному вскармливанию.
Повышение температуры, которое происходит, когда ваш прогестерон начинает повышаться, — это небольшое нормальное повышение температуры, которое остается значительно ниже 100.4 F лихорадочный порог.
Повышает ли температура во время беременности риск аутизма, дефицита внимания или задержки развития?
Мы не знаем наверняка, потому что исследования продолжаются, но были некоторые исследования, связывающие лихорадку во время беременности и повышенный риск расстройства аутистического спектра (РАС), дефицита внимания и задержки развития (DD).
(Имейте в виду, что ретроспективные исследования, в которых испытуемых просят сообщить о симптомах в далеком прошлом, считаются менее надежными, чем проспективные исследования, которые собирают информацию в режиме реального времени.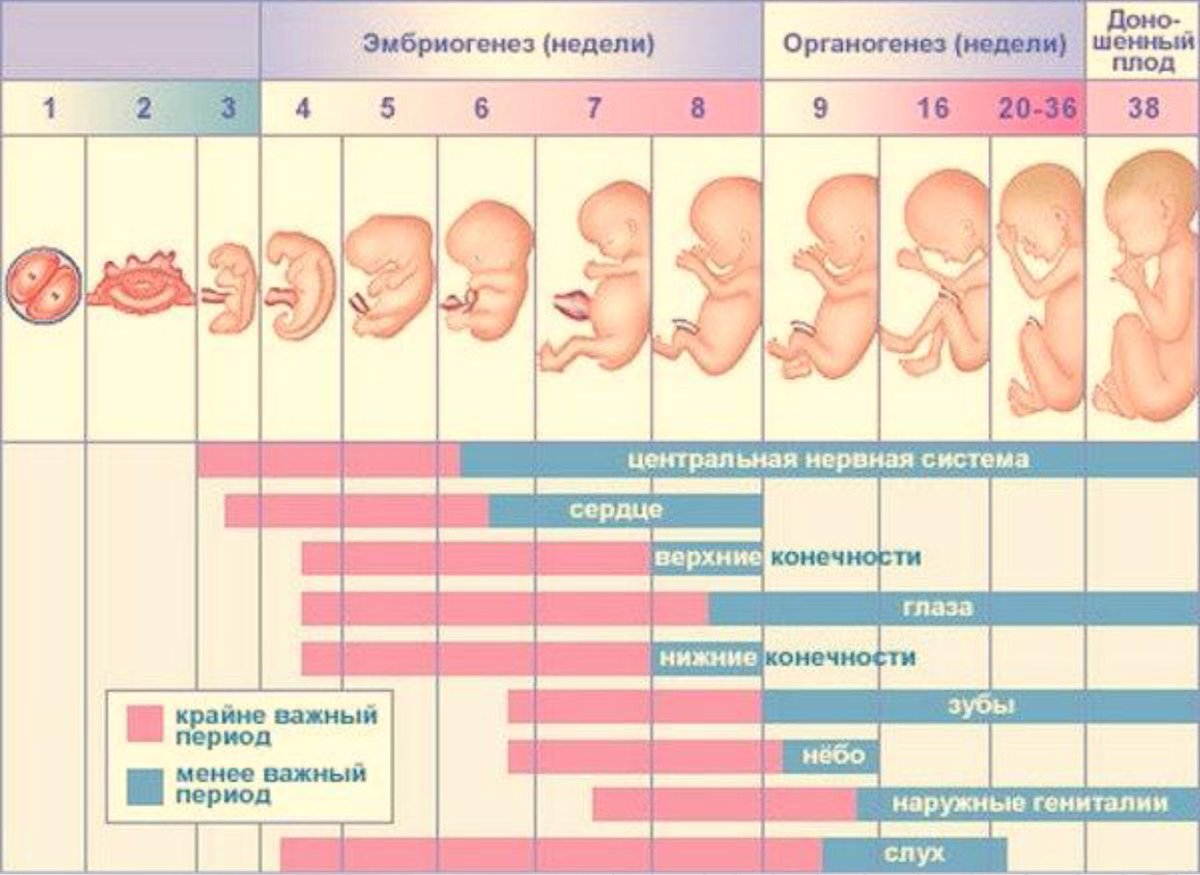 Например, в проспективном исследовании можно спросить у беременных мам, нет ли у них лихорадки, а в ретроспективном исследовании можно попросить женщин спустя годы вспомнить о лихорадке во время беременности.)
Например, в проспективном исследовании можно спросить у беременных мам, нет ли у них лихорадки, а в ретроспективном исследовании можно попросить женщин спустя годы вспомнить о лихорадке во время беременности.)
Вот кое-что из того, что мы знаем:
- Одно ретроспективное исследование проанализировало данные более чем 500 детей с РАС и более 160 детей с ДР и обнаружило связь между материнской лихорадкой и обоими состояниями. Они также обнаружили, что риск РАС был ниже среди матерей, принимавших лекарства для снижения температуры.
- Проспективное норвежское исследование с участием более 114 000 детей обнаружило связь между пренатальной лихорадкой и повышенным риском РАС, особенно (но не исключительно) во втором триместре. Эти исследователи пришли к выводу, что риски были немного уменьшены при использовании парацетамола и заметно увеличивались с увеличением частоты лихорадки (три или более эпизодов лихорадки), особенно после 12 недель беременности. Данные того же исследования показали, что повышение температуры тела у матери на ранних сроках беременности может быть фактором риска развития СДВГ, и особенно проблем невнимательности.

- Крупное многоцентровое ретроспективное исследование детей с РАС и ДР, родившихся в США в период с 2003 по 2006 год, показало, что женщины, у которых во втором триместре беременности была инфекция, сопровождавшаяся лихорадкой, с большей вероятностью будут иметь детей с РАС.
- Проспективное исследование моторного развития детей, у матерей которых была повышена температура во время беременности, обнаружило значительную связь между повышением температуры у матери во время беременности и нарушением координации развития (DCD) у 7-летних детей.
Хотя результаты этих исследований могут вызывать беспокойство, особенно если у вас жар или жар во время беременности, имейте в виду, что абсолютный риск таких исходов невелик.
Лекарства от жара во время беременности
Лучшее лекарство для снижения температуры во время беременности — это парацетамол. Помимо улучшения самочувствия, ацетаминофен снижает температуру тела, что может снизить риски для ребенка.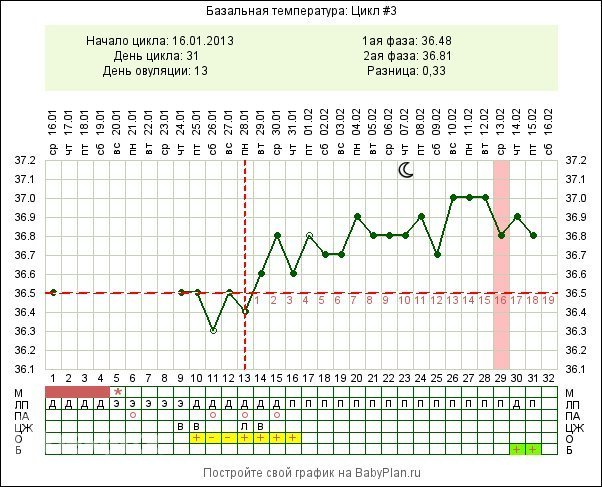 Рекомендуется как можно скорее принять ацетаминофен, чтобы снизить температуру.
Рекомендуется как можно скорее принять ацетаминофен, чтобы снизить температуру.
Однако, прежде чем принимать какие-либо лекарства во время беременности, обязательно поговорите со своим врачом о безопасных лекарствах во время беременности. Не принимайте больше рекомендованных дозировок и общих суточных доз, указанных на этикетке. Прием слишком большого количества парацетамола может быть вредным для вашей печени, а на более поздних сроках беременности — для печени вашего ребенка. Узнайте больше о безопасности парацетамола при беременности.
Другие способы лечения лихорадки во время беременности
Помимо приема лекарств, вот некоторые вещи, которые могут помочь снизить температуру:
- Лягте и положите на лоб прохладную влажную салфетку .
- Возьмите теплую ванну или ванну с губкой . Не используйте холодную воду, так как она может вызвать дрожь и повышение температуры. Подойдет и теплая вода — температура спадет, когда вода испарится с кожи.
 (Возможно, вы слышали, что ванна с губкой и медицинским спиртом снижает температуру. Не пытайтесь это сделать, так как это может слишком быстро охладить вас, заставляя ваше тело нагреваться еще больше. Вдыхание паров тоже может быть вредным. .)
(Возможно, вы слышали, что ванна с губкой и медицинским спиртом снижает температуру. Не пытайтесь это сделать, так как это может слишком быстро охладить вас, заставляя ваше тело нагреваться еще больше. Вдыхание паров тоже может быть вредным. .) - Пейте много жидкости , чтобы избежать обезвоживания и охладить тело изнутри.
- Включите вентилятор. Не позволяйте ему дуть прямо на вас, потому что это может вызвать озноб. Вместо этого установите низкую настройку и позвольте ему циркулировать вокруг вас.
- Платье однослойное одежды. Если вы простудились, закутитесь в легкое одеяло, пока не станет достаточно теплым, чтобы убрать его.
- Оставайтесь дома в прохладном месте.
Когда мне следует позвонить своему врачу, если у вас жар?
Если вас беспокоит повышение температуры тела во время беременности, позвоните своему врачу или акушерке.Кроме того, обратитесь к своему врачу, если у вас жар, который держится более одного-двух дней. Также звоните, если у вас есть:
Также звоните, если у вас есть:
Независимо от того, поднялась ли у вас температура или нет, неплохо знать, что дает основание позвонить вашему поставщику медицинских услуг. Прочтите нашу статью о симптомах беременности, которые нельзя игнорировать.
Подробнее:
Материнская лихорадка на ранних сроках беременности может быть связана с врожденными дефектами
Исследование, проведенное Центром эпидемиологии Slone при Бостонском университете в сотрудничестве с Центрами по контролю и профилактике заболеваний (CDC), показало, что женщин, которые сообщили о повышении температуры до или во время беременности, с большей вероятностью родили ребенка с Дефект нервной трубки по сравнению с женщинами, которые не сообщали о лихорадке .Однако у женщин, которые сообщили о повышении температуры до или во время беременности на ранних сроках, но которые потребляли 400 микрограммов (мкг) фолиевой кислоты каждый день, не было повышенного риска рождения ребенка с дефектом нервной трубки.
Читать статью полностью внешний значок.
Основные выводы:
- Женщины, которые сообщили о повышении температуры непосредственно перед или во время беременности, имели более чем в два раза больше шансов родить ребенка с дефектом нервной трубки по сравнению с женщинами, которые не сообщали о повышении температуры тела.
- Женщины, которые сообщили о повышении температуры тела и не потребляли рекомендованные 400 мкг фолиевой кислоты каждый день, имели самый высокий риск рождения ребенка с дефектом нервной трубки.
- Женщинам, планирующим беременность, следует подумать о том, как защитить себя от лихорадки и инфекций на ранних сроках беременности, чтобы предотвратить врожденные дефекты.
- Дефекты нервной трубки — серьезные врожденные дефекты мозга и позвоночника.
- Два наиболее распространенных дефекта нервной трубки — это расщепление позвоночника (поражает позвоночник) и анэнцефалия (поражает мозг).
- Дефекты нервной трубки случаются в течение первого месяца беременности.

- Ежедневное потребление 400 мкг фолиевой кислоты до и на ранних сроках беременности может помочь снизить риск дефектов нервной трубки.
Об этом исследовании
О врожденных пороках
Врожденные дефекты — это распространенные, дорогостоящие и критические состояния, от которых ежегодно страдает 1 из каждых 33 детей, рожденных в Соединенных Штатах. Врожденные дефекты — это структурные изменения, присутствующие при рождении, которые могут затронуть практически любую часть или части тела (например, сердце, мозг, лицо, руки и ноги).Они могут повлиять на то, как тело выглядит, работает или и то, и другое.
Наша работа
Национальный центр по врожденным дефектам и порокам развития (NCBDDD) CDC спасает младенцев, предотвращая врожденные дефекты. NCBDDD выявляет причины врожденных дефектов, находит возможности для их предотвращения и улучшает здоровье людей, живущих с врожденными дефектами. Узнайте, как NCBDDD имеет значение, посетив https://www. cdc.gov/ncbddd/aboutus/saving-babies/index.html.
cdc.gov/ncbddd/aboutus/saving-babies/index.html.
Дополнительная информация
Справочник по ключевым результатам
Керр С.М., Паркер С.Е., Митчелл А.А., Тинкер С.К., Верлер М.М.Периконцептивная лихорадка матери, потребление фолиевой кислоты и риск дефектов нервной трубки. Анналы эпидемиологии. 2017 2 ноября
Лихорадка во время беременности: полное руководство
Если у вас поднялась температура во время беременности, нормально беспокоиться о том, будет ли ваш ребенок в порядке.
К счастью, обычно не нужно паниковать. Принятие мер по лечению лихорадки и основной причины с помощью врача должно помочь вам и вашему ребенку в порядке.
Вот полное руководство по лихорадке во время беременности.
В этой статье: 📝
- Нормально ли иметь субфебрильную температуру на ранних сроках беременности?
- Что считается повышением температуры тела при беременности?
- Что вызывает жар при беременности?
- Может ли температура во время беременности навредить вашему ребенку?
- Как лечить жар во время беременности
- Когда следует обращаться к врачу, если у вас поднялась температура во время беременности?
- Профилактика повышения температуры во время беременности
Нормально ли иметь субфебрильную температуру на ранних сроках беременности?
Беременность с лихорадкой? Не нормально.
Но держите лошадей. Немного тепла может не означать, что у вас жар.
Выращивание человечка может немного поднять температуру вашего тела.
Это связано с избытком крови в организме и повышением уровня гормона беременности, прогестерона, который также может быть причиной этих надоедливых приливов и даже случайных приливов. Интересный факт: именно поэтому кошки любят сидеть на будущей маме.
На ранних сроках беременности ваши гормоны колеблются повсюду, поэтому нет ничего необычного в том, чтобы чувствовать себя теплее, чем обычно.И ощущение поджарки не обязательно означает лихорадку.
Самый простой способ проверить, нет ли у вас температуры, — это просто использовать термометр.
Что считается повышением температуры тела во время беременности?
Беременность не меняет обычного определения лихорадки.
Температура тела здорового взрослого человека всегда должна быть около 98,6 ° F.
Если показания вашего орального термометра показывают что-либо выше 100,4 ° F, у вас официально жар.
Повышенная температура также может сопровождаться другими симптомами, такими как головокружение, чередование ощущений жара и холода, озноба или тошноты, которых вы не должны чувствовать, если вам немного теплее, чем обычно.
Если ваша температура выше 101 ° F, это будет считаться высокой температурой. Высокая температура может быть опасной, поэтому, если ваша температура составляет 101 ° F или выше, вам обязательно нужно позвонить своему врачу, чтобы спросить совета.
Что вызывает жар во время беременности?
Хотя температура нашего тела может немного повышаться и понижаться по разным причинам, жар обычно является признаком того, что ваше тело пытается с чем-то бороться.
К наиболее частым причинам повышения температуры во время беременности относятся:
Простуда и грипп: Ваша иммунная система немного слабее во время беременности, поэтому вы более восприимчивы к распространенным микробам.
COVID-19: Лихорадка — один из основных симптомов COVID. Сообщите своему врачу и попросите пройти тест на COVID, если у вас высокая температура и у вас есть какие-либо другие симптомы, такие как постоянный кашель, потеря вкуса или запаха или заметная усталость.
Сообщите своему врачу и попросите пройти тест на COVID, если у вас высокая температура и у вас есть какие-либо другие симптомы, такие как постоянный кашель, потеря вкуса или запаха или заметная усталость.
Вирусные или бактериальные инфекции: Простуда и грипп являются вирусными инфекциями, но другие вирусы и бактериальные инфекции, такие как инфекции мочевыводящих путей (ИМП) или стрептококковая ангина, также вызывают лихорадку.
Пищевое отравление: К сожалению, беременность не избавляет вас и от пищевого отравления, особенно от листериоза, вызванного недоваренным мясом или непастеризованными сырами.Это основная причина всех продуктов, которых люди советуют избегать во время беременности.
Может ли температура во время беременности навредить вашему ребенку?
Повышение температуры тела при простуде или другой легкой инфекции — довольно распространенное явление во время беременности.
Практически всегда мамы, заболевшие в какой-то момент беременности, рожают здоровых детей. Так что обнаружение, что у вас высокая температура, — не повод для паники.
Так что обнаружение, что у вас высокая температура, — не повод для паники.
Тем не менее, это также хорошая идея, чтобы разобраться в причинах лихорадки, чтобы не допустить ее обострения.
Некоторые исследования показывают небольшую связь между серьезной лихорадкой в первом триместре беременности и осложнениями, включая дефекты нервной трубки, врожденные пороки сердца и пороки развития лица, такие как волчья пасть.
Другие исследования выразили обеспокоенность по поводу более высоких показателей аутизма у беременных с нелеченой лихорадкой во втором триместре, хотя мы не знаем этого наверняка.
Хотя все это звучит пугающе, ни одно из исследований не нашло прочной связи, а более поздние исследования показали, что на самом деле нет никаких убедительных доказательств.
Так что держите термометр под рукой, но пока вы остаетесь на связи со своим врачом, вы и ваш ребенок должны быть в целости и сохранности.
Может ли высокая температура вызвать выкидыш?
Один из самых больших опасений по поводу заболевания во время беременности — это возможность того, что это может вызвать потерю беременности.
Глубоко вдохни, мама, потому что многие доказательства обнадеживают.
Если была обнаружена связь, то это между некоторыми очень серьезными инфекциями и невынашиванием беременности.Обычная простуда или инфекция горла, хотя и протекает плохо, вряд ли окажут такой же эффект.
Как лечить жар во время беременности
Не знаете, как снизить температуру во время беременности?
Единственное лекарство, отпускаемое без рецепта, рекомендованное для снижения температуры во время беременности, — это низкие дозы парацетамола или парацетамола, основного ингредиента тайленола или панадо.
Другие методы тоже могут помочь:
- Холодная влажная ткань для глаз и лица
- Теплая (не холодная) ванна или душ
- Отдых в прохладном помещении
- Запивать много жидкости
А лечить лихорадку — значит лечить первопричину.
Если ваша температура связана с бактериальной инфекцией, а не с вирусной, вам могут потребоваться антибиотики или другие лекарства, отпускаемые по рецепту.
Когда следует обращаться к врачу, если у вас поднялась температура во время беременности?
Если ваша температура превышает 100 ° F, это считается субфебрильной лихорадкой.
Рекомендуется продолжать отслеживать его на случай, если он станет выше, и предпринять некоторые из вышеперечисленных шагов, чтобы попытаться снизить его.
Любая температура выше 101 ° F считается сильной лихорадкой.Если ваш градусник показывает этот уровень, примите те же меры, чтобы попытаться понизить его, но не забудьте также позвонить своему врачу или практикующему врачу. Затем они смогут порекомендовать правильные методы лечения, которые помогут вам поправиться и обезопасят вашего малыша.
Профилактика жара во время беременности
Будучи будущей мамой, вы, вероятно, уже делаете все возможное, чтобы заботиться о своем здоровье, пока ваш малыш растет.
Вот лишь несколько дополнительных мер предосторожности, которые могут иметь значение, заразиться ли инфекцией или нет:
- Регулярно мойте руки водой с мылом
- Держитесь на безопасном расстоянии от больных
- Получите рекомендованные вакцины, такие как вакцина от гриппа зимой и вакцина от COVID.

Все это хорошие способы убедиться, что жар во время беременности никогда не вызывает беспокойства.
Возможно, вас также заинтересует:
Что нужно знать о пищевых отравлениях во время беременности
Как спать во время беременности
Мигрень во время беременности? Вся информация
Что нужно знать о голодании во время беременности
Можно ли принимать мелатонин во время беременности?
Можно ли принимать TUMS во время беременности?
Можно ли принимать адвил во время беременности?
Можно ли получить ботокс во время беременности?
Руководство по использованию грелки во время беременности
Уход за женщинами из Флориды в Джексонвилле: OBGYNs
Когда вы беременны, ваше тело претерпевает множество изменений и гормональных колебаний.Многие женщины во время беременности испытывают множество обычных повседневных симптомов и побочных эффектов. Но когда дело доходит до лихорадки, вы всегда должны проявлять бдительность в отношении получения надлежащей медицинской помощи.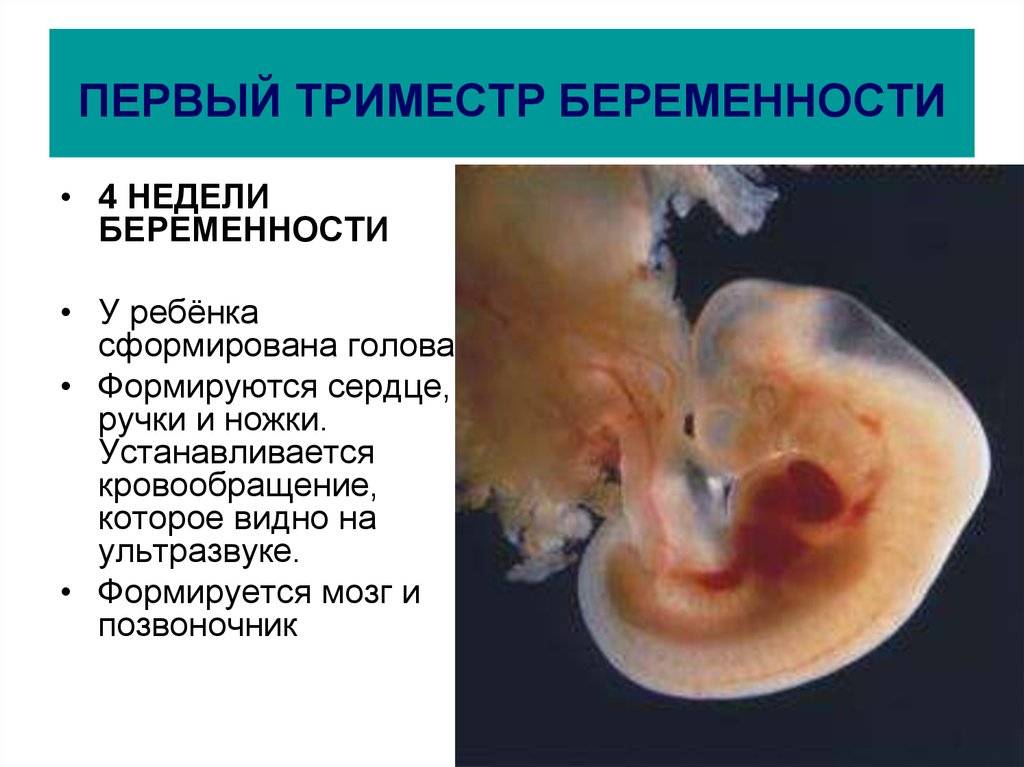
Во время беременности иногда бывает немного тепла — это нормально. Многие будущие мамы время от времени испытывают приливы и часто чувствуют себя более красными, чем обычно. Важно уметь различать разницу между ощущением небольшого перегрева и повышением температуры тела; последнее может быть признаком того, что может быть потенциально вредным для вашего растущего ребенка.
Что представляет собой жар у беременных?
Так же, как при лихорадке при любых других обстоятельствах, тяжесть лихорадки будет усиливаться с повышением температуры тела. Любая температура 100,4 градуса по Фаренгейту и выше считается лихорадкой. Низкая температура не должна вызывать слишком серьезных опасений, но будьте бдительны и отслеживайте любые другие возможные симптомы по мере их появления.
Если температура повысилась до 101 градуса, немедленно обратитесь к врачу.
Повышение температуры тела во время беременности — ненормальное явление, и его нельзя игнорировать.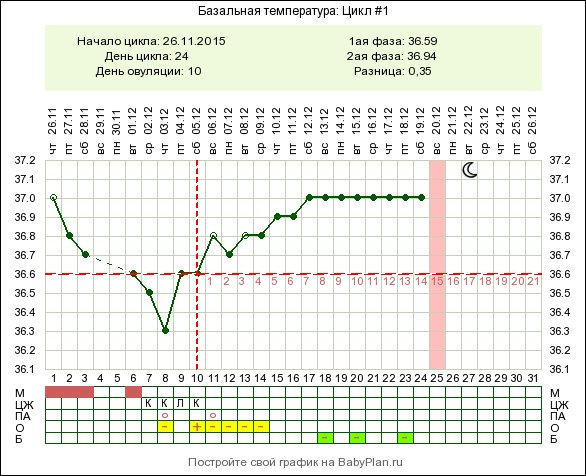 Но также важно сохранять спокойствие. Поговорите со своим врачом и узнайте, есть ли какие-либо лекарства, отпускаемые без рецепта, такие как парацетамол, которые естественным образом снижают температуру.
Но также важно сохранять спокойствие. Поговорите со своим врачом и узнайте, есть ли какие-либо лекарства, отпускаемые без рецепта, такие как парацетамол, которые естественным образом снижают температуру.
Как жар может повлиять на вашу беременность
В большинстве случаев высокая температура не оказывает неблагоприятного воздействия на вашу беременность и здоровье вашего растущего ребенка. Как указывалось ранее, субфебрильная температура ниже 100,4 градусов по Фаренгейту не должна вызывать слишком сильного беспокойства, и ее можно лечить с помощью безрецептурных лекарств.
Вам все равно следует обратиться к врачу и внимательно следить за показаниями термометра, чтобы убедиться, что состояние вашего здоровья не изменится.
Если температура поднимется, ситуация может стать более серьезной. Нелеченные высокие температуры сами по себе не являются виновником возможных осложнений во время беременности. Напротив, лихорадка обычно указывает на какое-то основное заболевание, инфекцию или недуг, которые необходимо диагностировать и лечить.
Есть исследования, которые связывают множественные нелеченые высокие температуры у беременных с повышенным риском аутизма у младенцев.Однако для окончательного вывода недостаточно исследований. И вряд ли возникнет такая конкретная ситуация, поскольку большинство женщин, страдающих высокой температурой, обращаются за лечением.
Распространенные причины лихорадки
Как и все, кто не ожидает, температура может подняться в любое время во время беременности. На самом деле, должно быть утешительно знать, что это довольно распространенное явление, когда примерно у трети беременных женщин в какой-то момент во время беременности поднимается температура.
Итак, поскольку сама беременность не вызывает лихорадку, каковы некоторые из обычных подозреваемых? Общие причины повышения температуры тела во время беременности включают:
- Грипп (грипп)
- Простуда
- Желудочный грипп
- Тонзиллит
- Пневмония
- Инфекция почек
- Пищевое отравление
Некоторые из вышеперечисленных состояний могут быть серьезными во время беременности. Особенно серьезными могут быть желудочный грипп или пищевое отравление.Поскольку симптомы обычно включают рвоту и диарею, которые приводят к потере электролитов и общему обезвоживанию, их тяжесть во время беременности может подвергнуть вас и вашего ребенка риску.
Особенно серьезными могут быть желудочный грипп или пищевое отравление.Поскольку симптомы обычно включают рвоту и диарею, которые приводят к потере электролитов и общему обезвоживанию, их тяжесть во время беременности может подвергнуть вас и вашего ребенка риску.
Кроме того, тяжелые инфекции почек могут быть опасными для жизни сами по себе, поэтому так важно оставаться на связи со своим врачом, если у вас поднялась температура во время беременности.
Другие наблюдаемые симптомы, которые могут сопровождать лихорадку
Обращаясь к врачу, помните о других возможных симптомах.Эти симптомы могут указывать на основную проблему или инфекцию и могут облегчить выполнение любого плана диагностики и лечения. Сообщите своему врачу о любых симптомах, сопровождающих лихорадку, в том числе:
- Боль в спине
- Озноб
- Одышка
- Жесткая шея
- Боль в животе
Что делать, если у вас жар
Перед тем, как поговорить с врачом или отправиться на прием к нему, примите парацетамол (тайленол), чтобы самостоятельно справиться с лихорадкой и снизить ее температуру. Всегда избегайте ибупрофена и аспирина, если вы беременны, если только ваш врач не рекомендует их.
Всегда избегайте ибупрофена и аспирина, если вы беременны, если только ваш врач не рекомендует их.
Теплый душ или ванна также могут помочь охладить ваше тело и облегчить жар. Не пытайтесь «вспотеть» — это распространенное заблуждение, которое не помогает при лихорадке. Держите одежду и любые одеяла легкими.
Вы также должны проявлять бдительность, употребляя воду и другие холодные напитки, чтобы оставаться гидратированным, прохладным и комфортным. Прежде всего, отдохните и обратитесь к врачу.Звонить по телефону никогда не помешает.
Профилактика
Во время беременности ваша иммунная система подавлена, чтобы защитить ваш плод. Так что быть более подверженным риску инфекций, чем те, кто не ожидает этого, — это нормально. Но это не значит, что профилактические меры не важны.
Лучшее нападение — это хорошая защита. Вы можете избежать заражения вирусной инфекцией, такой как простуда или грипп, просто часто и тщательно мыть руки. Если вы знаете, что кто-то дома или на работе заболел, старайтесь избегать их.
Если вы знаете, что кто-то дома или на работе заболел, старайтесь избегать их.
Поместите больного члена семьи на карантин в одно место дома и по возможности работайте из дома или в удаленном месте, если вы больны. Кроме того, делайте ежегодную вакцинацию от гриппа. Это очень важно во время беременности.
Кроме того, избегайте употребления сырой рыбы, сырого мяса и непастеризованного сыра во время беременности, чтобы избежать контакта с некоторыми пищевыми бактериями, которые также могут привести к высокой температуре.
Когда следует обращаться за немедленной медицинской помощью
Как указано в этой статье, вы должны сообщать своему врачу всякий раз, когда у вас поднимается температура во время беременности. Однако степень тяжести меняется в зависимости от степени, любых дополнительных симптомов и того, где вы находитесь во время беременности.
Немедленно обратитесь за лечением при любой сильной лихорадке, особенно если вы находитесь в первом триместре и температура достигла 102 градусов или выше. Но любая сильная лихорадка и серьезная инфекция могут вызвать проблемы во время беременности, если их не лечить.
Но любая сильная лихорадка и серьезная инфекция могут вызвать проблемы во время беременности, если их не лечить.
Предотвращение лихорадки и как можно более быстрое устранение ее причины, если она действительно возникает, жизненно важны для здоровья вас и вашего развивающегося ребенка.
Каждая женщина индивидуальна, и у нее индивидуальный опыт беременности. Если вы беременны или планируете забеременеть, лучший способ подготовиться к тому, что может произойти, — это регулярные встречи и обсуждения с врачом, чтобы лучше понять, через что вы, возможно, проходите.
Чтобы получить более четкое представление о вашем индивидуальном здоровье и плане беременности, необходимо поддерживать хороший дородовой уход и регулярно общаться с врачом. Свяжитесь с вашим отделением по уходу за женщинами во Флориде в акушерстве / гинекологе Джексонвилля сегодня и назначьте консультацию.
Лихорадка во время беременности и риск врожденных пороков развития: когортное исследование
BMC Pregnancy Роды. 2017; 17: 413.
2017; 17: 413.
L. Sass
1 Департамент общественного здравоохранения, Университет of Copenhagen, Øster Farimagsgade 5A, Box 2099, 1014 København K, Дания
4 Ulsevej 43, 2650, Hvidovre, Дания
S.K. Urhoj
1 Департамент общественного здравоохранения Копенгагенского университета, Øster Farimagsgade 5A, Box 2099, 1014 København K, Дания
J. Kjrgaard
2 Клиника здоровья детей и подростков, Центр Джулиан Мари, Исследовательский центр Отделение здоровья женщин и детей, Rigshospitalet, Blegdamsvej 9, 2100 Copenhagen Ø, Дания
JW Dreier
3 Департамент экономики и экономики бизнеса Орхусского университета, Fuglesangs Allé 4, DK-8210 Aarhus V, Дания
K .Strandberg-Larsen
1 Департамент общественного здравоохранения Копенгагенского университета, Øster Farimagsgade 5A, Box 2099, 1014 København K, Дания
A.
 -M. Нюбо Андерсен
-M. Нюбо Андерсен1 Департамент общественного здравоохранения Копенгагенского университета, Øster Farimagsgade 5A, Box 2099, 1014 København K, Дания
1 Департамент общественного здравоохранения Копенгагенского университета, Øster Farimagsgade 514, Box 2099, 10 København K, Дания
2 Клиника здоровья детей и подростков, Центр Джулиан Мари, Исследовательское отделение женского и детского здоровья, Rigshospitalet, Blegdamsvej 9, 2100 Copenhagen Ø, Дания
3 Департамент экономики и экономики бизнеса, Орхус Университет, Fuglesangs Allé 4, DK-8210 Aarhus V, Дания
4 Ulsevej 43, 2650, Hvidovre, Дания
Автор, отвечающий за переписку.Поступило 19.01.2017 г .; Принято 20 ноября 2017 г.
Открытый доступ Эта статья распространяется в соответствии с условиями Международной лицензии Creative Commons Attribution 4.0 (http://creativecommons.org/licenses/by/4. 0/), которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии вы должным образом указываете первоначального автора (авторов) и источник, предоставляете ссылку на лицензию Creative Commons и указываете, были ли внесены изменения. Отказ от лицензии Creative Commons Public Domain Dedication (http: // creativecommons.org / publicdomain / zero / 1.0 /) применяется к данным, представленным в этой статье, если не указано иное. Эта статья цитировалась в других статьях в PMC.
0/), которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии вы должным образом указываете первоначального автора (авторов) и источник, предоставляете ссылку на лицензию Creative Commons и указываете, были ли внесены изменения. Отказ от лицензии Creative Commons Public Domain Dedication (http: // creativecommons.org / publicdomain / zero / 1.0 /) применяется к данным, представленным в этой статье, если не указано иное. Эта статья цитировалась в других статьях в PMC.- Заявление о доступности данных
Данные, подтверждающие выводы этого исследования, доступны в DNBC, но существуют ограничения на доступность этих данных, которые использовались по лицензии для текущего исследования и не являются общедоступными. Однако данные доступны от авторов по разумному запросу и с разрешения как Датского агентства по защите данных, так и Руководящего комитета DNBC.
Реферат
Предпосылки
У многих видов животных гипертермия во время беременности признана тератогенной. Гипертермия препятствует синтезу белка через белки теплового шока, что может повлечь за собой разрушение мембран, гибель клеток, разрушение сосудов и инфаркт плаценты. Это может вызвать серьезные пороки развития плода или смерть. Лихорадка во время беременности, особенно во время эмбриогенеза, также связана с врожденными пороками развития у потомства человека.
Гипертермия препятствует синтезу белка через белки теплового шока, что может повлечь за собой разрушение мембран, гибель клеток, разрушение сосудов и инфаркт плаценты. Это может вызвать серьезные пороки развития плода или смерть. Лихорадка во время беременности, особенно во время эмбриогенеза, также связана с врожденными пороками развития у потомства человека.
Целью этого большого когортного исследования клинически признанных беременностей было выяснить, связана ли лихорадка в первом триместре с повышенным риском врожденных пороков развития у потомства.
Методы
Датская национальная когорта новорожденных — это популяционная когорта из 100 418 беременных женщин и их потомков, набранных в период с 1996 по 2002 год. Информация о лихорадке во время беременности собиралась проспективно с помощью двух телефонных интервью.
Исследуемая популяция включала 77 344 беременных, включенных в датскую национальную когорту рождения, где была доступна информация о лихорадке в первом триместре беременности, предоставленная самими пациентами. Исходы беременности были определены посредством связи с Национальным регистром пациентов. Врожденные пороки развития в течение первых трех с половиной лет жизни были классифицированы в соответствии с критериями классификации EUROCAT. Модели логистической регрессии использовались для оценки связи между лихорадкой в первом триместре и общими врожденными пороками развития и врожденными пороками развития по подгруппам.
Исходы беременности были определены посредством связи с Национальным регистром пациентов. Врожденные пороки развития в течение первых трех с половиной лет жизни были классифицированы в соответствии с критериями классификации EUROCAT. Модели логистической регрессии использовались для оценки связи между лихорадкой в первом триместре и общими врожденными пороками развития и врожденными пороками развития по подгруппам.
Результаты
Восемь тысяч триста двадцать одна женщина сообщили о лихорадке в течение первого триместра (10,8%), и у 2876 младенцев был диагностирован врожденный порок развития (3,7%). Лихорадка в течение первого триместра не влияла на риск развития врожденных пороков развития плода в целом (OR 0,99, 95% ДИ 0,88–1,12). Анализ подгрупп показал немного более высокий риск врожденных аномалий глаз, ушей, лица и шеи (OR 1,29, 95% CI 0,78–2,12) и половых органов (OR 1,17, 95% CI 0,79–1.12), тогда как более низкий риск пороков развития нервной системы (OR 0,47, 95% ДИ 0,21–1,08), дыхательной системы (OR 0,56, 95% ДИ 0,23–1,29) и в подгруппе мочевыводящих путей (OR 0,58, 95% ДИ 0,35–0,99), последний представляет собой единственный статистически значимый результат.
Выводы
В целом, это исследование не показало никакой связи между повышением температуры тела у матери во время беременности и риском врожденных аномалий.
Ключевые слова: Беременность, лихорадка, гипертермия, врожденные пороки развития, врожденные аномалии
Общие сведения
Врожденные пороки развития входят в 20-ку основных причин бремени болезней во всем мире [1] и вносят значительный вклад в младенческую смертность с 11 , 3% неонатальных смертей вызваны врожденными пороками развития [2].Врожденные пороки развития могут привести к длительной инвалидности и тем самым оказать значительное влияние на отдельных людей, семьи, системы здравоохранения и общество [3]. Пороки развития могут иметь инфекционное, генетическое или экологическое происхождение, но в большинстве случаев этиология остается неизвестной [2].
В течение нескольких десятилетий гипертермия во время беременности была признана тератогеном у различных видов животных, включая морских свинок, крыс, мышей, свиней, овец и обезьян [4–6]. Гипертермия препятствует синтезу белка через белки теплового шока, что может повлечь за собой нарушение мембран, гибель клеток, сосудистое нарушение и инфаркт плаценты [7–10].Все эти механизмы могут вызвать серьезные пороки развития плода или смерть.
Гипертермия препятствует синтезу белка через белки теплового шока, что может повлечь за собой нарушение мембран, гибель клеток, сосудистое нарушение и инфаркт плаценты [7–10].Все эти механизмы могут вызвать серьезные пороки развития плода или смерть.
Несколько исследований «случай-контроль» на людях выявили связь лихорадки во время беременности с другими дефектами нервной трубки [11–14], пороками развития сердца [15–18], расщелинами ротовой полости [19, 20] и пороками развития почек [21]. Характер конкретных пороков развития, по-видимому, зависит от степени, продолжительности и времени лихорадки у матери [7], поэтому важно включать информацию о времени возникновения этих приступов лихорадки.
В этом исследовании мы исследуем связь между лихорадкой во время беременности и врожденными пороками развития плода в большой популяции. Мы сосредоточились на лихорадке в первом триместре беременности, когда любое тератогенное воздействие на плод наиболее вероятно. Мы ожидали, что более выраженная связь между лихорадкой и врожденными аномалиями будет тем выше, чем выше температура, чем дольше продолжительность лихорадочного приступа и со временем лихорадки во время эмбриогенеза. Кроме того, мы ожидали, что связь между временем приступов лихорадки и различными подгруппами врожденных пороков развития будет варьироваться в зависимости от времени органогенеза.
Кроме того, мы ожидали, что связь между временем приступов лихорадки и различными подгруппами врожденных пороков развития будет варьироваться в зависимости от времени органогенеза.
Методы
Популяция исследования
Данные были получены из датской национальной когорты рождаемости (DNBC), которая представляет собой постоянную популяционную когорту из 100 418 беременных женщин и их потомков, набранных в период с марта 1996 г. по ноябрь 2002 г. [22].
Врачи общей практики пригласили беременных женщин принять участие в исследовании при их первом посещении дородовой помощи. Чтобы иметь возможность участвовать в DNBC, женщины должны были: быть беременными, собираться донести свою беременность до срока, достаточно хорошо говорить по-датски, чтобы дать интервью по телефону на датском языке, и иметь постоянный адрес в Дании.Женщины дали согласие на то, чтобы их проинтервьюировали дважды во время беременности, и позволили получить информацию о своем здоровье и здоровье их потомства из национальных регистров.
Из всех зарегистрированных беременностей ( n = 100 418) те, которые привели к рождению живорожденных одиночек ( n = 92 670), и в которых женщина участвовала как в первой ( n = 86 783), так и второе интервью ( n = 80 781) были включены в исследование. Пары мать-младенец с расхождением более одной недели между отчетом матери о гестационном возрасте в двух интервью ( n = 1567) были исключены, поскольку информация о времени лихорадки считалась недостоверной.Аналогичным образом, все пары мать-младенец с неполной информацией о лихорадке ( n = 919) были исключены .
Неполная информация о любом из априори определенных искажающих факторов: паритет (0, 1, 2 или ≥3), предыдущий самопроизвольный аборт (да или нет), возраст матери на момент зачатия (≤24, 25–29, 30–34 и ≥35), экстракорпоральное оплодотворение (да или нет / нерелевантно), сахарный диабет матери (да или нет) или ревматоидный артрит (да или нет), лечение эпилепсии (да или нет), запой, определяемый как выпивка пяти или больше напитков за один раз, в течение первого триместра беременности (да или нет), курение во время беременности (да или нет) и социально-профессиональный статус (специалисты более высокого уровня, специалисты более низкого уровня, квалифицированные рабочие, неквалифицированные рабочие, студенты и безработные > 1 года) ( n = 951) также привели к исключению из исследования. Остальные 77 344 пары мать – младенец были включены в анализ.
Остальные 77 344 пары мать – младенец были включены в анализ.
Воздействие
В этом исследовании представляющим интерес воздействием была лихорадка в течение первого триместра. Информация об эпизодах лихорадки была получена в ходе двух компьютерных телефонных интервью, при которых первое интервью было проведено при среднем гестационном возрасте 16 недель (от 10-го до 90-го перцентилей: 12–29 недель), а второе — при среднем гестационном возрасте 31 год. недель (с 10-го по 90-й процентили: 28–36 недель). Для большинства женщин информация о лихорадке была получена при первом собеседовании.Для 7026 женщин, которые участвовали в первом интервью до конца 12-й недели беременности, мы также использовали информацию о количестве и времени приступов лихорадки в первом триместре из второго интервью. В обоих интервью женщин спрашивали о возникновении лихорадки, максимальной температуре, времени приступов лихорадки, количестве дней с лихорадкой и количестве эпизодов лихорадки. Английский перевод интервью доступен на сайте www.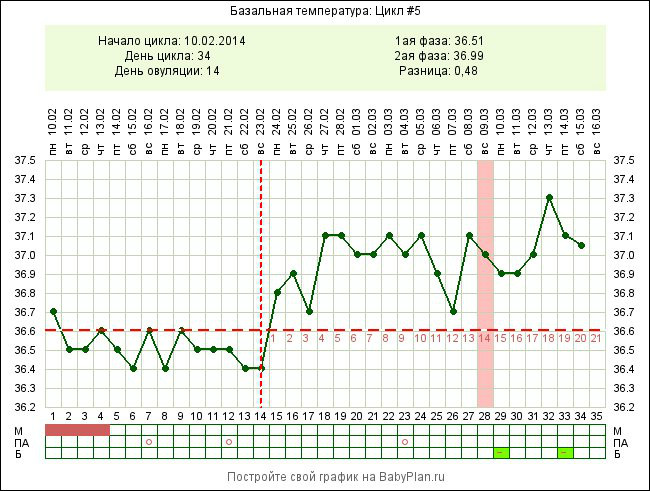 dnbc.dk.
dnbc.dk.
При анализе интенсивности воздействия лихорадки максимальная температура была классифицирована как ниже 39 ° C, выше 39 ° C или неизвестна.Обоснование этой классификации было основано на литературе, показывающей, что тератогенный пороговый эффект у многих видов начинается примерно на 1,5 ° C выше нормальной внутренней температуры тела [7].
Продолжительность лихорадки рассчитывалась как самый продолжительный период последовательных дней с лихорадкой (1 день, 2–3 дня, 4 дня или более или неизвестно), а эпизоды лихорадки были разделены на группы в соответствии с гестационным возрастом (1–1 неделя беременности). 4, 5–8 и 9–12).
Результат
В Дании действует система регистрации актов гражданского состояния, в которой все граждане зарегистрированы с использованием уникального 10-значного идентификационного номера, используемого во всех реестрах для идентификации личности.Идентификационные номера использовались для связи информации из датского национального реестра пациентов, где были определены исходы беременности, включая информацию о врожденных пороках развития [23].
Врожденные пороки развития у живорожденных детей были диагностированы врачами в соответствии с 10-й версией Международной классификации болезней (МКБ-10), и всем детям был поставлен диагноз с кодами МКБ от Q00.0 до Q99.9 в течение первых трех с половиной лет. год жизни.
Врожденные пороки развития были разделены на категории в соответствии с критериями классификации Европейского надзора за врожденными аномалиями (EUROCAT), как показано в таблице, где также указаны коды МКБ-10 [24].Изолированные малые врожденные пороки развития ( n = 1692) исключены. Согласно EUROCAT, незначительные врожденные пороки развития характеризуются как пороки развития, имеющие меньшее медицинское, функциональное или косметическое значение [24].
Таблица 3
Риск (ОШ) специфического врожденного порока развития, если у матери была лихорадка во время 1-го триместра беременности
| N Случаи | Грубый ИЛИ Лихорадка в 1-м триместре ИЛИ [95% ДИ] | ADJUSTED a OR Лихорадка в 1-м триместре OR [95% ДИ] | |
|---|---|---|---|
| Тип врожденного порока развития | |||
| Общие пороки развития b | 2876 907. 97 [0,86–1,10] 97 [0,86–1,10] | 0,99 [0,88–1,12] | |
| Нервная система (DQ00 — DQ07) | 114 | 0,46 [0,20–1,05] | 0,47 [0,21–1,08] |
| 134 | 1,29 [0,78–2,12] | 1,29 [0,79–2,10] | |
| Врожденные пороки сердца (DQ20 — DQ26) | 656 | 0,99 [0,77 1,27] | 1,01 [0,79–1,29] |
| Дыхательная система (DQ30 — DQ34) | 79 | 0.56 [0,23–1,39] | 0,56 [0,23–1,39] |
| Орофациальные щели (DQ35 — DQ37) | 163 | 0,90 [0,54–1,51] | 0,90 [0,54–1,5028] |
| Пищеварительная система (DQ38 — DQ45, DQ790) | 198 | 0,98 [0,63–1,55] | 1,00 [0,63–1,56] |
| Генитальный (DQ50 — DQ52, DQ54 — DQ56) | 241–1,55 | 241–1,55 | ]1,17 [0,79–1,71] |
| Мочевой (DQ60 — DQ64, DQ794) | 231 | 0. 58 [0,34–0,97] 58 [0,34–0,97] | 0,58 [0,35–0,99] |
| Конечности и опорно-двигательный аппарат (DQ650-DQ652, DQ58-DQ660, DQ681-DQ682, DQ688, DQ69-DQ75, DQ761-DQ7Q7 DQ78, DQ796, DQ798-DQ799) | 1157 | 1,04 [0,87–1,25] | 1,06 [0,88–1,28] |
| Другое (DQ27-DQ28, DQ80-DQ85, DQ87, DQ89Q, DQ87, DQ92Q, DQ92Q , DQ793, DQ795) | 297 | 1,00 [0,69–1,45] | 1,01 [0,70–1,46] |
Небольшая группа младенцев с анеуплоидией ( n = 36) не была включена в качестве случаев, так как эта хромосомная аномалия является результатом ошибок митоза или мейоза, произошедших до зачатия.
Некоторые категории врожденных пороков развития были объединены в более широкую группу. Подгруппа ушей, лица и шеи была объединена с подгруппой глаз, а категории опорно-двигательного аппарата и конечностей также были объединены. Наконец, в дополнение к кодам ICD-10, определенным EUROCAT, категория «Другое» включала подгруппы с пороками развития брюшной полости и хромосомными пороками, отличными от анеуплоидий.
Наконец, в дополнение к кодам ICD-10, определенным EUROCAT, категория «Другое» включала подгруппы с пороками развития брюшной полости и хромосомными пороками, отличными от анеуплоидий.
Дети с более чем одним пороком развития были включены в каждую соответствующую подгруппу аномалий, но учитывались только один раз в группе «Общие пороки развития».
Ковариаты
Информация по нескольким ковариатам была получена для основного и вспомогательного анализов (см. Таблицу). Информация о большинстве ковариат была получена из первого интервью, за исключением медикаментозного лечения эпилепсии, использования жаропонижающих средств и материнских инфекций, которое было получено из второго интервью.
Таблица 1
Характеристики 77344 женщин с живорожденными одиночками в соответствии с лихорадкой у матери в 1-м триместре
| Всего | Лихорадка в 1-м триместре | Отсутствие лихорадки в 1-м триместре | % | PP a | N | % | N | % | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Всего исследуемая популяция | 77,344 | 100 | 3. 7 7 | 8321 | 100 | 69,023 | 100 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Четность | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 0 | 36,017 | 46,6 | 4,13375 407 9033 | 3375 407 9033 907 | 28843 | 37,3 | 3,4 | 3502 | 42,1 | 25,341 | 36,7 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 2 | 10,159 | 13,1 | 3.4 | 1191 | 14,3 | 8968 | 13,0 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ≥ 3 | 2325 | 3,0 | 3,2 | 253 | 2072 | 3,0 | 2072 | 907Нет | 62,570 | 80,9 | 3,7 | 6646 | 79,9 | 55,924 | 81,0 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 14,774 | 19. 1 1 | 3,8 | 1675 | 20,1 | 13,099 | 19,0 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Возраст матери при зачатии | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ≤ 24 | 9656 | 12,5 | 9656 | 12,5 | 9656 | 12,5 | 12,5 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 25–29 | 32,370 | 41,9 | 3,8 | 3477 | 41,8 | 28,893 | 41,9 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 30–34 90,466 3466 34736 | . 2 2 | 3,7 | 2940 | 35,3 | 23,526 | 34,1 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ≥ 35 | 8852 | 11,4 | 3,6 | 892 | 936 907 9018 9367 907 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет / неактуально | 75,646 | 97,8 | 3,7 | 8178 | 98,3 | 67,468 | 97,8 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 162 | 4,7 | 143 | 1,7 | 1555 | 2,3 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Сахарный диабет у матери | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | 77,127 | 99,7 | 3,7 | 99,7 | 3,7 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 217 | 0,3 | 6,5 | 36 | 0,4 | 181 | 0,3 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Лечение материнской эпилепсии | 28|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 7 | 3,7 | 8306 | 99,8 | 68,814 | 99,7 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 224 | 0,3 | 9,4 | 157 20933 907 33 907 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | 77,243 | 99,9 | 3,7 | 8312 | 99,9 | 68,931 | 99,9 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 101 | 0. 1 1 | 8,9 | 9 | 0,1 | 92 | 0,1 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Пьянство в 1-м триместре | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | 59,006 | 76,3 | 74,7333,7 76,5 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 18,338 | 23,7 | 3,8 | 2103 | 25,3 | 16,235 | 23,5 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 6 | 3,7 | 6116 | 73,5 | 51,603 | 74,8 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 19,625 | 25,4 | 3,8 | 2205 | io статус 367 26,5 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Специалисты высшего звена | 18,443 | 23,9 | 3,7 | 2118 | 25,5 | 16,325 | 23,7 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Специалисты низшего звена | 247,2364 | 3,6 | 2716 | 32,6 | 21,531 | 31,2 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Квалифицированные рабочие | 21,635 | 28,0 | 3,9 | 212712 | 25367 | 10697 | 13,8 | 3,6 | 1084 | 13,0 | 9613 | 13,9 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Студенты | 1782 | 2.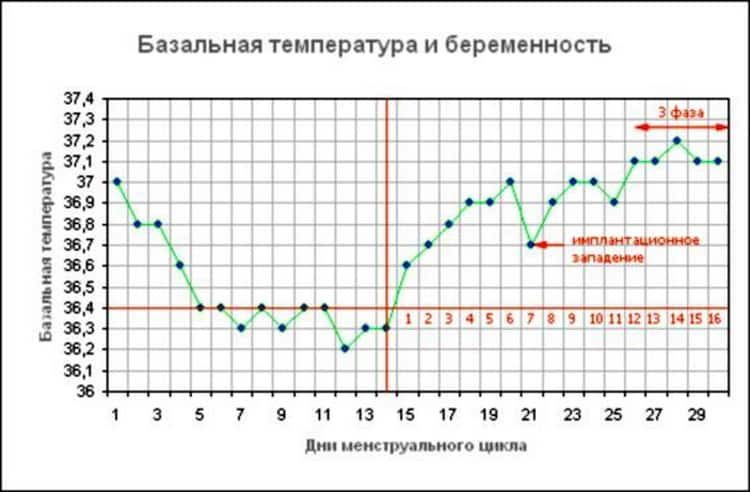 3 3 | 4,3 | 217 | 2,6 | 1565 | 2,3 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Безработные> 1 год | 540 | 0,7 | 4,3 | 59 | 0,736 907 907 907 пол | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Мужской | 39,546 | 51,1 | 4,0 | 4211 | 50,6 | 35,335 | 51,2 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Женский | 37736 4833.9 | 3,5 | 4110 | 49,4 | 33,688 | 48,8 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Прием фолиевой кислоты до зачатия | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | 67,892 | 60733 | 87,8 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 9353 | 12,1 | 3,8 | 1029 | 12,4 | 8324 | 12,1 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 12,1 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 907,2369 | 3,7 | 8312 | 99,9 | 68,933 | 99,9 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Отсутствует | 99 | 0,1 | 3,0 | 9 | 0,1 | 907 907 триместр||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | 65,205 | 84,3 | 3,8 | 6558 | 78,8 | 58,647 | 85,0 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 3,5 | 1748 | 21,0 | 10,234 | 14,8 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Отсутствует | 157 | 0,2 | 4,5 | 15 | 0,2 142 903 907 907 907 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Нет | 64,164 | 83,0 | 3,7 | 6012 | 72,2 | 58,152 | 84,3 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Да | 12,145 15733 | 73,8 | 2196 | 26,4 | 9949 | 14,4 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Отсутствует | 1035 | 1,3 | 3,2 | 113 | 1,4 | 907 907 Статус — это совокупный социально-профессиональный статус домохозяйства, определяемый наивысшим статусом в паре.||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| N | N Случаи | Врожденные пороки развития OR Сырой [9514 | CI] Пороки развития Скорректировано * OR [95% ДИ] | |||
|---|---|---|---|---|---|---|
| Лихорадка | ||||||
| Нет | 69,023 | 2574 | 1 [Ref] | 1 [Ref] | ||
0. 97 [0,86–1,10] 97 [0,86–1,10] | 0,99 [0,88 1,12] | |||||
| Гестационный возраст при лихорадке | ||||||
| Нет лихорадки | 69,023 | 2574 | 1 [Ref] | |||
| 1032 | 43 | 1,12 [0,82–1,52] | 1,13 [0,83–1,54] | |||
| 5–8 неделя беременности | 3407 | 124 | 0,98 [ | 0,99 [0,83–1.19] | ||
| 9–12 неделя беременности | 3882 | 135 | 0,93 [0,78–1,11] | 0,95 [0,79–1,13] | ||
Макс. 2574 2574 | 1 [Ссылка] | 1 [Ссылка] | ||||
| <39,0 ° C | 2613 | 108 | 1,11 [0,91–1,35] | 1,12 [0,91–1,36] | ||
| 2562 | 98 | 1.03 [0,84–1,26] | 1,06 [0,86–1,30] | |||
| Неизвестно | 3146 | 96 | 0,81 [0,66–1,00] | 0,82 [0,67–1,01] | ||
| Продолжительность эпизода лихорадки | ||||||
| Нет лихорадки | 69,023 | 2574 | 1 [Ссылка] | 1 [Ссылка] | ||
| 1 день | 1647 | 55 | 0,89 [0,68–1,17] 3 [0,68–1,17] 3 [0,68–1,17] 3 [0,68–1,17] ] | |||
| 2–3 дня | 4799 | 180 | 1. 01 [0,86–1,17] 01 [0,86–1,17] | 1,02 [0,88–1,19] | ||
| + 4 дня | 1873 | 67 | 0,96 [0,75–1,23] | 0,98 [0,76–1,25] | ||
| Неизвестно 2 | 0 | .. | .. | |||
Результаты
Всего 2876 детей из 77 344 живорожденных одиночек в этом исследовании были диагностированы врожденными пороками развития в возрасте до трех с половиной лет. Общая распространенность пороков развития в исследуемой популяции составила 3.7%, и этот показатель был выше для потомков матерей с сахарным диабетом (PP = 6,5%), ревматоидным артритом (PP = 8,9%) и потомков женщин, получающих лечение от эпилепсии (PP = 9,4%),
Всего 46,6% матерей были первородящими, а 37,3% рожали раньше. Однако в подгруппе женщин с лихорадкой в первом триместре только 40,6% были первородящими, а 42,1% — первородящими, Таблица.
Однако в подгруппе женщин с лихорадкой в первом триместре только 40,6% были первородящими, а 42,1% — первородящими, Таблица.
В целом 8321 (10,8%) женщина сообщила по крайней мере об одном эпизоде лихорадки в течение первых 12 недель беременности.Из числа женщин, сообщивших о лихорадке, только 62,2% сообщили о максимальной температуре, и почти половина из них (49,5%) сообщили о случаях лихорадки с температурой 39 ° C и выше. Напротив, почти все женщины предоставили информацию о продолжительности приступа лихорадки, и ее распределение можно увидеть в таблице.
Анализы не выявили повышенного риска общих врожденных пороков развития при воздействии лихорадки на любом этапе первого триместра беременности (OR 0,99, 95% ДИ 0,88–1,12). Риск врожденных пороков развития был немного выше, если эпизод лихорадки произошел в течение 1–4 недель беременности (OR 1.13, 95% ДИ 0,83–1,54), хотя и не статистически значимо. Оценки для других гестационных периодов не были связаны с повышенным риском врожденных пороков развития, и те же оценки учитывают интенсивность лихорадки и количество дней с лихорадкой, Таблица.
Субанализы
Тест Вальда не показал никаких признаков взаимодействия между лихорадкой в первом триместре и материнскими инфекциями и применением жаропонижающих средств, соответственно ( p -значение = 0,95; p-значение = 0,20). Ни одна из оценок взаимосвязи между различными показателями лихорадки в первом триместре и общими врожденными пороками, представленными в таблице, существенно не изменилась при дальнейшей корректировке на материнские инфекции в первом триместре или в анализах, стратифицированных в соответствии с использованием жаропонижающих средств в первом триместре ( результаты не показаны).
Что касается подгрупп врожденных пороков развития, лихорадка в течение первого триместра была связана с несколько повышенным риском врожденных пороков развития глаз, ушей, лица и шеи (OR 1,29, 95% CI 0,78–2,12) и половых органов (OR 1,17, 95% ДИ 0,79–1,71), однако ни один из них не является статистически значимым. Кроме того, снижение риска врожденных пороков развития наблюдалось в следующих категориях: нервная система (OR 0,47, 95% CI 0,21–1,08), мочевыводящие пути (OR 0,58, 95% CI 0. 35–0,99) и дыхательной системы (OR 0,56, 95% ДИ 0,23–1,29). Из них только снижение риска врожденных пороков развития мочевыводящих путей было статистически значимым. Остальные подгруппы врожденных пороков развития не были связаны с воздействием лихорадки в течение первого триместра беременности, таблица.
35–0,99) и дыхательной системы (OR 0,56, 95% ДИ 0,23–1,29). Из них только снижение риска врожденных пороков развития мочевыводящих путей было статистически значимым. Остальные подгруппы врожденных пороков развития не были связаны с воздействием лихорадки в течение первого триместра беременности, таблица.
Обсуждение
В этом большом когортном исследовании лихорадка во время первого триместра беременности не была существенно связана с врожденными пороками развития, диагностированными в течение первых трех с половиной лет жизни ребенка.Анализ показал, что нет статистически значимой связи между лихорадкой в первом триместре и какой-либо из подгрупп врожденных пороков развития, за исключением снижения риска пороков развития мочевыделительной системы. Снижение риска, хотя и статистически незначимое, врожденного порока развития нервной системы является неожиданным, учитывая результаты предыдущих исследований, в которых дефекты центральной нервной системы являются одними из наиболее частых последствий гипертермии [7, 11, 13, 25–29].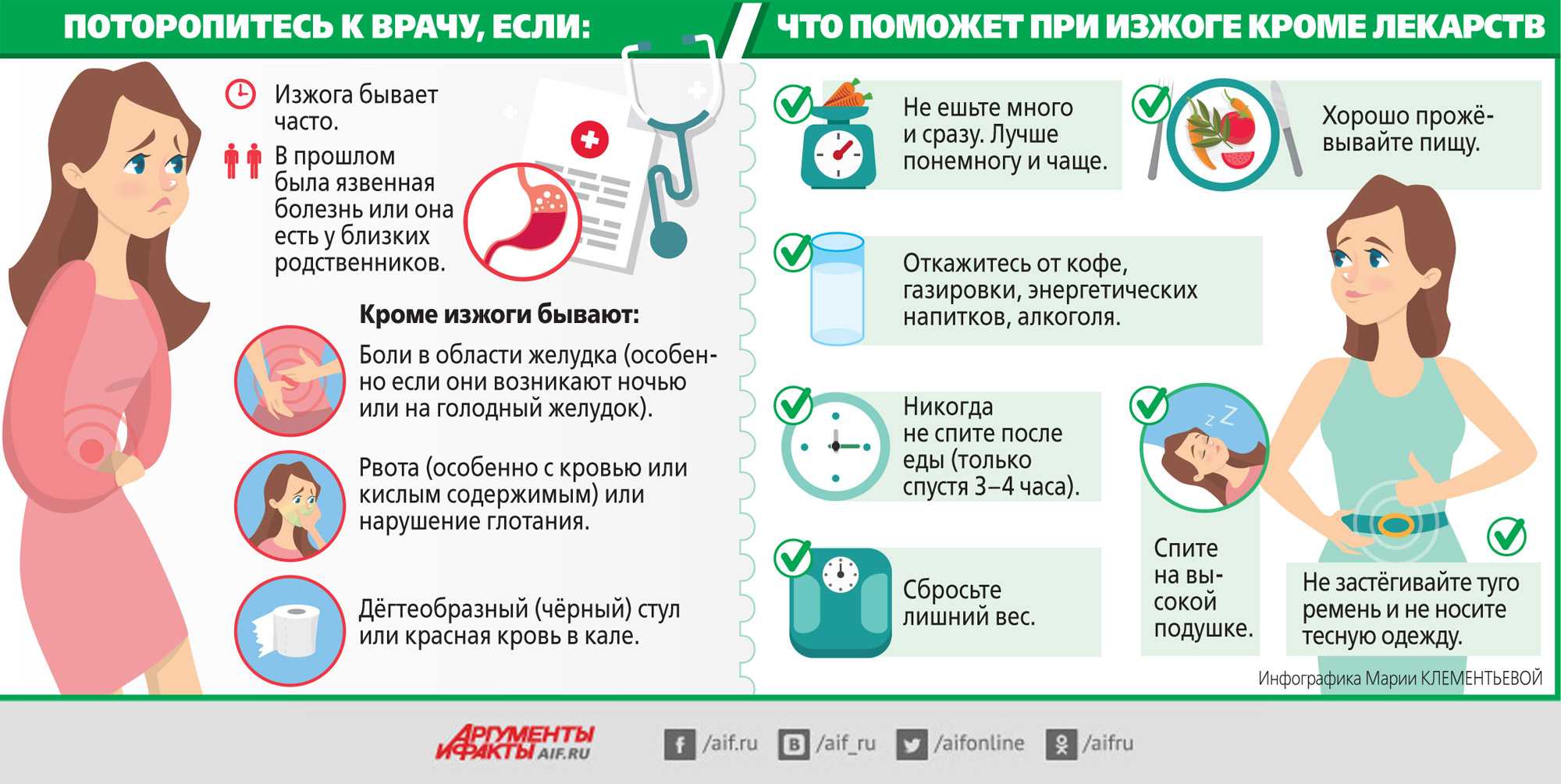 Поскольку большинство пороков развития нервной системы являются чрезвычайно серьезными, возможное объяснение может заключаться в том, что многие из плодов с пороками развития нервной системы были абортированы до распознавания беременности или до первого посещения врача общей практики для дородовой помощи и, следовательно, до возможного включения в исследование. в DNBC.
Поскольку большинство пороков развития нервной системы являются чрезвычайно серьезными, возможное объяснение может заключаться в том, что многие из плодов с пороками развития нервной системы были абортированы до распознавания беременности или до первого посещения врача общей практики для дородовой помощи и, следовательно, до возможного включения в исследование. в DNBC.
В предыдущем исследовании сообщалось, что лихорадка в первые 16 недель беременности не увеличивала риск самопроизвольных абортов при клинически признанных беременностях в этой когорте [8], и поэтому маловероятно, что эти врожденные пороки развития привели к самопроизвольным абортам в более позднем возрасте. состояние при беременности.
В период исследования женщинам старше 35 лет и женщинам с высоким риском рождения ребенка с врожденными пороками развития был предложен пренатальный скрининг [22]. Следовательно, другое возможное объяснение снижения риска рождения ребенка с пороками развития нервной системы может заключаться в том, что женщины, которые прошли ультразвуковое обследование, диагностировавшее у плода серьезные пороки развития нервной системы, впоследствии сделали искусственный аборт.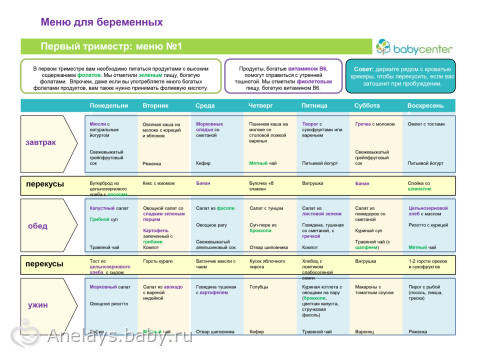 Поскольку исследуемая популяция включает только живорожденных одиночек, нельзя исключить, что искусственные аборты могут помочь объяснить снижение риска пороков развития нервной системы.Чтобы ответить на этот вопрос, мы оценили риск искусственного аборта из-за заболевания плода среди женщин в DNBC, которые участвовали в первом интервью после 12 недели ( n = 82 003). Анализ показал повышенный риск прерывания беременности из-за аномалии плода (OR 1,56, 95% ДИ 0,96–2,55), если у женщины была лихорадка в течение первого триместра беременности. Следовательно, это может частично объяснить неожиданное открытие аномалий нервной системы.
Поскольку исследуемая популяция включает только живорожденных одиночек, нельзя исключить, что искусственные аборты могут помочь объяснить снижение риска пороков развития нервной системы.Чтобы ответить на этот вопрос, мы оценили риск искусственного аборта из-за заболевания плода среди женщин в DNBC, которые участвовали в первом интервью после 12 недели ( n = 82 003). Анализ показал повышенный риск прерывания беременности из-за аномалии плода (OR 1,56, 95% ДИ 0,96–2,55), если у женщины была лихорадка в течение первого триместра беременности. Следовательно, это может частично объяснить неожиданное открытие аномалий нервной системы.
Выявление статистически значимого снижения риска рождения ребенка с врожденными пороками мочеиспускания после лихорадки в течение первого триместра беременности, обнаруженное в этом исследовании, не соответствует результатам предыдущего исследования [21].Однако, поскольку ряд статистических тестов был проведен на одной и той же общей популяции исследования, это может быть случайной находкой и, следовательно, результатом статистической ошибки типа 1..gif)
Предыдущие исследования материнской лихорадки и врожденных пороков развития показали разные результаты. Это несоответствие может быть вызвано различиями в одном или нескольких факторах исследования, включая метод, используемый для измерения температуры тела, длительность и время приступов лихорадки, систематическую ошибку воспоминаний в ретроспективных исследованиях, небольшие размеры исследований и искажения.
В целом, показатели участия в крупных когортных исследованиях снизились за последние десятилетия примерно до уровня, наблюдаемого в DNBC, где участвовали примерно 60% приглашенных беременных женщин в Дании [22]. Из-за относительно низкого уровня участия в DNBC возможна предвзятость отбора. Ранее отмечалось, что зачисленные женщины в целом несколько более здоровы, чем женщины в исходной популяции; тем не менее, было показано, что это имеет очень ограниченное влияние на оценку риска при DNBC [30], а полное наблюдение за когортой на основе регистров, кроме того, защищает от систематической ошибки отбора.
Тем не менее, отбор может быть причиной того, что в нашей когорте наблюдается незначительно меньшая доля общих врожденных пороков развития по сравнению с фоновой популяцией в течение того же периода времени [31]. В нашей когорте доля детей с диагнозом «врожденный порок» (включая незначительные пороки развития) составила 6% по сравнению с 6,5% в фоновой популяции.
Предполагается, что более высокий социально-экономический профиль и более здоровый образ жизни объясняют эти различия, поскольку женщины, включенные в когорты, оказались более здоровыми и более обеспеченными [31–34].Таким образом, когорты являются отобранными выборками, но исходный отбор по определению не зависит от результата и, таким образом, не вносит систематической ошибки отбора в ассоциацию «воздействие-результат». Однако выбор исходного уровня может повлиять на смешивающую модель, поэтому он отличается от исходной популяции каждой когорты [35]. Сильные стороны настоящего исследования включают большой размер выборки, проспективно собранную информацию о лихорадке, подробную информацию о температуре тела, продолжительности и времени приступов лихорадки, почти полное последующее наблюдение и корректировку для различных ковариат. Кроме того, поскольку все доверительные интервалы в этом исследовании относительно узкие, точность оценки высока.
Кроме того, поскольку все доверительные интервалы в этом исследовании относительно узкие, точность оценки высока.
Ограничением в это исследование было то, что, как и в большинстве исследований аномалий врожденных аномалий, в него были включены только живорожденные дети, поскольку врожденные пороки мертворожденных, самопроизвольные аборты и прерывание беременности по медицинским показаниям в Дании не регистрируются.
Кроме того, относительно ограниченное количество детей с врожденными аномалиями в этом исследовании не позволило нам разделить исход дальше, чем общие группы врожденных пороков развития, рекомендованные EUROCAT.Такое объединение определенных пороков развития в группы систем организма могло замаскировать несколько повышенный риск самых редких пороков развития.
Информация о лихорадке в первом триместре собиралась проспективно, т. Е. До того, как был известен исход беременности, и, таким образом, любая неправильная классификация воздействия была недифференциальной, что приводило к недооценке связи. Отсутствие информации о том, как измерялась температура тела, придает неопределенность данным, касающимся температуры. Тем не менее, температура тела (во время сбора данных) обычно измерялась ректальным термометром, поэтому указанную информацию о температуре можно, вероятно, рассматривать как меру внутренней температуры [8].Кроме того, максимальная температура не обязательно является правильной максимальной температурой для события, а является наивысшим измеренным значением.
Отсутствие информации о том, как измерялась температура тела, придает неопределенность данным, касающимся температуры. Тем не менее, температура тела (во время сбора данных) обычно измерялась ректальным термометром, поэтому указанную информацию о температуре можно, вероятно, рассматривать как меру внутренней температуры [8].Кроме того, максимальная температура не обязательно является правильной максимальной температурой для события, а является наивысшим измеренным значением.
Общая достоверность данных о диагнозах из Национального реестра пациентов считается приемлемой для общего надзора и эпидемиологических исследований [35], а также при конкретном рассмотрении врожденных пороков развития [32]. В исследование были включены дети с диагнозом «врожденный порок развития» до возраста трех с половиной лет, и этот период обеспечил включение в исследование большинства врожденных пороков развития, обычно не обнаруживаемых при рождении.Однако неопределенность и неточности диагнозов все еще наблюдаются в национальных регистрах, но неправильные диагнозы могут в лучшем случае привести к недифференциальной ошибочной классификации, что приведет к недооценке связи.
Выводы
В то время как большинство исследований случай-контроль указывают на положительную связь между материнской лихорадкой и отдельными врожденными аномалиями, результаты этого крупномасштабного когортного исследования не подтверждают связь между материнской лихорадкой в первом триместре беременности и врожденными аномалиями.
Благодарности
Датский национальный исследовательский фонд учредил Датский научный центр эпидемиологии, который инициировал и создал Датскую национальную когорту новорожденных. Когорта также является результатом крупного гранта этого фонда. Дополнительная поддержка Датской национальной когорте новорожденных была получена от Фармацевтического фонда, Фонда Эгмонта, Фонда врожденных дефектов March of Dimes и Фонда Августина.
Финансирование
Финансирование заработной платы было предоставлено Департаментом общественного здравоохранения Копенгагенского университета.
Доступность данных и материалов
Данные, подтверждающие выводы этого исследования, доступны в DNBC, но существуют ограничения на доступность этих данных, которые использовались по лицензии для текущего исследования и не являются общедоступными. Однако данные доступны от авторов по разумному запросу и с разрешения как Датского агентства по защите данных, так и Руководящего комитета DNBC.
Однако данные доступны от авторов по разумному запросу и с разрешения как Датского агентства по защите данных, так и Руководящего комитета DNBC.
Вклад авторов
Дизайн исследования и аналитическая стратегия были разработаны AMNA и JK.LLRS, SKU, JWD и KSL осуществляли управление данными и статистический анализ. LLRS написал первую версию статьи, и все авторы приняли участие в ее редактировании. Все авторы просмотрели и одобрили окончательный вариант статьи.
Примечания
Одобрение этики и согласие на участие
Национальные комитеты по научной этике одобрили DNBC до начала сбора данных, и в соответствии с датским законодательством Датское агентство по защите данных одобрило исследование.
Согласие на публикацию
Не применимо.
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Примечание издателя
Springer Nature сохраняет нейтралитет в отношении юрисдикционных претензий на опубликованных картах и принадлежностей организаций.
Ссылки
1. Мюррей К.Дж.Л, Вос Т., Лозано Р., Нагави М., Флаксман А.Д., Мишо С. и др. Годы жизни с поправкой на инвалидность (DALY) для 291 болезни и травмы в 21 регионе, 1990-2010 гг .: систематический анализ исследования глобального бремени болезней, 2010 г.Lancet Lond Engl. 2012; 380: 2197–2223. DOI: 10.1016 / S0140-6736 (12) 61689-4. [PubMed] [CrossRef] [Google Scholar] 3. Север Л., Линберг М.К., Эдмондс Л.Д. Влияние врожденных пороков развития на здоровье населения. Тератология. 1993; 48: 547–549. DOI: 10.1002 / tera.1420480603. [PubMed] [CrossRef] [Google Scholar] 4. Эдвардс MJ, Шиота К., Смит М.С., Уолш Д.А. Гипертермия и врожденные дефекты. Reprod Toxicol Elmsford N. 1995; 9: 411–425. DOI: 10.1016 / 0890-6238 (95) 00043-А. [PubMed] [CrossRef] [Google Scholar] 5. Эдвардс MJ.Врожденные пороки развития крысы после индуцированной гипертермии во время беременности. Тератология. 1968; 1: 173–177. DOI: 10.1002 / tera.1420010206. [PubMed] [CrossRef] [Google Scholar] 6. Краусова Т. , Петерка М. Тератогенные и летальные эффекты 2–24-часовых эпизодов гипертермии на куриные эмбрионы. J Therm Biol. 2007. 32: 193–203. DOI: 10.1016 / j.jtherbio.2006.12.003. [CrossRef] [Google Scholar] 7. Грэм Дж. М., Эдвардс MJ, Эдвардс MJ. Обновленная информация о тератогенах: гестационные эффекты гипертермии матери из-за лихорадочных заболеваний и возникающие в результате паттерны дефектов у людей.Тератология. 1998. 58: 209–221. DOI: 10.1002 / (SICI) 1096-9926 (199811) 58: 5 <209 :: AID-TERA8> 3.0.CO; 2-Q. [PubMed] [CrossRef] [Google Scholar] 8. Андерсен А.-М.Н., Ваструп П., Вольфарт Дж., Андерсен П.К., Олсен Дж., Мелби М. Лихорадка при беременности и риск внутриутробной смерти: когортное исследование. Lancet Lond Engl. 2002; 360: 1552–1556. DOI: 10.1016 / S0140-6736 (02) 11518-2. [PubMed] [CrossRef] [Google Scholar] 9. Компакт-диск камер. Джонсон К.А., Дик Л.М., Феликс Р.Дж., Джонс К.Л. Материнская лихорадка и исход родов: проспективное исследование. Тератология.1998. 58: 251–257. DOI: 10.
, Петерка М. Тератогенные и летальные эффекты 2–24-часовых эпизодов гипертермии на куриные эмбрионы. J Therm Biol. 2007. 32: 193–203. DOI: 10.1016 / j.jtherbio.2006.12.003. [CrossRef] [Google Scholar] 7. Грэм Дж. М., Эдвардс MJ, Эдвардс MJ. Обновленная информация о тератогенах: гестационные эффекты гипертермии матери из-за лихорадочных заболеваний и возникающие в результате паттерны дефектов у людей.Тератология. 1998. 58: 209–221. DOI: 10.1002 / (SICI) 1096-9926 (199811) 58: 5 <209 :: AID-TERA8> 3.0.CO; 2-Q. [PubMed] [CrossRef] [Google Scholar] 8. Андерсен А.-М.Н., Ваструп П., Вольфарт Дж., Андерсен П.К., Олсен Дж., Мелби М. Лихорадка при беременности и риск внутриутробной смерти: когортное исследование. Lancet Lond Engl. 2002; 360: 1552–1556. DOI: 10.1016 / S0140-6736 (02) 11518-2. [PubMed] [CrossRef] [Google Scholar] 9. Компакт-диск камер. Джонсон К.А., Дик Л.М., Феликс Р.Дж., Джонс К.Л. Материнская лихорадка и исход родов: проспективное исследование. Тератология.1998. 58: 251–257. DOI: 10. 1002 / (SICI) 1096-9926 (199812) 58: 6 <251 :: AID-TERA6> 3.0.CO; 2-L. [PubMed] [CrossRef] [Google Scholar] 10. Эдвардс М.Дж., Уолш Д.А., Ли З. Гипертермия, тератогенез и реакция теплового шока у эмбрионов млекопитающих в культуре. Int J Dev Biol. 1997. 41: 345–358. [PubMed] [Google Scholar] 11. Инь З., Сюй В., Сюй Ц., Чжан С., Чжэн Ю., Ван В. и др. Популяционное исследование факторов риска дефектов нервной трубки в Шэньяне, Китай. Чайлдс Нерв Syst ChNS Off J Int Soc Pediatr Neurosurg.2011; 27: 149–154. DOI: 10.1007 / s00381-010-1198-7. [PubMed] [CrossRef] [Google Scholar] 12. Шоу Г.М., Тодоров К., Вели Е.М., Ламмер Э.Дж. Заболевания матери, включая жар и прием лекарств как факторы риска дефектов нервной трубки. Тератология. 1998; 57: 1–7. DOI: 10.1002 / (SICI) 1096-9926 (199801) 57: 1 <1 :: AID-TERA1> 3.0.CO; 2-6. [PubMed] [CrossRef] [Google Scholar] 13. Суарес Л., Фелкнер М., Хендрикс К. Влияние лихорадки, лихорадочных заболеваний и теплового воздействия на риск дефектов нервной трубки у населения, проживающего на границе между Техасом и Мексикой.
1002 / (SICI) 1096-9926 (199812) 58: 6 <251 :: AID-TERA6> 3.0.CO; 2-L. [PubMed] [CrossRef] [Google Scholar] 10. Эдвардс М.Дж., Уолш Д.А., Ли З. Гипертермия, тератогенез и реакция теплового шока у эмбрионов млекопитающих в культуре. Int J Dev Biol. 1997. 41: 345–358. [PubMed] [Google Scholar] 11. Инь З., Сюй В., Сюй Ц., Чжан С., Чжэн Ю., Ван В. и др. Популяционное исследование факторов риска дефектов нервной трубки в Шэньяне, Китай. Чайлдс Нерв Syst ChNS Off J Int Soc Pediatr Neurosurg.2011; 27: 149–154. DOI: 10.1007 / s00381-010-1198-7. [PubMed] [CrossRef] [Google Scholar] 12. Шоу Г.М., Тодоров К., Вели Е.М., Ламмер Э.Дж. Заболевания матери, включая жар и прием лекарств как факторы риска дефектов нервной трубки. Тератология. 1998; 57: 1–7. DOI: 10.1002 / (SICI) 1096-9926 (199801) 57: 1 <1 :: AID-TERA1> 3.0.CO; 2-6. [PubMed] [CrossRef] [Google Scholar] 13. Суарес Л., Фелкнер М., Хендрикс К. Влияние лихорадки, лихорадочных заболеваний и теплового воздействия на риск дефектов нервной трубки у населения, проживающего на границе между Техасом и Мексикой. Дефекты рождения Res A Clin Mol Teratol. 2004. 70: 815–819. DOI: 10.1002 / bdra.20077. [PubMed] [CrossRef] [Google Scholar] 14. Li Z, Ren A, Zhang L, Guo Z, Li Z. Популяционное исследование факторов риска дефектов нервной трубки в четырех областях с высокой распространенностью в провинции Шаньси, Китай. Педиатр Перинат Эпидемиол. 2006; 20: 43–53. DOI: 10.1111 / j.1365-3016.2006.00694.x. [PubMed] [CrossRef] [Google Scholar] 15. Ботто Л. Д., Линберг М. С., Эриксон Дж. Д. Врожденные пороки сердца, лихорадочное заболевание матери и употребление поливитаминов: популяционное исследование.Epidemiol Camb Mass 2001; 12: 485–490. DOI: 10.1097 / 00001648-200109000-00004. [PubMed] [CrossRef] [Google Scholar] 16. Тикканен Дж., Хейнонен ОП. Гипертермия матери во время беременности и сердечно-сосудистые пороки у потомства. Eur J Epidemiol. 1991; 7: 628–635. DOI: 10.1007 / BF00218673. [PubMed] [CrossRef] [Google Scholar] 17. Oster ME, Riehle-Colarusso T, Alverson CJ, Correa A. Связь между материнской лихорадкой и гриппом и врожденными пороками сердца.
Дефекты рождения Res A Clin Mol Teratol. 2004. 70: 815–819. DOI: 10.1002 / bdra.20077. [PubMed] [CrossRef] [Google Scholar] 14. Li Z, Ren A, Zhang L, Guo Z, Li Z. Популяционное исследование факторов риска дефектов нервной трубки в четырех областях с высокой распространенностью в провинции Шаньси, Китай. Педиатр Перинат Эпидемиол. 2006; 20: 43–53. DOI: 10.1111 / j.1365-3016.2006.00694.x. [PubMed] [CrossRef] [Google Scholar] 15. Ботто Л. Д., Линберг М. С., Эриксон Дж. Д. Врожденные пороки сердца, лихорадочное заболевание матери и употребление поливитаминов: популяционное исследование.Epidemiol Camb Mass 2001; 12: 485–490. DOI: 10.1097 / 00001648-200109000-00004. [PubMed] [CrossRef] [Google Scholar] 16. Тикканен Дж., Хейнонен ОП. Гипертермия матери во время беременности и сердечно-сосудистые пороки у потомства. Eur J Epidemiol. 1991; 7: 628–635. DOI: 10.1007 / BF00218673. [PubMed] [CrossRef] [Google Scholar] 17. Oster ME, Riehle-Colarusso T, Alverson CJ, Correa A. Связь между материнской лихорадкой и гриппом и врожденными пороками сердца. J Pediatr. 2011; 158: 990–995. DOI: 10.1016 / j.jpeds.2010.11.058. [PubMed] [CrossRef] [Google Scholar] 18. Ботто Л.Д., Паничелло Дж. Д., Браун М.Л., Криков С., Фельдкамп М.Л., Ламмер Э. и др. Врожденные пороки сердца после лихорадки матери. Am J Obstet Gynecol. 2014; 210: 359.e1–359.e11. DOI: 10.1016 / j.ajog.2013.10.880. [PubMed] [CrossRef] [Google Scholar] 19. Shahrukh Hashmi S, Gallaway MS, Waller DK, Langlois PH, Hecht JT, Национальное исследование по профилактике врожденных дефектов Материнская лихорадка на ранних сроках беременности и риск расщелины ротовой полости. Дефекты рождения Res A Clin Mol Teratol.2010. 88: 186–194. [PubMed] [Google Scholar] 20. Ван В., Гуань П., Сюй В., Чжоу Б. Факторы риска расщелины ротовой полости: популяционное исследование случай-контроль в Шэньяне, Китай. Педиатр Перинат Эпидемиол. 2009. 23: 310–320. DOI: 10.1111 / j.1365-3016.2009.01025.x. [PubMed] [CrossRef] [Google Scholar] 21. Эйб К., Хонейн, Массачусетс, Мур, Калифорния. Лихорадочные заболевания матери, прием лекарств и риск врожденных аномалий почек.
J Pediatr. 2011; 158: 990–995. DOI: 10.1016 / j.jpeds.2010.11.058. [PubMed] [CrossRef] [Google Scholar] 18. Ботто Л.Д., Паничелло Дж. Д., Браун М.Л., Криков С., Фельдкамп М.Л., Ламмер Э. и др. Врожденные пороки сердца после лихорадки матери. Am J Obstet Gynecol. 2014; 210: 359.e1–359.e11. DOI: 10.1016 / j.ajog.2013.10.880. [PubMed] [CrossRef] [Google Scholar] 19. Shahrukh Hashmi S, Gallaway MS, Waller DK, Langlois PH, Hecht JT, Национальное исследование по профилактике врожденных дефектов Материнская лихорадка на ранних сроках беременности и риск расщелины ротовой полости. Дефекты рождения Res A Clin Mol Teratol.2010. 88: 186–194. [PubMed] [Google Scholar] 20. Ван В., Гуань П., Сюй В., Чжоу Б. Факторы риска расщелины ротовой полости: популяционное исследование случай-контроль в Шэньяне, Китай. Педиатр Перинат Эпидемиол. 2009. 23: 310–320. DOI: 10.1111 / j.1365-3016.2009.01025.x. [PubMed] [CrossRef] [Google Scholar] 21. Эйб К., Хонейн, Массачусетс, Мур, Калифорния. Лихорадочные заболевания матери, прием лекарств и риск врожденных аномалий почек. Дефекты рождения Res A Clin Mol Teratol. 2003; 67: 911–918. DOI: 10.1002 / bdra.10130. [PubMed] [CrossRef] [Google Scholar] 22.Олсен Дж., Мельбай М., Олсен С.Ф., Соренсен Т.И., Оби П., Андерсен А.М. и др. Датская национальная когорта по рождению — ее предыстория, структура и цель. Scand J Public Health. 2001. 29: 300–307. DOI: 10.1177 / 140349480102201. [PubMed] [CrossRef] [Google Scholar] 23. Lynge E, Sandegaard JL, Rebolj M. Датский национальный регистр пациентов. Scand J Public Health. 2011; 39: 30–33. DOI: 10,1177 / 1403494811401482. [PubMed] [CrossRef] [Google Scholar] 25. Ли З, Рен А., Лю Дж., Пей Л., Чжан Л., Го З. и др. Материнский грипп или лихорадка, употребление лекарств и дефекты нервной трубки: популяционное исследование случай-контроль в северном Китае.Дефекты рождения Res A Clin Mol Teratol. 2007. 79: 295–300. DOI: 10.1002 / bdra.20342. [PubMed] [CrossRef] [Google Scholar] 26. Layde PM, Edmonds LD, Erickson JD. Материнская лихорадка и дефекты нервной трубки. Тератология.
Дефекты рождения Res A Clin Mol Teratol. 2003; 67: 911–918. DOI: 10.1002 / bdra.10130. [PubMed] [CrossRef] [Google Scholar] 22.Олсен Дж., Мельбай М., Олсен С.Ф., Соренсен Т.И., Оби П., Андерсен А.М. и др. Датская национальная когорта по рождению — ее предыстория, структура и цель. Scand J Public Health. 2001. 29: 300–307. DOI: 10.1177 / 140349480102201. [PubMed] [CrossRef] [Google Scholar] 23. Lynge E, Sandegaard JL, Rebolj M. Датский национальный регистр пациентов. Scand J Public Health. 2011; 39: 30–33. DOI: 10,1177 / 1403494811401482. [PubMed] [CrossRef] [Google Scholar] 25. Ли З, Рен А., Лю Дж., Пей Л., Чжан Л., Го З. и др. Материнский грипп или лихорадка, употребление лекарств и дефекты нервной трубки: популяционное исследование случай-контроль в северном Китае.Дефекты рождения Res A Clin Mol Teratol. 2007. 79: 295–300. DOI: 10.1002 / bdra.20342. [PubMed] [CrossRef] [Google Scholar] 26. Layde PM, Edmonds LD, Erickson JD. Материнская лихорадка и дефекты нервной трубки. Тератология. 1980; 21: 105–108. DOI: 10.1002 / tera.1420210114. [PubMed] [CrossRef] [Google Scholar] 27. Гальперин Л.Р., Уилрой Р.С. Гипертермия матери и дефекты нервной трубки. Lancet Lond Engl. 1978; 2: 212–213. DOI: 10.1016 / S0140-6736 (78) -8. [PubMed] [CrossRef] [Google Scholar] 28. Миллер П., Смит Д.В., Шепард Т.Х.Гипертермия матери как возможная причина анэнцефалии. Lancet Lond Engl. 1978; 1: 519–521. DOI: 10.1016 / S0140-6736 (78) -4. [PubMed] [CrossRef] [Google Scholar] 29. Дрейер Дж. В., Андерсен А. Н., Берг-Бекхофф Г. Систематический обзор и метаанализы: лихорадка во время беременности и влияние на здоровье потомства. Педиатрия. 2014; 133: e674 – e688. DOI: 10.1542 / peds.2013-3205. [PubMed] [CrossRef] [Google Scholar] 30. Nohr EA, Frydenberg M, Henriksen TB, Olsen J. Приводит ли низкое участие в когортных исследованиях предвзятость? Epidemiol Camb Mass.2006; 17: 413–418. DOI: 10.1097 / 01.ede.0000220549.14177.60. [PubMed] [CrossRef] [Google Scholar] 31. Варела МММ-С, Нор Э.А.
1980; 21: 105–108. DOI: 10.1002 / tera.1420210114. [PubMed] [CrossRef] [Google Scholar] 27. Гальперин Л.Р., Уилрой Р.С. Гипертермия матери и дефекты нервной трубки. Lancet Lond Engl. 1978; 2: 212–213. DOI: 10.1016 / S0140-6736 (78) -8. [PubMed] [CrossRef] [Google Scholar] 28. Миллер П., Смит Д.В., Шепард Т.Х.Гипертермия матери как возможная причина анэнцефалии. Lancet Lond Engl. 1978; 1: 519–521. DOI: 10.1016 / S0140-6736 (78) -4. [PubMed] [CrossRef] [Google Scholar] 29. Дрейер Дж. В., Андерсен А. Н., Берг-Бекхофф Г. Систематический обзор и метаанализы: лихорадка во время беременности и влияние на здоровье потомства. Педиатрия. 2014; 133: e674 – e688. DOI: 10.1542 / peds.2013-3205. [PubMed] [CrossRef] [Google Scholar] 30. Nohr EA, Frydenberg M, Henriksen TB, Olsen J. Приводит ли низкое участие в когортных исследованиях предвзятость? Epidemiol Camb Mass.2006; 17: 413–418. DOI: 10.1097 / 01.ede.0000220549.14177.60. [PubMed] [CrossRef] [Google Scholar] 31. Варела МММ-С, Нор Э.А.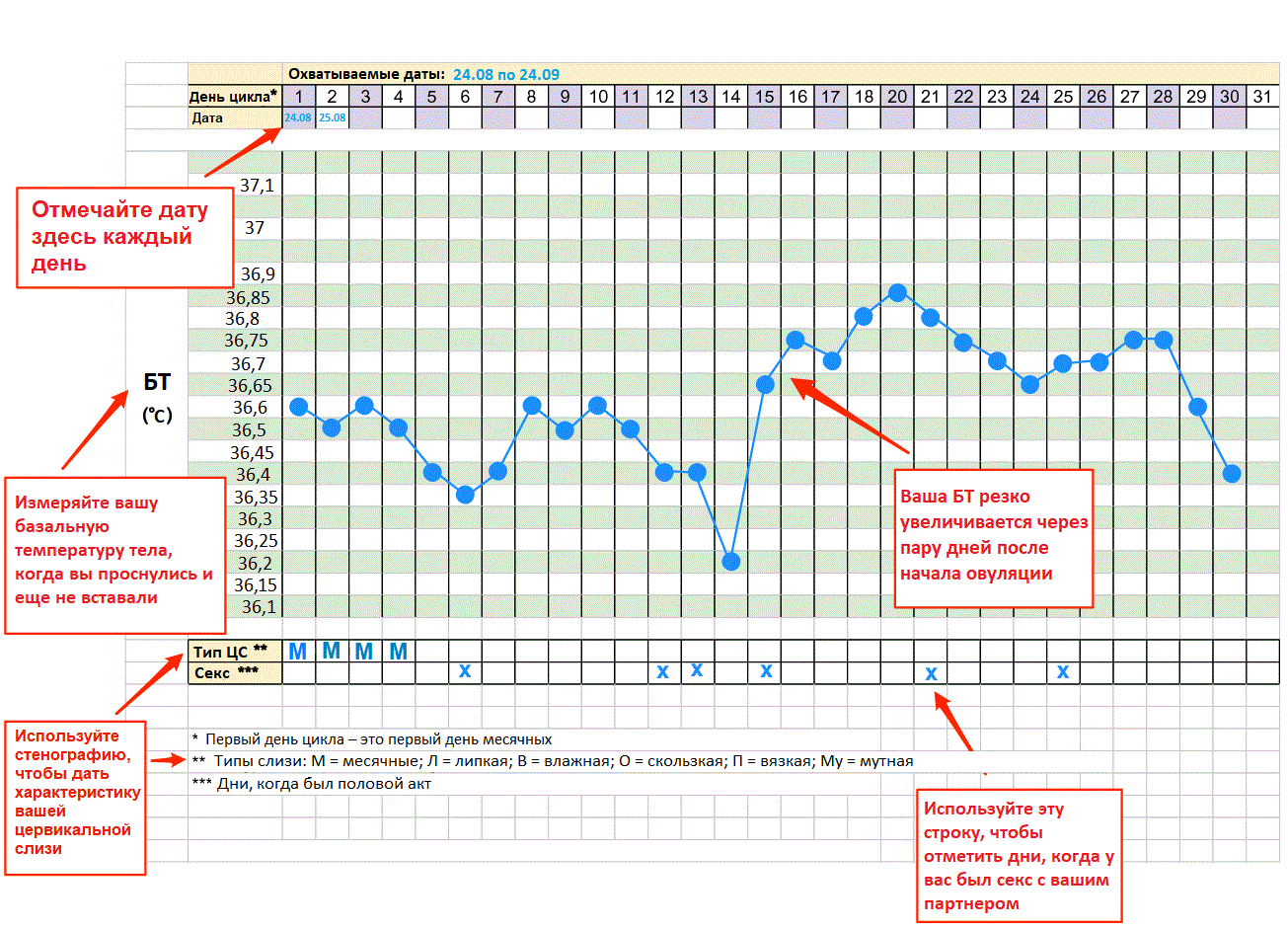 , Ллопис-Гонсалес А., Андерсен А.-М.Н., Олсен Дж. Социально-профессиональный статус и врожденные аномалии. Eur J Pub Health. 2009. 19: 161–167. DOI: 10.1093 / eurpub / ckp003. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 32. Ларсен Х., Нильсен Г.Л., Бендсен Дж., Флинт С., Олсен Дж., Соренсен Х.Т. Прогностическая ценность и полнота регистрации врожденных аномалий в трех датских регистрах населения.Scand J Public Health. 2003; 31: 12–16. DOI: 10.1080 / 14034940210134194. [PubMed] [CrossRef] [Google Scholar] 33. Nilsen RM, Vollset SE, Gjessing HK, Skjaerven R, Melve KK, Schreuder P и др. Самостоятельный выбор и предвзятость в большой когорте предполагаемой беременности в Норвегии. Педиатр Перинат Эпидемиол. 2009; 23: 597–608. DOI: 10.1111 / j.1365-3016.2009.01062.x. [PubMed] [CrossRef] [Google Scholar] 34. Пицци С., Де Ставола Б.Л., Пирс Н., Лаццарато Ф., Гиотти П., Мерлетти Ф. и др. Систематическая ошибка отбора и модели искажения в когортных исследованиях: случай когорты рожденных в сети NINFEA.
, Ллопис-Гонсалес А., Андерсен А.-М.Н., Олсен Дж. Социально-профессиональный статус и врожденные аномалии. Eur J Pub Health. 2009. 19: 161–167. DOI: 10.1093 / eurpub / ckp003. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 32. Ларсен Х., Нильсен Г.Л., Бендсен Дж., Флинт С., Олсен Дж., Соренсен Х.Т. Прогностическая ценность и полнота регистрации врожденных аномалий в трех датских регистрах населения.Scand J Public Health. 2003; 31: 12–16. DOI: 10.1080 / 14034940210134194. [PubMed] [CrossRef] [Google Scholar] 33. Nilsen RM, Vollset SE, Gjessing HK, Skjaerven R, Melve KK, Schreuder P и др. Самостоятельный выбор и предвзятость в большой когорте предполагаемой беременности в Норвегии. Педиатр Перинат Эпидемиол. 2009; 23: 597–608. DOI: 10.1111 / j.1365-3016.2009.01062.x. [PubMed] [CrossRef] [Google Scholar] 34. Пицци С., Де Ставола Б.Л., Пирс Н., Лаццарато Ф., Гиотти П., Мерлетти Ф. и др. Систематическая ошибка отбора и модели искажения в когортных исследованиях: случай когорты рожденных в сети NINFEA. J Epidemiol Community Health. 2012; 66: 976–981. DOI: 10.1136 / jech-2011-200065. [PubMed] [CrossRef] [Google Scholar] 35. Schmidt M, Schmidt SAJ, Sandegaard JL, Ehrenstein V, Pedersen L, Sørensen HT. Датский национальный регистр пациентов: обзор содержания, качества данных и исследовательского потенциала. Clin Epidemiol. 2015; 7: 449–90. [Бесплатная статья PMC] [PubMed] Температура тела
J Epidemiol Community Health. 2012; 66: 976–981. DOI: 10.1136 / jech-2011-200065. [PubMed] [CrossRef] [Google Scholar] 35. Schmidt M, Schmidt SAJ, Sandegaard JL, Ehrenstein V, Pedersen L, Sørensen HT. Датский национальный регистр пациентов: обзор содержания, качества данных и исследовательского потенциала. Clin Epidemiol. 2015; 7: 449–90. [Бесплатная статья PMC] [PubMed] Температура телаво время беременности | Уход за женщинами Северной Флориды
Перегрев во время беременности может негативно повлиять на ребенка в зависимости от интенсивности течки и триместра.
Мы очень сочувствуем женщинам в третьем триместре, которые потеют и чувствуют себя неуютно в летнюю жару. Однако для тех, кто находится в первом триместре, температура тела является более серьезной проблемой. Выкидыш — это риск на раннем этапе развития плода, когда высокие температуры могут нарушить выработку жизненно важных белков. Высокие температуры также могут нарушить формирование головного мозга и позвоночника, что приведет к врожденным дефектам.
Американский колледж акушеров и гинекологов (ACOG) рекомендует беременным женщинам не допускать повышения внутренней температуры тела выше 102.2 градуса по Фаренгейту. (Температура тела беременной женщины часто уже повышена примерно на 0,4 градуса выше нормы 98,6.)
Зимой это означает, что беременным женщинам следует избегать горячих ванн и саун, поскольку они могут быстро повысить температуру тела до уровня выше безопасного. Под летним солнцем Флориды это означает поиск способов сохранять прохладу, оставаясь при этом активным. Вот несколько:
Пейте жидкости: не менее 8 стаканов (64 унций) воды в день. Гидратация помогает сохранять прохладу, борется с запорами и уменьшает задержку воды.
Поплавайте. Плавание охлаждает и снимает напряжение с седалищного нерва. В те пляжные дни периодически окунайтесь в океан.
Запишитесь на занятия в воде. Водная аэробика — это легкий способ укрепить и растянуть мышцы, сохраняя при этом прохладу.
Предотвратите солнечные ожоги! Солнечный ожог повысит вашу внутреннюю температуру. Используйте не менее SPF 45. Нанесите повторно. Подать заявку повторно. * Прочтите состав и избегайте солнцезащитных кремов, содержащих оксибензон.
Запланируйте мероприятия на свежем воздухе утром или вечером. В противном случае ищите затененные места (прохладную кабинку для переодевания или пляжный зонт).
Примите прохладный душ. Прохладный душ или душ, температура которого не превышает 100 градусов, снизит вашу внутреннюю температуру.
Носите переносной вентилятор. Совместите это с водяным распылителем или спреем для лица.
Во время тренировки поддерживайте частоту пульса ниже 140 ударов в минуту. Старайтесь выполнять упражнения около 30 минут каждый день, но снизьте темп и интенсивность, если у вас возникнет сильная одышка.
По возможности занимайтесь физическими упражнениями в помещении с кондиционером.
- Бужирование прямой кишки после операции пальцем видео: Бужирование анального отверстия — цены в Москве, проведение бужирования кишки в «СМ-Клиника»
- Выделяется моча после мочеиспускания: Виды и причины недержания у мужчин



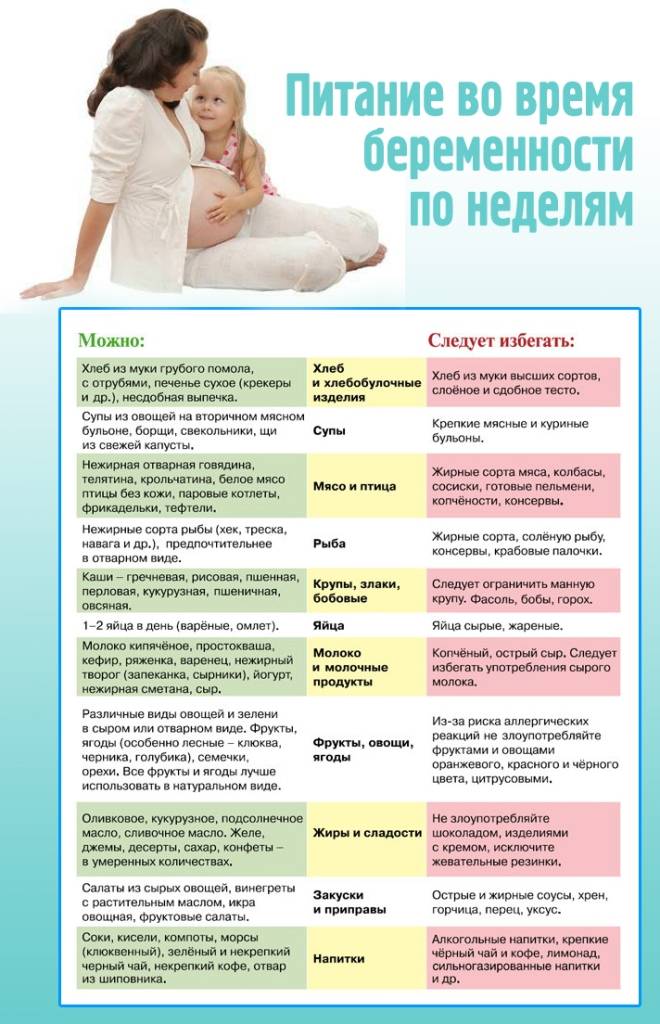


 Клинически заболевание проявляется судорогами мышц, чаще судороги бывают в пальцах рук, иногда в мышцах лица.
Клинически заболевание проявляется судорогами мышц, чаще судороги бывают в пальцах рук, иногда в мышцах лица. Это потому, что ваша иммунная система претерпевает изменения во время беременности, чтобы защитить ваш плод, который ваше тело считает чужим, от отторжения. В результате может быть больше простуд, что не очень хорошо для носовых пазух.
Это потому, что ваша иммунная система претерпевает изменения во время беременности, чтобы защитить ваш плод, который ваше тело считает чужим, от отторжения. В результате может быть больше простуд, что не очень хорошо для носовых пазух.
 (Возможно, вы слышали, что ванна с губкой и медицинским спиртом снижает температуру. Не пытайтесь это сделать, так как это может слишком быстро охладить вас, заставляя ваше тело нагреваться еще больше. Вдыхание паров тоже может быть вредным. .)
(Возможно, вы слышали, что ванна с губкой и медицинским спиртом снижает температуру. Не пытайтесь это сделать, так как это может слишком быстро охладить вас, заставляя ваше тело нагреваться еще больше. Вдыхание паров тоже может быть вредным. .)
 Информация о предиабете у матери была основана на комбинации самоотчета и данных из Национального реестра пациентов, и эта переменная не делала различий между диабетом I и II типа.О приеме фолиевой кислоты до зачатия сообщалось самооценкой во время набора в когорту, а информация о детском поле определялась системой регистрации актов гражданского состояния. Включены материнские инфекции; инфекции мочевыводящих путей, вагинальные инфекции, инфекции дыхательных путей, гастроэнтерит и детские болезни.
Информация о предиабете у матери была основана на комбинации самоотчета и данных из Национального реестра пациентов, и эта переменная не делала различий между диабетом I и II типа.О приеме фолиевой кислоты до зачатия сообщалось самооценкой во время набора в когорту, а информация о детском поле определялась системой регистрации актов гражданского состояния. Включены материнские инфекции; инфекции мочевыводящих путей, вагинальные инфекции, инфекции дыхательных путей, гастроэнтерит и детские болезни.